Первые признаки ревматоидного артрита: описание, диагностика и особенности лечения
Из всех болезней суставов в настоящее время чаще всего встречается ревматоидный артрит. У некоторых проявления впервые фиксируются в раннем детстве, хотя преимущественно жертвы патологии – люди старше 30. Не наблюдается связи между распространенностью болезни, полом, положением в обществе. Некоторое время назад по этому заболеванию специалисты ВОЗ подвели неутешительную статистику – из года в год число случаев увеличивается на два процента. Предполагают, что тенденция сохранится. Чтобы вовремя заметить у себя заболевание и принять меры по сохранению качества жизни, нужно знать, что такое ревматоидный артрит, признаки, которыми он себя проявляет.
Болезнь: важные особенности
Причины болезней суставов для медицины и по сей день темная область. Предполагают, что дело в понижении иммунитета. Обычно при такой проблеме человек подвержен инфекционным болезням, что и приводит к артриту. Роковую роль могут сыграть полученные в разном возрасте травмы. Бытует мнение, что причиной может стать аллергия, но эта теория спорная и официального подтверждения пока не получила.
Роковую роль могут сыграть полученные в разном возрасте травмы. Бытует мнение, что причиной может стать аллергия, но эта теория спорная и официального подтверждения пока не получила.
Болезнь считается сложной и для пациента, и для лечащего врача. Первого мучают боли при ревматоидном артрите, второму крайне сложно подобрать терапию, которая бы помогла против этого заболевания. Известно, что при артрите сильно страдает синовиальная оболочка сустава, возникают деформации. В некоторых случаях это может привести к полной потере способности трудиться.
Откуда корни растут?
Считается, что первые признаки ревматоидного артрита могут появиться у тех, кому свойственен слабый иммунитет, а также у переживших разнообразные травмы. Инфицирование организма также представляет собой серьезную опасность для здоровья суставов.
Артрит – это такая патология суставов, которая спровоцирована продуцированием аутоиммунных тел, быстро делящихся в здоровых тканях. Артрит нередко провоцируется гепатитом, стенокардией. Негативные изменения суставов, свойственные заболеванию, в некоторых случаях необратимы.
Негативные изменения суставов, свойственные заболеванию, в некоторых случаях необратимы.
Артрит: бывает разный
Симптомы и первые признаки ревматоидного артрита отличаются от свойственных моноартриту, поражающему лишь один сустав. При ревматоидном варианте под ударом оказываются многочисленные небольшие суставы. Сильно страдают лодыжки, пальцы на руках. Зачастую болезнь поражает коленные, тазобедренные суставы, плечи. Обычно проявления болезни симметричны.
Симптомы ревматоидного артрита у женщин, мужчин развиваются постепенно, медленно, поначалу совершенно незаметно для больного. Но невнимательность к первым признакам болезни может плохо закончиться – если не начать лечение сразу же, в будущем высока вероятность сильной необратимой деформации.
Симптомы: на что обратить внимание?
Признаки и симптомы ревматоидного артрита сходны с проявлениями артритов других типов. В первую очередь это болевой синдром, ощущение дискомфорта в пораженной зоне. Болезненность суставов со временем нарастает, становится практически непереносимой.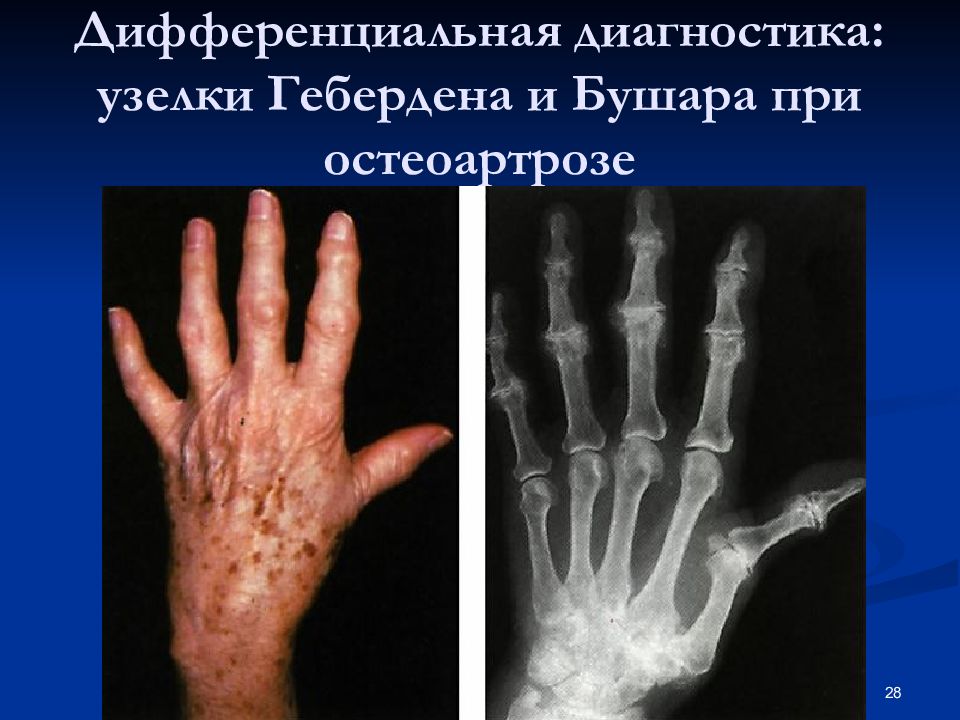 С самого начала больные ощущают скованность движений по утрам. Причина – отек мышц.
С самого начала больные ощущают скованность движений по утрам. Причина – отек мышц.
Прогрессирование болезни сопровождается:
- лихорадкой;
- сонливостью;
- отсутствием аппетита;
- болезненностью суставов ночью, днем;
- атрофией мышц;
- отеками;
- повышенным потоотделением в пораженных зонах.
Заметив у себя ранние признаки и симптомы ревматоидного артрита, необходимо срочно посетить врача. Чем раньше начинается лечение, тем больше шансов на благополучный исход и сохранение качества жизни. Затянув с обращением за медицинской помощью, можно оказаться в ситуации, когда повреждения суставов уже не устранить.
Ревматоидный артрит: симптомы и лечение
Народные средства при этом заболевании показывают очень низкую эффективность. Действительно хорошего результата можно добиться лишь комплексной терапией под контролем врача. Необходимы клинические, лабораторные ремиссии. Основная задача докторов – предупредить деструкцию суставов, чтобы человек не стал инвалидом.
Лечение болезни – это сочетание лекарственных препаратов, в том числе анальгетиков, а также профилактических, лечебных реабилитационных мероприятий. Из лекарств в первую очередь помогают нестероидные противовоспалительные – они внимают воспаление, устраняют инфекцию, снимают боль. Самые часто используемые медикаменты – «Кетопрофен», «Диклофенак», «Ибупрофен».
Особенности лекарственных препаратов
Из всех средств, показывающих большую или меньшую эффективность при артрите, наибольшее распространение получил «Метотрексат». Средство цитостатическое, фармакологическое, предотвращает разрушение здоровых клеток, борется со злокачественными. При артрите применение этого средства – эталонное лечение.
Недопустимо самостоятельное назначение себе медикаментов против болезней суставов. Дозу, длительность курса, конкретный препарат подбирает квалифицированный врач, учитывая при этом индивидуальные особенности организма больного. «Метотрексат» имеет противопоказания, не применяется при наличии инфекционных болезней в хронической, острой формах, при язвах, беременности.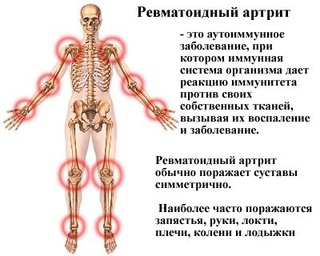 Его нельзя использовать при слабом иммунитете и недостаточной активности почек, печени.
Его нельзя использовать при слабом иммунитете и недостаточной активности почек, печени.
Артрит: страдают даже дети
Взрослые должны знать, каковы признаки ревматоидного артрита у детей. Это позволит при первых проявлениях болезни принять меры по защите будущего ребенка. Развивающийся в юном возрасте артрит называют «ювениальным». Он встречается в возрасте до 16 лет и обычно протекает в хронической форме. Причина, как правило, в генетике.
Среди прочих болезней суставов среди молодежи ревматоидный артрит – на первом месте. У каждого пятитысячного ребенка диагностируют симптомы болезни. Заметить болезнь в самом начале очень сложно, поэтому родители должны быть предельно внимательны к своим чадам. У детей признаки ревматоидного артрита следующие:
- нездоровая, неправильная походка;
- неловкие, неточные движения рук;
- неправильная моторика плеч.
Больным детям сложно поворачивать голову, многие жалуются на боли в суставах.
Полиартрит: как заметить?
Полиартрит – заболевание, при котором одновременно страдают разные ткани сустава. Обычно причина в повреждении синовиальной суставной оболочки. Выделяют следующие подвиды полиартрита:
Обычно причина в повреждении синовиальной суставной оболочки. Выделяют следующие подвиды полиартрита:
- инфекционный;
- ревматоидный;
- кристаллический;
- псориатический.
Классические проявления: не спутать ни с чем
Первые признаки ревматоидного артрита довольно яркие, не похожие на другие болезни. Пястно-фаланговые суставы опухают и воспаляются. Наиболее заметно это по среднему, указательному пальцам. Несколько реже воспаляется лучезапястный сустав. На обеих руках поражения одинаковые, процесс проходит симметрично. Вместе с этим мучает болевой синдром, активизирующийся в ночное время и по утрам. Чаще боли характерны для первой половины суток, а вот после полудня сходят на нет. Пик боли приходится на три часа ночи.
При артрите часто страдают небольшие суставы на ногах. Наиболее подвержена болезни область основания пальцев. Нажимать на подушечки пальцев становится больно. Со временем прогрессирующая патология охватывает крупные суставы. Впрочем, это зависит еще и от формы артрита: бывает так, что страдают все суставы, но есть и такие формы, когда болезнь влияет только на крупные.
Впрочем, это зависит еще и от формы артрита: бывает так, что страдают все суставы, но есть и такие формы, когда болезнь влияет только на крупные.
Заметно в домашних условиях
Предположить артрит несложно. Если по утрам преследует ощущение отечности, затекшести, если кажется, будто бы надеты слишком тесная обувь, перчатки, вероятно, дело в болезни суставов. Скованность сохраняется часами после пробуждения, но со временем исчезает.
Со временем можно обнаружить уплотнения под кожей. Они формируются вблизи стоп, локтей, определяются на ощупь. Врачи называют их ревматоидными узелками. Такие формирования сильно не разрастаются, похожи на горошины, особенного неудобства не доставляют, иногда пропадают, потом появляются вновь.
Болезнь: чем еще проявляется?
Признаки ревматоидного артрита второй степени включают в себя интоксикацию. Это выражается в слабости, уменьшении аппетита, дестабилизации температуры. Многие отмечают уменьшение веса. Одновременно с этим пальцы, руки деформируются.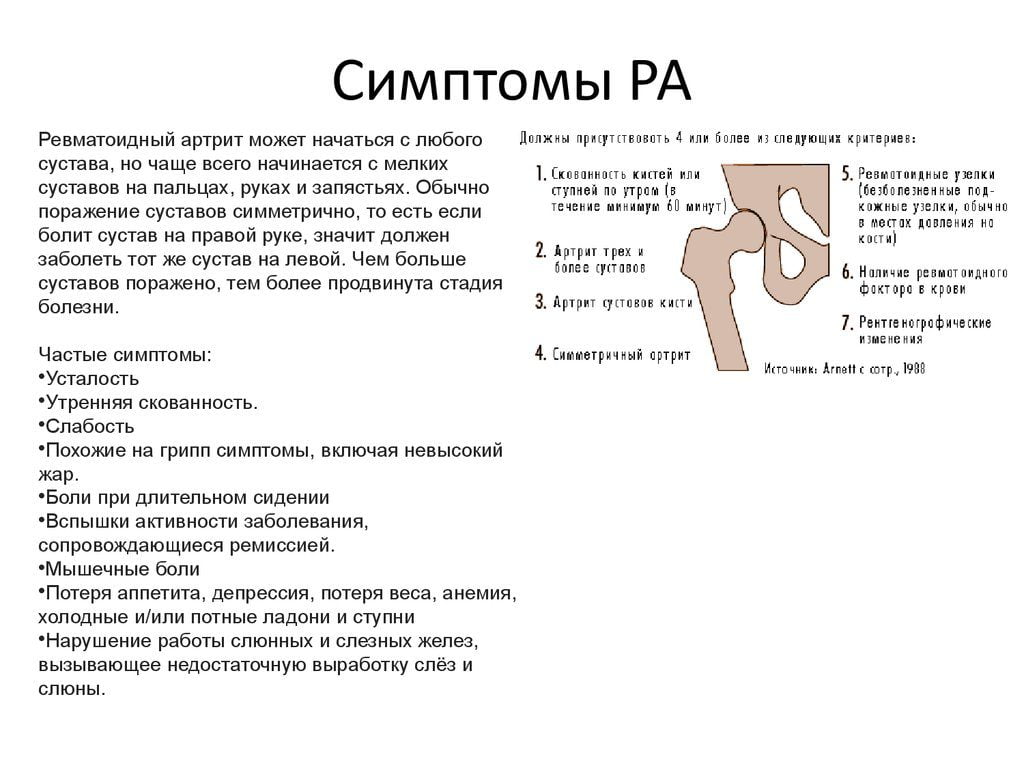 Врачи именуют процесс «ульнарной девиацией». Этим термином отмечают ситуацию, когда происходит отклонение наружу пальцев, а вместе с ними и рук. При такой деформации теряется подвижность, руки постоянно зафиксированы в анатомически неправильном положении. Это, в свою очередь, приводит к проблемам кровотока, нарушается иннервация, кожа бледнеет, мышцы постепенно атрофируются.
Врачи именуют процесс «ульнарной девиацией». Этим термином отмечают ситуацию, когда происходит отклонение наружу пальцев, а вместе с ними и рук. При такой деформации теряется подвижность, руки постоянно зафиксированы в анатомически неправильном положении. Это, в свою очередь, приводит к проблемам кровотока, нарушается иннервация, кожа бледнеет, мышцы постепенно атрофируются.
Прогрессирование болезни выражается в поражении большего числа суставов. Чем больше пострадавшая зона, тем тяжелее положение больного. Воспаления, возникающие в крупных суставах, особенно проблематичны. При этом человек с трудом двигается, не может жить полноценной жизнью. Это приводит к развитию кисты Бейкера, то есть такого новообразования вблизи колена, которое спровоцировано излишками жидкости в этой области – из-за них ткани растягиваются.
Дополнительные симптомы
Довольно часто ревматоидный артрит проявляется дополнительными проблемами:
- жжет в глазах;
- воспаляется слюнная железа;
- на вдохе болит в груди;
- повышается потоотделение;
- конечности немеют;
- при долгом сохранении сидячей позы возникают боли;
- преследует ощущение усталости;
- часто появляется ОРВИ;
- болезненность мышц;
- депрессия.

Проявления: от чего зависит?
Ревматоидный артрит – системная болезнь, от которой страдают многие ткани организма. Степень тяжести определяется по ряду признаков. Врачи оценивают сложность лечения, определяют, какие зоны оказались поражены и делают прогнозы, насколько обратимы изменения. Также обязательно обращают внимание на то, есть ли осложнения, каковы патологические изменения в организме больного.
До 70% случаев активируются в холодный сезон. Артрит провоцируют инфекции, бактерии, операции и травмы. Со временем суставная болезнь поражает другие ткани, что приводит к несуставным проявлениям патологии.
Болезнь начинается: как это происходит?
Начало болезни бывает острым, подострым. Второй вариант встречается чаще, проявляется болевым синдромом, причем боль ноющая, преследует постоянно, волнообразно усиливается (зависит от времени суток).
При остром воспалении больной ощущает сильную мышечную боль, приступы длительные, ощущения ноющие. Может начаться лихорадка, показывающая, что в организме присутствует воспаление. Обычно врачи прописывают глюкокортикоиды, за счет которых экссудат уменьшается в объеме, проходит воспаление. У здорового человека такие гормоны вырабатываются в достаточном количестве самостоятельно, пик приходится на утро.
Обычно врачи прописывают глюкокортикоиды, за счет которых экссудат уменьшается в объеме, проходит воспаление. У здорового человека такие гормоны вырабатываются в достаточном количестве самостоятельно, пик приходится на утро.
Почти у всех больных артритом страдают кисти. Наиболее чувствительная к болезни зона – вблизи пясти, межфаланговые суставы. Страдает запястье. Сперва заметны отеки, воспаления, затем теряется подвижность, не удается сжать руку в кулак. Если вовремя не начать лечить нарушение, со временем оно распространяется на другие органы.
Народные средства
Лечение симптомов ревматоидного артрита у женщин, мужчин народными средствами предполагает применение настоек, мазей, отваров, изготовленных из трав. Кроме того, рекомендуют перейти на полностью натуральное питание и тщательно следить за диетой. Одно из наиболее эффективных средств – это картофель. Из него делают различные домашние препараты, в той или иной степени избавляющие от проявлений заболевания.
Если замечены описанные выше симптомы ревматоидного артрита у женщин, мужчин, детей, можно взять несколько картофелин, очистить, натереть, положить в льняной мешок, минуту поварить, дать стечь воде и приложить к больному месту.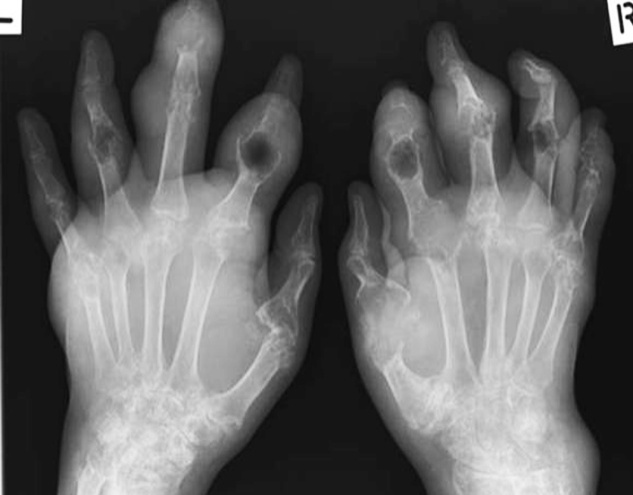 Рекомендовано повторять эту процедуру не менее двух недель ежедневно перед сном.
Рекомендовано повторять эту процедуру не менее двух недель ежедневно перед сном.
Что еще применить?
Народная медицина знает довольно много рецептов, рекомендованных при артрите. Например, можно лечиться каштанами. Когда дерево зацветет, собирают цветы и заливают их водкой: на 300 г соцветий приходится 200 мл спиртного напитка. Вместо водки можно взять предварительно разбавленный чистой водой спирт. Настойку ставят в темное место на 2 недели, после чего 10 дней подряд трижды в сутки пьют по столовой ложке перед приемом пищи.
Еще один рецепт предполагает использование лаврового листа. 30 г сухих листьев тщательно измельчают, заливают полулитром кипяченой воды и дают настояться в течение полусуток. Напиток пьют перед приемом пищи каждый день десять дней подряд. Доза – 100 мл.
Устранить признаки ревматоидного артрита помогает сабельник. Растение сушат, измельчают, заливают водкой в расчете литра на 200 г травы. В качестве альтернативы можно использовать изготовленный в домашних условиях самогон. Смесь настаивают 3 недели, процеживают, используют в пищу по столовой ложке перед приемом пищи. Длительность курса – две недели. Вместо сабельника можно взять бузину, почки березы или кору ивы.
Смесь настаивают 3 недели, процеживают, используют в пищу по столовой ложке перед приемом пищи. Длительность курса – две недели. Вместо сабельника можно взять бузину, почки березы или кору ивы.
Диагностика ревматоидного артрита: дифференциальные, лабораторные и инструментальные методы
Ревматоидный артрит — патология, которой поражаются преимущественно мелкие периферические суставы. Возникающие эрозивно-деструктивные изменения тканей провоцируют тяжелые клинические проявления заболевания. При проведении начальной диагностики ревматоидного артрита принимаются во внимание суставные и внутрисуставные признаки, указывающие на вовлечение в патологию периферических нервов и мышечных тканей.
Обнаружить заболевание помогает ряд инструментальных исследований, наиболее информативна рентгенография. На полученных изображениях визуализируются поврежденные костные и хрящевые ткани, сужение суставных щелей, краевые эрозии. С помощью МРТ оценивается состояние связочно-сухожильного аппарата и расположенных рядом с суставом мышц.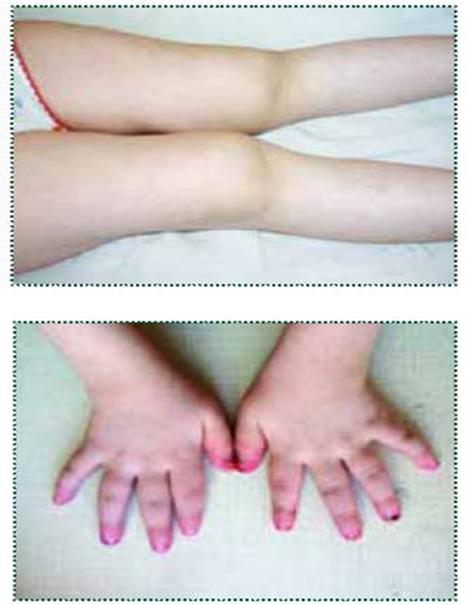 В лаборатории проводится исследование суставной жидкости для установления неспецифических воспалительных признаков. Окончательно выставить диагноз помогает выявление типичных иммунологических маркеров заболевания: ревматоидного фактора, концентрации Т-лимфацитов, содержание криоглобулинов.
В лаборатории проводится исследование суставной жидкости для установления неспецифических воспалительных признаков. Окончательно выставить диагноз помогает выявление типичных иммунологических маркеров заболевания: ревматоидного фактора, концентрации Т-лимфацитов, содержание криоглобулинов.
Основные диагностические критерии
Важно знать! Врачи в шоке: «Эффективное и доступное средство от боли в суставах существует…» Читать далее…
Американская коллегия ревматологов еще несколько лет назад внесла предложения, существенно упростившие диагностику ревматоидного артрита. Были определены семь основных признаков, выявление которых должно быть проведено в ходе внешнего осмотра, лабораторных или инструментальных мероприятий. Для этих критериев характерна высокая чувствительность и специфичность.
Если в результате обследования обнаружены четыре и более признака, сохраняющиеся в течение полутора месяцев, то пациенту выставляется окончательный диагноз — ревматоидный артрит.
- в утренние часы человек страдает от скованности суставов, не исчезающей в течение часа;
- три или более суставов поражены артритом, что клинически проявляется припухлостью расположенных рядом мягких тканей, скоплением патологического экссудата в полости сочленения;
- острый или хронический воспалительный процесс затронул проксимальные, межфаланговые, плюснефаланговые, лучезапястные суставы пальцев рук или их большую часть;
- диагностирован симметричный артрит, то есть патологией поражены межфаланговые, пястно-фаланговые или плюснефаланговые суставы на обеих кистях;
- выявлены типичные признаки артрита — подкожно расположенные узелки из соединительной ткани. Они округлой формы, плотной консистенции, подвижны, при их пальпации не возникает безболезненных ощущений;
- при проведении лабораторного исследования по любой методике установлено наличие в сыворотке ревматоидного фактора;
- результаты рентгенографии свидетельствуют о наличии эрозий и декальцификации костных тканей в сочленениях кистей с формированием кист.

Ревматоидный артрит на рентгене.
Все эти признаки соответствуют клинической картине патологии средней и высокой степеней тяжести.
Основной задачей и одновременно проблемой диагностики артрита становится его выявление на ранних стадиях, когда с помощью длительного курсового приема фармакологических препаратов можно добиться стойкой ремиссии, избежать развития тяжелых осложнений.
Возможность ранней диагностики
Согласно результатам клинических исследований, на раннем этапе заболевания есть определенный временной интервал, длящийся всего несколько месяцев. Проведение в этот период активной противовоспалительной и иммуносупрессивной (корректирующей функционирование иммунной системы) терапии позволило бы купировать воспаление и предупредить разрушение суставов. Ранняя диагностика артрита затруднена по нескольким причинам:
- Ревматоидный артрит дебютирует неспецифической симптоматикой, характерной и для дегенеративно-дистрофических патологий.
 А общепринятые признаки диагностирования заболевания могут проявляться только через несколько месяцев, а иногда и лет.
А общепринятые признаки диагностирования заболевания могут проявляться только через несколько месяцев, а иногда и лет. - Отсутствие специфических лабораторных тестов для обнаружения системной патологии на ранней стадии, когда на рентгенологических снимках еще нет деструкции тканей. Активно внедряется новейший метод диагностики — выявление антител к циклическому цитруллиновому пептиду. Но исследование пока малодоступно, а у некоторых ученых возникают сомнения в его достоверности.
- Обращение пациентов с болями в суставах к врачам общей практики, не обладающим должными навыками диагностики. В таких случаях ревматоидный артрит выявляется по уже сформировавшейся специфической картине, когда терапия базисными препаратами не столь эффективна.
В течение первых нескольких месяцев развития патологии у трети пациентов устанавливаются деструктивные изменения в суставах пальцев рук и ног, но они считаются серонегативными, так как при лабораторных исследованиях не было выявлено ревматоидного фактора.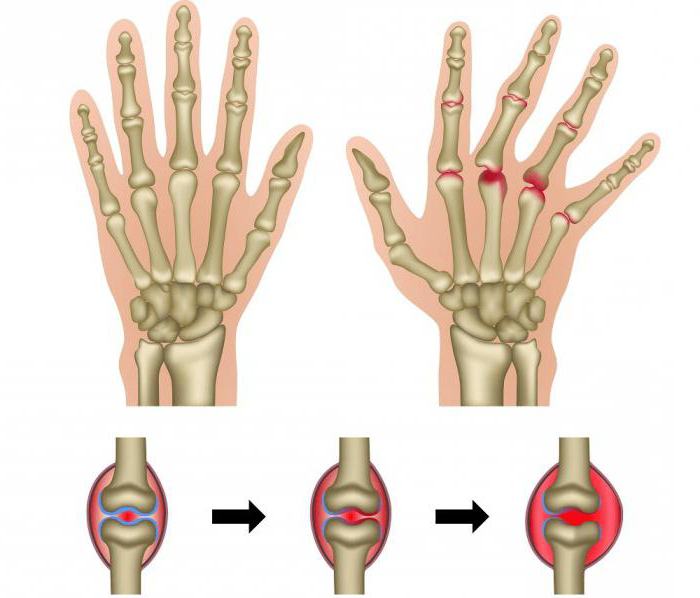
- наличие воспалительного процесса в 3 суставах;
- отечные проксимальные межфаланговые или пястно-фаланговые сочленения;
- скованность движений в утренние часы на протяжении получаса;
- скорость оседания эритроцитов > 25 мм/ч.
При внешнем осмотре пациента определяется наличие воспаления тестом «сжатия». Врач сдавливает кисть пациента в течение минуты. Настораживающим фактором становится появление стойких болезненных ощущений.
«Врачи скрывают правду!»
Даже «запущенные» проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим…
>Дифференциальная диагностика
Наиболее часто дифференциальная диагностика ревматоидного артрита проводится при его дебюте, когда симптоматика сходна с другими заболеваниями суставов:
- реактивный артрит, спровоцированный проникновением в полость сочленения патогенных микроорганизмов;
- болезнь Уиппла, для которой характерна выраженная артропатия, проявляющаяся в недеструктивном поли- и олигоартрите крупных суставов;
- подагра, хондрокальциноз — группа микрокристаллических артритов с острым началом, резким болевым синдромом, скоплением в суставной сумке пирофосфата кальция или тофусов, образующихся в процессе кристаллизации солей мочевой кислоты.
Клиническую картину ревматоидного артрита напоминают симптомы гемохроматоза, пигментного синовита, нейтрофильного дерматоза. Дифференциация остеоартрозов показана при осложнении ревматоидного артрита вторичным артрозом.
Лабораторная диагностика
Проведение лабораторной диагностики ревматоидного артрита необходимо для выявления развившихся осложнений, определения стадии течения и степени поражения суставных структур, исключения патологий со схожей симптоматикой. Биохимические анализы крови и синовиальной жидкости в дальнейшем показаны пациентам для оценки эффективности проводимой терапии и установления возможного прогрессирования заболевания. Какие лабораторные показатели помогают диагностировать заболевание:
- анемия — снижение концентрации гемоглобина в крови (130 г/л у мужчин и 120 г/л у женщин). Этот критерий помогает оценить активность ревматоидного артрита, выявляется только у половины обследуемых. Причиной анемии обычно становится воспалительный процесс, ослабляющий защитные функции организма. Железодефицитная анемия обнаруживается значительно реже и требует исключения опасных желудочно-кишечных кровотечений;
- увеличение скорости оседания эритроцитов (СОЭ), уровня С-реактивного белка. С помощью этих типичных маркеров ревматоидного артрита проводится его дифференциация от суставных патологий невоспалительного характера. Установление СОЭ и уровня С-реактивного белка необходимо для оценки активности воспаления, результативности терапии и риска прогрессирования деструктивных изменений;
- гипоальбуминемия — снижение уровня альбумина в сыворотке крови ниже 35 г/л и увеличение уровня креатинина. Патологические состояния нередко возникают из-за приема препаратов, используемых в терапии и обладающих нефротоксичным действием;
- лейкоцитоз — изменение состава крови, характеризующееся повышением числа лейкоцитов. Этот критерий указывает на тяжелое течение ревматоидного артрита, в клинической картине которого присутствуют внесуставные симптомы. Лейкоцитоз в большинстве случаев сочетается с высоким уровнем в сыворотке ревматоидного фактора. Такая комбинация служит показанием для проведения терапии глюкокортикостероидами и исключения проникновения инфекционных агентов в полости суставов;
- повышение количественного содержания печеночных ферментов. Это один из критериев, указывающих на прогрессирование патологии, но иногда служит признаком гепатотоксичности системных средств, используемых в терапии, или инфицирования больного гепатитом В или С;
- дислипидемия — нарушение жирового обмена, которое проявляется в виде изменения количества и соотношения липидов и липопротеидов в крови. Чаще патологическое состояние обусловлено приемом глюкокортикостероидов, но иногда указывает на активность воспалительного процесса;
- повышенный уровень ревматоидного фактора. Устанавливается у 80% пациентов и более. Чем выше полученные значения в начале заболевания, тем быстрее оно прогрессирует и тяжелее протекает. По результатам исследования не всегда получается оценить эффективность проводимой терапии из-за недостаточной чувствительности маркера на ранней стадии артрита;
Ревматоидный фактор.
- повышенное количество анти-ЦЦП антител. Маркер с высокой специфичностью. В сочетании с большим значением ревматоидного фактора вероятность диагностирования артрита составляет более 90%;
- установление НиА CD4. Выявление количественного показателя мономерных трансмембранных гликопротеинов, или Т-лимфоцитов, необходимо для оценки вероятности достижения больным стойкой ремиссии.
Пациентам показано исследование синовиальной жидкости. При артрите снижается ее вязкость, формируются муциновые сгустки, повышается уровень лейкоцитов и нейтрофилов. Это лабораторное исследование играет только вспомогательную роль и используется для ДИФ диагностики ревматоидного артрита от микрокристаллических и септических воспалительных процессов.
Инструментальная диагностика
Доминирующее значение в постановке диагноза имеют результаты рентгенологического исследования. На полученных изображениях хорошо заметны признаки отечности мягких тканей, околосуставного пятнистого или диффузного остеопороза, кистовидной перестройки костных тканей. При потере костной массы эпифиз пораженного сочленения становится более прозрачным. На рентгенограммах четко просматриваются суженые суставные щели, нечеткие и неровные поверхности гиалиновых хрящей. Если кортикальный слой подвергся значительной деструкции, костные поверхности соприкасаются друг с другом. Если некоторые участки рентгенограмм неинформативны, то назначаются дополнительные инструментальные исследования:
- компьютерная томография (КТ) или ядерно-магнитно-резонансная томография (ЯМРТ). Позволяют выявить дегенеративно-дистрофические изменения костных, хрящевых тканей, связочно-сухожильного аппарата даже на ранней стадии развития патологии;
- УЗИ. Исследование проводится для оценки в динамике состояния внутренней оболочки синовиальной капсулы, хрящей, расположенных около сустава мышц. Исследование помогает установить наличие суставного выпота и асептического некроза бедренных костных головок.
В диагностике практикуется использование малоинвазивной хирургической манипуляции — артроскопии. В полость сустава вводится миниатюрная видеокамера, передающая на монитор изображение его внутренней поверхности. С помощью артроскопии выявляется наличие и характер течения воспалительных и (или) дегенеративных изменений в хрящах, оценивается состояние синовиальной оболочки.
Похожие статьи
Как забыть о болях в суставах?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки — не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от боли в суставах существует! Читать далее >>>
загрузка…
Ревматоидный артрит — причины, симптомы, диагностика и лечение
Ревматоидный артрит – ревматический процесс, характеризующийся эрозивно-деструктивными поражениями преимущественно периферических мелких суставов. Суставные признаки ревматоидного артрита включают симметричное вовлечение суставов стоп и кистей, их деформирующие изменения. К внесуставным системным проявлениям относятся серозиты, подкожные узелки, лимфаденопатия, васкулиты, периферическая нейропатия. Диагностика включает оценку клинических, биохимических, рентгенологических маркеров. Лечение ревматоидного артрита требует длительных курсов НПВП, кортикостероидов, базисных средств, иногда – хирургического восстановления суставов. Заболевание часто приводит к инвалидности.
Общие сведения
Ревматоидный артрит (РА) — иммуновоспалительное поражение соединительной ткани, протекающее с суставной и внесуставной симптоматикой. Заболеваемость в популяции составляет около 1%, при этом среди женщин РА встречается в 2,5 раза чаще, чем среди мужчин. Пик развития патологии приходится на возраст от 40 до 50 лет. Ревматоидный артрит протекает хронически, а изменения суставов неуклонно прогрессируют, неизбежно приводя к инвалидности через 10-20 лет.
Ревматоидный артрит
Причины РА
Причины, обусловливающие развитие ревматоидного артрита, достоверно не установлены. Определена наследственная природа нарушений иммунологических ответов и роль инфекционных этиофакторов (вируса Эпштейн-Барра, ретровируса, цитомегаловируса, микоплазмы, вируса герпеса, краснухи и др.).
Основу патогенеза ревматоидного артрита составляют аутоиммунные реакции, развивающиеся в ответ на действие неизвестных этиологических факторов. Эти реакции проявляются цепочкой взаимосвязанных изменений – воспалением синовиальной мембраны (синовитом), формированием грануляционной ткани (паннуса), ее разрастанием и проникновением в хрящевые структуры с разрушением последних. Исходом ревматоидного артрита служит развитие анкилоза, хронического воспаления параартикулярных тканей, контрактуры, деформации, подвывихи суставов.
Классификация
По клинико-анатомическим особенностям различают формы ревматоидного артрита:
По иммунологическим характеристикам выделяют серопозитивные варианты ревматоидного артрита и серонегативные, которые различаются выявлением или отсутствием ревматоидного фактора в сыворотке и суставной жидкости.
Динамика течения ревматоидного артрита может быть различной. Стремительно прогрессирующему варианту свойственна высокая активность: эрозирование костных тканей, деформирование суставов, системные поражения в течение 1-го года заболевания. Медленно развивающийся ревматоидный артрит даже многие годы спустя не вызывает грубых морфологических и функциональных изменений суставов, протекает без системного вовлечения.
По активности клинико-морфологических изменений дифференцируют три степени ревматоидного артрита.
- I ст. При минимальной активности процесса отмечаются незначительные боли в суставах, преходящая скованность в утренние часы, отсутствие локальной гипертермии.
- II ст. Ревматоидный артрит средней активности характеризуется болями в покое и в движении, многочасовой скованностью, болевым ограничением подвижности, стабильными экссудативными явлениями в суставах, умеренной местной гипертермией кожи.
- III ст. Для высокой активности ревматоидного артрита типична сильная артралгия, выраженная экссудация в суставах, гиперемия и припухлость кожи, непроходящая скованность, резко ограничивающая подвижность.
По степени нарушения опорных функций при ревматоидном артрите различают стадии ФН I, ФН II и ФН III.
- Функциональные нарушения I ст. характеризуются минимальными двигательными ограничениями с сохранением профессиональной пригодности.
- На стадии ФН II подвижность суставов снижена резко, развитие стойких контрактур ограничивает самообслуживание и ведет к утрате работоспособности.
- Стадия ФН III ревматоидного артрита определяется тугоподвижностью или тотальной неподвижностью суставов, потерей возможности самообслуживания и необходимостью постоянного ухода за таким пациентом.
Симптомы ревматоидного артрита
Суставные проявления
Доминирующим в клинике ревматоидного артрита является суставной синдром (артрит) с характерным двусторонним симметричным вовлечением суставов. На продромальном этапе отмечается усталость, периодические артралгии, астения, потливость, субфебрилитет, утренняя скованность. Дебют ревматоидного артрита обычно связывается пациентами со сменой метеофакторов, сезонов года (осени, весны), физиологических периодов (пубертатного, послеродового, климактерического). Провоцирующей причиной ревматоидного артрита может служить инфекция, охлаждение, стресс, травма и др.
При остром и подостром дебюте ревматоидного артрита наблюдается лихорадка, резкая миалгия и артралгия; при малозаметном прогрессировании – изменения нарастают длительно и не сопровождаются существенными функциональными нарушениями. Для клиники ревматоидного артрита типично вовлечение суставов стоп и кистей, запястий, коленных и локтевых суставов; в отдельных случаях поражение касается тазобедренных, плечевых и суставов позвоночника.
Объективные изменения при ревматоидном артрите включают скопление внутрисуставного экссудата, отечность, резкую пальпаторную болезненность, двигательные ограничения, локальную гиперемию и гипертермию кожи. Прогрессирование ревматоидного артрита ведет к фиброзированию синовиальной мембраны и периартикулярных тканей и, как следствие, к развитию деформирования суставов, контрактур, подвывихов. В исходе ревматоидного артрита наступает анкилозирование и обездвиженность суставов.
При поражении синовиальных влагалищ сухожилий кисти – теносиновите нередко развивается синдром запястного канала, патогенетическую основу которого составляет невропатия срединного нерва в результате его сдавления. При этом отмечается парестезия, снижение чувствительности и подвижности среднего, указательного и большого пальцев кисти; боль, распространяющаяся на все предплечье.
Внесуставные поражения
Развитие внесуставных (системных) проявлений более характерно для серопозитивной формы ревматоидного артрита тяжелого длительного течения. Поражение мускулатуры (межкостной, гипотенара и тенара, разгибателей предплечья, прямой бедренной, ягодичной) проявляется атрофией, снижением мышечной силы и тонуса, очаговым миозитом. При вовлечении в ревматоидный артрит кожных покровов и мягких тканей появляется сухость и истонченность эпидермиса, геморрагии; могут возникать мелклочаговые некрозы подногтевой области, приводящие к гангрене дистальных фаланг. Нарушение кровоснабжения ногтевых пластин ведет к их ломкости, исчерченности и дегенерации.
Типичными признаками ревматоидного артрита служат подкожно расположенные соединительнотканные узелки диаметром 0,5-2 см. Для ревматоидных узелков характерна округлая форма, плотная консистенция, подвижность, безболезненность, реже – неподвижность вследствие спаянности с апоневрозом. Эти образования могут носить единичный или множественный характер, иметь симметричную либо несимметричную локализацию в области предплечий и затылка. Возможно образование ревматоидных узелков в миокарде, легких, клапанных структурах сердца. Появление узелков связано с обострением ревматоидного артрита, а их исчезновение — с ремиссией.
Наиболее тяжелым течением ревматоидного артрита отличаются формы, протекающие с лимфоаденопатией, поражением ЖКТ (энетритами, колитами, амилоидозом слизистой прямой кишки), нервной системы (нейропатией, полиневритом, функциональными вегетативными нарушениями), вовлечением органов дыхания (плеврит, диффузный фиброз, пневмонит, фиброзирующий альвеолит, бронхиолит), почек (гломерулонефрит, амилоидоз), глаз. Со стороны магистральных сосудов и сердца при ревматоидном артрите могут возникать эндокардит, перикардит, миокардит, артериит коронарных сосудов, гранулематозный аортит.
При ревматоидных висцеропатиях вследствие панартериита отмечаются кожные симптомы в виде полиморфной сыпи и изъязвлений; геморрагический синдром (носовые, маточные кровотечения), тромботический синдром (мезентериальные тромбозы).
Осложнения
Диагностика
Подозрение на ревматоидный артрит является показанием для консультации ревматолога. Исследование периферической крови выявляет анемию; нарастание лейкоцитоза и СОЭ напрямую связано с активностью ревматоидного артрита. Типичными иммунологическими маркерами при ревматоидном артрите служат выявление РФ, снижение числа Т-лимфоцитов, повышение криоглобулинов, обнаружение антикератиновых антител (АКА). Объективное подтверждение получают с помощью:
- Рентгенографии. К рентгенологическим критериям ревматоидного артрита относится обнаружение диффузного или пятнистого эпифизарного остеопороза, сужения суставных щелей, краевых эрозий. По показаниям назначается МРТ сустава.
- Биопсии и пункции сустава. Для взятия образца внутрисуставной жидкости производят пункцию сустава. При микроскопии суставной жидкости обнаруживаются неспецифические воспалительные признаки. Исследование биоптата синовиальных мембран при ревматоидном артрите демонстрирует гипертрофию и увеличение числа ворсинок; пролиферацию плазматических, лимфоидных и покровных клеток (синовиоцитов) суставных оболочек; фибриновые отложения; зоны некроза.
Рентгенография кистей. Поражения суставов при ревматоидном артрите (IV стадия по Штейнброкеру). Костный анкилоз; множественные эрозии суставных поверхностей; подвывих в суставах; остеопороз.
Лечение ревматоидного артрита
В основе терапии при ревматоидном артрите лежит назначение курса быстродействующих (противовоспалительных) и базисных (модифицирующих течение заболевания) препаратов, проведение эфферентной терапии, лечебной физкультуры. При необходимости выполняются хирургические вмешательства.
- Фармакотерапия. К группе быстродействующих относятся НПВС (диклофенак, ибупрофен, напроксен), кортикостероиды, купирующие воспаление и боль. Использование базисных препаратов (сульфасалазина, гидроксихлороквина метотрексата, лефлуномида) позволяет достичь ремиссии ревматоидного артрита и предотвратить/замедлить дегенерацию суставов.
- Гравитационная хирургия крови. Кроме приема медикаментов, при ревматоидном артрите показано проведение экстракорпоральной гемокоррекции – криоафереза, мембранного плазмафереза, экстракорпоральной фармакотерапии, каскадной фильтрации плазмы.
- Лечебная физкультура. Пациентам с ревматоидным артритом рекомендуются занятия ЛФК, плавание.
- Ортопедические операции. С целью восстановление функции и структуры суставов применяются хирургические вмешательства – артроскопия, эндопротезирование разрушенных суставов.
Экспериментальное лечение
К относительно новым препаратам, использующимся в лечении ревматоидного артрита, относятся биологические средства, блокирующие провоспалительный белок-цитокин — фактор некроза опухоли (этанерсепт, инфликсимаб, адалимумаб). Препараты-инактиваторы ФНО вводятся в форме инъекций и назначаются в комбинации с базовыми препаратами. Перспективной и многообещающей методикой лечения ревматоидного артрита является терапия стволовыми клетками, направленная на улучшение трофики и регенерацию суставов.
Прогноз и профилактика
Изолированное, локализующееся в 1-3-х суставах, не резко выраженное воспаление при ревматоидном артрите позволяет надеяться на благоприятный прогноз. К отягощающим перспективу заболевания факторам относятся полиартрит, выраженное и резистентное к терапии воспаление, наличие системных проявлений. Ввиду отсутствия превентивных методов, возможна лишь вторичная профилактика ревматоидного артрита, которая включает предупреждение обострений, диспансерный контроль, подавление персистирующей инфекции.
симптомы и лечение – НаПоправку
Обзор
Ревматоидный артрит — заболевание, которое вызывает болезненные ощущения и воспаление в суставах. Обычно заболевание затрагивает суставы рук, ног и запястий, но может нарушать работу и других частей тела.
Ревматоидному артриту в наибольшей степени подвержены люди от 40 до 70 лет, но в целом, болезнь может появиться в любом возрасте. В России общее количество больных ревматоидным артритом (по оценкам экспертов) составляет около 800 000 человек. По данным официальной статистики таких больных в России насчитывается немногим более 300 000.
Ревматоидный артрит может сопровождаться воспалением и чувством скованности в суставах, а также может вызывать общее недомогание и усталость. Симптомы обычно меняются с течением времени и зависят от активности болезненности. Иногда боли становятся настолько сильными, что человеку трудно передвигаться и выполнять повседневные дела.
Обострение ревматоидного артрита переносится достаточно болезненно, его невозможно предсказать, что сильно осложняет жизнь людей с данным диагнозом.
Ревматоидный артрит является аутоиммунным заболеванием. Оно возникает, когда иммунная система, задача которой бороться с инфекцией, по ряду причин начинает атаковать клетки, находящиеся на поверхности суставов, вызывая воспаление, скованность движений и боль. Со временем это может привести к повреждению самого сустава, хряща и близлежащих костей. У учёных есть ряд гипотез, связывающих причины возникновения заболевания с определёнными вирусами или бактериями, но они пока не были подтверждены.
Полностью вылечить ревматоидный артрит невозможно, но своевременная диагностика и терапия могут смягчить течение болезни и помочь избежать инвалидности.
Симптомы ревматоидного артрита
Симптомы ревматоидного артрита обычно постепенно охватывают разные части тела. Как правило, они в первую очередь проявляются в мелких суставах, таких как пальцы рук и ног, но могут достаточно рано появиться в плечевых и коленных суставах. Мышечная скованность также может оказаться одним из первых симптомов ревматоидного артрита.
Симптомы ревматоидного артрита могут проявляться у разных людей по-разному. Они могут приходить, уходить, а также изменяться с течением времени. Периодически случаются вспышки артрита, что приводит к ухудшению состояния человека и к обострению симптомов. Вспышки заболевания могут произойти в любое время дня или ночи. Тем не менее, чаще всего симптомы в наибольшей степени ощущаются с утра, а затем с течением дня утихают, так как суставы постепенно разминаются.
Боль в суставах пульсирующего и ноющего характера, возникающая или усиливающаяся с утра, а также после пребывания в одном положении продолжительное время — характерный признак ревматоидного артрита. Часто боль может ощущаться, когда человек находится в состоянии покоя, а не после физической активности.
Скованность в суставах, вызванная ревматоидным артритом, обычно длится дольше, чем полчаса по утрам. При других видах артрита подвижность в суставах восстанавливается быстрее.
Воспаление и покраснение третий распространенный признак ревматоидного поражения суставов. Поверхность больного сустава воспаляется, в результате чего сустав опухает, температура окружающих тканей повышается, и они становятся болезненными на ощупь.
Ревматоидный артрит может вызвать воспаление вокруг суставов, которое проявляется в виде ревматоидных узелков. Также ревматоидный артрит может привести к воспалению слёзных и слюнных желез, оболочки сердца и легких, а также кровеносных сосудов.
Причины ревматоидного артрита
Точная причина возникновения ревматоидного артрита неизвестна. Мы знаем, как заболевание поражает суставы, но неизвестно, что лежит в основе этого процесса. Согласно некоторым теориям, ревматоидный артрит может быть вызван вирусом или инфекцией, однако на текущий момент ни одна из этих теорий не подтверждена.
Ревматоидный артрит является аутоиммунным заболеванием. Болезнь заставляет иммунную систему атаковать собственный организм. Обычно иммунная система вырабатывает антитела, которые атакуют бактерии и вирусы, помогая защитить организм от инфекции. Но если человек болеет ревматоидным артритом, его иммунная система посылает антитела к суставам, которые вместо борьбы с вредными бактериями атакуют ткани, окружающие сустав.
Синовиальная оболочка — это мембрана (тонкий слой клеток), которая покрывает каждый сустав. Когда антитела атакуют синовиальную оболочку, в области сустава возникает боль и воспаление. При этом воспаление провоцирует выброс ряда химических веществ, в результате чего синовиальная оболочка уплотняется. Данные химические вещества могут повредить кости, хрящи (эластичные соединительные ткани между костями), сухожилия (ткани, которые соединяют кости и мышцы) и связки (ткани, которые соединяют кости и хрящи). Вырабатываемые при ревматоидном артрите химические вещества постепенно приводят к изменению структуры и формы сустава, что, в конце концов, может привести к его полному разрушению.
Существует ряд доказательств того, что ревматоидный артрит может передаваться по наследству. Несмотря на то, что гены могут быть одним из факторов возникновения заболевания, наличие родственников с ревматоидным артритом не означает, что человек обязательно унаследует заболевание. Даже близнец человека, страдающего ревматоидным артритом, имеет только один из пяти шансов развития заболевания. Это говорит о том, что гены не являются прямой причиной возникновения болезни.
Ревматоидный артрит встречается у женщин в три раза чаще, чем у мужчин, что может быть связано с влиянием эстрогена (женского полового гормона). Некоторые исследователи предполагают, что эстроген может участвовать в развитии заболевания, но этот факт не был полностью доказан.
Хотя курение и не является прямой причиной возникновения ревматоидного артрита, есть некоторые доказательства того, что курильщики более склонны к развитию данного заболевания. Люди, которые регулярно злоупотребляют алкоголем, также склонны к развитию ревматоидного артрита.
Диагностика ревматоидного артрита
Ревматоидный артрит трудно диагностировать, поскольку многие заболевания сопровождаются схожими симптомами.
Диагностикой и лечением ревматоидного артрита обычно занимается узкий специалист — врач-ревматолог. Однако с первыми жалобами люди нередко обращаются к врачу общей практики, например, терапевту. Терапевт также проводит осмотр и начальную диагностику, а в случае подтверждения ревматоидного артрита, направляет пациентов к ревматологу.
Врач во время осмотра обследует суставы на наличие воспаления и оценивает их подвижность. Также врач расспросит вас о симптомах. Нужно рассказать подробно обо всех симптомах, а не только о тех, которые вы считаете важными — это поможет поставить правильный диагноз. После осмотра и изучения истории болезни, потребуется сдать анализы, проведение которых может помочь подтвердить или опровергнуть диагноз. Виды возможных в данном случае анализов описаны ниже.
Анализы крови
Ни один из существующих анализов крови не может достоверно диагностировать ревматоидный артрит. Однако некоторые показатели крови способны указать на возможность заболевания. Например, повышенная скорость оседания эритроцитов (СОЭ) говорит о наличии воспаления. По величине этого показателя врач может оценить активность артрита.
Другим вспомогательным критерием является С-реактивный белок (СРБ). Избыточное количество СРБ тоже указывает на наличие воспалительного процесса в организме.
Общий анализ крови также дает информацию о количестве эритроцитов и гемоглобина, а значит помогате исключить анемию. Известно, что 8 из 10 людей с ревматоидным артритом страдают от анемии. Однако за возникновением анемии могут стоять и другие причины, например, нехватка железа в вашем рационе.
Ревматоидный фактор — специфическое антитело, которое тоже находят в крови и некоторых формах ревматоидного артрита. Эти антитела присутствуют у 8 из 10 людей, страдающих заболеванием. Тем не менее, данные антитела не всегда могут быть обнаружены на ранних стадиях артрита.
Также ревматоидный фактор содержится в крови каждого 20-го человека, не страдающего ревматоидным артритом, следовательно, данный анализ не позволяет достоверно подтвердить или опровергнуть диагноз. Если анализ на ревматоидный фактор отрицательный, можно провести другой анализ на наличие антител (Анти-ЦЦП-АТ — антитела к циклическому цитруллиновому пептиду), который может дать более точную информацию о наличии у пациента ревматоидного артрита.
Рентгенограмма, УЗИ и МРТ суставов
С помощью рентгенологического исследования суставов можно определить тип артрита. Серия рентгенологических снимков может показать, как развивается заболевание. При артрите также рекомендуется сделать рентген грудной клетки, так как заболевание и некоторые лекарства (например, метотрексат) могут негативно повлиять на данную часть тела.
УЗИ опорно-двигательного аппарата может быть использовано для определения наличия, распространения и тяжести воспаления и повреждения суставов.
Магнитно-резонансная томография (МРТ) позволяет понять, какой ущерб был нанесен суставу.
Лечение ревматоидного артрита
Основные цели лечения ревматоидного артрита: уменьшение воспаления в суставах, облегчение боли, предотвращение или замедление повреждения суставов, уменьшение вероятности наступления инвалидности, а также содействие в ведении активного образа жизни (насколько это возможно).
Существует ряд доказательств того, что своевременное лечение и консультации специалистов могут уменьшить вероятность возникновения повреждений суставов и ограничить влияние ревматоидного артрита на состояние человека. Изменение образа жизни, медикаментозное и немедикаментозное лечение, а также оперативное вмешательство являются основными способами сокращения негативного влияния заболевания.
Медикаментозное лечение ревматоидного артрита
Существует достаточно большое число лекарств, применяемых для лечения артрита. При этом некоторые из них используются для облегчения симптомов, а некоторые — помогают замедлить развитие заболевания. Все люди переносят артрит по-разному, поэтому может понадобиться некоторое время, чтобы найти оптимальное сочетание лекарственных препаратов для вашего конкретного случая. Ниже описаны типы лекарств, которые вам может назначить лечащий врач.
Болеутоляющие препараты уменьшают боль, но не воздействуют на воспалительный процесс и используются для контроля симптомов ревматоидного артрита. Наиболее часто для снижения боли при ревматоидном артрите назначают парацетамол. Также иногда назначают кодеин в сочетании с парацетамолом (коммерческое название Ко-кодамол).
Нестероидные противовоспалительные препараты. Ваш врач может назначить нестероидные противовоспалительные препараты (НПВП) для уменьшения боли и снижения отечности суставов. Существует два типа НПВП с немного отличными друг от друга принципами действия. Первый тип — традиционные НПВП, такие, как ибупрофен, напроксен или диклофенак. Второй тип — ингибиторы ЦОГ-2 (часто их называют коксибами), такие, как целекоксиб или эторикоксиб. НПВП помогают облегчить боль и скованность в суставах, параллельно уменьшая воспаление. Тем не менее, они не способны замедлить развитие ревматоидного артрита.
Врач порекомендует наиболее подходящие для вашей ситуации препараты, объяснит преимущества и риски, связанные с приёмом каждого из типов НПВП. Нестероидные противовоспалительные препараты не подходят людям, страдающим от астмы, язвенной болезни желудка, стенокардии, а также перенесшим инфаркт или инсульт. Если вы принимаете аспирин в низких дозах, обсудите с врачом, стоит ли вам принимать НПВП.
Приём НПВП может увеличить риск возникновения серьезных проблем с желудком, например, внутреннего кровотечения. НПВП могут повредить слизистую, защищающую желудок от действия соляной кислоты. Несмотря на то, что возможные осложнения довольно серьёзны, встречается они достаточно редко. По данным исследований, из 2000-3000 человек, принимающих НПВП, желудочное кровотечение, как правило, проявляется лишь у одного человека. Приём ингибиторов ЦОГ-2 сопровождается более низким риском развития серьёзных проблем с желудком, но увеличивает риск возникновения инфаркта и инсульта.
Если вам назначили НПВП, следует параллельно принимать другое лекарство — ингибитор протонной помпы (ИПП). Приём ИПП уменьшает количество соляной кислоты в желудке, что значительно снижает риск повреждения слизистой желудка в результате приёма НПВП.
Кортикостероиды помогают устранить боль, скованность и отёчность суставов. Они могут быть использованы как в виде таблеток (например, преднизолон), так в виде внутримышечных инъекций (в данной форме препарат оказывает действие на большое количество суставов). Кортикостероиды используются, когда НПВП оказываются неэффективными. Если у вас воспаление или отёк одного сустава, врач может сделать инъекцию непосредственно в пораженный сустав. Облегчение приходит довольно быстро, и эффект может длиться от нескольких недель до нескольких месяцев, в зависимости от тяжести вашего заболевания.
Кортикостероиды обычно используются непродолжительное время, так как длительное применение данных лекарств может вызывать серьезные побочные эффекты: увеличение веса, остеопороз (истончение костей), атрофию кожи и мышечную слабость. Также длительный приём кортикостероидов может стать причиной развития сахарного диабета и глаукомы (заболевания глаз).
Базисные противовоспалительные препараты (БПВП) помогут облегчить симптомы и замедлить развитие ревматоидного артрита. Когда антитела атакуют ткани в суставах, они производят химические вещества, которые могут вызвать дальнейшее повреждение костей, сухожилий, связок и хрящей. Принцип действия БПВП заключается в блокировании воздействия данных химических веществ на организм человека. Чем раньше вы начнете принимать БПВП, тем более эффективным будет лечение.
Примерами БПВП являются метотрексат, лефлуномид, гидроксихлорохин и сульфасалазин.
Метотрексат является одним из первых препаратов, которые назначают при лечении ревматоидного артрита. Вы можете принимать его в комбинации с другими БПВП. Наиболее распространенные побочные эффекты метотрексата: утомляемость, диарея, выпадение волос или их истончение, а также появление сыпи на коже и язвенные заболевания ротовой полости. Иногда метотрексат может оказывать влияние на состав крови и печень, поэтому следует регулярно проводить анализ крови для предотвращения негативных последствий.
Приём метотрексата (хоть и с меньшей вероятностью) может также дать осложнения на лёгкие, поэтому перед началом приёма метотрексата рекомендуется проведение рентгенологического исследования грудной клетки и, возможно, дыхательных тестов. Данные исследования необходимо провести для того, чтобы впоследствии определить, как использование препарата повлияло на лёгкие (это особенно актуально, если приём метотрексата сопровождается ощущением нехватки воздуха или постоянным сухим кашлем). Однако большинство людей хорошо переносят метотрексат, и около половины пациентов продолжают принимать препарат без побочных эффектов в течение пяти лет.
Метотрексат также может приниматься в комбинации с биологическими препаратами (см. далее).
Может потребоваться от четырех до шести месяцев для появления первых эффектов от приёма БПВП. Поэтому важно продолжать приём лекарств, даже если вы не ощущаете явного эффекта. Возможно, вам придется попробовать два или три типа БПВП, прежде чем вы найдете наиболее подходящий для вас вариант. После того, как вы с доктором подберёте наиболее оптимальный препарат, следует принимать его в течение достаточно долгого времени.
Биологические препараты являются новой формой лечения ревматоидного артрита. Они включают в себя ингибиторы ФНО-альфа (фактора некроза опухоли альфа) (этанерцепт, инфликсимаб, адалимумаб и цертолизумаб), ритуксимаб и тоцилизумаб.
Они обычно принимаются в комбинации с метотрексатом или другими БПВП. Суть их действия заключается в том, что они предотвращают выработку иммунной системой антител, вызывающих разрушение синовиальной оболочки суставов.
Лечение биологическими препаратами подходит не всем пациентам. Обычно ингибиторы ФНО используются, если метотрексат и другие БПВП в стандартных дозах не улучшают состояние пациента. Рекомендуется использовать ритуксимаб и тоцилизумаб в комбинации с метотрексатом для лечения тяжелого ревматоидного артрита, но только если БПВП в комбинации с ингибитором ФНО не оказали должного эффекта.
Побочные эффекты от биологических препаратов обычно незначительны и включают в себя кожные реакции в месте инъекции, тошноту, лихорадку, головные боли, а также подверженность инфекционным заболеваниям (грипп, герпес). Некоторые пациенты (особенно перенесшие туберкулез, сепсис или гепатит В.) склонны к развитию более серьёзных осложнений. При приёме биологических препаратов существует небольшой риск вторичной активации перенесенных заболеваний, и, в редких случаях, возникновение новых аутоиммунных заболеваний.
Хирургическое лечение ревматоидного артрита
Иногда для лечения ревматоидного артрита помимо приёма препаратов необходимо хирургическое вмешательство. Операция может потребоваться для того, чтобы восстановить функциональность поврежденного сустава, уменьшить боль или скорректировать деформацию сустава.
Артроскопия — операция, которая сопровождается введением в сустав артроскопа (прибора, позволяющего хирургу следить за ходом операции внутри сустава) и хирургических инструментов через микроразрезы. После такой операции обычно нет необходимости оставаться на ночь в больнице, тем не менее, рекомендуется провести дома несколько дней во избежание нагрузок на сустав.
Артропластика — операция по частичной или полной замене сустава (чаще всего тазобедренного или коленного), при которой может потребоваться достаточно длительное нахождение в стационаре. В зависимости от типа оперируемого сустава, реабилитация может занять от нескольких недель до нескольких месяцев.
Замена сустава. Замена тазобедренного, коленного или плечевого суставов является серьёзной операцией, которая требует нахождения в стационаре от 4 до 10 дней с последующей реабилитацией в течение нескольких месяцев. Новые суставы имеют ограниченную продолжительность службы, около 10-20 лет. Они не являются идеальной заменой родному суставу и после операции некоторые функции сустава могут быть потеряны.
Поддерживающая терапия ревматоидного артрита
Ваш врач может порекомендовать вам пройти курс поддерживающей терапии, который, возможно, позволит облегчить симптомы ревматоидного артрита.
Физиотерапия. Физиотерапевт проконсультирует вас, как улучшить физическую форму, улучшить мышечный тонус и сделать суставы более гибкими. Он также подскажет, как облегчить боль с помощью горячих или холодных компрессов, либо с помощью миостимулятора. Миостимулятор — аппарат, который посылает в поражённый сустав электрический импульс, который воздействует на нервные окончания и помогает облегчить боль, вызванную ревматоидным артритом.
Трудотерапия. Если ревматоидный артрит мешает вам выполнять повседневные задачи или затрудняет передвижение, то можно обратиться к врачу-реабилитологу. Данный специалист проконсультирует вас, как защитить суставы, когда вы находитесь дома или на работе. Также от может порекомендовать использование вспомогательных средств, таких, как шины для фиксации суставов, а также устройства, открывающие банки с консервацией или приборы, включающие водопроводные краны.
Если у вас есть проблемы с суставами ног, то вы можете обратиться к подиатру (это врач, специализирующийся на выявлении, лечении и предупреждении заболеваний стопы) или к врачу-ортопеду. Вам могут быть предложены некоторые виды поддержки для суставов, или стельки для обуви, которые помогут облегчить боль.
Дополнительные и альтернативные методы лечения
Многие люди, страдающие ревматоидным артритом, практикуют дополнительные методы лечения. В большинстве случаев, практически или совсем нет доказательств того, что дополнительные методы лечения эффективны в борьбе с симптомами ревматоидного артрита. Дополнительные и альтернативные методы лечения могут включать в себя массаж, иглоукалывание, остеопатию, мануальную терапию, водолечение, электролечение и приём пищевых добавок, таких, как глюкозамин сульфат, хондроитин и рыбий жир.
Осложнения ревматоидного артрита
Кистевой туннельный синдром (синдром запястного канала) — состояние, при котором возникает чрезмерное давление на нерв запястья. Этот синдром может вызвать боль, онемение и покалывание в кистевой части руки, особенно в большом пальце. Кистевой туннельный синдром — достаточно распространённое осложнение ревматоидного артрита.
Воспаление внутренних органов. Ревматоидный артрит, являясь воспалительным заболеванием, способен спровоцировать воспаление в других частях организма, таких как:
- Лёгкие — воспаление плевры легких, известное, как плеврит, которое вызывает боль в груди, особенно при глубоком дыхании.
- Сердце — воспаление тканей вокруг сердца, известное, как перикардит, которое приводит к появлению как слабых, так и достаточно сильных болей в груди.
- Глаза — воспаление глазных желез, известное, как синдром Шегрена, которое вызывает сухость глаз и ротовой полости. Когда воспаляется белковая оболочка глаза (склера), заболевание носит название склерита.
- Кровеносные сосуды — воспаление сосудов, известное, как васкулит. Васкулит является редким заболеванием, которое вызывает воспаление кровеносных сосудов. Может привести к утолщению, ослаблению, сужению и рубцеванию стенок кровеносных сосудов. В тяжелых случаях может повлиять на кровоснабжение органов и тканей вашего организма.
Разрыв сухожилий. Сухожилия — эластичные ткани, прикрепляющие мышцы к костям. Ревматоидный артрит может привести к воспалению сухожилий, которое в тяжелых случаях может закончиться их разрывом (это в наибольшей степени касается сухожилий на тыльной поверхности пальцев).
Цервикальная миелопатия — возникает из-за вывиха суставов в верхней части позвоночника, что приводит к давлению на спинной мозг. Это сравнительно редкое, но очень серьезное осложнение, которое может сильно повлиять на вашу подвижность и развивается у людей, долгое время болеющих ревматоидным артритом. Таким людям требуется специальная диагностика шейного отдела перед любой операцией под общим наркозом.
Образ жизни при ревматоидном артрите
Уход за собой является неотъемлемой частью повседневной жизни. Это значит, что вы берете на себя ответственность за свое собственное здоровье и самочувствие. Уход за собой включает в себя действия, которые вы должны выполнять каждый день, чтобы оставаться в форме, поддерживать хорошее физическое и психическое состояние, предотвращать возникновение болезней или несчастных случаев, а также эффективно бороться с незначительными недугами и хроническими заболеваниями.
Если у вас есть хроническое заболевание, правильный уход за собой может быть очень полезен для его лечения. Грамотная самопомощь позволит вам прожить дольше, снизить боли, тревогу, депрессию и усталость, а также повысить общее качество жизни и стать более активным и независимым.
Важно продолжать принимать назначенные препараты, даже если вы начинаете чувствовать себя лучше. Непрерывный приём лекарств поможет предотвратить обострение заболевания. Если у вас возникли вопросы или сомнения по поводу лекарства или его побочных эффектов, обсудите их со своим врачом.
Также полезно прочитать аннотацию к препарату для понимания того, как он взаимодействует с другими препаратами или пищевыми добавками. Проконсультируйтесь с врачом, если собираетесь приобрести какие-нибудь безрецептурные препараты, например, обезболивающие средства или пищевые добавки, поскольку они могут не сочетаться с лекарствами, назначенными для вашего лечения.
Регулярные осмотры при ревматоидном артрите
Ревматоидный артрит является хроническим заболеванием, поэтому рекомендуется находиться в постоянном контакте с лечащим врачом. Чем больше врач знает о вашем самочувствии, тем лучше он сможет вам помочь, поэтому всегда обсуждайте с ним все симптомы и возникающие проблемы.
Всем, кто страдает от ревматоидного артрита, рекомендуется проходить ежегодную вакцинацию от гриппа. Также рекомендуется пройти вакцинацию от пневмококковой инфекции. Данная вакцина защитит от возможности развития пневмококковой пневмонии.
Больше отдыхайте в период обострений артрита: в это время некоторые ваши суставы могут болеть и быть воспалёнными. Нагрузка на суставы во время обострения болезни может усугубить симптомы.
Боль, дискомфорт, а также изменения во внешнем виде и самоощущении могут негативно повлиять на вашу интимную жизнь. Ваша самооценка или мысли о том, как вы выглядите, могут повлиять на вашу уверенность в себе. Многие люди считают, что это слишком интимная тема, однако беседа с вашим партнером или лечащим врачом может помочь в решении вышеописанных проблем.
Здоровое питание и физические упражнения
Регулярные физические упражнения и здоровая диета рекомендуются всем, а не только страдающим от ревматоидного артрита. Они помогают предотвратить многие заболевания, в том числе болезни сердца и некоторые формы рака.
Также регулярные физические упражнения помогают снять стресс и уменьшить усталость. Для людей с ревматоидным артритом рекомендуются упражнения, которые не перегружают суставы. Плавание, например, помогает поддерживать мышцы в тонусе и не нагружает суставы (за счёт того, что вода компенсирует ваш вес).
Смягчение боли при ревматоидном артрите
Боль является одним из самых распространенных симптомов ревматоидного артрита, который можно смягчить с помощью указанных ниже методов:
- приём лекарственных препаратов;
- лечение теплом, например, приём ванны или использование тёплого компресса
- лечение холодом, например, холодными компрессами;
- использование миостимулятора, который снижает боль путём воздействия на нервные окончания;
- применение техник релаксации, например, простые методы релаксации, массаж или гипноз.
Для смягчения симптомов допустимо одновременное использование нескольких методов (например, медикаментозное лечение, теплые компрессы и релаксация). Боли проявляются у людей по-разному, поэтому и метод лечения может быть абсолютно индивидуальным.
Дополнительной сложностью для больных ревматоидным артритом является непредсказуемый характер заболевания. Иногда, в периоды обострения артрита, боль и скованность в суставах могут значительно усиливаться, но предсказать, обострение практически невозможно. Сложная природа ревматоидного артрита иногда приводит к тому, что у больных развивается депрессия или чувство беспокойства. Иногда эти ощущения возникают из-за неправильных или недостаточных действий по устранению боли, а также из-за общей усталости.
Наличие у человека хронических заболеваний увеличивает вероятность возникновения у него целого ряда эмоций, таких, как отчаяние, страх, боль, гнев и обида.
Беременность и воспитание детей при ревматоидном артрите
Если вы принимаете лекарства для лечения ревматоидного артрита, сообщите вашему врачу, если задумываетесь о создании семьи. Некоторые лекарства, такие, как мототрека, лефлуномид и биологические препараты не следует принимать мужчинам и женщинам в то время, когда они пытаются завести ребенка. Необходимо, чтобы врач контролировал течение ревматоидного артрита, пока вы пытаетесь забеременеть.
Поговорите с лечащим врачом, если вы планируете забеременеть и беспокоитесь относительно безопасности принимаемых препаратов.
Младенцы и маленькие дети требуют много физических и умственных сил, при ревматоидном артрите это особо ощущается. Если вы с трудом справляетесь с уходом за ребёнком, пообщайтесь с другими людьми в таком же положении. Вы также можете получить советы от своего лечащего врача, как справиться с данной проблемой.
К какому врачу обратиться при ревматоидном артрите?
Если вам поставили диагноз ревматоидного артрита, найдите хорошего ревматолога — специалиста, который занимается лечением болезней суставов, в том числе ревматоидного артрита. Если требуется хирургическая операция, выберите травматолога-ортопеда, который вам поможет в лечении.
Воспользовавшись нашим сервисом, вы можете найти врачей для детей: детского ревматолога и детского травматолога.
методы определения заболевания – Повышение иммунитета
Ревматоидный артрит является воспалительным заболеванием, которое имеет неизвестную этиологию и характеризуется эрозийными симметричными процессами развития артрита суставов. При этом нередко поражаются внутренние органы. Постановка диагноза ревматоидный артрит – процедура продолжительная, требующая терпения и ответственности.
Нужно сказать, что чаще всего болезнь затрагивает ткани суставов, связки, а также сухожилия. Редко встречаются случаи, когда происходит поражение мышечных волокон, слизистых оболочек глаз, системы пищеварения и легких. Болезнь может прогрессировать в возрасте от 25 до 55 лет.
Важно отметить, что может пройти около 9 месяцев от начала развития недуга до того, как будет поставлена точная формулировка диагноза. Такая задержка связана с нетипичностью ранних признаков ревматоидного артрита. Если же артрит уже хорошо прогрессирует, то вынести диагноз не составляет труда.
Как показывает медицинская практика, стандартная картина ревматодиного артрита проявляется после двух лет с момента развития болезни – наблюдается симметричная форма полиартрита, которая характеризуется повреждением суставов рук и ног, а также суставных частей шейных позвонков.
Существует множество симптомов, которые можно отнести к проявлениям ревматоидного артрита, к ним же относится и скованность суставов по утрам. Диагностика ревматоидного артрита — ряд процедур, однако, прежде чем перейти к ним, следует отметить, что существуют важные диагностические признаки. К ним относят:
- ревматоидные узелки;
- наличие ревматоидного фактора в сыворотке;
- антитела к циклическому цитруллинированному пептиду;
- повышенный уровень нейтрофилов, а также другие воспалительные аспекты в синовиальной жидкости;
- остеопроз вокруг суставов и эрозии костной ткани.
К сожалению, медицинская практика не имеет точных лабораторных признаков, которые с точностью могут подтвердить или исключить диагноз ревматоидного артрита. Однако, для диагностики данного заболевания специалисты используют некоторые показатели, которые дают возможность узнать о протекании болезни.
К таким факторам относят:
- наличие ревматоидного фактора;
- клинический анализ крови;
- определение уровня антител.
Определение таких параметров в совокупности с общей медицинской картиной позволяют говорить об эффективном лечении, дают возможность дать точную оценку возможного протекания заболевания.
Ревматоидный фактор (РФ)
Ревматоидный фактор, который специально определяют при недуге, является антителами к Fc-фрагменту IgG. Используя современные методы, стало возможным определить только ревматоидный фактор класса IgM.
Кроме того, нужно отметить, что ревматоидный фактор проявляется и при прогрессировании других заболеваний, нередко он появляется в сыворотке у 10 % абсолютно не болеющих людей.
Уровень титра ревматоидного фактора увеличивается при наличии таких заболеваний, как:
- красная волчанка;
- хронические болезни печени и почек;
- саркоидоз;
- туберкулез;
- инфекционный эндокардит;
- малярия и др.
Важно знать, что наличие РФ медики не признают весомым основанием для того, чтобы диагностировать ревматоидный артрит. Он также не может применяться в качестве отборочного метода, поскольку лишь у 1/3 людей, которые имеют в организме ревматоидный фактор, действительно подверглись данному заболеванию.
Антитела к циклическому цитруллинированному пептиду
Антитела к циклическому цитруллинированному пептиду принято считать наиболее эффективным фактором, который определяет ревматоидный артрит. Использование определения антител дало возможность улучшить чувствительность метода до 80%, при этом специфичность увеличилась до 98%.
Дифференциальная диагностика ревматоидного артрита антителк циклическому цитруллинированному пептиду находит подтверждение более, чем у 65% всех пациентов, у которых определен ревматоидный фактор и подтверждается рематоидный артрит.
Клинический анализ крови
В процессе острого протекания заболевания у большинства пациентов наблюдается нормоцитарная нормохромная анемия. Основной причиной такого проявления является подавление эритропоза, вследствие того, что повышается количество железа в костном мозге. Кроме того, выраженная анемия и тромбоцитоз свидетельствует о тяжелой стадии протекания заболевания.
Имея ревматоидный артрит, при анализе крови количество лейкоцитов содержащихся в крови пациента обычно находится в пределах нормы. Отметим, что у больных, имеющих тяжелую форму внесуставных проявлений артрита, может наблюдаться эозинофилия.
Биохимический анализ крови
В процессе обострения заболевания в сыворотке резко увеличивается уровень церулоплазмина, С-реактивного белка и белковых соединений, которые свидетельствуют о наличии воспалительных процессов. Это влечет за собой вероятность высокого риска прогрессирования недуга.
Изменения синовиальной жидкости
Патологические изменения в синовиальной жидкости также являются весомыми факторами, которые говорят о наличии и развитии ревматоидного артрита. При такой болезни жидкость представлена серым цветом, мутная и нередко не очень вязкой из-за того, что уровень белка значительно повышен, а уровень глюкозы – понижен. Статистика показывает, что количество лейкоцитов составляет от 5 мкл-1 до 50 000 мкл-1. Нужно добавить, что повышение количества лейкоцитов и преобладание нейтрофилов характеризуют разные формы и стадии протекания артрита, поэтому особого значения в процессе диагностики не имеют.
Резко снижены такие показатели, как гемолитическая активность комплемента и уровень компонентов СЗ и С4 в суставной жидкости. Это дает основания говорить о том, что происходит активация комплемента под воздействием иммунных соединений, которые образуются в жидкости.
Рентгенография суставов
Рентгенографическое исследование суставов на начальных этапах развития болезни практически не приносит какой-либо достоверной информации о состоянии пациента. Рентгенография чаще всего только определяет отечность мягких тканей, которые видны и при физикальном исследовании.
В процессе прогрессирования заболевания рентгенографические исследования более заметны и выражаются по-другому, они неспецифичны. Кроме того, ревматоидный артрит характеризуется симметричностью разрушений и конкретной локализации.
Характерной особенностью развития болезни является развитие околосуставного остеопороза, далее наблюдаются разрушительные процессы в суставном хряще и костной ткани. Поэтому основным заданием рентгенографии является определение степени разрушения хрящевой ткани и определение наличия эрозийных процессов в кости. Эти аспекты имеют большое значение для оценки эффективности лечения медикаментами, а также хирургического вмешательства.
Кроме того, для определения первоначальных симптомов болезни суставов иногда используют МРТ и сцинтиграфию костей.
Помните о том, что на ранних этапах развития ревматоидного артрита очень сложно получить ответы и полную клиническую картину о происходящем. Поэтому нужны постоянные наблюдения специалистов, консультации и своевременные обследования.
Серонегативный ревматоидный артрит – в чем его особенности?
Врачи Цены ОтзывыСеронегативный ревматоидный артрит начинается и протекает не совсем так, так типичный, серопозитивный артрит. К этому прибавляются трудности диагностики и лечения заболевания.
Но не все так страшно: в московской клинике «Парамита» умеют справляться с этой патологией.
Статистика заболеваемости
Это хроническое системное воспалительное заболевание соединительной ткани аутоиммунной природы с преимущественным поражением и деформацией суставов и внутренних органов. Серонегативные формы артрита характеризуются тем, что в отличие от серопозитивной формы в крови и суставной жидкости больных не выявляется ревматоидный фактор (РФ) – антитела к иммуноглобулину G, трансформирующегося в чужеродный для организма белок – антиген. Код болезни по МКБ — 10 M06.0.
Серонегативным ревматоидным артритом (СНРА) болеет пятая часть от всех больных РА. Распространенность болезни не более 1%. Чаще болеют женщины.
Как развивается заболевание
Основной причиной развития серонегативного ревматоидного артрита является генетический фактор – семейная предрасположенность к заболеванию.
Поэтому, если кто-то из близких родственников страдает этой суставной патологией, нужно беречься, избегать воздействия различных факторов, способных запустить аутоиммунный процесс.
К таким факторам относятся:
- стрессы, тяжелые физические и умственные нагрузки;
- любые острые и хронические инфекции; особенно часто в причастности к СНРА «обвиняют» различные типы вирусов герпеса, в том числе, вирус Эпштейна-Барр, вызывающий мононуклеоз;
- травматические поражения конечностей;
- переохлаждения;
- длительное пребывание на солнце;
- проживание в холодной сырой местности.
Хондропротекторы что это как выбрать, насколько они эффективны
Боль в суставах в состоянии покоя
Серонегативный ревматоидный артрит начинается с того, что под воздействием перечисленных факторов в организме запускается аутоиммунный процесс, в основе которого лежит дисбаланс между цитокинами, поддерживающими и подавляющими воспаление. Цитокинами называются информационные молекулы, регулирующие физиологические процессы в клетках. Воспалительные цитокины преобладают, что является основой дисбаланса иммунной системы и длительного воспалительного процесса, развивающегося в соединительной ткани.
В первую очередь поражается соединительная ткань суставной полости: воспаляется и разрастается синовиальная оболочка, страдает хрящевая и костная ткань, нарушается суставная функция.
Соединительная ткань есть и во внутренних органах, поэтому они также могут пострадать. При длительно протекающем патологическом процессе нарушается белковый обмен и во внутренних органах откладываются белково – полисахаридные комплексы – амилоид. Амилоидоз – тяжелое осложнение, вызывающее повреждение функции внутренних органов – сердца, печени, почек, легких.
Симптомы
Симптомы и течение серонегативного ревматоидного артрита отличаются от типичных проявлений серопозитивного РА. Основным проявлением последнего является постепенное поражение мелких суставчиков кистей рук и стоп ног. Серонегативный артрит проявляется по-другому.
Течение серонегативного ревматоидного артритаПервые признаки
Начало болезни, как правило, не постепенное, а острое. Внезапно появляется лихорадка. Температура может быть, как субфебрильной, так и очень высокой, с перепадами и появлением проливного пота в течение дня. Нарушается общее состояние: появляются слабость, недомогание, головная боль, головокружение характерны для начальной стадии заболевания.
Скованности движений при серонегативном артрите почти никогда не наблюдается, но болевой синдром выражен достаточно сильно. Появляется отечность и болезненность в области одного крупного сустава. Чаще всего это колени, локти или голеностопы. В начале заболевания характерно отсутствие мелких суставных поражений кисти и стопы – это является редким клиническим симптомом при данной форме болезни.
В лимфатических узлах при серонегативном артрите происходят следующие изменения: они становятся плотными, безболезненными.
Иногда с самого начала появляются признаки поражения внутренних органов. При поражении сердца – это одышка, сердцебиение.
Явные симптомы
Постепенно лихорадка сменяется нормальной или субфебрильной температурой. Через полгода воспалительный процесс при серонегативном артрите становится симметричным за счет появления воспаления в еще нескольких суставах. Еще через некоторое время процесс распространяется дальше, может присоединиться воспаление в мелких суставах пальцев кисти и стопы – развиваются признаки полиартрита. Кисти и пальцы рук принимают характерную форму.
Боли в суставах нарастают, быстро развиваются деструктивные изменения, появляются выраженные признаки анкилоза (сращения хрящей и костей), нарушения функция конечности. Достаточно часто при серонегативном ревматоидном артрите поражается тазобедренный сустав. Эрозии суставных поверхностей незначительны, но происходит быстрое разрастание соединительной ткани, закрытие суставной щели и формирование анкилоза.
Системные проявления при серонегативном РА также не заставляют себя ждать: появляются признаки поражения сердца (эндокардиты), легких (плевриты), почек (нефриты), кишечника. Увеличиваются печень и селезенка. При назначении своевременного лечения можно добиться в течении данной патологии длительной ремиссии и подавить прогрессирование заболевания. Если этого не сделать, болезнь будет прогрессировать.
Самые опасные симптомы серонегативного артрита
Наиболее опасными признаками являются:
- лихорадка в течение длительного времени;
- множественные поражения крупных и мелких суставов;
- появление сильной одышки в покое.
При появлении этих симптомов необходимо срочно обратиться за медицинской помощью.
Осложнения
Если больному человеку вовремя не было назначено комплексное лечение, течение заболевания может осложниться:
- некрозом головки бедренной кости, что приведет к инвалидности;
- тяжелым поражением сердечно-легочной системы;
- амилоидозом, при котором страдают функции внутренних органов.
Чтобы снизить риск развития тяжелых осложнений при серонегативном артрите, нужно придерживаться всех рекомендаций врача.
Стадии болезни
Выделяют 4 стадии развития серонегативного ревматоидного артрита:
- Начальная. В течение первых полутора-двух месяцев развиваются признаки интоксикации и начального поражения одного крупного сустава.
- Ранняя. Это первые 12 месяцев болезни. Суставные дегенеративные изменения прогрессируют, поражения становятся симметричными. Проявляются признаки системных поражений.
- Прогрессирующая. Развивается от года до двух лет. На пораженных участках нарастают необратимые нарушения, присоединяется поражение мелких суставчиков кисти и стопы.
- Запущенная. После двух лет. За счет анкилоза нарушается суставная функция, конечность становится неподвижной.
Диагностика
Диагноз ставится на основании характерных симптомов и подтверждается данным дополнительного обследования, позволяющих выявить патологический процесс на ранней стадии.
- Лабораторные исследования:
- общий анализ крови – выявляются признаки воспаления – ускоренная СОЭ, увеличение содержания лейкоцитов;признаки анемии;
- биохимический анализ – выявляется дисбаланс сывороточных белков: снижается количество альфа- и повышается количество гаммаглобулинов; в крови обнаруживается С-реактивный белок (СРБ) – признак воспалительного процесса;
- иммунологические анализы являются маркером, позволяющим отличить серонегативный и серопозитивный виды РА:
- ревматоидный фактор (антитела к IgG) не выявляется или его титры незначительны; наличие ревматоидного фактора говорит о серопозитивном РА;
- антитела к циклическому цитрулинсодержащему пептиду (анти-ЦЦП, АЦЦП) могут быть положительными и тогда это подтверждает диагноз серонегативного артрита; цитрулин – продукт обмена, в норме полностью выводящийся из организма; при РА выделяются ферменты, встраивающие цитрулин в тканевые белки и превращающие его в чужеродный белок – антиген; на этот антиген иммунная система вырабатывает антитела.
- Инструментальная диагностика:
- рентген суставов;
- УЗИ;
- МРТ или КТ – наиболее информативные методы диагностики;
- при необходимости – артроскопия – эндоскопическое исследование пораженного сустава.
Хруст в суставах — когда стоит беспокоиться
Внутрисуставные инъекции гиалуроновой кислоты
Лечебные мероприятия
Существует ли вероятность, что серонегативный ревматоидный артрит можно вылечить? Полностью вылечить невозможно, но при лечении серонегативных форм РА, как и при лечении любого другого хронического заболевания, стараются добиться длительной ремиссии. Чем она продолжительнее, тем выше качество жизни больного.
Современные лечебные технологии позволяют добиваться неограниченно долгой ремиссии. Но пациент всегда должен помнить, что рецидив возможен и придерживаться рекомендаций врача по предупреждению обострений.
Лечение серонегативного ревматоидного артрита должно быть комплексным и включить:
- соблюдение двигательного режима, занятия ЛФК;
- правильное рациональное питание;
- медикаментозную терапию;
- очищение крови;
- средства народной медицины, назначенные врачом;
- физиотерапевтические процедуры;
- ортопедическая коррекция;
- хирургическая операция.
Режим, ЛФК, диета
Серонегативный ревматоидный артрит требует осознанного отношения к режиму дня и двигательной активности. Ограничение движений необходимо только во время обострений серонегативного артрита. Как только состояние больного улучшается, ему назначаются комплексы лечебной физкультуры (ЛФК) с постепенно нарастающей нагрузкой. Если этого не сделать, будет нарушаться кровообращение, снизится подвижность конечности, возрастет риск развития анкилоза, мышцы утратят свою силу и уменьшатся в объеме.
Кроме ЛФК во время ремиссии рекомендовано больше ходить пешком, плавать, кататься на велосипеде. Противопоказаны травматичные движения – прыжки, футбол и т.д.
Важно правильно питаться, в рационе должно быть достаточное количество белков, жиров, углеводов, витаминов и минералов. Пищу следует обогащать кальцием и витамином D (творог, сыр, кефир, рыбий жир) – это необходимо для предупреждение остеопороза.
Лекарственная терапия и средства народной медицины
Медикаментозное лечение серонегативного ревматоидного артрита начинается с применения противовоспалительных препаратов для устранения воспаления и связанной с ним боли. Больным назначают лекарственные средства из группы нестероидных противовоспалительных средств (НПВС). Это Диклофенак, Индометацин, Ибупрофен, Нимесулид, Мелоксикам и др. Их назначают внутрь или в виде наружных средств – гелей, мазей, кремов.
При тяжелом течении болезни назначают глюкокортикостероидные гормоны (ГКС) – Гидрокортизон, Бетаметазон, Дексаметазон и др. Их принимают внутрь, вводят в виде инъекций или непосредственно в суставную полость. Также их можно применять наружно в виде мазей и кремов. ГКС отлично снимают признаки воспаления, но имеют серьезные побочные действия, поэтому их назначают только по показаниям и короткими курсами на несколько дней.
Следующая группа препаратов – иммуносупрессоры – средства, подавляющие чрезмерную активность иммунитета – Метотрексат, Сульфасалазин, Циклофосфамид, Циклоспорин, Лефлуномид. Серонегативный ревматоидный артрит часто не реагирует на применение того или иного препарата, лечить его труднее, чем серопозитивный. Поэтому врачи часто используют комбинированную базисную терапию, применяя сразу несколько лекарственных препаратов, наблюдая за состояние больного и лабораторными показателями.
Самыми современными лекарствами для подавления активности серонегативного артрита считаются биологические агенты. Препараты этой группы относятся к биологически активным веществам (антитела, цитокины), воздействующим непосредственно на поломанные звенья иммунитета. К таким препаратам относятся Ритуксимаб, Тоцилизумаб, Абатацепт. Это эффективная, но достаточно дорогостоящая терапия, способная перевести лечение на более высокий уровень.
Для усиления эффекта медикаментозной терапии серонегативного артрита прием индивидуально подобранных лекарственных средств сочетают со средствами народной медицины. Это также может снизить большую лекарственную нагрузку на организм пациента.
Очищение крови
При тяжелой интоксикации и распространенном процессе можно использовать такие процедуры, как гемосорбция и плазмаферез, осищающие кровь от токсических веществ.
Физиотерапевтические процедуры
Физиолечение присоединяют на всех этапах лечения серонегативного ревматоидного артрита. Электрофорез с НПВК и ГКС помогает устранить воспаление и боль, магнито- и лазеротерапию можно использовать для подавления деструктивных процессов в тканях. Курсы физиолечения ускоряют процесс выздоровления и снижают риск развития осложнений.
Ортопедическая коррекция
Больного серонегативным артритом учат держать пораженную конечность в физиологически правильном положении для снижения риска деформации. Для этого используют специальные приспособления для выравнивания конечности — ортезы. Их носят по несколько часов в день, снимая во время выполнения физических упражнений. Ортезы помогают вылечить суставные дисфункции при разных формах ревматоидного артрита.
Хирургические операции
Методы лечения серонегативного ревматоидного артритаПрименяется редко, только если диагностируют функциональную суставную несостоятельность. Проводятся операции эндопротезирования или резекции части суставной капсулы. Операция помогает вылечить больного даже при тяжелых поражениях.
Подход к лечению заболевания в нашей клинике
В клинике «Парамита» в Москве практикуется индивидуальный подход к терапии каждого пациента. Наши врачи используют в своей практике сочетание передовых западных и традиционных, проверенных веками, восточных методов лечения серонегативного ревматоидного артрита. Перед назначением комплексной терапии обязательно проводится полное обследование пациента. Применяемые лечебные методы:
- лекарственная терапия – назначается комплекс высокоэффективных лекарств, применяются новейшие схемы и методики;
- лекарственные травы – используются, как научные подходы к применению фитотерапии, так и народные средства для снижения нагрузки от медикаментов;
- физиотерапия – умелое сочетание медикаментозной терапии с физиопроцедурами дает быстрый и стойкий положительный эффект;
- лечебное движение – специально подобранные упражнения ЛФК, кинезитерапии улучшают кровообращение, тренируют мышцы; лечебный массаж закрепляет этот эффект;
- плазмолифтинг (PRP-терапия) – передовая методика активизации восстановительных процессов при помощи собственных тромбоцитов пациента, обработанных по специальной методике;
- рефлексотерапия (РТ – акупунктура, прижигание полынными сигаретами, точечный массаж)– воздействие различными способами на активные точки на поверхности тела человека, рефлекторно связанные с различными органами и тканями; проверенные веками высокая эффективность методов РТ позволяет полностью избавить пациента от рецидивов болезни даже без применения лекарств;
- фармакопунктура – метод рефлексотерапии, при котором в акупунктурные точки вводятся современные эффективные лекарства.
Специалистам нашей клиники удается быстро добиться ремиссии серонегативного артрита и поддерживать ее на протяжении длительного времени. Пациенты, которые выполняют все рекомендации врача и регулярно проводят противорецидивное лечение, забывают о своем заболевании и ведут обычный образ жизни.
Профилактика обострений
Профилактика обостренийСеронегативный ревматоидный артрит серьезное заболевание, требующее постоянного соблюдения рекомендаций врача. Чтобы предупредить рецидив, нужно:
- больше двигаться, заниматься обязательными упражнениями ЛФК, но избегать тяжелых физических нагрузок, вести здоровый образ жизни;
- избегать переохлаждений, если это необходимо, сменить место проживания, профессию;
- исключить все вредные привычки;
- правильно питаться;
- поддерживать здоровье своего тела, лечиться от сопутствующие заболевания;
- выполнять все назначенные врачом процедуры.
Серонегативный ревматоидный артрит можно и нужно постоянно поддерживать в состоянии ремиссии. Справиться с этой нелегкой задачей и повысить качество жизни вам помогут специалисты московской клиники «Парамита».
Литература:
- Насонов ЕЛ, Каратеев ДЕ, Балабанова РМ. Ревматоидный артрит. В кн.: Ревматология. Национальное руководство. Под ред. Е.Л. Насонова, В.А. Насоновой. Москва: ГЭОТАР-Медиа; 2008.С. 290–331
- Насонов ЕЛ, редактор. Генно-инженерные биологические препараты в лечении ревматоидного артрита. Москва: ИМА-ПРЕСС; 2013.
- Emery P, Breedveld FC, Dougados M, Kalden JR, Schiff MH, Smolen JS. Early referral recommendation for newly diagnosed rheumatoid arthritis: evidence based development of a clinical guide. Ann Rheum Dis 2002;61:4 290-297 doi:10.1136/ard.61.4.290
- Schett G, Emery P, Tanaka Y, et al. Tapering biologic and conventional DMARD therapy in rheumatoid arthritis: current evidence and future directions. Ann Rheum Dis 2016l0:1-10. Doi.10.1136/annrheumdis-2016-209201.
Оценка читателей
Рейтинг: 5 / 5 (1)
Ревматоидный артрит Вопросы NCLEX
Это викторина, которая содержит обзорных вопросов NCLEX для ревматоидного артрита . Как медсестра, оказывающая помощь пациенту с ревматоидным артритом, важно знать признаки и симптомы, патофизиологию, уход за больными, обучение пациентов и методы лечения этого состояния.
В предыдущей серии обзора NCLEX, я рассказал о других скелетно-мышечных расстройств, вы можете спросить о на экзамене NCLEX, так что будьте уверены, чтобы проверить эти отзывы и викторины, а также.
Не забудьте посмотреть лекцию о ревматоидном артрите перед тем, как пройти этот тест.
(ПРИМЕЧАНИЕ. Когда вы нажмете «Отправить», эта же страница обновится. Прокрутите вниз, чтобы увидеть результаты.)
Практические вопросы NCLEX по ревматоидному артриту
1. Во время планового медицинского осмотра пациент сообщает: «В последнее время я испытываю сильную боль и жесткость в суставах». Как медсестра, вы будете спрашивать пациента, какие вопросы оценить на предмет других возможных признаков и симптомов ревматоидного артрита? Выберите все, что применимо:
А.«Боль и скованность становятся сильнее перед сном?»
B. «Вы тоже испытываете усталость и жар?»
C. «Симметричны ли ваша боль и скованность телу?»
D. «Ваша боль и скованность усугубляются резкими перепадами температуры?»
Ответы — B и C. Пациенты с РА будут испытывать боль и скованность по утрам (более 30 минут), а не перед сном. Пациенты часто имеют лихорадку и усталость … помните, что РА поражает все тело, а не только суставы.Это также повлияет на те же суставы на противоположной стороне тела. Таким образом, если правое запястье воспалено, болезненно и жестко, левое запястье также будет болезненным. РА НЕ усугубляется экстремальными температурами. Это обнаруживается при остеоартрите.
2. Верно или неверно: ревматоидный артрит чаще поражает женщин, чем мужчин и людей старше 60 лет.
Неверно: Да, РА имеет тенденцию поражать женщин больше, чем мужчин, НО он может поражать всех возрастов … чаще всего 20-60 лет.
3.Определите правильную последовательность развития ревматоидного артрита:
А. Развитие паннуса, синовита, анкилоза
Б. Анклиоз, развитие паннуса, синовит
C. Синовит, развитие паннуса, анклиоз
D. Синовит, анклиоз, развитие паннуса
Ответ: C. Тело атакует (в частности, лейкоциты) синовиальную оболочку сустава. Синовиальная оболочка воспаляется, и этот процесс называется синовитом. Воспаление синовиальной оболочки приводит к ее утолщению и образованию паннуса, который представляет собой слой фиброзной ткани сосудов.Паннус вырастет настолько, что повредит кость и хрящ в суставе. Пространство между суставами исчезнет, и разовьется анклиоз, то есть сращение кости.
4. Пациенту с тяжелым ревматоидным артритом назначена процедура, называемая артродезом. Студент медсестры, которого вы обучаете, спрашивает, что это за процедура. Ваш ответ:
A. «Это процедура, при которой пораженный сустав удаляется и каждый конец костей, обнаруженных в этом суставе, сливается вместе.”
B. «Это процедура, предусматривающая замену сустава на искусственный».
C. «Это процедура, при которой хирург вводит эндоскоп и очищает пораженный сустав».
D. «Это процедура, при которой полностью удаляется синовиальная оболочка сустава, что помогает уменьшить воспаление сустава.
Ответ: A. Артродез (также называемый сращением суставов) — это когда пораженный сустав удаляется, а кости внутри него срастаются.Вариант Б описывает замену сустава. Вариант C известен как хирургическая чистка. Вариант D известен как синовэктомия.
5. У 58-летней женщины обострение ревматоидного артрита. Помогая пациенту с утренним распорядком, пациентка озвучивает оценку боли 7 по шкале от 1 до 10 в правом и левом запястье наряду с сильной скованностью. Вы замечаете, что лучезапястные суставы красные, теплые и опухшие. Какие нефармакологические медсестринские вмешательства вы можете предложить этому пациенту, чтобы облегчить боль и скованность? Выберите все, что применимо:
А.Упражнение для пораженных суставов
B. Помогите пациенту принять теплый душ или ванну
C. Провести глубокий массаж лучезапястных суставов
D. Помогите пациенту наложить шины на запястье
Ответы: B и D. Во время обострения RA сустав следует отдыхать (не выполнять упражнения) и не следует глубоко массировать, поскольку это может привести к дальнейшему повреждению сустава (кроме того, это может вызвать у пациента еще большую боль). Тепловая терапия, например теплый душ или ванна, поможет уменьшить скованность.Кроме того, холодная терапия может использоваться для уменьшения воспаления вместе с наложением шины на пораженные суставы для защиты и отдыха.
6. Вы обучаете пациента, у которого недавно был диагностирован ревматоидный артрит, о физических упражнениях. Какое утверждение, сделанное пациентом, является правильным?
A. «Лучше всего я стараюсь еженедельно включать в свой распорядок умеренные упражнения с высокой отдачей, такие как бег и аэробика».
B. «Я обязательно дам отдых суставам, которые испытывают обострение, но я постараюсь поддерживать еженедельный режим упражнений на диапазон движений вместе с ходьбой и катанием на велотренажере.”
C. «Очень важно, чтобы я выполнял упражнения на диапазон движений во время обострения суставов и включаю упражнения с малой ударной нагрузкой в свой распорядок дня».
D. «Физические упражнения следует ограничивать только упражнениями диапазона движений, чтобы предотвратить дальнейшее повреждение суставов».
Ответ: Б. Во время обострения РА пациенту следует дать суставу отдых. Однако важно, чтобы пациент еженедельно выполнял упражнения на диапазон движений наряду с упражнениями с НИЗКИМ УДАРОМ (например, езда на велотренажере, ходьба, водная аэробика и т.). Это поможет повысить уровень энергии пациента, а также силу мышц и поддержит здоровье суставов.
7. Модифицирующие заболевание противоревматические препараты (DMARDS) используются для лечения ревматоидного артрита. Выберите все перечисленные ниже препараты, которые являются DMARDS:
.А. Дексаметазон (Декадрон)
B. Гидроксихлорохин (Плаквенил)
C. Терипаратид (Фортео)
D. Кальцитонин
E. Лефлуномид (Арава)
F. Метотрексат (Trexall)
Ответы: B, E и F.Это БПАРП, которые могут быть назначены при РА. Вариант А — кортикостероид. Варианты C и D иногда назначают при остеопорозе.
8. У пациента с ревматоидным артритом внезапно изменилось зрение. Какие лекарства из списка лекарств пациента могут вызвать повреждение сетчатки?
A. Гидроксихлорохин (Плаквенил)
Б. Лефлуомид (Арава)
C. Сульфасалазин (азульфидин)
D. Метилпреднизолон (Медрол)
Ответ — А.Это лекарство относится к DMARD и может вызвать повреждение сетчатки. Поэтому за пациентом следует наблюдать на предмет изменений зрения.
9. Вы оказываете помощь пациенту с тяжелым ревматоидным артритом. Выполняя комплексную медсестринскую оценку, вы отмечаете, что общий цвет кожи пациента бледный, а пациент выглядит измученным. Вы спрашиваете пациентку, как она себя чувствует, и она отвечает: «Я так устала. Я даже не могу встать с этой кровати, не задыхаясь. Какой результат утренней лабораторной работы пациента может подтвердить осложнение, которое может возникнуть при ревматоидном артрите?
А.Калий 3,2 мэкв / л
B. Гемоглобин 7 г / дл
C. Натрий 135 мэкв / л
D. Количество лейкоцитов 6,500
Ответ: B. Пациенты с РА могут страдать анемией. Уровень гемоглобина может быть полезен при диагностике анемии (нормальный уровень у женщин составляет от 12 до 15,5 г / дл). Вышеуказанные признаки и симптомы пациента являются классическим признаком анемии.
10. Врач подозревает, что у пациента может быть ревматоидный артрит из-за имеющихся у пациента симптомов. Какие диагностические исследования могут быть назначены врачу для диагностики ревматоидного артрита? Выберите все подходящие варианты:
А.Ревматоидный фактор
B. Уровень мочевой кислоты
C. Оседание эритроцитов
D. Dexa-Scan
E. Рентгеновские снимки
Ответы: A, C и E. Это диагностические тесты, помогающие диагностировать РА. Вариант B используется при подагре, а вариант D — при остеопорозе.
Больше викторин NCLEX
Не забудьте рассказать об этой викторине своим друзьям, поделившись ею в Facebook, Twitter и других социальных сетях. Вы также можете пройти более увлекательные медсестринские викторины.
* Заявление об ограничении ответственности: хотя мы делаем все возможное, чтобы предоставить учащимся точные и углубленные учебные викторины, эта викторина / тест предназначена только для образовательных и развлекательных целей. Пожалуйста, обратитесь к последним обзорным книгам NCLEX для получения последних обновлений в области ухода за больными. Авторские права на этот тест принадлежат RegisteredNurseRn.com. Пожалуйста, не копируйте этот тест напрямую; однако, пожалуйста, поделитесь ссылкой на эту страницу со студентами, друзьями и другими людьми.
Ревматоидный артрит
Ревматоидный артрит ( RA ) — хроническое системное воспалительное заболевание, которое может поражать многие ткани и органы, но в основном поражает синовиальные суставы.Этот процесс вызывает воспалительную реакцию синовиальной оболочки (синовит), вторичную по отношению к гиперплазии синовиальных клеток, избытку синовиальной жидкости и развитию паннуса в синовиальной оболочке. Патология болезненного процесса часто приводит к разрушению суставного хряща и анкилозу суставов. Ревматоидный артрит также может вызывать диффузное воспаление легких, перикарда, плевры и склеры, а также узловые поражения, наиболее часто встречающиеся в подкожной клетчатке. Хотя причина ревматоидного артрита неизвестна, аутоиммунитет играет ключевую роль как в его хроническом течении, так и в прогрессировании, а РА считается системным аутоиммунным заболеванием.
Около 1% населения мира страдает ревматоидным артритом, женщины в три раза чаще, чем мужчины. Заболевание чаще всего возникает в возрасте от 40 до 50 лет, но могут пострадать люди любого возраста. Это может быть инвалидизирующее и болезненное состояние, которое может привести к значительной потере функций и подвижности, если не лечить должным образом. Это клинический диагноз, который ставится на основании симптомов, физического осмотра, рентгеновских снимков (рентгеновских снимков) и лабораторных исследований, хотя Американский колледж ревматологии (ACR) и Европейская лига против ревматизма (EULAR) публикуют диагностические руководства.Диагностику и долгосрочное лечение обычно проводит ревматолог, специалист по заболеваниям суставов, мышц и костей. [1]
Доступны различные процедуры. Немедикаментозное лечение включает физиотерапию, ортезы, трудотерапию и диетотерапию, но не останавливает прогрессирование разрушения суставов. Обезболивающие (обезболивающие) и противовоспалительные препараты, включая стероиды, используются для подавления симптомов, тогда как модифицирующие болезнь противоревматические препараты (DMARD) требуются для подавления или остановки основного иммунного процесса и предотвращения долгосрочного повреждения.В последнее время новая группа биопрепаратов расширила возможности лечения. [1]
Название основано на термине «ревматическая лихорадка», заболевании, которое включает боль в суставах и происходит от греческого слова ῥεύμα-rheuma (ном.), Ῥεύματος-rheumatos (род.) («течение, течение») . Суффикс — oid («похожий») дает перевод воспаление суставов, напоминающее ревматическую лихорадку . Первое признанное описание ревматоидного артрита было сделано в 1800 г.Огюстен Жакоб Ландре-Бове (1772–1840) из Парижа. [2]
Поражение глаз при ревматоидном артрите
Офтальмологический жемчуг
Авторы: Тайлер М. Шварц, SCB, Роберт Т. Кинан, доктор медицины, магистр здравоохранения, и Мелисса Б. Далувой, доктор медицины
Под редакцией Шарон Фекрат, доктор медицины, и Ингрид У. Скотт, доктор медицины, магистр здравоохранения
Скачать PDF
Ревматоидный артрит (РА) — это аутоиммунное заболевание, которое обычно проявляется симметричным воспалительным полиартритом, скованностью суставов, лихорадкой, потерей веса и недомоганием.Также могут быть околосуставные костные эрозии, деформации суставов и узелки с классическим сохранением дистальных межфаланговых суставов. Чаще страдают женщины, и существует связь с человеческим лейкоцитарным антигеном (HLA) -DR4 и повышенным содержанием цитокина Th27. РА имеет разнообразные внесуставные проявления, в том числе в сердечной, легочной, нервной, почечной, скелетной, кровеносной и глазной системах.
Диагностика
Диагноз РА основывается на совместном участии, продолжительности симптомов и исследованиях сыворотки, включая ревматоидный фактор и антициклический цитруллинированный белок (наиболее специфический маркер).Оценка может также включать рентгенограммы суставов и полный анализ крови с дифференцированием уровня С-реактивного белка и скорости оседания эритроцитов. Уровень мочевой кислоты, а также функциональные тесты печени и почек могут помочь исключить другие этиологии или определить дозировку лекарств.
Патофизиология
Как и суставы, склера и роговица содержат протеогликаны и коллаген. Это гистологическое сходство, вероятно, объясняет многие глазные проявления РА. Глазные состояния, связанные с РА, имеют патологические особенности, общие с васкулитом, которые могут включать окклюзию сосудов, инфильтрацию и фибриноидный некроз.Активные процессы включают отложение иммунных комплексов, секрецию коллагеназ (например, матриксных металлопротеиназ) макрофагами и нейтрофилами, выработку цитокинов, активацию комплемента и образование аутоантител. 1
Синдром сухого глаза
Синдром сухого глаза, также известный как сухой кератоконъюнктивит, является наиболее частым глазным проявлением РА. Это может произойти в результате поражения мейбомиевой железы, слезной железы, аксессуара la
Ревматоидный и реактивный, подагра и др.
Что такое воспалительный артрит?
Воспалительный артрит (IA) — это воспаление суставов, вызванное сверхактивной иммунной системой.Обычно он поражает несколько суставов по всему телу одновременно. Воспалительные формы артрита встречаются гораздо реже, чем остеоартрит (ОА), которым поражается большинство людей на более поздних этапах жизни.
В чем разница между остеоартритом и воспалительным артритом?
Основное различие между OA и IA заключается в следующем:
- Остеоартрит возникает в результате физического использования — износ сустава с течением времени (или, иногда, в течение короткого времени в результате травмы).
- Воспалительный артрит — это хроническое аутоиммунное заболевание, при котором ваша иммунная система ошибочно определяет ткани вашего тела как вредные микробы или патогены и атакует их. В результате возникает воспаление пораженных тканей в суставах и вокруг них.
Поскольку остеоартроз включает физического износа суставов тела, он обычно появляется у людей старше 50 лет. Чем старше вы становитесь, тем выше вероятность развития остеоартрита.
Поскольку воспалительный артрит является хроническим заболеванием, он поражает людей всех возрастов, часто поражая людей в их пиковом рабочем и детском возрасте.Заболевания IA часто могут быть диагностированы у пациентов в возрасте от 20 до 30 лет. Реже у детей и подростков может быть диагностирована форма детского артрита, такая как ювенильный идиопатический артрит. ИА чаще встречается у женщин, чем у мужчин, и неясно, почему.
Каковы симптомы воспалительного артрита?
Наиболее частыми симптомами воспалительного артрита являются:
- Боль и скованность в суставах после периодов покоя или бездействия, особенно по утрам
- Отек, покраснение и / или ощущение тепла в пораженных суставах
- Воспаление других участков тела, например кожи или внутренних органов, таких как легкие и сердце
Люди с воспалительным артритом обычно испытывают чередующиеся периоды «вспышек» очень интенсивных симптомов с периодами бездействия.
Какие бывают типы воспалительного артрита?
Основные типы воспалительного артрита включают:
При обнаружении и лечении на ранних стадиях последствия воспалительного артрита могут быть значительно уменьшены или состояние может даже полностью исчезнуть. Важность правильного диагноза, особенно на ранних стадиях болезни, может предотвратить серьезные, пожизненные артритные осложнения.
Инициатива по раннему артриту Центра воспалительного артрита быстро и эффективно связывает пациентов с ревматологом, который может оценить их боль в суставах и назначить каждому пациенту соответствующий курс лечения.HSS также предлагает специализированные программы поддержки и обучения пациентов при таких состояниях, как волчанка и ревматоидный артрит.
Как лечится воспалительный артрит?
Воспалительный артрит обычно лечат с помощью комбинации лекарств, снимающих отек и боль, а также других препаратов, таких как стероиды или иммунодепрессанты, которые регулируют иммунную систему. Чтобы предотвратить потерю подвижности и функции суставов, важно, чтобы пациенты старались балансировать между периодами отдыха (что может помочь предотвратить обострение симптомов) и активностью (что помогает предотвратить чрезмерную жесткость суставов).
Как и в случае остеоартрита, может потребоваться хирургическая операция по замене сустава, если эти нехирургические методы не принесли долговременной пользы.
Узнайте больше об IA из статей ниже или найдите лучшего врача по артриту в HSS для вашего состояния и страхования, выбрав лечащего врача.
.


 А общепринятые признаки диагностирования заболевания могут проявляться только через несколько месяцев, а иногда и лет.
А общепринятые признаки диагностирования заболевания могут проявляться только через несколько месяцев, а иногда и лет.