Синдром раздраженного кишечника
Кишечник человека представляет собой гофрированную трубку, длиной 7-8 м. Она подразделяется на два отдела — тонкую и толстую кишку. Тонкая кишка (длина ее колеблется от 5 до 6 м) связывает желудок с толстой кишкой. Главная функция тонкой кишки – переваривание пищи, поступившей из желудка, и всасывание необходимых организму питательных веществ. Толстая кишка, длиной до 1,5 м заканчивается прямой кишкой и задним проходом. Основное назначение толстой кишки – всасывание воды и формирование каловых масс.
Синдром раздраженного кишечника – это чрезмерно чувствительная кишка, болезненно реагирующая на самые обычные жизненные ситуации, такие как завтрак, сборы на работу, предстоящее свидание, не говоря уже о таких событиях, как праздничный ужин, вызов к начальнику, ссора с близкими людьми.
Как же проявляется повышенная чувствительность кишки? Прежде всего, нарушением продвижения содержимого по своему логическому пути сверху вниз. Пищевой комок или продвигается быстрее, чем в норме, совершая маятникообразные движения, или остается в каком-либо сегменте кишки, или даже движется в обратном направлении.
Cиндром раздраженного кишечника отличается от язвы желудка, воспаления легких и остеохондроза.
Основное отличие состоит в отсутствии морфологической основы заболевания. Что это означает? Хорошо известно, что, например, при язвенной болезни существует дефект слизистой оболочки желудка или двенадцатиперстной кишки, при воспалении легких — участок уплотнения легочной ткани, при остеохондрозе – уменьшение высоты межпозвонкового пространства. То есть, во всех вышеперечисленных примерах есть так называемый субстрат заболевания – то, что вызывает жалобы. При синдроме раздраженного кишечника жалобы есть, а субстрата нет, по крайней мере, современными диагностическими исследованиями он не определяется.
Для синдрома раздраженного кишечника существуют диагностические критерии, так называемые «Римские критерии», получившие свое название в связи с тем, что впервые были опубликованы в Риме. Согласно «Римским критериям», на протяжении 12 недель за истекший год (не обязательно следующих друг за другом) могут беспокоить боль или дискомфорт в животе, вздутие живота, которые облегчаются после опорожнения кишечника, связаны с изменением частоты стула или его консистенции.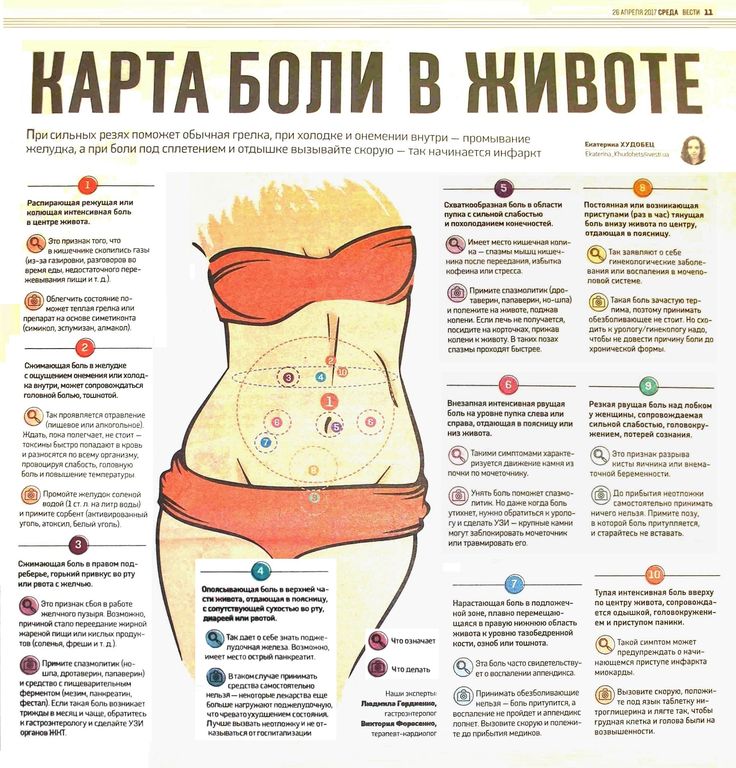
Однако, если у Вас нарушен сон и Вы проснулись ночью, то боли могут тут же возникнуть. Вздутие живота обычно нарастает в течение дня, достигая максимума к вечеру, и заметно усиливается после еды (чаще всего после обеда).
Стул чаще всего отмечается в утренние часы, после завтрака, количество опорожнений кишечника составляет от 2 до 5, с небольшими временными промежутками. Неотложные позывы на дефекацию могут возникать после каждого приема пищи. Характерно также появление позывов на дефекацию в таких ситуациях, когда ее совершение не представляется возможной – совещание, поездки в метро, пригородных поездах, при стрессовых ситуациях.
Достаточно часто остается чувство неполного опорожнения кишечника. В стуле могут быть слизь, непереваренные кусочки пищи, однако никогда – кровь или гной. Непосредственно перед актом дефекации отмечается усиление болей и значительное уменьшение их после него. Чаще всего стул бывает «овечьим», т.е. состоящим из мелких плотных фрагментов, «пробкообразным» – т.е. первые порции кала более плотные, чем последующие, может быть также стул в виде карандаша – узкие длинные ленты. Могут возникать так называемые запорные поносы – жидкий стул после нескольких дней его задержки.
Вас может преследовать масса других проблем, таких как ощущение кома в горле при глотании, боли в эпигастральной области, чувство быстрого насыщения, тошнота и боли в правом подреберье, боли в левой половине грудной клетки, в мышцах, в суставах, в спине, головные боли, сердцебиение, ощущение перебоев в работе сердца, невозможность спать на левом боку, ощущение неполного вдоха, внутренней дрожи, учащенное мочеиспускание, снижение веса, шум в ушах, чувство слабости, ощущение «приливов» и сухость во рту.
Распространенность данного заболевания среди населения колеблется в разных странах от 9 до 48%. Однако, в связи с достаточно деликатным характером жалоб, к врачу обращаются только 14-66% больных. Чаще всего болеют городские жители в возрасте от 30 до 40 лет, причем женщины в 3-4 раза чаще, чем мужчины. Чаще всего синдром раздраженного кишечника развивается после психотравмирующих ситуаций, таких как развод, тяжелая утрата, потеря работы или других значимых происшествий, значительно реже – после перенесенной пищевой токсикоинфекции; возможна также наследственная предрасположенность. Некоторые ученые придерживаются мнения, что употребление в пищу шоколада, кофе, алкоголя, чечевицы, бобов, молочных продуктов, а также обильная еда, изменение привычного характера питания во время командировок и путешествий может явиться пусковым моментом в возникновении симптомов заболевания.
Что делать, если у Вас есть все вышеперечисленные симптомы или их часть? Необходимо обязательно обратиться к врачу.
Жизненный прогноз при этом заболевании благоприятен. Синдром раздраженного кишечника не приводит к развитию злокачественных опухолей кишки или таким заболеваниям, как неспецифический язвенный колит или болезнь Крона. Однако желательно находиться под наблюдением доктора, в компетентности которого Вы уверены, которому Вы полностью доверяете и можете рассказать о самых незначительных изменениях в своем самочувствии и причинах, которые, на Ваш взгляд, их вызвали. Необходимо обращать внимание на то, как Вы питаетесь. Совершенно недопустимо есть 1-2 раза в день и помногу.
| Продукт | Симптом |
| рис | – |
| кофе | дважды неоформленный стул со слизью |
| картофель отварной | вздутие живота, избыточное газообразование |
Лекарства, излечивающего синдром раздраженного кишечника, не существует. Имеются лишь лекарственные препараты, облегчающие симптомы заболевания. Они достаточно эффективны и, в большинстве своем, не вызывают побочных эффектов. Выбор конкретного того или иного лекарственного средства зависит от того, какой именно симптом заболевания беспокоит Вас в настоящее время больше всего. При болях в животе могут быть назначены средства, ослабляющие двигательную активность кишки, при поносах — закрепляющие препараты, при запорах — слабительные, при вздутии живота — медикаменты, уменьшающие газообразование.
Они достаточно эффективны и, в большинстве своем, не вызывают побочных эффектов. Выбор конкретного того или иного лекарственного средства зависит от того, какой именно симптом заболевания беспокоит Вас в настоящее время больше всего. При болях в животе могут быть назначены средства, ослабляющие двигательную активность кишки, при поносах — закрепляющие препараты, при запорах — слабительные, при вздутии живота — медикаменты, уменьшающие газообразование.
Помните! Выбор препарата или комбинации препаратов и длительность курса лечения определяет врач!
К сожалению, эффект от назначенного лечения иногда бывает недостаточным, иногда кратковременным, а в некоторых случаях и вовсе отсутствует, что связано с тем, что все названные выше группы препаратов действуют только на функции кишки, не влияя на другие факторы, способствующие возникновению симптомов заболевания.
Механизм развития клинических признаков (симптомов) при синдроме раздраженного кишечника можно представить следующим образом: под влиянием психологического стресса или хронической психотравмирующей ситуации; значительно реже — кишечной инфекции, у некоторых людей, к которым принадлежите и Вы, кишка становится чрезмерно чувствительной.
Во-первых, снижается порог восприятия боли и, во-вторых, интенсивность восприятия боли становится не адекватной вызывающему ее стимулу. Болевые импульсы от кишки приходят в головной мозг. Так как головной мозг получает чрезмерно сильный импульс, то и ответный сигнал, направленный им к кишке, также является избыточным. В ответ на полученный сильный импульс возникает нарушение двигательной активности кишки, что Вы ощущаете как боли в животе, вздутие живота, поносы или запоры.
Можем ли мы повлиять на интенсивность импульса, идущего от кишки к мозгу или в обратном направлении? Теоретически можем, практически же это достаточно затруднительно. Подобно тому, как воды множества ручейков, впадая в реку, несущую их к океану, становятся неразличимыми, так и сигналы от многих органов, следующие в переплетении нервных волокон к мозгу практически неразделимы, и выделить «дорожку», по которой следует информация от кишки практически невозможно.
Можем ли мы повлиять на интенсивность импульса, формирующегося в мозге? Да, и достаточно эффективно.
Во всем мире признана эффективность как медикаментозных, так и немедикаментозных методов воздействия. К немедикаментозным методам относится, например, проведение индивидуальной и групповой психотерапии, гипнотерапии; к медикаментозным — применение трициклических антидепрессантов, селективных ингибиторов обратного захвата серотонина.
Помните! Выбор метода лечения определяет врач!
Синдром раздраженного кишечника не предрасполагает к развитию опухолей или воспалительных заболеваний кишечника. Однако, для того, чтобы жить полноценной жизнью, необходимо стараться избегать переутомления, стрессовых ситуаций, употребления продуктов, приводящих к возникновению симптомов заболевания; а при ухудшении самочувствия, или в случае появления новых симптомов — посещать своего врача.
Заслуженный деятель здравоохранения РТ,
врач-терапевт высшей категории,
доктор медицинских наук, профессор
Ф.И. Мухутдинова
Боли при дефекации: причины
Блог о здоровье
ПОПУЛЯРНЫЕ СТАТЬИ
Статьи
13. 04.2021
ТОП-10 ваших вопросов о ботулинотерапии
04.2021
ТОП-10 ваших вопросов о ботулинотерапии
Вы впервые задумались об уколах ботулотоксина, чаще…
Подробнее
Статьи 29.10.2020 Важные вопросы про нутрициологию
Как разобраться в теме нутрициологии и подобрать питание,…
Подробнее
Статьи 13.10.2020 Что такое SMAS-лифтинг на аппарате Liftera?
Каждая женщина после 40 лет хочет выглядеть такой же молодой,…
Подробнее
27.09.2017
Чтобы устранить болезненные ощущения, сопровождающие акт дефекации, необходимо максимально точно определить их природу. Причин может быть множество. Так, болезненное испражнение у представительниц женского пола бывает вызвано кистой яичников, а у мужчин дискомфорт в заднем проходе после дефекации нередко обусловлен воспалением простаты. Однако чаще боли при дефекации вне зависимости от пола пациента указывают на геморрой в острой форме, анальную трещину, парапроктит, проктит или рак прямой кишки.
Однако чаще боли при дефекации вне зависимости от пола пациента указывают на геморрой в острой форме, анальную трещину, парапроктит, проктит или рак прямой кишки.
1. Для острой формы геморроя симптоматично выпадение геморроидальных узлов из анального отверстия или их ущемление. Поскольку геморроидальные узлы снабжены большим количеством рецепторов, о заболевании сигнализируют сильные боли при дефекации, при беге или ходьбе, в положении сидя или лёжа, иногда также в состоянии покоя.
Возможны следующие сопутствующие симптомы:
- жжение и зуд в анальном отверстии,
- кровь из заднего прохода при испражнении,
- ощущение инородного тела в заднем проходе.
2. Анальная трещина — это повреждение слизистой оболочки прямой кишки в области анального сфинктера. Такое повреждение сопровождается сильной болью, которую сложно игнорировать; она локализована в области анального канала и появляется после дефекации.
Помимо боли о наличии анальных трещин могут сигнализировать:
- кровянистые выделения,
- зуд в заднем проходе,
- спазм анального сфинктера.
3. Парапроктит — это гнойное воспаление тканей, которые окружают прямую кишку. Следует различать острый и хронический парапроктит. В зависимости от расположения гнойника парапроктит разделяют на подкожный, интрасфинктерный, ишиоректальный (седалищно-прямокишечном) и пельвиоректальный.
Симптомы острого подкожного парапроктита:
- острая боль в области заднего прохода, которая нарастает во время дефекации, при движении и натуживании,
- припухлость области промежности,
- покраснение и отёк кожи,
- гнойное уплотнение в области ануса,
- повышенная температура тела, озноб.
При седалищно-прямокишечном парапроктите боль носит тупой характер и ощущается глубже, чем при подкожном воспалении.
4. Проктит — воспаление слизистой оболочки прямой кишки. Острый проктит может принимать разные формы.
Частые симптомы:
- сильная боль в области прямой кишки, усиливающаяся при дефекации и иррадирующая в промежность,
- непривычно частые позывы на дефекацию,
- жжение в анусе, ощущение присутствия инородного тела,
- нарушение стула,
- кровянистые выделения из прямой кишки,
- повышенная температура тела, слабость.
5. Также боли при дефекации могут сигнализировать о наличии раковой опухоли. Для колоректального рака симптоматичны примеси крови в каловых массах, боль внизу живота, в половых органах и бёдрах.
Выбор метода лечения анальных трещин и других патологических состояний осуществляется врачом дифференцированно по результатам обследования и зависит от характера заболевания и его клинических проявлений. В любом случае дискомфорт в заднем проходе после дефекации нельзя оставлять без внимания специалиста-проктолога.
Записаться на прием
Все статьи
Синдром раздраженного кишечника (СРК) и нарушения взаимодействия кишечника с мозгом
Клиника расстройств взаимодействия кишечника и мозга штата Мичиган Медицина занимается всесторонней и междисциплинарной диагностикой и лечением пациентов с нарушениями взаимодействия кишечника с мозгом (DGBI). DGBI возникают в результате аномальной связи и координации между кишечником и мозгом, что приводит к изменениям функции и чувствительности в желудочно-кишечном тракте, что может привести к широкому спектру симптомов, охватывающих рот и прямую кишку. Синдром раздраженного кишечника и функциональная диспепсия – это два типа DGBI. Физически все органы в норме, но признаки того, что что-то не так, все же есть.
Синдром раздраженного кишечника (СРК) описывает группу симптомов, которые включают боль внизу живота, которая может пройти после опорожнения кишечника. Симптомы также включают вздутие живота, запор и/или диарею. Подсчитано, что около 20% американцев страдают синдромом раздраженного кишечника. Синдром раздраженного кишечника нельзя диагностировать по рентгену или анализу крови. Он основан на симптомах, о которых человек сообщает своему врачу после того, как исключены другие причины.
Симптомы также включают вздутие живота, запор и/или диарею. Подсчитано, что около 20% американцев страдают синдромом раздраженного кишечника. Синдром раздраженного кишечника нельзя диагностировать по рентгену или анализу крови. Он основан на симптомах, о которых человек сообщает своему врачу после того, как исключены другие причины.
Функциональная диспепсия (ФД) — это состояние, которое может включать боль над пупком, вздутие живота и тошноту (часто без рвоты). Это расстройство также называют «неязвенной диспепсией» или «нервным желудком». Ощущение полноты в желудке может помешать людям с функциональной диспепсией есть нормальную пищу. Боль и/или вздутие живота в течение многих часов после еды также являются распространенными симптомами. В отличие от синдрома раздраженного кишечника, боль не проходит после посещения туалета.
Нарушения взаимодействия кишечника с мозгом и синдром раздраженного кишечника Симптомы
Симптомы включают:
- Тошнота
- Вздутие живота
- Спазмы ниже пупка.

- Боль в животе
- Запор
- Диарея
DGBI очень распространены, поражая более трети населения США.
Комплексная диагностика нарушений взаимодействия кишечника и мозга
В Клинике расстройств взаимодействия кишечника и мозга наша многопрофильная команда стремится поставить правильный диагноз и исключить любые другие состояния, такие как воспалительные заболевания кишечника, такие как болезнь Крона. или язвенный колит. Для постановки диагноза мы проводим комплексное обследование и собираем тщательный анамнез. Критерии Rome III, набор критериев, разработанных экспертами по заболеваниям пищеварения (включая экспертов из Мичиганской медицины) для помощи в определении DGBI, также используются для оценки ваших симптомов.
Для соответствия Римским критериям III синдрома раздраженного кишечника:
- Ваши симптомы должны начаться не менее 6 месяцев назад
- Вы испытываете боль или дискомфорт в животе не менее 3 дней в месяц в течение последних 3 месяцев
- По крайней мере два из следующих утверждений верны: боль облегчается при опорожнении кишечника; боль связана с изменением частоты дефекации; боль связана с изменением внешнего вида стула.

Для соответствия Римским критериям III функциональной диспепсии:
- Ваши симптомы должны начаться не менее 6 месяцев назад
- У вас есть один или более из следующих симптомов: беспокоящая полнота после еды; вы быстро наедаетесь во время еды; боль в верхней центральной части живота; жжение в верхней центральной части живота;
- И нет признаков структурного заболевания, которое могло бы объяснить симптомы.
Ваш врач может назначить анализы в нашей комплексной желудочно-кишечной лаборатории, чтобы исключить другие состояния, которые могут включать:
- Колоноскопия и гибкая сигмоидоскопия: используются для первоначальной диагностики, в обоих случаях используется тонкий гибкий оптоволоконный эндоскоп с камерой для исследования различных заболеваний. областях, включая толстую кишку, тонкую и толстую кишку, чтобы увидеть любые язвы, кровотечения и воспаления.

- Эндоскопия верхних отделов: используется тонкий гибкий оптоволоконный эндоскоп с камерой, вводимой через рот, по тракту к желудку и верхнему отделу тонкой кишки для поиска кровотечений, язв и воспалений.
- Пищеводная манометрия: использует тонкую гибкую трубку для измерения мышц пищевода и функции нижнего пищеводного сфинктера, чтобы увидеть, насколько хорошо вы глотаете и перевариваете пищу.
- Аноректальная манометрия: тонкая гибкая трубка с баллоном на конце вводится в прямую кишку для измерения тонуса анального сфинктера и ректальных мышц для выявления проблем с опорожнением кишечника.
- Лабораторные анализы: Анализ крови плюс образцы кала для проверки на наличие бактерий и кишечных кровотечений.
- Визуализирующие исследования: сотрудничество с экспертами в области радиологии для визуализации и интерпретации желудочно-кишечных аномалий, включая рентген брюшной полости, ирригационную клизму, компьютерную томографию (КТ), магнитно-резонансную томографию (МРТ) и оценку опорожнения желудка.

Варианты лечения синдрома раздраженного кишечника и функциональной диспепсии
Лекарств от DGBI не существует. Пациенты, страдающие этими желудочно-кишечными расстройствами, будут испытывать боль и дискомфорт в животе, но затем у них будут разной степени запоры, диарея, вздутие живота и императивные позывы. Для эффективного лечения нашей команде, в которую входят гастроэнтерологи, сертифицированный диетолог, физиотерапевты и поведенческий терапевт, важно понимать частоту и тяжесть ваших симптомов, от того, что они доставляют вам неудобства, до планирования каждой ванной комнаты от дома до на рабочем месте, чтобы избежать несчастных случаев, поэтому мы можем разработать индивидуальный план, который подходит именно вам.
Диета плюс изменение образа жизни, например, снижение стресса и добавление программы упражнений — часто все, что нужно тем, чьи симптомы в основном неприятны. Наша команда, в которую входит сертифицированный диетолог, разработает индивидуальный план лечения в соответствии с вашими потребностями. Узнайте больше о том, как мы изучаем связи между едой и здоровьем, посетив наши страницы «Кулинарная медицина» и «Курсы кулинарной медицины», где вы также можете узнать о занятиях, предназначенных для демонстрации рецептов, связанных с конкретными заболеваниями.
Узнайте больше о том, как мы изучаем связи между едой и здоровьем, посетив наши страницы «Кулинарная медицина» и «Курсы кулинарной медицины», где вы также можете узнать о занятиях, предназначенных для демонстрации рецептов, связанных с конкретными заболеваниями.
Лекарства, отпускаемые без рецепта или по рецепту – это вариант, когда изменения диеты и образа жизни недостаточно. Доступны различные лекарства, и ваш врач определит, какие лекарства вам подходят, исходя из ваших симптомов и потребностей.
Физиотерапия и/или тренировка с биологической обратной связью (альтернативная терапия, при которой разум используется для управления функциями тела под руководством инструктора по биологической обратной связи) может использоваться для переподготовки мышц тазового дна и/или анального сфинктера.
Клинические испытания – вариант для тех, кто соответствует требованиям. Мы являемся ключевой площадкой для разработки практически всех препаратов для лечения СРК за последние 10 лет.
Клинические исследования в клинике нарушений взаимодействия кишечника и мозга
В Мичиганской медицине проводится несколько клинических исследований, связанных с DGBI. Эти исследования предназначены для улучшения нашей способности диагностировать и лечить эти расстройства. Узнайте больше о нашем исследовании. Если вы хотите узнать больше или принять участие в одном из наших клинических исследований СРК, посетите UMHealthResearch.org.
Другая информация о здоровье пищеварительной системы и печени
Чтобы ознакомиться с сопутствующими гастроэнтерологическими услугами, которые мы предлагаем, посетите нашу обзорную страницу о здоровье пищеварительной системы и печени.
Записаться на прием
Чтобы записаться на прием для обсуждения необходимости лечения нарушений взаимодействия кишечника и мозга, позвоните нам по номеру по телефону 888-229-7408.
9 Признаки и симптомы синдрома раздраженного кишечника (СРК)
Мэтью Торп, доктор медицины, доктор философии — обновлено 19 июля 2019 г.
Синдром раздраженного кишечника (СРК) поражает от 6 до 18% людей во всем мире.
Это состояние включает изменения частоты или формы дефекации и боли внизу живота (1).
Диета, стресс, плохой сон и изменения в кишечных бактериях могут вызвать симптомы.
Однако триггеры различны для каждого человека, что затрудняет определение конкретных продуктов или факторов стресса, которых следует избегать всем людям с расстройством (2).
В этой статье обсуждаются наиболее распространенные симптомы СРК и что делать, если вы подозреваете, что он у вас есть.
Боль в животе является наиболее распространенным симптомом и ключевым фактором в диагностике.
Обычно ваш кишечник и мозг работают вместе, чтобы контролировать пищеварение. Это происходит с помощью гормонов, нервов и сигналов, выделяемых полезными бактериями, которые живут в вашем кишечнике.
При СРК эти кооперативные сигналы искажаются, что приводит к некоординированному и болезненному напряжению мышц пищеварительного тракта (3).
Эта боль обычно возникает в нижней части живота или во всем животе, но менее вероятно, что только в верхней части живота. Боль обычно уменьшается после дефекации (4).
Модификации диеты, такие как диета с низким содержанием FODMAP, могут уменьшить боль и другие симптомы (5).
Другие методы лечения включают релаксанты кишечника, такие как масло перечной мяты, когнитивно-поведенческую терапию и гипнотерапию (6).
При боли, которая не поддается этим изменениям, гастроэнтеролог может помочь вам подобрать лекарство, специально доказавшее свою эффективность в облегчении боли при СРК.
РЕЗЮМЕ:Наиболее распространенным симптомом СРК является боль внизу живота, которая менее выражена после дефекации. Модификации диеты, терапия, снижающая стресс, и некоторые лекарства могут помочь уменьшить боль.
СРК с преобладанием диареи является одним из трех основных типов заболевания. Он поражает примерно одну треть пациентов с СРК (7).
Исследование 200 взрослых показало, что у пациентов с СРК с преобладанием диареи в среднем было 12 дефекаций в неделю, что более чем в два раза больше, чем у взрослых без СРК (8).
Ускоренное опорожнение кишечника при СРК также может привести к внезапным немедленным позывам на дефекацию. Некоторые пациенты описывают это как значительный источник стресса, даже избегая некоторых социальных ситуаций из-за страха внезапного начала диареи (9).).
Кроме того, стул при типе с преобладанием диареи имеет тенденцию быть рыхлым и водянистым и может содержать слизь (10).
Резюме:Частый жидкий стул характерен для СРК и является симптомом диареи с преобладанием типа. Кал также может содержать слизь.
Хотя это кажется нелогичным, СРК может вызывать как запор, так и диарею.
СРК с преобладанием запоров является наиболее распространенным типом, поражающим почти 50% людей с СРК (11).
Измененная связь между мозгом и кишечником может ускорить или замедлить нормальное время прохождения стула. Когда время транзита замедляется, кишечник поглощает больше воды из стула, и его выделение становится более трудным (10).
Когда время транзита замедляется, кишечник поглощает больше воды из стула, и его выделение становится более трудным (10).
Запор определяется как наличие менее трех дефекаций в неделю (12).
«Функциональный» запор описывает хронический запор, не связанный с другим заболеванием. Это не связано с IBS и очень распространено. Функциональный запор отличается от СРК тем, что он обычно безболезненный.
Напротив, запор при СРК включает боль в животе, которая облегчается при опорожнении кишечника.
Запор при СРК также часто вызывает ощущение неполной дефекации. Это приводит к ненужному напряжению (13).
Наряду с обычными методами лечения СРК могут помочь физические упражнения, употребление большего количества воды, потребление растворимой клетчатки, прием пробиотиков и ограниченное использование слабительных средств.
Резюме:Очень распространены запоры. Однако боль в животе, уменьшающаяся после дефекации, и ощущение неполной дефекации после дефекации являются признаками СРК.
Смешанные или чередующиеся запоры и диарея встречаются примерно у 20% пациентов с СРК (11).
Диарея и запор при СРК связаны с хронической повторяющейся болью в животе. Боль является наиболее важным признаком того, что изменения в перистальтике кишечника не связаны с диетой или распространенными легкими инфекциями (4).
Этот тип СРК имеет тенденцию быть более тяжелым, чем другие, с более частыми и интенсивными симптомами (14).
Симптомы смешанного СРК также различаются у разных людей. Следовательно, это состояние требует индивидуального подхода к лечению, а не рекомендаций «один размер подходит всем» (15).
Резюме:Около 20% пациентов с СРК испытывают чередующиеся периоды диареи и запора. На протяжении каждой фазы они продолжают испытывать боль, уменьшающуюся при дефекации.
Медленный стул в кишечнике часто становится обезвоженным, так как кишечник поглощает воду. В свою очередь, это создает твердый стул, который может усугубить симптомы запора (16).
Быстрое движение стула по кишечнику оставляет мало времени для всасывания воды и приводит к жидкому стулу, характерному для диареи (10).
СРК также может вызывать накопление слизи в стуле, что обычно не связано с другими причинами запора (17).
Кровь в стуле может быть признаком другого потенциально серьезного заболевания и требует посещения врача. Кровь в стуле может казаться красной, но часто кажется очень темной или черной со смолистой консистенцией (12).
РЕЗЮМЕ :СРК изменяет время пребывания стула в кишечнике. Это изменяет количество воды в стуле, придавая ему диапазон от рыхлого и водянистого до жесткого и сухого.
Нарушение пищеварения при СРК приводит к повышенному газообразованию в кишечнике. Это может вызвать вздутие живота, что неприятно (18).
Многие больные СРК называют вздутие живота одним из наиболее стойких и ноющих симптомов заболевания (19).
При исследовании 337 пациентов с СРК 83% сообщили о вздутии живота и спазмах. Оба симптома чаще встречались у женщин и при СРК с преобладанием запоров или смешанных типах СРК (20, 21).
Оба симптома чаще встречались у женщин и при СРК с преобладанием запоров или смешанных типах СРК (20, 21).
Отказ от лактозы и других FODMAP может помочь уменьшить вздутие живота (22).
Резюме:Газы и вздутие живота являются одними из наиболее распространенных и неприятных симптомов СРК. Соблюдение диеты с низким содержанием FODMAP может помочь уменьшить вздутие живота.
До 70% людей с СРК сообщают, что определенные продукты питания вызывают симптомы (23).
Две трети людей с СРК активно избегают определенных продуктов. Иногда такие люди исключают из рациона несколько продуктов.
Почему эти продукты вызывают симптомы, неясно. Эти пищевые непереносимости не являются аллергией, и триггерные продукты не вызывают измеримых различий в пищеварении.
Хотя триггерные продукты у всех разные, некоторые распространенные продукты включают газообразующие продукты, такие как FODMAP, а также лактозу и глютен (24, 25, 26).
Резюме:Многие люди с СРК сообщают о специфических триггерных продуктах. Некоторые общие триггеры включают FODMAP и стимуляторы, такие как кофеин.
Более половины людей с СРК сообщают об усталости (27).
В одном исследовании 160 взрослых с диагнозом СРК описали низкую выносливость, которая ограничивала физическую нагрузку на работе, отдыхе и социальных взаимодействиях (28).
Другое исследование 85 взрослых показало, что интенсивность их симптомов предсказывала тяжесть утомления (29).
СРК также связан с бессонницей, которая включает трудности с засыпанием, частые пробуждения и чувство усталости по утрам (30).
В исследовании 112 взрослых с СРК 13% сообщили о плохом качестве сна (31).
Другое исследование 50 мужчин и женщин показало, что люди с СРК спали примерно на час дольше, но чувствовали себя менее отдохнувшими по утрам, чем те, у кого не было СРК (32).
Интересно, что плохой сон предсказывает более тяжелые желудочно-кишечные симптомы на следующий день (33).
Резюме:Люди с СРК более утомлены и сообщают о менее освежающем сне по сравнению с теми, у кого его нет. Усталость и плохое качество сна также связаны с более тяжелыми желудочно-кишечными симптомами.
СРК также связан с тревогой и депрессией.
Неясно, являются ли симптомы СРК выражением психического стресса или стресс от жизни с СРК делает людей более склонными к психологическим трудностям.
Что бы ни наступило раньше, тревога и пищеварительные симптомы СРК усиливают друг друга, образуя порочный круг.
В крупном исследовании с участием 94 000 мужчин и женщин у людей с СРК было более чем на 50 % выше вероятность развития тревожного расстройства и более чем на 70 % выше вероятность развития аффективного расстройства, такого как депрессия (34).
В другом исследовании сравнивались уровни гормона стресса кортизола у пациентов с СРК и без него. При выполнении публичных выступлений у людей с СРК наблюдались более сильные изменения кортизола, что свидетельствует о более высоком уровне стресса (35).
Кроме того, другое исследование показало, что терапия по снижению тревожности уменьшает стресс и симптомы СРК (36).
Резюме:СРК может вызвать порочный круг симптомов пищеварения, которые усиливают беспокойство, и тревоги, которые усиливают симптомы пищеварения. Борьба с тревогой может помочь уменьшить другие симптомы.
Если у вас есть симптомы СРК, которые ухудшают качество вашей жизни, обратитесь к ближайшему лечащему врачу, который поможет диагностировать СРК и исключить другие заболевания, имитирующие его. Если у вас еще нет врача, вы можете использовать инструмент Healthline FindCare, чтобы найти поставщика услуг рядом с вами.
СРК диагностируют по рецидивирующей боли в животе в течение не менее 6 месяцев в сочетании с еженедельной болью в течение 3 месяцев, а также некоторым сочетанием болей, уменьшающихся при дефекации и изменениях частоты или формы дефекации.
Ваш врач может направить вас к гастроэнтерологу, специалисту по заболеваниям органов пищеварения, который может помочь вам определить триггеры и обсудить способы контроля ваших симптомов.





