какие можно, какие нельзя и почему
Женский организм во время вынашивания плода особенно подвержен респираторным заболеваниям. Связано это с гормональными изменениями и ухудшением работы местного иммунитета. К сожалению, далеко не все капли в нос для беременных безопасны, поэтому подбирать лекарство от насморка необходимо грамотно. Врачебные рекомендации зависят от срока беременности и состояния пациентки.
Какие бывают капли в нос при рините
Насморк является распространенным явлением. Это избыточная продукция слизи, сопровождающаяся отеком и воспалением респираторного эпителия. Расширенные сосуды провоцируют постоянный ток жидкости, причем зачастую воспаление тканей также приводит к заложенности носа. Этот крайне неприятный недуг может возникать из-за инфекции, аллергии, воздействия холода, гормонального дисбаланса и других состояний. Современные средства помогают легко справляться с насморком, однако далеко не все препараты можно применять во время вынашивания ребенка.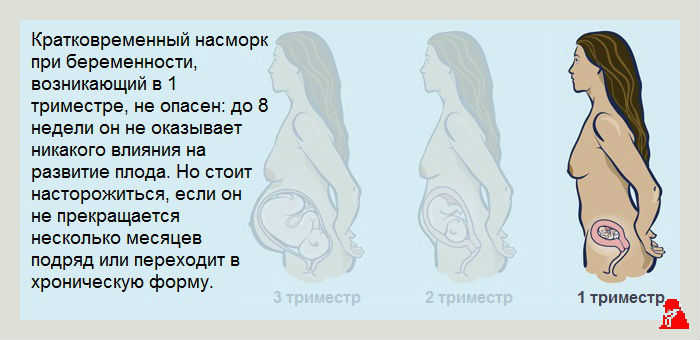
Основные категории препаратов от насморка:
- Лекарства, обладающие сосудосуживающим эффектом. Это наиболее эффективные средства от ринита, воздействующие на причину избыточной продукции слизи.
- Увлажняющие препараты. Такие капли зачастую не содержат активных компонентов. Увлажняющие лекарства рекомендуется применять при заложенности носовых ходов.
- Лекарства от аллергии. Специальные вещества блокируют выработку медиаторов воспаления, провоцирующих отечность тканей.
- Препараты на основе растительных компонентов. Действие этих лекарств обычно мягкое и безопасное, однако возможна аллергия.
В большинстве случаев только лечащий врач беременной пациентки может точно сказать, какие можно применять медикаменты. Необходимо ориентироваться на состав средства и особенности его действия на организм.
Почему нельзя некоторые виды капель при беременности
Не все методы лечения допустимы во время вынашивания ребенка. Организм матери в этот период связан с плодом с помощью кровеносной системы. Такая особенность необходима для питания ребенка, доставки кислорода и выведения вредных продуктов метаболизма из тканей плода.
Организм матери в этот период связан с плодом с помощью кровеносной системы. Такая особенность необходима для питания ребенка, доставки кислорода и выведения вредных продуктов метаболизма из тканей плода.
Естественной защитой развивающегося в матке организма от вредных веществ является гематоплацентарный барьер, однако эта структура не способна фильтровать все токсины. Любой вредный для плода медикамент может попасть в кровоток женщины и быстро транспортироваться в сосуды плаценты.
В первые шесть месяцев беременности происходят основные процессы формирования органов и тканей у плода.
Первый триместр является самым ранним этапом развития ребенка. За 13 недель происходит закладка основных систем организма, включая нервы, сердце и сосуды. В это время зародыш наиболее уязвим для любых негативных воздействий. Второй триместр, продолжающийся в течение трех месяцев, также не позволяет женщине принимать многие лекарства.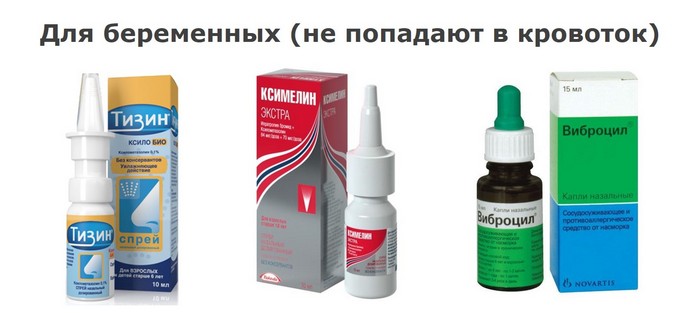
Относительно безопасным периодом можно называть только третий триместр, когда образование систем подход к завершению. В последний срок беременности женщинам доступно большее количество лекарственных средств от насморка и заложенности носа.
Какие лекарства вредны в третий триместр
Многие препараты для носа не рекомендуется принимать на протяжении всех периодов вынашивания ребенка. В первую очередь это сосудосуживающие капли. Вещества, действующие на тонус стенок сосудов, очень быстро всасываются в кровоток и достигают плацентарных артерий. Попадание этих лекарств в ткани плода может привести к нарушению кровоснабжения органов. При этом избежать такого осложнения во время применения сосудосуживающих средств сложно, поскольку у людей постепенно возникает привыкание. Увеличение дозы лишь усиливает возможные риски.
Другие запрещенные медикаменты:
- Капли для носа на основе антибиотиков.
 Многие противомикробные средства могут вызывать осложнения при беременности.
Многие противомикробные средства могут вызывать осложнения при беременности. - Антигистаминные средства, предназначенные для борьбы с аллергическим ринитом.
- Капли, содержащие фенилпропаноламин, фенилэфрин и псевдоэфедрин. Эти химические соединения могут вызывать внутриутробные патологии.
Отказ от перечисленных медикаментов поможет обезопасить развитие малыша в утробе.
Безопасные капли
Во время вынашивания ребенка можно использовать только те лекарственные средства, которые не влияют на развитие плода или не проникают в плаценту. Это препараты местного действия, лучше всего подходящие для устранения воспалительного процесса и промывания носовых путей.
Разрешенные средства:
- Капли, содержащие поваренную или морскую соль. В составе препарата не должны присутствовать синтетические вещества. Наиболее безопасный раствор можно изготовить самостоятельно путем растворения трети чайной ложки соли в стакане теплой воды.
- Увлажняющие капли на основе эфирных масел.
 Эти средства подходят для восстановления проходимости носовых путей и устранения воспаления во время 3 триместра.
Эти средства подходят для восстановления проходимости носовых путей и устранения воспаления во время 3 триместра. - Капли растительного происхождения. Перед применением необходимо убедиться, что компоненты средства не вызывают аллергическую реакцию и не влияют на состояние внутренних органов. К безопасным компонентам относят мяту и эвкалипт. Принимать такие средства можно на поздних сроках беременности.
Важно контролировать дозировку лекарства и прекращать использование капель при возникновении любых побочных эффектов.
Народная терапия
Лечение заложенности носа и насморка в домашних условиях может быть го
Заложенность носа при беременности | Компетентно о здоровье на iLive
Сильная заложенность носа при беременности
Сильная заложенность носа при беременности – довольно частая жалоба будущих мамочек. Простуда или инфекция, как и у всех людей, может стать причиной насморка. В этом случае наблюдается выделение из носа зеленого густого гноя и болит горло.
Если причина насморка – аллергия, нужно устранить фактор, который ее вызывает. Врач также может назначить вам антигистаминные препараты, разрешенные при беременности. Нельзя применять никаких сосудосуживающих капель типа Назола!
Чтобы избежать заложенности носа при беременности, не контактируйте с дымом, а уборку средствами бытовой химии поручайте другим членам семьи.
Делайте массаж: сначала надавливайте на переносицу, потом массируйте область между носом и губами.
Правый носовой ход зажмите, через левый делайте вдох, через рот – выдох. То же самое проделайте с другой ноздрей.
Постоянная заложенность носа при беременности
Постоянная заложенность носа при беременности вызывается так называемым насморком беременных. Попробуйте для его лечения использовать мазь Флеминга. Закладывайте в носовые ходы ватные тампоны на 15 минут. В состав мази входят безопасные для беременных женщин компоненты: календула, эскулюс, ментол. Противопоказанием для использования мази может быть только аллергия на ее компоненты.
Закладывайте в носовые ходы ватные тампоны на 15 минут. В состав мази входят безопасные для беременных женщин компоненты: календула, эскулюс, ментол. Противопоказанием для использования мази может быть только аллергия на ее компоненты.
Можете использовать носовые капли для новорожденных, например, Тизин ксило. Он сужает сосуды слизистой оболочки носа. Показания: вирусный, бактериальный, аллергический ринит беременных, синусит, гайморит. Закапывают по 2-3 капли препарата 3 раза в день. Возможна реактивная гиперемия слизистой, повышенная утомляемость, головная боль, тахикардия. Тизин Ксило не назначают беременным женщинам с болезнями сердечно-сосудистой системы.
[15], [16]
Заложенность носа, как признак беременности
Заложенность носа при беременности на ранних сроках – один из ее признаков, как и токсикоз, чувствительность к запахам и болезненность в груди. Это связано с интенсивной гормональной перестройкой организма женщины. Также вы можете начать храпеть – это тоже ранний признак беременности.
Как и чем лечить насморк у беременной на ранних сроках и во 2, 3 триместре?
Поэтому неизбежно возникает вопрос в том случае, когда у беременной насморк – как лечить правильно, избегая возможности осложнения ситуации.
Добавьте ко всему этому тот факт, что многие лекарственные средства, продаваемые в аптеках, в качестве прямого противопоказания имеют беременность, то неизбежным становится выяснение перечня препаратов, разрешенный к применению в столь деликатный период.
В этой статье вы получите информации о том, какие же именно медицинские средства могут помочь справиться с насморком у беременной женщины. Помимо этого можно будет получить знания об особенностях возникновения и протекания болезни, вреде, который она наносит будущему ребенку, а также профилактические меры, помогающие предотвратить заболевание насморком.
Насморк при беременности – особенности
Во время беременности женский организм, а особенно иммунитет претерпевает ряд изменений, которые помогают выносить плод.
Понижение иммунитета в этот период совершенно естественное состояние, поскольку иначе тело будет воспринимать зародившийся ДНК-материал чужеродным, и будет стараться уничтожить его, вызывая выкидыш.
Организм во время вынашивания старается отправлять все свои силы именно на нормальное развитие ребенка, а не на себя.
Все это привело к тому, что пониженный иммунитет у беременных имеет отрицательную сторону – организм попросту не может защититься от различных инфекций, которые могут попасть в тело.
Малое количество антител попросту не может справиться с вирусом, и все это в конечном итоге приводит к одному результату – заложенный нос и сопли.
Сам по себе насморк, несмотря на свою распространенность, стандартно не является самостоятельным заболеванием. Представляет он собой появление воспалений на слизистых оболочках носа и относится к разряду патологий, поражающих дыхательные органы.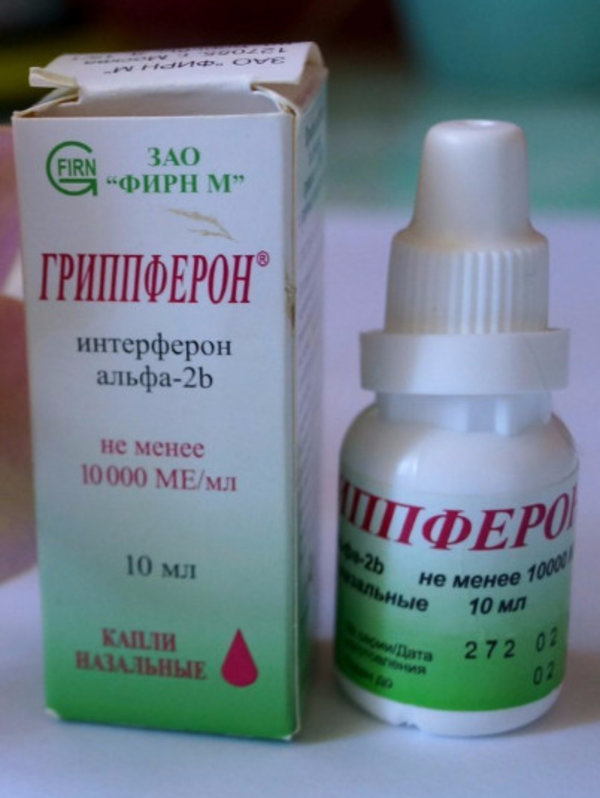
Именно эта болезнь является самым распространенным симптомом многих вирусных инфекций, вроде ОРЗ, гриппа и других, поскольку именно слизистая оболочка носа становится тем самым первым барьером, охраняющим организм от перепадов температур, вирусов или иных неблагоприятных факторов.
Насморк у беременных достаточно распространенное явление, особенно в период первого триместра, когда гормоны активно начинают перестраиваться.
Если у нормальных людей болезнь можно вылечить буквально за неделю, то в период беременности он может стать серьезной проблемой, поскольку применение практически всех медикаментов абсолютно запрещено.
У беременных часто можно наблюдать насморк, особенно если ребенок вынашивается в холодное время года – зимой и осенью. В этот период царствуют вирусные заболевания, а слабый иммунитет ведет к легкому заражению.
Однако помимо самой очевидной причины – вирусной инфекции, существует еще ряд немаловажных причин, которые могут вызвать появление насморка у беременных.
Основные причины
Как уже упоминалось ранее, сниженный иммунитет – вполне нормальное явление у беременных женщин.
Поэтому если вы хотите родить ребенка, с этим придется смириться на протяжении всего времени вынашивания – повышение негативно скажется на плоде вплоть до его смерти. Организм в столь деликатный временной промежуток становится невероятно уязвим для сторонних влияний.
Причинами появления насморка могут стать:
- Различные инфекции – насморк считается основным симптомом простуды и иных болезней, считающихся респираторными и поражающими нос;
- Аллергия – перестройка организма может привести к реакции организма на новые раздражители или усиления старых. Попадая на слизистые носа, аллерген с легкостью может вызвать аллергический насморк. К таким раздражителям относят пыль, пыльцу, шерсть, лекарственные препараты, средства бытовой химии и многие другие.
 Помимо водянистых выделений из носа стандартно сопровождается зудом, чиханьем, частым обильным слезотечением;
Помимо водянистых выделений из носа стандартно сопровождается зудом, чиханьем, частым обильным слезотечением; - Патологические болезни на носоглотке – увеличенные политы, аденоиды, искривленная перегородка носа или синусит с легкостью могут стать причиной появления воспалений в носу;
- Постоянное длительное переохлаждение тела беременной;
- Пониженный уровень влажности в помещении, ведущий к высыханию слизистой.
Влияние гормонов
Однако помимо перечисленных выше причин, которые могут вызвать насморк не только у беременной женщины, но и у обычного человека, существует еще одна немаловажная.
В период развития плода организм матери усиленно перестраивается на гормональном уровне.
Активная выработка прогестерона, сохраняющего беременность в безопасности, ведет к тому, что в теле начинает активно скапливаться жидкость.
Ее постепенное увеличение ведет к отекам, полость носа также не является исключением – в ее тканях часто начинает увеличиваться объем жидкостей.
Однако вовсе не один прогестерон влияет на женский организм в это время. Одновременная выработка эстрогена, относящегося к половым гормонам, помимо своих прямых функций по развитию плаценты и ребенка, помогает увеличить объем слизистой оболочки носа.
Одновременная работа двух гормонов и ведет к тому, что появляется насморк, более известным для врачей «насморком беременных».
Стандартно такая болезнь сопровождается рядом неприятных симптомов:
- постоянными прозрачными выделениями слизи из носовых пазух;
- частое чиханье;
- сухость в области ноздрей и зуд.
Начинает проявляться «насморк беременных» обычно во втором триместре беременности и не проходит до самого рождения ребенка.
Чем лечить насморк и простуду при беременности 3 триместр
Здоровье грудничка во многом зависит от состояния здоровья его мамы и перенесенных ею заболеваний во время беременности. Самым распространенным недугом, которым каждый год страдает множество людей, является простуда. В третьем триместре беременности она считается не такой опасной, как в первые шесть месяцев, когда происходит формирование всех систем и органов будущего ребенка. При обнаружении симптомов простуды на поздних сроках беременности нужно срочно вылечивать это заболевание, так как нельзя полностью исключить риск его неблагоприятного воздействия на ребенка. Рассмотрим более подробно, как лечить простуду и насморк при беременности (3 триместр).Третий триместр беременности начинается с 24 недели. Простуда, возникшая на этом сроке, способна спровоцировать следующие опасные состояния:
В третьем триместре беременности она считается не такой опасной, как в первые шесть месяцев, когда происходит формирование всех систем и органов будущего ребенка. При обнаружении симптомов простуды на поздних сроках беременности нужно срочно вылечивать это заболевание, так как нельзя полностью исключить риск его неблагоприятного воздействия на ребенка. Рассмотрим более подробно, как лечить простуду и насморк при беременности (3 триместр).Третий триместр беременности начинается с 24 недели. Простуда, возникшая на этом сроке, способна спровоцировать следующие опасные состояния:- гипоксию плода;
- фетоплацентарную недостаточность;
- преждевременные роды.
Для женщины в положении утешительным фактом служит то, что в конце беременности простуда не так опасна, чем вначале. Если, например, на 31 неделе простуда спровоцирует преждевременные роды, то с помощью современных технологий ребенка часто удается спасти. Но все-таки следует избегать простудных заболеваний на поздних сроках беременности.
К простудам на 30 неделе беременности не стоит относиться с пренебрежением. Они оказывают влияние на состояние плаценты, вызывая ее преждевременное старение, что опасно для плода. В целом, опасность вирусных заболеваний в третьем триместре связана именно с состоянием плаценты.
Известно, что плацента на протяжении всей беременности защищает ребенка. На последних неделях происходит ее старение, из-за чего к нему способны проникнуть лекарства или токсины. Так, если простуда возникла на 33 неделе беременности, то плацента и еще неразвитая иммунная система ребенка не могут защитить его от различных инфекций. В этом случае плод очень уязвим перед болезнями.
Как известно, в организме женщины за месяц до предполагаемых родов активизируется выработка гормонов, которые отвечают за процесс лактации. Поэтому простудные заболевания на 35 неделе беременности могут стать причиной отсутствия после родов грудного молока или оно начнет вырабатываться в недостаточном количестве. Отвечают за лактацию гормоны плаценты, которая при вирусных заболеваниях испытывает большую нагрузку.
Отвечают за лактацию гормоны плаценты, которая при вирусных заболеваниях испытывает большую нагрузку.
Простудные заболевания на 37 неделе опасны тем, что инфекция может проникнуть в амниотическую жидкость, которую пьет ребенок. Именно поэтому врачи рекомендуют женщинам в третьем триместре сдавать анализы мочи и крови один раз в две недели. Это помогает выяснить, здоровы ли ребенок и мама, и в случае необходимости принять соответствующие меры.
Если болит горло на 39 неделе беременности, то такое состояние может сопровождаться повышением температуры. Если она превышает отметку в 38 градусов, то это состояние обязательно нужно лечить. Для этого используют различные травяные сборы, отвары, натуральные морсы и компоты, чаи и другие средства. Употребление жидкости в большом количестве помогает эффективно бороться с заболеванием, потому что из организма женщины начинают выводиться шлаки и токсины. В результате этого снижается температура тела, проходит боль в горле, а женщина продолжает благоприятно вынашивать ребенка.
Если женщина заболеет простудным заболеванием в 40 недель, то велика вероятность заражения малыша, а иногда детский организм настолько слаб, что не может справиться с инфекцией, а это способно привести к самым печальным последствиям.
Лечить насморк и другие простудные заболевания нужно только под контролем врача, иначе можно навредить будущему ребенку. Лучше всего использовать комплексное лечение, применяя традиционные и народные средства. Чтобы организм легче справился с инфекцией, необходимо употреблять воду в большом количестве. При высокой температуре нужно вызвать врача на дом, потому что простуда при беременности – рисковое дело.
Лучше всего использовать комплексное лечение, применяя традиционные и народные средства. Чтобы организм легче справился с инфекцией, необходимо употреблять воду в большом количестве. При высокой температуре нужно вызвать врача на дом, потому что простуда при беременности – рисковое дело.При простуде часто болит горло, поэтому его рекомендуется полоскать раствором пищевой соды и соли, а чтобы он мягче воздействовал на слизистую, в него рекомендуется добавлять несколько капелек йода. Для лечения воспаленного горла можно использовать отвар календулы, эвкалипта, ромашки. Также рекомендуется проводить ингаляции, которые помогают и при насморке. Для этого применяют травяные настои и отвары или эфирные масла.
При высокой температуре выше 38 градусов можно делать компресс из 9% раствора уксуса на лоб или использовать парацетамол. Компресс нельзя держать дольше 10 минут, а уксусом запрещено натирать кожу, так как он способен проникать в кровь.
Если болит горло и появился кашель, то можно использовать сиропы растительного происхождения:
- Доктор Мом;
- Геделикс;
- Сироп подорожника;
- Лазолван.

При насморке нужно обязательно промывать нос отварами трав, солевым раствором, делать ингаляции. Довольно эффективными являются капли Пиносол, созданные на основе хвойных масел. Их можно не только закапывать в нос, но и мазать ими кожу в области околоносовых пазух.
При простуде в третьем триместре беременности часто используют малиновое варенье. Оно хорошо сбивает температуру и восполняет количество воды в организме при его добавлении в чай. Такое средство совершенно безопасно для здоровья будущего ребенка.
Если болит горло и появился насморк, то лечение можно проводить таким эффективным средством, как липовый отвар с медом. С этой целью заваривают липовый цвет и добавляют небольшое количество меда. С помощью такого средства снимается боль в горле, а также оно оказывает бактерицидное действие.
Если женщина простудилась на первых неделях беременности, то из-за ОРВИ у плода могут развиться серьезные аномалии.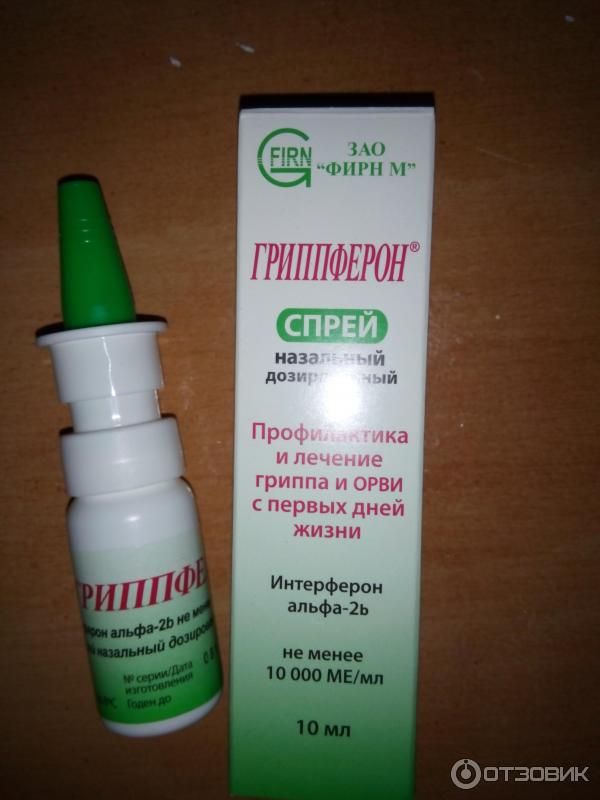 Недуг может даже вызвать выкидыш. В третьем триместре, когда плод почти полностью сформировался, риск возникновения таких отклонений уже не такой высокий. Заболевание может вызвать гипоксию плода, проблемы с дыханием и другие сложности. Но не следует паниковать, а нужно сразу же обратиться к врачу и начать лечение под его контролем. Как свидетельствует статистика, в 80% случаев простудные заболевания никаким образом не повлияли на развитие и здоровье ребенка.
Недуг может даже вызвать выкидыш. В третьем триместре, когда плод почти полностью сформировался, риск возникновения таких отклонений уже не такой высокий. Заболевание может вызвать гипоксию плода, проблемы с дыханием и другие сложности. Но не следует паниковать, а нужно сразу же обратиться к врачу и начать лечение под его контролем. Как свидетельствует статистика, в 80% случаев простудные заболевания никаким образом не повлияли на развитие и здоровье ребенка.Таким образом, во время беременности женщине лучше всего не болеть, особенно на ранних сроках. Если простуда настигла ее в третьем триместре, то такое состояние уже не представляет большую опасность для ребенка, так как все его органы и системы уже сформировались. Если требуется лечение, то проводить его нужно под контролем врача.
источник
То время, когда женщина носит под сердцем своего малыша, является очень волнительным и ответственным. Ведь от того, как будет протекать беременность, зависит здоровье и дальнейшее развитие новорожденного ребенка. В большинстве случаев все проходит гладко. Однако многие будущие мамочки сталкиваются с вирусными и бактериальными заболеваниями хотя бы один раз за весь срок. Как лечить простуду при беременности? 3 триместр является более безопасным в этом плане, чем первая часть срока.
В большинстве случаев все проходит гладко. Однако многие будущие мамочки сталкиваются с вирусными и бактериальными заболеваниями хотя бы один раз за весь срок. Как лечить простуду при беременности? 3 триместр является более безопасным в этом плане, чем первая часть срока.
Данная статья расскажет вам об основных способах медикаментозной коррекции. Также вы сможете узнать, в чем заключается лечение простуды при беременности в 3 триместре народными средствами. Мнение специалистов по этому поводу будет представлено вашему вниманию ниже.
Как лечить недуг? Если вы столкнулись с такой патологией, то стоит обратиться к врачу для получения назначений. Гинекологи очень не советуют заниматься самолечением. Это может привести к развитию таких последствий, как многоводие или маловодие, задержка внутриутробного развития или даже гибель плода.
Почему же возникает простуда при беременности (3 триместр)? Как лечить патологию – будет описано ниже. Для начала стоит сказать о причинах развития инфекции. В период ожидания ребенка организм женщины становится более уязвимым. Сразу после оплодотворения иммунная защита несколько снижается. Это происходит для того, чтобы плодное яйцо не было отторгнуто организмом женщины. Данное состояние сохраняется на весь период вынашивания малыша.
В период ожидания ребенка организм женщины становится более уязвимым. Сразу после оплодотворения иммунная защита несколько снижается. Это происходит для того, чтобы плодное яйцо не было отторгнуто организмом женщины. Данное состояние сохраняется на весь период вынашивания малыша.
Беременность у женщины длится в норме 9-10 месяцев. Из этого можно сделать вывод, что какая-то часть данного срока, так или иначе, приходится на холодное время года. Наиболее часто эпидемии возникают в осеннее и зимнее время. Будущие мамы входят в группу риска. Ведь этим женщинам нельзя вводить вакцины, предупреждающие заражение. Именно поэтому так часто возникает инфекция в период вынашивания ребенка. Простуда во время беременности (3 триместр) лечение должна иметь обязательно. Нельзя пускать процесс на самотек и бездействовать. Это чревато последствиями.
Перед тем как лечить простуду при беременности (3 триместр), необходимо посетить врача и узнать о характере болезни. Если это поражение вирусом, то препараты будут одни. Бактериальные инфекции лечатся совершенно иными средствами. При этом врачи говорят о том, что при поражении микробами противовирусные лекарства практически не имеют никакой силы. Аналогично работают и антибиотики. Они совершенно не могут справиться с вирусной патологией. Зачастую будущие мамы неправильно ставят себе диагноз и проводят неверное лечение.
Бактериальные инфекции лечатся совершенно иными средствами. При этом врачи говорят о том, что при поражении микробами противовирусные лекарства практически не имеют никакой силы. Аналогично работают и антибиотики. Они совершенно не могут справиться с вирусной патологией. Зачастую будущие мамы неправильно ставят себе диагноз и проводят неверное лечение.
Также многие представительницы слабого пола, которые находятся в интересном положении, стараются применять народные средства для лечения. Возможно, в какой-то мере это правильно. Однако многие рецепты народной медицины необходимо использовать с особой осторожностью. Так, некоторые травы противопоказаны будущим мамам из-за того, что могут вызвать самопроизвольный аборт. Рассмотрим основные методы, рассказывающие, как лечить простуду при беременности (3 триместр).
итак, у женщины обнаружилась простуда при беременности (3 триместр). Чем лечить ее? В первые две трети срока врачи настоятельно не рекомендуют использовать средства для повышения иммунитета. Однако в последнем триместре применение таких составов возможно. Стоит напомнить, что при этом всегда необходимо учитывать риск, которому может подвергаться малыш. Он сопоставляется с пользой, которую получит будущая мама.
Однако в последнем триместре применение таких составов возможно. Стоит напомнить, что при этом всегда необходимо учитывать риск, которому может подвергаться малыш. Он сопоставляется с пользой, которую получит будущая мама.
Среди иммуномодулирующих препаратов можно выделить средства, содержащие в своем составе интерферон. Данное вещество в норме вырабатывается у человека во время болезни. Именно поэтому медики говорят о безопасности таких составов. К иммуномодулирующим препаратам можно отнести свечи ректальные «Виферон» и «Кипферон», суппозитории вагинальные «Генферон». Также есть лекарства в виде таблеток, например, «Анаферон», «Циклоферон». К этой же группе относятся средства на гелевой основе или в виде мазей – «Инфагель», «Виферон». Нельзя забывать и о каплях для носа – «Интерферон». Все эти составы должны использоваться строго по инструкции и в указанной дозировке. Они провоцируют иммунный ответ организма, помогая ему самостоятельно справиться с инфекцией.
Как лечить простуду при беременности (3 триместр), если она вызвана вирусом? Самым действенным препаратом будет в этом случае противовирусное лекарство. К таковым можно отнести «Кагоцел», «Цитовир», «Эргоферон» и так далее. Они противопоказаны для приема в первом периоде беременности. Однако в третьем триместре могут приниматься по назначению врача.
К таковым можно отнести «Кагоцел», «Цитовир», «Эргоферон» и так далее. Они противопоказаны для приема в первом периоде беременности. Однако в третьем триместре могут приниматься по назначению врача.
Если вы хотите себя основательно обезопасить, то можно использовать «Оциллококцинум». Этот медикамент относится к гомеопатическим средствам. Его составляющие натуральны и не могут нанести вреда женщине и ее будущему малышу даже в самом начале беременности. Стоит отметить, что препарат необходимо использовать в соответствии с инструкцией. Состав не принимается более трех дней. Никогда не нарушайте данный запрет без рекомендации врача.
Как лечить простуду при беременности? 3 триместр – это такой срок, когда очень опасно использовать сосудосуживающие капли для носовых пазух. Однако болезнь часто сопровождается заложенностью носа. При этом у будущей мамы нарушается дыхание. Результатом такого симптома может стать гипоксия плода. Малыш не получает достаточно кислорода, и это очень опасно.
Как же освободить нос? Врачи рекомендуют использовать солевые составы для промывания. Как все знают, соль притягивает жидкость. При заложенности носа ткани разбухают и переполняются некоей субстанцией. Использование солевых растворов помогает не только снять отек, но и освободить носовые проходы от бактерий, слизи и грибковых поражений. Среди таких препаратов можно выделить «Аквамарис», «Аквалор», физраствор. Также вы можете самостоятельно провести солевое лечение. Покупные препараты необходимо использовать по инструкции. Средство же домашнего приготовления безвредно, оно вводится в каждую ноздрю по несколько капель. После этого необходимо тщательно высморкаться.
Лечение простуды в 3 триместре должно сопровождаться применением лечебных составов для носа. К таковым можно отнести капли и спрей «Пиносол». Данное средство сделано из натуральных трав и масел. Именно поэтому оно может применяться на всем сроке вынашивания ребенка. Также часто используются препараты «Деринат» и «Ирс-19». Они являются противовирусными, а также оказывают иммуномодулирующее действие. Если нос поражен бактериями (так бывает при гайморите), то можно использовать тампоны с мазью «Левомеколь» или препарат «Биопарокс».
Они являются противовирусными, а также оказывают иммуномодулирующее действие. Если нос поражен бактериями (так бывает при гайморите), то можно использовать тампоны с мазью «Левомеколь» или препарат «Биопарокс».
У вас возникла простуда при беременности (3 триместр)? Чем лечить горло? Болезненные ощущения при глотании могут доставлять немало проблем. Часто будущая мама из-за них отказывается от приема пищи. Это ведет к тому, что малыш недополучает некоторых питательных веществ. Лечение боли в горле может проводиться спреями, капсулами для рассасывания или составами для смазывания.
К популярным препаратам для распыления можно отнести «Тантум Верде». При бактериальной форме болезни можно использовать «Биопарокс». Также разрешено обрабатывать ротовую полость и миндалины средством «Хлорофиллипт», «Люголь», «Мирамистин». Очень эффективным и разрешенным препаратом являются таблетки «Лизобакт». Такое лекарство борется не только с болью, но и устраняет воспаление.
Как лечить простуду при беременности (3 триместр) в домашних условиях? Если у вас появился кашель, то препараты для его устранения могут быть следующими: «Гербион» (существует для сухого и влажного кашля), «Амбробене», «Лазолван» и так далее. Некоторые лекарства из перечисленных противопоказаны при беременности. Что же делать тогда?
Некоторые лекарства из перечисленных противопоказаны при беременности. Что же делать тогда?
Используйте ингалятор. Этот прибор превращает препараты в частички мельчайшего пара. Его необходимо вдыхать. Кашель после такой коррекции проходит уже через несколько дней. Стоит отметить, что ингаляции можно проводить с использованием минералки или обычного физраствора. Лечить такой симптом необходимо обязательно. Это объясняется тем, что во время кашля возникает непроизвольное напряжение передней брюшной стенки. Данное обстоятельство может спровоцировать преждевременное сокращение детородного органа и вызвать прерывание беременности.
Как вылечить простуду при беременности? Третий триместр – это такой срок, на котором противопоказаны некоторые жаропонижающие составы. Так, с 12 по 24 неделю повышение температуры и болевые ощущения вы можете устранить средствами, содержащими ибупрофен. В последней трети беременности этот компонент строго противопоказан. Именно поэтому перед тем, как принять то или иное лекарство, нужно посетить врача.
Сбивать температуру лучше обычным и всем доступным средством под названием «Парацетамол». Вы можете принять таблетку в дозе 125, 325 и 500 миллиграмм. Также часто будущие мамы используют свечи «Цефекон» с дозировкой 100 миллиграмм. Это детский препарат, разрешенный к использованию во время беременности. Помните, что жаропонижающие составы нужно принимать уже тогда, когда на термометре появится цифра 37,5. Дальнейшее повышение температуры может привести к плачевным последствиям.
Если возникла простуда при беременности (3 триместр), как лечить? Отзывы врачей говорят о том, что иногда могут потребоваться противомикробные препараты. Показания к их использованию будут следующие:
- повышение температуры тела более пяти суток;
- появление густой зеленой слизи, отделяемой из носа;
- появление гноя при кашле;
- хрипы в бронхах при прослушивании стетоскопом;
- белые гнойные язвы в ротовой полости и на миндалинах.
Во время беременности самым безопасным антибактериальным средством является препарат на основе амоксициллина. К таковым можно отнести «Амоксиклав», «Флемоксин», «Флемоклав» и так далее. Не забывайте о том, что аналогичные составы содержат дополнительные компоненты, которые могут быть опасны для вашего будущего ребенка. Антибиотики не стоит принимать непосредственно перед родами. Если женщина заболела в конце беременности, то схему лечения выбирает доктор индивидуально. Стандартная терапия антибиотиками препаратами проводится от трех до семи суток.
К таковым можно отнести «Амоксиклав», «Флемоксин», «Флемоклав» и так далее. Не забывайте о том, что аналогичные составы содержат дополнительные компоненты, которые могут быть опасны для вашего будущего ребенка. Антибиотики не стоит принимать непосредственно перед родами. Если женщина заболела в конце беременности, то схему лечения выбирает доктор индивидуально. Стандартная терапия антибиотиками препаратами проводится от трех до семи суток.
Практически каждая беременная женщина принимает витаминные комплексы. Однако в период болезни этого бывает недостаточно. Будущей маме в это момент необходима дополнительная доза витамина С.
Вы можете приобрести препарат «Аскорутин» и пить его по инструкции. Также есть следующий вариант: купите обычную аскорбиновую кислоту. Она может быть в виде желтых драже или круглых больших таблеток. Принимайте этот витамин каждый день. Суточная норма составляет 1 грамм. При этом необходимо следить за возникновением реакции. При появлении аллергии срочно обратитесь к врачу, остановив лечение.
Многие представительницы слабого пола выбирают именно этот способ для коррекции. Они считают, что лекарственные препараты могут навредить малышу. Однако бабушкины рецепты могут оказаться не менее опасными. Итак, если возникла простуда при беременности (3 триместр), как лечить народными средствами? Рассмотрим несколько популярных и действенных рецептов.
Как вылечить простуду при беременности (третий триместр)? Пейте теплые отвары.
- Среди действенных можно выделить имбирный. Для его приготовления измельчите корень имбиря и залейте кипятком. Это средство повышает иммунную защиту организма и борется с микробами.
- Также большую популярность имеет малиновый чай. Это средство снижает температуру тела и выводит токсины из организма. Стоит сказать, что большое количество горячего малинового отвара может вызвать преждевременные схватки.
- Травяные чаи (ромашка, чабрец, мята) оказывают противовоспалительное действие. Их употребление благоприятно влияет на горло.
 Также можно пить травяной чай с добавление меда или лимона.
Также можно пить травяной чай с добавление меда или лимона.
Ринит у беременных чем лечить на третьем триместре
Во время беременности иммунитет будущей мамы ослаблен, поэтому простудиться или заразиться вирусом не составит труда. Горло начинает першить, появляется общая слабость. Такой насморк лечить необходимо, и простудный вирус тоже, ведь это может причинить вред развивающемуся плоду.
- Часто у беременных наблюдается вазомоторный ринит, когда возникает отек слизистой оболочки носа в связи с гормональными изменениями, происходящими в организме женщины. В таком случае лечение не нужно, после родов все пройдет.
- Насморк при беременности может быть вследствие аллергической реакции, особенно если женщина страдала аллергией и раньше. Такой насморк носит сезонный характер, например, на цветение трав, деревьев, пыльцу или аллергия на шерсть, парфюмерию, пыль. В таком случае лучше обратиться к аллергологу.
- Также причиной насморка во время беременности может быть смещение перегородки носа будущей матери.
 Всем известно, что неправильное строение перегородки провоцирует постоянный насморк, и кроме оперативного вмешательства решения больше нет.
Всем известно, что неправильное строение перегородки провоцирует постоянный насморк, и кроме оперативного вмешательства решения больше нет.
Как не подхватить насморк при беременности:
- Не нужно допускать переохлаждения. Если ваша беременность выпала в сезон зимы, не забывайте тепло одеваться. Шарф и шапку носить обязательно.
- Совершать прогулки на свежем воздухе в парках, лесу или возле реки.
- Периодически выходя на улицу, смазывайте носовые проходы оксолиновой мазью для профилактики заболеваний.
- Ограничьте общение с людьми, которые болеют простудой или гриппом или просите их надевать марлевую повязку.
- Правильно питайтесь и соблюдайте режим дня, чтоб ваш иммунитет хорошо работал.
Несомненно, насморк при беременности не самая приятная вещь, а особенно когда нос заложен так, что невозможно дышать. Рассмотрим, каково влияние насморка на организм будущей матери и ребенка по триместрам.
Насморк при беременности 1 триместр:
На ранних сроках беременности насморк особо опасен. Если насморк спровоцировала вирусная или инфекционная простуда, нужно незамедлительно обратиться к врачу, так как вирус может попасть через кровь в матку, и повлечь за собой прерывание беременности или осложнения.
Если насморк спровоцировала вирусная или инфекционная простуда, нужно незамедлительно обратиться к врачу, так как вирус может попасть через кровь в матку, и повлечь за собой прерывание беременности или осложнения.
В первом триместре происходит активное развитие плода, и насморк может негативно на него повлиять. Насморк затрудняет дыхание и плод может не получать достаточное количество кислорода.
Насморк при беременности 2 триместр:
Насморк и простуда во втором триместре беременности уже не несут большой угрозы плоду, как в первом триместре. Будущий малыш уже защищен плацентой, которая его оберегает от негативного воздействия. Конечно, простуда может нанести вред плаценте и ухудшить передачу через нее полезных веществ и витаминов плоду.
В этот период у плода формируется нервная система, поэтому может пострадать и она. Главное, не заниматься самолечением, чтобы не навредить будущему малышу медикаментами.
Насморк при беременности 3 триместр:
Насморк на поздних сроках беременности уже не так опасен, как в первом и втором триместре. Если простуда на третьем триместре спровоцирует преждевременные роды, то благодаря новейшим технологиям его можно будет спасти.
Если простуда на третьем триместре спровоцирует преждевременные роды, то благодаря новейшим технологиям его можно будет спасти.
На поздних сроках насморк и простуда могут повлиять на состояние плаценты и сделать ее более чувствительной к различным вирусам. Также простуда может нарушить гормональный фон будущей матери.
На поздних сроках простуда более опасна на девятом месяце беременности. Чтобы малыш не заразился во время или после родов, лучше вылечиться как можно скорее до них.
Лечить насморк, при беременности нужно учитывая его причину, исходя из которой, врач назначает правильное лечение.
Если насморк вызван инфекцией или вирусом:
В таком случае помогают сосудосуживающие капли в нос, но что делать, если при беременности их не рекомендуют.
Если вам совсем нечем дышать, врач может назначить вам прием капель, которые показаны детям, но ненадолго и строго по инструкции, перебарщивать нельзя. Более безопасны капли в нос на растительной основе, если у вас нет аллергии на эфирные масла.
При простуде обязательно нужно придерживаться постельного режима, обильно пить чаи с малиной или медом. Если у вас болит горло – полощите его травяными настоями и содой.
Также, при насморке во время беременности можно промывать нос раствором на основе морской соли, смазывать переносицу советской «звездочкой».
Если насморк вызван гормональными перестройками в организме или причиной кривой носовой перегородки:
Лечения такой вид насморка не требует, но так как дыхание затруднено, можно облегчить это состояние.
Можно капать нос теми каплями, которые выписал вам врач, либо сделать капли в нос дома самому, о чем мы расскажем чуть ниже.
Промывать нос можно раствором на основе морской соли. Также нужно достаточно хорошо увлажнить помещение, в котором вы находитесь, расставить несколько комнатных растений и питаться продуктами, богатыми витамином С.
Если насморк вызван аллергическими реакциями:
Следует ограничить контакт с тем, что вызывает у вас аллергию. Если у вас аллергия на шерсть, постарайтесь не контактировать с животными.
При аллергиях облегчать насморк можно теми же средствами, которые мы описывали выше.
Рекомендации для устранения насморка при беременности:
- Категорически запрещается при беременности парить ноги и ставить горчичники. Можно надевать на ноги шерстяные носки и спать в них.
- Пить не менее двух литров воды в сутки.
- Согревать носовые пазухи можно при помощи синей лампы, нагретых мешочков с солью или теплых сваренных яиц.
- Если у вас не повышена температура тела, вам полезно проводить различные ингаляции при помощи лука, травяных настоев или эфирных масел.
- Обеспечьте оптимальное проветривание и увлажнение помещения, в котором находитесь. В этом помогут комнатные цветы и влажная уборка.
- Старайтесь убрать из комнаты сборщики пыли, например мягкие игрушки, статуэтки или книги.
- В ночное время облегчит дыхание сон на высокой подушке. Так вы уменьшите отек слизистой и заложенность носа.
Лечить насморк во время беременности нужно, ведь если вам дискомфортно, то и вашему малышу тоже. Прежде чем использовать медикаменты, попробуйте лечение народными средствами, они не приносят вред развивающемуся ребеночку.
- Промывание носа можно делать на основе морской соли, на отваре эвкалипта, ромашки или шалфея.
- Перед промыванием носа нужно тщательно высморкаться, затем зажав одну ноздрю втягивать второй ноздрей, раствор так, чтобы он прошел по носоглотке до рта. То же проделать со второй ноздрей.
- Главное в промывании носа, это делать его регулярно и тогда можно избавиться от насморка достаточно быстро.
- Это весьма популярное народное средство, которое подразумевает прогревание носовых пазух при помощи натуральных лекарственных веществ.
- Для приготовления ингаляции можно использовать различные лекарственные травы, например эфирные масла эвкалипта, шалфея, сосновые почки, зверобой, душицу.
- Отварить в кастрюле несколько столовых ложек трав и проводить ингаляции, сидя над кастрюлей и дыша паром пока он будет образовываться.
Капли от насморка на натуральных веществах:
- Очень популярны капли на основе свекольного сока. Свежевыжатый свекольный сок развести с водой и закапывать по 2 – 3 капли в каждый носовой проход несколько раз в день.
- Можно закапывать нос соком лука разведенного с водой. Разводить нужно так, чтобы не сильно пекло, но и чтобы не была одна вода.
- Можно смешать с водой несколько капель эвкалиптового или ментолового эфирного масла и закапывать в каждую ноздрю.
Если вы решили использовать в лечении эфирные масла, вы должны знать, что настоящие масла стоят дорого, а дешевые подделки, которые часто вы видите в магазинах, могут принести только вред.
Ни в коем случае не запускайте лечение насморка, ведь он может перерасти в хроническую форму, и тогда лечение будет более долгим и неприятным. Обязательно консультируйтесь с врачом и рассказывайте ему о тех народных средствах, которыми вы пользуйтесь!
Практически каждая беременная женщина за период вынашивания малыша обязательно сталкивается с такой проблемой как насморк. В народе говорят: «Если насморк не лечить, он проходит за семь дней, а если лечить, то за неделю». Но во время беременности пускать на самотек, даже такое, на первый взгляд, безобидное заболевание не стоит. И конечно же, необходимо разобраться в причинах его появления и скорее приступить к его лечению.
Информация – является самым распространенным заболеванием верхних дыхательных путей среди людей всех возрастов.
Причины возникновения заложенности в носу при беременности абсолютно не отличаются от таковых вне ее.
- . Появление насморка может являться первым признаком начала острой респираторной вирусной инфекции (ОРВИ). К сожалению, во время беременности этому способствует угнетение клеточного иммунитета в организме женщины. И тогда будущая мама становиться легкой «мишенью» для вирусов и бактерий;
- . На улице весна, тополиный пух, множество только что распустившихся цветов, а у Вас появилась заложенность в носу? Тогда имеет место быть – сезонному аллергическому риниту. Если домашняя пыль или запах краски вызывает у Вас появление выделений из носа и затрудненное дыхание, то здесь не обошлось без круглогодичного аллергического ринита;
- Неаллергический и неинфекционный ринит. Очень часто с самого начала беременности у женщины возникают проблемы с носовым дыханием, иногда они продолжаются до самых родов, и проходят только спустя несколько дней после них. Это так называемый . Он возникает из-за того, что организм беременных женщин активно вырабатывает эстроген, который влияет на усиленную выработку слизи и провоцирует отек тканей, в том числе и слизистой носа. Увеличение объема циркулирующей крови и жидкости в организме беременной женщины к концу срока беременности так же может способствовать возникновению нарушения носового дыхания.
Симптомы наиболее ярко выражены и сопровождаются нарушением носового дыхания (за счет отека слизистой), водянистыми прозрачными или слизистыми выделениями из носа в начале заболевания и желто-зелеными — в конце. Но если к этим симптомам недуга добавились еще, такие как першение в горле, кашель, головная боль, повысилась температура, то Вы стопроцентно заболели острой респираторной инфекцией. Начинать проводить лечебные мероприятия необходимо незамедлительно. Потому как инфекция может оказаться опасной для дальнейшего полноценного развития малыша.
В случае, если беременная женщина обратила внимание на то, что у нее возникает лишь в определенных ситуациях, сопровождается непрерывным чиханием и обильными потоками выделений из носа, можно предположить характер данного явления. Но такой диагноз требует специальной диагностики, поэтому посещение специалиста обязательно.
проявляется постоянным чувством заложенности носа и скудным отделяемым, доставляет не малый дискомфорт во время бодрствования, а также может нарушать сон. Специального лечения не требует. Однако помочь себе начать нормально дышать однозначно нужно, выбрав наиболее подходящий способ, не забыв начать с самого безопасного.
Если причиной насморка стала инфекция, которая затронула весь организм, то не стоит затягивать с лечением, которое строго должно контролироваться врачом. Практически при любой инфекции есть риск внутриутробного инфицирования плода, риск развития фетоплацентарной недостаточности и пороков
Какие капли можно принимать при беременности. Безопасные средства от заложенности носа в 1, 2, 3 триместре
Почему насморк во время беременности может быть опасен? Насморк сигнализирует о том, что в организме существует вирусная инфекция. Ринит является сопутствующим симптомом простуды, ОРВИ или аллергии. Игнорирование данного симптома может привести к возникновению инфекции дыхательных путей, отиту, синуситу и другим осложнениям.
Чтобы не навредить здоровью женщины в период беременности и будущего ребенка, лечить насморк нужно средствами с щадящим воздействием на организм, специальными каплями в нос, которые можно применять в этот период.
Запрещенные капли при беременности
Выбирая средство от насморка для беременной, следует остерегаться таких компонентов в составе:
- фенилэфрин;
- фенилпропаноламин;
- псевдоэфедрин;
- ксилометазолин.
Эти вещества оказывают разрушающее воздействие на формирующийся плод, из-за чего могут возникнуть врожденные аномалии развития у ребенка.
Множество капель от насморка обладает сосудосуживающим действием и оказывает комплексное влияние на организм, что также противопоказано беременным. Будущим мамам запрещается применять следующие лекарства: Нафтизин и Санорин. Последнее средство может только назначить врач в исключительных случаях и на очень короткий промежуток времени.
Какие лекарства от насморка самые безопасные. Их действие
Гормональные препараты
Действие гормональных капель от насморка реализуется при помощи глюкокортикостероидов. В подобных каплях содержатся синтетические аналоги человеческих гормонов, производимых корой надпочечников. Обычно в качестве активного вещества могут выступать такие соединения, как беклометазон, флутиказон и мометазон.
Они оказывают противовоспалительный эффект и снижают вероятность развития токсических реакций, причем не вызывая сужения сосудов и не оказывая системного влияния на весь организм.
Показаниями для применения гормональных спреев являются различные формы ринита и синусита, а также полипы в носовой полости. Иногда подобные средства используют для профилактики заболеваний.
Если не контролировать необходимую дозировку, то могут возникнуть побочные эффекты, например, сухость, кровотечения или сыпь в носовой полости. В запущенных случаях нередко и угнетение функции надпочечников. Если есть индивидуальная непереносимость компонентов препарата, то ни в коем случае нельзя его использовать.
Противоаллергические средства
Если женщину во время беременности беспокоит аллергия, то для лечения ринита применяют противоаллергические капли в нос, предварительно уточнив, какие можно использовать, у врача. Эффективность антигистаминных препаратов основана на блокировке бронхоспазма, вызванного высокой концентрацией аминокислоты гистамина.
Также препараты подобного рода за счет взаимодействия с гистаминными рецепторами, снижают вероятность выброса в кровь медиаторов воспалительного процесса, что также благоприятно сказывается на самочувствии.
Иногда при протекании ринита, вызванного попаданием в организм аллергена, можно применять иммуномоделирующие лекарства, например, Деринат и ИРС 19. Подобные капли в нос активируют защитные силы организма, уменьшая патологическое воздействие аллергена.
Растительные препараты
В другой группе лекарств активным веществом являются эфирные масла, полученные из разнообразных растений. Наиболее часто используются экстракты перечной мяты, эвкалипта и некоторые масла хвойных деревьев, например, горной сосны. В состав таких капель для носа может входить ментол, камфора или сок алоэ.
Растительные капли для носа оказывают противовоспалительное и антисептическое действие, а также воздействуют на рецепторы, восприимчивые к холоду, что помогает быстро снять отек.
Хороший вариант — растительные капли в нос при беременности. Какие можно принимать — скажет врачУ капель на основе растительных масел есть один недостаток, который обязательно нужно учитывать – они могут вызывать аллергию. Но если аллергии нет, то такие капли можно принять на протяжении довольно длительного времени, не переживая о последствиях.
Гомеопатические капли
Гомеопатические капли в нос являются достаточно безопасными, чтобы их можно было использовать при беременности. Какие бы не были гомеопатические средства, у них есть одна особенность – противоотечный и иммуностимулирующий эффект достигается не моментально, а по прошествии определенного времени, из-за чего подобные капли обычно рассчитаны на длительное применение.
Самые известные гомеопатические капли, которые можно применять женщинам в период вынашивания ребенка, — Эуфорбиум Композитум и ЭДАС-131.
Антибактериальные
Антибактериальные капли в нос можно применять при беременности, но с большой осторожностью и исключительно в случаях, когда какие-либо определенные антибиотики необходимы для выздоровления. Часть спреев против насморка на основе антибиотиков запрещена для приема, например, Изофра и Фунентин.
Часто используют капли Полидекса и Биопарокс. Они устраняют насморк, но могут вызвать побочные эффекты, например, бронхиальный спазм, поэтому назначать и выписывать антибактериальные капли должен исключительно лечащий врач.
Противовирусные
Противовирусные капли в нос могут быть очень опасными при беременности, поэтому только врачи решают, какие можно использовать лекарства, на каком сроке, и каков суммарный эффект от таких капель.
Действие противовирусных капель в нос основано на активации противовирусного иммунитета и снижении воспалительных процессов. Некоторые капли могут использоваться и для профилактики вирусных заболеваний, например, Деринат. Но не стоит ждать от противовирусных капель моментального излечения насморка – активация иммунитета проходит достаточно медленно.
Препараты, разрешенные беременным. Особенности использования
Капли в нос с морской водой
Одними из самых безопасных, а значит, более популярных, капель против насморка являются капли на основе морской воды. За счет содержания ионов солей они оказывают подсушивающее действие на носоглотку и облегчают симптомы ринита, хоть менее эффективно, чем противовирусные или антибактериальные средства.
Наиболее часто используются препараты Аквамарис и Маример.
Капли с масляными вытяжками
Существует ряд капель против ринита на основе масляных вытяжек. Они практически не обладают побочными эффектами и смягчают воспаленную слизистую носоглотки, а также противодействуют чиханию и зуду.
Важно помнить, что масляные вытяжки могут вызывать аллергию, и следует с осторожностью применять их.
Капли «Гриппферон»
Капли Гриппферон являются противовирусным средством и используются для профилактики простудных заболеваний. Препарат достаточно безопасен, не вызывает привыкания и поэтому разрешен не только во время беременности, а и в периоде грудного вскармливания.
Активным веществом является α-2b — человеческий интерферон, полученный синтетическим путем при помощи методов генной инженерии. Особенность Гриппферона в том, что он не уничтожает уже находящиеся в организме болезнетворные микроорганизмы, но подавляет их дальнейшее размножение, что останавливает развитие болезни.
Единственным противопоказанием препарата является наличие индивидуальной непереносимости компонентов.
Врачи отмечают, что эффективность капель Гриппферон значительно повышается, если начать применять их при первом подозрении на простудное заболевание. Достаточно закапывать по 3-4 капли через каждые 4 часа.
Длительность приема капель составляет около 5 суток. Средство должно равномерно распределиться в полости носа, для чего рекомендуется после закапывания помассировать крылья носа.
Пиносол
Пиносол – препарат на основе эфирных масел, из-за чего пользуется высокой популярностью. Сами по себе эфирные масла безопасны для формирующегося плода, но, если будущая мать страдает аллергией, то могут возникнуть неприятные последствия, такие как анфилактический шок, отек Квинке и бронхоспазм.
Поэтому врачи категорически запрещают использовать Пиносол при аллергическом или вирусном рините.
В состав Пиносола входит несколько разных видов эфирных масел: мяты, сосны и эвкалипта. За счет этого препарат обладает сосудосуживающим и противовоспалительным действием, что облегчает процесс дыхания во время болезни. Иногда Пиносол продается в виде мази, и его можно использовать для увлажнения носа и создания дополнительной защиты
Эдас-131
Эдас – 131 относится к категории гомеопатических средств лечения. В его состав входят натуральные компоненты, благодаря чему препарат применяют для лечения ринита и гайморита различного происхождения. Также он абсолютно безопасен в использовании, поэтому будущим мамам можно использовать его без опасений на любом сроке беременности.
Необходимо помнить, что дозировка препарата назначается индивидуально, в зависимости от возраста, состояния и тяжести заболевания.
Эуфорбиум Композитум Назентропфен С
Эуфорбиум Композитум Назентропфен С очень популярен как гомеопатическое средство лечения, выпускаемое в виде спрея, капель для носа или раствора для инъекций. В его составе содержатся восемь видов минеральных и растительных гомеопатических средств, благодаря чему этот препарат применяют для лечения насморка различной этиологии.
Эуфорбиум Композитум снимает воспаление носовых пазух и оказывает противоаллергенное действие. Также он помогает увлажнить слизистую оболочку носа, устранить напряжение внутренних покровов и нормализовать обменные процессы.
И хотя лекарство эффективно для лечения как хронических и острых ринитов, так и синуситов, например, гайморита и фронтита, эффект от его использования наступает на третий день применения. Если состояние пациента особенно тяжелое, то Эуфорбиум Композитум применяют как вспомогательное средство при основной терапии.
Делуфен
Спрей для носа Делуфен давно зарекомендовал себя на рынке лекарственных средств против насморка. Созданный на основе комплекса натуральных компонентов, таких как горчица, молочай и прострел, данный спрей устраняет отек слизистой оболочки и оказывает защитное действие.
Делуфен относится к ряду безопасных препаратов, которых можно применять как при беременности, так и в период грудного вскармливания. Специалисты рекомендуют использовать Делуфен тогда, когда пациент тяжело переносит лечение обычными медикаментами.
Препарат обладает ярко выраженным противоаллергенным действием и более того, понижает чувствительность носовых пазух к различным внешним раздражителям, окружающих человека во внешнем мире со всех сторон – табачный дым, выхлопные газы автомобилей, резкая смена температуры, а также пыльца и пыль.
Протаргол
Активным веществом препарата являются ионы серебра, издревле известные своими антибактериальными свойствами. Наноразмерное серебро активно против широкого спектра болезнетворных микроорганизмов, из-за чего Протаргол можно применять при самых разных заболеваниях – не только ринита, но и фарингита, цистита и даже конъюнктивита.
Препарат обладает возможными побочными эффектами, в частности, способен накапливаться в тканях организма, поэтому лечение обязательно должно проводиться под наблюдением врача и в течение короткого промежутка времени. Ни в коем случае нельзя применять Протаргол в третьем триместре, необходимо найти безопасный аналог.
Препараты на основе солевого раствора
Так как одним из главных критериев, на которые ориентируется будущая мама при выборе капель для носа – это безопасность, то капли на основе солевого раствора удовлетворяют этим требованиям. Популярными препаратами такого вида являются Аква Марис, Аквалор и Салин.
Но у этих капель есть один существенный недостаток – они только облегчают протекание болезни, то есть, увлажняют слизистую и механически выводят болезнетворные микроорганизмы, но не лечат саму болезнь. Поэтому подобные капли в нос могут использоваться только как вспомогательное средство, а не основной препарат для лечения.
Домашние рецепты назальных составов
Зачастую насморк излечим без помощи аптечных средств, а с использованием домашних средств лечения:
- Облегчить насморк поможет смесь в равном соотношении сока столетника и меда. Состав необходимо прокапывать по 1-2 капли в нос 3-4 раза в сутки. Но данное лекарство неприменимо при наличии аллергии, что чревато возникновением сильнейших осложнения, вплоть до отека Квинке.
- Сочетание меда и лукового сока также способно облегчить протекание ринита.
Для начала необходимо 2 ложки мелко измельченного лука поместить в стакан ¼ теплой кипяченой воды и подождать 30 минут, пока смесь настоится. Затем полученную смесь необходимо процедить, в полученный раствор поместить ½ чайной ложки меда и тщательно размешать до получения однородной субстанции.
- Отоларингологи отмечают, что для лечения насморка можно использовать такое средство народной медицины как сок свеклы. При беременности нет никаких противопоказаний для его использования, кроме аллергии.
Свеклу растирают до маленьких кусочков, после чего отжимают сок и дают ему настояться несколько часов. Когда сок настоится, к нему прибавляют равную порцию кипяченой воды, и в таком виде смесь можно применять. Если свекольный сок вызывает раздражение в носоглотке, то лечение немедленно стоит прекратить.
- При насморке слизистый покров может пересохнуть, и для его увлажнения полезно делать раствор на основе растительного масла и лукового сока.
Масло для этого необходимо подготовить: нагреть, не доводя до кипения. Затем в соотношении 1:1 смешать масло и лук, мелко нарезанный на кусочки и оставить смесь настаиваться около 8 часов. По истечении времени смесь процеживают, после чего она готова к использованию.
Особенности использования в зависимости от срока
Первый триместр
На первом триместре насморк может быть особенно опасен, и даже не сам по себе – а как сигнал о воспалительном процессе внутри организма, который может крайне негативно повлиять на будущего ребенка, ведь в первом триместре закладываются основы для развития всех будущих органов. Любое отрицательное воздействие может привести к нарушению развития, вплоть до прерывания беременности.
Поэтому в первом триместре любые средства против насморка должен назначать лечащий врач после установления диагноза. Чаще всего в первом триместре насморк вызывает ОРВИ, поэтому капли для носа могут назначить противовирусные или антибактериальные.
Второй триместр
Во втором триместре причиной насморка чаще всего является гормональная перестройка организма. Иногда такой насморк безопасен и проходит сам по себе. С осторожностью можно применять сосудосуживающие капли, после консультации с врачом. Если причина насморка – аллергия, то будущей маме необходимо избегать контакта с аллергеном, принимать противоаллергенные капли.
Третий триместр
На третьем триместре плод меньше подвержен различным патологиям, а значит, спектр лекарств против насморка значительно расширяется. Врачи могут назначить гормональные капли, которые используются в течение 3-4 дней. Если же необходимо использование сосудосуживающих капель, то их назначают буквально на 3 дня до родов, чтобы не оказать негативного воздействия на плод.
Побочные действия капель
Чаще всего диагностируются такие побочные эффекты от применения средств от насморка в каплях:
- ощущение жжения и сухости в носовой полости;
- головная боль;
- чихание;
- отек слизистой оболочки носоглотки;
- повышение артериального давления.
Как облегчить состояние и избавиться от насморка без капель
Иногда улучшить протекание заболевания при беременности помогут не капли в нос, а какие-либо специальные процедуры. Из множества таких способов можно использовать дыхательную гимнастику, ингаляции с минеральной водой и горячие ванны для рук и ног.
Когда следует обратиться к врачу
Врачи назначают капли в нос в зависимости от состояния здоровья и индивидуальных особенностей организма беременной женщины. Так как насморк является очень тревожным симптомом, то при первом же его появлении нужно обратиться к врачу для быстрейшего лечения недуга.
Если же попасть к врачу в ближайшее время не удается, то можно попробовать вылечить насморк дома при помощи процедур или капель, приготовленных в домашних условиях. Но если через 3 дня улучшения не наступает, посещение врача становится не просто желательным, а действительно необходимым мероприятием.
Видео о средствах против гриппа
Видео про капли в нос при беременности — какие можно принимать:
Видео о лечении ОРВИ во время беременности:
Ринит при беременности (заложенный нос): природные методы лечения и средства правовой защиты
Что такое ринит при беременности?
Беременный ринит — это заложенность носа во время беременности. Это похоже на заложенный нос при простуде, но возникает из-за гормональных изменений во время беременности. Увеличивается объем крови и уровень эстрогена, вызывая отек слизистой оболочки носовых ходов, что приводит к увеличению количества слизи. Избыточное кровообращение раздувает крошечные кровеносные сосуды внутри носа и приводит к заложенности носа во время беременности (1).
Около 30% женщин испытывают проблемы с носом на каком-то этапе беременности (2). Заложенный нос при беременности не является серьезной проблемой, но есть некоторый дискомфорт. MomJunction поможет вам понять состояние, его симптомы, причины и методы лечения.
Опасен ли ринит во время беременности?
Ринит во время беременности может вызывать у матери и ребенка легкие или умеренные последствия. Хотя это не опасно, это может вызвать проблемы со сном и не дать вам уснуть по ночам из-за затрудненного дыхания.Это также повлияет на способность вашего плода получать кислород, необходимый для развития (3). Это может вызвать хронический синусит или ушные инфекции, если вы также страдаете аллергией (4).
Вы можете распознать это состояние по нескольким контрольным признакам, которые мы перечисляем далее.
Признаки и симптомы ринита при беременности
Наиболее частыми симптомами, которые могут возникнуть у вас, являются (5).
- Душный, зуд или насморк
- Постоянный кашель и чихание
- Зуд в горле и носу
- Зуд, опухание или слезотечение в глазах
- Ощущение заложенности носовых пазух и сопутствующая головная боль
Если эти симптомы продолжаются на пару недель, затем следует проконсультироваться с врачом для своевременного лечения.Эти симптомы могут длиться даже несколько месяцев, и знание того, что вызывает проблему, может помочь решить ее с помощью правильного лечения.
Причины ринита при беременности
Некоторые случаи заложенности носа носят доброкачественный характер, что означает, что может не быть какой-либо конкретной причины, кроме беременности, которая вызывает заложенность носа. Но иногда заложенность носа может быть вызвана следующими причинами:
- Холод или инфекция: I связаны с кашлем, чиханием, легкой болью, болью в горле или лихорадкой (6).
- Синусит: Симптомы включают лихорадку, головную боль, желтую или зеленую слизь, лицевую боль (которая усиливается при сгибании), слабое обоняние или боль в верхней челюсти (7).
- Аллергия: У вас может быть заложенный нос с водянистой слизью, чихание и зуд в глазах, горле, носу или ушах. Аллергия во время беременности непредсказуема, так как вы можете стать чувствительным к аллергенам или другим раздражителям, которые раньше вас никогда не беспокоили (8).
Может быть сложно определить настоящую причину заложенности носа, поскольку их может быть несколько. Например, у вас может быть ринит во время беременности и аллергия одновременно. Таким образом, вы должны обратиться к врачу, если любой из вышеперечисленных симптомов длится дольше одной-двух недель.
Лечение может помочь облегчить симптомы ринита в зависимости от его первопричины. Однако сначала вы можете попробовать некоторые домашние средства, которые могут принести облегчение.
Домашние средства от ринита при беременности
Есть несколько простых и естественных средств, которые помогут вам избавиться от раздражающих симптомов заложенности носа.
1. Вдохните пар
Наберите в таз горячей воды. Накиньте полотенце на голову и вдохните пар из горячей воды. Постарайтесь сделать вдох и выдох в течение некоторого времени. Это помогает уменьшить заложенность носа и позволяет лучше дышать (9).
2. Используйте увлажнитель воздуха.
Использование испарителя или увлажнителя воздуха в комнате во время сна может увеличить влажность в комнате и помочь избавиться от духоты. Вы должны регулярно чистить увлажнители и менять воду, чтобы не было роста бактерий.
3. Солевые капли или спреи могут помочь.
Солевые спреи содержат солевой раствор. Вы можете закапать по капле в каждую ноздрю, чтобы прочистить заложенный нос.
4. Домашний промывание носа
Возьмите одну пинту стерильной воды и добавьте по чайной ложке соли и пищевой соды. Хорошо перемешайте и вылейте немного на ладонь. Затем вдохните его в каждую ноздрю и повторяйте, пока не почувствуете облегчение. Повторяйте это дважды или трижды в день и каждый раз делайте свежий лаваж (10).
5. Высморкаться
Удерживая одну ноздрю большим пальцем, осторожно продуйте другую. Это заставит воздух выходить через одну ноздрю за раз, тем самым очищая проход. Повторите то же самое с другой ноздрей.
6. Держите голову приподнятой
Используйте дополнительные подушки, чтобы поднять голову во время сна. Это может помочь уменьшить заложенность носа.
7. Упражнение
Легкие упражнения или быстрая ходьба могут устранить заложенность носа.Но не занимайтесь спортом на открытом воздухе, так как загрязнение воздуха может усугубить заложенность носа. Регулярно выполняйте сердечно-сосудистые упражнения для улучшения вентиляции и сна (11).
8. Избегайте раздражителей
Сигаретный дым, краски, алкоголь и сильно пахнущие вещества, а также аллергены могут действовать как триггеры, усугубляющие ваше состояние, и их следует избегать.
9. Сохраняйте водный баланс
Пейте много воды, бульона и цитрусовых соков, так как они могут помочь уменьшить заложенность носа и сохранить здоровье вас и вашего растущего плода.Сократите потребление кофеина и напитков с кофеином, чтобы избежать обезвоживания (12).
10. Нанесите вазелин
Воспаленный носовой ход становится сухим и вызывает чувство жжения. Чтобы проход был влажным, вы можете нанести вазелин с помощью ватного тампона.
[Читать: Простуда во время беременности — причины, симптомы и средства правовой защиты ]
11. Принимайте продукты с витамином С.
Увеличьте количество витамина С в своем рационе, чтобы снизить вероятность кровотечения из носа.Можно есть киви, помидоры, апельсины и сладкий перец (12).
12. Акупрессура (точка переносицы)
Надавливайте большими пальцами на точки на переносице и в глазницах в течение примерно пяти минут. Вы можете нажимать на две точки одну за другой или за раз. Прикладывая правильное давление в нужном месте, это может помочь избавиться от слизи и заложенности тела (13).
13. Держите ноги в тепле.
Наполните носки семенами горчицы и надевайте их перед сном.Считается, что это согреет ваши ноги и тело и уменьшит отек тканей носа.
14. Смесь хрена
Известно, что хрен борется с бактериями и повышает иммунитет. Смешайте мелко нарезанный хрен, яблоки и немного сахара. Принимайте около двух столовых ложек его каждый день, чтобы избавиться от заложенного носа (14).
15. Имбирный чай
Имбирь обладает противовоспалительными свойствами (15). Итак, попробуйте начать свой день с чашки горячего имбирного чая, приготовленного из тертого имбиря и небольшого количества меда.Это может помочь очистить носовые ходы и улучшить потребление жидкости.
Прежде чем использовать какое-либо из этих средств, проконсультируйтесь с врачом об их пригодности. Как только вы получите одобрение, вы можете попробовать их. Однако в некоторых ситуациях необходимо немедленно обратиться к врачу.
Как долго сохраняется заложенный нос?
Заложенный нос может начаться на втором месяце беременности и ухудшиться по мере ее протекания. Обычно она проходит после родов и исчезает в течение двух недель после родов (16).
Однако, если симптомы усугубляются или природные средства не приносят облегчения, вам следует обратиться за профессиональной консультацией.
Когда обращаться к медицинскому работнику?
Если вы страдаете ринитом во время беременности более двух недель или если у вас проблемы со сном, связанные с заложенностью носа и храпом, вам необходимо обратиться к врачу. Не принимайте никаких лекарств без рецепта врача. Если вы принимали какие-либо лекарства, сообщите об этом врачу.
Практикующий врач может также предложить несколько тестов, чтобы убедиться в отсутствии основной инфекции или лучше понять состояние.
Чего ожидать в больнице?
Ваш лечащий врач может осмотреть ваш нос, горло, уши и дыхательные пути. При необходимости они могут предложить несколько анализов:
- Анализы крови и кожи в случае аллергии
- Посев из горла и посев мокроты
- Рентген носовых пазух
- Рентген грудной клетки
В зависимости от ваших симптомов и По результатам анализов врач назначает лекарства для лечения состояния.
[Читать: Сухой кашель во время беременности ]
Лечение ринита при беременности
Лучше избегать приема лекарств, особенно в первом триместре. Но если ваше состояние невыносимо, то врач может прописать некоторые лекарства, которые можно безопасно использовать во время беременности. Эти медицинские процедуры следует проводить под наблюдением врача и только тогда, когда домашние средства не приносят облегчения.
1. Противоотечные назальные спреи
Поскольку спреи не являются пероральными препаратами и не могут проникать через плаценту, они безопасны.Они быстро облегчают состояние, но заложенность может вернуться и стать серьезной (17). Ваш врач может прописать несколько отпускаемых без рецепта назальных противозастойных спреев, таких как Африн, Викс, Неосинефрин и Муцинекс.
2. Антигистаминные спреи
Аллергический ринит возникает или обостряется из-за выброса гистаминов. Следовательно, антигистаминные препараты помогают контролировать тяжелые симптомы. Антигистаминные препараты первого поколения считаются безопасными во время беременности (18). Некоторые препараты, отпускаемые без рецепта, — это Астепро (азеластин) и Астелин (18).
3. Назальные стероидные спреи (интраназальные глюкокортикоидные спреи)
Их безопасно использовать при легких и умеренных симптомах заложенности носа, связанных с аллергией. Они также эффективно действуют при симптомах постназального подтекания, таких как хронический кашель, выделение слизи в горле и хриплый голос. Назакорт AQ (триамцинолон), Флоназа (флутиказона пропионат) (19), Омнарис (циклесонид), Назонекс (мометазон), Верамист (флутиказон фуроат) и Ринокорт Аква (будесонид) — некоторые из распространенных стероидных спреев для интраназального введения (20). .
Назальный спрей Nasacort AQ, отпускаемый без рецепта, известен тем, что обладает определенными побочными эффектами, такими как нарушения в дыхательной системе и атрезия хоан (закупорка носовых дыхательных путей) (21).
4. Антигистаминные таблетки
Если вам не нравится использовать назальные спреи, можно использовать антигистаминные таблетки, такие как Зиртек (цетиризин) и Кларитин (лоратадин). Поскольку они менее эффективны, чем спреи для носа, и недостаточно доказательств, подтверждающих их использование в качестве препаратов первой линии во время беременности, всегда используйте их только под наблюдением врача (18).
Далее мы ответим на несколько часто задаваемых вопросов о заложенности носа во время беременности. Читать на
[Читать: Лекарства, которых следует избегать во время беременности ]
Часто задаваемые вопросы
1. Является ли ринит во время беременности ранним признаком беременности?
Может быть. Примерно на девятой неделе беременности повышение гормонального фона (особенно эстрогена) вызывает отек слизистых оболочек, которые выстилают нос. Это производит больше слизи, что приводит к заложенности носа ночью.Кроме того, увеличенный объем крови вызывает воспаление крошечных кровеносных сосудов в слизистой оболочке носа и вызывает заложенность носа.
Типы, причины и домашние средства
Заложенный нос, тяжелая голова и покрасневшие щеки — пугающая комбинация. К сожалению, у вас возникают проблемы, когда давление на носовые пазухи усиливается.
Если это происходит во время беременности, то страдания просто удваиваются по сравнению с обычным временем. Но почему вы склонны к синуситу во время беременности? Какие домашние средства можно использовать?
MomJunction поможет вам понять состояние и способы облегчить это давление и почувствовать себя лучше.Читать дальше.
Что такое синусит?
Синусит (риносинусит) или инфекция носовых пазух — это воспаление одной или нескольких придаточных пазух носа (группы заполненных воздухом пространств, окружающих полость носа).
Пазухи опухают и не могут должным образом отводить слизь (1). Во время беременности ситуация может ухудшиться, так как трудно определить, вызван ли синусит инфекцией или гормонами.
Вернуться к началу
Насколько часто встречается синусит во время беременности?
Согласно исследованию (2), у 20–40% женщин детородного возраста проявляются симптомы ринита и заболеваний носовых пазух; У 10–30% этих женщин симптомы обостряются во время беременности.
Бактериальный синусит — одна из наиболее частых причин заболеваний носовых пазух, требующих медицинской помощи во время беременности.
Вернуться к началу
Симптомы инфекции носовых пазух во время беременности
Синусит может развиться в любом триместре. Общие симптомы инфекции включают (3):
- Заложенность носа со слизистым дренажом
- Заложенный или насморк
- Боль в горле
- Головная боль, усиливающаяся при наклоне головы или жевании чего-либо
- Высокая температура тела из-за аллергической реакции
- Сильный кашель
- Лицевая боль и давление
- Потеря обоняния или вкуса
- Боли в ушах
- Неприятный запах изо рта из носа и горла
Что вызывает синусит во время беременности?
Типичные причины инфекции носовых пазух во время беременности (4):
- Гормоны беременности, особенно прогестерон и эстроген, могут усугубить синусит.Гормоны усиливают кровообращение в сосудах и мембранах (включая слизистую), вызывая их набухание. Набухшая оболочка приводит к заложенности и постназальному подтеканию.
- Ослабление иммунитета во время беременности может увеличить ваши шансы заболеть синуситом из-за бактериальных, грибковых и вирусных инфекций.
Другие возможные причины, которые могут повысить риск развития синусита, включают:
- Аллергии, такие как ринит (5) или сенная лихорадка, вызванные пыльцой
- Аллергии, вызванные пылью, шерстью домашних животных, моющими средствами и подробнее
- Травмы головы или носа, приводящие к воспалительным реакциям
Вернуться к началу
Различные типы инфекций носовых пазух во время беременности
По характеру прогрессирования синусит бывает двух типов (6).
- Острый синусит — это временная инфекция, которая длится до четырех недель. Пазухи воспаляются из-за простуды или аллергии. Забитые пазухи препятствуют оттоку слизи. Симптомы достигают максимума и через некоторое время исчезают.
- Если инфекция длится от четырех до 12 недель, она называется подострым синуситом.
- Хронический синусит развивается, когда симптомы инфекции носовых пазух длятся более 12 недель и продолжаются в течение нескольких месяцев. Симптомы становятся серьезными и периодически исчезают, разной интенсивности.
Продолжающаяся инфекция ослабит иммунную систему. Как правило, подействуют антибиотики, противоотечные и антигистаминные препараты, а иногда также помогают натуральные средства.
[Читать: Холод во время беременности ]
Вернуться к началу
Домашние средства от инфекции носовых пазух во время беременности
Перед тем, как использовать какое-либо лекарство, вы можете попробовать некоторые безопасные домашние средства (7), чтобы избавиться от синусита.
- Используйте увлажнитель воздуха в ночное время, чтобы поддерживать носовые ходы влажными и ускорить процесс заживления, пока вы спите.
- Вдыхайте пар из ванны или чаши с горячей водой. Выполнение этого дважды в день поможет разжижить слизь.
- Сморкайтесь осторожно, так как агрессивное действие может повредить слизистые оболочки. Большим пальцем прикрывайте одну ноздрю, а из другой делайте легкий и быстрый выпуск воздуха, пока не почувствуете облегчение.
- Используйте солевой раствор (соленую воду) для орошения, используя солевой спрей / капли / промывку или нети-горшок. Предпочтительны изотонические препараты из аптек.Не используйте воду самостоятельно, так как это может повредить слизистую оболочку.
- Нанесите теплых компрессов вокруг носа, лба, щек и глаз. Он успокоит заложенность носа и заставит слизь стекать по носовым ходам.
- Выпивайте не менее восьми стаканов воды в день, чтобы поддерживать водный баланс.
- Спите с поднятой головой на подушках. Это предотвращает кашель и постназальное выделение, что помогает лучше спать.
- Пейте чай из пажитника . Добавьте измельченные семена пажитника в кипящую воду и настаивайте около трех минут. Процедите и добавьте сахар или мед. Принимайте три-четыре раза в день.
- Приготовьте свежую смесь лимона , выжав ее в горячей воде. Пейте в течение дня, чтобы витамин С подействовал на вашу иммунную систему.
- Горячая вода, горячая вода с медом или черный чай с имбирем может принести быстрое облегчение.Суп тоже хороший вариант.
- Инфекция носовых пазух влияет на ваш аппетит. Поэтому обязательно ешьте продукты, богатые питательными веществами, например фрукты и овощи. Ешьте небольшими порциями вместо трех больших приемов пищи.
Домашние средства не излечивают синусит, но облегчают его симптомы.
Вернуться к началу
Когда обратиться к врачу?
Синусит обычно проходит самостоятельно с помощью домашних средств. Но, если симптомы не улучшаются или ухудшаются, следует обратиться к врачу.Также обратитесь к врачу, если:
- лихорадка 101 ° F (38 ° C)
- кашель желтые или зеленые выделения
- не можете спать или есть
- имеют повторяющиеся приступы инфекции
Игнорирование инфекция или оставление ее без лечения может повысить риск менингита (воспаления защитных мембран, покрывающих головной и спинной мозг). Он может даже распространиться на другие части тела, такие как глаза, кожу и кости.
Вернуться к началу
Диагностика и тесты на инфекцию носовых пазух при беременности
Врач диагностирует состояние, анализируя симптомы.Они могут предложить несколько тестов, чтобы узнать причину воспаления (8).
- Кожные пробы измеряют реакцию на определенный аллерген (пыльца, пыль и т. Д.)
- Анализы крови проверяют иммунный ответ организма на распространенные аллергены
- Назальная эндоскопия помогает определить состояние носовых ходов даже на наименьшая деформация
- Компьютерная томография (КТ) придаточных пазух носа помогает оценить травмы, инфекции и аномалии.
Врач назначит вам лекарства на основании диагноза.
[Читать: Инфекции ушей во время беременности ]
Вернуться к началу
Лечение инфекций носовых пазух во время беременности
Обычно прописываемые лекарства от инфекции носовых пазух и ее симптомов:
- Обезболивающие, такие как парацетамол от головной боли , облегчение пазух носа и боль в горле
- Антибиотики, такие как амоксициллин (9) и цефпрозил, для лечения острого синусита (10)
- Противоотечные, отхаркивающие средства, средства от кашля и антигистаминные препараты при инфекциях верхних дыхательных путей
их использование и пойти на естественные средства правовой защиты.
Вернуться к началу
Обеспечивают ли дополнительные методы лечения облегчение от синусита во время беременности?
Нет надлежащих исследований эффективности этих методов лечения. Однако вы можете попробовать их с согласия врача и продолжить, если они вам подходят.
Некоторые общие методы лечения, которые вы можете выбрать под присмотром, следующие:
- Ароматерапия: Эвкалиптовое масло полезно. Нанесите несколько капель на салфетку и понюхайте, чтобы очистить носовые ходы.Вы также можете добавить две капли в таз с водой и вдохнуть пар. Это помогает облегчить симптомы заложенности носовых пазух (11).
- Иглоукалывание: Принцип его работы заключается в том, что стимуляция некоторых точек тела с помощью игл облегчает симптомы. Доказательств того, что иглоукалывание помогает при респираторных инфекциях, мало.
- Гомеопатия: Вы можете попробовать его по рецепту квалифицированного и зарегистрированного гомеопата.
- Фитотерапия: Из-за отсутствия экспериментальных данных недостаточно информации, чтобы знать, насколько безопасны многие травы для беременных, что означает, что рекомендуется проявлять осторожность.Тем не менее, эхинацея безопасна для использования во время беременности и может предотвратить вторичные инфекции синусита, а также модулировать нарушение регуляции иммунной системы.
Гайморит — серьезная проблема. Поэтому примите все меры, чтобы инфекция не повторилась.
Вернуться к началу
Что можно сделать, чтобы предотвратить синусит во время беременности?
Следующие меры помогут вам предотвратить инфекции носовых пазух (2):
- Повысьте свой иммунитет, принимая свежие фрукты, овощи и витаминные добавки.
- Йогурт содержит пробиотические лактобациллы, которые, как известно, улучшают вашу иммунную систему.
- Цинк необходим для здоровой иммунной функции и снижает тяжесть материнских инфекций. Вы можете выбрать продукты, содержащие цинк, такие как цельнозерновой хлеб, чечевицу, нут, яйца, орехи кешью, печеный картофель, рыбу и мясо.
- Держите свой дом в чистоте, чтобы избежать бактериальных инфекций.
- Ограничьте воздействие пыльцы растений, пыли и домашних животных.
- Избегайте окружающей среды с плохим качеством воздуха.
- Избегать контакта с простудными и инфекционными заболеваниями.
Вернуться к началу
Может ли инфекция носовых пазух во время беременности нанести вред ребенку?
Инфекция носовых пазух вряд ли повлияет на ребенка. Синусит и другие инфекции не передаются ребенку, поскольку плацента фильтрует большую часть токсичных продуктов, которые вырабатывает ваше тело при борьбе с болезнью.
Инфекции носовых пазух могут быть неприятными, но следующие простые меры помогут бороться с недугом. Домашних средств достаточно для легких и умеренных случаев синусита.Однако, если вы принимаете какие-либо лекарства от инфекции, делайте это только после консультации с врачом. Дайте своему телу полноценное питание и достаточно отдыха, чтобы восстановиться.
[Читать: Боль в горле во время беременности ]
Вернуться к началу
Если есть семейная история атопии (астма, экзема или сенная лихорадка / синусит), матери могут снизить риск этих состояний у своих детей, прием пробиотического штамма Lactobacillus rhamnosus GG в последнем триместре.
Ссылки:
Рекомендованные статьи:
Инфекция носовых пазух во время беременности: эффекты и безопасное лечение
Лечение инфекции носовых пазух может быть особенно сложной задачей во время беременности.
Инфекции носовых пазух — частое осложнение вируса простуды и аллергии. Они могут вызвать болезненную заложенность носа (ринит) и другие симптомы.
Эксперты предположили, что гормональные изменения могут играть роль в рините, вызванном беременностью, который обычно возникает во втором и третьем триместрах и проходит в течение 2 недель после родов.
Независимо от того, что вызывает инфекцию носовых пазух во время беременности, важно знать, как безопасно облегчить симптомы. Узнайте больше в этой статье.
Инфекция носовых пазух сама по себе вряд ли нанесет вред развивающемуся плоду. Однако в редких случаях его симптомы могут привести к осложнениям.
Беременность также может повлиять на тяжесть симптомов инфекции носовых пазух.
Например, в одном исследовании изучали влияние, которое индекс массы тела (ИМТ) беременной женщины и срок беременности могут иметь на заложенность носа.Исследователи обнаружили, что как увеличение ИМТ, так и гестационный возраст существенно влияют на степень заложенности носа во время беременности.
Они предполагают, что женщины с гестационным диабетом или многоплодной беременностью (например, двойня или тройня) могут иметь более высокий риск развития ринита, вызванного беременностью. В случае многоплодного вынашивания это может быть связано с повышением уровня гормонов беременности.
Исследователи также предполагают, что постоянная заложенность носа может представлять риск для правильного развития и роста плода из-за постепенного уменьшения количества кислорода.
Подобные осложнения возникают редко, и при правильном лечении риски для плода очень низкие.
Более раннее исследование показало, что заложенность носа из-за аллергии не влияет на исход родов. Фактически, была более низкая частота врожденных аномалий у младенцев женщин, которые испытали эти симптомы.
Хотя может возникнуть соблазн принять обычные безрецептурные лекарства для быстрого облегчения, некоторые лекарства могут быть вредными, в зависимости от стадии беременности.
Например, аспирин может вызвать проблемы со свертыванием крови и может повлиять на сердце или легкие плода на последних сроках беременности.
Иногда врач может прописать низкие дозы аспирина при определенных осложнениях беременности, таких как преэклампсия. Эта дозировка не кажется вредной, поэтому врач будет использовать ее, если сочтет, что польза перевешивает риски.
Врач может назначить кортикостероиды для облегчения заложенности носа, но только после первого триместра.
Лучше избегать следующих лекарств во время беременности, хотя некоторые врачи могут назначать их в низких дозах, особенно людям с аллергией:
- пероральные деконгестанты
- антигистаминные препараты
- ибупрофен
- отхаркивающие
Другие эффективные безрецептурные препараты а домашние средства безопасны для использования во время беременности. Врач может посоветовать подходящие варианты лечения.
Некоторые домашние средства могут помочь облегчить симптомы.Люди могут попробовать:
- с помощью солевого орошения для носа или солевых капель для носа, которые эксперты рекомендуют в качестве подходящего лечения
- с использованием пары дополнительных подушек, чтобы приподнять голову в положении лежа, что может уменьшить заложенность носа
- чтобы выспаться помочь иммунной системе бороться с инфекцией
- пить много жидкости, в том числе воду и прозрачный бульон, чтобы избежать обезвоживания
- наклоняться над тазом с горячей водой с полотенцем над головой или стоять в теплом душе, используя пар для помощи очистите носовые ходы
- с помощью увлажнителя воздуха в спальне на ночь
Наиболее частым признаком инфекции носовых пазух или синусита является боль или болезненность вокруг носа и щек.
Инфекция вызывает воспаление носовых пазух, которые представляют собой заполненные воздухом полости за скулами и лбом.
Воспаление препятствует правильному оттоку слизи из носовых пазух, вызывая боль и давление.
Другие симптомы инфекции носовых пазух включают:
- головные боли
- заложенный нос
- боль в горле
- низкая энергия
- лихорадка
- кашель
- зубная боль
В большинстве случаев люди могут лечить инфекция носовых пазух с помощью домашних средств.Однако, если беременная женщина испытывает следующие симптомы, лучше обратиться к врачу:
- лихорадка выше 101 ° F
- кашель зеленой или желтой слизью
- неспособность есть или спать
- повторяющиеся инфекции носовых пазух
Врач может прописать лекарство для устранения инфекции с учетом общего состояния здоровья женщины и триместра беременности.
Заболевание во время беременности может быть особенно трудным, поскольку человек может быть не в состоянии принимать обычные безрецептурные препараты.
Домашние средства — лучший способ справиться с легкими симптомами синусита во время беременности.
В некоторых случаях врач может прописать лекарства, которые не представляют опасности для развивающегося плода или не представляют большого риска для него.
Кровотечение и кровянистые выделения во время беременности: симптомы и причины
Когда женщина видит кровь на трусах во время беременности, это обычно пугающий и тревожный знак. Но не все кровотечения — признак неприятностей.
Кровотечение или кровянистые выделения могут произойти на любом этапе беременности, с момента зачатия эмбриона до родов.Некоторые причины вагинального кровотечения или кровянистых выделений серьезны, например, могут указывать на выкидыш или проблему с расположением плаценты, а другие — нет.
Хотя вагинальное кровотечение не является таким уж необычным симптомом, особенно в первые 12 недель беременности, это симптом, который женщина не должна игнорировать, сказал доктор Хейвуд Браун, заведующий отделением акушерства и гинекологии Медицинской школы Университета Дьюка в Дареме. , Северная Каролина. Он посоветовал ей немедленно сообщить своему врачу о кровотечении, чтобы получить рекомендации.
«Кровотечение на ранних сроках беременности является довольно распространенным явлением и возникает примерно в 20–30 процентах беременностей в течение первого триместра», — сказал Браун. «Некоторые беременности, при которых происходит кровотечение, по-прежнему имеют нормальные результаты», — отметил он.
Кровотечение на поздних сроках беременности встречается гораздо реже, сказал Браун Live Science.
Вот разница между кровотечением и кровянистыми выделениями, некоторые возможные причины и что делать при кровотечении.
Кровянистые выделения по сравнению с кровотечением
Кровянистые выделения отличаются от кровотечения как количеством видимой крови, так и ее внешним видом.
Кровянистые выделения во время беременности — это когда несколько капель крови попадают на трусы женщины, сказал Браун. Кровоток слабый, и ее недостаточно, чтобы покрыть прокладку трусов.
Кровянистые выделения обычно могут возникать в начале первого триместра беременности, сказал Браун. По его словам, это может быть признаком «угрозы выкидыша», поэтому женщина должна немедленно позвонить своему врачу, который затем может запросить УЗИ, чтобы определить, является ли беременность жизнеспособной.
Для сравнения, кровотечение во время беременности включает более сильный кровоток, количество, которое, если бы женщина не носила ежедневную прокладку или прокладку, кровь пропитала бы ее одежду.
Описание кровотечения
При обращении к врачу беременная женщина должна уметь описать, когда у нее началось кровотечение, цвет наблюдаемой крови, например темно-красный или светло-коричневый, и частоту кровотечения.
Женщину могут спросить, становится ли ее кровоток тяжелее или легче, и видела ли она сгустки или скопления ткани, выходящие из влагалища. Другие вопросы могут включать в себя, как часто женщине нужно менять прокладки во время кровотечения и есть ли у нее боль при кровотечении, согласно March of Dimes.
Даже если кровотечение остановится, беременная женщина все равно должна позвонить своему врачу, чтобы понять, почему это произошло.
Рекомендации при сильном кровотечении
Если кровотечение сильное или если кровотечение сопровождается болью или спазмами, беременная женщина должна немедленно позвонить своему врачу или обратиться в ближайшее отделение неотложной помощи для обследования, согласно March of Dimes. Женщина также должна обратиться за неотложной медицинской помощью, если она испытывает головокружение во время кровотечения или чувствует боль в животе или тазу.
Причины кровотечения на ранних сроках беременности
У женщины может возникнуть кровотечение в первом триместре по следующим причинам:
Имплантационное кровотечение . У некоторых женщин в течение первых четырех недель после зачатия возникает «имплантационное кровотечение». Это легкое кровотечение может возникнуть, когда оплодотворенная яйцеклетка (эмбрион) прикрепляется к слизистой оболочке матки и начинает расти, сказал Браун.
Заниматься сексом . По данным Американского колледжа акушеров и гинекологов, когда женщина беременна, кровотечение из шейки матки, которая является нижней частью матки, может возникнуть во время секса.
Инфекция . По словам Брауна, вагинальная инфекция, а также инфекция шейки матки, известная как цервицит, могут вызывать кровянистые выделения или кровотечение.
Внематочная беременность . Кровотечение или кровянистые выделения на ранних сроках беременности могут быть признаком того, что оплодотворенная яйцеклетка не развивается в матке, а растет где-то еще, чаще всего в одной из маточных труб, сказал Браун Live Science. По его словам, это называется внематочной беременностью или трубной беременностью.
По словам Брауна, беременность, протекающая вне матки, требует неотложной медицинской помощи.Если кровотечение происходит на ранних сроках беременности, врач пытается исключить внематочную беременность. Это потребует проведения ультразвукового исследования, чтобы увидеть, где растет эмбрион. Анализ крови также может быть сделан для проверки уровня хорионического гонадотропина человека (ХГЧ), гормона, который присутствует только во время беременности. Уровень ХГЧ может повышаться медленнее при внематочной беременности, чем при нормальной маточной беременности.
Выкидыш . По данным March of Dimes, почти у всех женщин, потерпевших беременность, перед выкидышем наблюдались кровотечения или кровянистые выделения.
Молярная беременность . Это редкое заболевание, также называемое пузырным заносом, возникает, когда ткань, которая обычно развивается в плаценту, вместо этого образует аномальный рост или опухоль в матке, согласно March of Dimes. Молярная беременность может вызывать такие симптомы, как появление ярко-красного или темно-коричневого вагинального кровотечения в течение первого триместра, сильная тошнота и рвота, а иногда и прохождение кист, напоминающих виноград, через влагалище, сообщает клиника Майо. Женщина, у которой есть эти симптомы, должна немедленно позвонить своему врачу или немедленно обратиться в отделение неотложной помощи для быстрой оценки.
Причины кровотечения на поздних сроках беременности
Выросты шейки матки . Согласно ACOG, легкое кровотечение на поздних сроках беременности может быть вызвано воспалением шейки матки или разрастаниями на шейке матки.
Геморрой . По мере набора веса во время беременности может развиться геморрой. Это опухшие вены в прямой кишке или анусе, которые иногда могут разорваться и вызвать кровотечение. Но геморрой не вызовет вагинального кровотечения. Вместо этого женщина может увидеть кровь в унитазе после дефекации или на туалетной бумаге после вытирания.
Отслойка плаценты . По словам Брауна, более сильное кровотечение на более поздних сроках беременности, с кровотоком, сравнимым с кровотечением у женщины, имеющей ее период, может указывать на проблемы с расположением плаценты. Одной из распространенных проблем является отслойка плаценты, когда плацента отделяется от стенки матки и снабжает плод меньшим количеством кислорода. Это серьезное заболевание, которое обычно возникает в третьем триместре и требует немедленной медицинской помощи.
Предлежание плаценты .Еще одна причина, по которой у женщины может возникнуть вагинальное кровотечение, обычно без боли, — это предлежание плаценты, сказал Браун. «Это осложнение беременности возникает, когда плацента лежит слишком низко в матке и частично или полностью закрывает отверстие в шейке матки женщины», — пояснил он.
Преждевременные роды . По данным клиники Мэйо, сильное кровотечение у беременной женщины в любой момент до 37-й недели беременности может быть вызвано преждевременными родами. Согласно ACOG, помимо сильного кровотечения, другие признаки преждевременных родов могут включать давление в нижней части живота или таза, боль в спине, спазмы желудка и регулярные схватки.Женщина с симптомами преждевременных родов должна немедленно позвонить своему врачу.
Оценка кровотечения
Кровотечение во время беременности можно оценить с помощью различных тестов, а также гинекологического осмотра. Помимо возможности выкидыша, гинекологический осмотр может помочь врачу исключить другие потенциальные причины кровотечения или кровянистых выделений, такие как инфекции, травма шейки матки или полипы шейки матки (наросты на шейке матки, которые обычно не являются злокачественными), Браун сказал.
Одним из предлагаемых тестов может быть ультразвук, сканирование, в котором используются звуковые волны для создания черно-белого изображения развивающегося плода и плаценты. Ультразвук может помочь обнаружить возможную причину кровотечения у женщины, такую как оплодотворенное яйцо, развивающееся вне матки (внематочная беременность), осложнения, связанные с расположением плаценты (отслойка плаценты) или возможный выкидыш, согласно March of Dimes.
Некоторые женщины могут пройти анализ крови для определения уровня хорионического гонадотропина человека (ХГЧ).Анализ крови также может проверить, нуждается ли женщина в лечении от резус-сенсибилизации, несовместимости крови матери и плода.
Лечение кровотечения во время беременности зависит от его причины. По данным March of Dimes, в большинстве случаев лечение кровотечений или пятен — это отдых.
Дополнительные ресурсы
8 болей в третьем триместре и способы их устранения | Ваша беременность имеет значение
Поздравляем! Вы пережили утреннюю тошноту и усталость на ранних сроках беременности.Сейчас третий триместр, и вы так близки к встрече с ребенком. К сожалению, у вас может быть несколько неприятных симптомов.
Отек лодыжек, проблемы со сном, боли в спине, необходимость ходить в туалет каждые 20 минут — все это возможные варианты, когда вы вступаете в фазу беременности.
Пациенты часто спрашивают меня, как сделать третий триместр немного более комфортным. Эта тема была у меня все больше в последние несколько месяцев, когда моя сестра, Торал Патель, нейрохирург в Юго-Западном медицинском центре UT, вошла в свой третий триместр и начала бороться с некоторыми из этих неудобств.
Давайте рассмотрим восемь общих симптомов в третьем триместре беременности: что их вызывает, как облегчить их и когда вам следует позвонить врачу.
1. Отек
Почему это происходит: Когда вы достигли 30-й недели беременности, опух может не только ваш живот. Вы также можете заметить припухлость (отек) в других частях тела, особенно в нижних конечностях, таких как ступни и лодыжки.
Во время беременности ваш организм производит примерно на 60 процентов больше крови.Между тем, ваша растущая матка оказывает давление на крупные вены, по которым кровь возвращается к вашему сердцу, в результате чего вся лишняя жидкость скапливается в ваших нижних конечностях.
Из-за этого давления некоторые вены могут опухнуть или стать фиолетовыми или синими. Это называется варикозным расширением вен, и они должны вернуться в нормальное состояние после рождения ребенка.
Что вы можете сделать: Лучшее, что вы можете сделать, чтобы избежать отеков или уменьшить их, — это уменьшить продолжительность пребывания на ногах. Если вам приходится стоять в течение длительного периода времени, каждые пару часов делайте перерыв, чтобы сесть и поднять ноги на 10 минут.Это помогает под действием силы тяжести втягивать жидкость из ног обратно в кровеносную систему.
Один из лучших моментов, чтобы поднять ноги — после обеда. Хотя вам не обязательно держать их прямо, поднимите их как можно выше. Я часто говорю пациентам, чтобы они положили ноги на несколько подушек на журнальном столике. Я рекомендую сделать это за несколько часов до сна, потому что все жидкости, которым вы помогаете вернуться в сердце, будут отфильтрованы почками, и вам придется все это мочиться. Если вы поднимете ноги прямо перед сном, вам, вероятно, придется встать прямо перед тем, как погрузиться в глубокий сон, чтобы воспользоваться ванной!
Если вам нужно долго стоять на ногах, наденьте компрессионные чулки или шланг TED.Они могут быть от ступней до колен или середины икры. Они помогают перемещать жидкости к сердцу и не позволяют им скапливаться в ногах. Если вы изображаете бабушкины чулки, не волнуйтесь. В наши дни многие производители выпускают гораздо более стильные версии. Вы даже не догадываетесь, что некоторые из них — компрессионные чулки!
Если ваша обувь становится тесной, надевайте обувь с ремешками, которые можно ослабить. Или, если получится хорошо, наденьте шлепанцы.
Когда беспокоиться: Если вы заметили внезапный отек, асимметричный отек — например, одна нога больше другой — или одна голень теплая или болезненная на ощупь, немедленно обратитесь к врачу.Это могут быть признаки тромба. Отек независимых частей тела, таких как руки и пальцы, может указывать на развитие преэклампсии.
2. Бессонница
Почему это происходит: Бессонница — проблемы с засыпанием или бессонницей — часто возникает в первом и третьем триместрах, хотя и по разным причинам. В первом триместре это результат гормональных изменений, в частности, из-за выброса прогестерона. Однако во втором триместре уровень прогестерона стабилизируется, и вы вернетесь в мирный сон.
В третьем триместре сон становится труднее, потому что вам трудно получить комфорт из-за растущего живота.
Что вы можете сделать: Найдите положение, в котором вам удобнее всего спать, будь то левый или правый бок. Неважно, какую сторону вы выберете. Скорее всего, спать на спине неудобно, но если вы хотите спать таким образом, это поможет немного сместить бедра, чтобы весь вес не приходился на спину.
Есть множество подушек для тела, которые вы можете попробовать.Моей сестре особенно понравилась подушка Snoogle, которая имеет С-образную форму и поднимается под шею, вокруг плеч и между ног.
Соблюдайте правила гигиены сна, например не смотрите телевизор и не смотрите в телефон прямо перед сном. Также вы можете попробовать перед сном потягивать теплое молоко или чай, принять теплую ванну или использовать ароматы лаванды в ванне или лосьоне.
Когда беспокоиться: Если вы пробовали все это, но по-прежнему не можете уснуть, поговорите со своим врачом о том, какие лекарства, отпускаемые без рецепта, можно безопасно принимать.
3. Рефлюкс и чувство сытости быстрее
Почему это происходит: Вы можете обнаружить, что не можете есть столько, сколько раньше, или что вы испытываете рефлюкс. По мере того, как ваша матка становится больше, она начинает давить на живот. Это означает, что места для еды просто не так много. Кроме того, сфинктер между желудком и пищеводом не работает во время беременности.
Что вы можете сделать: Ешьте пять небольших приемов пищи каждый день вместо трех больших приемов пищи. Найдите продукты, которые заставляют вас чувствовать себя менее сытым, не снижая при этом калорийности.Например, попробуйте протеиновый коктейль вместо большого бутерброда.
Если у вас проблемы с рефлюксом, избегайте острой или кислой пищи. Вместо этого выбирайте сливочные продукты, например йогурт. Не ешьте в течение двух часов перед сном, чтобы продукты успели покинуть желудок перед сном. Поднимать голову и не лежать ровно также помогает избежать рефлюкса.
Когда беспокоиться: Если у вас по-прежнему возникают проблемы с рефлюксом, поговорите со своим врачом о лекарствах, отпускаемых без рецепта.Если у вас рефлюкс, не связанный с чем-то, что вы ели, или вы испытываете изжогу или боль в животе, которые не проходят при приеме таких лекарств, как Тумс или Маалокс, обратитесь к врачу. Это может быть признаком серьезной проблемы, например преэклампсии.
4. Синдром беспокойных ног
Почему это происходит: Синдром беспокойных ног — это ощущение необходимости пошевелить ногами. Это может проявляться по-разному, от общего дискомфорта до жжения или пульсации.Моя сестра сказала, что это заставило ее почувствовать, что ей нужно, чтобы кто-то помог ей за ноги.
Синдром беспокойных ног чаще встречается в вечернее время, из-за чего невозможно заснуть. Хотя существуют теории, мы не уверены на 100 процентов, почему синдром беспокойных ног поражает так много беременных женщин.
Что вы можете сделать: Реального лекарства от синдрома беспокойных ног нет, но есть изменения в образе жизни, которые вы можете сделать, чтобы облегчить симптомы, в том числе не пить. Мы рекомендуем беременным женщинам пить от 80 до 100 унций воды каждый день.Также могут помочь добавки с кальцием и витамином D.
Совершите 20–30-минутную прогулку примерно в то время, когда ваши ноги наиболее беспокойны, чтобы уменьшить это ощущение. Вы также можете попробовать массировать ноги или использовать тепло или пакеты со льдом.
Когда беспокоиться: Если эти уловки не облегчают ваши симптомы и нарушается ваш сон, поговорите со своим врачом о лекарствах.
5. Боль в спине и бедре
Почему это происходит: Повышенный уровень прогестерона во время беременности расслабляет суставы и мышцы, чтобы приспособиться к растущей матке и повышать гибкость вашего таза, чтобы ребенку было легче проходить через родовые пути.Однако это также может вызвать боль.
Ваша осанка может измениться из-за переноски лишнего веса. Вы можете больше наклоняться в ту или иную сторону, что может вызвать боль в пояснице или бедре.
Что вы можете сделать: Наденьте поддерживающий ремень под животом и поверх него, чтобы снять часть веса с бедер и спины. Есть широкий выбор типов и брендов на выбор. Это не повредит вашему ребенку, поэтому затяните его достаточно, чтобы получить необходимую поддержку.
Когда вы садитесь, подложите подушки под бедра или попробуйте сесть на балансир или мяч для йоги вместо стула.Примите теплую ванну или приложите грелку к бедрам или спине, чтобы облегчить боль.
Помните, что благодаря растущему животу ваш центр тяжести в наши дни сильно изменился. Не надевайте туфли на шпильке до родов.
Когда беспокоиться: Если вы испытываете неослабевающую боль, глубокую и резкую боль, или если вы не можете ходить или вставать, обратитесь к врачу. Кроме того, если каждые несколько минут вы испытываете ритмическую боль в пояснице, это могут быть схватки, которые иногда проявляются как боль в пояснице.
6. Боль в груди
Почему это происходит: Боль в груди — обычное явление во время беременности. Гормональные изменения готовят их к кормлению вашего ребенка, и вы можете увеличить размер чашки на несколько размеров. Женщины с меньшей грудью могут испытывать большую боль, чем женщины с большей грудью.
Что вы можете сделать: Я вижу, что слишком много женщин в третьем триместре стараются носить те же бюстгальтеры, что и до беременности. Планируйте пару раз купить новые бюстгальтеры, поскольку ваша грудь растет на протяжении всей беременности — грудь и спина будут вам благодарны.
На что обратить внимание: Спортивные бюстгальтеры могут быть удобными во время и сразу после беременности, но если они будут слишком тесными, они могут препятствовать выработке молока. Мы советуем женщинам, которые не хотят кормить грудью, носить спортивный бюстгальтер, чтобы молоко высыхало. Если вы планируете кормить грудью, убедитесь, что ваш бюстгальтер имеет хорошую поддержку, но не позволяйте ему становиться слишком тесным.
7. Частое мочеиспускание
Почему это происходит: Необходимость частого бега в туалет может быть самой неприятной частью третьего триместра.Объем жидкости, протекающей через почки во время беременности, удваивается, а это значит, что вам нужно будет в два раза больше мочиться. По мере роста ваш ребенок может давить на ваш мочевой пузырь.
Что вы можете сделать: К сожалению, вы мало что можете с этим поделать. Не прекращайте пить жидкости, чтобы избежать частого мочеиспускания. Вам нужно избегать обезвоживания. Обезвоживание может вызвать схватки, головокружение и дурноту.
Знайте, что вам нужно будет чаще писать, и приготовьтесь к этому.Например, сядьте у прохода или у выхода на мероприятии.
Когда беспокоиться: Внезапные изменения мочеиспускания могут быть поводом для беспокойства, например, если вы сегодня писаете намного больше, чем вчера. Кроме того, если вы испытываете боль или жжение при мочеиспускании или если в моче есть кровь, немедленно обратитесь к врачу.
8. Головокружение и головокружение
Почему это происходит: Накопление жидкости в ногах вместо циркуляции по всему телу может вызвать головокружение или дурноту.Вы можете заметить это больше, если стоите в течение длительного периода времени или когда встаете слишком быстро.
Что вы можете сделать: Опять же, компрессионные чулки могут помочь, выталкивая кровь из ног в сердце. Если вам нужно долго стоять, продолжайте двигаться, чтобы улучшить кровообращение — шаркайте ногами или согните ноги в коленях, несколько раз подтянув голень к задней части.
Не вставайте слишком быстро из положения сидя или лежа.Когда вы будете готовы встать с постели утром, сядьте, поставьте ноги на пол и подождите минуту, прежде чем встать и уйти. Это даст вашему телу время приспособиться. Это еще один случай, когда правильное увлажнение поможет.
Когда следует беспокоиться: Если вы постоянно чувствуете головокружение или головокружение, если это происходит даже после короткого периода стояния или если это сопровождается учащенным сердцебиением, позвоните своему врачу.
Каковы преимущества решения всех этих проблем? Вы приближаетесь к концу беременности! Мы понимаем, что из-за этих проблем в третьем триместре может казаться, что он никогда не закончится.Однако несколько простых изменений могут сделать его немного более комфортным. И помните, оно того стоит. Просто спросите мою сестру, которая 6 мая 2016 года родила идеального маленького мальчика Эллиотта.
Если у вас есть вопросы относительно каких-либо симптомов третьего триместра, которые вы испытываете, запишитесь на прием через Интернет или позвоните по телефону 214-645-8300.
Референсные интервалы для гормонов щитовидной железы во время беременности в первом и втором триместрах в когорте матери и ребенка «Рея», Крит, Греция
Оценка и интерпретация тестов функции щитовидной железы у беременных женщин имеют первостепенное значение для здоровья матери, плода и новорожденного .Наша цель состояла в том, чтобы рассчитать лабораторные и географические референсные интервалы для гормонов щитовидной железы во время беременности в районе Средиземноморья, Крит, Греция, достаточном для йода. Этот проект был выполнен в контексте когорты матери и ребенка «Рея». Выполнено заполнение обширных анкет и оценка свободного трийодтиронина (fT3), свободного тироксина (fT4), тиреотропного гормона (TSH) и антитиреоидных антител. Эталонная популяция была определена с использованием критериев включения, касающихся тиреоидного, акушерского и общего медицинского статуса женщин.Референтный интервал для ТТГ составлял 0,05–2,53 мк МЕ / мл для первого триместра и 0,18–2,73 мк МЕ / мл для второго триместра. 6,8% и 5,9% женщин в первом и втором триместре, соответственно, имели уровень ТТГ выше верхнего референтного предела. Эти ориентированные на триместры эталонные диапазоны популяций необходимы в повседневной клинической практике для правильной интерпретации значений гормонов щитовидной железы и точной классификации заболеваний щитовидной железы.
1. Введение
Беременность — это период значительных гормональных изменений и метаболических требований, которые приводят к комплексному влиянию на функцию щитовидной железы [1–3].В частности, изменения в метаболизме йода [1], выработка -хорионического гонадотропина (-hCG) и увеличение как белков, связывающих тироидные гормоны, так и гормонов щитовидной железы per se [4, 5] являются некоторыми из физиологических изменений, которые происходят при нормальной беременности. В то же время гормоны щитовидной железы играют решающую роль в развитии нервной системы новорожденных и детей [6], а заболевания щитовидной железы матери могут приводить к акушерским осложнениям и необратимым последствиям для плода [7]. Эти результаты указывают на необходимость для всех беременных женщин проходить скрининг на заболевания щитовидной железы с использованием действующего биомаркера с четкими референсными диапазонами.
В последние годы в ряде исследований, проведенных в разных регионах, были разработаны контрольные диапазоны гормонов щитовидной железы у беременных женщин [8–31]; однако эти результаты не следует экстраполировать из-за различий в этнической принадлежности, потреблении йода и иммунометрическом анализе, применяемом в каждом исследовании. Более того, методология, используемая для определения эталонной совокупности (выбор эталонной совокупности, размер выборки, оценка выбросов), различается в разных исследованиях, что приводит к изменению абсолютных эталонных пределов.
Целью этого исследования было разработать лабораторные и географические референсные интервалы для гормонов щитовидной железы (тиреотропный гормон (ТТГ) и свободный трийодтиронин (свободный Т3), свободный тироксин (свободный Т4)) во время беременности в йоде. -достаточный район Средиземного моря, Крит, Греция.
2. Материалы и методы
2.1. Исследование населения
В этом проекте использовались данные когорты матери и ребенка Реи с острова Крит, Греция. Исследование матери и ребенка «Рея» — это проспективное когортное исследование, в котором изучается популяционная выборка беременных женщин и их детей в префектуре на юге Греции.В исследовании участвовали беременные женщины, забеременевшие в течение одного года, начиная с февраля 2007 года. Первый контакт был произведен во время первого крупного УЗИ, и женщины были разделены по триместрам беременности в соответствии с гестационным возрастом, который определялся последней менструацией и ультразвуком (первый: <13 недель, второй: 13–27 недель, и третий триместр:> 28 недель). Участники были опрошены, образцы крови были собраны и сохранены при -80 ° C. Были заполнены обширные анкеты и собрана стандартизированная информация по ультразвуковому обследованию вместе с данными из истории болезни во время беременности и родов.Исследование было одобрено соответствующими этическими комитетами, и все участники предоставили письменное информированное согласие.
Из всей популяции когорты Rhea () все доступные пробы сыворотки были проанализированы для измерения гормонов щитовидной железы (). Согласно рекомендациям Национальной академии клинической биохимии (NACB) [32], мы впоследствии исключили женщин с самооценкой дисфункции щитовидной железы (зоб, рак, гипер- и гипо-тиреоидизм), лабораторным диагнозом явной гипо- или гипертиреоз (т.д., аномальные значения ТТГ и FT4 с использованием референсных диапазонов используемого анализа), доказательства аутоиммунного заболевания щитовидной железы (повышенный уровень анти-ТПО и анти-Tg), прошлое или настоящее использование препаратов для щитовидной железы, история болезни родителей любого заболевания щитовидной железы, и женщины с неполной информацией о функции щитовидной железы. Кроме того, женщины с многоплодной или осложненной беременностью (гиперемезис, гестационный диабет или гипертония, перинатальные инфекции и мертворождения), клинический диагноз хронического или аутоиммунного заболевания (диабет, гипертония, астма, воспалительные заболевания кишечника, опухоли и др.), А также история самопроизвольных абортов также была удалена из контрольной группы (рис. 1).
2.2. Лабораторный анализ
Для каждого образца ТТГ, свободный тироксин (свободный Т4), свободный трийодтиронин (свободный Т3) и антитиреоидные антитела (антитиропероксидаза [анти-ТПО] и антитироглобулин [анти-ТГ]) измерялись с помощью системы иммуноанализа IMMULITE 2000 ( Siemens Healthcare Diagnostics, ILL 60015-0778, США). Для ТТГ вариабельность между анализами и внутри анализов составляла <5,3% и <6,4%, соответственно, для уровней 0,32–39 мМЕ / мл. Соответственно, для бесплатного Т4 эти значения были <7.8% и <7,1% для уровня 0,51–4,82 нг / дл (6,56–62,03 пмоль / л), для свободного T3 <9,1% и <10% для уровня 2,5–13 пг / мл (3,84–19,96 пмоль / Л), для анти-Tg <4,9% и <5,8% и для анти-ТПО <7,4% и 7,2%. Предлагаемые производителем референсные пределы для взрослых с нормальным эутиреоидом составляли: свободный T3: 1,8–4,2 пг / мл (2,76–6,45 пмоль / л), свободный T4: 0,89–1,76 нг / дл (11,5–22,7 пмоль / л) и ТТГ: 0,4–4 МЕ / мл. Анти-ТПО и анти-ТГ считались повышенными, если уровни составляли ≥35 МЕ / мл и> 40 МЕ / мл соответственно.
2.3. Статистический анализ
Все данные были проанализированы с помощью SPSS 17 для окон. Характер основного распределения свободного Т3, свободного Т4 и ТТГ для контрольной популяции исследовали путем проверки тестов нормальности, гистограмм и P-графиков. В случае значительного отклонения от нормального распределения применялось преобразование логарифма (log и ln) для достижения нормальности. Выбросы были выявлены с помощью коробчатых диаграмм. Для выявленных выбросов критерий Диксона применялся до минимума; если тест отклоняет наименее экстремальные выбросы, то также отклоняются и более экстремальные выбросы.Непрерывно, когда данные следовали распределению Гаусса или были преобразованы в нормальное распределение, эталонные интервалы вычислялись следующим образом: среднее значение ± 1,96 × стандартное отклонение. Если нормальность не была достигнута даже после преобразования или после удаления выброса, для оценки эталонных интервалов применялся непараметрический метод путем вычисления ранговых чисел 2,5-го и 97,5-го процентилей для оценки нижнего и верхнего пределов эталона. интервал соответственно.
Гормоны щитовидной железы выражались как среднее значение, медиана, стандартное отклонение, 2.5-й и 97,5-й процентили для 1-го и 2-го триместра. Тест Манна-Уитни использовался для сравнения различий для 2 триместров на уровне значимости.
3. Результаты
3.1. Общая популяция исследования
Исходя из общей популяции из 1610 беременных женщин, было доступно 1300 образцов для анализа функции щитовидной железы и антител. Из них 35,2% были в первом (<13 недель), 61% во втором (13–27 недель) и 3,7% в третьем триместре (> 28 недель) беременности (Таблица 1).Возраст матерей варьировал от 15 до 45 лет, при этом большинство матерей были гречанками (85,3%). В анамнезе самопроизвольные выкидыши были у 223 женщин (17,2%). Что касается функции щитовидной железы, 389 (29,9%) матерей имели положительный семейный анамнез заболевания щитовидной железы, в то время как 165 (12,7%) и 87 (6,7%) женщин имели повышенный уровень антител к ТПО и ТГ соответственно.
| ||||||||||||||||||||||||||||||||||||||||||
| a Женщины с доступными биологическими образцами. b Значения выражены как средние (стандартное отклонение). | ||||||||||||||||||||||||||||||||||||||||||
3.2. Контрольная группа
После выполнения вышеупомянутых критериев исключения из исследования были исключены в общей сложности 875 женщин (рис. 1, таблица 1), в результате чего окончательная популяция составила 425 женщин (1-й триместр: 143, 2-й триместр: 260. , 3 триместр: 22). Женщины в третьем триместре () были исключены из анализа, поскольку размер выборки не соответствовал оценке референсных интервалов с разумной степенью точности. Конечная популяция (403 женщины) использовалась для определения референсных пределов и 95% доверительных интервалов для ТТГ, свободного Т4 и свободного Т3 для первого и второго триместра беременности.
3.3. Контрольные значения гормонов щитовидной железы
На рис. 2 показаны прямоугольные диаграммы для ТТГ, свободного Т3 и свободного Т4 для первого и второго триместра после оценки выбросов. Кроме того, в таблице 2 показаны средние значения, стандартные отклонения, медианы и 2,5-й и 97,5-й процентили для всех гормонов щитовидной железы в соответствии с триместром.
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||

 Многие противомикробные средства могут вызывать осложнения при беременности.
Многие противомикробные средства могут вызывать осложнения при беременности. Эти средства подходят для восстановления проходимости носовых путей и устранения воспаления во время 3 триместра.
Эти средства подходят для восстановления проходимости носовых путей и устранения воспаления во время 3 триместра. Помимо водянистых выделений из носа стандартно сопровождается зудом, чиханьем, частым обильным слезотечением;
Помимо водянистых выделений из носа стандартно сопровождается зудом, чиханьем, частым обильным слезотечением;
 Также можно пить травяной чай с добавление меда или лимона.
Также можно пить травяной чай с добавление меда или лимона. Всем известно, что неправильное строение перегородки провоцирует постоянный насморк, и кроме оперативного вмешательства решения больше нет.
Всем известно, что неправильное строение перегородки провоцирует постоянный насморк, и кроме оперативного вмешательства решения больше нет.