Холестерин плохим не бывает | КГБУЗ «Городская больница №5, г. Барнаул»
Люди с экстремальноно высоким уровнем «хорошего» холестерина значительно больше подвержены риску преждевременной смерти, чем те, у кого их уровень в пределах нормы. Напомним, что холестерин бывает «плохим» (его еще называют липопротеидами низкой плотности, ЛПНП) и «хорошим» (липопротеидывысокой плотности, ЛПВП). ЛПНП оседают на стенках сосудов, образуя бляшки, замедляющие кровообращение и ведущие к снижению эластичности сосудов и к их закупорке. ЛПВП, наоборот, удаляет атероматозные бляшки и помогают их транспортировке к печени, где они окисляются до желчных кислот, выводимых с желчью.
«Врачи привыкли поздравлять пациентов с очень высоким уровнем «хорошего» холестерина в крови. Но мы больше не должны этого делать, поскольку новое исследование показывает связь между высоким уровнем ЛПВП и смертностью», — заявил профессор кафедры клинической медицины Копенгагенского университета (Department of Clinical Medicine, Copenhagen University) Берге Норестгаард (Børge G. Nordestgaard), возглавляющий исследование.
Nordestgaard), возглавляющий исследование.
В своем исследовании ученые основывались на данных, предоставленных Копенгагенским центром исследования населения и Датской гражданской регистрации. В результате были проанализированы более десяти тысяч случаев смерти людей за последние шесть лет.
Много хорошего — тоже нехорошо
Рассчитав коэффициент смертности, исследователи установили, что у мужчин с чрезвычайно высоким уровнем ЛПВП уровень смертности на 106% выше, чем у мужчин с нормальным содержанием вещества в крови. У женщин переизбыток ЛПВП увеличивал риск преждевременной смерти на 68%. Как оказалось, опасен не только высокий уровень ЛПВП: его экстремально низкий уровень также сопряжен с серьезными рисками для здоровья и ранней смертностью.
Самый оптимальный уровень ЛПВП — средний. Люди с таким уровнем имеют максимальную продолжительность жизни. Для мужчин средним уровнем ЛПВП считается 1,9 ммоль/л , для женщин — 2,4 ммоль/л.
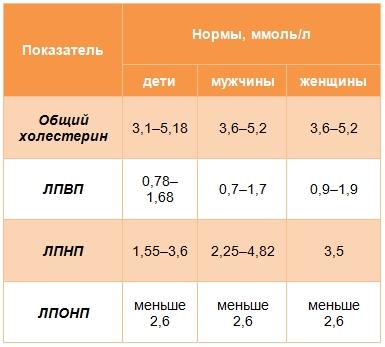
Нормы содержания холестерина в крови
По общепринятым данным, разные виды холестерина должны находиться в следующем диапазоне:
· общий холестерин — не более 5 ммоль/л;
· «плохой» — не более 3 ммоль/л;
· «хороший» — не ниже 1,5 ммоль/л.
Образование и повышение уровня холестерина в крови вызвано деятельностью печени и стенок тонкого кишечника, вырабатывающих примерно 80% необходимого количества холестерола. Остальные 20% должны поступать с пищей. Организм каждый день естественным образом снижает уровень холестерина, окисляя его в количестве около 0,45 грамм в печени до желчных кислот. Примерно столько же теряется с фекалиями. До 0,1 грамма уходит с кожным салом, еще часть холестерина тратится на выработку гормонов и витамина D. В здоровом организме процессы обмена сбалансированы и не вызывают повышения уровня холестерина в крови или внутри клетки, не взирая на рацион: при употреблении жирной пищи в больших количествах выработка собственного холестерина прекращается до установления баланса.
Зачем нужен «плохой» холестерин
Может показаться, что «плохой» холестерин не нужен вообще, но на самом деле это не так. Даже «плохой» холестерин жизненно важен для организма человека, и исключать продукты с его содержанием из рациона нельзя. Он является важным структурным компонентом во всех клеточных мембранах животных и необходим для поддержания структурной целостности и текучести мембран. Кроме того, «плохой» холестерин защищает нервные волокна, способствует установлению баланса в пищеварении, а также положительно влияет на состояние иммунной системы человеческого организма. ЛПНП также участвует в производстве гормонов тестостерона, эстрогена и прогестерона.
Он является важным структурным компонентом во всех клеточных мембранах животных и необходим для поддержания структурной целостности и текучести мембран. Кроме того, «плохой» холестерин защищает нервные волокна, способствует установлению баланса в пищеварении, а также положительно влияет на состояние иммунной системы человеческого организма. ЛПНП также участвует в производстве гормонов тестостерона, эстрогена и прогестерона.
Низкий уровень холестерина также может привести к осложнениям во время беременности. Так, было выяснено, что по меньшей мере у 5% беременных с низким уровнем холестерина случаются преждевременные роды.
Так почему же он «плохой», если он так важен? Высокий уровень содержания ЛПНП в крови приводит к развитию атеросклероза, который провоцирует инфаркты, почечную недостаточность, цирроз печени, эректильную дисфункцию, болезнь Альцгеймера.
Группы риска
Существуют определенные группы людей, которые больше остальных подвержены развитию атеросклероза. Нездоровое соотношение «плохого» и «хорошего» холестерина отрицательно влияет на состояние организма, особенно при значительных отклонениях от нормы. Чаще других от дисбаланса ЛПВП и ЛПНП страдают люди с большим весом. В группе риска также находятся мужчины старше 40 лет, и женщины в постменопаузе. Разрастание холестериновых бляшек на стенках сосудов также провоцирует
Нездоровое соотношение «плохого» и «хорошего» холестерина отрицательно влияет на состояние организма, особенно при значительных отклонениях от нормы. Чаще других от дисбаланса ЛПВП и ЛПНП страдают люди с большим весом. В группе риска также находятся мужчины старше 40 лет, и женщины в постменопаузе. Разрастание холестериновых бляшек на стенках сосудов также провоцирует
малоподвижный образ жизни, курение, жирная диета, злоупотребление спиртными напитками.
В некоторых семьях высокий уровень холестерина неизбежен из-за такого наследственного заболевания, как семейная гиперхолестеринемия. Заболевание встречается у 1 из 500 людей и может вызвать инфаркт в молодом возрасте. Высокий уровень холестерина ежегодно в мире приводит к 2,6 миллионам смертей.
Высокий уровень холестерина бывает не только у взрослых. Им также могут страдать и дети.
Как снижать или повышать содержание холестерина в крови
Большинство таких продуктов, как жареная пища и выпечка, чипсы, торты и печенья, на упаковках которых утверждается, что они не содержат холестерина, на самом деле содержат транс-жиры в форме гидрогенизированных растительных масел, которые повышают уровень «плохого» холестерина, и снижают уровень «хорошего».
Чтобы предотвратить риск, связанный с высоким уровнем холестерина, чаще всего рекомендуют внести изменения в питание. Стоит увеличить потребление продуктов, снижающих уровень холестерина. К ним относятся:
· рыба (содержащая жирные кислоты Омега-3, например, лосось, осетр, стерлядь, омуль, нельма, сиг, зубатка), говядина и телятина, курица и индейка без кожи;
· зерновые с высоким содержанием пищевых волокон;
· приправы: базилик, укроп, тмин, эстрагон, лавр, тимьян, майоран, петрушка, перец или красный перец;
· фрукты и сухофрукты;
· орехи — миндаль, грецкие орехи, арахис, лесные орехи;
· обезжиренное молоко, нежирные сыры и творог, йогурт;
· растительные масла — оливковое, кукурузное, соевое.
Очень полезны для снижения уровня холестерина укроп, яблоки, семена расторопши, артишоки, прополис, бобы, авокадо.
Кроме диеты, при высоком уровне холестерина может потребоваться применение лекарственных препаратов, снижающих его уровень. Для их назначения обязательно необходима консультация врача.
http://medportal.ru
Норма холестерина у женщин по возрасту: таблица
Многие знают, что анализ на холестерин выполняется для диагностики расстройства липидного обмена и для оценки риска развития такого заболевания, как атеросклероз. Однако у большинства нет ответов на такие вопросы:
- А должно ли это органическое соединение присутствовать в организме человека?
- В любом ли количестве?
- Одинаковы ли показатели для мужчин и женщин?
- Зависит ли уровень холестерина у женщин от уровня гормонов?
- А что будет, если значение выше нормы или, наоборот, ниже?
И это не весь список того, о чем может подумать женщина, услышав об анализе на холестерин. Раз вопросы возникают, то их стоит задать соответствующему специалисту. Но если в данный момент такой возможности нет, то можно изучить хотя бы базовую информацию.
Холестерин. Что это и зачем он нужен всем
Что это и зачем он нужен всем
Холестерин (или, по-другому, холестерол) представляет собой органическое соединение, которое производится нашим организмом и еще поступает в него с пищей. Причем не из любого продукта. Если говорить о пище, то она должна быть животного происхождения: яйца, рыба, мясо, молоко и субпродукты. А в организме человека печень выступает в роли главного «завода» по изготовлению холестерина. Также вещество образуется еще и в стенках кишечника, коже, надпочечниках и некоторых других органах. Есть определенные значения, в пределах которых содержание холестерина в крови считается нормой. Показатели для женщин и мужчин различаются не только по половому признаку, но и по возрастному. Тем не менее холестерин в широком смысле – строительный материал для клеток. Органическое соединение содержится в клеточных мембранах; участвует в синтезе витамина D, половых гормонов и в обмене веществ. Таким образом, без холестерина наш организм не может нормально функционировать.
Само по себе вещество в крови не плавает. Соединение всегда окружено липопротеинами – комплексами белков, жиров и других компонентов. В зависимости от состава этих комплексов холестерин может превращаться в хороший либо плохой.
- При повышении в крови холестерин в составе липопротеинов низкой плотности (ЛНП, или ЛПНП) часто ведет себя не очень: оседает на стенки сосудов, образуя бляшки. Если эти «засоры» сильно закупорят сосуды, то могут развиться сердечно-сосудистые заболевания.
- А вот с липопротеинами высокой плотности (ЛВП, или ЛПВП) вещество может переноситься из самих бляшек и органов в печень для дальнейшей переработки.
Нельзя говорить, что один из видов нужен, а другой – нет. Холестерин с липопротеинами и высокой, и низкой плотности нужен в организме. Однако, как и в любой системе, важное значение имеет баланс. Для расширенной диагностики анализ крови обычно берется:
- на общий холестерин;
- ЛПВП;
- ЛПНП;
- триглицериды.

Данные, указанные в таблице, носят информативный характер. Для проведения анализов обратитесь к терапевту по месту жительства или в сертифицированную лабораторию. ВАЖНО: правильно интерпретировать результаты может только врач, учитывая анамнез пациентки, ее жалобы (либо их отсутствие) и другие диагностические данные.
|
Возраст |
Общий холестерин (ХС), ммоль/л |
ммоль/л |
Холестерин липопротеинов низкой плотности (плохой, ЛПНП), ммоль/л |
Триглицериды (ТГ), ммоль/л |
|
15–20 лет |
3,08–5,18 |
0,91–1,91 |
1,53–3,55 |
0,44–1,4 |
|
20–25 лет |
3,16–5,59 |
0,85–2,04 |
1,48–4,12 |
0,41–1,48 |
|
25–30 лет |
3,32–5,75 |
0,96–2,15 |
1,84–4,25 |
0,42–1,63 |
|
30–35 лет |
3,37–5,96 |
0,93–1,99 |
1,81–4,04 |
0,44–1,70 |
|
35–40 лет |
3,63–6,27 |
0,88–2,12 |
1,94–4,45 |
0,45–1,99 |
|
40–45 лет |
3,81–6,53 |
0,88–2,28 |
1,92–4,51 |
0,51–2,16 |
|
45–50 лет |
3,94–6,86 |
0,88–2,25 |
2,05–4,82 |
0,52–2,42 |
|
50–55 лет |
4,20–7,38 |
0,96–2,38 |
2,28–5,21 |
0,59–2,63 |
|
55–60 лет |
4,45–7,77 |
0,96–2,35 |
2,31–5,44 |
0,62–2,96 |
|
60–65 лет |
4,45–7,69 |
0,98–2,38 |
2,59–5,80 |
0,63–2,70 |
|
65–70 лет |
4,43–7,85 |
0,91–2,48 |
2,38–5,72 |
0,68–2,71 |
|
> 70 лет |
4,48–7,25 |
0,85–2,38 |
2,49–5,34 |
0,68–2,71 |
Обычно при разговоре о повышенном холестерине подразумевают именно показатели ЛПНП. Если выше посмотреть на всю таблицу, то можно с легкостью заметить, что с возрастом норма содержания вещества в крови увеличивается. Следовательно, можно сделать вывод, что ЛПНП (и не только они) все больше появляются в крови. Конечно, это не постоянное пропорциональное повышение вверх. Увеличение происходит до определенного возраста женщины. Примерно после 65 лет концентрация холестерина в крови начинает опускаться вместе с границами нормы. А почему с возрастом концентрация повышается? Вопрос хороший и простой, поэтому и ответ на него короткий: чем старше человек становится, тем больше разрастаются соединительные ткани в организме и формируются жировые отложения, все это и провоцирует повышение уровня холестерина. Именно по этой причине в течение жизни стоит контролировать показатели ХС, ЛПВП, ЛПНП и триглицеридов.
Если выше посмотреть на всю таблицу, то можно с легкостью заметить, что с возрастом норма содержания вещества в крови увеличивается. Следовательно, можно сделать вывод, что ЛПНП (и не только они) все больше появляются в крови. Конечно, это не постоянное пропорциональное повышение вверх. Увеличение происходит до определенного возраста женщины. Примерно после 65 лет концентрация холестерина в крови начинает опускаться вместе с границами нормы. А почему с возрастом концентрация повышается? Вопрос хороший и простой, поэтому и ответ на него короткий: чем старше человек становится, тем больше разрастаются соединительные ткани в организме и формируются жировые отложения, все это и провоцирует повышение уровня холестерина. Именно по этой причине в течение жизни стоит контролировать показатели ХС, ЛПВП, ЛПНП и триглицеридов.
Люди постоянно делятся друг с другом различной информацией. Однако важно обмениваться правдивыми фактами и не искажать их.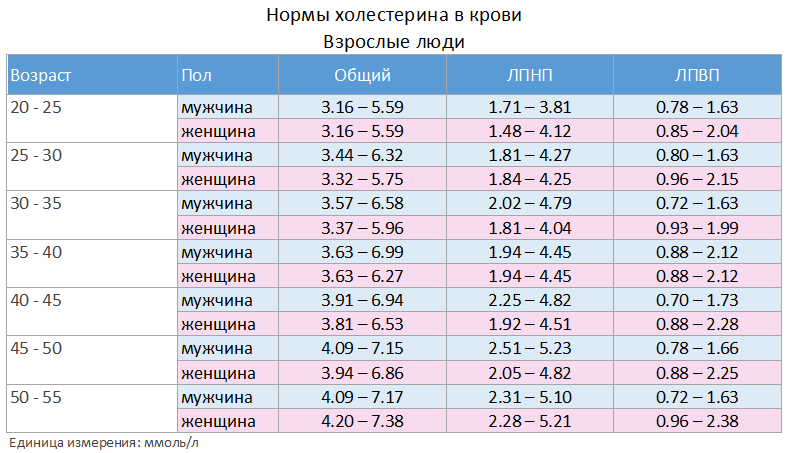 Именно потому, что кто-то что-то где-то слышал, а потом рассказал другому, и берутся мифы. Рассмотрим несколько конкретно про холестерин.
Именно потому, что кто-то что-то где-то слышал, а потом рассказал другому, и берутся мифы. Рассмотрим несколько конкретно про холестерин.
Провоцирует ожирение. А если быть точнее, повышенный уровень холестерина провоцирует набор лишнего веса. Нет! Эта взаимосвязь не доказана. Но то, что гиперхолестеринемия и ожирение часто наблюдаются одновременно, – факт. Все дело в том, что появление и первого, и второго заболевания могут провоцировать одни и те же причины:
- дисбаланс микрофлоры кишечника;
- употребление большого количества рафинированных продуктов;
- дисфункция печени.
При коррекции питания, активном образе жизни и прохождении лечения (при необходимости) и масса тела, и уровень холестерина могут снизиться, а затем прийти в норму.
Провоцирует появление атеросклероза. Среди причин возникновения заболевания действительно есть такая, как повышенный уровень холестерина. Но утверждать, что это вещество – главная причина возникновения атеросклероза, нельзя. Как правило, заболевание возникает из-за совокупного наличия многих факторов (вредных привычек, неправильного питания, ожирения, сахарного диабета, наследственности, половой принадлежности, регулярного употребления жирного, возраста пациента и так далее).
Но утверждать, что это вещество – главная причина возникновения атеросклероза, нельзя. Как правило, заболевание возникает из-за совокупного наличия многих факторов (вредных привычек, неправильного питания, ожирения, сахарного диабета, наследственности, половой принадлежности, регулярного употребления жирного, возраста пациента и так далее).
Выведется из организма, если есть много фруктов и овощей. В этих продуктах содержится клетчатка, поэтому некоторые думают, что она может обволакивать холестерин и выводить его из организма. Нет. Клетчатка полезна для функционирования кишечника, печени и других органов, но упомянутым свойством не обладает. Да и не требуется полностью выводить холестерин. Помните, что органическое соединение нужно многим клеткам, и не только им.
Выведется из организма, если убрать из рациона пищу животного происхождения. Помните, что в организм холестерин попадает извне, как раз из такой еды? Так вот, совсем убирать ее из рациона не стоит. Жирную еду – да, нужно свести к минимуму (фастфуд, майонез, колбасы, печенье, торты и т. п.). Яйца, мясо, рыба и подобная пища животного происхождения являются источником не только необходимого организму холестерина, но и белков. Если холестерин повышен, то нужна консультация специалиста и обследования, чтобы выявить реальные причины проблемы.
Жирную еду – да, нужно свести к минимуму (фастфуд, майонез, колбасы, печенье, торты и т. п.). Яйца, мясо, рыба и подобная пища животного происхождения являются источником не только необходимого организму холестерина, но и белков. Если холестерин повышен, то нужна консультация специалиста и обследования, чтобы выявить реальные причины проблемы.
Не нуждается в контроле, если я худая. А вот и неправда. Необходимость в контроле холестерина не зависит от телосложения. Сдавать анализ на такой показатель нужно всем женщинам. Во-первых, функционирование печение и желудочно-кишечного тракта зависит далеко не от одного уровня холестерина. Соответственно, пониженный или повышенный показатель может быть у женщины с любой фигурой и весом. Во-вторых, в детородном возрасте женский организм обычно препятствует отложению плохого холестерина в сосудах. Однако при недостатке этого органического соединения может наступить аменорея. После менопаузы уровень вещества повышается, что иногда увеличивает риск развития сердечно-сосудистых заболеваний у женщин.
- Отказаться от вредных привычек. Алкоголь и курение негативно влияют на здоровье, в том числе и на уровень хорошего холестерина. Откажитесь от этих двух вредных привычек – и организм наверняка отблагодарит вас улучшением самочувствия и настроения.
- Правильно питаться. Да, это тяжело, ведь так хочется жирненького, жареного, сладкого… Но тяжело не значит невозможно! Начните процесс постепенно. Например, уберите сначала сладкое, потом через неделю – жареное, еще через неделю – жирное. Ведите дневник, записывая свой вес, уровень холестерина и другие достижения. Так вы увидите динамику, которая обычно является мотивацией к дальнейшим действиям. При необходимости обратитесь за консультацией к диетологу. Специалист поможет составить рацион правильного питания. Компания Herbalife Nutrition разработала линейку продуктов, которые в комплексе с правильным питанием, умеренными спортивными нагрузками и при отсутствии противопоказаний могут помочь организму насытить клетки полезными веществами и избавиться от токсинов, шлаков.

- «Термо Комплит». Может нормализовывать обменные процессы, насыщать и тонизировать ткани.
- «Роузгард». Помогает продлить молодость на клеточном уровне и очистить клетки от антиоксидантов.
- «Найтворкс». Может использоваться для нормализации работы сердечно-сосудистой системы и насыщения крови азотом.
- «Клеточный Активатор». Помогает оперативной трансформации жировых клеток в энергию.
- Заниматься спортом. Необязательно совершать километровые забеги в парке, хотя кому-то и это придется по душе. Гуляйте, передвигайтесь пешком, запишитесь в бассейн или спортзал. Если парк далеко, бегайте на стадионе в соседнем дворе. Бегать тяжело? Как вариант – скандинавская ходьба. Подумайте, что вам было бы интересно и в удовольствие. Нужна компания? Пригласите с собой мужа, подругу, ребенка или другого близкого человека. Относитесь к спорту не как к принуждению, а как к части образа жизни.
Холестерин нужен женщинам. Бесспорно. Однако следите за его уровнем. Проводите контроль хотя бы раз в год и вне зависимости от возраста. Но помните, что обычно именно от возраста зависит, какой будет верхняя и нижняя граница нормы холестерина для женщины.
Бесспорно. Однако следите за его уровнем. Проводите контроль хотя бы раз в год и вне зависимости от возраста. Но помните, что обычно именно от возраста зависит, какой будет верхняя и нижняя граница нормы холестерина для женщины.
Холестерол – липопротеины высокой плотности (ЛПВП)
Липопротеины высокой плотности – соединения, состоящие из липидов (жиров) и белков. Они обеспечивают переработку и выведение жиров из организма, поэтому их называют «хорошим холестерином».
Синонимы русские
ЛПВП, липопротеиды высокой плотности, ЛВП, ХС ЛПВП, альфа-холестерин.
Синонимы английские
HDL, HDL-C, HDL Cholesterol, High-density lipoprotein cholesterol, High density lipoprotein, Alpha-Lipoprotein Cholesterol.
Метод исследования
Колориметрический фотометрический метод.
Единицы измерения
Ммоль/л (миллимоль на литр).
Какой биоматериал можно использовать для исследования?
Венозную кровь.
Как правильно подготовиться к исследованию?
- Не принимать пищу в течение 12 часов до исследования.
- Исключить физическое и эмоциональное перенапряжение и не курить в течение 30 минут до исследования.
Общая информация об исследовании
Холестерол (ХС, холестерин) – жироподобное вещество, жизненно необходимое организму. Правильное научное именование этого вещества — «холестерол» (окончание -ол указывает на принадлежность к спиртам), однако в массовой литературе получило распространение именование «холестерин», которым мы будем пользоваться в дальнейшем в этой статье. Холестерин образуется в печени, а также поступает в организм с пищей, в основном с мясными и молочными продуктами. Холестерин участвует в образовании клеточных мембран всех органов и тканей тела. На основе холестерина создаются гормоны, которые участвуют в росте, развитии организма и реализации функции воспроизведения. Из него образуются желчные кислоты, благодаря которым в кишечнике всасываются жиры.
Холестерин нерастворим в воде, поэтому для перемещения по организму он «упаковывается» в белковую оболочку, состоящую из специальных белков – аполипопротеинов. Получившийся комплекс (холестерол + аполипопротеин) называется липопротеином. В крови циркулирует несколько типов липопротеинов, различающихся пропорциями входящих в их состав компонентов:
- липопротеины очень низкой плотности (ЛПОНП),
- липопротеины низкой плотности (ЛПНП),
- липопротеины высокой плотности (ЛПВП).
Липопротеины высокой плотности состоят в основном из белковой части и содержат немного холестерина. Их основная функция – переносить излишки холестерина обратно в печень, откуда они выделяются в виде желчных кислот. Поэтому холестерин ЛПВП (ХС ЛПВП) также называют «хорошим холестерином». В состав ЛПВП входит около 30 % общего холестерола (холестерина) крови.
Если у человека есть наследственная предрасположенность к повышению холестерина или он употребляет слишком много жирной пищи, то уровень холестерина в крови может повышаться, так что его излишки не будут полностью выводиться липопротеинами высокой плотности.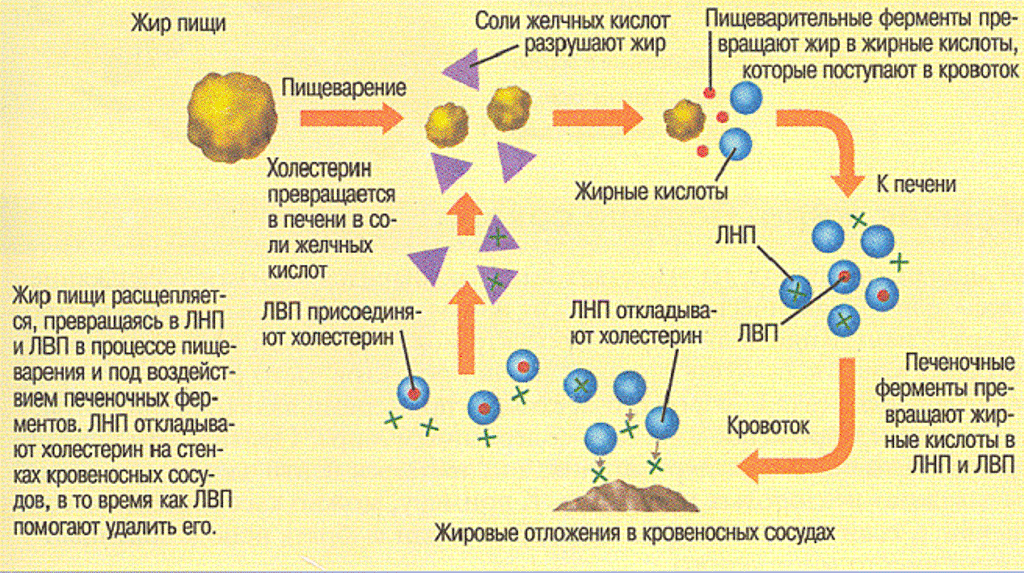 Он начинает откладываться в стенках сосудов в виде бляшек, которые могут ограничивать движение крови по сосуду, а также делать сосуды более жесткими (атеросклероз), что значительно повышает риск заболеваний сердца (ишемической болезни, инфаркта) и инсульта.
Он начинает откладываться в стенках сосудов в виде бляшек, которые могут ограничивать движение крови по сосуду, а также делать сосуды более жесткими (атеросклероз), что значительно повышает риск заболеваний сердца (ишемической болезни, инфаркта) и инсульта.
Высокие значения ХС ЛПВП уменьшают риск развития бляшек в сосудах, так как способствуют удалению избыточного холестерина из организма. Снижение ХС ЛПВП даже при нормальном уровне общего холестерола и его фракций ведет к прогрессированию атеросклероза.
Для чего используется исследование?
- Чтобы оценить риск развития атеросклероза и проблем с сердцем.
- Для контроля за эффективностью низкожировой диеты.
Когда назначается исследование?
- Анализ на ЛПВП проводится при плановых профилактических осмотрах или при повышении общего холестерола как часть липидограммы. Липидограмму рекомендуется сдавать всем взрослым старше 20 лет не реже одного раз в 5 лет.
 Она может назначаться чаще (несколько раз в год), если пациенту предписана диета с ограничением животных жиров и/или он принимает лекарства, снижающие уровень холестерина. В этих случаях проверяют, достигает ли пациент целевого уровня значений ХС ЛПВП и общего холестерола и, соответственно, снижается ли у него риск сердечно-сосудистых заболеваний.
Она может назначаться чаще (несколько раз в год), если пациенту предписана диета с ограничением животных жиров и/или он принимает лекарства, снижающие уровень холестерина. В этих случаях проверяют, достигает ли пациент целевого уровня значений ХС ЛПВП и общего холестерола и, соответственно, снижается ли у него риск сердечно-сосудистых заболеваний. - При имеющихся факторах риска развития сердечно-сосудистых заболеваний:
- курение,
- возраст (мужчины старше 45 лет, женщины старше 55 лет),
- повышение артериального давления (140/90 мм рт. ст. и выше),
- случаи повышенного холестерина или сердечно-сосудистых заболеваний у других членов семьи (инфаркт или инсульт у ближайшего родственника мужского пола моложе 55 лет, женского – моложе 65 лет),
- имеющаяся ишемическая болезнь сердца, перенесенный инфаркт сердечной мышцы или инсульт,
- сахарный диабет,
- избыточная масса тела,
- злоупотребление алкоголем,
- прием большого количества пищи, содержащей животные жиры,
- низкая физическая активность.

- Если у ребенка в семье были случаи повышенного холестерина или заболеваний сердца в молодом возрасте, то впервые тест на холестерин ему рекомендуется сдавать в возрасте от 2 до 10 лет.
Что означают результаты?
Референсные значения
Мужчины: > 1,0 ммоль/л.
Женщины: > 1,2 ммоль/л.
Понятие «норма» не вполне применимо по отношению к уровню ХС ЛПВП. Для разных людей с разным количеством факторов риска норма ЛПВП будет отличаться. Чтобы определить риск развития сердечно-сосудистых заболеваний более точно для конкретного человека, необходимо оценить все предрасполагающие факторы.
В целом можно сказать, что сниженный уровень ЛПВП предрасполагает к развитию атеросклероза, а достаточный или высокий – препятствует этому процессу.
Согласно клиническим рекомендациям1, при оценке кардиориска уровень > 1,0 ммоль/л для мужчин и > 1,2 ммоль/л для женщин указывает на низкий риск.
«Диагностика и коррекция нарушений липидного обмена с целью профилактики и лечения атеросклероза. Российские рекомендации, VII пересмотр. 2020».
«2019 ESC/EAS Guidelines for the management of dyslipidaemias: lipid modification to reduce cardiovascular risk».
Причины пониженного уровня ЛПВП:
- наследственность (болезнь Танжера),
- холестаз – застой желчи, который может быть вызван заболеванием печени (гепатитом, циррозом) или камнями в желчном пузыре,
- тяжелое заболевание печени,
- недолеченный сахарный диабет,
- хроническое воспаление почек, приводящее к нефротическому синдрому,
- хроническая почечная недостаточность.
Причины повышенного уровня ЛПВП:
- наследственная предрасположенность,
- хроническое заболевание печени,
- алкоголизм,
- частые интенсивные аэробные нагрузки.
Что может влиять на результат?
Уровень ХС ЛПВП может изменяться время от времени. Единичное измерение не всегда отражает «обычное» количество холестерола, поэтому иногда может потребоваться пересдать анализ через 1-3 месяца.
Единичное измерение не всегда отражает «обычное» количество холестерола, поэтому иногда может потребоваться пересдать анализ через 1-3 месяца.
Иногда уровень ХС ЛПВП может быть выше или ниже в течение небольшого промежутка времени. Это явление называется биологической вариацией и отражает нормальные колебания метаболизма холестерола в организме.
Снижают уровень ЛПВП:
- стресс, недавно перенесенная болезнь (после них надо подождать хотя бы 6 недель),
- анаболические стероиды, андрогены, кортикостероиды.
Повышают уровень ЛПВП:
- беременность (липидограмму следует сдавать по меньшей мере через 6 недель после рождения ребенка),
- статины, холестирамин, фенобарбитал, фибраты, эстрогены, инсулин.
Важные замечания
- В США липиды измеряются в миллиграммах на децилитр, в России и в Европе – в миллимолях на литр. Пересчет осуществляется по формуле ХС (мг/дл) = ХС (ммоль/л) × 88,5 или ХС (ммоль/л) = ХС (мг/дл) х 0,0113.

Также рекомендуется
Кто назначает исследование?
Врач общей практики, терапевт, кардиолог.
Как понять свои результаты холестерина?
Повышенный уровень холестерина способствует развитию сердечно-сосудистых заболеваний. Проблемы возникают, когда уровень холестерина превышает норму, которая составляет 5,0 ммоль/л. Чтобы понять, создает ли уровень холестерина риск для вашего здоровья, важно знать все показатели холестерина – общий холестерин, холестерин низкой плотности (ЛНП) или «плохой холестерин», холестерин высокой плотности (ЛВП) или «хороший холестерин» и триглицериды.Если у вас повышенный уровень холестерина, не вешайте нос. Вы можете понизить его, изменив свой образ жизни и меняя привычки питания — 9 привычек для здорового уровня холестерина.
Если в течение 3–6 месяцев изменения образа жизни не помогут снизить уровень холестерина в достаточной степени, тогда вам помогут медикаменты, снижающие его уровень.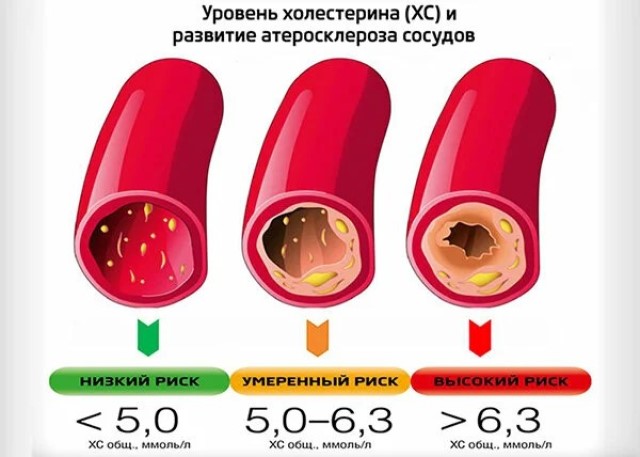 Проконсультируйтесь с вашим врачом о том, как лучше снизить уровень холестерина.
Проконсультируйтесь с вашим врачом о том, как лучше снизить уровень холестерина.
Общий холестерин
| Менее 5 ммоль/л | Желательный |
| 5-6,2 ммоль/л | Предельное значение – высокий |
| Выше 6,2 ммоль/л | Высокий |
Холестерин низкой плотности (ЛПНП)
Холестерин низкой плотности (ЛПНП) или «плохой» холестерин оседает на стенках кровеносных сосудов и образует холестериновые бляшки, которые со временем увеличиваются и сужают артерии, затрудняя или полностью блокируя кровоснабжение сердца, мозга и т. д. Высокий уровень ЛПНП является основной причиной сердечно-сосудистых заболеваний, инфаркта и инсульта.
| Менее 1,8 ммоль/л | Лучший, если у человека сердечно-сосудистые заболевания, диабет |
| Менее 1,8 ммоль/л | Оптимальный для людей с сердечно-сосудистыми заболеваниями |
| 2,6-3,3 ммоль/л | Почти оптимальный, если нет сердечно-сосудистых заболеваний. Высокий при сердечно-сосудистых заболеваниях |
| 3,4-4,1 ммоль/л | Предельная величина, если нет сердечно-сосудистых заболеваний. Высокий при сердечно-сосудистых заболеваниях |
| 4,1-4,9 ммоль/л | Высокий, если нет сердечно-сосудистых заболеваний. Очень высокий при сердечно-сосудистых заболеваниях |
| Выше 4,9 ммоль/л | Очень высокий |
Холестерин высокой плотности (ЛПВП)
Холестерин высокой плотности (ЛПВП) или «хороший» холестерин не позволяет «плохому» холестерину откладываться на стенках кровеносных сосудов, привлекает «плохой» холестерин и тяжелые триглицериды и выводит их в печень для переработки. Помогает предотвратить сердечные заболевания.
Если на фоне повышенного общего холестерина количество «хорошего» холестерина понижено, а количество «плохого» холестерина увеличено, то риск сердечно-сосудистых заболеваний еще более выражен.
| Менее 1 ммоль/л | Выше 1,2 ммоль/л |
| 1-1,2 ммоль/л | Лучше |
| Выше 1,2 ммоль/л | Хороший |
Триглицериды
Повышенный уровень этих опасных жиров в крови может вызвать сердечные заболевания и диабет.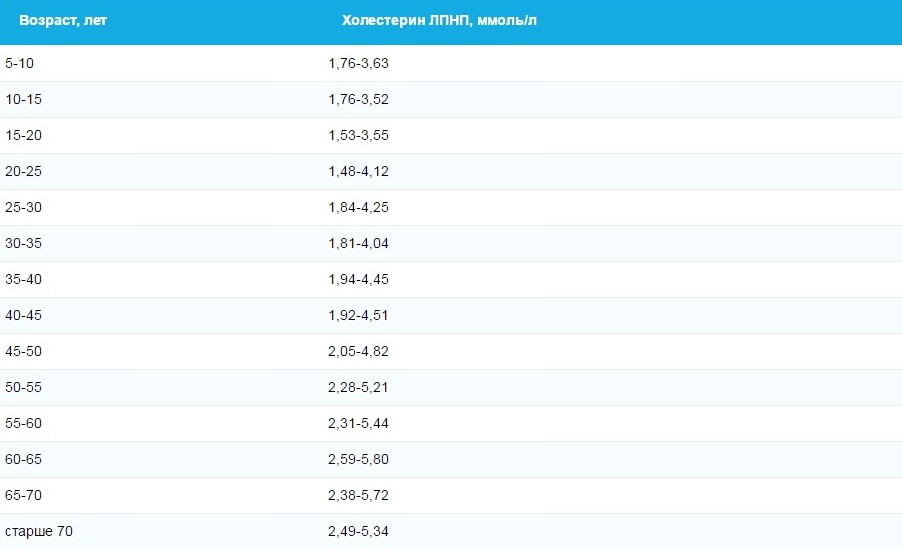 После еды организм превращает лишние калории, которые ему не нужны, в триглицериды, которые накапливаются в жировых клетках. Существует несколько причин высокого уровня триглицеридов – лишний вес, слишком много сладостей, чрезмерное употребление алкоголя, курение, малоподвижный образ жизни или диабет.
После еды организм превращает лишние калории, которые ему не нужны, в триглицериды, которые накапливаются в жировых клетках. Существует несколько причин высокого уровня триглицеридов – лишний вес, слишком много сладостей, чрезмерное употребление алкоголя, курение, малоподвижный образ жизни или диабет.
| Менее 1,7 ммоль/л | Желательный |
| 1,7-2,2 ммоль/л | Предельное значение – высокий |
| 2,3-5,6 ммоль/л | Высокий |
| Выше 5,6 ммоль/л | Очень высокий |
Совет!
На платформе здоровья maniveselibasdati.lv вы можете удобно следить за изменениями показателей уровня холестерина, глюкозы или любых других анализов по годам – в таблице или в виде графика. Рекомендуем следить за изменениями результатов анализов в течение нескольких лет. Если Вы заметите, что какой-либо из показателей постоянно уменьшается или увеличивается, приближаясь к пределам нормы, своевременно обратитесь к врачу и спросите, что означают эти изменения в показаниях анализов. Вы сможете показать врачу результаты ваших анализов на мобильном устройстве или дистанционно поделиться ими с вашим врачом.
Вы сможете показать врачу результаты ваших анализов на мобильном устройстве или дистанционно поделиться ими с вашим врачом.
Фото: Schutterstock
Что такое холестерин «хороший» и «плохой»,
15 января 2016 г.
Нельзя отрицать, что повышенное содержание холестерина в крови считается опасным фактором риска развития атеросклероза. Без него действие других факторов риска (таких как повышенное артериальное давление, переедание, низкая физическая активность, курение, нервно-эмоциональные перегрузки) выражено значительно меньше. Ведь именно холестерин составляет основу атеросклеротической бляшки, которая суживает или даже закупоривает просвет кровеносного сосуда.
Однако роль холестерина гораздо шире и масштабнее. Холестерин без всякого преувеличения является жизненно важным и незаменимым. Он является одним из главных компонентов мембран всех без исключения клеток организма. Содержание его в наружной мембране клетки в значительной степени определяет ее прочность, эластичность, проницаемость. Без холестерина не может быть полноценной мембраны. А без мембраны нет клетки, следовательно, нет и самого организма, состоящего из миллионов разных клеток. Холестерин используется в процессе синтеза многих гормонов, в частности мужских и женских половых гормонов или стероидных гормонов. Холестерин участвует в синтезе витамина D способствующего нормальному росту и формированию всех костей. Перебои с этим «строительным материалом» чревато самыми неприятными последствиями.
Без холестерина не может быть полноценной мембраны. А без мембраны нет клетки, следовательно, нет и самого организма, состоящего из миллионов разных клеток. Холестерин используется в процессе синтеза многих гормонов, в частности мужских и женских половых гормонов или стероидных гормонов. Холестерин участвует в синтезе витамина D способствующего нормальному росту и формированию всех костей. Перебои с этим «строительным материалом» чревато самыми неприятными последствиями.
Синтез холестерина идет непрерывно: 80% организм создает из промежуточных продуктов обмена белков, жиров и углеводов и лишь 20% получает в готовом виде – с продуктами питания животного происхождения. Если резко ограничить количество холестерина, поступающего в организм с пищей, незамедлительно включается компенсаторная реакция – усиленный синтез холестерина в самом организме. В результате количество холестерина может даже увеличиться.
Холестерин – это сложное химическое соединение, относящееся к классу жиров (липидов). В воде жиры не растворяются, а чтобы путешествовать по кровяному руслу холестерин образует соединения из водорастворимых белков – липопротеиды. Различают две основные группы липопротеидов: липопротеиды низкой плотности (ЛПНП) и липопротеиды высокой плотности (ЛПВП).
В воде жиры не растворяются, а чтобы путешествовать по кровяному руслу холестерин образует соединения из водорастворимых белков – липопротеиды. Различают две основные группы липопротеидов: липопротеиды низкой плотности (ЛПНП) и липопротеиды высокой плотности (ЛПВП).
Липопротеиды низкой плотности образуются в клетках печени. Основная их задача – доставка холестерина от печени и кишечника к каждой клетке организма. Они легко отдают холестерин. Заключенный в ЛПНП холестерин и есть тот самый, что откладывается на стенках артерий, образуя холестериновые бляшки. Это «плохой холестерин». Он способствует развитию атеросклероза.
В свою очередь липопротеиды высокой плотности образуются не только в клетках печени и кишечника, но и непосредственно в плазме крови. ЛПВП способны вылавливать холестерин из крови и собирать его излишки с поверхности клеток. Поймав частицы холестерина, ЛПВП сплавляют его с током крови в печень, где он и разрушается. Некоторые из ЛПВП обладают даже способностью тормозить уже начавшийся процесс образования бляшки. Это «хороший холестерин». Он на стенках артерий не откладывается и к атеросклерозу приводить не может.
Это «хороший холестерин». Он на стенках артерий не откладывается и к атеросклерозу приводить не может.
Некоторые показатели липидного (жирового обмена):
· Концентрация общего холестерина в сыворотке крови практически здоровых людей (в норме) – 3,6-5,0 ммоль/л;
· Незначительная гиперхолестеринемия – 5,0-6,7 ммоль/л;
· Умеренная гиперхолестеринемия – 6,7-7,8 ммоль/л;
· Тяжелая гиперхолестеринемия – более 7,8 ммоль/л;
· Для больных ишемической болезнью сердца, атеросклерозом и сахарным диабетом нормальный уровень содержания холестерина в сыворотке крови считается – 4,5-5,0 ммоль/л;
· Липопротеиды высокой плотности (ЛПВП – «хороший») – 0,9-1,9 ммоль/л;
· Липопротеиды низкой плотности (ЛПНП – «плохой») – менее 2,2 ммоль/л
В профилактике атеросклероза главная задача не в том, чтобы полностью исключить из рациона продукты, содержащие холестерин, а только ограничить количество холестерина в пище. Другая важная задача – нормализовать вес, а для этого нужно снизить количество легкоусвояемых углеводов и тех же жиров, уменьшив калорийность пищи на 10-15%. Для этих же целей рекомендуется принимать пищу 5-6 раз в день небольшими порциями. Ничто так не нарушает обмен в организме, как двухразовое питание: чашка кофе с бутербродом на завтрак и обильный ужин вечером перед телевизором. Один раз в неделю рекомендуется проводить разгрузочный день (творожный, яблочный, огуречный).
Другая важная задача – нормализовать вес, а для этого нужно снизить количество легкоусвояемых углеводов и тех же жиров, уменьшив калорийность пищи на 10-15%. Для этих же целей рекомендуется принимать пищу 5-6 раз в день небольшими порциями. Ничто так не нарушает обмен в организме, как двухразовое питание: чашка кофе с бутербродом на завтрак и обильный ужин вечером перед телевизором. Один раз в неделю рекомендуется проводить разгрузочный день (творожный, яблочный, огуречный).
Необходимо употреблять достаточное количество овощей и фруктов, различных блюд из них (винегреты, салаты, гарниры, пюре). Сырых овощей и фруктов должно быть примерно в три раза больше термически обработанных. Общая масса их должна составлять не менее 500 г в сутки. Желчегонным эффектом обладает растительное нерафинированное масло – 1-2 столовые ложки в сутки помогут нормализовать деятельность кишечника и вывести лишний холестерин. Белки необходимо употреблять в достаточном количестве – 100-150 г в сутки. При этом примерно 70% должно приходиться на долю полноценных белков – постное мясо, птицу, рыбу. В пище в достаточном количестве должен содержаться лецитин – вещество, способствующее усвоению жиров, и в частности, холестерина. Для этого в рацион питания включают растительное нерафинированное масло (особенно соевое), яйца, печень, орехи, пшеничные отруби. Диету обогащают витаминами, особенно аскорбиновой кислотой, которая активирует распад холестерина в печени. Ею богаты овощи и фрукты, особенно черная смородина, шиповник, их соки и отвары. Также следует обогащать диету микроэлементами – йодом, магнием, марганцем. Главным источником солей магния является хлеб из отбойной муки и крупы. Полезно включать в диету морепродукты. Соль в рационе снижают до 5 г в сутки. Максимально снижают в рационе количество животных жиров. Они содержатся в жирных сортах мяса, мясопродуктах (консервах, колбасах, паштетах), неснятом молоке и молочных продуктах. Исключают жиры, прошедшие глубокую (повторную) термическую обработку. Жиры желательно подавать к уже готовому блюду, заправляя ими салаты и гарниры.
В пище в достаточном количестве должен содержаться лецитин – вещество, способствующее усвоению жиров, и в частности, холестерина. Для этого в рацион питания включают растительное нерафинированное масло (особенно соевое), яйца, печень, орехи, пшеничные отруби. Диету обогащают витаминами, особенно аскорбиновой кислотой, которая активирует распад холестерина в печени. Ею богаты овощи и фрукты, особенно черная смородина, шиповник, их соки и отвары. Также следует обогащать диету микроэлементами – йодом, магнием, марганцем. Главным источником солей магния является хлеб из отбойной муки и крупы. Полезно включать в диету морепродукты. Соль в рационе снижают до 5 г в сутки. Максимально снижают в рационе количество животных жиров. Они содержатся в жирных сортах мяса, мясопродуктах (консервах, колбасах, паштетах), неснятом молоке и молочных продуктах. Исключают жиры, прошедшие глубокую (повторную) термическую обработку. Жиры желательно подавать к уже готовому блюду, заправляя ими салаты и гарниры.
Для профилактики атеросклероза, являющегося основной причиной развития хронических сердечно-сосудистых заболеваний, каждому из нас важно знать свое артериальное давление, которое не должно быть больше 140/90 мм рт. ст., и уровень холестерина в крови (максимально допустимый уровень – 5 ммоль/л). Для этого необходимо регулярно проходить диспансеризацию или профильное медицинское обследование в поликлинике по месту жительства.
В подавляющем большинстве случаев причиной атеросклероза становится неправильный образ жизни: избыточное и несбалансированное питание, гиподинамия, которая приводит к ожирению, курение, злоупотребление спиртными напитками, неумение правильно реагировать на трудности и справляться со стрессом, незнание своих индивидуальных способностей и в целом – нежелание заботиться о своем здоровье.
Высокий уровень холестерина
Образовательная программа для пациентов
Основные сведения:
У миллионов людей во всем мире уровень холестерина в крови повышен. Это состояние описывается медицинским термином гиперлипидемия. Повышенный уровень холестерина увеличивает риск инфаркта миокарда и инсульта. Этот курс объясняет, что такое холестерин, как его повышенный уровень приводит к заболеванию сердца, и что можно сделать (с применением лекарственных средств и без них) для снижения уровня холестерина.
Это состояние описывается медицинским термином гиперлипидемия. Повышенный уровень холестерина увеличивает риск инфаркта миокарда и инсульта. Этот курс объясняет, что такое холестерин, как его повышенный уровень приводит к заболеванию сердца, и что можно сделать (с применением лекарственных средств и без них) для снижения уровня холестерина.
1. Что такое липиды и холестерин?
Холестерин, жирные кислоты и триглицериды являются разновидностями жиров (липидов). Это занятие объясняет, что такое липиды и показывает, почему они важны для жизни.
Описание
Существуют три типа липидов: холестерин, жирные кислоты и триглицериды. Жирные кислоты бывают двух типов: насыщенные и ненасыщенные. Ненасыщенные жирные кислоты могут быть мононенасыщенными или полиненасыщенными.
Холестерин
Холестерин в норме присутствует во всех тканях организма. Тело человека состоит из миллионов клеток. В состав их стенок входят липиды, к числу которых относится холестерин. Без холестерина наши клетки не смогли бы правильно работать. Холестерин также является одним из основных элементов структуры солей желчных кислот (помогающих переваривать жиры), витамина D и гормонов. Холестерин попадает в организм из двух источников. Примерно 70% синтезируется самим организмом, в основном, в печени. Еще 30% поступает с пищей. Все мы потребляем пищу, содержащую холестерин.
Без холестерина наши клетки не смогли бы правильно работать. Холестерин также является одним из основных элементов структуры солей желчных кислот (помогающих переваривать жиры), витамина D и гормонов. Холестерин попадает в организм из двух источников. Примерно 70% синтезируется самим организмом, в основном, в печени. Еще 30% поступает с пищей. Все мы потребляем пищу, содержащую холестерин.
Жирные кислоты
Другие важные типы липидов — жирные кислоты и триглицериды. Как и холестерин, они являются незаменимыми компонентами клеточных стенок.
Жирные кислоты образуются в организме, однако некоторые из них должны поступать с пищей. Жирные кислоты бывают двух видов: насыщенные и ненасыщенные. Ненасыщенные жирные кислоты могут быть мононенасыщенными или полиненасыщенными.
Липопротеины
Липиды нужны всем тканям организма, поэтому они транспортируются кровью при помощи химических веществ, называемых липопротеинами. Эти липопротеины могут связываться с различными структурами клеток организма и при необходимости освобождать липиды. Две основные категории липопротеинов, переносящих холестерин в организме, называются липопротеинами Высокой плотности (ЛПВП) и липопротеинами низкой плотности (ЛПНП). Они описаны более подробно в следующем разделе
Две основные категории липопротеинов, переносящих холестерин в организме, называются липопротеинами Высокой плотности (ЛПВП) и липопротеинами низкой плотности (ЛПНП). Они описаны более подробно в следующем разделе
2. В чем различие холестерина ЛПВП и ЛПНП?
ЛПВП и ЛПНП — основные липопротеины, используемые для транспорта холестерина в организме. Холестерин ЛПВП часто называют «хорошим», а холестерин ЛПНП — «плохим». В этом разделе рассказано, почему.
Описание
Липопротеины — такие, как липопротеины высокой плотности (ЛПВП), и низкой плотности (ЛПНП) — являются основными переносчиками холестерина. Они связываются с холестерином, переносят его в другую часть организма, а затем при необходимости освобождают.
ЛПНП
ЛПНП переносят 60 — 70% холестерина крови. Одна из неприятных особенностей ЛПНП состоит в их тенденции «прилипать» к стенкам кровеносных сосудов. Поэтому ЛПНП – это основной класс липопротеинов, обнаруживаемых при атеросклерозе (заболевании, сопровождающемся образованием отложений на стенках артерий), а высокие уровни холестерина ЛПНП являются важным фактором риска сердечно-сосудистых заболеваний.
Это будет описано более подробно в следующем разделе. В связи с этим холестерин ЛПНП часто называют «плохим».
ЛПВП
ЛПВП — самый малочисленный класс липопротеинов, который переносит 20 — 30% холестерина крови. ЛПВП связывают избыток холестерина и возвращают его в печень для переработки и/или удаления из организма. Таким образом, в отличие от ЛПНП, ЛПВП удаляют холестерин из циркулирующей крови. Считается, что высокий уровень ЛПВП снижает риск сердечно-сосудистых заболеваний, поэтому холестерин ЛПВП часто называют «хорошим».
Отношение
Отношение ЛПНП к ЛПВП часто используется для оценки риска сердечно-сосудистых заболеваний у пациента. Высокие значения отражают преобладание холестерина ЛПНП (плохого) и указывают на высокий риск. Низкие значения отражают преобладание холестерина ЛПВП (хорошего) и указывают на низкий риск.
3. Что такое дислипидемия?
Дислипидемия — это состояние, при котором изменены уровни липидов в крови, например, повышен уровень холестерина. Этот раздел объясняет, что такое дислипидемия, и указывает на две ее причины.
Описание
Кроме холестерина, имеются другие важные классы липидов, в том числе жирные кислоты и триглицериды. Набор липидов и их уровни у каждого пациента обычно называются его липидным профилем. Организм регулирует уровни этих липидов, которые зависят друг от друга. У большинства людей уровни этих липидов находятся в нормальных пределах. Однако у некоторых людей количества отдельных типов липидов могут выходить за нормальные границы. Такое состояние называется дислипидемией. Так чем же может быть вызвана дислипидемия? Дислипидемия может быть либо первичной, либо вторичной. Причиной первичной дислипидемии являются генетические, или наследственные нарушения, и эти состояния довольно редки. Вторичные дислипидемии наблюдаются гораздо чаще. Они вызваны другим заболеванием, некоторыми лекарственными средствами, гормонами или факторами стиля жизни (например, жирной пищей, ожирением и недостаточной физической активностью). Несомненно, гораздо легче лечить вторичную дислипидемию.
4. Повышенный холестерол — причина заболевания
Повышение уровня холестерина может привести к образованию бляшек на стенках артерий — атеросклерозу. В результате этого движение крови по сосудам может быть нарушено, а в некоторых случаях может произойти разрыв пораженного сосуда. В зависимости от того, в каком органе это произойдет, такой процесс может стать причиной тяжелого осложнения, например, инсульта или инфаркта. В этом уроке объясняется, как это происходит.
Описание
Атеросклероз — это процесс образования жировых или волокнистых отложений в виде бляшек на стенках кровеносных сосудов. При этом просвет кровеносного сосуда со временем сужается, а его стенка уплотняется.
Так какова же роль повышенного уровня холестерина в образовании этих бляшек?
Бляшка
Образование бляшки начинается с повреждения внутренней оболочки кровеносного сосуда. Такое повреждение может возникнуть в результате курения, повышения кровяного давления или слишком высокого уровня глюкозы крови (например, при диабете). Эти повреждения позволяют ЛПНП проникать в стенки сосудов. Иммунные клетки также проходят в стенку сосуда и, поглощая ЛПНП, превращаются в пенистые клетки. Скопления
пенистых клеток под микроскопом похожи на жировые полоски. Пенистые клетки вырабатывают химические вещества, которые образуют волокнистый слой на поверхности жировой полоски, в результате чего образуется атероматозная бляшка. К каким нарушениям приводят эти бляшки? Существуют три основных события, вызванных наличием атеросклеротических бляшек.
Ишемия
Растущая бляшка может сузить просвет кровеносного сосуда, ограничивая кровоток тканей и их снабжение кислородом. Это состояние называется ишемией.
Эмболия
Мелкие части бляшки могут отрываться и циркулировать в крови, закупоривая другие сосуды. Это называется эмболией. Разрыв бляшки может также привести к освобождению накопленного холестерина в кровоток. Содержимое бляшки может также спровоцировать образование тромба в месте разрыва.
Аневризма
Формирование бляшек на стенках кровеносных сосудов может ослаблять их стенки, в результате чего образуются шарообразные расширения, называемые аневризмами. По мере роста аневризмы стенки сосуда истончаются и ослабляются; повышается вероятность их разрыва и опасного для жизни кровоизлияния. Эти три процесса могут иметь серьезные последствия в зависимости от того, в какой части организма они происходят. Переместите курсор на три показанные области организма.
5. Что означает Ваш липидный профиль
Врач может назначить Вам исследование липидного профиля, если заподозрит у Вас дислипидемию. При этом в анализе крови будут определены уровни основных липидов и липопротеинов. До взятия крови на этот анализ вы не должны принимать пищу в течение 12 часов, так как уровни многих из этих липидов повышаются после еды.
Описание
При исследовании липидного профиля определяют содержание триглицеридов, общего холестерина, ЛПВП (иногда пишут «холестерин ЛПВП») и ЛПНП (иногда пишут «холестерин ЛПНП»). В сообщении о результатах исследования часто указывают отношение ЛПНП/ЛПВП. В США единицей измерения уровня липидов служат миллиграммы на децилитр (мг/дл), а в Европе и России — миллимоли на литр (ммоль/л). Рекомендуемые уровни различны в разных странах и часто изменяются. В России используются Европейские рекомендации по профилактике ССЗ. Согласно этим рекомендациям оптимальные значения липидов составляют: общий холестерин <5 ммоль/л (<200 мг/дл), холестерин ЛПНП <3,0 ммоль/л (<115 мг/дл), холестерин ЛПВП > 1,0 ммоль/л у мужчин (>40мг/дл) и > 1,2 ммоль/л у женщин (>46 мг/дл), триглицериды < 1,7 ммоль/л (< 155 мг/дл).
У больных ИБС и/или при атеросклерозе периферических артерий, сонных артерий,а также при наличии сахарного диабета, рекомендуемый уровень общего холестерина < 4,5 ммоль/л, а «плохого» холестерина <2,6 ммоль/л.
Ролловер-текст:
Триглицериды (ТГ): Триглицериды не так тесно связаны с заболеванием, как холестерин. Однако нормальные уровни не должны превышать 1,7 ммоль/л (150 мг/дл), и врач может назначить медикаментозное лечение, если обнаружит у Вас более 200 мг/дл (2,3 ммоль/л).
Общий холестерин: В идеальном случае уровень общего холестерина должен быть ниже 5,2 ммоль/л (200 мг/дл).
Холестерин ЛПВП: Уровень «хорошего холестерина» в идеальном случае должен быть выше 1,1 ммоль/л (45 мг/дл) у мужчин и 1,4 ммоль/л (55 мг/дл) у женщин до менопаузы. Уровни выше 60 мг/дл (1,55 ммоль/л) особенно благоприятны и снижают риск сердечно-сосудистых заболеваний.
Холестерин ЛПНП: Уровень этого «плохого холестерина» в идеальном случае должен быть ниже 2,6 ммоль/л (100 мг/дл).
Отношение холестерина ЛПНП к холестерину ЛПВП: Отношение ниже 3,5 считается нормальным. Отношение 5,0 или выше должно настораживать. Такое отношение часто считается показателем высокого риска сердечно-сосудистых заболеваний.
6. Каков Bаш риск инфаркта?
Высокий уровень холестерина — только один из многих факторов риска, связанных с атеросклерозом и сердечно-сосудистыми событиями, например, с инфарктом миокарда. В этом разделе описаны эти факторы риска.
Описание
Фактор риска — это признак (например, ожирение или курение), повышающий вероятность развития заболевания. Факторы риска, указывающие на возможность развития заболевания сердца, подразделяются на управляемые и неуправляемые. Неуправляемыми называются факторы, на которые человек не может воздействовать, например, возраст (риск сердечно-сосудистых заболеваний с возрастом повышается), наследственность, пол и этнические факторы. К управляемым факторам риска относятся те, которые можно изменить. Среди них — курение, ожирение, диета, недостаток физической активности, дислипидемия, высокое
артериальное давление и диабет. Ответьте на следующие вопросы и нажмите «ввести», чтобы увидеть численную оценку Ваших факторов риска. Если Bы не уверены в ответе, оставьте его пустым. Нажмите «продолжить», когда закончите работу в этом разделе. Риск коронарных заболеваний сердца значительно возрастает при наличии нескольких факторов риска, поскольку влияние отдельных факторов умножается, а не суммируется. Эта диаграмма показывает, как сочетаются относительные риски. Например, если человек курит, его относительный риск равен 1,6, т.е. вероятность развития сердечно-сосудистого заболевания, которое может привести к инфаркту, в 1,6 раз выше, чем у некурящего. Если у того же человека еще и высокое артериальное давление, относительный риск возрастает до 4,5. Если у того же человека повышен уровень холестерина, относительный риск резко повышается до 16. Поэтому чем больше факторов риска Вы устраните, тем меньше Ваш риск сердечно- сосудистого заболевания.
7. Как можно понизить уровень холестерина?
Добиться снижения уровня холестерина можно многими способами. Большинство из них связаны со сменой образа жизни, например, изменением диеты и увеличением физической активности. Такие изменения описаны в этом разделе.
Описание
Здесь показан список пищевых продуктов и блюд. Отметьте те из них, которые Вы регулярно едите или пьете. Нажмите «продолжить», когда закончите работу в этом разделе. Здесь показана схема, описывающая различные типы липидов.
Ролловер-текст:
Жиры/Липиды: Употребляйте меньше жирной пищи. Жир должен составлять менее 30% потребляемых Вами калорий. (Для человека, потребляющего в день 2000 калорий, это означает суточное потребление не более 65 граммов жира).
Холестерин: Холестерин присутствует только в пище животного происхождения, т.е. в мясе, молочных продуктах, но не во фруктах, овощах или орехах. Ограничивайте потребление холестерина до величины не более 300 миллиграммов (мг) в день.
Жирные кислоты/триглицериды (ТГ): В отличие от холестерина, они
присутствуют в пище животного и растительного происхождения. Насыщенные жиры: Это самые плохие жиры. Насыщенные жиры имеют плотную консистенцию при комнатной температуре. Они содержатся в жирах животного происхождения и некоторых маслах тропических растений (в том числе, в пальмовом и кокосовом). Эти жиры повышают уровень холестерина ЛПНП. Насыщенные жиры должны составлять менее 10% потребляемых Вами калорий.
Ненасыщенные жиры: Ненасыщенные жиры лучше, чем насыщенные.
Ненасыщенные жиры содержатся в растениях. При комнатной температуре они имеют жидкую консистенцию.
Полиненасыщенные жиры: Подсолнечное, кукурузное и соевое масла содержат полиненасыщенные жиры.
Мононенасыщенные жиры: Это самые хорошие жиры. Примеры: рапсовое и рисовое масла. Этот тип жиров помогает повысить уровень холестерина ЛПВП.
8. Какие лекарства можно применять?
В настоящее время существуют 5 основных классов лекарственных средств, которые могут снизить уровень липидов. Чаще всего применяются статины. Кроме того, имеются смолы (также известные как секвестранты желчных кислот), ингибиторы всасывания холестерина, фибраты и никотиновая кислота. В этом разделе описаны эти препараты.
Описание
Статины
Статины — самые распространенные препараты для снижения уровня липидов. Холестерин образуется во всех клетках организма, однако наибольшее его количество образуется в печени. Поэтому снижение продукции холестерина печенью стало главной целью лекарственной терапии. Чтобы понять механизм действия статинов, нужно знать пути синтеза холестерина. Холестерин образуется в результате многоступенчатого процесса, а статины угнетают один из его этапов. Основной фермент, управляющий этим процессом — ГМГ КоА-редуктаза. Статины влияют на активность этого фермента и блокируют путь синтеза холестерина в организме. Поэтому организм вырабатывает меньше холестерина, а его уровень в крови пациента снижается. В настоящее время имеются несколько статинов. Посоветуйтесь с врачом о различных статинах и их полезных эффектах. Существуют также другие лекарственные средства, снижающие уровни холестерина и триглицеридов. Их можно использовать отдельно или в комбинации со статинами.
Смолы
Смолы связывают соли желчных кислот, после чего они выходят из организма с калом. Печень реагирует на потерю солей желчных кислот использованием большего количества холестерина для синтеза новых солей желчных кислот, и, таким образом, снижает уровень холестерина в организме.
Ингибиторы всасывания холестерина
Аналогичным образом, ингибиторы всасывания холестерина ограничивают его всасывание в кишечнике и, тем самым, снижают содержание липидов.
Фибраты
Фибраты — другой пример нестатиновых средств лечения дислипидемии. Эти препараты несколько снижают уровень ЛПНП, но, в основном, используются для коррекции высокого уровня триглицеридов и низкого уровня ЛПВП.
Никотиновая кислота
Наконец, никотиновая кислота, которая принадлежит к группе витаминов РР, снижает уровни холестерина ЛПНП и триглицеридов, повышая уровень холестерина ЛПВП. Это эффективное средство повышения уровня холестерина ЛПВП.
Спасибо!
Мы надеемся, что этот курс был Вам интересен. Если Вы полагаете, что Вы или кто-то из Ваших близких страдаете этим заболеванием — посоветуйтесь с врачом.
Два лица холестерина
Автор: Елена ОГАНОВА, зав. клинико-диагностической лабораторией 9 ГКБ Минска
Биохимический анализ крови выявил у меня повышенный уровень холестерина — 6,8 ммоль/л. Как привести его в норму?
Холестерин необходим для образования и восстановления мембран клеток, формирования связей между клетками мозга, синтеза гормонов, а также для продукции витамина D в коже. Треть холестерина мы получаем с пищей, две трети синтезируются печенью (процесс стимулируют насыщенные жиры, которые содержатся в мясной и молочной пище).
Существуют половые различия в концентрации холестерина: у мужчин его уровень увеличивается в раннем и среднем возрасте, снижается в старости; у женщин — медленно растет вплоть до менопаузы, однако в дальнейшем может превосходить показатель у мужчин. Это связано с действием половых гормонов: эстрогены снижают, а андрогены повышают уровень общего холестерина.
Для определения точного уровня холестерина необходима правильная подготовка к исследованию: между последним приемом пищи и взятием крови на анализ должно пройти не менее 12–14 ч. Сок, чай, кофе не допускаются; можно пить воду. Людям старше 20 лет исследование липидного спектра сыворотки крови показано раз в 5 лет.
При оценке риска развития атеросклероза рассчитывают холестероловый коэффициент атерогенности, который у новорожденных составляет 1 ммоль/л.; у женщин до 30 лет — приблизительно 2,2 ммоль/л, а у мужчин — 2,5 ммоль/л. У здоровых людей старше 40 лет он не превышает 3,5 ммоль/л; у страдающих ишемической болезнью сердца или другими проявлениями атеросклероза — нередко достигает 5 ммоль/л и более.
Помимо оценки риска развития атеросклероза и его осложнений, тесты липидного профиля используют для выявления изменений липидного обмена при заболеваниях печени, почек, эндокринных расстройствах, ожирении и др.
Показатели липидного обмена во многих случаях поддаются коррекции с помощью индивидуальной диеты (поскольку в значительной степени зависят от количества и состава поступающих с пищей жиров), а также лекарственных средств.
Повышение концентрации холестерина может привести к разным последствиям, в зависимости от того, какой из 2 его основных типов преобладает.
Первый — холестерол липопротеинов низкой плотности (Х-ЛПНП). При связывании с рецепторами клеток периферических тканей ЛПНП высвобождают холестерин, который в норме используется в процессах синтеза. Основной белок-переносчик Х-ЛПНП — аполипопротеин В (АпоВ).
Второй тип — холестерол липопротеинов высокой плотности (Х-ЛПВП). Он обеспечивает «обратный» транспорт — удаление избыточного холестерина из тканей в печень.
Основной белок-переносчик Х-ЛПВП — аполипопротеин А1 (АпоА1). Попав в печень, Х-ЛПВП расщепляется, и содержащийся в нем холестерин экскретируется в виде желчных солей или вновь используется для последующего перераспределения в тканях.
Есть у Х-ЛПВП и другие полезные свойства — противовоспалительное и антиоксидантное.
Аполипопротеины — белки, расположенные на поверхности липопротеинов и определяющие, что будет с холестерином: высвободится он из «упаковки» и будет поглощен клетками либо излишний холестерин будет удален из тканей и крови.
Риск атеросклероза связан не столько с концентрациями холестерола, сколько с количеством циркулирующих атерогенных и антиатерогенных частиц, которые связываются со стенками сосудов и проникают в стенки артерий. Показатель баланса атерогенных и антиатерогенных частиц АпоВ/АпоА1 — самый точный индикатор риска сердечно-сосудистых заболеваний у лиц с их бессимтомным течением и страдающих сахарным диабетом. Отношение АпоВ/АпоА1 — наиболее адекватная характеристика эффективности терапии, направленной на снижение уровня Х-ЛПНП.
Выявление и детальный анализ нарушения обмена липопротеинов — основа лабораторной диагностики ранних «доклинических» стадий атеросклеротических поражений. Результаты тестов липидного профиля сопоставляют с референсными значениями, соответствующими возрасту и полу. Существуют и «рекомендуемые» границы, при которых риск развития атеросклеротических изменений статистически мало вероятен.
Таб. 1. Уровни холестерина (в ммоль/л) в зависимости от риска ИБС (согласно третьему докладу экспертов NCEP (National Cholesterol Education Program)
| Оптимальный | Выше оптимального | Погранично высокий | Высокий | |
| Общий холестерин | 3,60–5,20 | — | 5,21–6,21 | > 6,24 |
| Триглицериды муж. | муж.0,40–1,54 жен.0,45–1,69 | 1,70–2,26 | 2,27–5,66 | > 5,67 |
| Холестерол ЛПНП | 2,32–3,50 | 2,6–3,35 | 3,38–4,13 | 4,16–4,91 |
| Холестерол ЛПОНП | ,030–0,45 | — | — | — |
| Холестерол ЛПВП | муж.0,90–1,80 жен.1,16–2,10 | низкий < 1,04 | высокий > 1,56 | |
Таб. 2. Риск инфаркта миокарда в зависимости от соотношения АпoB/АпoA1
| Желательный уровень | Низкий | Средний | Высокий | |
| Мужчины | 0,4 | 0,7 | 0,9 | 1,1 |
| Женщины | 0,3 | 0,6 | 0,8 | 1,0 |
Поиск идеального соотношения холестерина
Холестерин — это жирное вещество, которое естественным образом встречается в крови человека. Он образуется в печени или поступает из продуктов, которые вы едите. Холестерин выполняет важные функции в организме. Он способствует образованию тканей и гормонов. Это защищает ваши нервы. Помогает пищеварению. Фактически, холестерин помогает формировать структуру каждой клетки вашего тела.
Вы, наверное, слышали, как ваш врач говорил о хорошем и плохом холестерине.Это правда, что холестерин нужен нам для поддержания хорошего здоровья. Но слишком много ЛПНП — или «плохого» — холестерина и недостаточное количество ЛПВП — или «хорошего» — холестерина может привести к сердечным заболеваниям и инсульту. Чтобы избежать этих проблем, вам нужно поддерживать правильное соотношение между хорошим и общим холестерином.
Как узнать это соотношение? Как только вы узнаете свой уровень холестерина, вы сможете вместе с врачом подобрать для вас идеальное соотношение холестерина. Затем, внося простые изменения в образ жизни, например придерживаясь здоровой для сердца диеты, регулярно занимаясь спортом и принимая лекарства от холестерина, такие как статины, при необходимости, вы можете приблизиться к этому соотношению.Снижая уровень холестерина ЛПНП и повышая уровень холестерина ЛПВП, вы можете снизить риск сердечно-сосудистых заболеваний.
Как хороший и плохой холестерин влияют на организм?
Липопротеины высокой плотности или ЛПВП — это хороший холестерин. Преимущество ЛПВП заключается в том, что он переносит плохой холестерин обратно в печень. При этом он очищает кровоток от холестерина.
Липопротеины низкой плотности или холестерин ЛПНП — это плохой холестерин.Чем выше уровень холестерина ЛПНП, тем выше риск сердечного приступа. Когда уровень холестерина ЛПНП повышается, избыток холестерина может накапливаться и прилипать к стенкам артерий. Это вызывает повреждение. Наращивание называется бляшкой, и образование бляшки может привести к затвердеванию и сужению артерий. Это закаливание называется атеросклерозом. Это также известно как затвердение артерий. Если бляшка становится нестабильной, может образоваться сгусток крови, внезапно блокирующий артерию. Это вызывает сердечный приступ или инсульт.
Что такое общий холестерин?
Когда ваш холестерин проверяется, вы получаете число для общего холестерина, одно для уровня ЛПВП и одно для уровня ЛПНП. Ваш общий холестерин будет больше, чем сумма значений ЛПВП и ЛПНП.
Либо высокое число ЛПВП, либо высокое число ЛПНП может повысить общий уровень холестерина. Если он высокий из-за высокого числа ЛПВП, ваше здоровье не обязательно в опасности. Однако, если он высок из-за высокого уровня холестерина ЛПНП, важно поговорить с врачом о своем здоровье.
Какое соотношение холестерина и каким должно быть у вас?
Чтобы определить соотношение холестерина, нужно разделить общее количество холестерина на количество ЛПВП, или «хорошего» холестерина. Например, если ваш общий холестерин равен 200, а ваш хороший холестерин равен 50, ваше соотношение общего холестерина составляет 4: 1.
Коэффициент холестерина может использоваться некоторыми специалистами в области здравоохранения в качестве инструмента мониторинга. Однако AHA предполагает, что врачи используют холестерин LDL с пациентами, а не соотношение холестерина.Это потому, что общее количество холестерина считается лучшим инструментом для руководства врачом при планировании наилучшего ухода за пациентом и помощи пациентам в понимании рисков для их здоровья. Обсудите со своим врачом, какие цифры лучше всего отслеживать.
Что такое триглицериды?
Триглицериды — еще одна форма жира в крови. Как и в случае холестерина ЛПВП и ЛПНП, ваше тело вырабатывает триглицериды, а также получает их из продуктов, которые вы едите. Продукты с высоким содержанием трансжиров и насыщенных жиров могут повышать уровень триглицеридов.То же самое и с простыми углеводами и продуктами с высоким содержанием сахара. Кроме того, когда вы едите больше калорий, чем сжигаете, уровень триглицеридов может резко возрасти.
Опасен ли высокий уровень холестерина?
Высокий уровень холестерина может быть фактором риска сердечного приступа и инсульта. Эти разрушительные события происходят при разрыве холестериновой бляшки. Это вызывает внезапное свертывание крови и закупорку артерии в сердце или головном мозге.
Закупорки, препятствующие достаточному кровотоку в коронарных артериях, могут привести к форме боли в груди, называемой стенокардией.Стенокардия — частый симптом ишемической болезни сердца. Симптомы обычно возникают при физической нагрузке и проходят после отдыха.
Есть ли способы контролировать высокий уровень холестерина?
Да, есть способы управлять высоким уровнем холестерина, в том числе следующие:
- Повышение уровня холестерина ЛПВП («хороший») и снижение уровня холестерина ЛПНП («плохой») путем регулярных аэробных упражнений. Физические упражнения также помогают расслабить кровеносные сосуды и снизить кровяное давление.
- Снизьте уровень холестерина ЛПНП, употребляя в пищу продукты с низким содержанием насыщенных жиров, холестерина и трансжиров.Вы можете заменить эти плохие жирные продукты продуктами с высоким содержанием мононенасыщенных и полиненасыщенных жиров. Это включает в себя употребление в пищу рыбы с жирными кислотами омега-3, например лосося. Кроме того, употребление растворимых волокон, таких как овес, пектин и псиллиум, поможет снизить уровень холестерина ЛПНП. То же самое и с продуктами, снижающими уровень холестерина, такими как маргарины, обогащенные растительными стеролами и станолами.
- Лекарства, такие как статины, помогают снизить уровень холестерина ЛПНП. Они также помогают снизить уровень триглицеридов и немного повысить уровень холестерина ЛПВП.Статины снижают риск сердечных заболеваний у многих людей.
Если у вас высокий уровень холестерина, потребуется время и усилия, чтобы улучшить уровень холестерина и соотношение холестерина. Вы должны рассчитывать как минимум на три месяца изменения образа жизни и, возможно, ежедневного приема лекарств. Однако результаты — более здоровое сердце и снижение риска сердечного приступа или инсульта — стоят затраченных усилий.
Холестерин ЛПВП: «Хороший холестерин»
Хороший холестерин, плохой холестерин: в чем разница? Есть ли список «непослушных и хороших» по холестерину?
Холестерин ЛПВП — это «хороший холестерин» с хорошим поведением.«Этот дружелюбный мусорщик путешествует по кровотоку. При этом он удаляет вредный плохой холестерин там, где ему не место. Высокий уровень ЛПВП снижает риск сердечных заболеваний, но низкий уровень увеличивает риск.
Что делает холестерин ЛПВП таким Хорошо?
ЛПВП — это сокращение от липопротеина высокой плотности. Каждый бит холестерина ЛПВП представляет собой микроскопический шарик, состоящий из ободка липопротеина, окружающего холестериновый центр. Частица холестерина ЛПВП плотная по сравнению с другими типами частиц холестерина, поэтому это называется высокой плотностью.
Холестерин не так уж и плох. На самом деле холестерин — незаменимый жир. Он обеспечивает стабильность каждой клетке вашего тела.
Чтобы перемещаться по кровотоку, холестерин должен переноситься вспомогательными молекулами, называемыми липопротеинами. У каждого липопротеина есть свои предпочтения в отношении холестерина, и каждый по-разному действует с холестерином, который он несет.
Эксперты полагают, что холестерин ЛПВП может действовать множеством полезных способов, которые имеют тенденцию снижать риск сердечных заболеваний:
- Холестерин ЛПВП поглощает и удаляет ЛПНП — или «плохой» — холестерин.
- ЛПВП снижает, повторно использует и перерабатывает холестерин ЛПНП, транспортируя его в печень, где он может быть переработан.
- Холестерин ЛПВП выполняет функцию обслуживающего персонала внутренних стенок (эндотелия) кровеносных сосудов. Повреждение внутренних стенок — это первый шаг в процессе атеросклероза, который вызывает сердечные приступы и инсульты. ЛПВП очищает стены и сохраняет их здоровыми
Каковы хорошие уровни холестерина ЛПВП?
Тест на холестерин или липидная панель показывает уровень холестерина ЛПВП.Что означают цифры?
В целом люди с высоким уровнем ЛПВП имеют более низкий риск сердечных заболеваний. Люди с низким уровнем ЛПВП подвергаются более высокому риску.
Что делать, если у меня низкий уровень холестерина ЛПВП?
Если у вас низкий уровень ЛПВП, вы можете предпринять несколько шагов, чтобы повысить уровень ЛПВП и снизить риск сердечных заболеваний:
- Упражнение . Аэробные упражнения в течение 30-60 минут в большинство дней недели могут помочь накачать ЛПВП.
- Бросить курить .Табачный дым снижает уровень ЛПВП, а отказ от курения может повысить уровень ЛПВП.
- Поддерживайте здоровый вес . Помимо повышения уровня ЛПВП, предотвращение ожирения снижает риск сердечных заболеваний и многих других заболеваний.
Продолжение
В некоторых случаях врач может порекомендовать лекарства для повышения уровня холестерина. Помните, что сердечным заболеваниям способствуют несколько факторов, помимо холестерина. Также важны диабет, курение, высокое кровяное давление, ожирение и генетика.
Продолжение
Поскольку множество факторов способствуют развитию сердечных заболеваний, холестерин — это еще не все. Люди с нормальным холестерином ЛПВП могут иметь сердечные заболевания. А у людей с низким уровнем ЛПВП может быть здоровое сердце. Однако в целом люди с низким уровнем холестерина ЛПВП будут иметь больший риск развития сердечных заболеваний, чем люди с высоким уровнем холестерина ЛПВП.
Большинству людей эксперты рекомендуют повторное тестирование холестерина каждые пять лет. Людям с аномальными липидными панелями или людям, у которых есть другие факторы риска, могут потребоваться более частые тесты на холестерин.
Если у вас высокий уровень холестерина или низкий уровень ЛПВП, примите меры для повышения холестерина ЛПВП, например, правильно питайтесь, регулярно занимайтесь спортом и не курите. Изменение образа жизни может иметь большое значение для большинства людей и может предотвратить сердечные заболевания и инсульт.
Разбирательство тестов на холестерин
Плюсы и минусы тестирования общего холестерина, ЛПВП, ЛПНП и триглицеридов
Пора проверить уровень холестерина. Хорошо, но какой тест вам лучше пройти? Это уже не так просто.Вот краткое изложение некоторых вариантов, их плюсов и минусов:
Холестерин общий. Это самый простой и дешевый тест. Тест также не требует сложной лабораторной работы. Простые домашние тесты на холестерин, сделанные своими руками, позволяют измерять общий холестерин.
Но общий холестерин включает как «хороший» холестерин липопротеинов высокой плотности (ЛПВП), так и «плохие» разновидности, главным образом липопротеины низкой плотности (ЛПНП) и липопротеины очень низкой плотности (ЛПОНП).Итак, если ваш общий холестерин находится в желаемой категории, возможно, у вас могут быть нездоровые уровни ЛПВП (слишком низкие) и ЛПНП и ЛПОНП (слишком высокие). Думайте об общем холестерине как о первом проблеске. Врачи не должны принимать решения о лечении только на основании этого числа.
Уровень холестерина можно снизить в результате стресса (физического или психологического) или инфекции. Травма, рак, инсульт или сердечный приступ могут иметь такой же эффект. Итак, если ваш уровень холестерина необычно высокий или низкий, ваш врач, вероятно, захочет повторить тест через несколько недель.Аномальные показания могут также привести к тестам на другие медицинские проблемы.
Холестерин ЛПВП. HDL завоевывает лавры как «хороший» холестерин, потому что он убирает холестерин со стенок кровеносных сосудов и переправляет его в печень для утилизации. Напротив, ЛПНП откладывают вредный жир на стенках сосудов.
Уровень ЛПВП 60 или выше связан с более низким риском сердечных заболеваний, а ниже 40 — с более высоким риском.
Холестерин: плюсы и минусыЛипопротеины высокой плотности ЛПВП
ЛПНП Липопротеины низкой плотности
ЛПОНП Липопротеины очень низкой плотности
|
Холестерин ЛПНП. Измерение ЛПНП обычно считается наиболее важным для оценки риска и принятия решения о лечении. Определение здорового уровня продолжает снижаться. Для людей с низким риском сердечных заболеваний желателен уровень ЛПНП ниже 100, однако для людей с более высоким риском сердечных заболеваний «оптимальным» считается ЛПНП ниже 70 или, возможно, даже ниже. Некоторые эксперты говорят, что уровень ЛПНП ниже 70 был бы здоровой целью для всех нас.
Ваш ЛПНП рассчитывается путем включения измерений общего холестерина, ЛПВП и триглицеридов в: ЛПНП = общий холестерин — ЛПВП — (триглицериды ÷ 5).ЛПНП также можно измерить непосредственно в образце крови, взятой не натощак.
Вы должны голодать около 10 часов перед тестом, потому что уровень триглицеридов может подскочить на 20–30% после еды, что нарушило бы уравнение. Алкоголь также вызывает всплеск триглицеридов, поэтому вам не следует употреблять алкоголь в течение 24 часов до теста на холестерин натощак.
Цифры, которые нужно знать | |
|---|---|
Тест | В целом желательный уровень |
Холестерин общий | менее 200 мг / дл |
ЛПНП (плохой) холестерин | менее 100 мг / дл |
ЛПВП (хороший) холестерин | более 60 мг / дл |
Триглицериды | до 150 мг / дл |
C-реактивный белок (CRP) — это белок в крови, количество которого увеличивается при воспалении.Поскольку атеросклероз по своей сути является воспалительным процессом, многие эксперты считают, что тестирование CRP может привести к раннему выявлению и, следовательно, спасти жизни. Американская кардиологическая ассоциация заявляет, что тесты CRP наиболее полезны для людей с промежуточным риском сердечных заболеваний, но не для людей с низким и высоким концом спектра риска.
Вы должны проходить тест на холестерин натощак не реже одного раза в пять лет для всех, начиная с 20 лет. Тест на холестерин натощак дает вам важные цифры: общий холестерин, холестерин ЛПНП и ЛПВП, а также уровни триглицеридов.
Для получения дополнительной информации прочтите «11 продуктов, снижающих уровень холестерина».
Изображение: blueshot / Getty Images
В качестве услуги для наших читателей Harvard Health Publishing предоставляет доступ к нашей библиотеке заархивированного контента. Обратите внимание на дату последнего обзора или обновления всех статей. На этом сайте нет контента, независимо от даты, никогда не следует использовать вместо прямого медицинского совета вашего врача или другого квалифицированного клинициста.
Отношение общего холестерина к холестерину ЛПВП по сравнению с соотношением холестерин ЛПНП / холестерин ЛПВП как показатели риска ишемической болезни сердца у мужчин: исследование сердечно-сосудистой системы в Квебеке | Кардиология | JAMA Internal Medicine
Фон Отношения общий холестерин (TC) / холестерин липопротеинов высокой плотности (HDL-C) и холестерин липопротеидов низкой плотности (LDL-C) / HDL-C используются для прогнозирования риска ишемической болезни сердца. Однако нет единого мнения о том, какой из этих двух показателей лучше.Целью настоящего исследования было представить доказательства того, что соотношение ХС-ЛПНП / ХС-ЛПВП может недооценивать риск ишемической болезни сердца у пациентов с гиперинсулинемией с избыточной массой тела и дислипидемией с высоким уровнем триглицеридов (ТГ) и низким уровнем ХС ЛПВП.
Методы В общей сложности 2103 мужчины среднего возраста, у которых измерения метаболического профиля проводились в состоянии голодания, были набраны из 7 пригородов Квебека.
Результаты Взаимосвязь соотношений ХС-ЛПНП / ХС-ЛПВП и ХС / ХС-ЛПВП была изучена среди мужчин в Квебекском исследовании сердечно-сосудистой системы, классифицированном по тертилям уровней ТГ натощак.Для любого данного соотношения ХС-ЛПНП / ХС-ЛПВП отношение ОХ / ХС-ЛПВП было выше у мужчин в верхнем тертиле ТГ (> 168 мг / дл [> 1,9 ммоль / л]), чем у мужчин в первом и втором. Тертил ТГ. Корректировка отношения TC / HDL-C для LDL-C / HDL-C с помощью ковариационного анализа привела к значительным различиям в средних соотношениях TC / HDL-C среди тертилей TG ( P <0,001). Были отмечены более значительные различия в характеристиках синдрома инсулинорезистентности (инсулинемия, аполипопротеин B и размер ЛПНП) по тертилям отношения TC / HDL-C, чем по тертилям отношения LDL-C / HDL-C.
Заключение Вариация соотношения TC / HDL-C может быть связана с более существенными изменениями метаболических индексов, прогнозирующих риск ишемической болезни сердца и связанных с синдромом инсулинорезистентности, чем вариации соотношения LDL-C / HDL-C.
Несмотря на значительные успехи, достигнутые за последние 40 лет, среди ученых, эпидемиологов и клиницистов растет понимание того, что современные подходы к оценке риска ишемической болезни сердца (ИБС) у бессимптомных лиц остаются неоптимальными. 1 Также существуют разногласия относительно рекомендации широкого использования дополнительных метаболических маркеров, таких как уровни аполипопротеина (APO), индексы фибринолитической активности и предрасположенности к тромбозу (например, уровни ингибитора активатора плазминогена-1 и липопротеина [a]), маркеры. воспаления (например, уровни С-реактивного белка) и маркеры инсулинорезистентности (окружность талии и уровни инсулина натощак). 2 -9 Хотя было показано, что все эти маркеры предсказывают события ИБС, остается предметом споров, вносят ли эти переменные вклад в риск ИБС независимо от вариации традиционных факторов риска и липидных переменных.
Относительно традиционного липидного профиля плазмы натощак (триглицериды [TGs], общий холестерин [TC], холестерин липопротеинов низкой плотности [LDL-C] [который чаще рассчитывается, а не измеряется напрямую] и холестерин липопротеинов высокой плотности [HDL -C]), не существует всеобщего признания того, как эту информацию следует использовать и интерпретировать, хотя было подготовлено несколько согласованных документов. 2 , 10 -13 Поскольку существует неопровержимое доказательство 14 , 15 , что повышенная концентрация ХС ЛПНП в плазме является атерогенной, тогда как высокий уровень ХС ЛПВП является кардиозащитным, 15 — 17 измерение и интерпретация уровней LDL-C и HDL-C подчеркивается в рекомендациях Национальной образовательной программы США по холестерину. 11 Согласно этим рекомендациям, концентрацию ХС-ЛПНП 11 следует рассматривать в качестве основной терапевтической цели, тогда как уровни ХС-ЛПВП также могут иметь решающее значение при оценке риска ИБС. Таким образом, поскольку уровни ТГ игнорируются в алгоритме Национальной образовательной программы по холестерину, врачу остается определить уровни ХС-ЛПНП и ХС-ЛПВП для оценки риска, учитывая наличие или отсутствие других важных факторов риска, таких как семейный анамнез ранней ИБС. , возраст, курение, гипертония, сахарный диабет, низкая физическая активность и ожирение.На этой основе часто рассчитывается соотношение ХС-ЛПНП / ХС-ЛПВП для оценки риска ИБС.
Результаты проспективных исследований 18 , 19 показали, что высокое соотношение ХС-ЛПНП / ХС-ЛПВП в сочетании с гипертриглицеридемией связано с наивысшим риском ИБС. Таким образом, были разработаны алгоритмы, показывающие, что повышенное соотношение ХС-ЛПНП / ХС-ЛПВП в сочетании с повышенным уровнем ТГ связано с высоким риском ИБС. Это дислипидемическое состояние (липидная триада) было описано как атерогенная дислипидемия. 20 Мы считаем, что этот подход можно еще упростить, используя соотношение TC / HDL-C. Поскольку у лиц с повышенными концентрациями ТГ содержится больше холестерина в самой фракции ЛПНП (ЛПОНП), соотношение ХС-ЛПНП / ХС-ЛПВП может недооценивать величину дислипидемического состояния у этих пациентов. Исходя из этого, мы предполагаем, что высокая распространенность умеренной гипертриглицеридемии среди пациентов с ИБС объясняет, почему соотношение TC / HDL-C было лучшим предиктором риска ишемической болезни сердца (ИБС) в нескольких проспективных обсервационных исследованиях, включая Квебекское исследование сердечно-сосудистой системы. 5 Однако было обнаружено, что снижение этого соотношения и соотношения ХС-ЛПНП / ХС-ЛПВП у пациентов, изначально не страдающих ИБС, которые лечились гиполипидемическим препаратом (ловастатин), предсказывает снижение риска первого события ИБС. . 21
Таким образом, цель данной статьи состояла в том, чтобы представить доказательства из Квебекского исследования сердечно-сосудистой системы, которые подтверждают идею о том, что соотношение TC / HDL-C может быть лучшим и более простым совокупным маркером наличия атерогенной дислипидемии и повышенного риска ИБС, чем Соотношение ХС-ЛПНП / ХС-ЛПВП.
Исследование сердечно-сосудистой системы квебека
Популяция и процедуры оценки Квебекского исследования сердечно-сосудистой системы были описаны ранее. 22 , 23 Вкратце, в 1985 г. 2443 мужчины были обследованы на предмет факторов риска ИБС, включая семейный анамнез ИБС, анамнез курения, сахарный диабет, измерение артериального давления, рост и вес, определение липидного и липопротеинового профиля плазмы натощак. , и электрокардиограмма.Каждый участник заполнил стандартную анкету, которую проводили обученные медсестры. После исключения мужчин с уровнем ТГ натощак выше 399 мг / дл (> 4,5 ммоль / л) и пациентов с клиническими признаками ИБС 2103 мужчины среднего возраста, у которых не было симптомов ИБС, наблюдались в течение 5 лет на предмет возникновения событий ИБС. . В течение этого периода у 114 мужчин развилось первое ишемическое событие, которое включало типичную стенокардию напряжения, коронарную недостаточность, нефатальный инфаркт миокарда и коронарную смерть. 24 Логистический регрессионный анализ с использованием модели пропорциональных рисков Кокса показал, что сахарный диабет, уровень ХС-ЛПНП, возраст, систолическое артериальное давление, уровень Х-ЛПВП, курение и использование лекарств на исходном уровне (β-адреноблокаторы и диуретики) были лучшие независимые предикторы ИБС в этой когорте. 25
После того, как участники голодали в течение 12 часов, образцы крови были взяты из антекубитальной вены, когда участники сидели.Использовали жгут, но его сняли перед забором крови в пробирки Vacutainer (Becton Dickinson, Mountain View, Калифорния), содержащие ЭДТА. Плазму отделяли от клеток крови центрифугированием и сразу же использовали для измерения уровней липопротеин-липидов и APOB. Аликвоты плазмы натощак замораживали во время сбора для последующей оценки уровней инсулина. Концентрации TC и TG в плазме определяли с использованием анализатора Technicon RA-500 (Bayer Corp, Tarrytown, NY), как описано ранее. 26 Уровень HDL-C измеряли в супернатанте после осаждения APOB-содержащих липопротеинов гепарин-хлоридом марганца. 27 Концентрация ХС-ЛПНП оценивалась с использованием уравнения Friedewald et al. 28 , поскольку мужчины с концентрацией ТГ более 399 мг / дл (> 4,5 ммоль / л) были исключены из анализа. Концентрации APOB в плазме измеряли с использованием ракетного иммуноэлектрофоретического метода Laurell, 29 , как описано ранее. 26 Стандарты сыворотки для анализа APOB были приготовлены в нашей лаборатории (Центр исследования липидов, Сент-Фуа, Квебек) и откалиброваны по образцам сыворотки, полученным из Центров по контролю и профилактике заболеваний (Атланта, Джорджия). Стандарты лиофилизировали и хранили при -80 ° C до использования. Все коэффициенты вариации для уровней TC, HDL-C и TG были менее 3%, а для измерений APOB — менее 5%.
Концентрацию инсулина натощак измеряли с помощью коммерческого радиоиммуноанализа на двойные антитела (метод человеческого инсулино-специфического радиоиммуноанализа; LINCO Research, Сент-Луис, Миссури).Этот анализ инсулина показывает небольшую перекрестную реактивность с проинсулином человека (<0,2%). 30 Коэффициенты вариации составляли 3,5% для более низких концентраций инсулина и 5,2% для более высоких концентраций.
Диаметр частиц пика ЛПНП был получен путем неденатурирующего электрофореза в 2–16% полиакриламидном геле всей плазмы, которую перед использованием выдерживали при -80 ° C в соответствии с процедурой, описанной Krauss and Burke 31 и McNamara et al. al. 32 Гели были отлиты в нашей лаборатории с использованием акриламида и бисакриламида (30.0: 0,8), полученный от Bio-Rad (Геркулес, Калифорния). Объем 7,5 мкл образцов плазмы наносили на дорожки с конечной концентрацией 20% сахарозы и 0,25% бромфенолового синего. Электрофорез выполняли в охлаждаемой ячейке (10 ° C-15 ° C) в течение 15 минут при 125 В и для ввода образцов в стопку при 70 В с последующей миграцией при 200 В в течение 12–16 часов и, наконец, при 400 В в течение 2–4 часов. Гели окрашивали на липиды в течение ночи судановым черным (Lipostain, система электрофореза Paragon; Beckman, Монреаль, Квебек) в 55% этаноле.Гели обесцвечивали в 45% растворе этанола, и первоначальный размер геля восстанавливали в 9% растворе уксусной кислоты и 20% метаноле. В качестве внутреннего стандарта использовали пул плазмы. Гели анализировали с использованием оптического анализатора изображений денситометра (Bio-Image Visage 110), соединенного с компьютером SPARC Station 2 Sun (Millipore, Ville St-Laurent, Quebec), и с использованием программного обеспечения GEL 1D. Пик размера частиц липопротеинов низкой плотности был получен с помощью миграции стандартов известного диаметра, таких как ферритин (122 Å), тиреоглобулин (170 Å) и латексные шарики 380 Å (Duke Scientific Corp, Пало-Альто, Калифорния), и плазменные эталоны известного диаметра.Анализ объединенных стандартов плазмы показал, что идентификация основного пика ЛПНП была хорошо воспроизводимой с коэффициентом вариации между исследованиями менее 3% (Б. Ламарш, доктор философии, А. Черноф, доктор философии, С. Мурджани, доктор философии, и др., неопубликованные данные, 1997 г.).
Все анализы проводились с использованием пакета статистических компьютерных программ SAS (Институт SAS, Кэри, Северная Каролина). Отношения шансов распространенности для квинтилей соотношений ХС-ЛПНП / ХС-ЛПВП или ОС / ХС-ЛПВП оценивали с использованием процедур логистической регрессии.Групповые различия для непрерывных переменных были исследованы с использованием теста t или общей линейной модели, а апостериорный тест Дункана использовался в ситуациях, в которых наблюдался значительный групповой эффект. Коэффициенты корреляции момента произведения Пирсона использовались для количественной оценки связей между переменными. Статистическая корректировка данных была выполнена с использованием общей процедуры линейной модели с корректировкой на соотношение LDL-C / HDL-C.
В Таблице 1 приведены исходные характеристики 114 мужчин, у которых развилась ИБС, по сравнению с теми, кто оставался свободными от ИБС в течение 5-летнего периода наблюдения.В целом мужчины с ИБС характеризовались неблагоприятным метаболическим профилем по сравнению с бессимптомными мужчинами. Когда соотношение TC / HDL-C было включено в многомерную модель, в Квебекском исследовании сердечно-сосудистых заболеваний было обнаружено, что это лучший единственный предиктор риска ИБС. 5 Уровни ТГ или ХС-ЛПВП в дальнейшем не влияли на риск ИБС после того, как в анализе учитывалось соотношение ОХ / ХС-ЛПВП. Эти наблюдения согласуются с результатами Копенгагенского исследования мужчин, 33 , где было обнаружено, что после поправки на возраст и нелипидные факторы риска соотношение TC / HDL-C было самым сильным предиктором риска ИБС.Результаты, представленные на Рисунке 1, показывают, что имело место постепенное увеличение отношения шансов ИБС по квинтилям отношения TC / HDL-C, тогда как только мужчины в квинтилях 4 и 5 отношения LDL-C / HDL-C характеризовались повышенным Риск ИБС. Мы считаем, что это открытие имеет метаболическое обоснование. Хорошо задокументировано, что дислипидемия с высоким уровнем ТГ и низким уровнем ХС-ЛПВП, которая часто связана с абдоминальным ожирением и инсулинорезистентностью, связана с маргинальными или даже отсутствующими изменениями уровней ХС-ЛПНП. 34 Более того, концентрации ХС-ЛПНП часто оцениваются по трем измерениям (ТГ, ОХ и ХС-ЛПВП), а не напрямую. Таким образом, вариация, которая может достигать 25% в расчетных уровнях ХС-ЛПНП, может быть объяснена этими тремя компонентами. 35 Таким образом, это изменение может иметь большое влияние на рассчитанное соотношение ХС-ЛПНП / ХС-ЛПВП. С другой стороны, два компонента отношения TC / HDL-C измеряются напрямую, и это соотношение может использоваться для мужчин с уровнем TG более 399 мг / дл (> 4.5 ммоль / л).
Как показано в таблице 2, мужчины в Квебекском исследовании сердечно-сосудистой системы с дислипидемией с высоким уровнем ТГ и низким уровнем ХС-ЛПВП (ТГ ≥177 мг / дл [≥2,0 ммоль / л]; и ХС-ЛПВП <35 мг / дл [ 0,9 ммоль / л]) характеризовались более высоким индексом массы тела (рассчитанным как вес в килограммах, деленный на квадрат роста в метрах) и повышенными концентрациями инсулина натощак по сравнению с мужчинами с нормолипидемией, несмотря на идентичные уровни ХС-ЛПНП в 2 группах. Причем частота случаев ИБС у этих мужчин была в 2 раза выше.Таким образом, когда соотношение LDL-C / HDL-C было вычислено у этих пациентов с гиперинсулинемией с избыточной массой тела и дислипидемией с высоким TG и низким HDL-C, его увеличение было результатом только снижения уровней HDL-C, связанного с этим состоянием (рис. 2). Однако повышенное соотношение TC / HDL-C, полученное у мужчин с гиперинсулинемией с избыточной массой тела и дислипидемией с высоким TG и низким HDL-C, является результатом не только снижения уровня HDL-C, но также и небольшого увеличения уровня TC, поскольку большее количество TC было связано с рассчитанная фракция ЛПОНП у лиц с гипертриглицеридемией, чем у мужчин с нормолипидемией (рис. 2).Таким образом, относительная разница в соотношении TC / HDL-C у пациентов с избыточной массой тела с дислипидемией с высоким TG и низким HDL-C по сравнению с нормотриглицеридемическими мужчинами (62%) была больше, чем разница в соотношении LDL-C / HDL-C между этими двумя группы (54%).
Этот феномен дополнительно проиллюстрирован на Рисунке 3, на котором участники Квебекского исследования сердечно-сосудистой системы были стратифицированы по тертилям уровней ТГ натощак. Во всех тертилях ТГ значимые корреляции наблюдались между соотношениями ХС-ЛПНП / ХС-ЛПВП и ОС / ХС-ЛПВП ( r = 1.00, 0,99 и 0,96 в 3 тертилях TG соответственно; P <.001), открытие, которое, на первый взгляд, предполагает, что оба соотношения по существу предоставляют схожую информацию. Однако пересечение взаимосвязи между двумя отношениями было различным для трех тертилей TG. Таким образом, среди мужчин в верхнем тертиле ТГ (ТГ> 168 мг / дл [> 1,9 ммоль / л]) были обнаружены более высокие отношения ОС / ХС-ЛПВП для любого данного значения ХС-ЛПНП / ХС-ЛПВП, чем в 2-х группах. другие тертили. Соответственно, результаты на Фигуре 4 показывают, что разница в соотношении TC / HDL-C в верхнем тертиле по сравнению с первым тертилем уровней TG натощак была больше, чем разница в соотношении LDL-C / HDL-C.Наши результаты согласуются с результатами Leroux et al, 36 , которые продемонстрировали, что относительное содержание холестерина в рассчитанной фракции ЛПОНП увеличивалось по квинтилям ТГ, в то время как было также относительно меньше холестерина, связанного с фракцией ЛПВП в зависимости от увеличения триглицеридемии . Более того, исследование, проведенное McNamara et al. 37 , продемонстрировало, что разница между расчетными концентрациями ХС-ЛПНП и значениями, полученными при измерении холестерина во фракции ЛПНП, выделенной ультрацентрифугированием, была значительно больше у лиц с гипертриглицеридемией, чем у лиц с нормальным уровнем ТГ.
Чтобы количественно оценить потенциальные различия в соотношении TC / HDL-C и в профиле риска, выходящие за рамки того, что можно объяснить соотношением LDL-C / HDL-C, мы скорректировали соотношение TC / HDL-C для сопутствующей вариации LDL- Соотношение C / HDL-C по ковариационному анализу (таблица 3). Таким образом, когда отношения TC / HDL-C в тертилях TG были стандартизированы для отношения LDL-C / HDL-C, равного 3,99, первый тертиль TG (TG, <115 мг / дл [<1,3 ммоль / л]) имел скорректировано соотношение TC / HDL-C на уровне 5,49, второй тертиль TG (TG, 115-168 мг / дл [1.3–1,9 ммоль / л]) имел соотношение ОС / ХС-ЛПВП, равное 5,73, тогда как у верхнего тертиля ТГ (ТГ,> 168 мг / дл [> 1,9 ммоль / л]) соотношение ОС / ХС-ЛПВП достигало 6.33. Таким образом, результаты показывают, что люди с аналогичными соотношениями LDL-C / HDL-C могут иметь заметно разные соотношения TC / HDL-C в зависимости от их уровней ТГ натощак.
Lamarche et al 38 также ранее сообщали, что пациенты с высоким уровнем ТГ и низким уровнем ХС-ЛПВП характеризуются кластеризацией метаболических аномалий, описываемых как атерогенная метаболическая триада нетрадиционных факторов риска, которые включают гиперинсулинемию, повышенный уровень АПОБ и небольшой плотный ЛПНП. частицы.Таким образом, более высокая доля мужчин с повышенным уровнем ТГ также характеризовалась признаками атерогенной метаболической триады. Рисунок 5 показывает, что у мужчин с высокими концентрациями ТГ были повышенные уровни APOB и инсулина и более мелкие частицы ЛПНП, чем у мужчин с низким уровнем ТГ.
Соответственно, на рисунке 6 сравниваются эти характеристики атерогенной метаболической триады (инсулин, APOB и размер ЛПНП) по тертилям соотношений TC / HDL-C и LDL-C / HDL-C. Наблюдалось постепенное увеличение APOB в плазме (+47 мг / дл; + 50%) и инсулина (+3 мкЕд / мл [+21.3 пмоль / л]; + 32%) от первого до третьего тертилей TC / HDL-C, что сопровождалось значительным уменьшением размера частиц пика LDL (-4,65 Å; -2%). Также наблюдалось прогрессивное увеличение концентраций APOB (+48 мг / дл; + 52%) и инсулина (+2 мкЕ / мл [+14,7 пмоль / л]; + 21%) и уменьшение диаметра частиц пика ЛПНП (- 3,52 Å; -1%) в первом и третьем тертилях соотношения ХС-ЛПНП / ХС-ЛПВП. Однако было более сильное ухудшение 2 из 3 характеристик атерогенной метаболической триады (размер инсулина и ЛПНП) по тертилям отношения TC / HDL-C, чем среди тертилей отношения LDL-C / HDL-C.Следовательно, хотя соотношения ХС-ЛПНП / ХС-ЛПВП и ОХ / ХС-ЛПВП достоверно коррелировали с особенностями атерогенной метаболической триады, связанной с синдромом инсулинорезистентности (гиперинсулинемия, повышенный уровень APOB и небольшие плотные частицы ЛПНП), Вариация соотношения TC / HDL-C, по-видимому, лучше отражает основные метаболические изменения в особенностях синдрома инсулинорезистентности, чем соотношение LDL-C / HDL-C.
Повышенное соотношение TC / HDL-C у мужчин наблюдается у лиц с избыточным весом, гиперинсулинемией и гипертриглицеридемией.Дополнительные метаболические изменения, обнаруженные у этих людей, включают, среди прочего, повышенные уровни APOB, чрезмерную постпрандиальную липемию и небольшие плотные частицы ЛПНП. 39 -43 Результаты настоящего исследования показывают, что эти атерогенные метаболические нарушения не всегда могут адекватно отражаться вариациями в соотношении ХС-ЛПНП / ХС-ЛПВП.
В Квебекском исследовании сердечно-сосудистой системы Lamarche et al. 38 ранее сообщали, что такие переменные, как APOB, уровни инсулина натощак и размер ЛПНП, могут обеспечить более точную оценку риска ИБС, чем традиционные липидные переменные.Однако в клинической практике эти маркеры не измеряются, и мы предполагаем, что, в дополнение к хорошо известным общепринятым факторам риска, соотношение TC / HDL-C может представлять собой важный совокупный показатель наличия ассоциированного с атерогенной дислипидемией профиля. с инсулинорезистентностью. Поскольку дислипидемия с высоким уровнем ТГ и низким уровнем холестерина ЛПВП, связанная с небольшими плотными частицами ЛПНП, является наиболее распространенным фенотипом липопротеинов среди пациентов с ИБС, 44 важность измерения и правильной интерпретации соотношения ОХ / ЛПВП-Х ( а не соотношение ХС-ЛПНП / ХС-ЛПВП).
Таким образом, соотношение TC / HDL-C было полезным и простым показателем риска ИБС у мужчин в Квебекском исследовании сердечно-сосудистой системы. Предполагается, что способность этого соотношения прогнозировать риск объясняется тем фактом, что это соответствующий совокупный маркер кластера метаболических аномалий, обнаруживаемых у лиц с дислипидемией с высоким уровнем ТГ и низким уровнем холестерина ЛПВП. Было показано, что это состояние является следствием абдоминального ожирения и инсулинорезистентности, а также обычно связано с повышенной концентрацией мелких плотных частиц ЛПНП.Поскольку уровни ЛПНП в плазме крови у мужчин с гиперинсулинемией с избыточным весом обнаруживаются незначительно по сравнению с людьми с нормолипидемией, мы предполагаем, что расчет отношения ХС-ЛПНП / ХС-ЛПВП может недооценивать риск ИБС у некоторых пациентов по сравнению с качеством оценки, полученной с помощью простое использование соотношения TC / HDL-C.
Принята к публикации 18 апреля 2001 г.
Это исследование было частично поддержано Канадскими институтами исследований в области здравоохранения, Квебекским фондом сердца и инсульта, а также неограниченным грантом от Fournier Pharma Inc, Монреаль, Квебек.Д-р Деспре — профессор кафедры питания и липидологии человека, деятельность которой поддерживают компании Pfizer, Provigo и Фонд Квебекского института сердца. Д-р Ламарш — профессор кафедры в Университете Лаваля. Г-жа Лемье — научный сотрудник Канадского фонда сердца и инсульта. Доктор Бержерон — клинический исследователь из Фонда исследований в Санте дю Квебек.
Автор, отвечающий за переписку и оттиски: Жан-Пьер Депре, доктор философии, Квебекский институт сердца, Исследовательский центр больницы Лаваля, 2725, chemin Sainte-Foy, Pavilion Mallet, Second Floor, Sainte-Foy, Quebec, Canada G1V 4G5 (электронная почта: jean -пьер[email protected]).
1.Суперко HR Новое мышление о липидах и ишемической болезни сердца. Curr Opin Cardiol. 1997; 12180-187Google ScholarCrossref 2.Assmann GCullen PJossa FLewis BMancini Международная целевая группа по профилактике ишемической болезни сердца, ишемическая болезнь сердца: снижение риска: научные основы первичной и вторичной профилактики ишемической болезни сердца: взгляд во всем мире. Arterioscler Thromb Vasc Biol. 1999; 191819-1824Google ScholarCrossref 3.Koenig WSund М.Фрёлих M и другие. С-реактивный белок, чувствительный маркер воспаления, предсказывает будущий риск ишемической болезни сердца у изначально здоровых мужчин среднего возраста: результаты Аугсбургского когортного исследования MONICA (мониторинг тенденций и детерминант сердечно-сосудистых заболеваний), 1984–1992 гг. Circulation. 1999; 99237-242Google ScholarCrossref 4.Sniderman ADGenest JJ Измерение аполипопротеина B должно заменить обычный липидный профиль при скрининге сердечно-сосудистого риска. Can J Cardiol. 1992; 8133-140 Google Scholar5.Lamarche BMoorjani SLupien Пижамный и другие. Уровни аполипопротеинов A-I и B и риск ишемической болезни сердца во время пятилетнего наблюдения за мужчинами в исследовании сердечно-сосудистой системы в Квебеке. Тираж. 1996; 94273-278Google ScholarCrossref 6. Юхан Вагу IAlessi MCVague P Повышенные уровни ингибитора 1 активатора плазминогена в плазме: возможная связь между инсулинорезистентностью и атеротромбозом. Diabetologia. 1991; 34457-462Google ScholarCrossref 7.Després JPLamarche BMauriège п и другие. Гиперинсулинемия как независимый фактор риска ишемической болезни сердца. N Engl J Med. 1996; 334952-957Google ScholarCrossref 8.Lemieux SPrud’homme DBouchard CTremblay ADesprés JP. Единое пороговое значение обхвата талии идентифицирует субъектов с нормальным и избыточным весом с избыточной висцеральной жировой тканью. Am J Clin Nutr. 1996; 64685-693Google Scholar9.Cantin BGagnon FMoorjani S и другие. Является ли липопротеин (а) независимым фактором риска ишемической болезни сердца у мужчин? Исследование сердечно-сосудистой системы в Квебеке. J Am Coll Cardiol. 1998; 31519-525Google ScholarCrossref 10. Недоступно, Заключительный отчет: Канадская консенсусная конференция по профилактике сердечно-сосудистых заболеваний путем изменения сывороточного холестерина и факторов риска липопротеинов. CMAJ. 1988; 1391-8Google Scholar 11.Национальная образовательная программа по холестерину, Второй отчет Экспертной группы по обнаружению, оценке и лечению высокого уровня холестерина в крови у взрослых (Группа лечения взрослых II). Тираж. 1994; 891333-1445Google ScholarCrossref 12. Недоступно, Совместные британские рекомендации по профилактике ишемической болезни сердца в клинической практике. Сердце. 1998; 80S1- S29Google Scholar13.Fodor Дж. Г. Фрёлих JJGenest Jr JJMcPherson PR Рекомендации по ведению и лечению дислипидемии: отчет Рабочей группы по гиперхолестеринемии и другим дислипидемиям. CMAJ. 2000; 1621441–1447Google Scholar14.Kannel WBNeaton JDWenworth D и другие. Общая смертность и смертность от ишемической болезни сердца по отношению к основным факторам риска у 325 348 мужчин, прошедших скрининг на MRFIT. Am Heart J. 1986; 112825-836Google ScholarCrossref 15. Castelli WPGarrison RJWilson PWFAbbott RDKalousdian SKannel WB Заболеваемость ишемической болезнью сердца и уровни холестерина липопротеинов: исследование Framingham. JAMA. 1986; 2562835-2838Google ScholarCrossref 16. Гордон TCastelli WPHjortland MCKannel WBDawber TR Липопротеины высокой плотности как защитный фактор против ишемической болезни сердца: исследование Framingham. Am J Med. 1977; 62707-714Google ScholarCrossref 17. Миллер GJMiller NE Концентрация липопротеинов высокой плотности в плазме и развитие ишемической болезни сердца. Ланцет. 1975; 116-19Google ScholarCrossref 18.Assmann GSchulte HFunke Хвон Эккардштайн A Появление триглицеридов как значимого независимого фактора риска ишемической болезни сердца. Eur Heart J. 1998; 19 (Suppl M) M8- M14Google Scholar19.Manninen VTenkanen Л.Кошинен п и другие. Совместное влияние сывороточных триглицеридов, холестерина ЛПНП и холестерина ЛПВП на риск ишемической болезни сердца в Хельсинкском исследовании сердца: значение для лечения. Тираж. 1992; 8537-45Google ScholarCrossref 20. Гранди SM Малый ЛПНП, атерогенная дислипидемия и метаболический синдром. Тираж. 1997; 951- 4Google ScholarCrossref 21. Down JRClearfield MWeis S и другие. Первичная профилактика острых коронарных событий с помощью ловастатина у мужчин и женщин со средним уровнем холестерина: результаты AFCAPS / TexCAPS. JAMA. 1998; 2791615-1622Google ScholarCrossref 22.Dagenais GRRobitaille NMLupien Пижамный и другие.Частота первых случаев ишемической болезни сердца по отношению к основным факторам риска: исследование сердечно-сосудистой системы в Квебеке. Can J Cardiol. 1990; 6274-280 Google Scholar 23.Lamarche BDesprés JPMoorjani MCantin BDagenais GRLupien PJ Распространенность дислипидемических фенотипов при ишемической болезни сердца (проспективные результаты исследования сердечно-сосудистой системы в Квебеке). Am J Cardiol. 1995; 751189-1195Google ScholarCrossref 24.Gillum RFFortmann SPPrineas Р.Дж.Коттке Т.Е. Международные диагностические критерии острого инфаркта миокарда и острого инсульта. Am Heart J. 1984; 108150–158Google ScholarCrossref 25.Després JPLemieux IDagenais GRCantin BLamarche B Холестерин ЛПВП как маркер риска ишемической болезни сердца: исследование сердечно-сосудистой системы в Квебеке. Атеросклероз. 2000; 153263-272Google ScholarCrossref 26.Moorjani SDupont ALabrie F и другие. Повышение концентрации липопротеинов высокой плотности в плазме после полной блокады андрогенов у мужчин с карциномой простаты. Метаболизм. 1987; 36244-250Google ScholarCrossref 27.Albers JJWarnick GRWiebe D и другие. Многолабораторное сравнение трех процедур преципитации гепарин-MnCl 2 для оценки холестерина в липопротеинах высокой плотности. Clin Chem. 1978; 24853-856Google Scholar 28.Friedewald WTLevy РИФредриксон DS Оценка концентрации холестерина липопротеидов низкой плотности в плазме без использования препаративной ультрацентрифуги. Clin Chem. 1972; 18499-502Google Scholar 30.Orchard TJBecker DJBates MKuller LHDrash AL Концентрации инсулина и липопротеинов в плазме: атерогенная ассоциация? Am J Epidemiol. 1983; 118326-337Google Scholar 31.Krauss Юаней Д. Д. Идентификация нескольких подклассов липопротеинов низкой плотности плазмы у нормальных людей. J Lipid Res. 1982; 2397-104Google Scholar 32.McNamara JRCampos Хордовас JMPeterson Дж. Уилсон PWFSchefer EJ Влияние пола, возраста и липидного статуса на распределение субфракций липопротеинов низкой плотности: результаты исследования Framingham Offspring. Артериосклероз. 1987; 7483–490Google ScholarCrossref 33.Jeppesen JHein HOSuadicani П.Г.юнтельберг F Связь высокого уровня ТГ — низкого холестерина ЛПВП и холестерина ЛПНП с частотой ишемической болезни сердца: 8-летнее наблюдение в Копенгагенском исследовании мужчин. Arterioscler Thromb Vasc Biol. 1997; 171114–1120Google ScholarCrossref 34.Lamarche BDesprés JPMoorjani SCantin BDagenais GRLupien PJ Триглицериды и холестерин ЛПВП как факторы риска ишемической болезни сердца: результаты исследования сердечно-сосудистой системы в Квебеке. Атеросклероз. 1996; 119235-245Google ScholarCrossref 35.Schectman GSasse E Вариабельность измерения липидов: актуальность для клинициста. Clin Chem. 1993; 391495-1503Google Scholar 36.Leroux GLemieux ILamarche B и другие. Влияние концентрации триглицеридов на соотношение между холестерином липопротеинов и уровнями аполипопротеинов B и A-I. Метаболизм. 2000; 4953-61Google ScholarCrossref 37.McNamara JRCohn Дж. С. Уилсон П.В.Шефер EJ Расчетные значения холестерина липопротеинов низкой плотности при оценке липидных аномалий и риска коронарной болезни. Clin Chem. 1990; 3636-42Google Scholar 38. Lamarche Б.Тчернов AMauriège п и другие. Уровни инсулина и аполипопротеина B натощак и размер частиц липопротеинов низкой плотности как факторы риска ишемической болезни сердца. JAMA. 1998; 2791955-1961Google ScholarCrossref 39.Couillard CBergeron NPrud’homme D и другие. Постпрандиальный ответ триглицеридов при висцеральном ожирении у мужчин. Диабет. 1998; 47953-960Google ScholarCrossref 40.Чернов Аламарче BPrud’homme D и другие. Фенотип плотных ЛПНП: связь с уровнем липопротеинов в плазме, висцеральным ожирением и гиперинсулинемией у мужчин. Уход за диабетом. 1996; 19629-637Google ScholarCrossref 41.Lemieux IPascot ACouillard C и другие. Гипертриглицеридемическая талия: маркер атерогенной метаболической триады (гиперинсулинемия, гиперапоВ, маленькие плотные ЛПНП) у мужчин? Тираж. 2000; 102179-184Google ScholarCrossref 43.Després JP Абдоминальное ожирение как важный компонент синдрома инсулинорезистентности. Питание. 1993; 9452-459Google Scholar 44. Остин Изготовление МЦВранизан К.М.Краусс RM Фенотип атерогенных липопротеинов: предлагаемый генетический маркер риска ишемической болезни сердца. Тираж. 1990; 82495-506Google ScholarCrossrefЛипидная панель с соотношением общего холестерина: ЛПВП
Результаты тестирования могут отличаться в зависимости от ваш возраст, пол, история здоровья, метод, использованный для теста, и другие данные.Ваш результаты теста могут не означать, что у вас есть проблема. Спросите своего лечащего врача, какой у вас результаты тестов значат для вас.
Результаты даны в миллиграммах на децилитр (мг / дл). Вот диапазоны общего холестерина у взрослых:
Нормальный: менее 200 мг / дл
Максимальная граница: от 200 до 239 мг / дл
High: 240 и выше мг / дл
Если у вас высокий общий холестерин, у вас может быть более высокий риск сердечных заболеваний, чем у человека с нормальным общим холестерин.
Вот диапазон ЛПВП для взрослых холестерин:
Низкий уровень холестерина ЛПВП составляет связано с повышенным риском ишемической болезни сердца.
Отношение общего холестерина к ЛПВП можно вычислить, разделив общее количество холестерина на уровень холестерина ЛПВП. номер.Вместе эти цифры дают больше информации о вашем коронарном сердце. риск заболевания, чем зная только одно из чисел.
Всего:
Чем выше коэффициент, тем выше риск.
Большинство поставщиков медицинских услуг хотите, чтобы соотношение было ниже 5: 1.
Соотношение ниже 3,5: 1 считается очень хорошо.
Знай свои числа | Техасский институт сердца
Индекс массы тела (ИМТ)
Нормальный: 18.5-24,9
ИМТ
=
703 x вес (фунты)
высота (дюйм) x высота (дюйм)
Индекс массы тела (ИМТ), который представляет собой число, рассчитываемое на основе вашего роста и веса, используется для оценки жировых отложений. На точность ИМТ при определении жира в организме влияют такие факторы, как уровень физической подготовки, мышечная масса, структура костей, пол и этническое происхождение. Это означает, что у некоторых людей может быть высокий ИМТ, но не высокий процент жира в организме.Однако для большинства людей ИМТ является надежным индикатором жировых отложений. Поэтому он используется для выявления проблем с весом, которые могут привести к проблемам со здоровьем.
| Состав тела | Индекс массы тела (ИМТ) |
|---|---|
| Недостаточный вес | Менее 18,5 |
| Обычное | 18,5 — 24,9 |
| Избыточный | 25,0 — 29,9 |
| Тучный | Больше 30.0 |
Согласно Национальному институту сердца, легких и крови (NHLBI), избыточный вес определяется как ИМТ выше 25. Те, у кого этот показатель превышает 30, считаются страдающими ожирением. Вы можете узнать свой ИМТ с помощью калькулятора ниже. Затем возьмите это значение и найдите состав своего тела в таблице выше.
Артериальное давление (АД)
Нормальный:
<120 и <80 мм рт. Ст.Когда ваше сердце бьется, оно качает кровь по кровеносным сосудам, называемым артериями, и создает в них давление.Более высокое число (систолическое) представляет собой давление, когда ваше сердце бьется. Нижнее число (диастолическое) представляет собой давление, когда ваше сердце отдыхает между ударами. Ваше кровяное давление может меняться каждую минуту, когда вы меняете позу, во время физических нагрузок, стресса или сна. Высокое кровяное давление может повредить стенки артерий. Если ваше первое показание будет высоким, ваш врач может сделать еще несколько показаний, прежде чем решить, может ли ваше артериальное давление быть проблемой для здоровья.
Глюкоза натощак
Нормальный: 60-99 мг / дл
Тест на глюкозу натощак показывает количество сахара в крови.Если вы съели в течение 8 часов до этого теста, ваш уровень глюкозы может быть ошибочно повышен. Уровень глюкозы быстро повышается после еды, но должен вернуться к значению, близкому к значению натощак, в течение 2 часов. Высокий уровень глюкозы в крови может быть признаком диабета или преддиабета.
Общий холестерин
Норма:
<200 мг / длОтношение общего холестерина к ЛПВП является показателем вашего потенциала развития закупорки артерий вашего сердца.Коэффициент выше 4,5 считается высоким риском ишемической болезни сердца. Это соотношение может быть уменьшено за счет повышения уровня хорошего холестерина (ЛПВП) и / или снижения уровня плохого холестерина (ЛПНП).
Холестерин ЛПВП
Нормальный: 40-59 мг / дл
HDL-холестерин, или «хороший» холестерин, помогает избавиться от вредных жировых веществ, которые могут прилипать к вашим артериям и повредить их.Чем выше концентрация ЛПВП в крови, тем меньше вероятность развития ишемической болезни сердца. Количество холестерина ЛПВП может быть увеличено несколькими способами, включая регулярную физическую активность, отказ от курения и снижение веса.
Холестерин ЛПНП
Норма:
<100 мг / длХолестерин ЛПНП, или «плохой» холестерин, является основным источником закупорки артерий, что может вызвать сердечный приступ, инсульт и нарушение кровообращения.Чем выше концентрация ЛПНП, тем выше вероятность развития этих состояний. Уровень холестерина ЛПНП можно снизить за счет уменьшения количества трансжиров и насыщенных жиров, которые вы едите, и за счет употребления большего количества продуктов, богатых клетчаткой. Если вы съели в течение 12 часов до этого теста, ваш уровень ЛПНП может быть неправильным.
Триглицериды натощак
Норма:
<150 мг / длТриглицериды относятся к классу жиров крови, известному как «липиды».«Если вы поели в течение 12 часов после анализа крови на триглицериды, ваш уровень может быть ложно высоким. Высокий уровень триглицеридов может привести к затвердеванию артерий — состоянию, которое часто называют «ишемической болезнью сердца». Высокий уровень триглицеридов чаще встречается у людей с избыточным весом, диабетом и / или людей, которые не перерабатывают жир должным образом. Уровень триглицеридов можно снизить, уменьшив потребление простых сахаров (сладостей) и алкоголя, а также увеличив физическую активность.
Окружность талии и бедер
Нормальная талия: Мужчины:
<40 дюймов Женщины: <35 дюймовОкружность талии измеряет жир на животе.Слишком много жира на животе связано с большим риском для здоровья, чем жир на бедрах или ягодицах. Слишком много жира на животе является «независимым фактором риска» высокого холестерина и сердечных заболеваний, независимо от вашего индекса массы тела или показателя ИМТ, который может быть нормальным. Большая окружность талии также связана с повышенным риском диабета 2 типа и гипертонии. Посмотрите, как измерить талию.
Соотношение талии и бедер
Waist Hip Ratio используется как индикатор или мера здоровья и помогает в оценке риска развития серьезных заболеваний.
Отношение общего холестерина к холестерину липопротеинов высокой плотности и инфаркту миокарда в здоровье женщин в районе Лунда (WHILA): когортное исследование с последующим 17-летним наблюдением | BMC Cardiovascular Disorders
Mack M, Gopal A. Эпидемиология, традиционные и новые факторы риска ишемической болезни сердца. Cardiol Clin. 2014; 32 (3): 323–32.
PubMed Статья PubMed Central Google Scholar
Национальный совет здравоохранения и социального обеспечения. Причины смерти 2014. Стокгольм; 2015. http://www.socialstyrelsen.se/publikationer2015/2015-8-1.
Санчис-Гомар Ф., Перес-Килис С., Лейщик Р., Люсия А. Эпидемиология ишемической болезни сердца и острого коронарного синдрома. Ann Transl Med. 2016; 4 (13): 256.
PubMed PubMed Central Статья Google Scholar
Альбрексен Г., Хеуч И., Лочен М.Л., Телле Д.С., Вильсгаард Т., Ньолстад И. и др.Гендерный разрыв в течение всей жизни в риске инфаркта миокарда: исследование Тромсё. JAMA Intern Med. 2016; 176 (11): 1673–9.
PubMed Статья PubMed Central Google Scholar
Миккола Т.С., Гисслер М., Мерикукка М., Туомикоски П., Иликоркала О. Половые различия в возрастной смертности от сердечно-сосудистых заболеваний. PLoS One. 2013; 8 (5): e63347.
CAS PubMed PubMed Central Статья Google Scholar
Моска Л., Бенджамин Э.Дж., Берра К., Безансон Д.Л., Долор Р.Дж., Ллойд-Джонс Д.М. и др. Основанные на эффективности рекомендации по профилактике сердечно-сосудистых заболеваний у женщин — обновление 2011 г .: руководство Американской кардиологической ассоциации. J Am Coll Cardiol. 2011. 57 (12): 1404–23.
PubMed PubMed Central Статья Google Scholar
Венгер Н.К. Сердечно-сосудистые заболевания: женское сердце уязвимо: призыв к действию из отчета за 10 квартал.Clin Cardiol. 2012; 35 (3): 134–5.
PubMed PubMed Central Статья Google Scholar
МакСвини Дж., Клевес М.А., Фишер Е.П., Мозер Д.К., Вей Дж., Петти С. и др. Прогнозирование событий ишемической болезни сердца у женщин: продольное когортное исследование. J Cardiovasc Nurs. 2014. 29 (6): 482–92.
PubMed PubMed Central Статья Google Scholar
Mehta PK, Wei J, Wenger NK.Ишемическая болезнь сердца у женщин: внимание к факторам риска. Trends Cardiovasc Med. 2015; 25 (2): 140–51.
PubMed Статья PubMed Central Google Scholar
Calling S, Йоханссон С.Е., Мидлов П., Мемон А.А., Сандквист Дж., Сандквист К. Исследование здоровья женщин в районе Лунда (WHILA). Проблемы со здоровьем и острый инфаркт миокарда у женщин — 17-летнее наблюдение. Maturitas. 2018; 115: 45–50.
PubMed PubMed Central Статья Google Scholar
Boreskie KF, Kehler DS, Costa EC, Cortez PC, Berkowitz I, Hamm NC, et al. Протокол исследования HAPPY hearts: сердечно-сосудистый скрининг для раннего выявления будущих неблагоприятных сердечно-сосудистых исходов у женщин среднего и пожилого возраста: проспективное наблюдательное когортное исследование. BMJ Open. 2017; 7 (11): e018249.
PubMed PubMed Central Статья Google Scholar
Mehta LS, Beckie TM, DeVon HA, Grines CL, Krumholz HM, Johnson MN, et al.Острый инфаркт миокарда у женщин: научное заявление Американской кардиологической ассоциации. Тираж. 2016; 133 (9): 916–47.
CAS PubMed Статья PubMed Central Google Scholar
Jonsdottir LS, Sigfusson N, Gudnason V, Sigvaldason H, Thorgeirsson G. Приносят ли липиды, артериальное давление, диабет и курение равный риск инфаркта миокарда у женщин и мужчин? Исследование Рейкьявика. J Cardiovasc Риск.2002. 9 (2): 67–76.
PubMed Статья PubMed Central Google Scholar
Альбрексен Г., Хеуч И., Лочен М.Л., Телле Д.С., Вильсгаард Т., Ньолстад И. и др. Риск возникновения инфаркта миокарда в зависимости от пола: взаимодействие с липидами сыворотки крови, артериальное давление и курение. Исследование Тромсё 1979-2012 гг. Атеросклероз. 2017; 261: 52–9.
CAS PubMed Статья PubMed Central Google Scholar
Лу И, Чжоу С., Драйер Р.П., Колфилд М., Спатц Э.С., Геда М. и др. Половые различия в липидном профиле и использовании лечения среди молодых людей с острым инфарктом миокарда: результаты исследования VIRGO. Am Heart J. 2017; 183: 74–84.
CAS PubMed Статья PubMed Central Google Scholar
Мадссен Э., Лаугсанд Л. Е., Висет Р., Моркедал Б., Плату С., Ваттен Л. и др. Риск острого инфаркта миокарда: дислипидемия более губительна для мужчин, чем для женщин.Эпидемиология (Кембридж, Массачусетс). 2013; 24 (5): 637–42.
Артикул Google Scholar
Кастелли В.П., Андерсон К., Уилсон П.В., Леви Д. Липиды и риск ишемической болезни сердца. Фрамингемское исследование. Ann Epidemiol. 1992. 2 (1–2): 23–8.
CAS PubMed Статья PubMed Central Google Scholar
Миллан Дж., Пинто Х, Муньос А., Зунига М., Руби-Прат Дж., Паллардо Л. Ф. и др.Соотношения липопротеинов: физиологическое значение и клиническая ценность в профилактике сердечно-сосудистых заболеваний. Vasc Health Risk Manag. 2009. 5: 757–65.
CAS PubMed PubMed Central Google Scholar
Nam BH, Kannel WB, D’Agostino RB. Поиск оптимального профиля риска атерогенных липидов: из исследования Framingham. Am J Cardiol. 2006. 97 (3): 372–5.
CAS PubMed Статья PubMed Central Google Scholar
Натараджан С., Глик Х., Крики М., Хоровиц Д., Липсиц С.Р., Кинозиан Б. Меры по выявлению и лечению людей с риском ишемической болезни сердца. Am J Prev Med. 2003. 25 (1): 50–7.
PubMed Статья PubMed Central Google Scholar
Конрой Р.М., Пиорала К., Фицджеральд А.П., Санс С., Менотти А., Де Бакер Г. и др. Оценка десятилетнего риска смертельных сердечно-сосудистых заболеваний в Европе: проект SCORE.Eur Heart J. 2003; 24 (11): 987–1003.
CAS PubMed Статья PubMed Central Google Scholar
Садеги М., Сулеймани А., Рухафза Х, Яздекхасти С., Овейсгхаран С., Талаеи М. и др. События сердечно-сосудистых заболеваний и их предикторы у женщин: когортное исследование в Исфахане (ICS). J Cardiovasc Thorac Res. 2017; 9 (3): 158–63.
PubMed PubMed Central Статья Google Scholar
Патхак Л.А., Широдкар С., Рупарелия Р., Раджебахадур Дж. Ишемическая болезнь сердца у женщин. Indian Heart J. 2017; 69 (4): 532–8.
PubMed PubMed Central Статья Google Scholar
Пилипчук Р., Уэллс С., Керр А., Поппе К., Ридделл Т., Харвуд М. и др. Уравнения прогнозирования риска сердечно-сосудистых заболеваний у 400 000 пациентов первичной медико-санитарной помощи в Новой Зеландии: исследование вывода и проверки. Ланцет (Лондон, Англия). 2018; 391 (10133): 1897–907.
Артикул Google Scholar
Samsioe G, Lidfeldt J, Nerbrand C, Nilsson P. Исследование здоровья женщин в районе Лунда (WHILA) — обзор. Maturitas. 2010. 65 (1): 37–45.
PubMed Статья PubMed Central Google Scholar
Cederfjall J, Lidfeldt J, Nerbrand C, Samsioe G, Ojehagen A. Потребление алкоголя среди женщин среднего возраста: популяционное исследование шведских женщин.Исследование женского здоровья в районе Лунда (WHILA). Eur Addict Res. 2004. 10 (1): 15–21.
PubMed Статья PubMed Central Google Scholar
de Koning L, Merchant AT, Pogue J, Anand SS. Окружность талии и соотношение талии и бедер как предикторы сердечно-сосудистых событий: мета-регрессионный анализ проспективных исследований. Eur Heart J. 2007; 28 (7): 850–6.
PubMed Статья PubMed Central Google Scholar
Egeland GM, Igland J, Vollset SE, Sulo G, Eide GE, Tell GS. Высокая популяционная фракция инфаркта миокарда, связанная с соотношением талии и бедер. Ожирение. 2016; 24 (5): 1162–9.
CAS PubMed Статья PubMed Central Google Scholar
Авторы / рабочая группа M, Пьеполи MF, Hoes AW, Agewall S, Albus C, Brotons C, et al. Европейские рекомендации по профилактике сердечно-сосудистых заболеваний в клинической практике 2016 г .: Шестая совместная рабочая группа Европейского общества кардиологов и других обществ по профилактике сердечно-сосудистых заболеваний в клинической практике (состоит из представителей 10 обществ и приглашенных экспертов): Разработано с особым вкладом Европейской ассоциации сердечно-сосудистой профилактики и реабилитации (EACPR).Eur J Prev Cardiol. 2016; 23 (11): NP1 – NP96.
Артикул Google Scholar
Mancia G, Fagard R, Narkiewicz K, Redon J, Zanchetti A, Bohm M, et al. Рекомендации ESH / ESC по лечению артериальной гипертензии от 2013 года: рабочая группа по ведению артериальной гипертензии Европейского общества гипертонии (ESH) и Европейского общества кардиологов (ESC). Eur Heart J. 2013; 34 (28): 2159–219.
PubMed Статья Google Scholar
Винкльби М., Сандквист К., Куббин С. Неравенство в заболеваемости ИБС и смертности от бедствий по соседству. Am J Prev Med. 2007. 32 (2): 97–106.
PubMed PubMed Central Статья Google Scholar
Sniderman AD, Jungner I, Holme I, Aastveit A, Walldius G. Ошибки, возникающие в результате использования соотношения TC / HDL C, а не соотношения апоВ / апоА-I для определения риска сосудистых заболеваний, связанных с липопротеинами. болезнь. J Intern Med.2006. 259 (5): 455–61.
CAS PubMed Статья Google Scholar
Kannel WB, Wilson PW. Эффективность липидных профилей в прогнозировании ишемической болезни сердца. Am Heart J. 1992; 124 (3): 768–74.
CAS PubMed Статья Google Scholar
Шай И., Римм Э.Б., Хэнкинсон С.Е., Курхан Г., Мэнсон Дж. Э., Рифаи Н. и др. Многофакторная оценка липидных параметров как предикторов ишемической болезни сердца у женщин в постменопаузе: потенциальное значение для клинических руководств.Тираж. 2004. 110 (18): 2824–30.
PubMed Статья Google Scholar
Sattler AM, Soufi M, Maisch B, Schaefer JR. Липиды и липопротеины у женщин. Герц. 2005; 30 (5): 368–74 quiz 429-30.
PubMed Статья Google Scholar
Бьорк Л., Розенгрен А., Беннетт К., Лаппас Г., Кейпвелл С. Моделирование снижения смертности от ишемической болезни сердца в Швеции в период с 1986 по 2002 год.Eur Heart J. 2009; 30 (9): 1046–56.
PubMed Статья Google Scholar
Миллер Дж. К., Смит С., Уильямс С. М., Манн Дж. И., Браун Р. К., Парнелл В. Р. и др. Тенденции общего холестерина в сыворотке и потребления жиров с пищей в Новой Зеландии в период с 1989 по 2009 год. Aust N Z J Public Health. 2016; 40 (3): 263–9.
PubMed Статья Google Scholar
Бьорк Л., Розенгрен А., Винквист А., Кейпвелл С., Адильс М., Бандош П. и др.Изменения в потреблении жиров с пищей и прогнозы смертности от ишемической болезни сердца в Швеции: имитационное исследование. PLoS One. 2016; 11 (8): e0160474.
PubMed PubMed Central Статья CAS Google Scholar
Аспелунд Т., Гуднасон В., Магнусдоттир Б.Т., Андерсен К., Сигурдссон Г., Торссон Б. и др. Анализ значительного снижения смертности от ишемической болезни сердца среди исландского населения в возрасте 25-74 лет в период с 1981 по 2006 год.PLoS One. 2010; 5 (11): e13957.
PubMed PubMed Central Статья CAS Google Scholar
Сотрудничество по факторам риска НИЗ. Национальные тенденции в отношении общего холестерина скрывают неоднородные изменения холестерина ЛПВП и не-ЛПВП и отношения общего холестерина к холестерину ЛПВП: объединенный анализ 458 популяционных исследований в странах Азии и Запада. Int J Epidemiol. 2019. https://doi.org/10.1093/ije/dyz099. Epub впереди печати.
Винквист А., Клингберг С., Нильссон Л.М., Веннберг М., Ренстром Ф., Халлманс Г. и др. Продольные 10-летние изменения в рационе питания и ассоциации с кардиометаболическими факторами риска в исследовании здоровья и болезней северной Швеции. Нутр Дж. 2017; 16 (1): 20.
PubMed PubMed Central Статья Google Scholar
Caman OK, Calling S, Midlov P, Sundquist J, Sundquist K, Johansson SE. Продольные возрастные и когортные тенденции индекса массы тела в Швеции — 24-летнее последующее исследование.BMC Public Health. 2013; 13: 893.
PubMed PubMed Central Статья Google Scholar
Стоун Нью-Джерси, Робинсон Дж. Г., Лихтенштейн А. Х., Бейри Мерц С. Н., Блюм С. Б., Экель Р. Х. и др. Руководство ACC / AHA 2013 г. по лечению холестерина в крови для снижения риска атеросклеротических сердечно-сосудистых заболеваний у взрослых: отчет рабочей группы Американского колледжа кардиологов / Американской кардиологической ассоциации по практическим рекомендациям. J Am Coll Cardiol.2014; 63 (25, часть B): 2889–934.
PubMed Статья PubMed Central Google Scholar
Гофф Д. К. мл., Ллойд-Джонс Д. М., Беннетт Г., Коуди С., Д’Агостино Р. Б., Гиббонс Р. и др. Рекомендации ACC / AHA по оценке риска сердечно-сосудистых заболеваний, 2013 г .: отчет рабочей группы Американского колледжа кардиологов / Американской кардиологической ассоциации о практических рекомендациях. Тираж. 2014; 129 (25 Suppl 2): S49–73.
PubMed Статья PubMed Central Google Scholar
Puddu PE, Schiariti M, Torromeo C. Гендерная и сердечно-сосудистая смертность в северных и южных европейских популяциях. Curr Pharm Des. 2016; 22 (25): 3893–904.
CAS PubMed Статья PubMed Central Google Scholar
Группа экспертов по выявлению E, лечение высокого холестерина в крови в A. Краткое изложение третьего отчета Национальной образовательной программы по холестерину (NCEP) Группа экспертов по обнаружению, оценке и лечению высокого холестерина в крови у взрослых (Группа лечения взрослых III).ДЖАМА. 2001. 285 (19): 2486–97.
Артикул Google Scholar
Adams SA, Matthews CE, Ebbeling CB, Moore CG, Cunningham JE, Fulton J, et al. Влияние социальной желательности и социального одобрения на самооценки физической активности. Am J Epidemiol. 2005. 161 (4): 389–98.
PubMed PubMed Central Статья Google Scholar
Christensen AI, Ekholm O, Gray L, Glumer C, Juel K.Что не так с не респондентами? Смертность и заболеваемость, связанные с алкоголем, наркотиками и курением, в последующем 12-летнем исследовании респондентов и не респондентов датского обследования здоровья и заболеваемости. Зависимость. 2015; 110 (9): 1505–12.
PubMed PubMed Central Статья Google Scholar


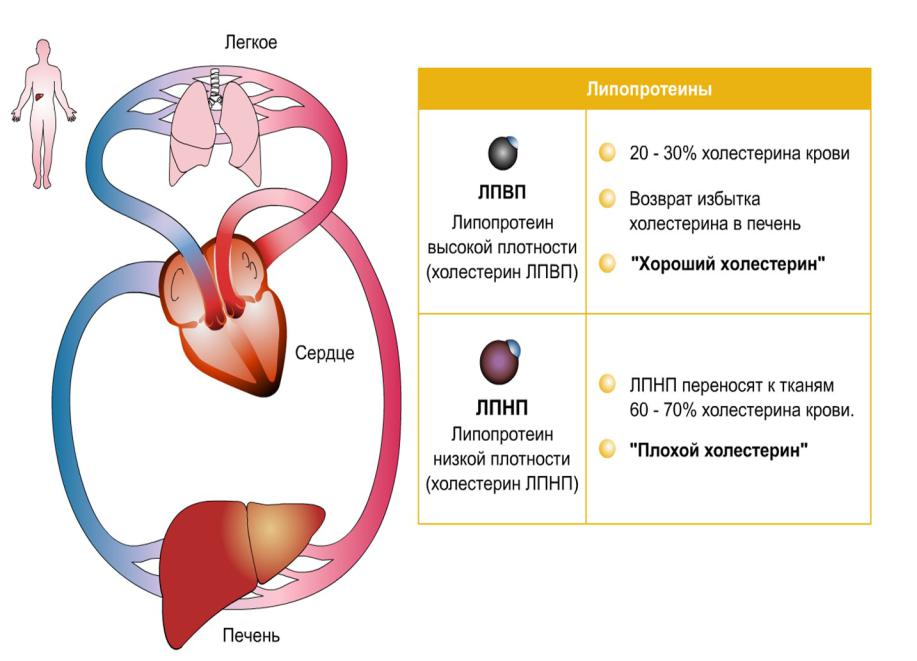
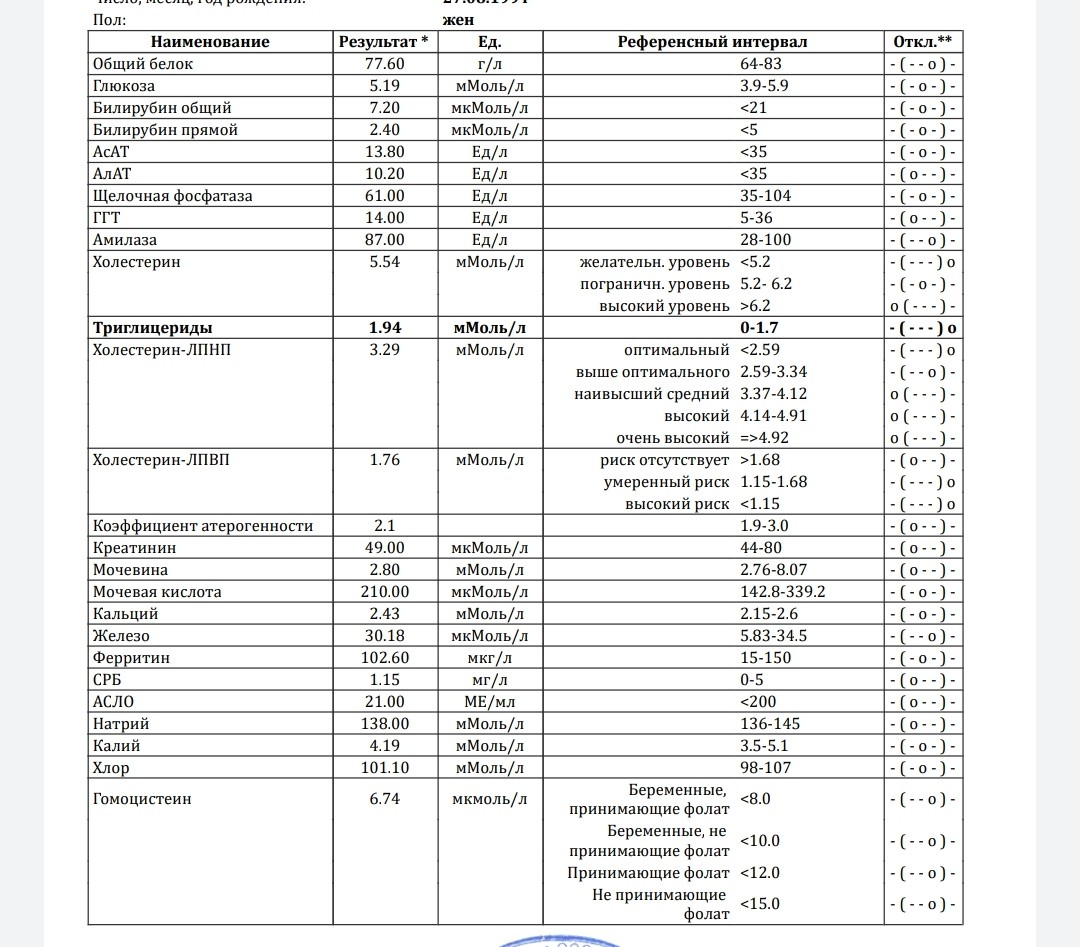 Она может назначаться чаще (несколько раз в год), если пациенту предписана диета с ограничением животных жиров и/или он принимает лекарства, снижающие уровень холестерина. В этих случаях проверяют, достигает ли пациент целевого уровня значений ХС ЛПВП и общего холестерола и, соответственно, снижается ли у него риск сердечно-сосудистых заболеваний.
Она может назначаться чаще (несколько раз в год), если пациенту предписана диета с ограничением животных жиров и/или он принимает лекарства, снижающие уровень холестерина. В этих случаях проверяют, достигает ли пациент целевого уровня значений ХС ЛПВП и общего холестерола и, соответственно, снижается ли у него риск сердечно-сосудистых заболеваний.