Случайная инфузия мимо вены — как выявить и что делать?
Версия для печатиВероятность инфильтрации и экстравазального введения значительно уменьшается, если медицинская сестра понимает причины этих явлений, правильно выбирает вену для пункции или катетеризации и оборудование, а также тщательно следит за пациентом.
В соответствии со стандартами сестринской практики, инфильтрацией называется непреднамеренное введение раствора лекарственного средства в ткани, окружающие вену. Такие лекарственные средства могу вызывать раздражение окружающих тканей, если они окажутся в подкожной клетчатке, если же они выливаются на кожу, может развиваться контактный дерматит. Экстравазация — это введение значительного количества раствора лекарства мимо вены, и в некоторых случаев она сопровождается даже тканевыми некрозами.
В связи с этим, надо помнить, что некоторые растворы лекарственных средств не предназначены для ведения в периферические вены. Инфильтрация и экстравазация возникают чаще всего тогда, когда катетер не полностью находится в просвете вены, или же в стенке вены есть разрыв, который способствует утечке раствора.
- Катетер введен в вену неправильно;
- Вена повреждена, вокруг имеется отек клетчатки, который препятствует правильному току крови, раствор задерживается и вытекает в окружающие ткани;
- Внутри вены или вокруг катетера формируется тромб, который задерживает раствор, он выходит в окружающие ткани. Также при этом развиваются флебит или тромбофлебит;
- Катетер прокалывает или развивает противоположную стенку вены, что также может сопровождаться флебитом или тромбофлебитом;
- Катетер вытягивается из просвета вены при движении пациента или вследствие ненадежной фиксации.
Хотя чаще всего инфильтраты и экстравазаты возникают при инфузии в периферическую вену, эти осложнения могут развиваться и при использовании центральных венозных катетеров и имплантируемых портов. В этом случае последствия могут быть катастрофическими вследствие большого объема используемого раствора, и еще потому, что эти устройства используются для введения концентрированных и вязких растворов.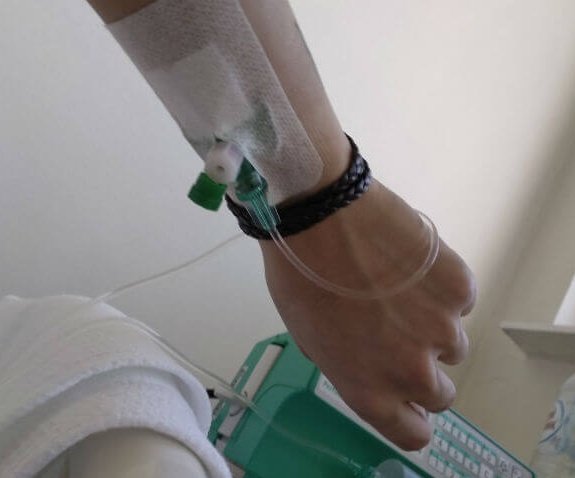
В большинстве случаев инфильтраты не приводят к тяжелому поражению тканей, но для пациента они очень некомфортны. Также приходится удалять катетер из вены и устанавливать новый, что может уменьшить число потенциально доступных вен, отнимает время и увеличивает затраты.
Самые серьезные последствия наступают, когда вне просвета сосудов оказываются раздражающие растворы, например, содержащие кальций, калий или препараты для химиотерапии. Повреждение тканей может напрямую зависеть от рН раствора: сильно щелочные или кислые растворы вызывают самые настоящие химические ожоги. Значительно концентрированные лекарственные препараты могут даже вызывать некроз тканей.
Степень повреждения при инфильтрации или экстравазации может зависеть от того, как быстро будут предприняты все меры, так как даже небольшое количество жидкости создает компрессию и повреждение. При раннем выявлении и лечении инфильтратов и экстравазатов можно предупредить повреждение нервов и тканей, и предупредить хирургическое вмешательство.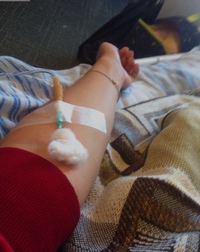
Чтобы избежать проблем, нужно быть настороженным в отношении признаков и симптомов инфильтрации и экстравазации, которые включают в себя:
- «Надутую» кожу, которая выглядит блестящей, натянутой и плотной;
- Отек в месте введения иглы или катетера;
- Холодная наощупь кожа;
- Дискомфорт;
- Замедление или прекращение инфузии;
- Утечка раствора лекарственного препарата вокруг места введения или под повязкой;
- Если над местом инфузии наложить жгут, инфузия не прекращается;
- Нет тока крови по катетеру, если пережать вену и опустить пакет с раствором (наличие крови не исключает инфильтрацию).
Дискомфорт и жжение при инфузии раздражающего или вязкого раствора может указывать на повреждение сосуда.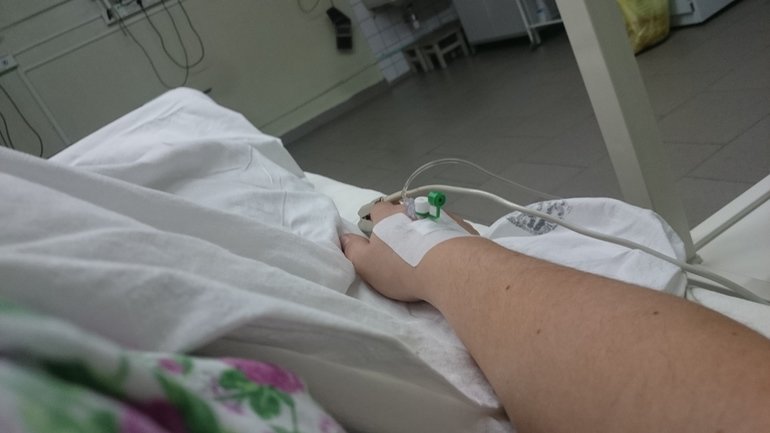
- Прекратить инфузию;
- Если нет противопоказаний, установить катетер в вену на другой руке;
- При инфильтрате — наложить компресс, если произошла экстравазация, особенно хлорида кальция — срочно приглашайте врача.
До введения вязкого, могущего вызвать сужение сосуда, или токсичного раствора лекарственного средства, необходимо знать, какие нейтрализующие вещества (антидоты) применяются при экстравазации и инфильтрации.
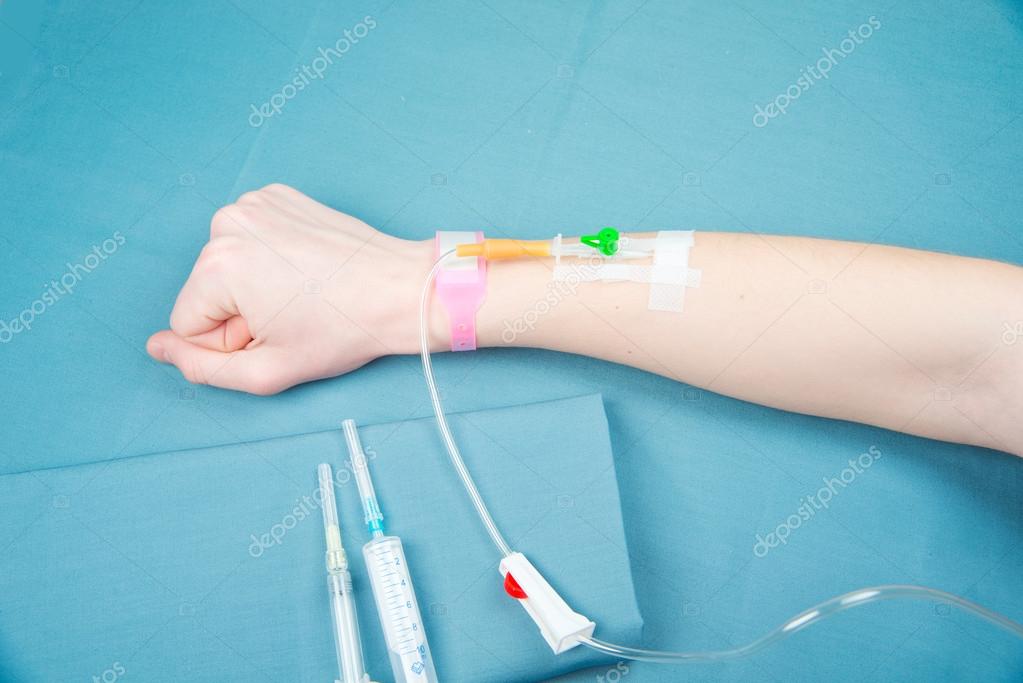
Для предотвращения инфильтрации, нужно выбирать подходящую вену. Выбирайте гладкую и упругую вену, которая не похожа на веревку с узлами. Избегайте сгибательных поверхностей суставов, так как здесь смещение катетера происходит особенно часто. Если такое место — единственное, куда можно установить катетер, используйте шину. Если пациент в сознании, инфузия долгая, а ему хочется двигаться, и например, читать книжку, то лучше избегать использования вен кисти..jpg)
Чаще всего оптимально катетеризировать вены предплечья, особенно внутренней его части. Кости — это естественная шина, вены достаточно хорошо фиксированы, поэтому вероятность смещения катетера значительно уменьшается.
Начинайте выбирать вену на предплечье так низко, насколько это вообще возможно (не стоит использовать место сделанной недавно венепункции), но не стоит ипользовать вены на внешней поверхности предплечья около запястья, так как там близко проходят нервы. Лучше не использовать вены внутренней части ниже локтя (антекубитальная ямка) — инфильтрацию в этой зоне очень легко просмотреть и она бывает немаленькой. При значительно инфильтрации в антекубитальной ямке жидкость сдавливает важные анатомические структуры и может привести к повреждению нервов и некрозу тканей.
Чтобы раствор лекарственного препарата максимально смешивался с кровью, выбирайте катетер минимально возможного диаметра, это позволит крови смешиваться с инфузатом, и обеспечить его адекватное разведение.
Всегда водите иглу срезом вверх, чтобы уменьшить риск сквозного прокола вены, тщательно фиксируйте катетер, чтобы он не смещался, особенно у детей и пожитых.
После того, как врач установит катетер в центральную вену, или медсестра — периферическую, место пункции проверяют каждые час-два, особенно если проводится длительная инфузия. Убедитесь, что место пункции вены хорошо видно (лучше применять прозрачные заклейки, а не марлевые салфетки).
Регулярно проверяйте, не появилось ли напряжения и отека в месте введения катетера. Спрашивайте пациента, нет ли боли, если говорить он не может, проверяйте место пункции чаще. Если вы заметите инфильтрацию или экстравазацию, сразу же прекращайте инфузию, и проверяйте, что произошло. Если инфильтрат большой, или раствор был раздражающий — немедленно зовите врача. Если катетер остался на месте, можно попробовать шприцом аспирировать часть попавшей в ткани жидкости, также через катетер можно вести антидот.
После удаления катетера больную руку надо держать в приподнятом положении (например, на подушке), и приложить холодный компресс, если это лекарства для химиотерапии — то теплый компресс.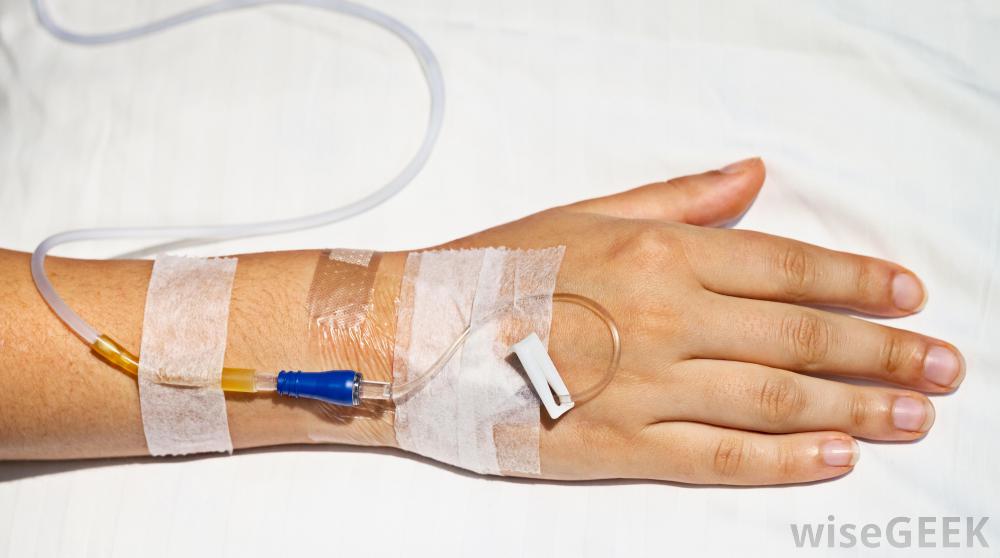
Как документировать осложнения инфузионной терапии
Во-первых, нужно измерить участок измененных тканей, чтобы потом можно было оценить эффективность лечения. Обязательно нужно отслеживать состояние кожи и мягких тканей, чтобы избежать тяжелых осложнений, также это помогает оценить качество медицинской помощи.
Применение устройств для фиксации конечности, особенно в детской и гериатрической практике, может давать удивительные результаты: частота смещения катетеров может снизиться до нуля, и не будет тяжелых последствий. Соблюдение описанных выше несложных приемов может предотвратить осложнение. Ну а если оно все-таки возникло, то последствия можно сделать минимальными, если быстро и адекватно реагировать на случившееся.
Отдельно — о центральных венозных катетерах и имплантируемых портах
В соответствии с международными стандартами, раствор лекарственного средства, имеющий рН менее 5 и более 9, не должен вводиться через периферические вены. Например, это — ванкомицин (pH, ∼2.4) и фенитоин (pH, ∼12). То же самое касается и растворов, содержащих более 5% гидролизата белков, или 10% глюкозы.
Например, это — ванкомицин (pH, ∼2.4) и фенитоин (pH, ∼12). То же самое касается и растворов, содержащих более 5% гидролизата белков, или 10% глюкозы.
Поскольку экстравазация такого раствора может иметь катастрофические последствия, то все их вводят через центральный венозный катетер или имплантируемый порт. Если приходится однократно вводить такой раствор в периферическую вену, то его вводят через толстый катетер, через боковой порт во время инфузии физиологического раствора, предпочтительнее иметь отдельный катетер для таких целей.
При введении вязкого или раздражающего раствора через центральный венозный катетер, всегда следует проверять обратный ток крови по катетеру, и часто делать это повторно во время инфузии. Если обратного тока крови нет, то это можно указывать на выход катетера из просвета вены, и утечке раствора в окружающие ткани. Также может быть тромбоз катетера — в этом случае срочно останавливайте инфузию и зовите врача во избежание тяжелых последствий.
Иногда врач проводит контрастное исследование под контролем рентгена, чтобы убедиться в проходимости катетера и может растворить тромб.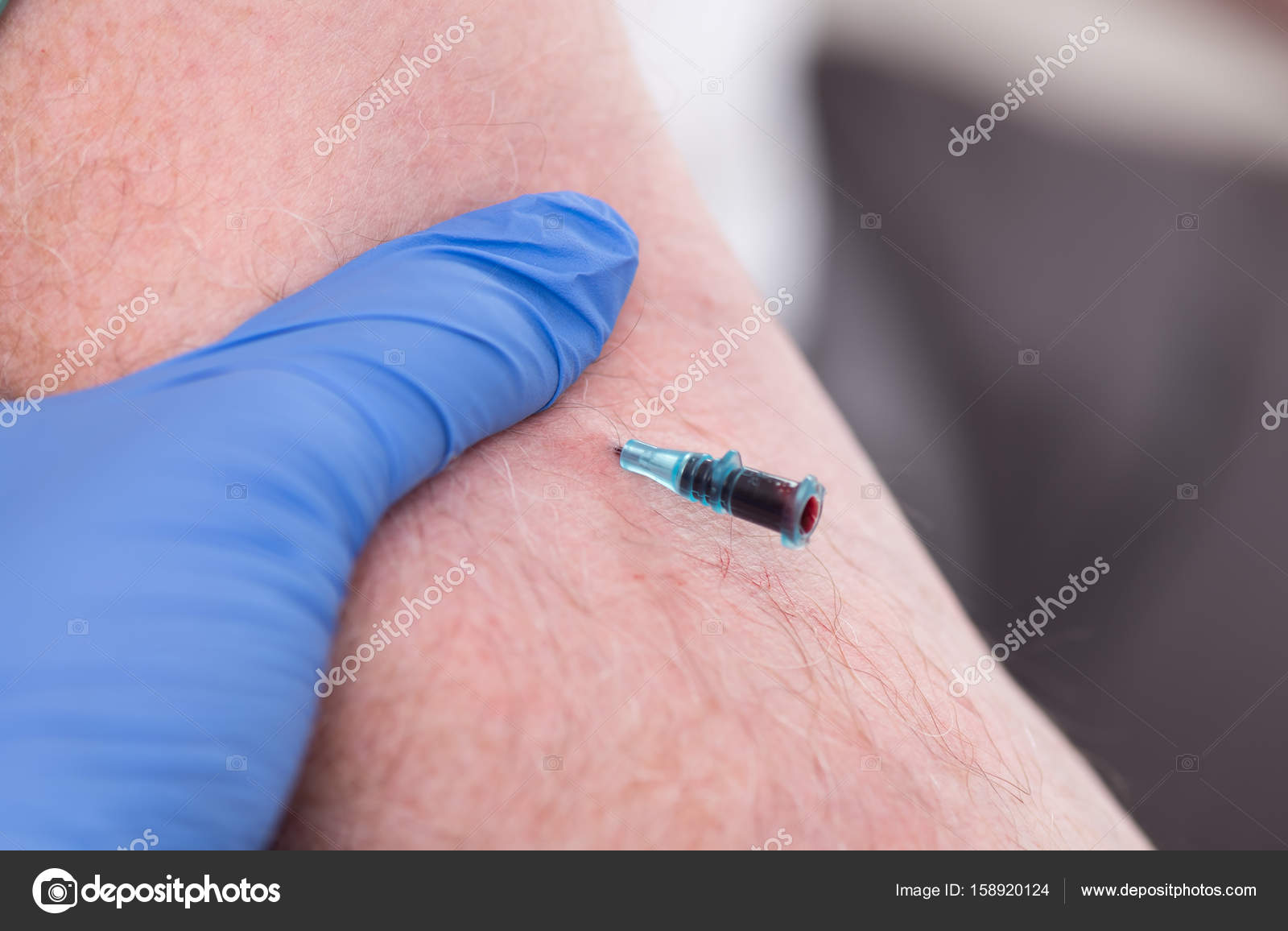
Если венозный доступ осуществляется через имплантируемый порт, важно выбирать иглу адекватной длины, чтобы она не выскочила из порта, и раствор не ушел бы в окружающую клетчатку. Если же игла окажется слишком длинной, то это может привести к повреждению мембраны порта, в результате чего экстравазация будет происходить уже через мембрану.
Когда инфузия лекарственного средства проводится через имплантируемый порт, нужно часто осматривать место установки порта, как и при работе с периферическим венозным катетером, чтобы своевременно выявить любую утечку или отек подкожной клетчатки рядом с портом. Если пациент жалуется на ЛЮБОЙ дискомфорт, немедленно прекращайте инфузию и посмотрите, что случилось. При подозрении на проблемы с портом — срочно зовите врача. Иногда порт может отсоединяться от катетера, и в этом случае пациенту нужна немедленная операция.
Шкала оценки инфильтравии в месте инфузии (Journal of Infusing Nursing, 2006)
0 баллов — нет никаких симптомов
1 балл — напряженная кожа, отек до 2. 5 см в диаметре, холодная наощупь кожа, боль может быть, а может и не быть
5 см в диаметре, холодная наощупь кожа, боль может быть, а может и не быть
2 балла — Кожа натянута, отек от 2 до 12 см в любом направлении, кожа холодная наощупь, боль может быть, а может и не быть
3 балла — кожа напряжена и просвечивает, большой отек — больше 15 см, в любом направлении, кожа холодная наощупь, боль средняя или умеренная, может быть онемение
4 балла — Кожа напряжена, просвечивает, плотная, может быть даже повреждена, обесцвечена, имеется выраженный отек, более 15 см, в любом направлении, отек глубокий, есть нарушения кровотка, боль от умеренной до выраженной, могут быть синяки
К последней, самой тяжелой степени инфильтрации, также относится утечка любого препарата крови, раздражающего или очень вязкого раствора.
Список литературы
- Hadaway LC. Preventing extravasation from a central line. Nursing2004. 34(6):22-23, June 2004.
- Hadaway LC. Reopen the pipeline for I.V. therapy. Nursing2005. 35(8):54-63, August 2005.

- Infusion Nurses Society. Infusion nursing standards of practice. Journal of Infusion Nursing. 29(1S):S1-S92, January/February 2006.
- Khan MS, Holmes JD. Reducing the morbidity from extravasation injuries. Annals of Plastic Surgery. 48(6):628-632, June 2002.
- Luke E. Mitoxantrone-induced extravasation. Oncology Nursing Forum. 32(1), January 2005. http://www.ons.org/publications/journals/ONF/Volume32/Issue1/
- Stranz M. Adjusting pH and osmolarity levels to fit standards and practices. JVAD. 7(3):12-17, Fall 2002.
- Weinstein S. Plumer’s Principles and Practices of Intravenous Therapy, 8th edition. Philadelphia, Pa., Lippincott Williams & Wilkins, 2006.
Почему после капельниц остаются синяки
Очень часто после различного рода инъекций с использованием капельницы на руке у пациента появляется синяк. Как правило, подобная гематома полностью исчезает спустя 2 недели. Уплотнения, иногда образующиеся в месте синяка, также со временем рассасываются.
Главной причиной появления гематом после капельницы является повреждение сосудов при прокалывании кожи. Как результат, под кожей скапливаются сгустки крови, которые и приводят к образованию синяка. После капельницы пациенту к месту прокола всегда прикладывают ватку, пропитанную медицинским спиртом. Человек сгибает руку в локте, прижимая эту ватку, и место прокола затягивается образовавшимся сгустком свернувшейся крови. Если подержать ватку недостаточно долго, то капли крови могут проникнуть в подкожные ткани, образовав там синяк или кровоподтек. Врачи рекомендуют держать руку в согнутом состоянии не менее 15 минут, а если кожа отличается нежностью, то и все 20-25 минут. Кроме того, нельзя прикасаться или растирать место укола, поскольку это также может поспособствовать скоплению подкожных сгустков крови.
Синяки после капельницы могут появиться и вследствие ломкости сосудов, когда их стенки настолько тонкие, что при введении под кожу иглы сосуды попросту лопаются. Кровь из лопнувших сосудов попадает под кожу, из-за чего и образуется синяк. Отметим, что этот момент никак не зависит от квалификации и профессионализма медицинского работника, который делает больному инъекции.
Отметим, что этот момент никак не зависит от квалификации и профессионализма медицинского работника, который делает больному инъекции.
Кроме гематом и синяков в местах прокола могут появляться небольшие шишки. Причиной образования этих уплотнений становится высокое скопление в кожных тканях лекарственного препарата.
Учитывая специфику нашей работы и особенности пациентов, далеко не всегда возможно проконтролировать спокойствие человека. У людей, находящихся во время капельницы в состоянии алкогольного опьянения, травмы вен возникают чаще.
Хотя синяк не является серьезной травмой, он может привести к некоторым осложнениям в случае попадания в организм инфекции. Об инфекционном заражении может свидетельствовать ряд тревожных признаков, при обнаружении которых следует немедленно обратиться к врачу. Среди таких признаков можно выделить следующие:
- • Ощутимая боль;
- • Увеличение размеров ссадины;
- • Мышечные спазмы;
- • Дискомфорт и боль при движении рукой;
- • Общая слабость и недомогание;
- • Долгое время не сходит гематома;
- • Повышение температуры кожи в месте синяка.

Все эти моменты могут свидетельствовать о воспалительной реакции в результате попадания в организм инфекции. Обычные синяки проходят в среднем за 2-3 недели. Если гематома не сходит дольше, лучше обратиться к врачу.
Зуд кожи после укола
Внутривенные уколы зачастую вызывают характерный зуд. Поскольку место прокола кожи представляет собой небольшую ранку, то при ее заживлении пациент может ощущать небольшой зуд. В случае, если ранка начинает чесаться сразу после укола, это может свидетельствовать о начале аллергической реакции организма на лекарственный препарат. Если вы страдаете от аллергии, то обязательно заранее сообщите об этом медсестре. Следите за своим состоянием во время укола. Нередко аллергическая реакция начинает проявляться даже при попадании в кровь небольшой дозы лекарства. Если при уколе у вас резко что-то зачесалось или стало тяжело дышать, если вы видите, что кожа в месте прокола начинает набухать и краснеть, то реагируйте на такие изменения немедленно.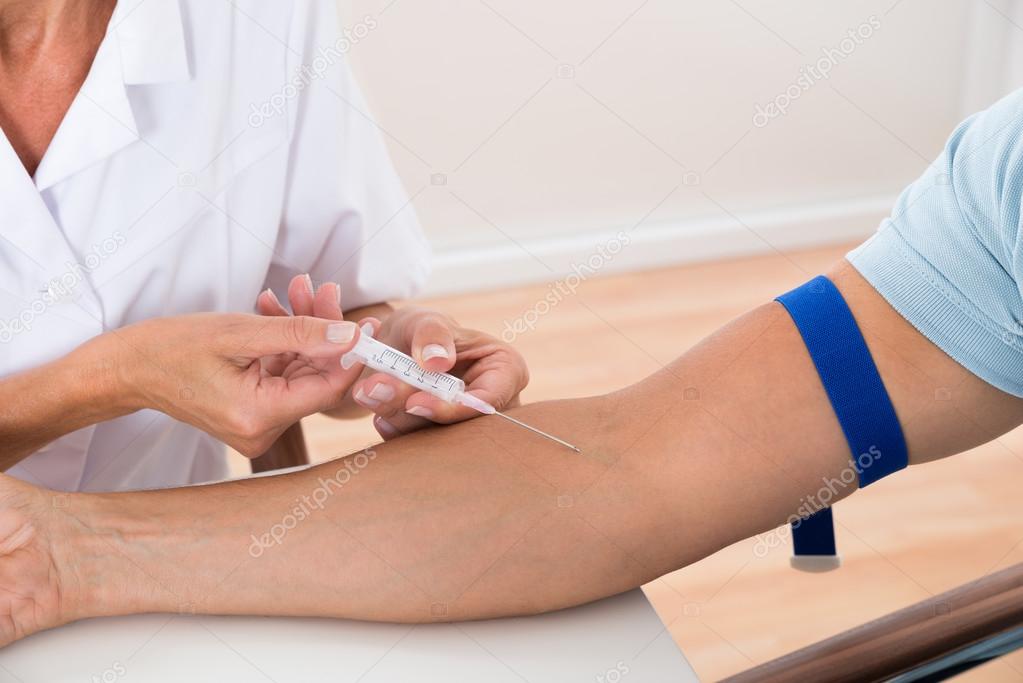 Не постесняйтесь позвать медицинского работника, ведь со здоровьем не шутят.
Не постесняйтесь позвать медицинского работника, ведь со здоровьем не шутят.
Восстановление вен после химиотерапии, способы лечения вен после химиотерапии на сайте клиники «Евроонко»
Восстановление после химиотерапии должно быть не полностью самопроизвольным, растянутым на месяцы процессом с неизвестными результатами. В любом случае через некоторое время неприятности лекарственного противоопухолевого лечения существенно уменьшатся, но восстановление пойдет быстрее и успешнее только под контролем врача, а лучше команды специалистов, отлично разбирающихся во всех аспектах реабилитации онкологических пациентов.
Причины появления синяков
Синяк или гематома у онкологических больных встречаются часто, потому что химиотерапия связана с внедрением в организм посредством разрушения кожных покровов — внутривенными введениями лекарств, что не всегда удается без кровоизлияния в кожу и клетчатку вокруг сосуда. Противоопухолевые лекарства изменяют состав крови, в частности численность тромбоцитов, увеличивая кровоточивость, а также впятеро повышают вероятность образования тромбов, тогда как хронически существующая варикозная болезнь увеличивает тромбообразование всего лишь вдвое.
Злокачественная опухоль меняет реологические свойства крови, приводя к образованию тромбов. У каждого пятого пациента ещё до операции выявляют скрытый тромбоз. При раке кишечника и поджелудочной железы обильное образование тромбов может быть первым признаком злокачественного заболевания. Химиотерапия, как и метастатическая стадия любой опухоли, увеличивает вероятность тромбоза в среднем в пять раз. В организме онкологического больного одновременно сосуществуют два процесса — избыточная кровоточивость и повышенная свертываемость.
Факторы риска тромбозов у онкобольных как у всех «обычных» людей: большой вес и возраст «после 40», хронические болезни сосудов и сердца, сахарный диабет, гипертония и конечно варикозная трансформация вен нижних конечностей.
К этим стандартным причинам у онкологического пациента примешиваются специфические, то есть инициируемые злокачественной опухолью и усугубляемые необходимым лечением:
- сдавливание опухолевым конгломератом кровеносных и лимфатических сосудов;
- лимфостаз после удаления подмышечных лимфоузлов, в результате облучения или удаления клетчатки малого таза с лимфоузлами, а также блок метастатическим паховыми узами оттока лимфы из ноги;
- длительный приём гормональных препаратов;
- стимуляция красного ростка кроветворения эритропоэтинами;
- постоянно установленный для частых вливаний лекарств венозный катетер;
- вынужденное из-за слабости ограничение подвижности;
- операции и облучение, а также побочные эффекты химиотерапии на сосуды и форменные элементы крови.

Для инициации тромба внутри сосуда больному раком достаточно всего трёх поводов и не обязательно сразу всех:
- повреждение внутренней оболочки сосуда, что для обычно для внутривенной химиотерапии;
- застой крови, что называют «нарушением кровообращения», в том числе в результате опухолевого конгломерата;
- избыточная свертываемость вместе с нарушением формирования сгустков.
Симптомы воспаления вен после химиотерапии
Большинство химиопрепаратов применяется только в растворе, не в таблетках, что объясняется нестойкостью лекарственных молекул к желудочному соку и сильнейшим раздражающим действием цитостатика на слизистые оболочки желудочно-кишечного тракта. При непосредственном контакте цитостатика с венозной стенкой происходит его проникновение в клетки эндотелия с изменением структуры ДНК. Произошедшая химическая реакция направляет эндотелиальную клетку к воспалительным изменениям либо к смерти — апоптозу. Повреждение усугубляется травмой стенки вены инъекционной иглой или катетером.
Воспаление венозной стенки — флебит, к которому быстро подключаются факторы риска образования тромбов, и в поврежденной химиотерапией вене развивается тромбофлебит.
Флебит проявляется болью, причём в процессе введения цитостатика боль может быть очень интенсивной, и не только в месте инъекции, но по всей руке, когда больной как будто ощущает движение лекарства по сосудистой сети, так и говорят, что «вена горит». Боль может быть краткой, а может остаться на несколько дней и даже неделю, зависит это не только от выраженности ожога эндотелия, но и личностных особенностей больного по восприятию болевых ощущений.
Боль при прохождении лекарства приводит к спастическому сокращению вены, в ответ на которое расширяются впадающие в неё мелкие венки, на внутренней поверхности руки появляется сеточка из расширенных синих сосудиков на фоне побледневшей из-за спазма артериол кожи.
Воспаленную вену можно прощупать, она как тяж плотная из-за местной отечности тканей. Когда в просвете сосуда возникнет тромб, его тоже можно будет нащупать и увидеть при УЗ- дуплексном сканировании.
Когда в просвете сосуда возникнет тромб, его тоже можно будет нащупать и увидеть при УЗ- дуплексном сканировании.
Со временем воспаление пройдет, уплотнение сосуда может остаться, кожа над ним может потемнеть. Внутренний просвет сосуда после нескольких химиотерапевтических ожогов уменьшится вплоть до закрытия — облитерации. За время течения флебита откроются и расширятся подходящие к больной вене мелкие сосудики — коллатерали, но останется вероятность небольшой отечности руки ниже места венозного повреждения.
Основные методы лечения вен
После внедрения цитостатика внутрь клеток остается только ждать завершения побочного процесса и помогать восстановлению.
Патофизиология лекарственного токсического флебита мало изучена, клинических исследований по проблеме не проводилось, все рекомендации базируются только на личном опыте медицинского персонала. В каждом случае и после каждого введения необходимо консультироваться с лечащим врачом, знающим особенности локального взаимодействия цитостатика и спектр местных побочных реакций.
Для купирования болевого синдрома и уменьшения воспаления лучше всего подходят НПВС — нестероидные противовоспалительные средства, но не доказано преимуществ какого-либо одного препарата, лучше опираться на «житейские» предпочтения пациента, потому что и чувствительность к боли разная, и обезболивающий эффект тоже индивидуален.
При высоком риске легочной тромбоэмболии пациенту назначается специальная — «разжижающая кровь» терапия, как правило, длительная — никак не менее недели и при регулярном контроле свертываемости.
Можно использовать мази с гепарином для втирания в зону поврежденного сосуда. Любимый пациентами гель Гепатромбин™ состоит из гепарина и преднизолона, последний имеет противовоспалительное действие, препарат официально не сертифицирован для использования при периферическом флебите и тромбофлебите.
Хорошая репутация у мази Троксевазин™ (троксерутин), одновременно уменьшающей воспаление и отечность тканей, изменяющей реологические свойства крови в сторону разжижения, но меньше, чем это присуще гепарину. Тем не менее, исследования показали, что препарат способен растворять микротромбы.
Тем не менее, исследования показали, что препарат способен растворять микротромбы.
Гель Индовазин™ представляет смесь троксерутина и НПВС индометацина, поэтому уменьшает выраженность боли и делает всё, что присуще Троксевазину™. Нецелесообразно сочетать обе мази, поскольку спектр действий комбинированного препарата больше, но с Индовазином™ вполне можно чередовать нанесение Гепатромбина™. Всасывание мазей микроскопическое, они не подменяют собой принимаемые внутрь НПВС и антикоагулянты, но помогают перенести неприятные последствия лечения.
Как восстанавливаются вены после капельниц: полезные процедуры
Местное раздражение слизистой, выстилающей внутреннюю стенку вены, пытаются уменьшить большим разведением и медленным введением в капельницах, буквально часами. Не все цитостатики выдерживают большое разведение и долгое введение, некоторые теряют свои свойства, поэтому их вводят болюсно — шприцем. В этом случае сразу же после химиопрепарата вену «моют» физиологическим раствором, стараясь уменьшить её повреждение.
Обязательно до введения и в процессе капельницы неоднократно проверяется проходимость сосуда и возможность экстравазации — распространение цитостатика в клетчатке при микроскопических разрывах сосудистой стенки.
Рекомендуется не делать химиотерапию в одну и ту же вену, лучше чередовать руки, давая сосуду больший срок на восстановление своей слизистой оболочки. Профилактическое использование мазей с гепарином или троксерутином до химиотерапии лишено патоморфологических оснований, то есть бесполезно.
При планировании многомесячной химиотерапии целесообразно подумать об установке венозного порта, срок его службы, как минимум, пятилетка. Устройство полностью исключает такой побочный эффект как лекарственный флебит, но от тромбозов спасает только приём антикоагулянтов.
Профилактика осложнений
Многие цитостатики повреждают вены, особенно усердны в инициации химических флебитов агрессивные цисплатин, антрациклины и винкаалкалоиды, а также сравнительно «мягкие» гемцитабин с фторурацилом. По действию на ткани антрациклины с винкаалкалоидами отнесены к кожно-нарывным, цисплатин всего лишь к раздражающим, а гемцитабин точно не кожно-нарывной. Тем не менее любой химиопрепарат, а тем более комбинация цитостатиков, способны повредить вену, поэтому во время внутривенного введения персонал должен строго исполнять инструкцию по длительности и способу инъекции.
По действию на ткани антрациклины с винкаалкалоидами отнесены к кожно-нарывным, цисплатин всего лишь к раздражающим, а гемцитабин точно не кожно-нарывной. Тем не менее любой химиопрепарат, а тем более комбинация цитостатиков, способны повредить вену, поэтому во время внутривенного введения персонал должен строго исполнять инструкцию по длительности и способу инъекции.
Помогают восстановлению физиотерапевтические процедуры и акупунктура, фототерапия и инфракрасное облучение, стимуляция магнитным полем.
В нашей Клинике каждому больному проводится определённая и ориентированная на особенности организма и сопротивляемость тканей программа сопровождения химиотерапии и восстановления после лечения.
Список литературы:
- Российские клинические рекомендации по профилактике и лечению венозных тромбоэмболических осложнений у онкологических больных// М.: Планида; 2012
- Сомонова О.В., Антух Э.А., Елизарова А.Л., с соавтр. /Практические рекомендации по профилактике и лечению тромбоэмболических осложнений у онкологических больных // Злокачественные опухоли: Практические рекомендации RUSSCO #3s2; 2017 (том 7).

- Antithrombotic Therapy and Prevention of Thrombosis, 9th ed: American College of Chest Physicians Evidence-Based Clinical Practice Guidelines// Chest Am Coll Chest Phys.; 2012.
- Jones S., Holmes F., O´Shaughnessey J., et al. /Docetaxel with cyclophosphamide is associated with an overall survival benefit compared with doxorubicin and cyclophosphamide: 7-year follow-up of US Oncology Research trial 9735// JCO 2009; 27.
- International Society of Lymphology. The diagnosis and treatment of peripheral lymphedema: 2013 Consensus Document of the International Society of Lymphology// Lymphology; 2013 Mar; 46(1).
- Khorana A.A., Kuderer N.M., Culakova E., et al./ Development and validation of a predictive model for chemotherapy-associated thrombosis// Blood 2008; 15.
Антикоагулянт Дарница Гепарин гель — «О последствиях неправильно поставленных капельниц и внутривенных катетеров. Доверяйте свои вены только профессионалам. Лечить затромбированные вены довольно долго.
 Стоит ли переплачивать? Как лечить затромбированные вены простым дешевым гелем. »
Стоит ли переплачивать? Как лечить затромбированные вены простым дешевым гелем. »Здравствуйте.
В который раз убеждаюсь, что никто ни от чего не застрахован. Никогда не имела проблем с венами. Любые заборы крови и капельницы всегда переносила нормально. А тут…
Зимой перенесла серьезную операцию, несколько часов под общим наркозом. Препарат для наркоза вводили через вену на тыльной стороне руки. Через пару недель, когда пришла в себя, заметила, что вена частично вздулась, и стала похожа на жесткую проволоку. Спросила у хирурга — сказал, что частично затромбировалась от препарата, и направил к флебологу.
Не буду описывать мытарства, итог один. Если вена воспаляется, возникает флебит, иногда даже температура поднимается. Слава Богу, температуры у меня не было, но кусок вены торчал, и болел от малейшего прикосновения. Врач назначил мази, таблетки, примочки. От таблеток сразу стало плохо, не стала даже экспериментировать. Примочки Лиотоном и капустным соком особо толку не давали. Другой врач сказал, что нужно постоянное тепло, и посоветовал перематывать руку эластичным бинтом+любой антикоагулянт.
Другой врач сказал, что нужно постоянное тепло, и посоветовал перематывать руку эластичным бинтом+любой антикоагулянт.
Мое состояние в тот момент оставляло желать лучшего. Вздутая вена была последним, о чем я тогда думала. В итоге, в аптеке купила самый доступный гель, какой только нашла — Гепарин.
К сожалению, изначальное состояние вены не сфоткала (было не до того). Прилагаю фото примерно через месяц лечения:
Даже через месяц видно, что она прилично вздута, еще и позеленевшая. По сравнению с тем, что было, это уже получше.
Как лечилась:
Сначала я просто мазала гелем или мазью 2-3 раза в день. Помазала недели 2 — эффекта 0. Бинтовать стала так: на вену наносила горошину геля, потом прокладывала кусочек обыкновенного целлофанового пакета, а потом забинтовывала эластичным бинтом. Бинтовать нужно аккуратно, не сильно затягивая, иначе нарушится кровоток.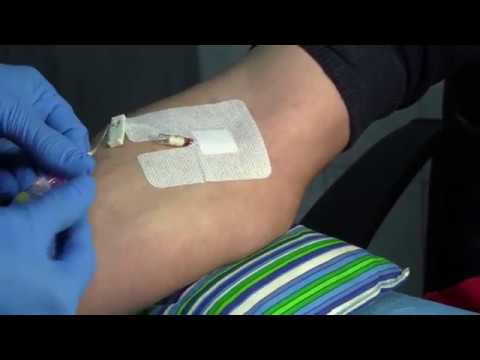 Так ходить нужно практически круглосуточно.
Так ходить нужно практически круглосуточно.
Вечером разматывала бинт на час, чтобы кожа подышала. На ночь место хорошо мыло с мылом, и снова заматывала на всю ночь. И так на протяжении 2-х месяцев.
Все окружающие аккуратно спрашивали, не резала ли я вены, почему рука забинтована. На работе отпускали шуточки. Наши люди имеют врожденную нетактичность.
NB! Под пакетом кожа потела, стало появляться раздражение. Важно не упустить этот момент. Когда кожа начинала чесаться, нужно дать ей подышать, и смазать например молочком с пантенолом.
Вены часто тромбируются после неправильно поставленных капельниц и катетеров. Если вздутая вены сопровождается повышением температуры, нужно пить еще и таблетки. Иногда назначают узи вен. В общем, штука эта неприятная.
Результат
Через 2 месяца ежедневного бинтования я заметила, что вена практически встала на место. Она немного отличается от той, которая была до операции, но я уже решила от нее отстать. Уже нет уплотнений и состояния проволоки, и на том спасибо.
Уже нет уплотнений и состояния проволоки, и на том спасибо.
В принципе, простым гепарином вылечить затромбированную вену возможно, но нужно запастись терпением. Рекомендую, т.к. по цене гепарин в разы дешевле того же Лиотона и Троксевазина, а эффект тот же.
Не болейте, и доверяйте свои вены только профессионалам.
Клиника VIVA
Постинъекционный флебит – это воспалительный процесс в венах, который нередко возникает вследствие применения внутривенных инъекций. При вводе лекарственных препаратов в вене происходит спазм, который провоцирует сужение просвета сосудов, замедляет кровоток и может изменить химический состав крови. Кроме того, при вводе иглы в вену существует опасность занесения инфекции. Постинъекционный флебит поддается лечению, но главное начать терапию на ранней стадии и не допустить появления осложнений.
Причины и симптомы постинъекционного флебита
Причинами возникновения постинъекционного флебита может быть:
- установка катетера на длительный срок
- использование низкокачественных медицинских инструментов (игл, катетеров, шприцов)
- нарушение санитарных ном во время проведения процедуры
- слишком высокая доза и высокая концентрация вводимого препарата
- самостоятельная (домашняя) установка капельниц или уколов
- инфекции из-за несоблюдения стерильности
Первые симптомы постинъекционного флебита могут проявляться уже через несколько часов после процедуры и усугубляться в течение 2-3 дней. Это может быть:
Это может быть:
- уплотнение на месте укола
- появление пульсирующей боли
- отечность и припухлость места укола
- сначала покраснение в поражённом месте, затем бордовые пятна и посинение
- возрастание опухоли и отека
- высокая температура тела
- боль при движении или затрудненное сгибание конечностей
- в запущенных случаях возможно воспаление лимфатических узлов и нагноение стенок сосудов
Методы диагностики постинъекционного флебита
Для того чтобы точно диагностировать постинъекционный флебит, кроме стандартного осмотра, врач-флеболог может назначить:
- анализы крови и мочи
- рентгенографию и УЗИ воспаленного участка
- коагулограмму (исследование свертываемости крови)
- ультразвуковая доплерография (УЗДГ) вен нижних конечностей
Методы лечения постинъекционного флебита
- на ранних стадиях используют консервативное лечение (лекарства, мази, компрессы, физиотерапия)
- при осложнениях проводят хирургическую операцию (удаление нагноений)
Если вы заметили симптомы постинъекционного флебита, необходимо срочно обратиться к медикам, так как это воспаление развивается очень быстро и грозит серьезными осложнениями.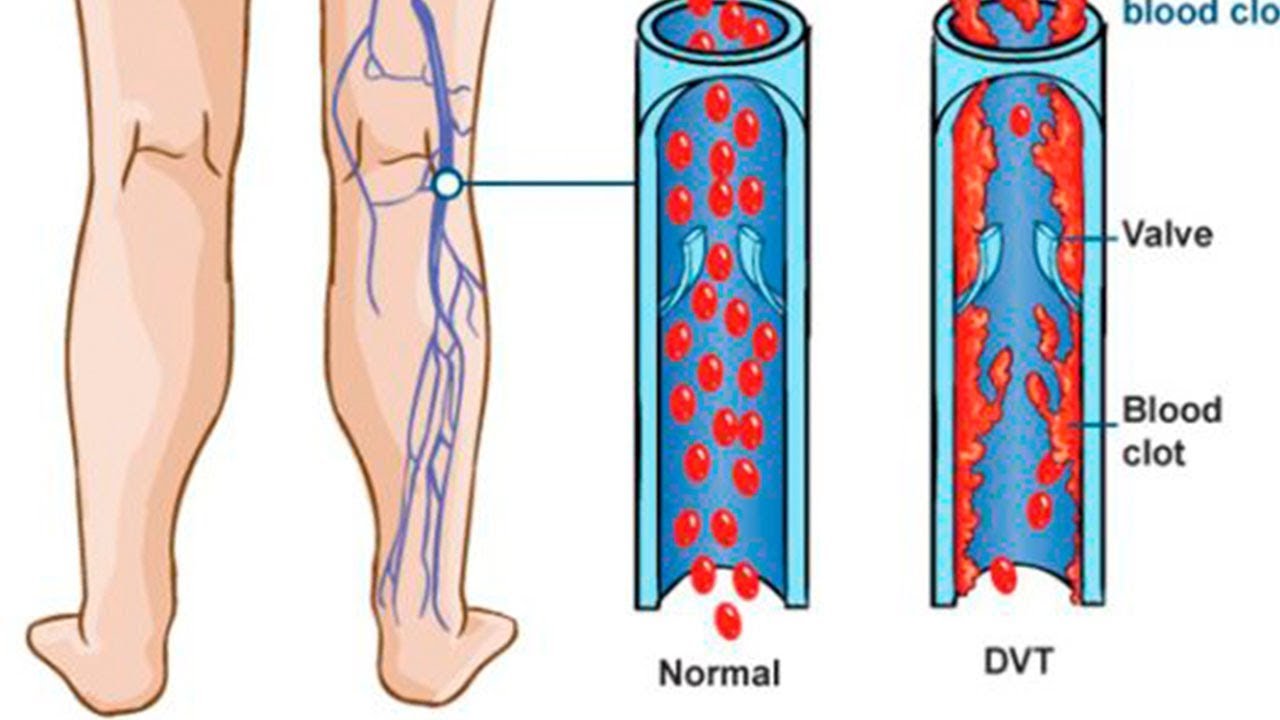 В сети клиник «Viva» работают опытные врачи-флебологи и хирурги, которые готовы оперативно предоставить первую помощь при флебите и назначить комплексный курс лечения.
В сети клиник «Viva» работают опытные врачи-флебологи и хирурги, которые готовы оперативно предоставить первую помощь при флебите и назначить комплексный курс лечения.
Хирурги
Подразделения, где проводится процедура
Остались вопросы?
Опухла рука после системы. После капельниц на ногах появился отек
Что делать, если от лекарства из капельницы раздуло руку?
Надо не паниковать. Потом внимательно осмотреть руку, если там не большая площадь задействована, то мазь поможет. А вот если площадь поражения (наверное, можно так сказать) большая будьте внимательны. Я знаю, что у многих даже аллергия на мазь есть. Поэтому я предложила немного пахучий вариант)). Очень хороший помощник -моча. Прям можно сделать компрессик небольшой на ручку. Так поспите ночь и утром сразу станет легче.
А если аллергия будет у вас, то можно выпить таблеточку от аллергии. Вот детках дают супрастин, думаю что и вам в случае чего, не дай Бог, можно будет выпить. Здоровья вам и следите вообще всегда за руками медсестры!!
Вот детках дают супрастин, думаю что и вам в случае чего, не дай Бог, можно будет выпить. Здоровья вам и следите вообще всегда за руками медсестры!!
Этот случай не придуманный мною, а реальный. Вены у женщины плохие, поставили капельницу, не контролировали, как она стоит. Женщина молчала, что чувствует жжение в месте введения лекарства. В итоге руку сильно раздуло, боль и чувство жжения были. Хорошо хоть, что хлористый кальций не вводили, но и магнезия дает неприятные ощущения. Сразу же положили на руку спиртовый компресс. Когда спирт испарился, компресс сняли, наложили «гепариновую мазь» — проявилась аллергия. Быстро смыли мазь, дали таблетку супрастина. После пробы наложили «троксевазиновую мазь» — к ней аллергии не было. В общем, пока лекарство не рассосалось, это вздутие держалось. Но от мази стало легче. А на ночь эта пострадавшая приложила компресс с уриной, по бабушкиному совету. На утро все с предплечьем было нормально!
Но вывод следует сделать такой: не стоит молчать, если вас что-то беспокоит при постановке капельницы, нужно всегда говорить медсестрам, которые сами не удосуживаются проверить, как входит лекарство — в вену или мимо нее.
Если раздувается на глазах место укола при капельнице, то это значит что игла находиться не в вене, лекарство поступает в мягки ткани руки, от этого и отёк. Нужно позвать медсестру, ну или кто вам ставил капельницу, и переставить капельницу, хотя в таких случаях проверяется поступление лекарства в вену, ведь это происходит буквально мгновенно.
Для лечения нужно сделать спиртовой компресс, а ещё можно нарисовать йодную сеточку, иногда помогает.
У меня тоже такая неприятность один раз случилась, во время капельницы я заснула, а когда проснулась, то увидела, что руку раздуло. Мне после этого врач советовала смазывать руку в этой области Лиатоном или Троксивазином каждые 30 минут, эти гели лучше, чем обычная Гепариновая мазь (на нее часто бывает местная аллергическая реакция). Можно также сделать несколько раз полуспиртовой компресс. У меня все прошло через недели две.
Есть вероятность, что игла сдвинулась и лекарство поступает не туда, куда нужно. Тогда надо вынуть иглу и переставить капельницу. А бывает, что человеку слишком часто делают капельницы, и вены просто воспаляются. На руке возникает что-то типа опухоли, которая побаливает. Тогда надо оставить на время эту руку в покое и переставит котетор или капельницу на другую руку, а опухоль лечить рассасывающими мазями типа троксевазина.
А бывает, что человеку слишком часто делают капельницы, и вены просто воспаляются. На руке возникает что-то типа опухоли, которая побаливает. Тогда надо оставить на время эту руку в покое и переставит котетор или капельницу на другую руку, а опухоль лечить рассасывающими мазями типа троксевазина.
Вам в данной ситуации хорошо поможет магнезия в ампулах, из нее надо делать компресы, что бы она рассосала отек. Так же хорошо поможет траксорутиновая или траксовазиновая мазь. Если будет аллергическая реакция, то обязательно приймите диазолин или супрастин, только с ним поаккуратнее, а то он тоже может вызывать аллергию.
Ничего не будет, это лекарство не вызывает некрозов. Наложитиь полуспиртовй компресс на 10 часов, а после снятия компресса смазать место синяка Гепариновой мазью 2-3 раза 1 раз в 10 часов
У онкологической больной после 10 дней капельниц(хлорид натрия с дексаметазоном, магния сульфатом и др.) опухли стопы ног, по совету терапевта больная принимает по 1 таблетке в день фуросемид и 2 таблетки аспаркам — это через день, и через день верошпирон.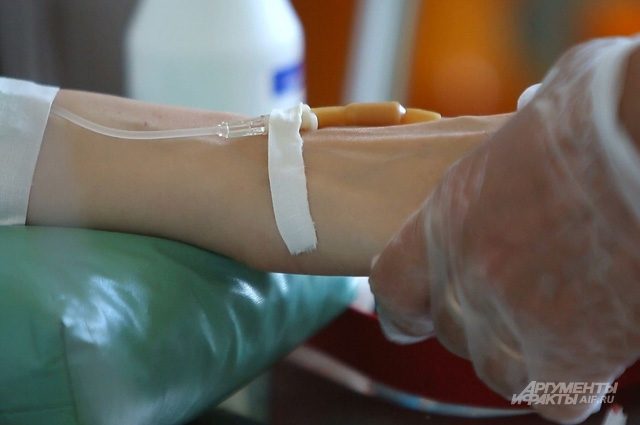 Но, к сожалению это не помагает, отёчность увеличивается по направлению к коленам. Давление 120 на 80, а вот пульс беспокоит 85. Что нужно делать?
Но, к сожалению это не помагает, отёчность увеличивается по направлению к коленам. Давление 120 на 80, а вот пульс беспокоит 85. Что нужно делать?
ВЛАДИМИР, ШЕБЕКИНО
ОТВЕТИЛ: 14.09.2016
Здравствуйте, может быть необходимо после инфузии сразу вводить мочегонные средства. А в настоящий момент 1 таблетка фуросемида в день недостаточна. Консультация очная врача. Пусть усилит лечение, например увеличит количество фуросемида.
Уточняющий вопросПохожие вопросы:
| Дата | Вопрос | Статус |
|---|---|---|
| 21.05.2013 | Здравствуйте! Помогите пожалуйста! У моей бабушки опухла правая нога от колена до стопы. Говорит болит очень сильно, опухоль уже довно. Ходить в первре время могла, но тяжело очень! А сейчас вообще не может ходить, трудно сидеть, так как нога отнимается и она падает на правую сторону. Болит в большей части колено. Двигать ею очень больно, можно сказать вообще ей не двигает. Говорит еще что в глазах все плывет буд то пьяная, совсем перестала есть(((Ранее был микро инсульт и очень повышенное давл. | |
| 28.11.2015 | Приветствую! Подскажите почему чешутся ноги от стопы до колен, раздираю до крови, врач уверен что глисты, второй раз выпил таблетки ПИРАНТЕЛ а зуд не проходит и анализы больше не какие не назначают кроме как сдать кал, первый анализ показал на наличие глистов, через неделю после таблеток анализы в норме, сказали опять выпить пирантел, но ноги не проходят! | |
| 19.11.2014 | Здравствуйте. Мне 62года. Давление с 10 лет. Постоянный прием таблеток в течении 2 лет: лизиноприл 20 мг, индапамид 1.5мг и кардипин хл 40 мг. Последнее время начала чувствовать аритмию. И пульс вместо повышенный, в пределах 90. Из-за этого терапевт отменила кардипин, и при повышении пульса посоветовала принимать метопролол. После отмены кардипина начала опять повышаться давление (140-150/100). Что в данном случает теперь принимать? Помогите пожалуйста. Терапевта временно нет. Можно ли принимать… | |
26. 07.2015 07.2015 | Добрый день! Уже 2 года принимаю Ярину, почти 5 мес. Переодически болят вены на ногах и редко на руках. За коленом как будто колет иголкой при расгибании ноги, или чешутся вены, или ноют, а иногда чувство как будто нога горячая. В месте где обычно болит. Гинеколог говорит возможно от таблеток Ярина. В феврале 2015 сдавала фибриноген, билирубил, МНО, АЛТ, глюкозу — все в норме. Сейчас нужно ли повторить анализы? И высок ли риск появления тромбов? Боюсь их до ужаса. Или это может проявляться нач. … | |
| 21.10.2015 | Пишу как можно короче. При профилактическом обследовании щитовидной железы перепутали мои анализы ТТГ и Т4 с чужими. Основываясь на чужих анализах, эндокринолог назначил Л-Тироксин в дозировке 125 мкг. Мне 60 лет, вес 120кг при росте 176см, гипертония 15 лет. Постоянно принимаю престариум 10мг и индап 2.5мг. Даже если бы я был болен, лечение нужно было начинать с 6.25мкг. Я принял три таблетки (60 рекомендованных доз) за три дня и после второй начались явные симптомы передозировки- давление 160 … |
Лег в больницу на обследование. Врач сказал, что у Вас мало крови, и поставил капельницу с раствором Рингера 2 банки по 400гр, панангином 4 ампулы, пиридоксином 2 ампулы. Такую капельницу ставили 10 дней подряд без перерыва. Сначала капали в вену на руке, а потом в подключичную вену. Когда поставили в подключичную вену, стал жаловаться на боли в сердце, и мы заметили, что отекли ноги: стопа и чуть выше. Но врач капельницы не отменил. Теперь вернулся из больницы, заметили, что отёк поднялся ещё выше: стопа, голени, колени и выше колен сантиметров на 15. Давали мочегонные, но отеки не сошли. Через несколько дней стали ещё сильнее, из них прямо на кожу выливается жидкость. Ноги до этого были худые, сухие, а теперь их узнать нельзя — такие раздутые, с небольшим раздражением — розовыми пятнышками, и жидкость из них течет, не переставая. Ходить на таких ногах невозможно, т. к. стопа стала круглой из-за отёка. Такой отёк мог появиться из-за переизбытка капельниц? Что же теперь делать?
Михаил, Москва, 75 лет
Ответ:
Хирург-флеболог-лимфолог, врач-хирург первой категории
Здравствуйте, Михаил.
Такой отек в 90 процентов случаев связан с сердечной недостаточностью. Вам срочно нужна консультация кардиолога.
С уважением, Белянина Елена Олеговна.
Берегите вены – важная информация для медсестер и пациентов « Omnibus rebus
Данная информация важна прежде всего для пациентов с хронической болезнью почек (ХБП), у которых скорость клубочковой фильтрации составляет менее 60 мл/мин/1,73 м2. Однако данные рекомендации следует применять и в целом для пациентов с ХБП или для тех, у кого есть факторы риска ее развития. Напомню, что ХБП выявляется почти у 10% взрослого населения, а факторы риска еще более широко представлены в общей популяции, поэтому все описанное ниже может быть актуально и для обычного «практически здорового» человека.
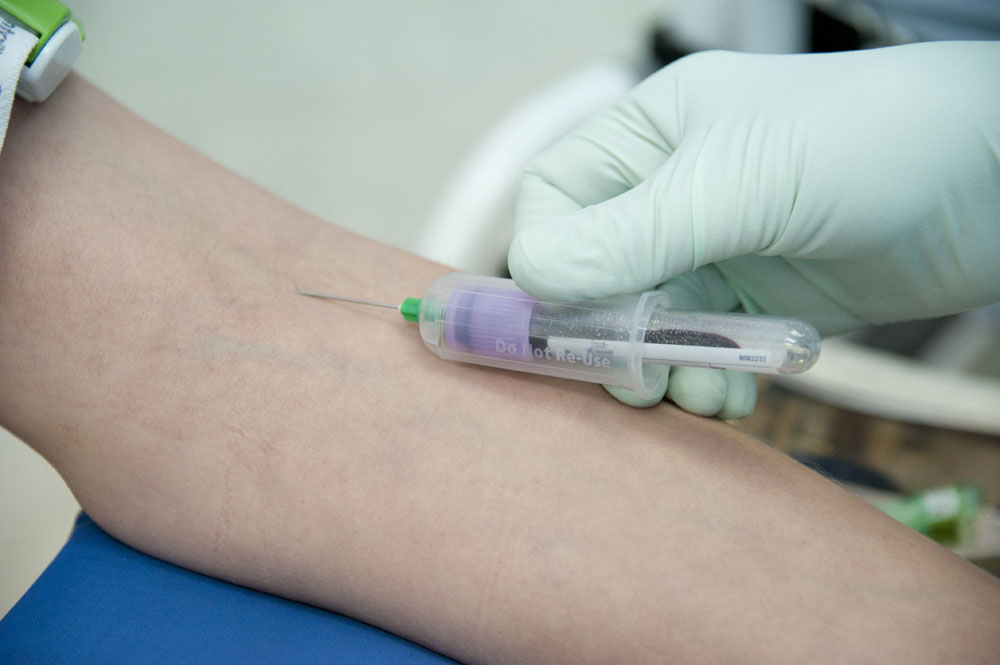
Взятие крови из вены или внутривенное введение лекарств (в медицинской терминологии прокол вены называется «венепункция» или «пункция вены») относятся к наиболее распространенным медицинским вмешательствам. Для больных с ХБП или высоким риском ее развития важен правильный выбор места пункции вен, о чем многие не знают. Это обусловлено тем, что «традиционная» тактика пункции вен (которая преподается в медицинских училищах и колледжах для медсестер) возникла задолго до появления возможности лечить терминальную стадию ХБП (которую также называют «терминальная почечная недостаточность»). Однако в последнее время в целом ряде стран и отдельных центров в отношении пациентов даже с относительно ранними стадиями ХБП принята тактика венепункции, которую можно назвать «Берегите вены», о причинах возникновения и выполнении которой я расскажу ниже.
ξ О нормальном давлении в венах рук
На руках расположены глубокие и поверхностные вены, и именно из поверхностно расположенных вен берут кровь или пунктируют их для ввода лекарств и установки капельниц. В венах на руках давление крови составляет всего 5-10 мм рт.ст. Для сравнения – в артериях на руках пиковое давление в норме может доходить до 139 мм рт.ст. Поскольку давление в венах такое низкое, то венозная стенка содержит относительно мало мышечных клеток, она податливая и хорошо растягивается. После пункции вены на венозной стенке образуется небольшой рубец — точно также как после укола пальца иглой на коже на некоторое время остается небольшой шрам. Этот небольшой рубец на стенке вены после венепункции может оставаться на длительное время (недели, месяцы, годы), и хотя в этом месте целостность венозной стенки полностью восстанавливается, она имеет несколько другую структуру. В обычных условиях это изменение структуры стенки вообще никак себя не проявляет — ведь давление в венах низкое, и поэтому находящаяся в венах кровь не оказывает на такой рубец существенного воздействия.
ξ О гемодиализе и повышенном давлении в венах рук
Ситуация изменится, если в венах в течение длительного времени будет поддерживаться высокое давление, и это давление будет передаваться на измененный небольшим рубцом участок венозной стенки. И вот тут проявляется значение ХБП, которая сама по себе не приводит к существенному повышению венозного давления. Однако у части пациентов имеется повышенный риск прогрессирования заболевания почек с вероятностью снижения скорости клубочковой фильтрации и нарушения других функций почек до настолько выраженного уровня, что пациенту потребуется проведение заместительной почечной терапии. Вероятность этого наиболее высока у пациентов, которые уже имеют сниженную до 60 мл/мин/1,73 м2 и менее скорость клубочковой фильтрации (градации С3-С5 по современной классификации хронической болезни почек). Наиболее часто применяемым видом заместительной почечной терапии является программный гемодиализ (некоторые пациенты называют его «очистка крови», «диализ крови», и даже «диализ почек»). Для проведения гемодиализа требуется создание так называемого «сосудистого доступа», через который кровь будет забираться для удаления токсинов при помощи специального аппарата, и потом очищенная кровь через этот же сосудистый доступ будет возвращаться обратно пациенту. При создании сосудистого доступа используются сосуды руки — стенка вены соединяется со стенкой артерии (в медицинской терминологии такое соединение в зависимости от особенностей формирования будет называться «артерио-венозная фистула» или «сосудистый протез»). Причем при соединении артерии и вены на руке происходит сброс крови из артериальной части соединения в венозную часть. Соответственно, и давление в соответствующей вене будет таким же как в артерии — то есть повышено в разы по сравнению с обычным венозным давлением. При формировании сосудистого доступа такое повышение давления в венозной части соединения — нормальное явление, которое обеспечивает правильную циркуляцию крови и нормальное проведение процедуры гемодиализа.
Более того, можно говорить о том, что наилучшим видом сосудистого доступа для гемодиализа является именно артерио-венозная фистула. Если же у пациента возникают проблемы с артериовенозной фистулой или сосудистым протезом, и их использование невозможно, то альтернативой становится установка центрального венозного катетера. Однако по сравнению с оптимальными видами сосудистого доступа венозный катетер чаще дает осложнения и при его использовании чаще развиваются тяжелые инфекции, что в конечном итоге ухудшает общую выживаемость больных и приводит к повышению летальности. У части пациентов необходимость установки центрального венозного катетера обусловлена именно невозможностью правильной работы артериовенозной фистулы или сосудистого протеза вследствие имевшей место в прошлом травматизации стенки вен, из которых формируется сосудистый доступ. Под действием высокого венозного давления и других факторов в ряде случаев из такого рубца может образовываться аневризма или псевдоаневризма, развиваться тромбоз.
По данным Российского регистра заместительной почечной терапии в течение года лечение гемодиализом начинают около 5 тысяч пациентов, то есть в среднем для жителя России вероятность начала лечения гемодиализом в течение года составляет 0,003%. С учетом не просто годичной, а накопленной в течение жизни вероятности эта цифра существенно выше. По самым простым подсчетам, для среднего взрослого 40 лет суммарная вероятность начала лечения гемодиализом составляет уже 0,12%, а для человека 80 лет — 0,24%. Понятно, что среди пациентов с уже сниженной скоростью клубочковой фильтрации или другими признаками ХБП эта вероятность в течение жизни существенно выше, и достигает целых процентов (а для ряда больных даже приближается к десяти и более процентам). Именно поэтому пациентам с ХБП важно сохранить венозную стенку в хорошем состоянии, поскольку при необходимости вены рук могут быть использованы для формирования сосудистого доступа и проведения гемодиализа.
ξ Об анатомии сосудов рук и сосудистого доступа
И тут мы подходим собственно к вопросам — какие именно вены надо беречь и как можно сохранить стенку вены неповрежденной на случай необходимости формирования сосудистого доступа. Для ответа на них надо коротко рассмотреть анатомию сосудов рук. Чаще всего сосудистый доступ формируется на плече или предплечье за счет соединения ветвей плечевой артерии (arteria brachialis) либо с латеральной (vena cephalica), либо с медиальной (vena basilica) подкожной веной руки (как показано на рисунке). Сливаясь вместе, эти две вены образуют в кубитальной ямке на локтевом сгибе промежуточную вену локтя (vena intermedia cubiti). Даже если пациент никогда не слышал этих названий, то все прекрасно знают где эта вена находится, потому что чаще всего медсестры выполняют венепункцию именно промежуточной вены кубитальной ямки, и именно из нее чаще всего происходит забор крови для анализов или введение лекарственных препаратов. Упомянутые выше латеральная и медиальная подкожные вены рук, которые находятся на внутренней стороне предплечья, также часто используются для взятия крови или для введения лекарств и постановки капельниц. Но ведь именно эти вены и надо беречь от образования небольших рубцов после венепункции! Именно из этих вен будет формироваться сосудистый доступ, если больному потребуется проведение программного гемодиализа! Более того, перечисленные вены внутренней поверхности предплечья и кубитальной ямки впоследствии впадают в ряд вен руки, которые далее вливаются в подключичную вену (vena subclavia). А подключичная вена также очень часто используется в медицине для постановки катетеров. И точно также как и в случае вен предплечья и локтевой ямки, после пункции подключичной вены в ее стенке может оставаться небольшой рубец или сужение. Если в обычных условиях это сужение в подключичной вене никак не будет проявляться, то после формирования сосудистого доступа и повышенного сброса артериальной крови в венозное русло такое сужение может препятствовать нормальному оттоку всей крови и вызывать нарушение правильной работы сосудистого доступа.
Таким образом, по сложившейся в медицине традиции венепункция для забора крови или внутривенных инъекций проводится именно через те вены, которые чаще всего могут служить для формирования сосудистого доступа. Такая традиция возникла потому, что эти вены крупные, они хорошо видны, их легко пунктировать. Эта традиция пунктирования вен возникла задолго до того, как появилась сама возможность проводить гемодиализ и лечить терминальную почечную недостаточность. Но меняются времена, появляются новые виды лечения — надо менять и традиции.
Как было сказано выше, в большинстве случаев в России и целом ряде других стран венепункция чаще всего производится из вен кубитальной ямки или внутренней поверхности предплечья. Просто потому, что знания о возможности начала лечением программным гемодиализом, да и в целом о хронической болезни почек, почти не преподают в медицинских училищах и ВУЗах. Исправить эту ситуацию можно только образованием — и пациентов, и медсестер. Важно отметить, что образование требует времени и вежливого подхода. Поэтому если Вы хотите, чтобы медсестра выполнила венепункцию по описанной ниже методике, то заранее и вежливо скажите медсестре из каких именно вен и почему Вы предпочитаете провести забор крови или введение лекарств, или покажите распечатку этой статьи.
ξ Какой же должна быть техника венепункции?
Невозможно заранее предугадать — разовьется ли в результате пункции вены рубец или сужение, которые сохранятся на годы и могут в дальнейшем нарушить работу сосудистого доступа. Поэтому для больных со скоростью клубочковой фильтрации менее 60 мл/мин/1,73 м2настоятельно рекомендуется, а для больных с другими проявлениями ХБП или факторами риска ее развития можно советовать применять тактику венепункции, которая не затрагивает вены из которых формируется сосудистый доступ.
У таких пациентов для забора крови при анализах, для внутривенного введения лекарственных препаратов, и даже для постановки капельниц предпочтительно использование вены тыльной стороны кисти и предплечья. Именно эти вены не будут участвовать в формировании сосудистого доступа. Поэтому если в результате венепункции в венах тыльной стороны кисти и предплечья образуются рубцы или сужения, то это никак не повлияет на правильную работу сосудистого доступа и возможность лечения больного на программном гемодиализе. Техника венепункции остается обычной: на 10-15 см выше места пункции накладывается жгут, кожа обрабатывается антисептиком, пациент «работает» кулаком, потом производится пункция вены, снятие жгута, и далее — забор крови или введение лекарств. Важно само место пункции: вены тыльной стороны кисти и предплечья.
Следует также помнить, что венепункцию лучше делать на рабочей (доминантной) руке (соответственно, у правшей – правую, а у левшей – левую) — потому что при формировании сосудистого доступа используется, наоборот, недоминантная рука. Даже если эти вены не будут использоваться для формирования доступа, их все равно надо беречь. Поэтому надо следовать общему правилу — если в течение короткого промежутка времени происходит несколько венепункций, то необходимо менять места ввода иглы.
При необходимости установки центрального катетера следует использовать внутреннюю яремную вену (несколько менее предпочтительно — наружную яремную вену), а не подключичную вену. Ведь катетеризация яремной вены не связана с возможными дальнейшими затруднениями в бассейне сосудов, участвующих в формировании доступа для гемодиализа.
В бесплатном доступе существует ряд обучающих фильмов по технике пункции из вен тыльной стороны кисти и предплечья, а также пункции яремной вены. Хотя эти фильмы и на английском языке, понять технику не представляет труда.
Важно четко сформулировать то, как не следует пунктировать вены у перечисленных выше групп пациентов. По перечисленным выше причинам крайне не рекомендуется использовать для взятия крови, введения лекарств или постановки капельниц вены кубитальной ямки и вены внутренней стороны предплечья. Если необходимо установить центральный венозный катетер, то крайне не рекомендуется использовать для этого подключичную вену.
Надо сказать, что у значительной части пациентов вены тыльной стороны кисти и предплечья хорошо видны и контурируются, и тогда для медсестры их пункция не будет представлять трудности. Однако у части больных пунктировать эти вены не удается из-за их глубокого залегания или малого диаметра — и тогда приходится для взятия анализов или внутривенного введения лекарств использовать вены внутренней стороны предплечья. Но надо помнить, что их пункция должна производиться как можно дальше от локтевой ямки и лишь в случае невозможности использования вен тыльной стороны кисти и предплечья.
Mar 9th, 2015
Метки: всемирный день почки, информация для пациентов, пункция вен, сосудистый доступ, среднему медперсоналу
Венозных язв | Johns Hopkins Medicine
Язвы — это открытые кожные язвы. Они могут поразить любой участок кожи. Но чаще всего они возникают на ногах. Венозные язвы — это язвы на ногах, вызванные проблемами с кровотоком (кровообращением) в венах ног.
Обычно, когда вы получаете порез или царапину, процесс заживления вашего тела начинает работать, чтобы закрыть рану. Со временем рана заживает. Но язвы не заживают без надлежащего лечения.
Причины венозных язв
Венозные язвы чаще всего образуются вокруг щиколоток.
Венозные язвы обычно возникают из-за повреждения клапанов в венах ног. Эти клапаны контролируют кровяное давление в венах. Они позволяют ему упасть, когда вы идете. Если артериальное давление в венах ног не падает во время ходьбы, это состояние называется устойчивой венозной гипертензией. Это повышение артериального давления вызывает образование язв на лодыжках.
Венозные язвы также могут быть вызваны другими проблемами с венами ног. К ним относятся:
Варикозное расширение вен. Это большие выпуклые вены на ногах. Они возникают, когда клапаны в венах ног не работают должным образом, позволяя крови скапливаться (скапливаться) в голени.
Хроническая венозная недостаточность. Подобно варикозному расширению вен, это состояние возникает, когда вены ног не могут перекачивать кровь обратно к сердцу. Затем кровь скапливается в ваших голенях, вызывая опухание ног. Поскольку кровь не может нормально течь в ногах, отек может быть очень сильным. Этот сильный отек может оказывать такое сильное давление на кожу, что образуются венозные язвы.
Лечение венозных язв
Венозные язвы требуют надлежащего ухода и лечения для предотвращения инфекции и заживления. Важно, чтобы ваш лечащий врач немедленно проверил наличие венозных язв.
Лечение может потребовать сосредоточения внимания на проблемах с кровообращением или венами, которые вызывают язвы. Или это может означать удаление ткани вокруг раны. Вас могут попросить:
Регулярно очищайте рану
Наложите повязку на язву
Избегайте продуктов, вызывающих чувствительность кожи
Носите компрессионные чулки, чтобы предотвратить скопление крови в ногах и ускорить заживление
Нанесите антибактериальную мазь или другое лекарство местного действия для предотвращения или лечения инфекции
Принимать пероральные антибиотики для профилактики или лечения инфекции
Сделать тест на аллергию
Ношение компрессионного бинта, чтобы кровь продолжала течь обратно к сердцу, также способствует более быстрому заживлению язв.В некоторых случаях требуется операция или кожный трансплантат, чтобы закрыть отверстие в коже.
Профилактика венозных язв
Чтобы предотвратить венозные язвы, сначала нужно предотвратить проблемы с венами. Вы можете сделать это, имея здоровые привычки, которые улучшают кровоток в ногах. Эти изменения в образе жизни могут улучшить кровообращение и снизить риск венозных язв:
Избегайте курения
Похудейте, если у вас избыточный вес или ожирение
Сохраняйте идеальный вес
Регулярно занимайтесь спортом
Часто передвигайтесь
Поднимите (приподнимите) ноги на короткое время, особенно если вы стояли весь день
Также может помочь ношение компрессионных чулок.Они могут:
Предотвратить скопление крови в ногах
Помогает избежать значительного отека
Снизьте риск венозных язв
10 домашних средств от варикозного расширения вен
Варикозное расширение вен возникает, когда вены человека набухают и увеличиваются в размерах. У некоторых людей они могут вызывать боль и дискомфорт. Ряд домашних процедур может помочь уменьшить появление варикозного расширения вен и уменьшить боль.
Около 20 процентов взрослых в какой-то момент испытают варикозное расширение вен. Есть несколько медицинских методов лечения этого состояния, хотя человек может также захотеть попробовать натуральные домашние средства, чтобы облегчить свои симптомы.
В этой статье мы рассмотрим 10 естественных способов лечения варикозного расширения вен в домашних условиях.
Поделиться на Pinterest Варикозные вены имеют темно-синий или фиолетовый оттенок и могут выпирать из-под кожи.Варикозное расширение вен может развиться при ослаблении мелких клапанов в венах.Эти клапаны обычно останавливают обратный ток крови по венам, и когда они повреждены, кровь может скапливаться в венах. Это вызывает перекрученные и опухшие вены, которые также становятся очень заметными.
Варикозное расширение вен может быть заметно из-за их темно-синего или фиолетового цвета, они также часто выпирают из-под кожи.
Другие симптомы варикозного расширения вен включают:
- ощущение жжения или пульсации в ногах
- дискомфорт в ногах с ощущением тяжести или боли
- мышечные судороги, которые могут быть более заметными ночью
- отек ступней и лодыжек
- сухость или зудящая кожа, которая кажется тоньше из-за варикозного расширения вен
Если у человека варикозное расширение вен, они могут попробовать следующие домашние средства, которые помогут справиться с этим заболеванием и улучшить симптомы:
1.Exercise
Регулярные упражнения улучшают кровообращение в ногах, что способствует продвижению крови, скопившейся в венах. Физические упражнения также помогают снизить кровяное давление, что является еще одним фактором, способствующим варикозному расширению вен.
Упражнения с малой ударной нагрузкой помогают задействовать икроножные мышцы без чрезмерного напряжения. К эффективным упражнениям с малой нагрузкой относятся:
- плавание
- ходьба
- езда на велосипеде
- йога
2.Компрессионные чулки
Компрессионные чулки можно приобрести в большинстве аптек, они могут помочь, оказывая давление на ноги. Это помогает мышцам и венам перемещать кровь к сердцу.
Исследование, проведенное в 2018 году, показало, что люди, которые использовали компрессионные чулки выше колена с давлением от 18 до 21 мм рт.ст. в течение одной недели, сообщали об уменьшении боли и болей, связанных с варикозным расширением вен.
Компрессионные чулки можно найти в аптеках или интернет-магазинах.
3. Экстракты растений
Обзорное исследование, проведенное в 2006 году, предполагает, что экстракт конского каштана, Aesculus hippocastanum L., может помочь уменьшить боль в ногах, тяжесть и зуд у людей с хронической венозной недостаточностью, что является основным причина варикозного расширения вен. Aesculus hippocastanum L. можно приобрести в магазинах здоровья и в Интернете.
Обзорное исследование, проведенное в 2010 году, сообщает, что экстракт морской сосны Pinus maritima и экстракт метлы мясника Ruscus aculeatus могут уменьшить отек или отек ног, которые часто связаны с варикозным расширением вен. Ruscus aculeatus можно купить в магазинах здоровья и в Интернете.
Растительные экстракты и эфирные масла должны быть разбавлены в маслах-носителях перед местным применением или использованием в диффузоре для ароматерапии.
4. Диетические изменения
Поделиться на Pinterest Продукты с высоким содержанием калия, такие как миндаль и фисташки, могут помочь при варикозном расширении вен, уменьшая задержку воды в организме.Соленая или богатая натрием пища может вызывать задержку воды в организме, поэтому сокращение количества соленой пищи может минимизировать задержку воды.Продукты с высоким содержанием калия могут помочь уменьшить задержку воды.
К продуктам с высоким содержанием калия относятся:
- миндаль и фисташки
- чечевица и белая фасоль
- картофель
- листовые овощи
- некоторая рыба, такая как лосось и тунец
Продукты с клетчаткой помогают сохранить опорожнение кишечника и предотвращение запоров. Это может быть важно, так как напряжение может усугубить повреждение клапанов или ухудшить их состояние.
К продуктам с высоким содержанием клетчатки относятся:
- орехи, семена и бобовые
- овес, пшеница и льняное семя
- цельнозерновые продукты
Люди с избыточным весом чаще страдают варикозным расширением вен, поэтому избавление от лишних килограммов может снизить давление на вены и уменьшить отек и дискомфорт.
5. Ешьте больше флавоноидов
Добавление продуктов, содержащих флавоноиды, также может помочь человеку уменьшить варикозное расширение вен.
Флавоноиды улучшают кровообращение, что поддерживает кровоток и снижает вероятность ее скопления в венах. Они также помогают снизить кровяное давление в артериях и могут расслабить кровеносные сосуды, что может уменьшить варикозное расширение вен.
Пищевые продукты, содержащие флавоноиды, включают:
- овощи, включая лук, сладкий перец, шпинат и брокколи
- цитрусовые и виноград, вишню, яблоки и чернику
- какао
- чеснок
6.Лекарственные средства на травах
По данным Национального института здоровья, прием экстракта виноградных косточек, Vitis vinifera , внутрь может помочь уменьшить отек в нижних конечностях и другие симптомы хронической венозной недостаточности, хотя в настоящее время существует ограниченное количество доказательств его эффективности. .
Лицо, которому прописаны разжижающие кровь лекарства, следует избегать приема экстракта виноградных косточек в качестве пищевой добавки, поскольку он может взаимодействовать с лекарством и увеличивать риск кровотечения.
7. Выбирайте неограничивающую одежду.
Ношение облегающей одежды может ограничить кровоток. Человек может обнаружить, что его кровообращение улучшается, если носить свободную одежду, которая не ограничивает приток крови к нижней части тела.
Ношение обуви на плоской подошве вместо высоких каблуков также может помочь при варикозном расширении вен на ногах.
8. Держите ноги приподнятыми
Держите ноги приподнятыми, в идеале на том же уровне, что и сердце, или выше, чтобы улучшить кровообращение.Это снижает давление в венах ног, а сила тяжести помогает крови плавно течь обратно к сердцу.
Человек должен стремиться держать ноги в приподнятом положении, если он собирается сидеть в течение длительного времени, например, во время работы или отдыха.
9. Массаж
Слегка массируйте пораженные участки, чтобы кровь продолжала движение по венам. Для оптимального эффекта можно использовать нежные массажные масла или увлажняющий крем.
Однако крайне важно избегать давления непосредственно на вены, так как это может повредить хрупкие ткани.
10. Продолжайте двигаться
Избегайте длительного сидения. Если человеку приходится длительное время сидеть на работе, ему следует стремиться вставать и двигаться или часто менять положение, чтобы кровь текла ровно.
Не сидите со скрещенными ногами, так как это может еще больше ограничить приток крови к ногам и ступням, что может усугубить проблемы с кровообращением.
Стоит ли беспокоиться о темных венах?
Да, вам следует беспокоиться
Заметили ли вы какие-то темные вены на ногах, руках или лице, которых раньше не замечали? Нередко можно увидеть синие вены глубоко под кожей, но, возможно, ваши вены стали приподнятыми и стали более темного цвета.Со временем вы могли заметить и другие симптомы, такие как тяжесть или отек в ногах или боль вокруг вен. Хотя эти симптомы могут быть просто эстетически непривлекательными или неудобными, они также могут указывать на основные состояния здоровья, которые необходимо лечить.
Что такое варикозное расширение вен и сосудистые звездочки?
Варикозное расширение вен очень распространено, особенно у женщин. Обычно они имеют красный или синевато-фиолетовый цвет и кажутся опухшими и приподнятыми.
Вены паука — это сеть вен красного или синего / пурпурного цвета, которая обычно распространяется по ногам или лицу близко к коже.
Что значит, когда у вас темные вены?
Иногда вена может расширяться, растягиваться или набухать от крови, что делает ее более заметной, чем обычно. Это может произойти по разным причинам. Многие из этих причин связаны с регулярными изменениями в жизни или другими благоприятными факторами. Некоторые, однако, могут указывать на основную проблему, требующую посещения врача.
Каковы симптомы темных вен?
Симптомы темных вен могут включать:
- Вены выглядят перекрученными или спутанными
- Кровоточащие вены
- Вены, меняющие цвет
- Затвердение жил
- Боль в ногах
- Жжение в ногах или зуд в ногах
- Воспаление и отек ног вокруг вен
Являются ли темные вены признаком основных проблем со здоровьем?
Темные вены могут быть признаком серьезной проблемы со здоровьем.Хотя для многих они безвредны, они могут быть признаком плохого кровообращения или повышенного риска варикозного расширения вен. С темными венами связаны три опасных основных состояния:
- Тромбоз глубоких вен: Когда сгусток крови образуется в одной из глубоких вен вашего тела. Это вызывает боль в ногах и отек. Он также может вырваться и попасть в легкие, что может вызвать тромбоэмболию легочной артерии.
- Легочная эмболия (PE): Опасное для жизни состояние, проявляющееся болью в груди и одышкой.PE требует немедленной медицинской помощи.
- Заболевание периферических артерий (ЗПА): Распространенная проблема кровообращения, при которой суженные артерии уменьшают приток крови к конечностям. Это снижение кровотока вызывает такие симптомы, как боль в ногах при ходьбе. ЗПА также может быть признаком повсеместного накопления жировых отложений в артериях, что может снизить приток крови к сердцу, мозгу и ногам.
Что вызывает темные вены?
Давайте посмотрим, почему у нас появляются темные вены, что их вызывает, и на другие связанные вопросы.
Прилегают ли вены к поверхности кожи?
Вены могут быть видны, когда они находятся близко к поверхности кожи. Например, вены на ногах имеют тенденцию быть более заметными, потому что они расположены ближе к коже. Эти вены несут кровь к сердцу, что означает, что они от природы синие или фиолетовые. Они могут казаться более очевидными только потому, что вы их раньше не замечали.
Почему кровь в венах синяя или пурпурная?
При обогащении кислородом ваша кровь становится красной.Когда части тела израсходуют кислород, кровь становится синей или фиолетовой. Израсходованная кровь проходит по венам от частей тела обратно к сердцу.
Можно ли получить темные вены при нарушении гормонального баланса?
Гормональные изменения, вызывающие увеличение веса, такие как менопауза, беременность или половое созревание, могут вызвать появление выступающих темных вен. Если вы принимаете противозачаточные таблетки, вы можете заметить вены, которых «раньше не было». Это связано с гормональными сдвигами, которые усиливают кровоток и повышают потоотделение.
Можно ли получить темные вены во время беременности?
Беременность не только вызывает гормональные изменения, но и увеличивает объем крови на 20-40%. Это увеличивает давление на вены и заставляет их расширяться. К счастью, эти изменения временные и обычно проходят после родов.
Может ли старение вызвать темные вены?
Посмотрим правде в глаза; мы все стареем. С возрастом вены становятся более заметными, потому что кожа теряет эластичность и становится тоньше.Вены также становятся более выраженными, поскольку в процессе старения вы естественным образом теряете мышцы и жир.
Какие еще факторы могут вызывать темные вены?
Прежде чем мы расскажем, когда вам следует беспокоиться о темных венах и доступных вариантах лечения, давайте посмотрим, какие другие факторы могут их вызывать.
Ознакомьтесь с этим списком часто задаваемых вопросов, чтобы узнать, какие из них применимы к вашей ситуации и что вы можете сделать для предотвращения и лечения темных вен.
Перенесли ли вы недавно травму, за которой последовал длительный период малоподвижности или отсутствия движения?
Это может вызвать скопление крови в пораженной области, особенно в ногах. Даже без травмы недостаток движения снижает кровообращение и выводит сосудистые звездочки.
У вас тонкая или светлая кожа?
Люди со светлой кожей или светлыми волосами чаще имеют видимые вены.
Вы пьете или курите?
Алкоголь временно расширяет вены, делая их более заметными. Привычное употребление алкоголя может навсегда расширить вены. Длительное употребление табака также вызывает проблемы с венами, потому что он отправляет в кровоток химические вещества, которые сгущают вашу кровь и лишают ее кислорода.Утолщение может вызвать скопление крови, а недостаток кислорода сделает кровь синей, что приведет к потемнению вены.
Становятся ли вены более заметными в летние месяцы?
Это не редкость. Тепло не только увеличивает вены, но и заставляет вашу сосудистую систему работать интенсивнее, в результате чего вены становятся более заметными.
У меня темные вены на ногах Что мне делать?
Темные вены, просвечивающие на коже ног, не редкость и часто безвредны.Однако, если его не лечить, это может вызвать проблемы со здоровьем. Если вас беспокоят вены, обратитесь к врачу, чтобы обсудить причины и доступные варианты лечения, которые помогут вам расслабиться.
Когда следует беспокоиться о темных венах?
Темные или выпуклые вены могут быть признаком сосудистого заболевания, когда они появляются вместе с жжением, зудом или болью. Если у вас есть эти симптомы, вам следует проконсультироваться со своим врачом, так как это могут быть признаки скопления крови.
Когда на груди появляются синие вены, они обычно безвредны, но вам следует проконсультироваться с врачом, если вы пьете, курите, у вас увеличен живот или ведете малоподвижный образ жизни.
Если вены темно-синие и выглядят опухшими или деформированными, возможно, у вас варикозное расширение вен. Варикозное расширение вен не всегда является поводом для беспокойства, но его следует проверить у врача, чтобы исключить возможность каких-либо сосудистых проблем.
Если у вас есть кровоточащая вена или вена, теплая на ощупь, немедленно обратитесь к врачу за медицинской помощью.
Могут ли возникнуть проблемы, если не лечить темные вены?
Темные вены могут вызвать осложнения, так как мешают нормальному течению крови. Большинство людей не испытывают проблем с темными венами. Однако, если его не лечить, это может вызвать:
Язвы: Риск развития венозных язв может возрасти, если у вас варикозное расширение вен.
Кровотечение: Если вена находится близко к поверхности кожи, она может кровоточить, если вы порежете ногу или ударите ее.В этом случае поднимите ногу, чтобы остановить кровотечение. Если кровотечение не проходит, обратитесь за медицинской помощью.
Blog Сгустки: В некоторых случаях они образуются в венах, расположенных близко к поверхности кожи. Это может привести к тромбофлебиту, воспалению вен.
Как предотвратить появление темных вен?
К сожалению, предотвратить образование темных прожилок невозможно. Однако вы можете остановить ухудшение существующих вен с помощью:
- Держите тело в движении
- Поднимите ноги
- Носить компрессионные носки или шланг
- Сделайте упражнения частью повседневной жизни
- Уменьшите потребление натрия и увеличьте калий
- Ешьте продукты с высоким содержанием клетчатки
- Похудеть
- Ешьте больше флавоноидов
- Носить свободную одежду
- Слегка помассируйте вены
Как избавиться от темных вен?
Если вас беспокоит вид вен, их можно вылечить и удалить. Независимо от того, выберете ли вы лечение по косметическим причинам или у вас есть серьезные симптомы, влияющие на здоровье, у вас есть множество вариантов лечения.
Есть надежда, можно убрать темные прожилки!
Изображения до и после процедуры по удалению вен Denver Vein.
Denver Vein специализируется на диагностике и лечении пациентов с варикозным расширением вен и сосудистыми звездочками. Наши минимально инвазивные методы обеспечивают эффективное лечение вен в комфортных амбулаторных условиях и возвращают вас к привычному распорядку дня с минимальным временем простоя.
Варианты лечения темных вен
Для удаления вен предлагаются различные варианты лечения, в том числе:
- ELAS или эндовенозная лазерная терапия — это минимально инвазивная процедура, при которой тонкая лазерная нить вводится в вену через прокол иглой в голени. Энергия лазера используется для нагрева вены изнутри, в результате чего она закрывается.
- Радиочастотная абляция проводится так же, как процедура ELAS, но использует радиочастотную энергию, а не энергию лазера, чтобы нагреть вену и вызвать ее сокращение.
- Амбулаторная флебэктомия проводится под местной анестезией. Небольшой разрез оставляет минимальные рубцы или вообще не оставляет рубцов. Для достижения наилучших результатов флебэктомия часто сочетается с ELAS.
- Склеротерапия — это процедура, при которой раствор, одобренный FDA, вводится в вену через микроиглу, чтобы вызвать воспалительную реакцию, в результате которой вена закрывается, постепенно сокращается и исчезает.
Некоторые планы лечения включают комбинированные процедуры для достижения наилучших результатов.К ним относятся эндовенозная лазерная терапия, инъекционная склеротерапия или амбулаторная флебэктомия. Наш сертифицированный хирург порекомендует вам индивидуальный план лечения во время вашей первичной консультации.
Факты о лечении темных венВозможно, вы не решались удалить темные вены или варикозное расширение вен, потому что слышали, что существуют длительные периоды простоя, побочные эффекты или риск. Это миф. Современные технологии теперь предоставляют нам простые и эффективные методы лечения вен, такие как лазерное лечение, проводимое в офисе без значительных простоев.
Вот несколько фактов о лечении вен:
- Без госпитализации — проводится амбулаторно
- Без значительных простоев
- Не требует постельного режима
- Минимальный риск
- Лечение может принести пользу как мужчинам, так и женщинам
- Профессиональный, высококвалифицированный персонал
- Сертифицированный хирург
- Покрывается страховыми компаниями
- Norton выполняет УЗИ при первом приеме
Хотите узнать больше о лечении вен? Тогда прочтите или FQA по лечению вен.
Следующая история успеха является доказательством того, что вы можете решить косметические проблемы и проблемы со здоровьем, вызванные венами, с помощью и опытом Denver Vein.
История успеха удаления темных вен
«Большое вам спасибо за ваш щедрый вклад в мое лечение вен. Это, безусловно, было необычно, и я искренне поражен и признателен за вашу щедрость. Я очень доволен своими результатами, и мне нравится, как выглядит моя нога. У меня эти варикозные вены уже 15 лет, и я думал, что никогда не избавлюсь от них.Вы и ваши сотрудники проявили такой профессионализм и сострадание, и я огромное вам спасибо за помощь ». –C
У вас есть темные вены на ногах, руках или лице? Вы обеспокоены тем, что они являются признаком серьезной проблемы со здоровьем? Или вы просто хотите их удалить, так как они выглядят некрасиво?
Получите помощь от Эксперты по удалению вен !От диагностики до лечения доктор Нортон и команда Denver Vein готовы помочь вам. Мы выслушаем ваши опасения, проведем полное обследование и вместе с вами разработаем план решения косметических проблем и проблем со здоровьем, вызванных вашими венами.
У нас есть собственное УЗИ, и врач, отображающий ваши вены для процедуры, — это тот же врач, который проводит операцию. Все услуги предоставляются под одной крышей, а это означает, что вы получите больше услуг с меньшим количеством посещений, меньше поездок и меньше стресса!
Свяжитесь с нами, чтобы договориться о встрече сегодня!
Ресурсов:
Резюме
Название статьи
Стоит ли мне беспокоиться о темных венах?
Описание
Заметили ли вы какие-то темные вены на ногах, руках или лице, которых не замечали раньше? ДокторNorton и команда Denver Vein здесь для вас.
Выпуклые вены — симптомы, причины, лечение
Набухание вен — это симптом, который обычно возникает при различных состояниях, таких как тромбофлебит, беременность, пожилой возраст и врожденные дефекты клапанов в венах. Варикозное расширение вен расширено, часто искажено, а вены опухшие, что может вызывать болезненные ощущения. Варикозное расширение вен чаще всего встречается на ногах.
В венах есть клапаны, которые действуют как односторонние створки, предотвращая отток крови назад при движении вверх по ногам.Вздутие вен возникает, когда клапаны не работают должным образом, что позволяет крови скапливаться и расширять вену. Это может произойти при состояниях, влияющих на саму вену, или в сочетании с более общими состояниями, такими как беременность и старение. Воспаление и набухание вены (тромбофлебит) — частая причина вздутия вен. Другие частые причины включают отсутствие движений и ожирение. Препятствия для кровотока в венах также могут вызвать выпуклость.
Беременность у некоторых женщин может привести к вздутию вен.Беременность увеличивает объем крови в теле, но уменьшает кровоток от ног к тазу. Снижение кровотока из ног может привести к вздутию вен на ногах. Выпуклость вен может ухудшиться на поздних сроках беременности, когда матка оказывает большее давление на вены ног.
Пожилой возраст также может вызвать вздутие вен. В результате старения вены могут ослабевать и терять эластичность, и они становятся неспособными эффективно направлять кровь обратно к сердцу.По мере того как кровь скапливается в венах, они увеличиваются в размерах и набухают.
В некоторых случаях вздутие вен может быть признаком серьезного заболевания. Немедленно обратитесь за медицинской помощью. Если вы заметили вздутие вен вместе с кожными язвами или внезапный отек в области выпуклых вен. Это симптомы заболевания периферических сосудов и тромбов. Кроме того, если ваши вздутые вены не проходят или вызывают у вас беспокойство, обратиться за неотложной медицинской помощью .
Боль в ноге, вызванная проблемами кровеносных сосудов
Боль в ноге может возникать из-за проблем с артериями и / или венами в ноге.Кровеносные сосуды в ноге могут закупориваться, сдавливаться или воспаляться. Ниже описаны общие состояния, которые вызывают боль в ногах из-за проблем с кровеносными сосудами.
Причины боли в ногах и стопах СохранитьСнижение кровоснабжения ног может вызвать онемение и боль, которые распространяются на ногу во время ходьбы. Прочтите: Причины боли в ногах и стопах
Сосудистая хромота
Боль в ногах из-за снижения кровоснабжения называется сосудистой хромотой.Состояние возникает, когда одна или несколько артерий в ноге блокируются, что приводит к снижению или полной потере кровоснабжения мышц ног. Типичные симптомы включают 1 :
- Боль в ступнях, которая постепенно распространяется вверх в ногу при ходьбе; боль утихает после прекращения ходьбы
- Покраснение на коже, которое облегчается, когда ноги приподняты вверх
- Онемение и / или слабость в пораженной ноге
Сосудистая хромота может поражать одну или обе ноги одновременно.
объявление
Тромбоз глубоких вен
Тромб в глубокой вене называется тромбозом глубоких вен. Симптомы зависят от степени и местоположения сгустка и могут включать 2 :
- Боль и болезненность в ноге или бедре
- Покраснение и стянутость кожи голени
- Тепло и припухлость в пораженных областях
Состояние может стать серьезным, если сгусток крови смещается и переносится через кровоток в другие органы, такие как легкие (тромбоэмболия легочной артерии).
Тромбоз глубоких вен может также начаться с вздутия или варикозного расширения вен, вызывающих ноющую боль и зуд в ноге. 3 Эти вены более поверхностные и имеют паукообразный вид.
В этой статье:
Синдром хронического напряжения
Повышенное давление в пучках мышечной ткани или отделах ноги может вызвать боль в ногах и ступнях. Симптомы в основном включают 4 :
- Боль , которая часто начинается во время тренировки или тренировки и проходит после отдыха
- Онемение и покалывание в пораженной ноге
- Слабость в мышцах голеностопного сустава, из-за которой ступня «хлопает» по земле при ходьбе
По мере прогрессирования состояния боль может возникать и в покое.
объявление
Проблемы с кровеносными сосудами в ноге (ногах) обычно возникают из-за травм, преклонного возраста и наличия определенных основных состояний, таких как диабет или ожирение. Медицинский работник может помочь диагностировать причину и тип заболевания кровеносных сосудов. Раннее лечение может помочь контролировать и предотвратить прогрессирование боли.
Список литературы
- 1.Grimm BD, Blessinger BJ, Darden BV, Brigham CD, Kneisl JS, Laxer EB. Имитаторы поясничной радикулопатии.Журнал Американской академии хирургов-ортопедов. 2015; 23 (1): 7-17. DOI: 10.5435 / jaaos-23-01-7
- 2.Kruger PC, Eikelboom JW, Douketis JD, Hankey GJ. Тромбоз глубоких вен: обновленная информация о диагностике и лечении. Медицинский журнал Австралии. Июнь 2019. doi: 10.5694 / mja2.50201
- 3. Линь Ф, Чжан С., Сунь Й, Рен С., Лю П. Лечение варикозного расширения вен. Int Surg. 2015; 100 (1): 185–189. DOI: 10.9738 / INTSURG-D-14-00084.1
- 4. Burrus MT, Werner BC, Starman JS, et al. Хроническая боль в ногах у спортсменов.Американский журнал спортивной медицины. 2014; 43 (6): 1538-1547. doi: 10.1177 / 0363546514545859
Влияние прогестерона на варикозное расширение вен
Возможно, вы уже знаете, что женщины более склонны к варикозному расширению вен, чем мужчины. Но почему это? Что ж, одна из причин — гормоны, присутствующие в разное время в жизни женщины. И эстроген, и прогестерон могут играть определенную роль в развитии варикозного расширения вен.
Узнайте больше о том, как эти гормоны могут повлиять на здоровье вен и что вы можете сделать с варикозным расширением вен, вызванным дисбалансом прогестерона.
Как прогестерон вызывает варикозное расширение вен
Гормональные изменения прогестерона и эстрогена могут быть причиной развития варикозного расширения вен. Хотя гормоны необходимы для нормального функционирования организма, дисбаланс может иметь неблагоприятные последствия.
Прогестерон может оказывать значительное влияние на общее состояние вен и формирование варикозного расширения вен. Его уменьшенное присутствие может расширить мелкие вены и сделать их более заметными, чем они были бы в противном случае.
Вены на ногах, известные как подкожные вены, более чувствительны к дисбалансу прогестерона. Если уровень прогестерона колеблется, это может привести к повреждению. Ослабленные стенки сосудов не выдерживают повышения артериального давления. При повышенном давлении вена может расшириться и не сможет эффективно транспортировать кровь. Эти вены могут увеличиваться и перекручиваться из-за переполнения кровью.
Несбалансированный прогестерон также может привести к повреждению мелких клапанов внутри вен.Эти клапаны удерживают кровь в одном направлении, к сердцу. Если клапаны не работают должным образом, может произойти обратный ток крови, что приведет к дальнейшему отеку и повреждению уже ослабленных стенок вен.
Влияние беременности на варикозное расширение вен
Беременность сопровождается множеством физических изменений, и ваши вены не останутся без внимания. Многие женщины обнаруживают, что у их нового малыша появились новые, не такие уж маленькие варикозные вены.
Во время беременности уровень гормонов резко меняется.Даже в течение первого триместра у многих женщин начнут развиваться венозные заболевания из-за изменений уровня прогестерона. Они могут заметить появление небольших сосудистых звездочек по всему телу, а также варикозное расширение вен.
Объем крови увеличивается во время беременности, от 20% до 100% больше крови по сравнению с беременностью. Это увеличение объема крови, перемещающейся по телу, может оказать дополнительную нагрузку на ослабленные вены. Стенки вен наполняются большим количеством крови и плазмы, чем они могут выдержать, и это играет роль в расширении вен.
Гормональные изменения в прогестероне также могут вызывать задержку воды и прибавку в весе у матери. Эти дополнительные факторы могут усилить давление на вены и обострить проблему. После родов многие женщины заметят улучшение варикозного расширения вен в ближайшие месяцы, но некоторые этого не сделают. С каждой следующей беременностью повреждение вен увеличивается, и патологические вены могут не исчезнуть сами по себе.
Доктор Кейзер, сертифицированный сосудистый хирург Центра вен, объясняет варикозное расширение вен для женщин во время беременности и менопаузы в этом видео.
Гормоны во время менопаузы, влияющие на здоровье вен
Менопауза наступает по мере взросления женщин, часто в возрасте от 40 до 50. В это время менструальный цикл прекращается по мере изменения гормонов. Яичники перестают вырабатывать тот же уровень гормонов, а количество прогестерона и эстрогена упадет. Эта капля ослабляет вены, и могут начаться повреждения. С возрастом кожа может стать менее эластичной и тонкой, что облегчает обнаружение варикозного расширения вен с поверхности.
До этого момента некоторые женщины, у которых никогда не было варикозного расширения вен, могут начать замечать их впервые.Те, у кого ранее было варикозное расширение вен, могут видеть, как они ухудшаются и развиваются сильнее, особенно в ногах.
Ослабленные стенки вен не способны удерживать кровь или передавать ее по телу. Когда клапаны перестают работать эффективно, на каждую вену оказывается большее давление, что приводит к их вздутию. В этой области кровообращение может уменьшиться, что приведет к образованию небольших сосудистых звездочек по всей области. Плохое кровообращение способствует тому, что кожа становится тонкой как бумага, что может превратить внутреннюю вену в варикозную язву.
Наряду с ухудшением здоровья вен женщины могут также испытывать следующие симптомы во время менопаузы:
- Ночная потливость
- Приливы
- Сухость влагалища
- Проблемы со сном
- Изменения настроения
- Увеличение веса
- Истончение волос
Эти ослабленные стенки вен и клапаны, а также увеличение веса в результате менопаузы могут сделать риск развития варикозного расширения вен еще более вероятным. Если не лечить подобные венозные заболевания, могут возникнуть более серьезные проблемы со здоровьем вен.
Что делать с варикозным расширением вен, вызванным гормонами?
Хотя варикозное расширение вен может быть частично наследственным, есть шаги, которые можно предпринять, чтобы минимизировать их образование.
Попробуйте эти травы и добавки:
- Конский каштан: эта трава используется для улучшения внешнего вида варикозного расширения вен и сосудистых звездочек. Конский каштан — тоник, который помогает подтянуть вены. Он помогает закрыть крошечные сломанные капилляры, которые появляются на поверхности кожи. Эта трава также может подавлять ферменты, разрушающие кровеносные сосуды и защищающие вены.
- Витамин C: со временем употребление витамина C может помочь восстановить здоровье вен. Это соединение является строительным материалом для вен и кровеносных сосудов, и оно может помочь сделать их сильнее.
Упражнение!
Если вы работаете за столом или много времени проводите сидя, улучшение кровотока может улучшить состояние вен и улучшить видимость варикозного расширения вен. Движение мышц помогает проталкивать скопившуюся кровь обратно по телу. Улучшение кровообращения может помочь снять сильное давление в ногах с неисправным варикозным расширением вен.
Сохраняйте спокойствие.
Перегрев может ухудшить варикозное расширение вен. Тепло заставляет вены расширяться и открываться больше, чем следовало бы. Эта лишняя кровь может застрять и усугубить отек и боль. Избегайте горячих ванн и джакузи и оставайтесь в тени. Если вы находитесь на улице, найдите способы сохранить прохладу, например, ледяную воду, переносной вентилятор или мокрые полотенца, накинутые на ноги.
Если у вас после менопаузы варикозное расширение вен, вам может помочь Центр вен. Мы предлагаем комплексные обследования состояния вен, чтобы оценить любые серьезные проблемы со здоровьем, связанные с заболеванием вен.Когда необходимо лечение, в наших офисах в Нэшвилле, Брентвуде и Франклине, Теннесси, есть сертифицированные сосудистые хирурги, готовые провести вашу процедуру. Процедуры варьируются от косметических до медицинских, и наша команда может помочь вам решить, какой путь лучше всего подходит для вашего здоровья. Позвоните нам по телефону 615.269.9007, чтобы записаться на прием.
Чего ожидать после абляции подкожной вены — La Jolla Vein Care
После процедуры абляции вены, такой как радиочастотная или лазерная абляция, ощущения отека ноги являются нормальным явлением.Отек — это жидкость, которая была помещена вокруг вены, и называется тумесцентным анестетиком. Вы почувствуете припухлость в том месте, где обрабатывалась вена. Если лечили вену на бедре, ваше бедро будет опухшим. Если обрабатывалась вена на задней части голени, икра будет опухшей. К вечеру или на следующее утро опухоль медленно впитается.
Иногда опухоль выходит из мест укола крошечной иглой. По этой причине мы поместим марлю внутрь чулок.Ночью перед сном потянитесь, вытащите марлю и выбросьте ее. Достаточно одной капли крови, чтобы марля стала кровавой. Это тоже нормально, и беспокоиться не о чем.
Перед сном снимите туз-повязку, покрывающую чулок. Вы будете носить чулки всю ночь (точнее, 72 часа). Если чулок вызывает боль в ступнях, ногах или онемение пальцев ног, снимите их на ночь и спите без них. Может быть, слишком туго.Позвоните нам утром, чтобы мы могли проконсультировать.
Вечером перед процедурой у вас также может болеть нога. Когда он начнет пульсировать, встаньте и идите. Обычно это помогает ему почувствовать себя лучше. Ибупрофен или тайленол помогают уменьшить дискомфорт. Вы также можете приложить лед, поместив лед в пакет с застежкой-молнией и приложив холод к больным участкам ноги. Нет необходимости спать с приподнятыми ногами, но можно сделать это, если так будет удобнее.
Когда вы сидите подольше, например, наблюдаете за движением ночью, поднимите ноги.
Во избежание образования тромбов часто ходите в течение дня. Практическое правило — ходить не менее 30 минут два раза в день. Ходьбе нет предела.




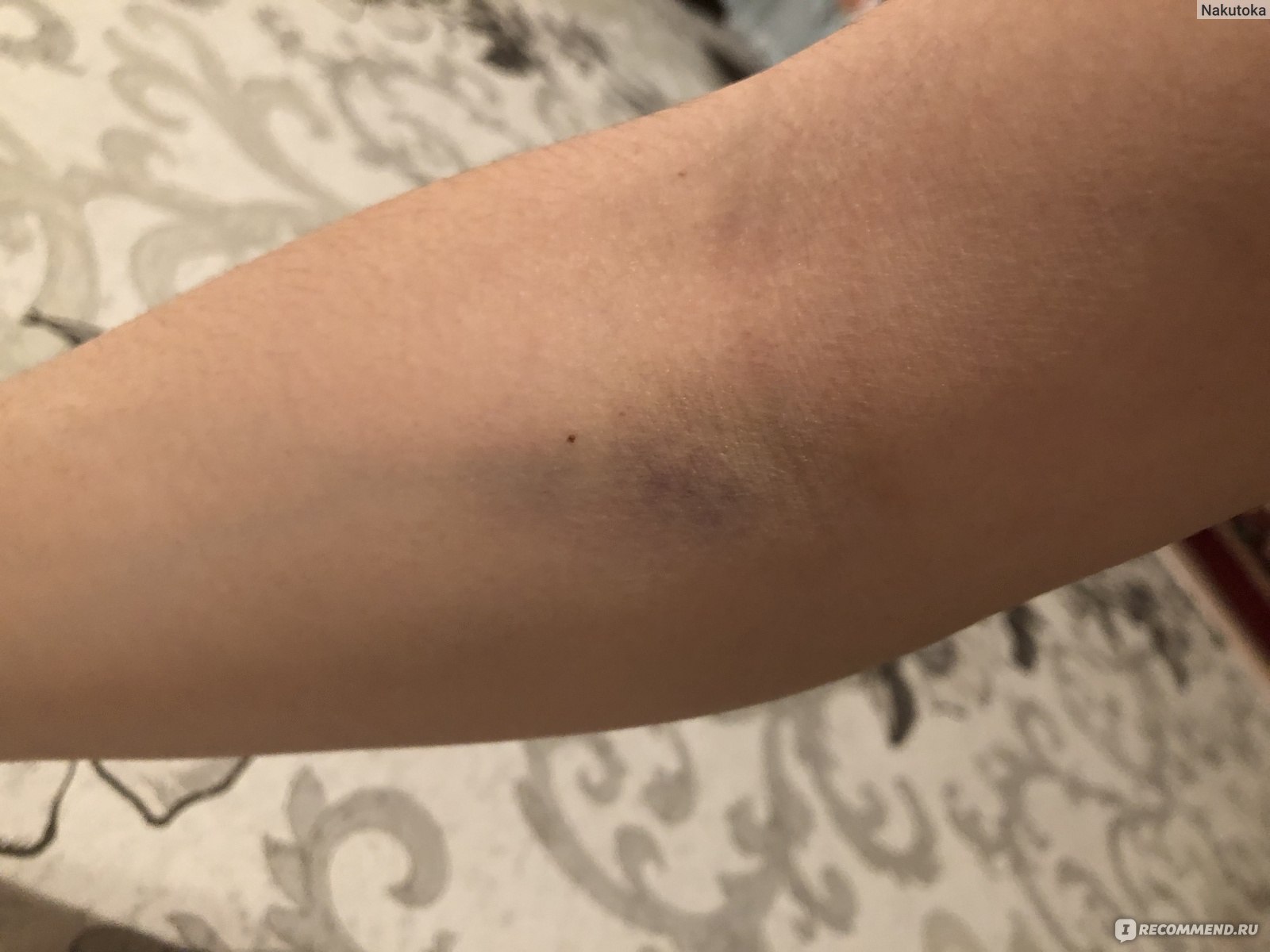 ..
..