болезни и симптомы, лечение и отзывы
Автор Мария Семенова На чтение 19 мин. Опубликовано
Воспаление женских половых органов — это обширная и очень распространённая группа заболеваний в гинекологии. Она включает в себя целый комплекс патологий, которые затрагивают все отделы женской репродуктивной системы. Идёт их деление на воспаление наружных и внутренних половых органов.
Так к наружным принято относить вульву, большие и малые половые губы, влагалище и шейку матки. А к внутренним относится матка, маточные трубы, яичники, а также их связки, которые являются неотъемлемой частью женской половой системы.
Чаще всего с проблемой воспаления органов репродуктивной системы сталкиваются женщины репродуктивного возраста.
Поскольку основным способом передачи уже длительное время считают незащищённый половой акт, то воспаление возникает преимущественно у сексуально активной части женского населения.
При этом необходимо отметить, что группу риска по воспалениям занимают девушки и женщины имеющие более 3 половых партнеров, в таком случае частота развития патологии возрастает в несколько раз. Из наиболее распространённых воспалений выделяют вагинит, цервицит, эндометрит, эрозию шейки матки и реже аднексит.
Такие воспалительные процессы, как бартолинит встречаются достаточно редко. Очень часто воспаление сопряжено с наличием инфекции, передающееся половым путём.Поэтому при диагностике и наличии патологии следует не забывать о данном виде поражения. Среди инфекций передающихся половым путём в настоящее время лидируют трихомониаз, хламидиоз и гонорея.
Причины воспаления женских половых органов
Что касается таких заболеваний как вульвит, вагинит, цервицит, эндометрит, то это достаточно много возбудителей. Не всегда это специфические микроорганизмы.
При снижении защитных сил организма проявлять свою патогенность могут также условно-патогенные микроорганизмы, которые в норме находятся в женском организме, но иммунные силы не дают им проявить свои воздействия.
К ним относят преимущественно стафилококка, стрептококка, грибы рода Кандида, некоторые вирусные частицы. Из патогенных оказывают своё отрицательное воздействие гонококки, хламидии, трихомонады, и другие.
Факторы, способствующие воспалению
Зависеть они будут от формы процесса:
- В первую очередь, это передача половым путём как специфических инфекций, так и условно-патогенных микроорганизмов.
- Нарушение правил личной гигиены. Неправильное использование гигиенических средств.
- Наличие сопутствующих заболеваний, как воспалительного, так и не воспалительного происхождения.
- Использование некачественного нижнего белья, не соответствующего размеру или из синтетического материала. Некоторые модели белья могут спровоцировать появление заболеваний.
- Снижение иммунных сил организма.
 Одним из самых частых провоцирующих факторов могут быть очаги хронической инфекции или переохлаждения.
Одним из самых частых провоцирующих факторов могут быть очаги хронической инфекции или переохлаждения. - Недостаточно полноценное питание. Особенно в данном случае провоцирующим выступает употребление большого количества простых углеводов и сахара.
- Сахарный диабет является одним из провоцирующих факторов в развитии кандидоза.
Симптомы заболевания
Они могут быть абсолютно различными:
- Среди них самым распространённым является боль. Характеристика ее может быть острой или тупой, ноющей.
- Также это выделения из половых путей, характер при разном воспалении различный, но всегда патологический.
- Кроме того, это может быть зуд и жжение в области половых органов. В некоторых случаях подобный признаке воспаления настолько выражен, что нарушает образ жизни женщины и приводит к повышению нервной возбудимости.
- Может возникать и нарушение общего состояния, оно выражается в проявлении интоксикации, связанной с воспалительным процессом, повышением температуры тела и в некоторых случаях изменением работы органов и систем.

Формы заболевания
Во первых, разделяю все воспаления женских половых органов по причине, способствующей ее формированию:
- Бактериальная
- Грибковая
- Вирусная.
Также это стадии развития воспаления:
- Острая
- Подострая
- Хроническая
- Латентная.
Виды воспалительных заболеваний женских половых органов
Вульвит
Это воспаление наружного отдела вульвы. Встречается у представительниц женского пола, девочки наиболее подвержены данному воспалительному процессу.
При этом частота данного воспаления связана с тем, что вульва имеет доступное в анатомическое плане расположение для проникновения инфекционного фактора.
В настоящее время выделено несколько вариантов развития воспаления,среди них инфекционный вульвит неспецифической причины, а также специфическое воспаление и строфическое поражение, связанное с недостаточностью гормонального фона.
Симптомы вульвита:
- Общее самочувствие, обычно не нарушается, температура тела не повышается и признаков интоксикации не отмечается.
- Некоторые женщины даже не замечают каких-либо симптомов, а выявляется воспаление лишь при осмотре у специалиста.
- А также это наличие покраснения наружных половых органов, присоединение зуда, жжения.
- Выделения имеют патологический воспалительный характер, зависеть они будут от того, кем спровоцирован процесс. Количество их также зависит от развития и степени воспаления. В некоторых случаях может присоединяться выраженный дискомфорт, появляются позывы к мочеиспусканию, дизурия и рези.
- Во время полового акта имеется сильное болевое раздражение, в последствии женщины видят появление кровянистых выделений, связанных с повреждением слизистой. Она становится во время воспаления вульвы отечной, рыхлой и уязвимой.
Бартолинит
Это воспалительное поражение наружного отдела половых путей — бартолиновых желёз. В норме они выполняют очень важные функции, направлены на выработку слизи в область влагалища, а также смазки для обеспечения полноценного акта.
В норме они выполняют очень важные функции, направлены на выработку слизи в область влагалища, а также смазки для обеспечения полноценного акта.
Рассмотрим данное заболевание подробнее:
- Механизм заражения связан с анатомическими особенностями расположением железы. Это связано с тем, что выводной проток расположен в области преддверия влагалища, поэтому имеется широкий доступ поступления микроорганизмов.
- Могут быть возбудители из влагалищной среды или из окружающего пространства, из-за тесной анатомической связи с прямой кишкой.
- Кроме того, для того, чтобы возбудитель проявил свои патогенные свойства необходимо воздействовать провоцирующим факторам, способствующим снижению иммунитета, в основном местного. К ним относят бритьё чужими инструментами или старыми лезвиями, несоблюдение правил личной гигиены, ношение тесного белья, особенно из синтетических материалов.
- Воспаление достаточно редко встречающееся, преимущественно возникает в возрасте 25 — 35 лет, очень часто может сочетаться с другими воспалительными патологиями половых органов.
 Начинает первоначально, как правило, остро.
Начинает первоначально, как правило, остро.
Женщина отмечает:
- Появление сильного болевого раздражения в области входа во влагалище.
- Она не может нормально работать, с трудом садиться и половой контакт невозможен.
- На половой губе можно пропальпировать образование, размеры могут быть различными, от 2-3 см до 10 см, консистенция на начальном этапе мягковатая.
- Кожа имеет повышенную температуру, по сравнению с другими участками.
Если воспаление не вылечить на данном этапе, то в последствии оно переходит в хроническое течение или развитие таких осложнений как кисты или абсцессы.
Когда заболевание переходит в абсцесс, то опухоль имеет плотную консистенцию, размеры в большинстве случаев большие, форма округлая или овальная, а в некоторых случаях появляется флуктуация. Общее состояние нарушается, поднимается температура, появляются признаки интоксикации, иногда она перетекает в лихорадку. Воспаление бартолиновой железы требует обязательного лечения.
Цервицит
Это воспаление шейки матки. Она является промежуточным участком между внутренними и наружными половыми органами. При этом идёт вовлечение в патологический процесс слизистой оболочки. Поскольку шейка матки имеет разделение на два основных участка— экзоцервикс и эндоцервикс.
На наружных отделах преимущественно расположен многослойный плоский эпителий, в то время как внутри ее выстилает цилиндрический. Именно воспаление цилиндрического эпителия наиболее опасно, так как повышается риск перехода его на матку.
Вызывать цервицит могут различные факторы, среди них бактерии, вирусы или грибы. Большое значение играет наличие провоцирующих факторов, способствующих развитию воспаления.
Для цервицита это:
- Частая смена половых партнеров без использования презервативов.
- Наличие инфекций передающихся половым путём, а также нарушение микробиоценоза влагалища.
- Частые переохлаждения, воспаления во влагалище или матке, а также снижение иммунитета.
 Этому может способствовать вирус иммунодефицита человека.
Этому может способствовать вирус иммунодефицита человека. - Наличие вируса папилломы человека, именно тех типов, которые являются тропарями к шейке матки.
В большинстве случаев воспаление шейки матки протекает бессимптомно. Поэтому выявляется оно часто лишь при осмотре женщины специалистом.
Лишь в некоторых случаях это наличие выделений из половых путей. Во время влагалищного осмотра выявляется покраснение слизистой оболочки, наличие усиленного сосудистого рисунка, а также очаговых дефектов слизистой оболочки. Из наружного зева появляется отделяемое преимущественно патологического характера, от сливкообразного до гнойного.
Эрозия шейки матки
Это патологический процесс, возникающий на наружной части шейки матки. Характеризуется он Наличием дефекта слизистой оболочки.
Возникать данный процесс может у женщин в любом возрасте, но частота повышается у сексуально-активных женщин.
Средний возраст данной группы это 18 — 35 лет. Это связано с частой сменой половых партнеров.
Это связано с частой сменой половых партнеров.
Особую опасность данная патология вызывает при сочетании папилломавирусной инфекции с дефектом слизистой оболочки.
Наиболее опасными типами считают 16 и 18, они могут способствовать развитию онкологического процесса. В большинстве случаев эрозия шейки матки сочетается с воспалением в шейке и влагалище, может становиться следствием этого процесса.
Протекает она, как правило, бессимптомно. Женщина не будет чувствовать боли из-за того, что шейка матки лишена болевых рецепторов, а значит воспаление будет проявляться только морфологически. Может лишь проявляться появлением кровянистых или коричневых выделений, особенно после полового акта.
Выявляется она преимущественно при осмотре в зеркалах гинекологом. Можно увидеть дефекты на слизистой оболочке экзоцервикса шейки матки, в данном случае шейка не будет равномерно гладкой и розовой. На ней появляется гиперемия, кровоизлияния, дефекты слизистой оболочки, а так же признаки старого воспалительного процесса.
Эндометрит
Это воспалительный процесс, который характеризуется поражением слизистой оболочке полости матки.
Патологическое состояние затрагивает функциональные клетки, которые отторгаются при менструации.
Процесс может иметь различное течение, это либо острое или хроническое .
Острый процесс имеет яркую клинику:
- Женщина отмечает выраженную болезненность, в области нижних отделов живота.
- Половой акт становится резко болезненным. Боль имеет острый характер, в последствии она становится тянувшейся и ноющей. Она нарушает нормальную жизнь женщины, ухудшает работоспособность и переносимость физической нагрузки.
- Может повышаться температура тела, она достигает фебрильных и субфебрильных цифр.
- Из половых путей могут быть выделения патологического характера, на начальных этапах этотсерозные, в последствии это сукровичные и реже гнойные.
При хроническом течении процесса симптоматика, как правило, стёрта. Болевой синдром в данном случае имеет стертое течение, боль ноющая незначительно выраженная. Она усиливается при физической нагрузке, половом акте и т.д.
Болевой синдром в данном случае имеет стертое течение, боль ноющая незначительно выраженная. Она усиливается при физической нагрузке, половом акте и т.д.
В осенне-весенний период может происходить обострение процесса. Температура при хроническом процессе обычно не поднимается, лишь в редких случаях бывает субфебрильной.
Может отмечаться также и латентная, при которой клиника бывает очень стертой, но она как правило самая коварная, так как идёт нарушение в органе, и очень часто развиваются осложнения, а лечения, как правило, не назначается.
Аднексит
Это распространённое воспаление яичников у женщины. Является очень опасной патологией, так как не вовремя вылеченный процесс приводит к развитию осложнений. Группу риска по воспалению придатков составляют женщины молодого возраста, это 20 — 30 лет.
Острый процесс начинает развиваться как правило быстро:
- У женщины появляется болевой синдром, ярко выраженный на стороне поражения или если процесс двусторонний, то боль занимает обе паховых области.

- Может нарушаться мочеиспускание, оно становится болезненным, кроме того, учащенным.
- Ухудшается общее состояние, повышается температура тела, возрастает интоксикация.
- Женщина испытывает боль во время полового акта.
Воспаление яичников может распространяться на близлежащие ткани, что в некоторых случаях осложняется сальпингоофоритом, пеливиоперитонитом, разлитым перитонитом.
При переходе острого процесса в хронический, болевой синдром становится менее выраженным. Беспокоить он начинает женщину при обострении воспаления или в осенне-весенний период. Данное течение воспаления может приводить к спаечному процессу в органах малого таза.
Может нарушаться менструальный цикл, он склонен к задержкам и отсутствию наступления овуляции. Латентное течение воспаления приводит к бесплодию.
Кандидоз
Это воспалительное заболевание органов половой системы. Может возникать на любых этапах наружных половых органов. Причиной данного воспаления является гриб рода Candida .
Может возникать на любых этапах наружных половых органов. Причиной данного воспаления является гриб рода Candida .
Это условно-патогенный возбудитель, который в норме находится на кожных покровах и слизистых оболочках и при нормальном состоянии иммунитета не возникает воспаления.
Характеристика кандидоза:
- Для развития патологического процесса необходимо воздействие провоцирующих факторов. Среди них тяжелые эндокринные и соматические заболевания, нарушение образа жизни, гигиены и питания, а также половой путь передачи.
- Характеризуется кандидозное воспаление появлением сильного зуда и жжения, способствующего раздражению слизистых оболочек и кожных покровов. На месте поражения появляется в различной степени выраженности отек, который так же сопровождается покраснением слизистой оболочки.
- Для женщины подобный симптом способствует нарушению общего состояния, появляется ухудшение самочувствия, изменяется качество сна, а также повышается нервозность и переносимость к стрессу.
 Мочеиспускание проявляется императивными позывами, резями и в некоторых случаях выраженной болью.
Мочеиспускание проявляется императивными позывами, резями и в некоторых случаях выраженной болью. - Температура тела, как правило, остаётся нормальной. Обычно она повышается после присоединения бактериальной или вирусной инфекции.
- Основным проявлением кандидоза половых органов являются обильные творожистые выделения из половых путей. Обычно цвет их белый или слегка желтоватый. Консистенция густая, имеющая плотные вкрапления. Именно за счёт этого их называют творожистыми, а заболевание молочницей.
Инфекционные воспаления
Гонорея
Гонорея — это воспалительное поражение, относящееся к классу специфических. Вызвано оно специфическим микроорганизмом, относящимся к грамотрицательным группам.
Характеристика заболевания:
- Данный возбудитель относится к специфическим, поражает преимущественно слизистые оболочки мочеполового тракта. В результате идёт во
Воспаления в гинекологии * Клиника Диана в СПБ
На воспалительные патологии приходится более половины случаев гинекологических заболеваний. Эти болезни часто приводят к бесплодию и нарушают функцию соседних органов.
Эти болезни часто приводят к бесплодию и нарушают функцию соседних органов.
Чем раньше женщина обратит внимание на симптомы воспаления и начнет лечиться у врача – специалиста по гинекологии, тем лучше будет результат проведенного лечения.
Основные причины воспалений в гинекологии
- Нарушение микрофлоры половых путей, вызванное бесконтрольным приемом антибиотиков, нарушением личной гигиены, беспорядочной половой жизнью.
- Половые инфекции – одна из самых частых причин воспалений в гинекологии.
- Переохлаждение, особенно при сочетании с другими факторами.
- Роды, осложненные инфекцией.
- Аборты, особенно проведенные травматичным хирургическим методом.
- Выскабливания и прочие диагностические процедуры, применяемые в гинекологии.
- Переход воспалительных и инфекционных процессов с мочевыделительных органов.
- Попадание бактерий во внутренние половые органы с током крови.

Развитию заболеваний способствуют снижение иммунитета, стрессы, гиподинамия, бесконтрольные спринцевания, использование неподходящих контрацептивных средств.
Заболевания, вызванные воспалительными процессами органов женской репродуктивной сферы:
- Вагинит (кольпит) и вульвит – воспаление влагалища и наружных половых органов.
- Сальпингит – патологический процесс в маточных трубах.
- Оофорит – воспалительное поражение яичников.
- Аднексит – воспаление придатков (структуры, состоящей из маточных труб и яичников).
- Пельвиоперитонит – воспалительный процесс, затрагивающий брюшину малого таза – состояние в гинекологии, опасное для жизни и здоровья женщины. Его исходом часто становятся спайки, приводящие к бесплодию и нарушающие работу кишечника.
- Тубоовариальный абсцесс – острый гнойный процесс, при котором придатки, превращаются в гнойный очаг.
- Цервицит и эндоцервицит – воспалительные процессы, затрагивающие шейку матки и слизистую проходящего внутри нее цервикального канала.

- Воспаления матки: внутренней слизистой маточной оболочки – эндометрит, мышечного слоя – метрит, брюшины, покрывающей орган – периметрит, околоматочных тканей – параметрит.
Эти болезни имеют сходные синдромы и часто сочетаются между собой. Поэтому определить, чем вызваны симптомы, узнать, чем больна женщина и назначить лечение смогут только врачи клиники, специализирующейся на гинекологии.
Симптомы воспаления
Боли внизу живота, локализующиеся в определенный его части и или разлитые, захватывающие всю область. Болезненные ощущения могут отдавать в прямую кишку, поясницу, крестец, внутреннюю часть бедер.
Выделения из половых путей – гнойные, пенистые, обильные слизистые, кровянистые. Иногда они могут иметь неприятный запах. Такие симптомы в гинекологии характерны для инфекционного воспаления.
Боль, зуд, жжение в половых путях покраснение слизистой половой зоны – частый симптом женских болезней, вызванных инфекцией.
Нарушение менструального цикла. Цикл может стать слишком коротким, длительным или неравномерным, а сами месячные – чрезмерно обильными, скудными или болезненными.
Цикл может стать слишком коротким, длительным или неравномерным, а сами месячные – чрезмерно обильными, скудными или болезненными.
Повышенная температура – частый симптом воспалительных процессов в гинекологии. При острых заболеваниях женской половой сферы может наблюдаться выраженное лихорадочное состояние, а хронические патологии, как правило, характеризуются слегка повышенной температурой.
Диагностика воспалительных процессов в гинекологии
Поскольку симптомы различных гинекологических заболеваний схожи, определить, чем больна пациентка, а также выяснить наличие осложнений можно столько с помощью диагностики. Для этого женщине назначают:
- УЗИ малого таза. Обследование показывает состояние маточных труб, матки, и окружающих тканей.
- Гистероскопию – осмотр маточной полости с помощью прибора-гистероскопа, позволяющего оценить состояние слизистой матки – эндометрия.
- Проверку проходимости яйцеводов с помощью ультразвука. Методика определяет трубное бесплодие, которое часто вызывается такими болезнями.

- Кольпоскопию – обследование шейки матки с помощью прибора кольпоскопа, позволяющего осмотреть слизистую под увеличением. Процедура выявляет эрозию, полипы, кисты, которые тоже часто провоцируются воспалительной реакцией.
Женщина сдает анализы:
- Мазок на флору, который берется врачом во время гинекологического осмотра. Исследование выявляет наличие болезнетворных микроорганизмов в половых путях, цервикальном канале, шейке матки и уретре.
- Посев на флору и чувствительность к антибиотикам выявляет болезнетворные микроорганизмы и определяет антибактериальные препараты к которым у них наблюдаются чувствительность. Исследование впоследствии поможет назначить максимально эффективные антибактериальные средства.
- Мазок и кровь на ПЦР-реакцию, обнаруживающую возбудителей инфекции по их генетическому материалу. Метод, широко применяемый в гинекологии, выявляет даже инфекционные процессы, протекающие скрыто в организме женщины и не дающие явных симптомов воспаления.

- Общие анализы крови и мочи, дающие общее представление о состоянии не только репродуктивной системы, но и всего организма.
В некоторых случаях назначаются дополнительные исследования, показывающие:
- Наличие аутоиммунной воспалительной реакции, вызванной неправильной работой иммунной системы.
- Выработку яичниками гормонов, которая может снижаться из-за гинекологических патологий.
- Нарушения функции почек.
По результатам диагностики можно не только выявить состояние репродуктивной системы, но и определить начавшиеся осложнения. Это поможет подобрать максимально эффективное и правильное лечение.
Лечение воспалительных процессов в гинекологии
Мероприятия для лечения выявленных болезней назначаются женщине в зависимости от конкретного заболевания, его симптомов, тяжести и имеющихся осложнений:
- При острых формах показаны антибиотики. В некоторых случаях, например при обнаружении микст-инфекции, вызванной сразу несколькими возбудителями, назначается 2-3 курса антибиотикотерапии.

- При обнаружении грибка молочницы и профилактики его разрастания во время применения антибиотиков женщине назначаются антигрибковые средства.
- Применяются также симптоматические препараты, снимающие боль, воспаление, улучшающие общее состояние.
- Назначаются препараты, улучшающие состояние флоры половых путей и устраняющие бактериальный вагиноз (дисбиоз влагалища) путем создания условий для размножения здоровой микрофлоры.
- Для улучшения состояния женщины назначают антибиотики, минеральные комплексы, препараты, усиливающие иммунитет.
В процессе лечения воспаления у женщины несколько раз берутся анализы, и проводится повторная УЗИ–диагностика.
Без правильно назначенного лечения у женщины могут развиться бесплодие, спайки, обширные гнойные процессы, свищи, поражение внутренних органов и заражение крови.
Чтобы не допустить распространения воспалительных процессов и развития осложнений, при любых подозрениях на воспаление половых органов, нужно обратиться в клинику, обследоваться и лечиться.
ОНЛАЙН-ЗАПИСЬ в клинику ДИАНА
Вы можете записаться по бесплатному номеру телефона 8-800-707-15-60 или заполнить контактную форму. В этом случае мы свяжемся с вами сами.Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter
Воспалительные заболевания половых органов у женщин
ВЗПО могут возникать под действием механических, термических, химических факторов. Наиболее значимым яаляется инфекционный. В зависимости от вида возбудителя ВЗПО делятся на специфические — (гонорея, туберкулез, дифтерия) и неспецифические. Причинами неспецифических воспалительных заболеваний считаются различные кокки, кандида, хламидии, микоплазма, уреаплазма, кишечная палочка, клебсиелла, протей, коринебакгерии (гарднереллы), вирусы, трихомонады и др. Наряду с абсолютными патогенами в возникновении ВЗПО важную роль играют и условно-патогенные микроорганизмы, обитающие на определенных участках половых путей. Однако такое деление условно, поскольку ВЗПО вызывают ассоциации микроорганизмов.
Факторы, препятствующие попаданию и распространению инфекции в организме. Активации условно-патогенных микроорганизмов и распространению инфекции препятствуют свойства влагалищной микрофлоры — создание кислой среды, продукция перекисей и других антимикробных веществ, угнетение адгезии для других микроорганизмов, активация фагоцитоза и стимуляция иммунных реакций.
В норме влагалищная микрофлора очень разнообразна. В вагинальной микрофлоре присутствуют грамположительные и грамотрицательные аэробы, факультативно- и облигатно-анаэробные микроорганизмы. Большая роль в микробиоценозе принадлежит лакто- и бифидобактериям, которые создают естественный барьер для патогенной инфекции. К влагалищным палочковидным бактериям относятся также актиномицеты, коринебактерии, бактероиды, фузобактерии.
К влагалищным палочковидным бактериям относятся также актиномицеты, коринебактерии, бактероиды, фузобактерии.
Второе место по частоте обнаружения во влагалище принадлежит коккам — эпидермальному стафилококку, гемолитическим и негемолитическим стрептококкам, энтерококкам. В небольших количествах и реже встречаются энтеробактерии, кишечная палочка, клебсиелла, микоплазма и уреаплазма, а также дрожжеподобные грибы рода Candida. Анаэробная флора преобладает над аэробной и факультативно-анаэробной. Вагинальная флора представляет собой динамичную саморегулирующуюся экосистему.
На количественный и качественный состав вагинальной флоры влияет прежде всего уровень эстрогенов в организме. Так, при физиологической гипоэстрогении у девочек нейтрального периода и у женщин в постменопаузе во влагалище преобладают облигатные анаэробы, снижаются общее количество и качественное разнообразие микроорганизмов, число лактобактерий становится ничтожным. Эпителий влагалища при гипоэстрогении тонкий, рН 7,0.
Цервикальный канал служит барьером между нижними и верхними отделами половых путей, а границей является внутренний зев матки. В цервикальной слизи содержатся биологически активные вещества в высокой концентрации. Цервикальная слизь обеспечивает активацию неспецифических факторов защиты (фагоцитоз, синтез опсонинов, лизоцима, трансферрина, губительных для многих бактерий) и иммунных механизмов (система комплемента, иммуноглобулины, Т-лимфоциты). Гормональные контрацептивы вызывают сгущение цервикальной слизи, которая становится труднопроходимой для инфекционных агентов.
Распространению инфекции также препятствуют:
- • отторжение функционального слоя эндометрия во время менструации вместе с попавшими туда микроорганизмами;
- • хорошее кровоснабжение матки;
- • пластические свойства тазовой брюшины, ограничивающие воспалительный процесс областью малого таза.

Пути распространения инфекции. Перенос инфекции из нижних отделов половых путей в верхние может быть пассивным и активным. Пассивно микроорганизмы, вызывающие заболевание, распространяются каналикулярно по протяжению через цервикальный канал в полость матки, в трубы и брюшную полость, гематогенно или лимфогенно. Активный транспорт инфекции осуществляется на поверхности сперматозоидов и трихомонад, где находятся специальные рецепторы.
Распространению инфекции в половых путях способствуют:
- • различные внутриматочные манипуляции — зондирование матки, диагностические выскабливания слизистой матки, гистерография, гидросонография, гистероскопия, артифициальные аборты, введение внутриматочных контрацептивов. При внутриматочных манипуляциях происходит занос инфекции извне или из влагалища в полость матки, которая затем попадает через маточные трубы в брюшную полость;
- • менструация, которая часто предшествует восходящей инфекции. Во время менструации кровь ощелачивает кислое содержимое влагалища, в полости матки образуется большая раневая поверхность.
 Микроорганизмы легко проникают из влагалища в верхние отделы половых путей, вызывая острый воспалительный процесс;
Микроорганизмы легко проникают из влагалища в верхние отделы половых путей, вызывая острый воспалительный процесс; - • роды, предрасполагающие к воспалению матки и придатков, так как при этом нарушаются естественные защитные барьеры;
- • операции на органах брюшной полости и органах малого таза, при которых особое значение приобретает возможность контакта брюшной полости с внешней средой;
- • очаги хронической инфекции, обменные и эндокринные нарушения, недостаточность или несбалансированность питания, переохлаждения, стрессы и др.
Классификация. Как указывалось выше, в зависимости от возбудителя воспалительные заболевания половых органов могут быть специфическими и неспецифическими.
По клиническому течению воспалительные процессы разделяют на острые с выраженной клинической симптоматикой, подострые со стертыми проявлениями и хронические.
По локализации патологического процесса различают воспалительные заболевания нижних (вульвит, бартолинит, кольпит, эндоцервицит, цервицит) и верхних отделов (эндомиометрит, сальпингоофорит, пельвиоперитонит, параметрит) половых органов, границей которых является внутренний маточный зев.
Неспецифические воспалительные заболевания нижних отделов половых путей
Вульвит — воспаление наружных половых органов (вульвы). У женщин репродуктивного периода вульвит чаще развивается вторично вследствие инфицирования кожи наружных половых органов патогенными микроорганизмами, находящимися в выделениях из влагалища при кольпите, эндоцервиците, эндометрите, аднексите, и сочетается с поражением влагалища (вульвовагинит). Первичный вульвит встречается у взрослых при диабете, несоблюдении правил гигиены (опрелость кожи при ожирении), при термических, механических (травмы, ссадины, расчесы), химических воздействиях на кожу наружных половых органов.
При остром вульвите больные предъявляют жалобы на зуд, жжение в области наружных половых органов, иногда общее недомогание. Клинически заболевание проявляется гиперемией и отечностью вульвы, гнойными или серозно-гнойными выделениями, увеличением паховых лимфатических узлов. В хронической стадии клинические проявления стихают, периодически появляются зуд, жжение.
Диагностика вульвита основывается на жалобах, данных анамнеза, гинекологического исследования. К дополнительным методам относится бактериоскопическое и бактериологическое исследование отделяемого наружных половых органов для выявления возбудителя заболевания.
Лечение вульвита заключается прежде всего в устранении вызвавшей его сопутствующей патологии. Кроме того, назначают сидячие ванночки и промывание влагалища настоем трав (ромашки, календулы, шалфея, зверобоя), растворами антисептиков (диоксидина 0,5% раствор; фурацилина 1:5000; перманганата калия 1:6000 — 1:8000 и др.). С учетом выделенной микрофлоры назначают антибактериальные препараты. Предпочтение отдается комплексным лекарственным средствам, эффективным в отношении многих патогенных бактерий, грибов, трихомонад — полижинаксу, тержинану в виде свечей во влагалище по 1 ежедневно в течение 10 дней. После стихания воспалительных изменений местно применяют мази с витаминами А, Е, солкосерил, актовегин, облепиховое масло, масло шиповника и др. для ускорения репаративных процессов. При выраженном зуде вульвы используют антигистаминные препараты (димедрол, супрастин, тавегил и др.), местноанестезируюшие средства (5% анестезиновая мазь).
для ускорения репаративных процессов. При выраженном зуде вульвы используют антигистаминные препараты (димедрол, супрастин, тавегил и др.), местноанестезируюшие средства (5% анестезиновая мазь).
Бартолинит — воспаление большой железы преддверия влагалища. Воспалительный процесс в цилиндрическом эпителии, выстилающем железу, и окружающих тканях быстро приводит к закупорке ее выводного протока с развитием абсцесса.
При бартолините пациентка предъявляет жалобы на боли в месте воспаления. Определяются гиперемия и отек выводного протока железы, гнойное отделяемое при надавливании. Формирование абсцесса приводит к ухудшению состояния. Появляются слабость, недомогание, головная боль, озноб, повышение температуры до 39 °С, боли в области бартолиновой железы становятся резкими, пульсирующими. При осмотре отмечают отек и гиперемию в средней и нижней третях большой и малой половых губ на стороне поражения, болезненное опухолевидное образование, закрывающее вход во влагалище. Хирургическое или самопроизвольное вскрытие абсцесса приводит к улучшению состояния и постепенному исчезновению симптомов воспаления.
Лечение бартолинита сводится к назначению антибиотиков с учетом возбудителя заболевания, симптоматических средств. Местно назначают сидячие ванночки с антисептиками, аппликации противовоспалительных мазей (левомеколь), прикладывают пузырь со льдом для уменьшения остроты воспаления. В острой фазе воспалительного процесса применяют физиотерапию — УВЧ на область пораженной железы.
При образовании абсцесса бартолиновой железы показано хирургическое лечение — вскрытие абсцесса с формированием искусственного протока путем подшивания краев слизистой оболочки железы к краям кожного разреза (марсупиализация). После операции швы обрабатывают антисептическими растворами в течение нескольких дней.
Кольпит — воспаление слизистой оболочки влагалища, одно из самых частых заболеваний у пациенток репродуктивного периода, вызывается различными микроорганизмами, может возникнуть в результате действия химических, аллергических, термических, механических факторов. В острой стадии заболевания больные жалуются на зуд, жжение в области влагалища, гнойные или серозио-гнойные выделения из половых путей, боли во влагалище при половом акте (диспареуния). Кольпит нередко сочетается с вульвитом, эндоцервицитом, уретритом. При гинекологическом осмотре обращают на себя внимание отечность и гиперемия слизистой оболочки влагалища, которая легко кровоточит при прикосновении, гнойные наложения и точечные кровоизлияния на ее поверхности. При тяжелом течении заболевания происходит десквамация эпителия влагалища с образованием эрозий и язв. В хронической стадии зуд и жжение становятся менее интенсивными, возникают периодически, основной жалобой остаются серозно-гнойные выделения из половых путей. Гиперемия и отек слизистой оболочки уменьшаются, в местах эрозий могут образовываться инфильтраты сосочко-вого слоя влагалища в виде точечных возвышений над поверхностью (гранулярный кольпит).
Кольпит нередко сочетается с вульвитом, эндоцервицитом, уретритом. При гинекологическом осмотре обращают на себя внимание отечность и гиперемия слизистой оболочки влагалища, которая легко кровоточит при прикосновении, гнойные наложения и точечные кровоизлияния на ее поверхности. При тяжелом течении заболевания происходит десквамация эпителия влагалища с образованием эрозий и язв. В хронической стадии зуд и жжение становятся менее интенсивными, возникают периодически, основной жалобой остаются серозно-гнойные выделения из половых путей. Гиперемия и отек слизистой оболочки уменьшаются, в местах эрозий могут образовываться инфильтраты сосочко-вого слоя влагалища в виде точечных возвышений над поверхностью (гранулярный кольпит).
Диагностика кольпита основывается на жалобах, данных анамнеза, гинекологического осмотра. Дополнительным методом исследования является кольпоскопия, помогающая обнаружить слабо-выраженные признаки воспалительного процесса. Для выявления возбудителя заболевания используют бактериологическое и бактериоскопическое исследование выделений из влагалища, уретры, цервикального канала.
Лечение кольпитов должно быть комплексным, направленным, с одной стороны, на борьбу с инфекцией, а с другой — на устранение сопутствующих заболеваний. Этиотропная терапия заключается в назначении антибактериальных препаратов, воздействующих на возбудителей заболевания. С этой целью используют как местную, так и общую терапию. Назначают промывания или спринцевания влагалища антисептическими растворами, отварами трав 2-3 раза в день, раствором хлорофиллипта (1 столовая ложка 1% спиртового раствора на 1 л воды). Длительное спринцевание (более 3-4 дней) не рекомендуется, поскольку нарушает восстановление естественного биоценоза и нормальной кислотности влагалища. При сенильных кольпитах целесообразно местно использовать эстрогены, способствующие повышению биологической защиты эпителия, — овестин в свечах, мазях.
Антибиотики и антибактериальные средства применяют в виде свечей, вагинальных таблеток, мазей, гелей. Широкое распространение для лечения кольпитов получили комплексные препараты — тержинан, полижинакс, гиналгин. При анаэробной и смешанной инфекции эффективны бетадин, флагил, клион, метронидазол, далацин. Местное лечение часто комбинируют с обшей антибиотикотерапией с учетом возбудителя заболевания.
При анаэробной и смешанной инфекции эффективны бетадин, флагил, клион, метронидазол, далацин. Местное лечение часто комбинируют с обшей антибиотикотерапией с учетом возбудителя заболевания.
После антибактериальной терапии назначают эубиотики (бифидумбактерин, лактобактерин, биовестин), восстанавливающие естественную микрофлору и кислотность влагалища.
Эндоцервицит — воспаление слизистой оболочки цервикального канала, возникает в результате травмы шейки матки при родах, абортах, диагностических выскабливаниях и других внутриматочных вмешательствах. Тропность к цилиндрическому эпителию канала шейки матки особенно характерна для гонококков, хламидий. Эндоцервицит часто сопутствует другим гинекологическим заболеваниям как воспалительной (кольпит, эндометрит, аднексит), так и невоспалительной этиологии (эктопия шейки матки, эрозированный эктропион). В острой стадии воспалительного процесса больные жалуются на слизисто-гнойные или гнойные выделения из половых путей, реже на тянущие тупые боли внизу живота. Осмотр шейки матки при помощи зеркал и колыюскопия выявляют гиперемию и отек слизистой оболочки вокруг наружного зева, иногда с образованием эрозий, серозно-гнойные или гнойные выделения из цервикального канала. Хронизация процесса приводит к развитию цервицита. Воспаление распространяется на подлежащие ткани шейки матки, возникают инфильтраты, а в последующем гиперпластические и дистрофические изменения. Хронический цервицит вызывает гипертрофию и уплотнение шейки матки, появление кист.
Осмотр шейки матки при помощи зеркал и колыюскопия выявляют гиперемию и отек слизистой оболочки вокруг наружного зева, иногда с образованием эрозий, серозно-гнойные или гнойные выделения из цервикального канала. Хронизация процесса приводит к развитию цервицита. Воспаление распространяется на подлежащие ткани шейки матки, возникают инфильтраты, а в последующем гиперпластические и дистрофические изменения. Хронический цервицит вызывает гипертрофию и уплотнение шейки матки, появление кист.
Диагностике эндоцервицита помогает бактериологическое и бактериоскопическое исследование выделений из цервикального канала с целью подбора терапии, а также цитологическое исследование мазков с шейки матки, которое обнаруживает клетки цилиндрического и многослойного плоского эпителия без признаков атипии, воспалительную лейкоцитарную реакцию.
Лечение эндоцервицита в острой фазе заключается в назначении антибактериальных средств с учетом чувствительности возбудителей заболевания. Местное лечение противопоказано из-за риска восходящей инфекции. В хронической стадии при фоновых заболеваниях шейки матки после санации половых путей применяют хирургические методы — криодеструкцию, радиохирургию, лазеротерапию, диатермокоагуляцию, конизацию шейки матки.
В хронической стадии при фоновых заболеваниях шейки матки после санации половых путей применяют хирургические методы — криодеструкцию, радиохирургию, лазеротерапию, диатермокоагуляцию, конизацию шейки матки.
Неспецифические воспалительные заболевания верхних отделов половых путей (органов малого таза)
Эндометрит — воспаление слизистой оболочки матки с поражением как функционального, так и базального слоя. Острый эндометрит, как правило, возникает после различных внутриматочных манипуляций — абортов, выскабливаний, введения внутриматочных контрацептивов, а также после родов. Воспалительный процесс может быстро распространиться на мышечный слой (эндомиометрит), а при тяжелом течении поражать всю стенку матки (панметрит). Заболевание начинается остро с повышения температуры тела, появления болей внизу живота, озноба, гнойных или сукровично-гнойных выделений из половых путей. Острая стадия заболевания продолжается 8-10 дней и заканчивается, как правило, выздоровлением. Реже происходит генерализация процесса с развитием осложнений (параметрит, перитонит, тазовые абсцессы, тромбофлебит вен малого таза, сепсис) или воспаление переходит в подострую и хроническую форму. Гинекологический осмотр позволяет выявить увеличенную, мягковатой консистенции, болезненную или чувствительную матку, особенно в области ребер матки (но ходу крупных лимфатических сосудов). В клиническом анализе крови выявляются лейкоцитоз, сдвиг лейкоцитарной формулы влево, лимфопения, повышение СОЭ. При ультразвуковом сканировании определяется уголшение М-эха. Эндоскопическая картина при гистероскопии зависит от причин, вызвавших эндометрит. В полости матки на фоне гиперемированной и отечной слизистой оболочки могут определяться обрывки некротизированной слизистой, элементы плодного яйца, остатки плацентарной ткани, инородные тела (лигатуры, внугриматочный контрацептив и др.).
Гинекологический осмотр позволяет выявить увеличенную, мягковатой консистенции, болезненную или чувствительную матку, особенно в области ребер матки (но ходу крупных лимфатических сосудов). В клиническом анализе крови выявляются лейкоцитоз, сдвиг лейкоцитарной формулы влево, лимфопения, повышение СОЭ. При ультразвуковом сканировании определяется уголшение М-эха. Эндоскопическая картина при гистероскопии зависит от причин, вызвавших эндометрит. В полости матки на фоне гиперемированной и отечной слизистой оболочки могут определяться обрывки некротизированной слизистой, элементы плодного яйца, остатки плацентарной ткани, инородные тела (лигатуры, внугриматочный контрацептив и др.).
Хронический эндометрит возникает чаще вследствие неадекватного лечения острого эндометрита, чему способствуют неоднократные выскабливания матки по поводу кровотечений, шовный материал после кесарева сечения, внутриматочные контрацептивы. Хронический эндометрит — понятие клинико-анатомическое. Роль инфекции в поддержании хронического воспаления весьма сомнительна. Вместе с тем при хроническом эндометрите есть морфологические признаки: лимфоидные инфильтраты, фиброз стромы, склеротические изменения спиральных артерий, плазматические клетки, атрофия желез или, наоборот, гиперплазия слизистой оболочки с образованием кист. В эндометрии снижается число рецепторов к половым стероидным гормонам, результатом чего становится неполноценность превращений слизистой оболочки матки в течение менструального цикла. Клиническое течение латентное. К основным симптомам хронического эндометрита относят нарушения менструального цикла — обильные, длительные менструации (гиперполименорея) или метроррагии вследствие нарушения регенерации слизистой оболочки и снижения сократительной способности матки. Больных беспокоят тянущие, ноющие боли внизу живота, серозно-гнойные выделения из половых путей. Нередко в анамнезе есть указания на самопроизвольные аборты (в результате нарушения имплантации плодного яйца). Хронический эндометрит можно заподозрить на основании данных анамнеза, клиники, гинекологического осмотра (небольшое увеличение и уплотнение тела матки, серозно-гнойные выделения из половых путей).
Вместе с тем при хроническом эндометрите есть морфологические признаки: лимфоидные инфильтраты, фиброз стромы, склеротические изменения спиральных артерий, плазматические клетки, атрофия желез или, наоборот, гиперплазия слизистой оболочки с образованием кист. В эндометрии снижается число рецепторов к половым стероидным гормонам, результатом чего становится неполноценность превращений слизистой оболочки матки в течение менструального цикла. Клиническое течение латентное. К основным симптомам хронического эндометрита относят нарушения менструального цикла — обильные, длительные менструации (гиперполименорея) или метроррагии вследствие нарушения регенерации слизистой оболочки и снижения сократительной способности матки. Больных беспокоят тянущие, ноющие боли внизу живота, серозно-гнойные выделения из половых путей. Нередко в анамнезе есть указания на самопроизвольные аборты (в результате нарушения имплантации плодного яйца). Хронический эндометрит можно заподозрить на основании данных анамнеза, клиники, гинекологического осмотра (небольшое увеличение и уплотнение тела матки, серозно-гнойные выделения из половых путей). Однако для окончательной верификации диагноза требуется гистологическое исследование эндометрия.
Однако для окончательной верификации диагноза требуется гистологическое исследование эндометрия.
Сальпингоофорит (аднексит) — воспаление придатков матки (трубы, яичника, связок), возникает либо восходящим либо нисходящим путем, вторично с воспалительно-измененных органов брюшной полости (например, при аппендиците) или гематогенно. При восходящем инфицировании инфекция проникает из матки в просвет маточной трубы, вовлекая в воспалительный процесс все слои (сальпингит), а затем у половины больных и яичник (оофорит) вместе со связочным аппаратом (сальпингоофорит). Воспалительный экссудат, скапливаясь в просвете маточной трубы, может привести к слипчивому процессу и закрытию фимбриального отдела. Образуются мешотчатые образования маточных труб (сактосальпинксы). Скопление гноя в трубе ведет к образованию пиосальпинкса, серозного экссудата — к образованию гидросальпинкса.
При проникновении микроорганизмов в ткань яичника в нем могут образовываться гнойные полости (абсцесс яичника), при слиянии которых происходит расплавление овариальной ткани. Яичник превращается в мешотчатое образование, заполненное гноем (пиовар).
Яичник превращается в мешотчатое образование, заполненное гноем (пиовар).
Иногда в области придатков матки образуется воспалительный конгломерат, обнаруживаемый как объемное тубоовариальное образование. Одной из форм осложнения острого аднексита является тубоовариальный абсцесс, возникший в результате расплавления соприкасающихся стенок пиовара и пиосальпинкса.
При определенных условиях через фимбриальный отдел трубы, а также при разрыве абсцесса яичника, пиосальпинкса, тубоовариального абсцесса инфекция может проникнуть в брюшную полость и вызвать воспаление брюшины малого таза (пельвиоперитонит), а затем и других этажей брюшной полости (диффузный или разлитой перитонит) с развитием абсцессов (ректовагинального углубления, межкишечных).
Клиника острого сальпингоофорита (аднексита) включает в себя боли внизу живота различной интенсивности, повышение температуры тела до 38-40 °С, озноб, тошноту, иногда рвоту, гнойные выделения из половых путей, дизурические явления.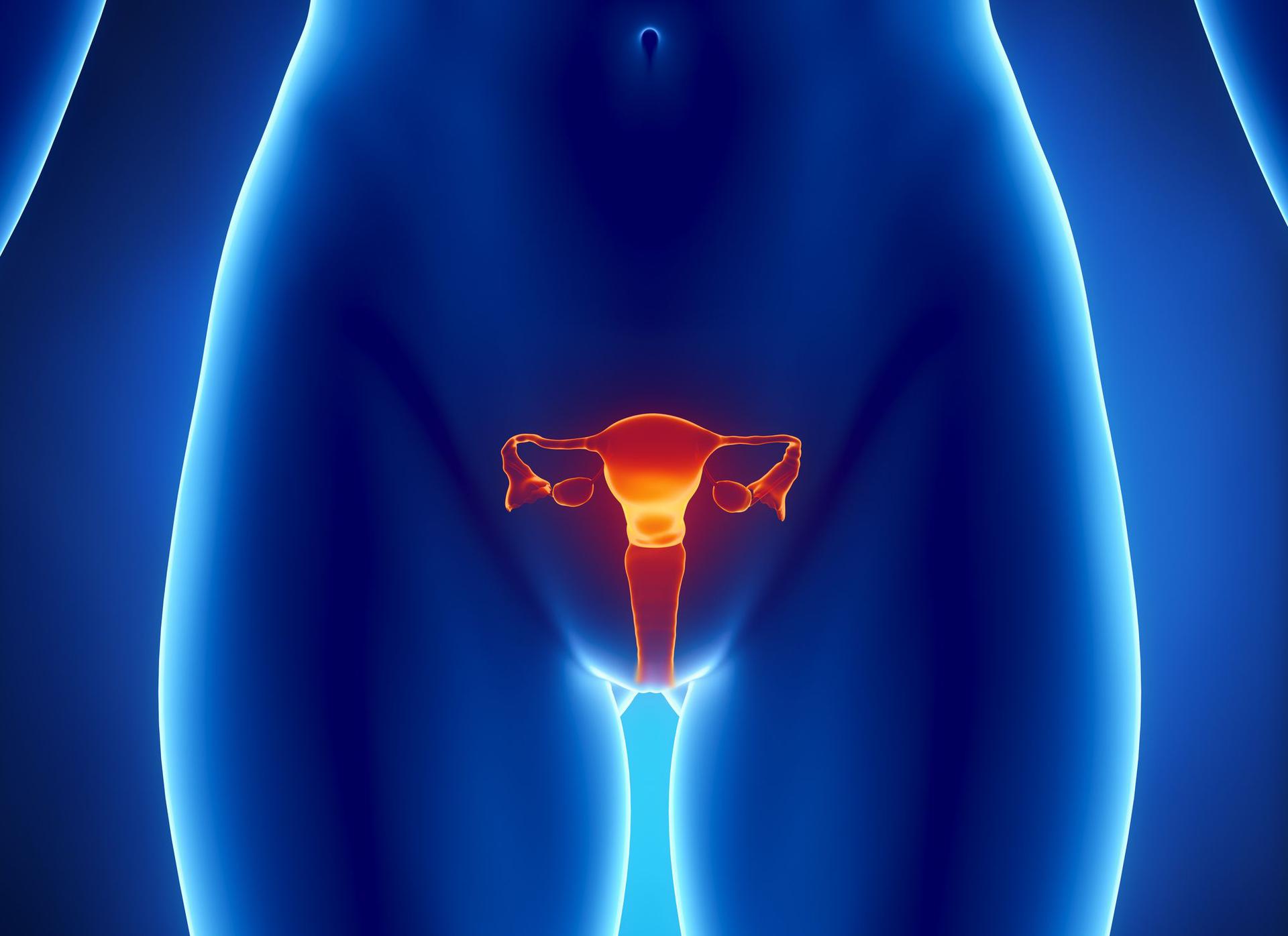 Выраженность клинической симптоматики обусловлена, с одной стороны, вирулентностью возбудителей, а с другой — реактивностью макроорганизма.
Выраженность клинической симптоматики обусловлена, с одной стороны, вирулентностью возбудителей, а с другой — реактивностью макроорганизма.
При осмотре язык влажный, обложен белым налетом. Пальпация живота может быть болезненна в гипогастральной области. Гинекологическое исследование выявляет гнойные или сукровично-гнойные выделения из цервикального канала, утолщенные, отечные, болезненные придатки матки. При формировании пиосальпинкса, пиовара, тубо-овариальных абсцессов в области придатков матки или кзади от матки могут определяться неподвижные, объемные, болезненные, без четких контуров образования неравномерной консистенции, нередко составляющие с телом матки единый конгломерат. В периферической крови выявляют лейкоцитоз, сдвиг лейкоцитарной формулы влево, повышение СОЭ, уровня С-реактивного белка, диспротеинемию. Анализ мочи может показать повышение белка, лейкоцитурию, бактериурию, что связано с поражением уретры и мочевого пузыря. Иногда клиническая картина острого аднексита стертая, но есть выраженные деструктивные изменения в придатках матки.
Бактериоскопия мазков из влагалища и цервикального канала позволяет выявить повышение числа лейкоцитов, кокковую флору, гонококки, трихомонады, мицелий и споры дрожжеподобного гриба. Бактериологическое исследование флоры выделений из цервикального канала далеко не всегда помогает выявить возбудителей аднексита. Более точные результаты дает микробиологическое исследование флоры из содержимого маточных труб и брюшной полости, полученной при лапароскопии, пункции или операции, так как совпадения с флорой цервикального канала составляют 10-25%.
При ультразвуковом сканировании могут визуализироваться расширенные маточные трубы. Ценность УЗИ повышается при сформировавшихся воспалительных тубоовариальных образованиях. Свободная жидкость в малом тазу в сочетании с гнойным образованием в придатках матки чаще всего свидетельствует о его разрыве.
Наиболее информативна в диагностике острого аднексита лапароскопия. Лапароскопия позволяет определить воспалительный процесс матки и придатков, его выраженность и распространенность, провести дифференциальную диагностику заболеваний с картиной «острого живота» для определения правильной тактики. При остром сальпингите эндоскопически выявляются отечные гиперемированные маточные трубы, истечение серозно-гнойного или гнойного экссудата из фимбриальных отделов и его скопление в ректовагинальном углублении. Яичники могут быть увеличены в результате вторичного вовлечения в воспалительный процесс. Пиосальпинкс визуализируется как реторто-образной формы утолшение трубы в ампулярном отделе, стенки трубы утолщены, отечны, уплотнены, фимбриальный отдел запаян, в просвете гной. Пиовар выглядит как объемное образование яичника с гнойной полостью, имеющей плотную капсулу и наложения фибрина. При формировании тубоовариального абсцесса в области придатков матки образуется гнойная полость, имеются обширные спайки между трубой, яичником, маткой, петлями кишечника, стенкой таза. Длительное существование тубоовариального абсцесса приводит к формированию плотной капсулы, отграничивающей гнойную полость (гнойные полости) от окружающих тканей. При разрыве таких гнойных образовании на их поверхности имеется перфорационное отверстие, из которого в брюшную полость поступает гной.
При остром сальпингите эндоскопически выявляются отечные гиперемированные маточные трубы, истечение серозно-гнойного или гнойного экссудата из фимбриальных отделов и его скопление в ректовагинальном углублении. Яичники могут быть увеличены в результате вторичного вовлечения в воспалительный процесс. Пиосальпинкс визуализируется как реторто-образной формы утолшение трубы в ампулярном отделе, стенки трубы утолщены, отечны, уплотнены, фимбриальный отдел запаян, в просвете гной. Пиовар выглядит как объемное образование яичника с гнойной полостью, имеющей плотную капсулу и наложения фибрина. При формировании тубоовариального абсцесса в области придатков матки образуется гнойная полость, имеются обширные спайки между трубой, яичником, маткой, петлями кишечника, стенкой таза. Длительное существование тубоовариального абсцесса приводит к формированию плотной капсулы, отграничивающей гнойную полость (гнойные полости) от окружающих тканей. При разрыве таких гнойных образовании на их поверхности имеется перфорационное отверстие, из которого в брюшную полость поступает гной.
Указанные выше изменения внутренних половых органов, выявленные при лапароскопии в случае острого воспаления придатков матки, можно отметить и при чревосечении, производимом с целью удаления очага воспаления. Получение гнойного содержимого из объемных образований придатков матки при их пункции через задний свод влагалища прицельно или п
Самые эффективные свечи, антибиотики и таблетки от воспаления по-женски
Женское здоровье – это хрупкая вещь, которая требует бережного отношения к себе и регулярного посещения гинеколога. Незначительное понижение температуры воздуха способно принести существенные проблемы. Собственно воспалительные патологии в гинекологии являются самыми распространенными среди всех остальных заболеваний. Если вовремя не обратиться к доктору, то это приведет к страшным осложнениям, к таким как бесплодие.
Что значит воспаления по-женски?
Инфекционные процессы вызываются различными патогенными микроорганизмами. Инфицирование происходит по причине незащищенного полового контакта с больным партнером, а также крайне редко при использовании чужих предметов личного обихода. Но зачастую оно может быть спровоцировано некоторыми факторами, которые подталкивают к развитию воспалительных процессов. К таковым относят снижение защитных сил организма, а также изменение нормальной микрофлоры влагалища.
Но зачастую оно может быть спровоцировано некоторыми факторами, которые подталкивают к развитию воспалительных процессов. К таковым относят снижение защитных сил организма, а также изменение нормальной микрофлоры влагалища.
Женские половые органы
Иными также немаловажными факторами, которые провоцируют развитие воспалительных патологий, является травмирование слизистой по причине жесткого полового акта, родового процесса, аборта, хирургического вмешательства и т.д. В результате снижения защитных сил организма патогенные микроорганизмы стремительно активизируются и по восходящему пути проникают дальше.
Среди прочих факторов, влияющих на возникновение воспалительного процесса, выделяют:
- Длительный и бесконтрольный прием антибактериальных препаратов
- Переохлаждение
- Стрессовые ситуации
- Эндокринные расстройства и неправильное питание
К воспалительным заболеваниям в гинекологии относят следующие:
Чтобы вовремя обратиться за помощью к доктору, важно знать симптомы проявления воспалительных процессов. Более подробно об этом узнаем ниже в статье.
Более подробно об этом узнаем ниже в статье.
Признаки воспалительных процессов
Симптомы воспалительных процессов могут быть как общими, так и местными. Среди таковых стоит выделить следующие:
Боль внизу живота
Появление хотя бы двух признаков – это уже повод для обращения к врачу. Не отсиживайтесь дома, в противном случае вы упустите и без того драгоценное время.
Чем лечить?
Лечение абсолютно любых воспалительных патологий должно быть комплексным. В ряде случаев терапию должна проходить женщина и ее партнер.
Медикаментозное лечение включает в себя:
- Прием антибактериальных средств.
- Использование иммуномодуляторов для повышения иммунитета.
- Физиопроцедуры.
При тяжелых случаях в стандартную схему включаются:
- Антигистаминные средства
- Дезинтоксикационные медикаменты
- Обезболивающие препараты
- Средства для пищеварения
- Витаминно-минеральные комплексы
Терапия абсолютно любого воспаления начинается с того, что предписывается антибиотик широкого спектра действия. Сюда же относят медикаменты следующих групп:
Сюда же относят медикаменты следующих групп:
Выбор препарата
- Пенициллины
- Цефалоспорины
- Макролиды
- Полимиксины и т.д.
Какое лекарственное средство подойдет именно вам сможет сказать только доктор и исключительно по результатам ряда исследований.
Все они оказывают выраженное антибактериальное действие на огромное количество грамположительных микроорганизмов. Впрочем, для начала, рекомендуется сдать мазок на чувствительность, чтобы точно быть уверенным, что тот или иной препарат справится со своей задачей.
Помимо таких медикаментов, врачом могут быть назначены сульфаниламидные препараты, которые результативны при грамположительных бактериях, грамотрицательных микроорганизмах и некоторых простейших. Эти же средства могут быть предписаны, если у больной есть непереносимость антибактериальных препаратов или для усиления эффекта.
Если патологический процесс был вызван грибками или простейшими, то доктором выписываются противомикробные медикаменты. Помимо общей терапии при различных женских воспалениях, нередко предписываются местные средства, такие как свечи, тампоны и т.д.
Помимо общей терапии при различных женских воспалениях, нередко предписываются местные средства, такие как свечи, тампоны и т.д.
Если такое лечение не приносит никакого результата, врачи принимают решение об оперативном вмешательстве.
Свечи
Медикаментов, которые можно использовать для терапии женщин довольно много: различные таблетки, мази, свечи и т.д. Однако именно суппозитории от воспаления по-женски занимают отдельное место.
Свечей для терапии гинекологических патологий довольно много и они делятся на 2 вида:
- ректальные
- вагинальные
Важно! Только доктор вправе решать нужно ли проводить лечение свечами при различных гинекологических патологиях. Какие суппозитории подойдут, а также курс лечения может сказать исключительно доктор после полного обследования пациента.
Ниже будет представлен список популярных и часто назначаемых препаратов:
Вагинальные свечи
- Диклофенак
- Пимафуцин
- Бетадин
- Тержинан
- Трихоцид
- Облепиховые свечи
- Полижинакс
- Виферон
- Вагилак и т.
 д.
д.
Ректальные свечи применяются для лечения таких воспалительных процессов, как, к примеру, кольпит. Дело в том, что через прямую кишку действующий компонент в несколько раз быстрее попадает в кровь, что дает возможность достигнуть мгновенного терапевтического результата. К часто назначаемым можно отнести:
- Гексикон
- Анузол
- Диклофенак
- Мовалис и т.д.
Перед использованием любого средства следует внимательно прочитать инструкцию. Если медикамент не приносит нужного эффекта в течение нескольких дней стоит от него отказаться и обратиться за помощью к специалисту. Врач подберет другой препарат.
Антибактериальные средства
Выше, уже было упомянуто, что при обнаружении, к примеру, аднексита в первую очередь предписываются антибиотики широкого спектра действия. Сначала рекомендуется уделить внимание самым популярным и наиболее распространенным препаратам, которые были отмечены многими докторами и пациентами.
Список высоко результативных средств:
- Из группы пенициллинов: Амоксициллин, Ампициллин, Тикарциллин.

- Тетрациклиновая группа: Тетрациклин.
- Фторхинолы: Моксифлоксацин, Гатипрофлоксацин.
- Левомицитин.
- Стрептомицин.
- Этапенеме.
Кроме них также следует выделить и такие популярные препараты, как:
- Цефиксим
- Сумамед
- Амоксиклав
- Линкомицин
- Рулид и т.д.
При приеме таких средств важно строго соблюдать указанную дозировку врачом. Кроме того, параллельно с ними стоит принимать пребиотики для предотвращения развития дисбактериоза.
Таблетки
Крайне часто воспалительные процессы сопровождаются болевыми ощущениями в нижней части живота.
Для их снижения используют различные средства:
- Нурофен. Активный компонент – ибупрофен. Лекарство относится к группе нестероидных противовоспалительных средств. Суточная дозировка медикамента составляет 1200 мг, которая разделена на несколько приемов. Крайне часто при использовании этого средства возникает расстройство работы ЖКТ, одышка, нарушение сердечного ритма и прочее.
 При слишком длительном применении средство может поспособствовать возникновению эрозий ЖКТ. Препарат не рекомендуется использовать при гиперчувствительности к главному веществу, различных патологиях крови, гипертонии и т.д.
При слишком длительном применении средство может поспособствовать возникновению эрозий ЖКТ. Препарат не рекомендуется использовать при гиперчувствительности к главному веществу, различных патологиях крови, гипертонии и т.д.Таблетки Диклофенак
- Диклофенак. Действующее вещество – диклофенак натрия. Снижает воспаление и болевые ощущения, а также уменьшает температуру в области поражения. Не стоит использовать медикамент при язвенной болезни, кровотечениях ЖКТ, аспириновой астме и т.д. Кроме того, стоит ограничить употребление при заболеваниях сердца, почечной и печеночной недостаточности, при различных патологиях кишечника, сахарном диабете и т.д. Стандартная суточная дозировка Диклофенака составляет 200 мг разделенная на несколько приемов. После употребления могут наблюдаться запоры, вздутие живота, головокружение, различные аллергические реакции и многое другое.
- Найз. Активный компонент – нимесулид. Такое средство относится к группе НПВП. Медикамент оказывает противовоспалительный, обезболивающий и жаропонижающий эффект.
 Максимальная суточная доза для взрослых людей составляет 200 мг, разделенная на несколько приемов. Побочные эффекты: диарея, тошнота и рвота, боль в животе, аллергические реакции и т.д. В качестве противопоказаний выступают индивидуальная непереносимость к активному компоненту, желудочное кровотечение, воспалительные патологии кишечника, гемофилия и т.д.
Максимальная суточная доза для взрослых людей составляет 200 мг, разделенная на несколько приемов. Побочные эффекты: диарея, тошнота и рвота, боль в животе, аллергические реакции и т.д. В качестве противопоказаний выступают индивидуальная непереносимость к активному компоненту, желудочное кровотечение, воспалительные патологии кишечника, гемофилия и т.д.
Кроме обезболивающих препаратов, используются антигистаминные средства:
- Супрастин
- Зиртек
- Тавегил
- Фенистил
- Диазолин
- Кларитин
В особо тяжелых случаях, к примеру, при воспалении придатков предписываются глюкокортикоиды:
- Бетаметазон. Активное вещество – бетаметазон. Медикамент обладает противовоспалительным, противоотечным, противоаллергическим и противозудным эффектом. Препарат не рекомендуется использовать при гиперчувствительности к основному компоненту, иммунодефицитных состояниях, патологиях ЖКТ, при сердечно-сосудистых болезнях, почечной и печеной недостаточности.
 В качестве негативных проявлений выступают расстройство сна, головокружение, болевые ощущения в голове, увеличение массы тела, аллергические реакции и многое другое.
В качестве негативных проявлений выступают расстройство сна, головокружение, болевые ощущения в голове, увеличение массы тела, аллергические реакции и многое другое. - Преднизолон. Действующее вещество – преднизолон. Средство обладает противовоспалительным, противоаллергическим, иммунодепрессивным действием. К противопоказаниям относятся: повышенная чувствительность к активному компоненту, иммунодефицитные состояния, патологии ЖКТ и сердечно-сосудистой системы, эндокринные расстройства, в тяжелой степени почечная и печеночная недостаточность. Побочные эффекты: тошнота, рвота, нарушение менструального цикла, боль в голове, повышенное внутричерепное давление и т.д.
Такие средства быстро устраняют воспаление, болевые ощущения. Но у них есть один главный недостаток — эти средства существенно снижают иммунитет.
Для повышения защитных сил организма назначаются:
- Полиоксидоний
- Циклоферон
- Ликопид
Помните о том, что любое средство, даже самое безопасное вызывает негативные проявления, потому не стоит заниматься самолечением. При первых признаках воспаления обратитесь в медицинское учреждение.
Профилактические мероприятия
Придерживаясь правил и рекомендаций, можно избежать больших проблем в гинекологии.
Меры профилактики:
Правильное питание
- Строгое соблюдение интимной гигиены
- Регулярный осмотр у гинеколога (не менее 2 раз в год)
- Правильное питание
- Ведение здорового и активного образа жизни
- Использование барьерных средств защиты при половом контакте (особенно если женщина не уверена в партнере)
Помните о том, что женское здоровье – это не игрушка. Никто кроме вас самих же лучше не позаботится о нем. Внимательно относитесь к организму, тем более что он всегда при малейших изменениях пытается подавать определенные сигналы. При первых симптомах воспаления гинекологического характера обратитесь к доктору, иначе последствия могут быть фатальными, вплоть до бесплодия. Не занимайтесь самолечением – ничего хорошего их этого не выйдет.
При первых симптомах воспаления гинекологического характера обратитесь к доктору, иначе последствия могут быть фатальными, вплоть до бесплодия. Не занимайтесь самолечением – ничего хорошего их этого не выйдет.
Заметили ошибку? Выделите ее и нажмите Ctrl+Enter, чтобы сообщить нам.
Виолетта Лекарь
Хронические воспаления в гинекологии — Популярные статьи
Воспаление – явление, известное человечеству с давних времен, признаки воспаления описал еще римский врач Авл Корнелий Цельс (ок. 25 до н. э. — ок. 50 н. э.): rubor — краснота, tumor — опухоль (отёк), calor — жар (повышение температуры), dolor — боль, Гален (129 — ок. 200 гг. н. э.), добавил functio laesa — нарушение функции. Это описание осталось актуальным до наших дней – все признаки характерны для воспаления в любой части (органе) нашего тела.
Воспалительные заболевания женских половых органов встречаются достаточно часто: более половины женщин, обращающихся на прием к гинекологу, страдают именно воспалительными заболеваниями. Как такое возможно?
Как такое возможно?
Давайте постараемся разобраться.
Воспаление – защитная реакция организма, в ответ на воздействие болезнетворных микроорганизмов. Эта реакция, направленная на полное уничтожение и удаление из организма микроба-возбудителя. Выраженность воспалительных реакций в тканях женских половых органов определяется свойствами микроба-возбудителя, состоянием собственной микрофлоры, а также иммунологической реактивностью организма.
Трубное бесплодие
Какие факторы могут спровоцировать непроходимость маточных труб
Микроорганизмы, которые могут быть причиной воспалительных заболеваний женских половых органов могут быть как условно-патогенными – то есть живущие в норме в небольшом количестве в нижних отделах половой системы и в кишечнике; и патогенными – те, которые в норме не должны находиться в организме человека, это гонококки, трихомонады, хламидии – возбудители заболеваний, передающихся половым путём. Когда возникает воспалительный процесс, появляются и все вышеназванные его признаки.
Женщины нередко пренебрегают возможностью обратиться к врачу и лечатся сами, по совету подруг, без осмотра и точного диагноза. Ощутив улучшение самочувствия, женщина прекращает прием лекарственного средства. Но излечилась ли она? Нередко оказывается, что нет. Воспалительный процесс перестал быть острым, а его проявления стали менее выраженными.
К врачу женщина обращается потом, когда возникнут последствия недолеченного воспалительного процесса половой системы. Таким последствиями могут быть нарушения менструальной функции, например, длительные и болезненные менструации. А может быть бесплодие – отсутствие желанной беременности при регулярной половой жизни в репродуктивном возрасте. А могут возникнуть проблемы с вынашиванием беременности, она будет прерываться на ранних сроках или заканчиваться поздним выкидышем на фоне внутриматочной инфекции. Почему? Какая связь может быть между перенесенным воспалением и этими нарушениями специфических женских функций?
А вот тут мы и возвращаемся к признакам воспаления, названным в начале статьи, помните? – functio laesa — нарушение функции. Если воспаление не было излечено, а лишь уменьшена выраженность проявлений, если происходит переход в хроническую форму, будут страдать все функции половой системы.
Если воспаление не было излечено, а лишь уменьшена выраженность проявлений, если происходит переход в хроническую форму, будут страдать все функции половой системы.
Надо учитывать и еще одну неприятную особенность, характерную для воспалительного процесса (причем, в любом органе): исход воспаления может быть разным. Может произойти излечение – при правильно подобранной терапии процесс завершится полным восстановлением тканей, подвергшихся воспалению. А может часть нормальной ткани замениться рубцовой тканью, тогда орган не может работать нормально. Самый яркий пример – непроходимость маточных труб после перенесенного воспалительного процесса.
Существует и еще одна проблема. Широкое, подчас бесконтрольное, применение антибиотиков произвольными курсами приводит к генетическим изменениям микроорганизмов. Появляются микробы, устойчивые к действию антибиотиков, что, разумеется, осложняет лечение пациента с такой инфекцией.
Каким же должен быть правильный подход к лечению воспалительных заболеваний женских половых органов? В первую очередь, при возникновении признаков воспаления надо получить консультацию врача, должен быть установлен клинический диагноз и назначена адекватная терапия с достаточной курсовой дозой лекарственных средств. Помимо антибактериальных средств, могут быть назначены и дополнительные методы лечения, потенцирующие их действие, снижающие риск образования спаек и возобновления рецидива заболевания.
Помимо антибактериальных средств, могут быть назначены и дополнительные методы лечения, потенцирующие их действие, снижающие риск образования спаек и возобновления рецидива заболевания.
С этой точки зрения интересным представляется метод системной энзимотерапии (препарат ВОБЭНЗИМ), позволяющий улучшить проникновение антибактериальных препаратов в ткани, путём разрушения биопленок, которые микроорганизмы выстраивают для защиты от них и путём улучшения функций иммунной системы. Да-да, не удивляйтесь! В борьбе за выживание микроорганизмы разных видов научились вырабатывать – «строить» биопленку, которая не только прикрывает сообщество микробов от воздействия любых внешних факторов, в том числе антибиотиков, но и предоставляет уникальную возможность неродственным микроорганизмам обмениваться генетической информацией и приобретать новые свойства!
Согласно многочисленным научным исследованиям, ВОБЭНЗИМ способен подавлять процессы образования спаек, на его фоне воспалительный процесс чаще заканчивается благоприятным исходом.
После проведения курса лечения необходимо опять показаться врачу, провести рекомендованные анализы и убедиться в излеченности. Не следует забывать о роли собственной влагалищной микрофлоры в профилактике воспалительных заболеваний половых органов. Восстановление флоры после курса антибактериальной терапии – важный этап профилактики повторного заболевания, спросите совета Вашего доктора о выборе препарата. Весьма перспективным является вариант поддержание жизнедеятельности собственной микрофлоры – лактобактерий, путем применения молочной кислоты, а не только внесение лактобактерий извне в различных вариантах лекарственных форм.
На правах рекламы
10 самых распространенных женских болезней и их симптомы.
Женские болезни и их симптомы — об этом мы рассказываем подробно на нашем сайте. Ну а сейчас представим вашему вниманию небольшой обзор самых распространенных женских болезней.
В современном мире, в заботах о своей семье, женщины зачастую перестают уделять внимание своему женскому здоровью. Бессимптомное течение некоторых женских болезней и несвоевременное обращение к врачу может сыграть в дальнейшем роковую роль, и врачебная помощь может быть уже неэффективной. Поэтому, заботясь о своей семье, женщина не должна переставать думать о себе, проявляя такую же заботу к своему женскому здоровью. В медицине проблемами женской половой сферы занимаются врачи-гинекологи, которые рекомендуют женщинами регулярно проходить профилактический осмотр с целью раннего выявления и лечения того или иного заболевания.
Бессимптомное течение некоторых женских болезней и несвоевременное обращение к врачу может сыграть в дальнейшем роковую роль, и врачебная помощь может быть уже неэффективной. Поэтому, заботясь о своей семье, женщина не должна переставать думать о себе, проявляя такую же заботу к своему женскому здоровью. В медицине проблемами женской половой сферы занимаются врачи-гинекологи, которые рекомендуют женщинами регулярно проходить профилактический осмотр с целью раннего выявления и лечения того или иного заболевания.
Большинство женских болезней по мере своего прогрессирования могут иметь один из трех основных симптомов:
- -расстройство менструальной функции (отсутствие менструаций, нерегулярные менструации, длительные менструальные кровотечения, патологические менструации, дисфункциональные маточные кровотечения и др.),
- -патологические влагалищные выделения,
- -боли внизу живота.
Каждый из этих признаков, а тем более их комбинация, говорит о необходимости посещения врача. Мы рассмотрим на основании этих симптомов самые часто встречающиеся болезни женской половой сферы.
Мы рассмотрим на основании этих симптомов самые часто встречающиеся болезни женской половой сферы.
1. Миома матки.
Миома представляет собой доброкачественную опухоль из мышечных волокон матки. Ее размер может составлять от нескольких миллиметров до нескольких сантиметров, что может давать разные клинические проявления, но основной симптом, с которым обращаются к гинекологу-чрезмерно обильные и длительные менструации.
Основной причиной считается повышенный уровень женских половых гормонов (эстрогенов) и хламидиоз, встречается у каждой четвертой женщины на планете в возрасте от 16 до 45 лет. В зависимости от величины опухоли менструальноподобные кровотечения могут происходить 2 или несколько раз в месяц. Постоянная и значительная кровопотеря приводит к развитию анемии, которая проявляется бледностью кожных покровов и слизистых оболочке, повышенной утомляемостью и слабостью. Только очень большие или множественные миомы вызывают болевые ощущения.
2. Эрозия шейки матки (эндоцервикоз).
Является одним из наиболее часто встречаемых заболеваний среди женского населения. Практически 40% всех женщин сталкиваются с эрозией, из них 55% составляют женщины в возрасте до 25 лет. Эрозия шейки матки представляет собой дефект слизистой оболочки наружной части шейки матки, пусковым моментом которой чаще всего является инфекционный воспалительный процесс.
Все это приводит к тому, что изменяется структура слизистой оболочки шейки матки, многослойный эпителий ее в месте повреждения исчезает, а поверхность слизистой оголяется. В итоге образуется истинная эрозия шейки матки.
Обычно через 1-3 недели истинная эрозия заживает или переходит в псевдоэрозию шейки матки, когда многослойный эпителий эрозии замещается цилиндрическим эпителием из цервикального канала шейки матки.
Обычно эрозия протекает бессимптомно и ее обнаруживают при гинекологическом осмотре, очень редко может проявляться кровянистыми выделениями после полового акта. При отсутствии лечения эрозия может перейти в онкологический процесс.
3. Воспаление придатков — яичников и маточных труб (оофорит, сальпингит и сальпингоофорит, или аднексит).
Воспаление придатков матки — яичников и маточных труб — одна из болезней, которой часто пугают матери своих дочерей, предпочитающих модную одежду в холодную погоду.
Это самое часто встречаемое воспалительное заболевание женских половых органов, которое не всегда безвредно проходит.
По статистике около 60% женщин обращается к врачу по поводу воспалительных заболеваний придатков матки. Основными причинами развития воспалительного процесса являются бактерии, особенно гонококк и стрептококк.
При несвоевременном обращении к врачу и отсутствии лечения воспаление придатков грозит осложнениями: примерно каждая пятая женщина по этой причине страдает бесплодием, в 5-10 раз повышен риск развития внематочной беременности, в 5-6% случаев развиваются гнойные осложнения, требующие оперативного лечения.
Заболевание может протекать бессимптомно или они могут быть настолько неявными, что женщина на них не обращает внимания. Но чаще всего основные симптомы воспаления придатков — боль внизу живота, справа или слева в зависимости от локализации воспалительного процесса, нередко отдающая в область заднего прохода или крестец.
Но чаще всего основные симптомы воспаления придатков — боль внизу живота, справа или слева в зависимости от локализации воспалительного процесса, нередко отдающая в область заднего прохода или крестец.
Боль может быть приходящей или постоянной, которая исчезает после приема аналгетиков. Но подвох состоит в том, что лекарства только обезболивают, но не устраняют причину заболевания, что чревато переходом воспалительного процесса в хроническую стадию в дальнейшем с развитием ослож
Воспалительные заболевания женских половых органов
ВОСПАЛИТЕЛЬНЫЕ ЗАБОЛЕВАНИЯ ЖЕНСКИХ ПОЛОВИН
Воспалительные заболевания составляют более 60% от всех гинекологических заболеваний, около 30% пациентов женских больниц имеют воспалительные процессы половых органов. Особенно увеличилось количество воспалительных заболеваний из-за повышенной сексуальной активности в молодом возрасте, снисходительного сексуального отношения, проституции. В группе повышенного риска находятся молодые незамужние женщины с несколькими половыми партнерами. В первую очередь воспалительные заболевания влияют на фертильность человека из-за инфекций верхних половых путей у женщин и их последствий. Женщины со стойкой вирусной инфекцией подвергаются особому риску дисплазии шейки матки и внутриутробной гибели плода.
В первую очередь воспалительные заболевания влияют на фертильность человека из-за инфекций верхних половых путей у женщин и их последствий. Женщины со стойкой вирусной инфекцией подвергаются особому риску дисплазии шейки матки и внутриутробной гибели плода.
Нормальная флора играет важную роль в защите от инфекций, вызываемых генитальными патогенами. Женские половые пути, особенно вагинальные выделения, содержат от 108 до 109 бактерий на грамм исследуемой жидкости. Лактобациллы вырабатывают молочную кислоту из глюкозы, поддерживая во влагалище кислый pH (3,8-4,2). Lactobacillus (70-90%), Staphylococcus epidermalis (30-60%), дифтероиды (30-60%), гемолитические стрептококки (10-20%), негемолитические стрептококки (5-30%), Escherichia coli (20-25%). %), Bacte-roides (5-15%), Peptococcus (10-60%), Peptostreptococcus (10-40%), Clostridium (5-15%).
Наличие патогенной флоры без воспаления не является признаком патологического процесса.
Считается, что нормальная микрофлора влагалища представлена Lactobacillus. Но не только Lactobacillus acidophilus обеспечивают самоочищение влагалища.Нормальная вагинальная экосистема женщин репродуктивного возраста содержит 7 видов Lactobacillus: L acidophilus (42,8%), L. Paracasei, L. Fermentum, L. Plantarum (10-18,6%), L.cateforme, L.corineformis. , L. Brevis (2,5-5,7%), лактобациллы, продуцирующие h302, могут играть важную роль в качестве естественного микробицида в экосистеме влагалища.
Но не только Lactobacillus acidophilus обеспечивают самоочищение влагалища.Нормальная вагинальная экосистема женщин репродуктивного возраста содержит 7 видов Lactobacillus: L acidophilus (42,8%), L. Paracasei, L. Fermentum, L. Plantarum (10-18,6%), L.cateforme, L.corineformis. , L. Brevis (2,5-5,7%), лактобациллы, продуцирующие h302, могут играть важную роль в качестве естественного микробицида в экосистеме влагалища.
Вариабельность колонизации влагалища Lactobacillus и другими организмами может быть связана с продуктами метаболизма эстрогена микрофлоры влагалища, pH влагалища и типом Lactobacillus, первоначально колонизирующим влагалище.Многие эндогенные и экзогенные факторы могут изменить баланс вагинальной экосистемы. Некоторые вагинальные микроорганизмы могут вызывать воспаление при определенных условиях. Эпителиальные клетки влагалища и шейки матки обладают способностью преобразовывать гликоген в глюкозу, которая в дальнейшем метаболизируется до молочной кислоты. Кислотность влагалища зависит от адекватного уровня эстрогенов, а также от присутствия бактерий, продуцирующих молочную кислоту, таких как лактобациллы. Концентрации лактобацилл, вероятно, также являются важными детерминантами pH влагалища.Повышенная концентрация бактерий, продуцирующих молочную кислоту, в вагинальной жидкости может привести к более низкому pH, что определяет пониженную восприимчивость к инфекции. Эстрогены непосредственно влияют на количество организмов и состав бактериальной флоры. Поверхность слизистой оболочки обеспечивает защиту от проникновения патогенов. Слизистые могут устранять множество патогенов или антигенов. Слизистая также служит для прикрепления иммуноглобулина А, лизоцима, лактоферрина и других биологически активных веществ.Слизистая в женских половых путях находится под гормональным контролем. Любые нарушения с низкой секрецией эстрогена и снижением уровня эстрогена с возрастом могут повредить защитные механизмы женских половых путей. Использование противозачаточных средств, душ может воздействовать на экосистему влагалища, изменяя рН влагалища, изменяя влагалищную жидкость путем прямого разбавления.
Концентрации лактобацилл, вероятно, также являются важными детерминантами pH влагалища.Повышенная концентрация бактерий, продуцирующих молочную кислоту, в вагинальной жидкости может привести к более низкому pH, что определяет пониженную восприимчивость к инфекции. Эстрогены непосредственно влияют на количество организмов и состав бактериальной флоры. Поверхность слизистой оболочки обеспечивает защиту от проникновения патогенов. Слизистые могут устранять множество патогенов или антигенов. Слизистая также служит для прикрепления иммуноглобулина А, лизоцима, лактоферрина и других биологически активных веществ.Слизистая в женских половых путях находится под гормональным контролем. Любые нарушения с низкой секрецией эстрогена и снижением уровня эстрогена с возрастом могут повредить защитные механизмы женских половых путей. Использование противозачаточных средств, душ может воздействовать на экосистему влагалища, изменяя рН влагалища, изменяя влагалищную жидкость путем прямого разбавления.
Бартолинит
Бартолинит — это воспаление бартолиновой железы (большой железы преддверия влагалища). Это может быть вызвано стафилококком, E.coli и N. gonorrhea. Любой тип возбудителя вызывает воспаление и непроходимость протока, что может привести к бартолиновому абсцессу. Может быть серозное, серозно-гнойное или гнойное воспаление.
Это может быть вызвано стафилококком, E.coli и N. gonorrhea. Любой тип возбудителя вызывает воспаление и непроходимость протока, что может привести к бартолиновому абсцессу. Может быть серозное, серозно-гнойное или гнойное воспаление.
Закупорка отверстия магистрального протока в преддверие приводит к образованию абсцесса. Инфекция бартолиновых желез может привести к вторичным инфекциям, образованию абсцесса или кисты. Когда железа наполняется и становится болезненной, можно сделать разрез и дренировать. Пациентам с абсцессом обычно требуется разрез абсцесса с введением катетера в полость абсцесса.Рецидивирующие инфекции влагалищной флоры и образование слизистых кист являются частыми последствиями бартолинита. Если инфекция железы вызвана N.gonorrhea, назначают специфическое антибактериальное лечение.
Вульвит
Вульвит — это воспаление вульвы. Он может быть первичным и вторичным. Первичный вульвит вызывается местными раздражителями (в том числе спреями для женской гигиены, дезодорантами, обтягивающим синтетическим нижним бельем у женщин с ожирением или сахарным диабетом. Вторичный вульвит вызывается сопутствующими выделениями из влагалища.
Вторичный вульвит вызывается сопутствующими выделениями из влагалища.
Пониженный уровень эстрогенов у женщин репродуктивного возраста и более частый у девочек и женщин в период менопаузы может привести к вульвиту.
Клиника. Эритема, отек вульвы и язвы кожи — все это показатели инфекции.
Жалобы пациента на зуд или жжение Часто наблюдается раздражение, вызванное расчесыванием кожи вульвы пациентом
Для снятия воспаления и зуда необходимо удалить подозреваемую причину заболевания. Терапия включает местное применение раствора борной кислоты или KMn04. раствор Candidasis лечится Гино-павенлом 150 мг в суппозиториях — 3 дня или Орунгалом 100 мг дважды в день в течение 6-7 дней перорально, а затем по одной капсуле в день каждый первый день менструального цикла в течение 3-6 циклов.
Вагинит (кольпит) — воспаление влагалища. Это самая частая причина посещения гинеколога. Может быть вызвано стафилококком, стрептококком, E coh и другими.
Чрезмерные выделения из влагалища связаны с идентифицируемой микробиологической причиной в 80–90% случаев. Гормональные или химические причины составляют большинство остальных случаев. Вагинит может быть острым, подострым и хроническим. Существует две формы гнойного и гранулезно-диффузного вульвита.
Гормональные или химические причины составляют большинство остальных случаев. Вагинит может быть острым, подострым и хроническим. Существует две формы гнойного и гранулезно-диффузного вульвита.
Основной симптом — увеличенные серозно-белые или желтые выделения, обычно серозные или гнойные с прогорклым запахом.Пациенты жалуются на дизурию, зуд вульвы, жжение и диспареунию. Осмотр может выявить отек или эритему вульвы и влагалища, петехии или пятна в верхней части влагалища или на шейке матки. При хроническом вагините все эти признаки не так выражены, необходимо микроскопически исследовать посевы из влагалища, шейки матки, уретры, протока бартолиновой железы.
Лечение неспецифического вагинита комплексное:
-
использование противовоспалительных препаратов -
лечение нейроэндокринологических и иммунодефицитных состояний -
лечение полового партнера мужского пола; Пациентам следует избегать половых контактов во время терапии.
Местное лечение включает спринцевание антисептиком (KMn04, фурацилин, хлоргексидин) не более 3-4 дней.
10-25% всех гинекологических больных страдают этим заболеванием. Среди заболеваний, передающихся половым путем, бактериальный вагиноз диагностируется у 60-65% женщин. Бактериальный вагиноз является результатом чрезмерного роста как анаэробных бактерий, так и аэробных бактерий Gardnerella vaginalis. Анаэробы и G. vaginalis являются нормальными обитателями влагалища, но чрезмерный рост этих бактерий, доминирующий над нормальной флорой Lactobacillus, приводит к появлению жидких, серых выделений из влагалища с рыбным запахом, которые прилипают к стенкам влагалища.
Небольшое количество выделений из влагалища может быть нормальным (2 мл), особенно в середине цикла. Бактериальный вагиноз вызывает усиление выделений из влагалища (15-20 мл), раздражение вульвы, зуд, дизурию и неприятный запах.
Диагноз бактериального вагиноза основан на наличии следующих характеристик выделений:
-
pH выше 4,5 -
однородный жидкий вид -
запах рыбьего амина продуцируются анаэробами при добавлении 10% КОН -
Наличие ключевых клеток (вагинальных эпителиальных клеток, к которым прикреплены организмы)
Культуры бесполезны, поскольку анаэробы и Gardnerella vaginalis могут быть выделены из нормальной флоры здоровых женщин , но концентрация обеих бактерий выше у пациентов с бактериальным вагинозом.Факторов, приводящих к разрастанию G.vaginalis и анаэробов, не выявлено.
Лечение включает в себя устранение анаэробного агента микрофлоры, индукцию местного и общего иммунитета, а затем восстановление нормальной микрофлоры.
Пероральное применение метронидазола (Flagyl) 500 мг два раза в день в течение 7 дней или интравагинально 0,75% крема Метрогель 2 раза в день в течение 5 дней, 2% крема клиндамицина (Cleocin) один раз в день в течение 7 дней.
Для нормализации микрофлоры влагалища применяют местное введение бифидумбактерина или 2-3% раствор молочной кислоты.Лечение мужского партнера метронидазолом может быть рекомендовано только при рецидиве бактериального вагиноза, но эффективность не доказана.
Эндоцервицит
Эндоцервицит — это воспаление слизистой оболочки эндоцервикса. Бактерии вызывают инфицирование столбчатого эпителия. Chlamidia trachomatis, Mycoplasma, Trichomonada vaginalis, N. Gonorrhoeae, вирусы, Candida, E.coli, Staphylococci вызывают эндоцервицит.
Шейка матки постоянно подвергается травмам при родах, абортах.Обильная секреция слизи эндоцервикальными железами с выходом бактерий из влагалища создает ситуацию, благоприятную для инфекции.
Воспалительный процесс в основном поражает эндоцервикальные железы. Плоский эпителий экзоцервикса может быть вовлечен в процесс, называемый острым экзоцервицитом. Степень поражения эндоцервикального канала по сравнению с экзоцервикальным поражением, по-видимому, имеет некоторое отношение к возбудителю инфекции.
Проявление хронического цервицита — эрозия шейки матки.Эрозия указывает на наличие вокруг зева шейки матки зоны инфицированной ткани, имеющей зернистый вид. Он подразумевает потерю поверхностных слоев многослойного плоского эпителия шейки матки и разрастание инфицированных эндоцервикальных тканей.
Воспалительный процесс стимулирует попытку репарации в виде восходящего роста плоского эпителия, вызывающего закупорку протоков эндоцервикальных желез. Задержка слизи и другой жидкости в этих железах приводит к образованию наботианских циклов.Эти кисты представляют собой эндоцервикальные железы, заполненные инфицированным секретом. Их протоки вторично включаются в воспалительные и репаративные процессы.
Самым важным в диагностике хронического цервита является исключение злокачественного процесса. Перед началом лечения следует провести обследование с помощью кольпоскопа. Цервицит может проявляться в виде красноватых гранул, возвышающихся над окружающей поверхностью, создавая впечатление сосочковатости.
Следует получить мазок Папаниколау и провести биопсию подозрительных участков.
Лечение. Острый цервицит лечится соответствующими антибиотиками (в зависимости от бактериального агента). Местное лечение острой фазы — реальная опасность распространения инфекции. Лазерная терапия применяется при лечении острых и хронических цервицитов.
Электроавторизация — это традиционное лечение хронического цервицита, особенно при эрозиях, язвах шейки матки или эктропионах. В настоящее время электрокаутеризация пришла на смену криохирургии или лазерной хирургии.
Острый эндометрит — это воспаление эндометрия (слизистого слоя матки).Это может произойти в таких случаях, как: эндометрит после выскабливания или отсасывания матки и послеродовой эндометрит. Эндометрит вызывают бактерии, вирусы, микоплазмы. Наиболее частые ассоциации из 3-4 анаэробных бактерий и 1-2 аэробных являются основной причиной эндометрита.
Анаэробные бактерии составляют часть нормальной цервикогенитальной флоры. Есть два известных механизма, которые вызывают анаэробную инфекцию: отбор антибиотиков, который преимущественно подавляет аэробные бактерии, и тканевые травмы, возникающие после операции, которые снижают окислительно-восстановительный потенциал.Анаэробы производят пахучие продукты обмена веществ.
В матке имеется эндометрий факторов местного иммунитета. В строме эндометрия присутствуют Т-лимфоциты и другие факторы клеточного иммунитета. Лимфоциты и нейтрофилы обычно появляются в эндометрии во второй половине менструального цикла; их наличие не обязательно является эндометритом. Появление плазматических клеток представляет собой иммунный ответ, обычно на чужеродный бактериальный антиген. Перед проведением антимикробной терапии необходимо провести посев.Поскольку анаэробы составляют часть нормальной флоры, необходимы глубокие тканевые культуры, не зараженные поверхностными бактериями. Для выздоровления от анаэробов требуется сорок восемь или более часов, и лечение обычно основывается на клинических признаках. Различают неспецифический и специфический эндометрит. Специфический эндометрит вызывается M. Tuberculosis, N. Gonorrhea, Chlamidia trachomatis, Actinomyces.
Клиника. Лихорадка является характерным признаком диагностики эндометрита, и она может сопровождаться болезненностью матки.Если инфекция распространилась на параметрий и придатки, там также может присутствовать болезненность. Повышение температуры, вероятно, пропорционально распространению инфекции, и когда заболевание ограничивается децидуальной оболочкой, заболевание протекает в легкой форме и наблюдается минимальная температура. Озноб может сопровождать лихорадку. Женщины обычно жалуются на боли в животе. Болезненность с одной или обеих сторон живота, параметрическая болезненность выявляется при бимануальном исследовании. Матка слегка увеличена.
В анализе крови пациента выявлен лейкоцитоз и повышенная скорость оседания эритроцитов.В некоторых случаях острый эндометрит может перейти в хронический.
Лечение. Используются различные варианты начальной антибактериальной терапии. Большинство из них успешны. Преимущество монотерапии в том, что она проста в применении; Обычно используются цефалоспорины, такие как цефотетан и цефокситин. Также популярна комбинация ампициллина и аминогликозида. Применяется комбинация клиндамицина с гентамицином или метронидазола с унасином (ампицин с сульбуктамом) и гентамицином.
Хронический эндометрит является следствием нелеченного острого эндометрита или неадекватного лечения послеабортного или пурперального эндометрита. Хронический эндометрит иногда связан с использованием внутриматочной спирали (ВМС). В некоторых случаях это может происходить без стадии обострения.
Клиника. Хронический эндометрит возникает из-за организмов, которые обычно находятся в нижних отделах половых путей (Protei, E. Coli, Staphylococcus, Mycoplasma). Бактерии, которые можно выделить, обычно имеют низкую патогенность, но более вирулентные внутриутробные бактерии иногда вызывают серозные гнойные выделения, аномальное маточное кровотечение и умеренную болезненность матки.Диагноз ставится на основании анамнеза и клинических проявлений. Его невозможно диагностировать, если в эндометрии не обнаружены плазматические клетки. Ультрасонография позволяет выявить газовые пузырьки в полости матки, гиперэхогенные места (локальный фиброз, склероз) в базальном слое эндометрия.
Лечение. Применяется комплексное лечение. В его состав входят лекарственные средства для лечения сопутствующих заболеваний, десенсибилизирующие препараты и дополнительные лечебные средства, витамины.
Физиотерапия играет важную роль.Улучшает тазовую гемодинамику. Применяются диатермия на низ живота, электрофорез с медью, цинком, ультразвук, индуктотермия, лазерное излучение. Если во время физиотерапии процесс обострится, рекомендуется антибактериальная терапия. При ремиссии применение антибиотиков не доказано.
Физиотерапия способствует активации гормональной функции яичников. Если эффекта недостаточно, то применяют гормональную терапию (учитывая возраст пациентки, срок заболевания, степень гипофункции яичников).Эффективно санаторно-курортное лечение (бальнеолечение, грязелечение).
Сальпингоофорит
Сальпингоофорит — это воспаление маточных труб и яичников. Сальпингоофорит — самое частое из всех воспалительных заболеваний органов малого таза. В большинстве случаев оофорит является вторичным по отношению к сальпингиту. Яичники инфицированы гнойным материалом, выходящим из маточной трубы. Если трубные фимбрии прикреплены к яичнику, трубка и яичник вместе могут образовать большой трубчато-яичниковый абсцесс в форме реторты.
У большинства пациентов с сальпингоофоритом наблюдается болезненность нижних отделов живота, придатков (односторонняя или двусторонняя), гнойный экссудат шейки матки или гнойные выделения из влагалища (рис. 88).
Клиника. Существует четыре стадии сальпингоофорита. Первый — сальпингит без раздражения (воспаления) брюшины, второй — с признаками перитонита, третий — с закупоркой маточных труб и тубовариальным абсцессом и четвертый — разрыв тубовариального абсцесса. При бимануальном исследовании выявлено воспалительное образование придатков. случаев сальпингоофорита на основании анамнеза, медицинского осмотра и лабораторных исследований. Кроме того, можно использовать дополнительное ультразвуковое исследование и лапароскопию.
Лапароскопия — самый точный способ диагностики воспалительного процесса и его стадии. Его следует использовать в случаях, когда диагноз неясен, особенно у пациентов с тяжелым перитонитом, чтобы исключить разрыв абсцесса и аппендицита. Помимо диагностической, лапароскопия используется для проведения лечебных процедур.
Ультразвук можно использовать, чтобы отличить абсцесс от воспалительного образования в придаточной массе.Это также может быть полезно при определении массы тела у пациента с тупой болезнью или если бимануальное исследование неудовлетворительно из-за чрезмерной болезненности.
Лечение. Все пациенты с острым сальпингоофоритом должны быть госпитализированы. Адекватная терапия сальпингита включает оценку степени тяжести, лечение антибиотиками, дополнительные общие меры здоровья.
Перед проведением посевов проводят антибактериальную терапию антибиотиками широкого спектра действия. Наиболее эффективна комбинация клиндамицина с хлорамфениколом, гентамицином и линкомицином, доксициклином, клацидом, цефобидом, цифраном, клафораном, далацином С и унасином.
При подозрении на анаэробные агенты следует использовать метронидазол, в некоторых случаях внутривенно. После нормализации температуры и прекращения перитонитов антибактериальную терапию продолжают в течение 5 дней. Детоксикация показана и обеспечивается применением 5% раствора глюкозы, полиглюцина, реополиглюцина, растворов белков, коррекции pH-баланса 4% раствором бикарбонатов натрия. Среди физических методов лечения используется холод в нижней части живота. Соответствующее антибактериальное лечение сочетается с лапароскопическим активным дренированием.. В большинстве случаев хронический сальпингоофорит является следствием нелеченного острого процесса. Хроническая стадия процесса характеризуется окклюзией маточных труб с периовариальными спайками, дисфункцией маточных труб.
Клиника . Основные жалобы пациентки: легкая болезненность в нижней части живота, которая усиливается во время менструации. Тазовые нервы имеют более болезненную чувствительность (тазовый плексит, ганглионеврит из-за хронического воспаления). В некоторых случаях возникают нарушения менструального цикла, такие как олигоменорея, полименоррагия, альгодисменоррагия.Изменение маточных труб и гипофункция яичников приводят к бесплодию или выкидышу. Секреторная дисфункция, такая как выделения из влагалища или экссудат шейки матки, может наблюдаться как клинический признак кольпита или эндоцервита. Некоторые пациенты жалуются на пониженное либидо, болезненный коитус, нарушение функции мочевого пузыря, болезненность печени.
Нарушение менструального цикла (меноррагия или метроррагия) — наиболее частый симптом хронического сальпингоофорита как следствие нарушений нейрогоморальной регуляции менструальной функции.Метроррагия часто возникает после прекращения менструации, и тогда дифференциальный диагноз следует поставить в случае внематочной беременности.
Диагностика. Правильный сбор анамнеза (выявление воспалений после аборта, родов или дилатации и выскабливания) позволяет заподозрить хронический воспалительный процесс. Первичный хронический сальпингоофорит встречается более чем в 60% случаев. Некоторая информация дает физический осмотр и лабораторные анализы. Бимануальное исследование дает неспецифическую информацию.Следует исследовать увеличение, плотность и степень подвижности придатков. Иногда из-за перитубальных и периовариальных спаек изменяются размеры и подвижность придатков.
Дополнительно следует провести УЗИ и лапароскопию, гистероскопию. Можно использовать томографию или эндоскопию. Лапароскопия — самый информативный диагностический метод, позволяющий дифференцировать сальпингоофорит, внешний эндометриоз, миому матки с воспалительными изменениями, кисты. Заболевания соседних органов (мочевой пузырь, кишечник) при серозном воспалении без структурных изменений.Но женщинам с нарушениями мочевыводящих путей, желудочно-кишечного тракта необходимо дополнительно обследоваться (урография, ирригоскопия).
Лечение хронического сальпингоофорита осуществляется с учетом патогенеза и клиники. Антибиотики показаны в остром периоде, когда есть признаки воспаления.
Назначаются нестероидные противовоспалительные препараты (Вольтарен, Бутадион). Для стимуляции иммунной системы используются иммуномодуляторы: (Декарис, Т-активин). Также используются ФИБС, алоэ, аутогемотерапия.Большое значение имеет обезболивание как лекарственными средствами, так и рефлексотерапией. Физиотерапия проводится в условиях стационара, а при остром процессе и ремиссии — в амбулаторных условиях. Ультразвук обладает анальгетическим и фибринолитическим действием и назначается в синусоиде и модуляции высокой частоты. Также применяется лазеротерапия. Чтобы избежать хронического сальпингоофорита, необходимо правильно лечить острый сальпингоофорит и сократить количество абортов.
Параметрит
Параметрит — воспаление параметрия.Воспаление всей тазовой клетки называется пельвиоцеллюлитом. По международной статистике эти заболевания классифицируются как острый параметрит или тазовая флегмона.
Агентами инфекции могут быть стафилококк, стрептококк, кишечная палочка и т. Д. Инфекция может быть вызвана одним микробным агентом или ассоциацией микробов. Возникает после патологических родов, аборта, операции на половых органах. Основной путь распространения инфекции — лимфогенный. Морфологически параметрит характеризуется всеми признаками воспаления: расширением кровеносных и лимфатических сосудов, периферическими отеками, экссудацией.В течении параметрита выделяют 3 стадии (инфильтрация, экссудация, уплотнение). Экссудация может быть серозной, очень редко — гнойной. Иногда она рассасывается и растворяется, иногда разрастается фиброзная соединительная ткань, что приводит к вывиху матки в сторону предыдущего воспалительного процесса.
Клиника. Умеренная болезненность в нижних отделах живота, в спине, высокая температура тела (38-39 ° С), тахикардия. Признаки раздражения брюшины и ослабление кишечных звуков или их отсутствие, особенно связанные с кишечной непроходимостью, указывают на более серьезную инфекцию, включая возможность образования абсцесса.Лихорадка является характерным признаком диагностики метрита и сопровождается болезненностью матки. Бимануально перед или сзади на левой или правой стороне матки может пальпироваться инфильтрация. Он прочный и неподвижный. Инфильтрация подразделяется на переднюю, заднюю и боковую.
Лечение начинается с использования антибиотика широкого действия против множества распространенных микроорганизмов и обычно назначается без посева.
Используются различные варианты начальной антибактериальной терапии.Большинство из них успешны. Обычно используются цефалоспорины, такие как цефотетан и цефокситин. Используются комбинация ампициллина и аминоглюкозида, а также комбинация клиндамицина с гентамицином.
Бутылочка со льдом в нижней части живота применяется при инфильтративной стадии заболевания. Следует назначить биостимуляторы. Лечение стойкого тазового абсцесса включает дренирование путем кольпотомии или лапаротомии. Разрыв тазового абсцесса в брюшной полости требует неотложной хирургической помощи.
Тубовариальный абсцесс (ТОА) может возникать как осложнение сальпингоофорита. Он начинается с острого гнойного сальпингита, когда в процесс вовлекаются все слои маточных труб. Трубы обычно опухают и краснеют по мере воспаления мышечной и серозной оболочки. Если экссудат капает с бахромчатых концов трубок, возникает тазовый перитонит, который может привести к спаечному процессу брюшины. Набухшие и застойные фимбрии могут слипаться друг с другом и вызывать закупорку маточных труб.Фимбрии могут закупоривать трубы, вызывая стойкое трубное бесплодие. Набухшие и застойные фимбрии могут прилипать к яичнику, задерживая экссудат в трубке и вызывая пиосальпинкс или, если яичник инфицирован, тубовариальный абсцесс. Складки слизистой оболочки могут слипаться друг с другом, образуя железоподобные пространства, заполненные экссудатом. Если инфекция проходит после агглютинации фимбрии и закрытия периферического конца трубки, секрет накапливается и расширяет трубку, образуя пиосальпинкс.Каждый рецидив хронического сальпингоофорита имеет более клинические проявления и лечится с трудом. ТОА ассоциируется с ВМС, ассоциацией микробов, хроническим сальпингоофоритом.
Интоксикация при ТОА приводит к поражению печени. Наблюдается снижение альбумино-глобулинового индекса при длительном нормальном уровне общих белков. Степень этих нарушений зависит от продолжительности процесса.
Клиника. Клиника ТОА зависит от объема гнойного поражения придатков, длительности процесса, нарушений со стороны соседних органов.Есть несколько синдромов, которые делятся на местные синдромы (боль, гнойные выделения, перитонеальные симптомы и пальпация тубовариального образования).
Воспалительно-интоксикационный синдром включает лихорадку, тахикардию, тошноту, рвоту. В крови наблюдаются люекоцитоз, снижение альбумин-глобулинового индекса, С-реактивный белок. Обнаружен иммунный синдром (уменьшение лимфоцитов и моноцитов в крови).
Возможен синдром нарушения со стороны соседних органов (дизурия, частое мочеиспускание, нарушение менструального цикла).
Возникает сильная боль внизу живота, может присутствовать тазовый перитонит. Боль может отдавать в спину, тазовое дно, грудную клетку. В таких случаях необходимо провести обследование для исключения пневмонии, панкреатита, холецистита. Мышечная защита, которая препятствует пальпации живота в нижних квадрантах, придатки в различной степени болезненны, а движение шейки матки может вызвать боль при бимануальном исследовании. Придатки часто либо прикрепляются к задней части матки, либо выпадают в тупик, что может привести к обратному положению матки.TOA характеризуется болью и болезненностью, лихорадкой или ознобом, температура поднимается до 39 ° C, артериальное давление снижается. Живот принимает участие в дыхании, в нижних отделах он болезненный. В анализе крови наблюдается повышенный уровень лейкоцитов (9-10х107 1), скорость оседания эритроцитов более 30 мм / час, положительный С-реактивный белок, снижение альбумин-глобулинового индекса до 0,8.
Иногда может быть мочевой синдром с протеинурией, лейкоцитурией. Возможны нарушения фильтрующей функции почек, вплоть до унурии.Изменение альбумино-глобулинового индекса и гипофибриногенемия характеризует нарушение функции печени.
Диагноз ставится на основании клиники, бимануального исследования, лабораторных анализов и дополнительных методов исследования (УЗИ, лапароскопия).
Лечение. Тубовариальный абсцесс лечится антибиотиками, десенсибилизирующими и нестероидными противовоспалительными препаратами, детоксикацией и иммуностимуляцией. Лучше всего сочетать прием пенициллина с тетрациклинами.
-
Отсутствие эффективности комплексного лечения с использованием пункций в течение 2-3 дней -
подозрение на перфорацию тубовариального абсцесса; объем хирургического вмешательства зависит от распространения процесса, возраста женщины и экстрагенитальной патологии
Перитонит
Пельвиоперитонит — это воспаление «брюшины малого таза. Вызывают процесс? -гемолитические стафилококки, анаэробные, стрептококки, виды Bacteroides, стафилококки, микоплазмы.Пельвиоперитонит возникает вторично. Первичный процесс происходит в маточных трубах, яичниках, матке и параметрии. В большинстве случаев гнойное поражение придатков матки продолжается при пельвиоперитоните. Инфекция может распространяться по лимфогенным или кровеносным сосудам, а также через маточные трубы в случае сальпингита, особенно гонококковой инфекции.
Клиника характеризует острое воспаление. Часто наблюдаются высокая температура, сильная боль внизу живота, лихорадка или озноб, тахикардия. Может быть тошнота, иногда рвота.Мышечная защита и болезненность при отскоке — симптомы раздражения брюшины. В акте дыхания принимает участие передняя стенка живота, при бимануальном исследовании имеются придатки нижних конечностей. Движение шейки матки вызывает боль. Задний свод болезненен.
Лабораторные исследования показывают увеличение количества лейкоцитов и скорости оседания эритроцитов. Могут появиться уровни С-реактивного белка. Для диагностики трансформации пельвиоперитонита в перитонит необходимо проводить общий анализ крови 4-5 раз в день.
Лечение. Все пациенты должны быть госпитализированы. В идеале антибиотик следует выбирать в соответствии с организмом, присутствующим в маточной трубе или матке, но в большинстве случаев необходимо использовать эмпирическую терапию. Лечение включает внутривенное введение доксициклина и цефокситина или цефотетана или внутривенное введение клиндамицина и гентамицина в течение не менее 4 дней с последующим пероральным приемом клиндамицина или тетрациклина в течение 10-14 дней. Госпитализированные пациенты с перитонитом, но без абсцесса придатков обычно быстро реагируют на схемы лечения.При наличии абсцесса придатков, даже если системные проявления легкие, следует выбирать антибиотики, устраняющие B. fragilis, поскольку большинство абсцессов таза содержат этот организм. Клиндамицин, метронидазол, цефокситин или импинем следует использовать для лечения абсцесса малого таза. Если есть внутриматочная спираль, ее следует удалить сразу после начала терапии. Хирургия показана при разрыве пиосальпинкса или абсцесса яичника. Дренирование методом кольпотомии обычно предпочтительнее при наличии неразорвавшегося абсцесса среднего тупика.
Септический шок связан с инфекцией, вызванной грамотрицательными аэробными колиформными организмами, продуцирующими эндотоксины. В гинекологической практике это может наблюдаться при септическом аборте, локализованном или распространяющемся перитоните, тромбофлебите. Септический шок — это особая реакция организма, которая выражается в развитии тяжелых системных нарушений. Это может быть вызвано применением антибиотиков широкого спектра действия в высоких дозах, что приводит к высвобождению большого количества эндотоксина.
Эндотоксин, сложный липополисахарид, связанный с клеточной стенкой, попадает в кровоток во время гибели бактерий, что приводит к множественным гемодинамическим эффектам.Последующая активация лимфоцитарных Т-клеток и массовых клеток приводит к активации гистамина и кининов, а также к активации калликренина и снижению калликреиногена и ингибитора калликреина. Эти изменения приводят к высвобождению брадикинина, мощного артериального расширителя. Ранний септический шок — классический пример распределенного шока, связанного с системным неравномерным распределением относительно нормального или даже повышенного сердечного выброса. Клинические данные включают гипотонию, жар и озноб. Первоначальные гемодинамические признаки включают снижение системного сосудистого сопротивления и высокий нормальный или повышенный сердечный выброс.Продолжающееся неравномерное распределение сердечного выброса приводит к местной гипоксии тканей и развитию лактоацидоза и дисфункции органов. Это снижение системного сосудистого сопротивления вызвано высвобождением вазоактивных веществ, а также повреждением эндотелиальных клеток сосудов, которое способствует закупорке капилляров вторичным по отношению к агрегации лейкоцитов, вызванной комплементом. Эти факторы приводят к усилению артериовенозного шунтирования.
Если процесс продолжается, развивается вторая гемодинамическая фаза септического шока.Первостепенное значение на этой поздней фазе имеет развитие и прогрессирование дисфункции миокарда, ведущей к желудочковой недостаточности. Исследования, посвященные оценке индекса инсульта и фракции выброса желудочков, продемонстрировали снижение внутренней функции желудочков даже на ранней стадии септического шока. Легочная гипертензия, еще одно важное гемодинамическое изменение, часто связанное с септическим шоком, может иметь дополнительные серьезные гемодинамические последствия. Как следствие нарушения фильтрации почек — формируется шоковая почка и развивается острая почечная недостаточность.Признаки нарушения функции печени — гипербилирубинемия, нарушение липидного обмена.
Пациенты, выздоравливающие после начальной гемодинамической нестабильности септического шока, могут страдать от длительной болезни, вызванной эндотоксин-опосредованным поражением легочных капилляров и некардиогенным отеком легких. Такая легочная недостаточность является основной причиной смерти пациентов, у которых гипотензия была продолжительной, и у них может развиться острый некроз канальцев. Опосредованное эндотоксином повреждение эндотелиальных клеток и связанная с ним тромбопластиноподобная активность, а также длительный шок от любой другой причины также могут привести к активации каскада коагуляции и клинической картине синдрома диссеминированного внутрисосудистого свертывания (ДВС). Клиническое проявление развивается сразу после хирургической операции на инфицированных органах. Температура тела повышается до 39-40 ° С и держится 1-3 дня. Затем температура снижается, озноб — характерный признак септического шока.
Среди клинических данных — артериальная гипотензия без кровотечения или неадекетированная к ней, тахикардия, 120–140 в минуту. Уменьшение объема крови приводит к повышению шокового индекса до 1,5 (обычно 0,5). Кожа бледная и влажная от потоотделения, позже может появиться акроцианоз.Нарушения дыхания, вплоть до тахипного до 30-60 ударов в минуту, являются признаком легочного шока. Кожа может быть окрашена в желтый цвет, возможна рвота с кровью.
Наиболее опасным осложнением септического шока является почечная недостаточность. Клиническое проявление вначале — олигоурия — менее 30 мл в час. Позже развивается анурия. Все эти изменения в организме проявляются в очень короткие сроки, через 6-8, а иногда и 10-12 часов.
Диагноз основывается на следующих признаках:
-
гнойный орган -
низкое артериальное давление, неадекватное кровопотере -
расстройства нервной системы -
боли в разных частях тела -
снижение диуреза -
сыпь на коже
Температуру крови следует измерять каждые 3 часа, артериальное давление — каждые 30 минут, количество мочи необходимо измерять.Бактериальный посев из инфицированного органа, анализ крови, коагулограмма и биохимические тесты.
Лечение септического шока. Лечение септического шока включает оптимизацию относительного внутрисосудистого объема предварительной нагрузки с помощью инфузии кристаллоидов, а также лечение основной инфекции. Хотя некоторые специалисты рекомендуют использовать коллоидные растворы для замещения объема, нет неубедительных доказательств того, что использование таких растворов снижает частоту отека легких или респираторного дистресс-синдрома взрослых.В большинстве случаев инфекция носит полимикробный характер, и наиболее подходящим является охват широкого спектра действия грамотрицательных и грамположительных аэробных и анаэробных организмов. Если поражен абсцесс, необходимо немедленное хирургическое дренирование после первоначальной реанимации. Пациентам с септическим шоком следует назначать дофамина гидрохлорид. Этот агент в дозах менее 5 мг / кг / мин улучшает почечный кровоток за счет дофаминергической мезентериальной вазодилатации; в дозах от 5 до 30 мг / кг / мин также наблюдается положительный инотропный эффект.Гемодинамическим манипуляциям у пациентов, гипотония которых не реагирует быстро на объемную инфузию, может помочь катетеризация легочной артерии, позволяющая клиницисту достичь оптимальной преднагрузки до начала инотропной или вазоконстриктивной терапии. Рекомендуются высокие дозы кортикостероидов (60-120 мг преднизолона или 8-16 мг дексаметазона). Для восстановления баланса Ph показаны лактозол или бикарбонат натрия.
ВОСПАЛИТЕЛЬНЫЕ ЗАБОЛЕВАНИЯ ЖЕНСКИХ ПОЛОВЫХ ПОЛОВ
- Ресурс исследования
- Исследовать
- Искусство и гуманитарные науки
- Бизнес
- Инженерная технология
- Иностранный язык
- История
- Математика
- Наука
- Социальная наука
Лучшие подкатегории
- Продвинутая математика
- Алгебра
- Основы математики
- Исчисление
- Геометрия
- Линейная алгебра
- Предалгебра
- Предварительный расчет
- Статистика и вероятность
- Тригонометрия
- Другое →
Лучшие подкатегории
- Астрономия
- Астрофизика
- Биология
- Химия
- Науки о Земле
- Наука об окружающей среде
- Здравоохранение
- Физика
- Другое →
Лучшие подкатегории
- Антропология
- Закон
- Политология
- Психология
- Социология
- Другое →
Лечение заболеваний женских половых органов в Марианских Лазнях, Чехия
Санаторно-курортное лечение гинекологических и экстрагенитальных заболеваний будет эффективным, если руководствоваться данными исследования фоновой гормональной активности.Консультация врача и направление на лечение важны, учитывая влияние природных лечебных факторов курорта. При неизменной функции яичников и наличии гипоэстрогении (пониженном содержании эстрогенов) пациенток направляют на санатории грязелечение и бальнеотерапию сероводородными водами, а также показаны натриевые и азотно-кремнистые воды при заболеваниях придатков матки с пониженным гормональным статусом яичников. функция. При гинекологических заболеваниях, сопровождающихся гиперэстрогенами (повышенный уровень эстрогенов), а также при сочетании экстрагенитальных заболеваний с миомой матки, эндометриозом, фиброзно-кистозной мастопатией, не требующих в настоящее время хирургического лечения, выбор всегда ограничивается курортами с радоновым и йодно-фосфорным покрытием. воды.Противопоказания к санаторно-курортному лечению: воспалительные заболевания в стадии обострения, доброкачественные опухоли органов малого таза, эндометриоз, требующий хирургического лечения маточных кровотечений, злокачественные новообразования органов малого таза. Пациентов с трубно-перитонеальным бесплодием, нарушением менструального цикла, в период климакса направляют на курорт с учетом эстрогенной функции яичников.
Лучшие спа-отели в Марианске-Лазне по качеству лечения
Спа-Отель Девин 3 *
От 44 € за 1 день полный пансион и лечение
9,0 /10 Показать все спа-отели в городе Марианске-ЛазнеПочинская Марина Владимировна Руководитель службы поддержки
Консультация врача
Бесплатная помощь врача санатория
Если у вас возникли трудности с выбором санатория или спа-отеля, подходящего для лечения ваших заболеваний, воспользуйтесь бесплатной консультацией санаторно-курортного врача Елены Хорошевой.
Отправьте свой вопрос здесьХорошева Елена Главный врач sanatoriums.com
Андрогинный мальчик с женскими гениталиями отказывается стать женщиной
В московской больнице прооперировали мальчика-андрогина с генетическим набором хромосом, типичным для женских организмов.В очень раннем возрасте мальчику был поставлен диагноз крипторхизм. Его родители, выходцы с Ближнего Востока, хотели, чтобы сын подрастал, чтобы ему сделали спецоперацию по решению проблемы. Первые проблемы с диагнозом у мальчика начались в двенадцатилетнем возрасте, когда он обнаружил кровотечение из половых органов. Он рассказал матери о проблеме. После специальных медицинских осмотров врачи были потрясены, обнаружив, что у пациентки мужского пола есть матка и придатки. Это открытие, в свою очередь, прояснило, почему у мальчика кровоточили гениталии.Об этом «Московскому комсомольцу» рассказал заведующий отделением уринологии и андрологии Московского НИИ педиатрии и детской хирургии Асаад Матар.
Андрогинный мальчик с женскими гениталиями отказывается становиться женщиной
Пациенту был проведен генетический тест, в результате которого выяснилось, что в его организме присутствуют женские хромосомы. К тому же подросток почувствовал, что грудь у него растет.Принимая во внимание трансформации, врачи предложили родителям превратить сына в девочку с помощью операции по смене пола. Медики объяснили, что такая трансформация будет включать пластическую операцию влагалища подростка и удаление органа, напоминающего мужской пенис. В результате таких изменений у пациентки, как и у любой здоровой женщины, появится шанс иметь детей, считают специалисты.
Но молодой человек настаивал на том, что хочет остаться мальчиком.Его родители сказали, что привыкли иметь старшего сына, а не дочь.
После этого мальчику сделали другую операцию по удалению женских половых органов. Мальчик хорошо перенес операцию. Скоро ему в мошонку будут имплантировать два силиконовых яичка.
Несмотря на то, что операция прошла успешно, врачи предупреждают, что пациент никогда не станет родным отцом. Более того, ему придется пройти курс гормональной терапии, чтобы до конца жизни сохранить свой мужской фенотип.
Специалисты утверждают, что гермафродитизм можно диагностировать в возрасте полового созревания только тогда, когда ребенку исполняется десять-двенадцать лет. Что касается вышеупомянутого случая, то в результате оплодотворения яйцеклетки впервые родилась девочка. Но затем при делении клеток произошли какие-то отклонения, и эмбрион приобрел черты мужского пола. Не исключено, что андрогинизм мог возникнуть в результате кровосмесительного союза в семье.
Московский комсомолец
Перевод Марии Гусевой
Правда.ru
Заболевания пародонта: причины, симптомы и лечение
Под пародонтозом понимают заболевание, при котором часть зуба начинает растворять костную ткань и характеризуется отсутствием воспалительного процесса. Заболевание выглядит как зубы, растущие из челюсти с целью расширения, при этом они становятся подвижными. Заболевание протекает незаметно, без боли, может проявляться лишь легким дискомфортом и зудом в деснах.
Часто первым признаком становится повышенная чувствительность шейки зубов к химическим и термическим раздражителям, возникающим во время еды.Шаткое состояние, если болезнь не лечить, в тяжелой форме — атрофия десен, в результате чего можно потерять зубы. Это основная причина необходимости лечения пародонта и немедленного обращения к врачу. На приеме врач на основании результатов диагностики сможет подробно описать причины и лечение заболеваний пародонта.
Причины и симптомы возникновения
Причин возникновения и прогрессирования заболеваний пародонта очень много.Однако часто образование этого заболевания является следствием нарушения кровоснабжения костей и мягких тканей из-за наличия налета и, как следствие, развития патогенной микрофлоры и отложений между деснами. Так что для начала нужно сосредоточить все усилия на устранении калетниковых отложений.
Первопричины болезни
Другие причины заболеваний пародонта:
- Гормональные изменения в организме, связанные с беременностью, климаксом, половым созреванием, менструацией.Каждый по-своему влияет на повышенную чувствительность десен, способствуя их разрушению.
- Спровоцировать воспалительную реакцию в деснах могут самые разные заболевания. К таким заболеваниям относятся: раковые опухоли, СПИД, диабет, нарушение деятельности эндокринной системы, снижение иммунитета в целом.
- Наличие неправильного прикуса или повреждения окружающих тканей.
- Нарушение работы кишечника робота.
- Недостаток витаминов.
- Курение, препятствующее процессу восстановления тканей десны.
- Генетическая предрасположенность.
- Эффекты некоторых лекарств. Существует ряд лекарств, способных ухудшить состояние ротовой полости, уменьшить слюноотделение, защитить полость рта, спровоцировать нерегулярное расширение пародонта.
Среди других причин возникновения и развития заболеваний пародонта стоит отметить плохое кровоснабжение тканей десен, что очень важно для здоровья десен.
Симптомы пародонта
Заболевание имеет проявление стремительно развивающейся атрофии клеток зуба.На рентгеновском снимке невозможно обнаружить сужение костномозгового пространства, сокращение клеток костной ткани. Все это приводит к уменьшению перегородок между зубами, уменьшению тканевых структур костей челюсти, остеопоротическим поражениям.
Заболевание пародонта имеет длительное развитие, но если оно уже произошло, то начинается мгновенное прогрессирование, вызывающее затруднения и боль в процессе приема пищи.
Классификация по степени тяжести заболеваний пародонта
По степени тяжести заболевания пародонта можно классифицировать в зависимости от глубины карманов и степени выделения крови из ткани десны.Также бывают случаи, когда признаки пародонтоза проявляются хорошей фиксацией зубов, небольшим слоем отложений на поверхности, обнажением шейки зубов, отсутствием десневых карманов, воспалительными реакциями, видимые дефекты имеют клиновидную форму. Расшатывание зубов происходит только в сильно выраженной степени, в том случае, если корневая система обнажена наполовину. В самых тяжелых ситуациях добавляются симптомы пародонтоза, так как при воспалении тканевых структур пародонтоз перерастает в пародонтит.
Основные признаки
Основные симптомы представлены:
- Побледнение тканей десны, отсутствие воспалительного процесса.
- Уменьшить количество десен, что приведет к обнажению шейки матки и корневой системы.
- Отсутствие кровотечения.
- Наличие признаков эрозии эмали, клиновидных дефектов, износа.
- Наличие сердечных и сосудистых заболеваний, нарушений эндокринологии и обмена веществ.
- Ощущение зуда, припухлость, припухлость десен, гнойные выделения.
- Подвижность и распространение зубов.
- Наличие налета, на котором развиваются болезнетворные бактерии.
- Отсутствие карманов десен.
- Стадии заболеваний пародонта.
Симптомы и лечение этого заболевания напрямую зависят от стадии заболевания. Условно можно выделить три этапа:
- Легче всего там, где нет признаков болезни. Иногда можно обратить внимание на чувствительность.
- Среда, на которой при открытии шейки матки и корневой системе начинает ощущаться легкий зуд десен.
- Тяжелый, отличается сильным раскрытием корневой системы. Боль во время еды и подвижность зубов.
Терапия пародонтоза
Методика лечения этого заболевания зависит от стадии заболевания и количества оставшихся зубов или тех, которые требуют рвоты. Это потому, что чем меньше зубов, тем больше стресса или ослабления остается в процессе еды.
Лечение заболеваний десен следует начинать с записи на консультационный прием к пародонтологу, на котором врач осмотрит ротовую полость, сделает рентген и по результатам спланирует лечение.
Сначала нужно начать с ультразвукового устранения первопричин болезни, которыми часто являются наличие камней и налета, а затем с помощью лекарств уменьшить воспаление.
Местное лечение
В ситуации, когда в полости сильного воспалительного процесса применяются противовоспалительные препараты под наблюдением врача, а при воспалении легких можно проводить противовоспалительную терапию в домашних условиях.В этом случае используйте комбинированное лечение: полоскание горла антисептическими бальзамами, нанесение лосьонов с противовоспалительным гелем. Выполняйте упражнения два раза в день после еды и чистки зубов.
Лечебное дело
При средней или тяжелой форме заболевания дополнительно назначают антибактериальное лечение в таблетированной или инъекционной форме. Однако терапия будет эффективной только в том случае, если были удалены все камни и налет
.Зал для реабилитации полости рта
Это мероприятие включает в себя лечение караснех отверстий и удаление больных, необратимо поврежденных зубов, так как они являются вместилищем болезнетворных микроорганизмов и могут спровоцировать дальнейшее воспаление десен.В том случае, когда разрушается половина десны и обнажается более половины корня, следует удалить нервы этих зубов и каналы, что уменьшит подвижность зубов и замедлит их разрушение.
Шинирование зубов
Если у вас наблюдается подвижность зубов, разрушение происходит быстрее, наблюдается расхождение зубов. В этом случае проводят шинирование. Выполняйте эту процедуру по телефону:
- снижение или полное устранение подвижности.
- остановить разрушение кости в области этих зубов.
- предотвращает расхождение зубов.
Также эта процедура проводится перед операцией, чтобы стабилизировать зубной ряд.
Хирургическое лечение болезни
Заболевание приводит к разрушению застежек, расположенных между зубами и деснами, что приводит к образованию пародонтальных карманов, заполненных бактериями. Легкая степень заболевания позволяет справиться с этими карманами с помощью медикаментов, при средней и тяжелой степени такие карманы можно устранить только хирургическим путем.Лечение медикаментами поможет только снять симптомы болезни.
Консультации
Если во рту наблюдается сильное расхождение зубов, эту ситуацию можно исправить установкой мостовидного протеза. При отсутствии даже одного зуба в полости рта на фоне этого заболевания требуется протезирование. В такой ситуации примените кламмер chinaswamy, который восстанавливает утраченный зуб и укрепляет оставшийся.
Лечение заболеваний лазером
Эта терапия способствует устранению основных симптомов и является дополнительной процедурой к основному лечению.Использование лазера обеспечивает полную стерильность зубного кармана и качественное уничтожение микробов.

 Одним из самых частых провоцирующих факторов могут быть очаги хронической инфекции или переохлаждения.
Одним из самых частых провоцирующих факторов могут быть очаги хронической инфекции или переохлаждения.
 Начинает первоначально, как правило, остро.
Начинает первоначально, как правило, остро. Этому может способствовать вирус иммунодефицита человека.
Этому может способствовать вирус иммунодефицита человека.
 Мочеиспускание проявляется императивными позывами, резями и в некоторых случаях выраженной болью.
Мочеиспускание проявляется императивными позывами, резями и в некоторых случаях выраженной болью.






 Микроорганизмы легко проникают из влагалища в верхние отделы половых путей, вызывая острый воспалительный процесс;
Микроорганизмы легко проникают из влагалища в верхние отделы половых путей, вызывая острый воспалительный процесс; д.
д.
 При слишком длительном применении средство может поспособствовать возникновению эрозий ЖКТ. Препарат не рекомендуется использовать при гиперчувствительности к главному веществу, различных патологиях крови, гипертонии и т.д.
При слишком длительном применении средство может поспособствовать возникновению эрозий ЖКТ. Препарат не рекомендуется использовать при гиперчувствительности к главному веществу, различных патологиях крови, гипертонии и т.д. Максимальная суточная доза для взрослых людей составляет 200 мг, разделенная на несколько приемов. Побочные эффекты: диарея, тошнота и рвота, боль в животе, аллергические реакции и т.д. В качестве противопоказаний выступают индивидуальная непереносимость к активному компоненту, желудочное кровотечение, воспалительные патологии кишечника, гемофилия и т.д.
Максимальная суточная доза для взрослых людей составляет 200 мг, разделенная на несколько приемов. Побочные эффекты: диарея, тошнота и рвота, боль в животе, аллергические реакции и т.д. В качестве противопоказаний выступают индивидуальная непереносимость к активному компоненту, желудочное кровотечение, воспалительные патологии кишечника, гемофилия и т.д. В качестве негативных проявлений выступают расстройство сна, головокружение, болевые ощущения в голове, увеличение массы тела, аллергические реакции и многое другое.
В качестве негативных проявлений выступают расстройство сна, головокружение, болевые ощущения в голове, увеличение массы тела, аллергические реакции и многое другое.
