Анестезия при процедурах — крем Эмла и Акриол Про
В косметологии для многих процедур проводится местная анестезия. Она имеет намного щадящее действие, чем общая, так как действует в месте обработки.
Крем Эмла применяется в качестве аппликационной анестезии для обезболивания места проведения манипуляции, применяя специальные кремы, спреи, мази.
Препарат используется для наружного применения для нанесения на кожу или слизистую. К наиболее современным средства, которые применяются в аппликационной анестезии являются спрей – лидокаин и спрей Эмла.
Действие местоанестезирующего препарата
При обработке кожи антистетиком, находящееся в нем активное действующее вещество проникает глубоко в ткани, воздействуя на мембрану нервного волокна и нервные окончания. За счет того, что происходит блокировка натриевых каналов нерва, данные антистезирующие вещества создают отличный обезболивающий результат.
Глубина проникновения и продолжительность зависит от времени необходимого для процедуры.
Области применения аппликационной анестезии
Аппликационная анестезия широко применяется при проколах и небольших разрезах кожи, введениях различных катетеров, инъекциях, взятии крови. Также используется в следующих сферах медицины:
- в стоматологии для удаления зубов и их фрагментов, устранения зубного камня, а также с целью убрать рвотный рефлекс при проведении различных процедур;
- в хирургии при необходимости проведения вмешательств на поверхности кожи, таких как забор лоскута кожи для пересадки, при проведении механической очистки трофических язв;
- в дерматологии при проведении удаления контагиозного моллюска;
- в косметологии перед сеансами татутажа, эпиляции, мезотерапии, лазеротерапии;
- в гинекологии при проведении процедуры удаления кондилом и бородавок;
- в педиатрии для забора крови и во время некоторых прививок.
Преимущества крема Эмла
В состав крема входят два действующих вещества – лидокаин и прилокаин. Они оба относятся к классу амидов среднего действия. Продолжительность действия составляет от одного до полутора часов.
Они оба относятся к классу амидов среднего действия. Продолжительность действия составляет от одного до полутора часов.
Два анестетика в составе препарата наделяют его дополнительными положительными качествами. Крем способен продлить действие препарата, подходит для манипуляций, которые проводятся и на коже и на слизистых поверхностях.
Аналогом крема Эмла является Акриол Про. Препарат изготовляется российской фармацевтической компанией Акрихин. Основными действующими веществами являются лидокаин и прилокаин. Также как и крем Эмла может применяться для обезболивания на коже и слизистых оболочках, безопасен, нетоксичен, риск развития аллергических реакций во время его применения снижен.
Лазерная эпиляция тела Лазерное удаление новообразований Медицинская и эстетическая косметология Комплексная чистка кожи лица Мезотерапия Биоревитализация Биорепарация Редермализация Ботулотоксин Лечение АКНЕ Химические пилинги Фотоомоложение Фракционое ДОТ омоложение Лазерное удаление сосудов Глубокое лазерное омоложение Микротоковая терапия Озоно-кислородная терапия Лечение гипергидроза Мезонити Контурная пластика Лазерная эпиляция верхней губы Лазерная эпиляция голени Лазерная эпиляция бедер Лазерная эпиляция подмышек Удаление папилломы Лазерное удаление кондиломы Лазерное удаление бородавки Лазерное удаление кожного рога Лазерное удаление контагиозного моллюска Лазерное удаление ксантомы Лазерное удаление себорейного кератоза Лазерное удаление фибромы Лазерное удаление гемангиомы Лазерное удаление милиум Лазерное удаление родинок Лазерное удаление пигментных пятен Плазмотерапия Трихология Терапия RegenLab Профессиональная неинвазивная карбокситерапия Нитевой лифтинг APTOS (Аптос) Лазерная эпиляция спины Лазерная эпиляция груди Лазерная эпиляция рук
Применение анестезирующего крема лидокаин/прилокаин для лазерных процедур в дерматологии и косметологии
Введение
Лазерные методы коррекции возрастных изменений и лечения разнообразной кожной патологии (сосудистые и пигментные аномалии, гипертрихоз, рубцовые деформации и др.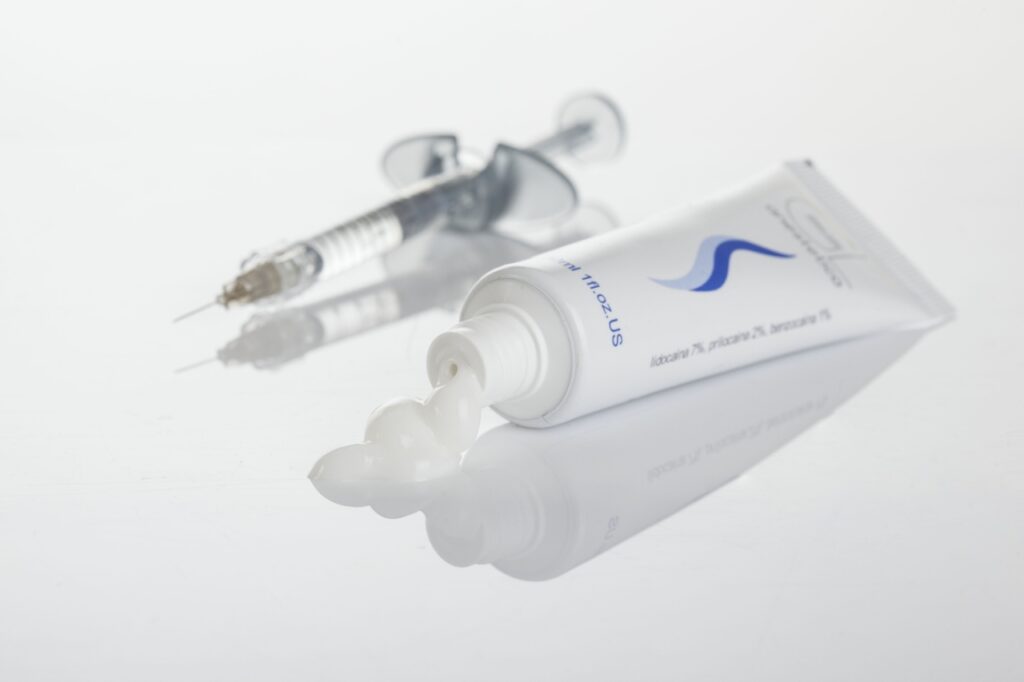 ) весьма востребованы и позволяют расширять спектр услуг в дерматологии и косметологии. Вопреки расхожему мнению, большинство лазерных процедур сопряжено с болевым дискомфортом. Увеличение спроса на эффективные и безболезненные лазерные процедуры стимулировало поиск идеального метода анестезии. Пациенты ожидают быстрых, но впечатляющих результатов от процедур. Чтобы удовлетворить эти потребности, дерматологи постоянно ищут анестетики, которые были бы эффективными, представляли бы наименьший риск для пациента и имели бы минимальные нежелательные побочные эффекты.
) весьма востребованы и позволяют расширять спектр услуг в дерматологии и косметологии. Вопреки расхожему мнению, большинство лазерных процедур сопряжено с болевым дискомфортом. Увеличение спроса на эффективные и безболезненные лазерные процедуры стимулировало поиск идеального метода анестезии. Пациенты ожидают быстрых, но впечатляющих результатов от процедур. Чтобы удовлетворить эти потребности, дерматологи постоянно ищут анестетики, которые были бы эффективными, представляли бы наименьший риск для пациента и имели бы минимальные нежелательные побочные эффекты.
Чувствительные рецепторы кожи преобразуют определенные формы энергии в потенциал действия в сенсорных нейронах. Кожные механорецепторы реагируют на прикосновение и давление. Терморецепторы участвуют в ощущении тепла и холода. Ноцицепторы являются полимодальными рецепторами и реагируют на такие стимулы, как боль (укус, щипок, разрез, укол), экстремальные тепло (ожог) и холод, медиаторы воспаления (табл.
Чувствительные аксоны берут начало в чувствительных ганглиях и определяют участки кожи, которые называются дерматомами. Они миелинизированы в дерме, но не в эпидермисе. Из сплетения в глубокой дерме нервные волокна поднимаются к поверхности кожи и образуют поверхностное нервное сплетение в месте соединения ретикулярной и папиллярной дермы. Нервные окончания могут быть свободными, расширенными или корпускулярными. Импульсы от ноцицепторов передаются через миелинизированные волокна Aδ (диаметром 2—5 мкм) со скоростью 12—35 м/с и немиелинизированные C-волокна (диаметром 0,4—1,2 мкм), проводящие импульс с меньшей скоростью — 0,5—2 м/с. Активация Aδ-волокон ответственна за первичную, так называемую быструю, боль, которая является немедленной реакцией на раздражитель и определяет участок воздействия и интенсивность болевого стимула.
Кожная боль, в основном острая, возникает вследствие физических, химических или термических травм, но может быть и хронической. Боль не так часто встречается при кожных заболеваниях (главным образом при язвенных поражениях кожи, при синдроме Лайелла), но тем не менее сопровождает неврологические или нейрокожные заболевания. Внешние болевые раздражители, а также многочисленные химические вещества, такие как брадикинин, гистамин, серотонин, простагландины, интерлейкин-1 и т. д., способны модифицировать или индуцировать активацию ноцицептора. Вещество Р наиболее известно и является самым важным посредником боли. Описаны также другие медиаторы боли: CGRP, соматостатин, глутамат и др. [2].
Основными «ноцицептивными триггерами» в косметологии являются все инъекционные методики (мезотерапия, контурная пластика, биоревитализация, PRP-терапия, нитевые технологии и др.
Лазерное высокоэнергетическое воздействие на кожные покровы способно вызывать острые болевые ощущения. Соматосенсорная система реагирует мгновенно на трансдукцию ноцицептивного сигнала вследствие интенсивной запредельной стимуляции полимодальных ноцицепторов, в первую очередь термических ноцицепторов.
Местные анестетики разделены на 2 группы: содержащие сложноэфирную связь (например, прокаин (новокаин), тетракаин, кокаин) и содержащие амидную связь (например, лидокаин и прилокаин) (рис. 1). Рис. 1. Схема структуры эфирных и амидных анестетиков. (Дж. Морган. Клиническая анестезиология. Кн. 1. М., СПб: Бином; 2001).
Местные анестетики эфирного типа метаболизируются плазменной холинэстеразой и другими неспецифическими эстеразами, в то время как амидные анестетики в основном метаболизируются в печени через микросомальные ферменты.
Местные анестетики обратимо блокируют нервную проводимость вблизи места их введения путем воздействия на свободные нервные окончания в дерме или слизистой оболочке, что приводит к временной потере чувствительности в ограниченной области. Проводимость нервного импульса блокируется снижением проницаемости мембран нервных клеток для ионов натрия, возможно за счет конкуренции с участками, связывающими кальций, которые контролируют проницаемость для ионов натрия (рис. 2). Рис. 2. Механизм действия местных анестетиков (адаптировано из K. Whalen, C. Feild, R. Radhakrishnan. Lippincott Illustrated Reviews: Pharmacology. 7-th ed. Wolters Kluwer; 2019).
Проводимость нервного импульса блокируется снижением проницаемости мембран нервных клеток для ионов натрия, возможно за счет конкуренции с участками, связывающими кальций, которые контролируют проницаемость для ионов натрия (рис. 2). Рис. 2. Механизм действия местных анестетиков (адаптировано из K. Whalen, C. Feild, R. Radhakrishnan. Lippincott Illustrated Reviews: Pharmacology. 7-th ed. Wolters Kluwer; 2019).
Рис. 3. Рекомендации по применению топической анестезии при лазерных абляционных процедурах.
Рис. 4. Рекомендации по применению топической анестезии при лазерных неабляционных процедурах без нарушения целостности кожных покровов.
Полное ингибирование проводимости достигается путем повышения концентрации анестетика.
Клинико-фармакологические свойства комбинированного местноанестезирующего крема, содержащего 2,5% лидокаина и 2,5% прилокаина (эвтектическая смесь)Эвтектические смеси представляют собой соединения, которые плавятся при более низких температурах, чем любой из их компонентов, что позволяет использовать более высокие концентрации анестетиков. Это 5% эмульсия «масло в воде» с температурой плавления 18 °C, состоящая из 25 мг/мл лидокаина, 25 мг/мл прилокаина, загустителя, эмульгатора и дистиллированной воды, доведенной до уровня pH 9,4. Поскольку эвтектическая смесь представляет собой жидкость, анестетики не нужно растворять в масле перед их введением в водную фазу состава; это увеличивает концентрацию активного вещества в каплях эмульсии и позволяет большему количеству анестетика проникать в нервные окончания в более глубоких слоях кожи. Крем лидокаин/прилокаин наносят толстым слоем (1—2 г на 10 см2, максимальная доза — 60 г на 600 см2) на неповрежденную кожу под окклюзионную пленку (можно использовать пищевую пленку) для облегчения проникновения местных анестетиков через роговой слой. Глубина анестезии зависит от времени контакта с кремом. Показано, что анестезирующий эффект достигает глубины 3 мм после 60 мин, 4 мм — после 90 мин и 5 мм — после 120 мин применения [5]. Кожная аналгезия усиливается в течение 3 ч при окклюзионной повязке и сохраняется в течение 1—2 ч после удаления крема.
Это 5% эмульсия «масло в воде» с температурой плавления 18 °C, состоящая из 25 мг/мл лидокаина, 25 мг/мл прилокаина, загустителя, эмульгатора и дистиллированной воды, доведенной до уровня pH 9,4. Поскольку эвтектическая смесь представляет собой жидкость, анестетики не нужно растворять в масле перед их введением в водную фазу состава; это увеличивает концентрацию активного вещества в каплях эмульсии и позволяет большему количеству анестетика проникать в нервные окончания в более глубоких слоях кожи. Крем лидокаин/прилокаин наносят толстым слоем (1—2 г на 10 см2, максимальная доза — 60 г на 600 см2) на неповрежденную кожу под окклюзионную пленку (можно использовать пищевую пленку) для облегчения проникновения местных анестетиков через роговой слой. Глубина анестезии зависит от времени контакта с кремом. Показано, что анестезирующий эффект достигает глубины 3 мм после 60 мин, 4 мм — после 90 мин и 5 мм — после 120 мин применения [5]. Кожная аналгезия усиливается в течение 3 ч при окклюзионной повязке и сохраняется в течение 1—2 ч после удаления крема. После нанесения на кожу крема лидокаин/прилокаин происходит двухфазный ответ с начальной вазоконстрикцией и побледнением кожи (с пиком после 90 мин аппликации). После 2—3 ч аппликации возникает вазодилатация, которая приводит к эритеме кожи. Ее не следует путать с другими неблагоприятными кожными реакциями, такими как крапивница или аллергический контактный дерматит. Количество системной абсорбции крема напрямую связано с продолжительностью и областью применения. Кровоток и толщина кожи, наличие той или кожной патологии влияют на поглощение, начало действия, эффективность и продолжительность действия крема лидокаин/прилокаин.
После нанесения на кожу крема лидокаин/прилокаин происходит двухфазный ответ с начальной вазоконстрикцией и побледнением кожи (с пиком после 90 мин аппликации). После 2—3 ч аппликации возникает вазодилатация, которая приводит к эритеме кожи. Ее не следует путать с другими неблагоприятными кожными реакциями, такими как крапивница или аллергический контактный дерматит. Количество системной абсорбции крема напрямую связано с продолжительностью и областью применения. Кровоток и толщина кожи, наличие той или кожной патологии влияют на поглощение, начало действия, эффективность и продолжительность действия крема лидокаин/прилокаин.
Роговой слой эпидермиса — основной барьер для доставки местного анестетика вглубь кожи. Существует 3 пути проникновения через роговой слой: межклеточный (через межклеточные пространства ороговевших кератиноцитов), пара- или трансцеллюлярный (через ороговевшие клетки), через инфундибулум (фолликулярную часть) волосяного фолликула и протоки потовых желез. Местные анестетики легче проникают через слизистую оболочку полости рта, половых органов и конъюнктивы из-за отсутствия рогового слоя [6].
Факторы, влияющие на доставку местных анестетиков в кожу:
1) лекарственная форма — свободные основания являются липофильными и могут самостоятельно проникать в роговой слой, тогда как для солевых форм для этого требуются специальные системы доставки;
2) температура плавления и эвтектические смеси — чем ниже температура плавления, тем лучше проникновение. У эвтектических смесей более низкая температура плавления, таким образом, обеспечивается лучшее проникновение, чем у отдельного компонента;
3) концентрация препарата в транспортном средстве — чем она выше, тем быстрее скорость проникновения.
Несмотря на низкий риск системной токсичности, врачи должны остерегаться потенциальных побочных эффектов. Использование крема лидокаин/прилокаин на поврежденной или воспаленной коже или на большой площади (более 600 см2) может увеличить риск системных побочных эффектов. Прилокаин как часть комбинированного крема может вызвать метгемоглобинемию из-за способности окислять железо в эритроцитах до трехвалентного состояния, нарушающего транспорт кислорода. Крем лидокаин/прилокаин не следует использовать у пациентов с врожденной или идиопатической метгемоглобинемией или у детей младше 12 мес, которые принимают лекарства, вызывающие метгемоглобинемию, — сульфаниламиды, дапсон, ацетаминофен, нитраты, нитриты и фенобарбитал.
Крем лидокаин/прилокаин не следует использовать у пациентов с врожденной или идиопатической метгемоглобинемией или у детей младше 12 мес, которые принимают лекарства, вызывающие метгемоглобинемию, — сульфаниламиды, дапсон, ацетаминофен, нитраты, нитриты и фенобарбитал.
Крем лидокаин/прилокаин относится к категории B для беременных, но следует соблюдать осторожность при его использовании у кормящих матерей, поскольку лидокаин и, вероятно, прилокаин выделяются с грудным молоком в небольших количествах. Риск побочных эффектов у грудных детей считается минимальным.
Опасность применения эфирных и высококонцентрированных анестетиковУправление по контролю за продуктами и лекарствами США (FDA) выпустило рекомендацию относительно риска опасных побочных эффектов, связанных с применением местных анестетиков для косметических процедур. В ней указано, что местные анестетики иногда используют неутвержденными способами и в дозах, которые могут представлять серьезный риск для здоровья и жизни пациента. Сообщено о 2 смертельных случаях, связанных с нанесением топических анестетиков на ноги с целью обезболивания во время лазерной эпиляции. Пациентки по указанию специалистов обернули ноги в целлофан, чтобы усилить анестезию. У обеих пациенток возникли судороги, коматозное состояние с последующим летальным исходом вследствие токсических эффектов анестетиков. Как выяснилось, в этих случаях использовали кремы с высокой концентрацией и избыточным количеством лидокаина и тетракаина (гель 10% лидокаина + 10% прилокаина в первом случае и гель 6% лидокаина + 6% тетракаина в другом) [7].
Сообщено о 2 смертельных случаях, связанных с нанесением топических анестетиков на ноги с целью обезболивания во время лазерной эпиляции. Пациентки по указанию специалистов обернули ноги в целлофан, чтобы усилить анестезию. У обеих пациенток возникли судороги, коматозное состояние с последующим летальным исходом вследствие токсических эффектов анестетиков. Как выяснилось, в этих случаях использовали кремы с высокой концентрацией и избыточным количеством лидокаина и тетракаина (гель 10% лидокаина + 10% прилокаина в первом случае и гель 6% лидокаина + 6% тетракаина в другом) [7].
В связи с этим в 2006 г. FDA выпустило официальное предупреждение о потенциальной опасности побочных эффектов, которые вызывают препараты, содержащие смесь эфирных и амидных местных анестетиков. Активные ингредиенты продуктов, не рекомендованных FDA в качестве топических анестезирующих средств: бензокаин 20% + тетракаин 4% + лидокаин 6%; лидокаин 10% + тетракаин 10%; лидокаин 30% + прилокаин 2% + тетракаин 4%; лидокаин 15% + прилокаин 5%; лидокаин + прилокаин + тетракаин.
Применение крема лидокаин/прилокаин значительно расширяет возможности амбулаторных дерматологических процедур. Топическая анестезия существенно снижает болевой дискомфорт во время кожной биопсии (бритвенной и панч-биопсии), кюретажа, лазерного и электрохирургического удаления контагиозного моллюска и бородавок, лазерного лечения винных пятен и удаления сосудов на ногах, лазерной санации трофических язв и др. [7—11]. Топическую анестезию также применяют на слизистой оболочке половых органов у взрослых для безболезненного удаления локальных поражений, например остроконечных кондилом [12].
Основные показания к лазерным процедурам в дерматологии и время аппликации крема лидокаин/прилокаин отражены в табл. 3. Таблица 3. Показания и время аппликации крема лидокаин/прилокаин при распространенных лазерных процедурах в дерматологии
Применение крема лидокаин/прилокаин при лазерных эстетических процедурахВсе виды лазерных вмешательств в дерматологии могут быть условно подразделены на 2 типа:
1) процедуры, в ходе которых проводят абляцию (послойное удаление) участка пораженной кожи;
2) процедуры, нацеленные на избирательное удаление патологических структур без нарушения целостности кожного покрова (принцип селективного фототермолиза).
В первом случае для абляции используют лазеры, работающие в среднем и дальнем инфракрасном спектре, — Er: YAG (2940 нм) и CO2 (10 600 нм). Хромофором является вода. Используют различные режимы воздействия на кожные покровы — разрез и иссечение, сплошную и фракционную абляцию. Уровень болевых ощущений во время абляционных процедур зависит от энергетических параметров воздействия, определяющих глубину воздействия, процента покрытия (чем больше расстояние между микротермальными абляционными участками, тем комфортнее процедура), области обработки (наиболее чувствительны: периорбитальная область, носогубной треугольник, центрофациальная область). До появления топических анестетиков аблятивные лазерные процедуры требовали использования внутривенной седации. С внедрением более поверхностных однопроходных и фракционных методик возможно обеспечение адекватной анестезии с применением топических анестетиков [13]. Лидером рынка топической анестезии стала эвтектическая смесь лидокаина и прилокаина. Практически при всех абляционных процедурах рекомендуемое минимальное время аппликации крема лидокаин/прилокаин составляет 60 мин. Этого времени достаточно для обработки кожи до уровня базальной мембраны, когда необходимо провести сплошную или фракционную поверхностную абляцию без удаления лазер-индуцированного струпа. В случае когда требуется удаление струпа с последующим повторным проходом в данной области, следует увеличить время анестезии до 90—120 мин, а также предусмотреть возможность проведения проводниковой анестезии.
Практически при всех абляционных процедурах рекомендуемое минимальное время аппликации крема лидокаин/прилокаин составляет 60 мин. Этого времени достаточно для обработки кожи до уровня базальной мембраны, когда необходимо провести сплошную или фракционную поверхностную абляцию без удаления лазер-индуцированного струпа. В случае когда требуется удаление струпа с последующим повторным проходом в данной области, следует увеличить время анестезии до 90—120 мин, а также предусмотреть возможность проведения проводниковой анестезии.
Обязательным условием перед началом процедуры является полное удаление крема и высушивание кожи для беспрепятственного взаимодействия лазерного света с тканями.
Для проведения глубокой лазерной многопроходной шлифовки требуются дополнительные методы обезболивания — внутривенная седация, проводниковая анестезия, наркоз. Несмотря на то что существует много вариантов местной анестезии при лазерной шлифовке, к сожалению, отсутствует стандартное руководство для обеспечения оптимальной безопасности использования местных анестетиков. При принятии решения о том, какой из них использовать, необходимо учитывать несколько факторов: анатомическую область, количество применяемого анестетика, продолжительность, необходимую для желаемой глубины анестезии, профиль безопасности отдельного местного анестетика и то, как он взаимодействует с сопутствующими заболеваниями пациента [14].
При принятии решения о том, какой из них использовать, необходимо учитывать несколько факторов: анатомическую область, количество применяемого анестетика, продолжительность, необходимую для желаемой глубины анестезии, профиль безопасности отдельного местного анестетика и то, как он взаимодействует с сопутствующими заболеваниями пациента [14].
Лазерные процедуры 2-го типа не нарушают целостность эпидермиса, но при этом также могут сопровождаться значительным дискомфортом, связанным с болезненными ощущениями.
Лазерный фракционный фототермолиз применяется для неаблятивного омоложения при фотоповреждении кожи легкой и умеренной степени, морщинах и диспигментации. Популярность этой процедуры обусловлена высокой клинической эффективностью и умеренными побочными эффектами — преходящей эритемой и отеком. Однако глубокое проникновение лазерного света в ближнем инфракрасном спектре создает эффект объемного термического нагрева в глубоких слоях кожи, оказывая выраженное болевое действие вследствие высокой плотности в дерме полимодальных ноцицепторов и терморецепторов. Для увеличения комфорта процедуры рекомендуется сочетание топической анестезии кремом лидокаин/прилокаин (аппликация 45—60 мин) и охлаждения области лечения форсированной струей холодного воздуха [15—17].
Для увеличения комфорта процедуры рекомендуется сочетание топической анестезии кремом лидокаин/прилокаин (аппликация 45—60 мин) и охлаждения области лечения форсированной струей холодного воздуха [15—17].
Лазерная эпиляция — наиболее распространенная процедура, при которой используют топические анестетики, особенно в таких чувствительных областях, как верхняя губа и паховая область. Для эффективного обезболивания в этих местах время аппликации крема лидокаин/прилокаин под окклюзионной пленкой должно быть не менее 30 мин в случае, если подготовка кожи к эпиляции (бритье волос) происходит непосредственно перед процедурой. В связи с глубокой пенетрацией лазерного света (до 4 мм при эпиляции неодимовым лазером) время аппликации крема на заранее подготовленной к процедуре коже (бритье волос за 1 сут) должно составлять 45—60 мин. Для предотвращения отсроченных побочных эффектов после лазерной эпиляции (термическая травма, парадоксальный гипертрихоз) рекомендуется по ходу процедуры на обработанный лазером участок кожи прикладывать охлаждающий пакет на 30 с [18, 19].
Лечение сосудистой патологии кожи в большинстве случаев не требует анестезии. Особенно когда это касается удаления единичных телеангиэктазий или небольших сосудистых мальформаций (вишневая и паукообразная ангиома, пиогенная гранулема, венозное озерцо и пр.). Однако при лазерном удалении винных пятен в области лица, особенно у детей и подростков, наблюдают выраженные болезненные ощущения, требующие адекватной анестезии. В качестве обезболивающего средства эффективен крем лидокаин/прилокаин с экспозицией 20—40 мин в зависимости от площади винного пятна и его расположения — чем ближе к центру лица, тем болезненней процедура [10]. Несмотря на побледнение кожи из-за сосудосуживающего эффекта местных анестетиков, содержащихся в креме, процедуры с использованием импульсного лазера на красителях или устройства IPL обеспечивают удовлетворительный результат лечения винных пятен. Восстановления кровотока на побледневших участках можно добиться с помощью трения или обдува поверхности кожи струей теплого воздуха (фен). При этом эффективность анестезии не снижается. Дополнительно для улучшения комфортности процедуры рекомендуется прикладывать на обработанный участок охлаждающие пакеты.
При этом эффективность анестезии не снижается. Дополнительно для улучшения комфортности процедуры рекомендуется прикладывать на обработанный участок охлаждающие пакеты.
Анестезию при лазерном лечении пигментной патологии кожи и удалении татуировок проводят по той же схеме.
Перед лазерной процедурой в каждом случае применения местной аппликационной анестезии настоятельно рекомендуется тщательно удалять крем с помощью антисептического раствора на водной основе и высушивать кожу. Это будет способствовать беспрепятственному взаимодействию лазерного света с поверхностью кожи. Следует помнить, что анестезирующий крем представляет собой эмульсию типа «масло в воде», содержащую вспомогательные вещества, которые практически не проникают в кожу, — полиэтиленгликоль-54, гидрогенизированное касторовое масло. В результате на поверхности кожи после абсорбции анестетиков может сохраняться пленка, которая при взаимодействии с лазерным светом поглощает определенную часть энергии, тем самым провоцируя ожог эпидермиса и/или снижая эффективность лазерного воздействия.
Заключение
Выбор эффективного местного анестетика для малоинвазивных дерматологических и косметологических процедур — непростая задача для практикующих специалистов. Какой вид анестезии использовать, зависит от ряда факторов, в том числе от особенностей пациента, возраста, наличия беременности, состояния здоровья, аллергического анамнеза, текущего приема лекарственных средств, сопутствующих заболеваний, типа процедуры и ее продолжительности, предпочтений пациента (боязнь иглы), опыта врача и др. Особенностью медицинских услуг в косметологии является неготовность и нежелание пациента испытывать ощутимый болевой дискомфорт во время процедур. Но реалии современной косметологии таковы, что все чаще и больше ее арсенал пополняется технологиями, не только обеспечивающими убедительные клинические эффекты, но и способными спровоцировать негативное психоэмоциональное состояние у пациента, которому проводят те или иные болезненные процедуры. Лазерные методы лечения как раз и относятся к типу болезненных воздействий на кожу.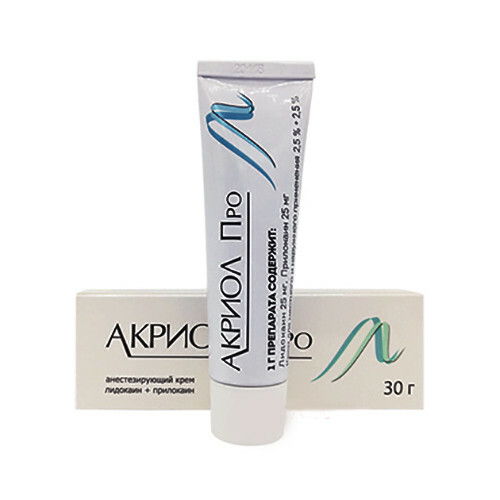 Практически любой вид лазерного взаимодействия с кожей (аблятивный, неаблятивный) требует адекватной анестезии. С учетом многообразия показаний к лазерным процедурам (эпиляция, удаление сосудов, татуировок, фотоомоложение и пр.), а также площади и области воздействия логично предположить, что наиболее подходящим видом обезболивания в данной ситуации будет анестезия на кремовой основе с эффективным сочетанием местных анестетиков. Нанесение такого средства обеспечит локальный анестетический и анальгетический уровень, при котором лазерная процедура будет проведена в комфортных условиях не только для пациента, но и для врача — специалист сможет подобрать адекватные параметры лазерного лечения без ущерба для его эффективности вследствие жалоб пациента на боль. Дополнительным и немаловажным преимуществом эффективной аппликационной анестезии следует считать низкий риск системных токсических эффектов (кардио- и нейротоксических). Все указанные факторы срабатывают в условиях профессионального отношения к поставленным задачам и выполнения клинических рекомендаций.
Практически любой вид лазерного взаимодействия с кожей (аблятивный, неаблятивный) требует адекватной анестезии. С учетом многообразия показаний к лазерным процедурам (эпиляция, удаление сосудов, татуировок, фотоомоложение и пр.), а также площади и области воздействия логично предположить, что наиболее подходящим видом обезболивания в данной ситуации будет анестезия на кремовой основе с эффективным сочетанием местных анестетиков. Нанесение такого средства обеспечит локальный анестетический и анальгетический уровень, при котором лазерная процедура будет проведена в комфортных условиях не только для пациента, но и для врача — специалист сможет подобрать адекватные параметры лазерного лечения без ущерба для его эффективности вследствие жалоб пациента на боль. Дополнительным и немаловажным преимуществом эффективной аппликационной анестезии следует считать низкий риск системных токсических эффектов (кардио- и нейротоксических). Все указанные факторы срабатывают в условиях профессионального отношения к поставленным задачам и выполнения клинических рекомендаций.
Автор заявляет об отсутствии конфликта интересов.
The author declares no conflict of interest.
Сведения об авторах
Шептий О.В. — https://orcid.org/0000-0002-5967-3002
Автор, ответственный за переписку: Шептий О.В. —
e-mail: [email protected]
Местная анестезия — PMC
1. Бископинг Дж., Бахманн-Менненга М.Б. Местные анестетики от эфира до изомера. Анастезиол Интенсивмед Нотфалмед Шмерцтер. 2000; 35: 285–92. [PubMed] [Google Scholar]
2. Jackson T, McLure HA. Фармакология местных анестетиков. Офтальмол Clin North Am. 2006; 19: 155–61. [PubMed] [Google Scholar]
3. Ковино Б.Г. Местная анестезия 1. N Engl J Med. 1972; 286: 975–83. [PubMed] [Google Scholar]
4. Ковино Б.Г. Местная анестезия 2. N Engl J Med. 1972;286:1035–42. [PubMed] [Google Scholar]
5. Ковино Б.Г. Местные анестетики при блокаде периферических нервов. Анестезиолог. 1980; 29:33–7. [PubMed] [Google Scholar]
[PubMed] [Google Scholar]
6. Ковино Б.Г. Физиология и фармакология местных анестетиков. Анест Прог. 1981; 28: 98–104. [Бесплатная статья PMC] [PubMed] [Google Scholar]
7. Сухонен Р., Канерва Л. Контактная аллергия и перекрестные реакции, вызванные прилокаином. Am J Свяжитесь с дерматологом. 1997; 8: 231–5. [PubMed] [Google Scholar]
8. Fuzier R, Lapeyre-Mestre M, Mertes PM, Nicolas JF, Benoit Y, Didier A, et al. Аллергические реакции немедленного и замедленного типа на амидные местные анестетики: клинические особенности и кожные пробы. Фармакоэпидемиол Препарат Саф. 2009 г.;18:595–601. [PubMed] [Google Scholar]
9. Kluger N, Raison-Peyron N, Michot C, Guillot B, Bessis D. Острый буллезный раздражающий контактный дерматит, вызванный кремом EMLA®. Контактный дерматит. 2011;65:181–3. [PubMed] [Google Scholar]
10. Mackie BS, Mackie LE. История ПАБА. Австралас Дж. Дерматол. 1999; 40:51–3. [PubMed] [Google Scholar]
11. Adriani J, Dalili H. Проникновение местных анестетиков через эпителиальные барьеры. Анест Анальг. 1971; 50: 834–41. [PubMed] [Академия Google]
Анест Анальг. 1971; 50: 834–41. [PubMed] [Академия Google]
12. Cázares-Delgadillo J, Naik A, Kalia YN, Quintanar-Guerrero D, Ganem-Quintanar A. Усиление проникновения через кожу эфиров сахарозы: pH-зависимое явление. Инт Дж Фарм. 2005; 297: 204–12. [PubMed] [Google Scholar]
13. Шокри Дж., Ноходчи А., Дашболаги А., Хасан-Заде Д., Гафурян Т., Барзегар Джалали М. Влияние поверхностно-активных веществ на проникновение диазепама через кожу. Инт Дж Фарм. 2001; 228: 99–107. [PubMed] [Google Scholar]
14. Tian W, Hu Q, Xu Y, Xu Y. Эффект соевого лецитина как усилителя абсорбции инсулина слизистой оболочкой щеки. Биомед Матер Инж. 2012;22:171–178. [PubMed] [Академия Google]
15. Шиптон Э.А. Новые системы доставки местных анестетиков, часть 2. Anesthesiol Res Pract 2012. 2012 289373. [Бесплатная статья PMC] [PubMed] [Google Scholar]
16. Greenbaum SS. Ионофорез как инструмент анестезии в дерматологической хирургии: обзор. Дерматол Хирург. 2001; 27:1027–30. [PubMed] [Google Scholar]
[PubMed] [Google Scholar]
17. Канебако М., Инаги Т., Такаяма К. Трансдермальная доставка индометацина с помощью ионофореза. Биол Фарм Бык. 2002; 25: 779–82. [PubMed] [Академия Google]
18. Саммета С.М., Вака С.Р., Мурти С.Н. Трансдермальная доставка лекарств, усиленная электропульсацией низкого напряжения (LVE) Pharm Dev Technol. 2009; 14:159–64. [PubMed] [Google Scholar]
19. Wallace MS, Ridgeway B, Jun E, Schulteis G, Rabussay D, Zhang L. Местное введение лидокаина здоровым добровольцам с помощью электропорации, электроинкорпорации или ионтофореза: оценка кожной анестезии. Reg Anesth Pain Med. 2001; 26: 229–38. [PubMed] [Google Scholar]
20. Zempsky WT, Robbins B, McKay K. Сокращение времени начала действия местной анестезии с помощью ультразвука: рандомизированное контролируемое исследование перед венепункцией у маленьких детей. Боль Мед. 2008;9: 795–802. [PubMed] [Google Scholar]
21. Саммета С.М., Репка М.А., Нарасимха Мурти С. Магнитофорез в сочетании с химическими усилителями для трансдермальной доставки лекарств. Фарминдустрия разработки лекарственных средств. 2011; 37:1076–82. [Бесплатная статья PMC] [PubMed] [Google Scholar]
Фарминдустрия разработки лекарственных средств. 2011; 37:1076–82. [Бесплатная статья PMC] [PubMed] [Google Scholar]
22. Baron ED, Harris L, Redpath WS, Shapiro H, Hetzel F, Morley G, et al. Лазерное проникновение местного анестетика у взрослых. Арка Дерматол. 2003; 139:1288–90. [PubMed] [Google Scholar]
23. Duan D, Moeckly C, Gysbers J, Novak C, Prochnow G, Siebenaler K, et al. Улучшенная доставка составов для местного применения после предварительной обработки кожи с помощью набора пластиковых микроигл, наносимых вручную. Курр Нарко Делив. 2011; 8: 557–65. [PubMed] [Академия Google]
24. Gregoriadis G. Носительский потенциал липосом в биологии и медицине (вторая из двух частей) N Engl J Med. 1976; 295: 765–70. [PubMed] [Google Scholar]
25. Fendler JH, Romero A. Липосомы как носители лекарств. Жизнь наук. 1977; 20: 1109–20. [PubMed] [Google Scholar]
26. Lieb LM, Ramachandran C, Egbaria K, Weiner N. Улучшение местной доставки мультиламеллярными липосомами в сально-волосяные образования: I. In vitro оценка с использованием флуоресцентных методов на модели уха хомяка. Джей Инвест Дерматол. 1992;99:108–13. [PubMed] [Google Scholar]
In vitro оценка с использованием флуоресцентных методов на модели уха хомяка. Джей Инвест Дерматол. 1992;99:108–13. [PubMed] [Google Scholar]
27. Fisher R, Hung O, Mezei M, Stewart R. Местная анестезия неповрежденной кожи: инкапсулированный в липосомы тетракаин против EMLA. Бр Джей Анаст. 1998; 81: 972–3. [PubMed] [Google Scholar]
28. Кунду С., Ачар С. Принципы офисной анестезии: Часть II. Местная анестезия. Ам семейный врач. 2002; 66: 99–102. [PubMed] [Google Scholar]
29. Smith GA, Strausbaugh SD, Harbeck-Weber C, Shields BJ, Powers JD, Hackenberg D. Сравнение местных анестетиков без кокаина с инфильтрацией тетракаином-адреналин-кокаином и лидокаином во время восстановления рваных ран : Бупивакаин-норэпинефрин является новым эффективным местным анестетиком. Педиатрия. 1996;97:301–7. [PubMed] [Google Scholar]
30. Friedman PM, Mafong EA, Friedman ES, Geronemus RG. Актуальная информация о местных анестетиках: EMLA и не только. Дерматол Хирург. 2001; 27:1019–26. [PubMed] [Google Scholar]
2001; 27:1019–26. [PubMed] [Google Scholar]
31. Sethna NF, Verghese ST, Hannallah RS, Solodiuk JC, Zurakowski D, Berde CB. Рандомизированное контролируемое исследование по оценке пластыря S-Caine для уменьшения боли, связанной с сосудистым доступом у детей. Анестезиология. 2005; 102:403–8. [PubMed] [Google Scholar]
32. Сойер Дж., Феббраро С., Масуд С., Эшберн М.А., Кэмпбелл Дж.К. Нагретый пластырь лидокаин/тетракаин (Synera, Rapydan) по сравнению с кремом лидокаин/прилокаин (EMLA) для местной анестезии перед сосудистым доступом. Бр Джей Анаст. 2009 г.;102:210–5. [PubMed] [Google Scholar]
33. Haanpää M, Treede RD. Капсаицин при нейропатической боли: связь традиционной медицины и молекулярной биологии. Евр Нейрол. 2012; 68: 264–75. [PubMed] [Google Scholar]
34. Schwartz DM, Fields HL, Duncan KG, Duncan JL, Jones MR. Экспериментальное исследование тетродотоксина, местного анестетика длительного действия. Am J Офтальмол. 1998; 125:481–7. [PubMed] [Google Scholar]
35. Wang L, Shankarappa SA, Tong R, Ciolino JB, Tsui JH, Chiang HH, et al. Местные лекарственные формы для пролонгированной анестезии роговицы. Роговица. 2013;32:1040–5. [Бесплатная статья PMC] [PubMed] [Google Scholar]
Wang L, Shankarappa SA, Tong R, Ciolino JB, Tsui JH, Chiang HH, et al. Местные лекарственные формы для пролонгированной анестезии роговицы. Роговица. 2013;32:1040–5. [Бесплатная статья PMC] [PubMed] [Google Scholar]
36. Lee CH, Lin SL, Chi TT, Chang SH, Wang HC. Влияние местного применения 0,8% налбуфина на роговицу у собак после факоэмульсификации. J Vet Med Sci. 2013;75:1041–7. [PubMed] [Google Scholar]
37. Soueid A, Richard B. Этилхлорид как криоанальгетик в педиатрии для венепункции. Педиатр Неотложная помощь. 2007; 23:380–3. [PubMed] [Google Scholar]
38. Ruetzler K, Sima B, Mayer L, Golescu A, Dunkler D, Jaeger W, et al. Лидокаин/тетракаиновый пластырь (рапидан) для местной анестезии перед артериальным доступом: двойное слепое рандомизированное исследование. Бр Джей Анаст. 2012;109: 790–6. [PubMed] [Google Scholar]
39. Rauck R, Busch M, Marriott T. Эффективность нагретого пластыря с лидокаином/тетракаином для местного применения при боли, связанной с миофасциальными триггерными точками: результаты открытого экспериментального исследования. Практика боли. 2013;13:533–538. [PubMed] [Google Scholar]
Практика боли. 2013;13:533–538. [PubMed] [Google Scholar]
40. Вассилутис Дж. Облегчение невралгии тройничного нерва пропаракаином. J Neurol Нейрохирург Психиатрия. 1994; 57:121. [Бесплатная статья PMC] [PubMed] [Google Scholar]
41. Spaziante R, Cappabianca P, Saini M, de Divitiis E. Местное офтальмологическое лечение невралгии тройничного нерва. Дж Нейрохирург. 1995;82:699–700. [PubMed] [Google Scholar]
42. Gambrell J, Schaal S. Местная анестезия при интравитреальной инъекции. Экспертное заключение Препарат Делив. 2012;9:731–3. [PubMed] [Google Scholar]
43. Jourdy DN, Kacker A. Регионарная анестезия при кабинетных процедурах в оториноларингологии. Анестезиол клин. 2010;28:457–68. [PubMed] [Google Scholar]
44. Вайскопф А. Феноловая анестезия при миринготомии. Ларингоскоп. 1983; 93:114. [PubMed] [Google Scholar]
45. Хоффман Р.А., Li CL. Местная анестезия тетракаином при миринготомии. Ларингоскоп. 2001; 111:1636–8. [PubMed] [Академия Google]
46. Luotonen J, Laitakari K, Karjalainen H, Jokinen K. EMLA при местной анестезии барабанной перепонки. Acta Otolaryngol Suppl. 1992; 492: 63–7. [PubMed] [Google Scholar]
Luotonen J, Laitakari K, Karjalainen H, Jokinen K. EMLA при местной анестезии барабанной перепонки. Acta Otolaryngol Suppl. 1992; 492: 63–7. [PubMed] [Google Scholar]
47. Атигечи С., Барадаранфар М.Х., Акбари С.А. Уменьшение переломов костей носа: сравнительное исследование методов общей, местной и местной анестезии. J Craniofac Surg. 2009; 20: 382–4. [PubMed] [Google Scholar]
48. Реш К., Шиллинг С., Борхерт Б.Д., Клацко М., Уден Д. Местная анестезия при разрывах ран у детей: рандомизированное исследование лидокаин-адреналин-тетракаинового раствора по сравнению с гелем. Энн Эмерг Мед. 1998;32:693–697. [PubMed] [Google Scholar]
49. Hopkins CS, Buckley CJ, Bush GH. Безболезненная инъекция у младенцев. Использование лигнокаин-прилокаинового крема для предупреждения боли при внутривенной индукции общей анестезии у детей 1-5 лет. Анестезия. 1988; 43: 198–201. [PubMed] [Google Scholar]
50. Гудакр Т.Е., Сандерс Р., Уоттс Д.А., Стокер М. Пересадка кожи с расщеплением с использованием местной местной анестезии (EMLA): сравнение с инфильтрационной анестезией. Бр Дж Пласт Хирург. 1988; 41: 533–8. [PubMed] [Академия Google]
Бр Дж Пласт Хирург. 1988; 41: 533–8. [PubMed] [Академия Google]
51. Гифтопулос К.И. Эффективность и безопасность местного применения крема ЭМЛА при малой хирургии полового члена у взрослых. Урол Энн. 2012;4:145–9. [Бесплатная статья PMC] [PubMed] [Google Scholar]
52. Neal JM, Bernards CM, Butterworth JF, 4th, Di Gregorio G, Drasner K, Hejtmanek MR, et al. Практические рекомендации ASRA по системной токсичности местных анестетиков. Reg Anesth Pain Med. 2010;35:152–61. [PubMed] [Google Scholar]
53. Adams V, Marley J, McCarroll C. Метгемоглобинемия, вызванная прилокаином, у пациента с медицинскими нарушениями. Было ли это неизбежным следствием введенной дозы? Бр Дент Дж. 2007; 203: 585–7. [PubMed] [Академия Google]
54. Vallurupalli S, Manchanda S. Риск приобретенной метгемоглобинемии с различными местными анестетиками во время эндоскопических процедур. Местный Рег Анест. 2011;4:25–8. [Бесплатная статья PMC] [PubMed] [Google Scholar]
55. Cortazzo JA, Lichtman AD. Метгемоглобинемия: обзор и рекомендации по лечению. J Cardiothorac Vasc Anesth. 2014; 28:1055–1059. [PubMed] [Google Scholar]
Метгемоглобинемия: обзор и рекомендации по лечению. J Cardiothorac Vasc Anesth. 2014; 28:1055–1059. [PubMed] [Google Scholar]
Кремы для местного обезболивания — PubMed
Review
. 2008 г., июнь; 121 (6): 2161-2165.
doi: 10.1097/PRS.0b013e318170a7a4.
Сьюзан Кавески 1 , Комитет по оценке технологий Образовательного фонда пластической хирургии
принадлежность
- 1 Сан-Диего, Калифорния
- PMID: 18520909
- DOI: 10.1097/ПРС.0b013e318170a7a4
Обзор
Susan Kaweski et al. Plast Reconstr Surg.
2008 июнь
Plast Reconstr Surg.
2008 июнь
. 2008 г., июнь; 121 (6): 2161-2165.
doi: 10.1097/PRS.0b013e318170a7a4.
Авторы
Сьюзан Кавески 1 , Комитет по оценке технологий Образовательного фонда пластической хирургии
принадлежность
- 1 Сан-Диего, Калифорния
- PMID: 18520909
- DOI: 10.1097/ПРС.0b013e318170a7a4
Абстрактный
Кремы с анестезией для местного применения имеют положительное применение в пластической хирургии. Для некоторых процедур они могут заменить инъекционные местные анестетики. Заменяя инъекции кремом для местного применения, устраняются негативные эффекты, связанные с инъекциями, такие как боль, беспокойство от иглы, отек в месте операции. Для использования доступны различные кремы для местного обезболивания, одобренные Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов США; однако следует соблюдать большую осторожность при назначении и введении этих препаратов, поскольку анестезирующие кремы, составленные в нестандартных дозах, могут привести к серьезной токсичности и смерти. При правильном использовании кремы для местного обезболивания могут стать безопасной и эффективной альтернативой другим формам анестезии. В этой статье представлен обзор кремов для местного обезболивания, включая доступность, состав, безопасность и эффективность.
Для некоторых процедур они могут заменить инъекционные местные анестетики. Заменяя инъекции кремом для местного применения, устраняются негативные эффекты, связанные с инъекциями, такие как боль, беспокойство от иглы, отек в месте операции. Для использования доступны различные кремы для местного обезболивания, одобренные Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов США; однако следует соблюдать большую осторожность при назначении и введении этих препаратов, поскольку анестезирующие кремы, составленные в нестандартных дозах, могут привести к серьезной токсичности и смерти. При правильном использовании кремы для местного обезболивания могут стать безопасной и эффективной альтернативой другим формам анестезии. В этой статье представлен обзор кремов для местного обезболивания, включая доступность, состав, безопасность и эффективность.
Похожие статьи
Эвтектический лидокаин/прилокаин 5% крем и пластырь могут обеспечить удовлетворительную анальгезию при эксцизионной биопсии или кюретаже с электрохирургией кожных поражений.
 Рандомизированное контролируемое исследование в параллельных группах.
Рандомизированное контролируемое исследование в параллельных группах.Гупта А.К., Сиббалд Р.Г. Гупта А.К. и др. J Am Acad Дерматол. 1996 г., 35 сент. (3 ч. 1): 419–23. doi: 10.1016/s0190-9622(96)90608-8. J Am Acad Дерматол. 1996. PMID: 8784280 Клиническое испытание.
Крем аметокаин-лидокаин, новая лекарственная форма для местного применения для предотвращения боли у детей, вызванной венепункцией.
Карселес, доктор медицины, Алонсо Х.М., Гарсия-Муньос М., Нахера, доктор медицины, Кастаньо I, Вила Н. Карселес, доктор медицины, и соавт. Reg Anesth Pain Med. 2002 г., май-июнь; 27(3):289-95. Reg Anesth Pain Med. 2002. PMID: 12016603 Клиническое испытание.
Сравнение между местными и инъекционными анестетиками при боли, связанной с размещением ортодонтических минивинтов: исследование с разделенным ртом.

Аль-Мельх М.А., Бадр Х., Андерссон Л. Аль-Мелх М.А. и соавт. J Контемп Дент Практ. 2021 1 июня; 22 (6): 637-643. J Контемп Дент Практ. 2021. PMID: 34393120
Местные анестетики в дерматологической хирургии. Обзор.
Ленер Е.В., Букало Б.Д., Кист Д.А., Мой Р.Л. Ленер Е.В. и соавт. Дерматол Хирург. 1997 авг; 23 (8): 673-83. doi: 10.1111/j.1524-4725.1997.tb00388.x. Дерматол Хирург. 1997. PMID: 9256914 Обзор.
Применение крема ЭМЛА для уменьшения боли при венепункции у детей.
Роджерс TL, Остров CL. Роджерс Т.Л. и соавт. J Педиатр Нурс. 2004 фев; 19 (1): 33-9. doi: 10.1016/j.pedn.2003.09.005. J Педиатр Нурс. 2004. PMID: 14963868 Обзор.
Посмотреть все похожие статьи
Цитируется
Эффективность эвтектической смеси местных анестетиков в качестве местного анестетика, используемого для стоматологических процедур: краткий обзор.

Данешказеми А., Абришам С.М., Данешказеми П., Давуди А. Данешказеми А. и др. Анест Эссе Рез. 2016 сен-декабрь; 10(3):383-387. дои: 10.4103/0259-1162.172342. Анест Эссе Рез. 2016. PMID: 27746520 Бесплатная статья ЧВК. Обзор.
Воздействие местного анестетика на сосудистую сеть кожи с потенциальными последствиями для лазерного лечения.
Tollan CJ, MacLaren W, Mackay IR. Толлан С.Дж. и соавт. Лазеры Med Sci. 2016 май; 31(4):611-7. doi: 10.1007/s10103-016-1872-4. Epub 2016 9 февраля. Лазеры Med Sci. 2016. PMID: 26861976 Клиническое испытание.
Обзор крема лидокаин/тетракаин в качестве местного анестетика при дерматологических лазерных процедурах.
Альстер Т. Альстер Т.
 Боль Тер. 2013 июнь;2(1):11-9. doi: 10.1007/s40122-013-0010-2. Epub 2013 6 апр.
Боль Тер. 2013.
PMID: 25135033
Бесплатная статья ЧВК.
Боль Тер. 2013 июнь;2(1):11-9. doi: 10.1007/s40122-013-0010-2. Epub 2013 6 апр.
Боль Тер. 2013.
PMID: 25135033
Бесплатная статья ЧВК.Крем EMLA® в качестве местного анестетика для радиочастотной редукции ткани носовых раковин.
Мартелуччи С., Пальюка Г., де Винсентиис М., Греко А., Фускони М., Де Вирджилио А., Розато К., Галло А. Мартелуччи С. и др. Eur Arch Оториноларингол. 2014 Октябрь; 271 (10): 2717-22. doi: 10.1007/s00405-014-2940-7. Epub 2014, 21 февраля. Eur Arch Оториноларингол. 2014. PMID: 24557441 Клиническое испытание.
Эффективность и безопасность местного применения крема ЭМЛА при малой хирургии полового члена у взрослых.
Гифтопулос К.И. Гифтопулос КИ. Урол Энн. 2012 г.
 , сен; 4(3):145-9. дои: 10.4103/0974-7796.102658.
Урол Энн. 2012.
PMID: 23248519
Бесплатная статья ЧВК.
, сен; 4(3):145-9. дои: 10.4103/0974-7796.102658.
Урол Энн. 2012.
PMID: 23248519
Бесплатная статья ЧВК.
Просмотреть все статьи «Цитируется по»
использованная литература
- Каррутерс А. и Каррутерс Дж. Одноцентровое двойное слепое рандомизированное исследование по оценке эффективности 4% крема с лидокаином по сравнению с кремом-носителем во время лечения ботулиническим токсином типа А. Дерматол. Surg. 31: 1655, 2005.
- Чен, Б.К., и Эйхенфилд, Л.Ф. Детская анестезия в дерматологической хирургии: когда недостаточно держаться за руку. Дерматол. Surg. 27: 1010, 2001.
- Джексон Т. и Маклюр Х.А. Фармакология местных анестетиков.

- Джексон Т. и Маклюр Х.А. Фармакология местных анестетиков.

 Рандомизированное контролируемое исследование в параллельных группах.
Рандомизированное контролируемое исследование в параллельных группах.

 Боль Тер. 2013 июнь;2(1):11-9. doi: 10.1007/s40122-013-0010-2. Epub 2013 6 апр.
Боль Тер. 2013.
PMID: 25135033
Бесплатная статья ЧВК.
Боль Тер. 2013 июнь;2(1):11-9. doi: 10.1007/s40122-013-0010-2. Epub 2013 6 апр.
Боль Тер. 2013.
PMID: 25135033
Бесплатная статья ЧВК. , сен; 4(3):145-9. дои: 10.4103/0974-7796.102658.
Урол Энн. 2012.
PMID: 23248519
Бесплатная статья ЧВК.
, сен; 4(3):145-9. дои: 10.4103/0974-7796.102658.
Урол Энн. 2012.
PMID: 23248519
Бесплатная статья ЧВК.