| 3 | Роспись схемы лечения ( консультация + схема лечения) Роспись схемы лечения (консультация + схема лечения) | 700 грн. | ул. Владимирская 81-А ул. М. Максимовича 10 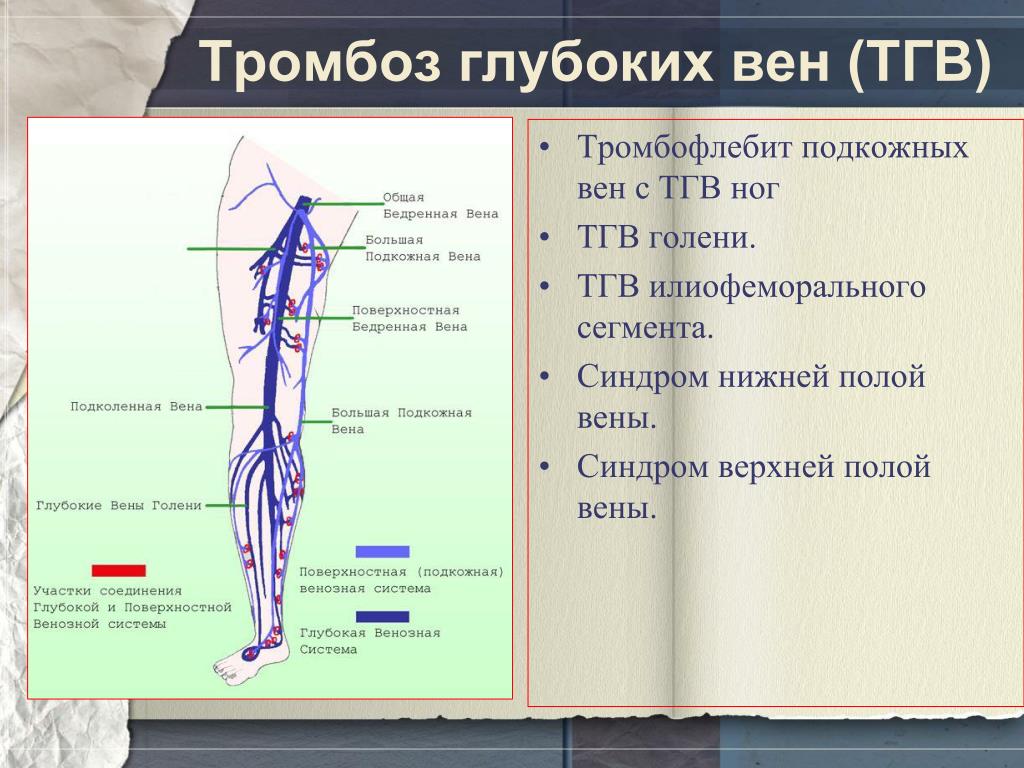 Маяковского 70 Маяковского 70ул. А. Малышко 39 |
| 1721 | Консультация флеболога Консультация флеболога | 450 грн. | ул. |
| 1713 | Микросклеротерапия (1 зона) Микросклеротерапия (1 зона) В стоимость оперативного вмешательства входит: консультация хирурга-флеболога, оперативное вмешательство, медикаментозное обеспечение операции. | ул. | |
| 1714 | Эндовенозная лазерная абляция одной конечности I категории сложности Эндовенозная лазерная абляция одной конечности I категории сложности В стоимость оперативного вмешательства входит: консультация хирурга-флеболога, оперативное вмешательство, медикаментозное обеспечение операции. | 10000 грн. |  М. Максимовича 10 М. Максимовича 10 |
| 1715 | Эндовенозная лазерная абляция одной конечности II категории сложности Эндовенозная лазерная абляция одной конечности II категории сложности В стоимость оперативного вмешательства входит: консультация хирурга-флеболога, оперативное вмешательство, медикаментозное обеспечение операции. | 12000 грн. | ул. |
| 1716 | Эндовенозная лазерная абляция одной конечности III категории сложности Эндовенозная лазерная абляция одной конечности III категории сложности В стоимость оперативного вмешательства входит: консультация хирурга-флеболога, оперативное вмешательство, медикаментозное обеспечение операции. | 14000 грн. | ул. |
| 1755 | Эндовенозная лазерная абляция одной конечности в сочетании со склеротерапией I категории сложности Эндовенозная лазерная абляция одной конечности в сочетании со склеротерапией I категории сложности В стоимость оперативного вмешательства входит: консультация хирурга-флеболога, оперативное вмешательство, медикаментозное обеспечение операции. | 12000 грн.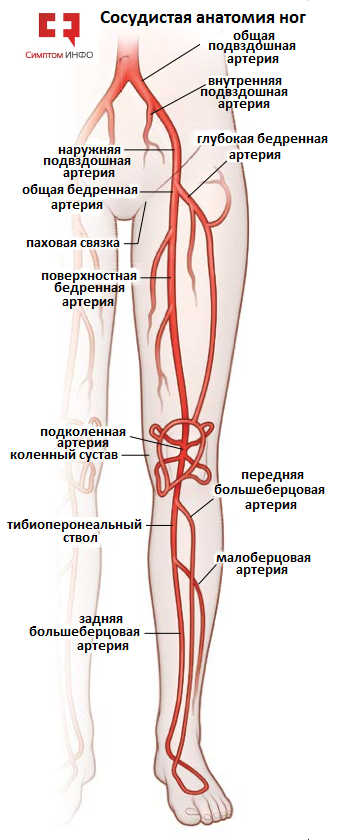 | ул. М. Максимовича 10 |
| 1756 | Эндовенозная лазерная абляция одной конечности в сочетании со склеротерапией II категории сложности Эндовенозная лазерная абляция одной конечности в сочетании со склеротерапией II категории сложности В стоимость оперативного вмешательства входит: консультация хирурга-флеболога, оперативное вмешательство, медикаментозное обеспечение операции. | 14000 грн. | ул. М. Максимовича 10 |
| 1757 | Эндовенозная лазерная абляция одной конечности в сочетании со склеротерапией III категории сложности Эндовенозная лазерная абляция одной конечности в сочетании со склеротерапией III категории сложности В стоимость оперативного вмешательства входит: консультация хирурга-флеболога, оперативное вмешательство, медикаментозное обеспечение операции. | 16000 грн. | ул. М. Максимовича 10 |
| 1758 | Эндовенозная лазерная абляция одной конечности в сочетании с минифлебектомией I категории сложности (по методу Варади) Эндовенозная лазерная абляция одной конечности в сочетании с минифлебектомией I категории сложности (по методу Варади) В стоимость оперативного вмешательства входит: консультация хирурга-флеболога, оперативное вмешательство, медикаментозное обеспечение операции. | 14000 грн. | ул. М. Максимовича 10 |
| 1759 | Эндовенозная лазерная абляция одной конечности в сочетании с минифлебектомией II категории сложности (по методу Варади) Эндовенозная лазерная абляция одной конечности в сочетании с минифлебектомией II категории сложности (по методу Варади) В стоимость оперативного вмешательства входит: консультация хирурга-флеболога, оперативное вмешательство, медикаментозное обеспечение операции. | 16000 грн. | ул. М. Максимовича 10 |
| 1760 | Эндовенозная лазерная абляция одной конечности в сочетании с минифлебектомией III категории сложности (по методу Варади) Эндовенозная лазерная абляция одной конечности в сочетании с минифлебектомией III категории сложности (по методу Варади) В стоимость оперативного вмешательства входит: консультация хирурга-флеболога, оперативное вмешательство, медикаментозное обеспечение операции. | 18000 грн. | ул. М. Максимовича 10 |
| 1038 | МРТ подвздошно-крестцовых сочленений с контрастом МРТ подвздошно-крестцовых сочленений с контрастным усилением | 2700 грн. | ул. М. Максимовича 10 ул. А. Малышко 39 |
| 1162 | КТ ангиография всей аорты и подвздошных артерий КТ ангиография всей аорты и подвздошных артерий | 3000 грн.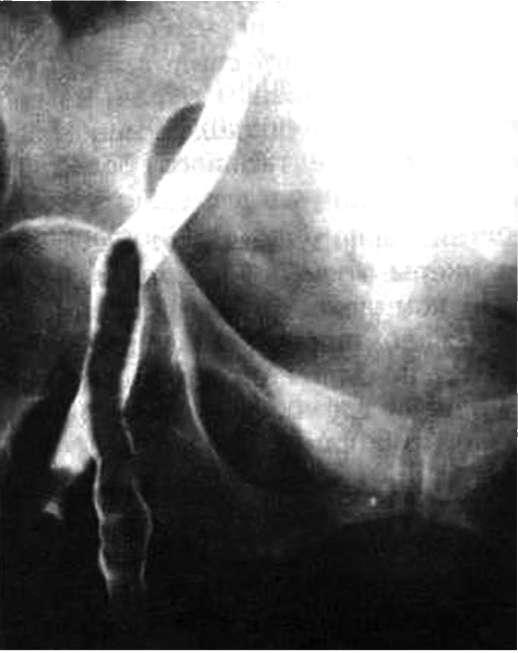 | ул. М. Максимовича 10 ул. А. Малышко 39 |
| Показать весь список услуг | |||
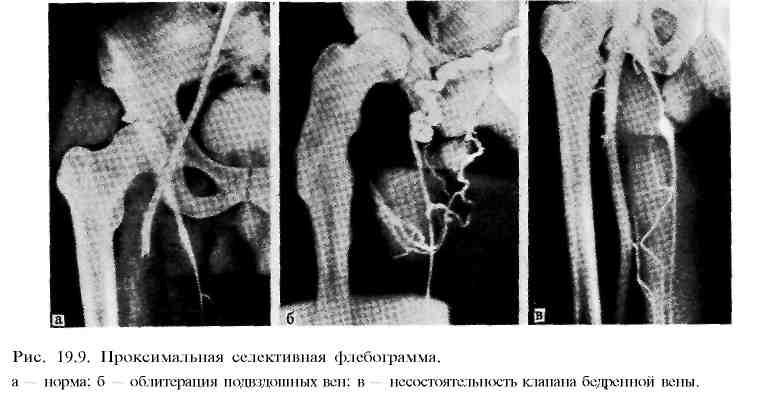
Расширение подвздошной вены | Подвздошно бедренный тромбоз
Автор материала
Профессор Капранов С.А. — Доктор медицинских наук, дважды Лауреат Государственных Премий Правительства Российской Федерации в области науки и техники, Лауреат Премии Ленинского Комсомола, автор более 350 научных работ по медицине, 7 монографий, и 10 патентов на изобретения по медицине, за 30 лет личного опыта провел более чем 10 000 различных эндоваскулярных операций
В центре эндоваскулярной хирургии профессора Капранова проводится лечение тромбозов подвздошных вен. Для терапии применяются современные методики. Благодаря им обеспечивается устранение тромбов. Клинику для вмешательства пациент может выбрать самостоятельно.
Для терапии применяются современные методики. Благодаря им обеспечивается устранение тромбов. Клинику для вмешательства пациент может выбрать самостоятельно.
Особенности тромбоза
Тромбоз подвздошной вены является распространенной патологией. Заключается она в образовании тромбов в нижних конечностях. Заболевание опасно тем, что может привести к тромбоэмболии легочной артерии. Если тромб оторвется, он направится напрямую к сосудам легких. В результате больной может умереть!
Почему развивается патология?
Тромбозы являются следствием:
- Сокращения скорости гемодинамики.
- Нарушения процессов свертывания крови.
- Повреждений сосудистых стенок.
Существуют и некоторые пусковые механизмы.
Многие больные тромбозом:
- Длительное время соблюдали постельный режим.
- Перенесли различные травмы.
Также патология, развивающаяся в венах, провоцируется:
- Инфекционными заболеваниями.
- Длительным приемом гормональных препаратов.

- Синдромом сдавливания сосудов.
- Опухолями малого таза.
Нередко тромбоз возникает и во время беременности.
К основным симптомам патологии подвздошной вены относят:
- Выраженную отечность. Обычно отекают ноги.
- Изменения цвета кожных покровов. Верхние части бедер и полости малого таза могут стать синими или багрово-красными.
- Появление маленьких точек коричневого цвета.
- Боль. Как правило, она концентрируется в ногах или паху. Причем со временем боль усиливается. Если сначала пациент ощущает ее только при нагрузке, то затем в покое и даже ночью.
- Повышение температуры тела.
Тромбоз развивается постепенно.
Различают несколько стадий патологии.
В их числе:
- Продромальная. Данная стадия тромбоза всегда связана с сильными болями. Они могут концентрироваться как в верхней трети бедер, так и в области паха. В некоторых случаях дискомфорт возникает в пояснице, в области живота, на всей стороне конечности, которая поражена патологией.
 Как правило, боль имеет ноющий характер, является тупой. Кроме того, при патологии подвздошной области отмечается повышение температуры.
Как правило, боль имеет ноющий характер, является тупой. Кроме того, при патологии подвздошной области отмечается повышение температуры. - Стадия выраженных клинических симптомов. Она протекает еще более выражено. У пациента можно отметить отеки, изменения окраски кожи и боли. Тромбоз провоцирует дискомфорт в бедрах, паху, нижней части живота. Некоторые пациенты жалуются на боль в крестце и даже икроножной мышце. Дискомфорт будто бы разливается, распространяясь по все большим участкам. Аналогична и ситуация с отеками. Они могут начинаться от паховой складки и распространяться до голеностопа. В запущенных случаях возникают онемения.
Как выполняется диагностика патологии?
Для выявления тромбоза выполняются следующие исследования:
- Дуплексное сканирование. Данная методика оценки состояния вены позволяет определить гемодинамику.
- Рентгенография сосудов. Данная методика проводится с применением контраста. Она дает возможность изучить состояние каждой вены, которая может оказаться закупоренной тромбом.

Если пациент не переносит исследования с контрастом, осуществляется сканирование сосудов с применением радионуклидной методики.
Как проводится лечение?
Тромбоз – заболевание, которое сегодня успешно лечится. Важно лишь правильно подобрать методику.
К популярным относят:
- Эндоваскулярную тромбэктомию.
Данная методика заключается в проведении операции на вене. Она сводится к удалению тромбов катетером. Сама вена сохраняется.
Перед вмешательством закупоренный участок обнаруживается путем ангиографии. В ходе операции поврежденные вены надрезаются по краю образования. В надрез вводится пустой катетер с баллоном. После этого баллон наполняется физиологическим раствором. Изделие вытягивается вместе с тромбом. Манипуляция проводится несколько раз. Благодаря этому специалистам удается добиться максимальной очистки сосуда.
Нерадикальная тромбэктомия может быть:
- Аспирационной. В этом случае тромбы удаляются через катетер шприцем.
 Методика не всегда дает желаемый результат. Это связано с тем, что шприцем невозможно удалить все сгустки.
Методика не всегда дает желаемый результат. Это связано с тем, что шприцем невозможно удалить все сгустки. - Реолитической. В этом случае новые тромбы удаляются путем пункции отдельных участков русла сосудов. Применяются специальные катетеры.
Также проводят и тромболизис. Данная методика заключается в том, что при вмешательстве в тромб вводятся специальные вещества. Они эффективно размягчают сгусток. Данная процедура является достаточно длительной. Кроме того, она отличается высокой антигенностью.
- Балонную дилатацию.
Данная методика борьбы с тромбозами заключается в расширении пораженных сосудов путем воздействия на них специальным баллоном. Продвижение баллона тщательно контролируется. Дополнительно применяются специальные препараты. Они сокращают риски быстрого свертывания крови. Суженные сосуды с применением данной методики можно расширить у 80 % пациентов. Балонная дилатация может проводиться при сужении любых артерий.
Сегодня для борьбы с тромбозами применяются и другие методы. Специалисты отдают предпочтение малоинвазивным вмешательствам.
Специалисты отдают предпочтение малоинвазивным вмешательствам.
Это связано с такими их достоинствами, как:
- Возможность амбулаторного лечения. Вмешательство по поводу тромбоза не требует нескольких дней госпитализации.
- Отсутствие необходимости в наркозе. Восстановить проходимость подвздошной вены можно даже при местном обезболивании. При этом пациент не испытает боли и сильного дискомфорта.
- Отсутствие операционных рисков. Это достоинство обусловлено тем, что пациент не вводится в наркоз. Больной может выполнять все команды врача, рассказывать о своем состоянии, давать ответы на вопросы специалистов.
- Сниженная вероятность осложнений. Неприятные последствия после лечения возникают в единичных случаях.
- Высокая эффективность. В большинстве случаев тромбоз вен устраняется. Пациент забывает о мучивших его проблемах. Крупные вены, заметные невооруженным глазом, больше не беспокоят больного, не способствуют возникновению многочисленных комплексов.

Восстановление после вмешательства
Тромбоз накладывает на жизнь любого пациента массу ограничений. Часто больные, вены которых закупорены тромбами, не могут даже нормально передвигаться. Восстановление после операции по поводу тромбоза не будет связано с ограничениями! Практически сразу же после вмешательства пациент сможет вернуться к привычному образу жизни, который он вел до болезни. Любой сможет забыть о том, какие проблемы доставлял тромбоз.
Конечно, во время реабилитации нужно будет:
- Соблюдать рекомендации лечащего врача.
- Увеличить количество жидкости в рационе.
- Следить за состоянием вен.
- Регулярно проходить обследования.
- Принимать некоторые препараты.
В подвижности вы ограничены не будете! После операции на венах не нужно соблюдать длительный постельный режим.
Можно ли провести адекватную профилактику заболевания?
Да! Но не всегда и не всем это удается.
Для предупреждения тромбообразования необходимо:
- Постоянно следить за режимом питания и потреблением жидкости.

- Обязательно хорошо отдыхать.
- Систематически совершать пешие прогулки.
- Придерживаться здорового образа жизни.
Даже если патология вен уже возникла, можно предупредить ее дальнейшее развитие. Достаточно исключить все факторы риска, провоцирующие осложнения тромбоза.
Для того чтобы лечение было успешным, необходимо обратиться к специалистам уже при первых признаках заболевания. В этом случае терапия будет назначена максимально быстро, что повысит шансы на благополучный исход.
Преимущества терапии в центре профессора Капранова
- Высокий уровень профессионализма. Профессор С. А. Капранов и его коллеги, работающие на нескольких клинических базах, являются немногочисленными высококвалифицированными специалистами в России, обладающими уникальным опытом успешного проведения самых разных вмешательств.
- Полный спектр услуг. Лечение в центре возможно с применением современных методик. Восстановление проходимости вен для профессионалов никогда не превратится в проблему.
 Они подберут подходящий способ устранения проблемы даже в запущенных ситуациях.
Они подберут подходящий способ устранения проблемы даже в запущенных ситуациях. - Использование современных материалов и препаратов. Для проведения всех вмешательств на сосудах применяются инновационные изделия. Они безопасны, не ощущаются пациентом, не вредят его здоровью.
- Внушительный опыт. Каждый год специалисты центра проводят сотни эндоваскулярных вмешательств по поводу непроходимости вен.
- Высокая эффективность всех применяемых методик. Она доказана клинически. Многие пациенты смогли забыть о симптомах и всех ограничениях заболевания.
- Отсутствие боли. При лечении, а также после окончания терапии по восстановлению проходимости вен пациенты не сталкиваются со значительным дискомфортом. Все неприятные ощущения купируются специальными препаратами.
- Комфортные условия пребывания в клинике с целью терапии вен. Вы сами сможете выбрать медицинское учреждение для проведения любых вмешательств. Любой пациент с легкостью учтет как собственные финансовые возможности, так и пожелания к терапии.

От чего зависит стоимость операции?
Окончательная стоимость терапии при тромбозе вен во многом определяется такими факторами, как:
- Комфортность госпитализации и ее скорость.
- Удобство обследования перед вмешательством.
- Скорость диагностики и определения точного диагноза.
Таким образом, стоимость зависит от ряда факторов, не имеющих прямого отношения к качеству предоставления медицинских услуг. Благодаря этому даже при относительно небольших затратах вы можете рассчитывать на получение квалифицированной профессиональной поддержки.
Ориентировочные расценки представлены на сайте нашего центра.
Возникли вопросы?
Звоните в клиники, в которых терапия при непроходимости вен проводится профессором Капрановым, задавайте свои вопросы.
Также вы можете связаться с профессионалом, позвонив на его личные телефоны:
- + 7 (495) 790-65-43,
- + 7 (495) 974-38-37.
С профессором Капрановым вы сможете обсудить все особенности терапии непроходимости вены вследствие ее закупоривания тромбом. Вы сможете оговорить все тонкости вмешательства и запланировать первый прием и обследование. Операция может быть проведена уже в ближайшее время.
Вы сможете оговорить все тонкости вмешательства и запланировать первый прием и обследование. Операция может быть проведена уже в ближайшее время.
Список использованной литературы:
- «Эндоваскулярная хирургия в профилактике тромбоэмболии легочной артерии и лечении острых венозных тромбозов», Хирургия, 2003, №2, стр. 6-11 (соавт. В.С.Савельев, В.И.Прокубовский, С.А.Капранов).
- «Реолитическая тромбэктомия в лечении венозных тромбозов», Диагностическая и интервенционная радиология, том 1, №3, 2007, стр. 76-86 (соавт. С.А.Капранов, А.Г.Златовратский, В.П.Буров, Б.Ю.Бобров, А.А.Хачатуров).
- «Ангиографическая диагностика и эндоваскулярные вмешательства при венозном тромбозе и тромбоэмболии легочных артерий». Клиническая хирургия (национальное руководство), под ред. акад. РАН и РАМН В.С. Савельева, чл.-кор. РАМН А.И. Кириенко, ГЭОТАР-МЕДИА, 2010, 1008 стр. (соавт. С.А. Капранов, А.Г. Златовратский, А.А. Хачатуров).
Тромбоз
Тромбоз вен — это серьезное заболевание, которое характеризуется образованием в просвете вены сгустка крови, или тромба.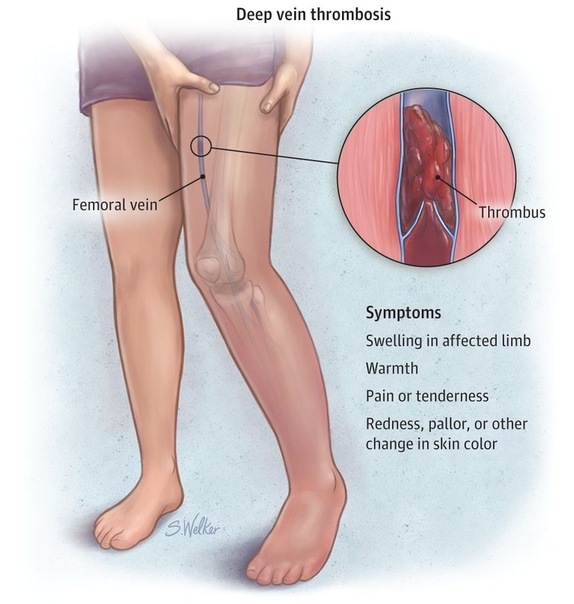
Тромб, образовавшийся в просвете вены, может полностью прекратить циркуляцию крови по ней.
Оторвавшись от стенки вены тромб может попасть в сердце, и далее в другие сосуды, что в свою очередь, может стать причиной серьезных осложнений.
Если из сердца тромб попадет в сосуды легких — разовьется тромбоэмболия легочной артерии (закупорки просвета легочной артерии), последствиями которой могут быть внезапная смерть или омертвение большой части легкого.
Если тромб попадет в сосуды головного мозга — разовьется инсульт, который также может привести смерти или инвалидности.
Симптомы и признаки тромбоза вен могут отличаться в зависимости от того, в какой вене образовался тромб. В зависимости от места расположения тромба различают: тромбоз глубоких вен нижних конечностей (наиболее частая форма тромбоза), илеофеморальный тромбоз (тромб в бедренной или подвздошной вене), тромбоз мезентериальной вены, тромбоз портальной вены, тромбоз вены сетчатки глаза и др.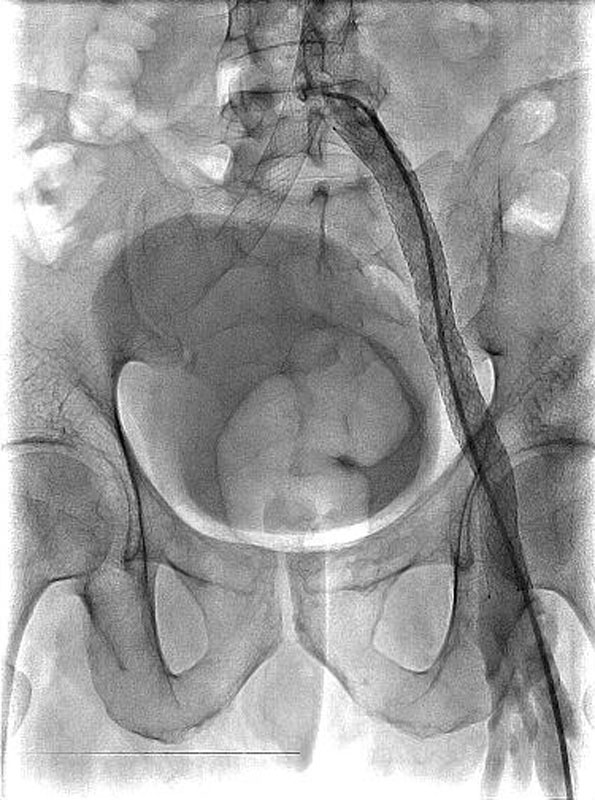
Почему развивается тромбоз вен?
Существует несколько основных причин образования тромбов в венах:
Отсутствие движений в ногах более 3 дней (например, после тяжелых операций, у парализованных людей и т.д.) значительно повышает риск образования тромбов в глубоких венах ног.
Обезвоживание организма приводит к увеличению вязкости крови и замедлению ее движения в сосудах и повышает вероятность образование тромбов в венах. Причинами обезвоживания могут служить: сниженное употребление жидкостей в жаркую погоду, обширные ожоги, инфекционные заболевания и пр.
Операции на венах ног могут спровоцировать образование сгустков крови, однако, в большинстве случаев они настолько малы, что рассасываются сами, не вызывая серьезных последствий.
Нарушения в системе свертывания крови могут быть врожденными (существовать с самого рождения), либо приобретенными (на фоне онкологических, инфекционных заболеваний и т.
 д.)
д.) Серьезные травмы могут привести к образованию тромбов в венах в травмированной области.
Для того чтобы предупредить развитие тромбоза вен, врачи выявляют наличие так называемых, факторов риска, способствующих образованию тромбов. При наличии нескольких таких факторов риска больному назначают лекарства, препятствующие развитию тромбоза. Вот некоторые факторы риска тромбоза:
- Возраст более 75 лет
- Ожирение и избыточный вес
- Наличие онкологических (раковых) заболеваний
- Отсутствие движений в ногах более 3 дней, либо длительные авиаперелеты, переезды на машине и т.д.
- Состояние после хирургических операций
- Тромбоз вен в прошлом
- Обширные ожоги и травмы, переломы костей
- Беременность и недавние роды
Сепсис (заражение крови)
Заболевания сердечно-сосудистой системы: инфаркт миокарда, стенокардия, сердечная недостаточность и др.
Симптомы и признаки тромбоза
Тромбы могут располагаться как в глубоких венах, так и в поверхностных.
 Если тромб расположен в глубоких венах ног, то вначале появляются боли, затем отечность нижней конечности. При тромбозе поверхностных вен на коже появляются болезненные уплотнения и покраснение этого участка.
Если тромб расположен в глубоких венах ног, то вначале появляются боли, затем отечность нижней конечности. При тромбозе поверхностных вен на коже появляются болезненные уплотнения и покраснение этого участка. Самым опасным последствием тромбоза может быть перемещение тромба с током крови — эмболии, которые чаще всего оседают в легких, приводя к геморрагическому инфаркту легких.
Тромбоз глубоких вен ног может протекать практически без симптомов, либо проявляться незаметными признаками. Вот некоторые из них:
- Отек нижней трети ноги является наиболее частым симптомом тромбоза глубоких вен голени. Если тромбоз распространяется на более высокие участки ноги (вены бедра и таза), то отек может захватить всю ногу, либо обе ноги. Появляется боль в области паха.
- Боль в икроножных мышцах является непостоянным симптомом тромбоза глубоких вен и в половине случаев может отсутствовать. Боли в икроножной мышце усиливаются при сгибании стопы в голеностопном суставе.
 При наличии таких болей в сочетании с отеком следует немедленно обратиться к врачу.
При наличии таких болей в сочетании с отеком следует немедленно обратиться к врачу. - Повышенная чувствительность кожи ноги.
- Кожа в области образования тромба может быть более теплой и красной, чем окружающие участки.
- В случаях, когда тромбоз глубоких вен протекает бессимптомно, он может быть выявлен только при развитии осложнений — например, тромбоэмболии легочной артерии, которая проявляется внезапным появлением одышки, ощущения нехватки воздуха, головокружением, вплоть до потери сознания. При развитии этих симптомов следует немедленно вызвать скорую помощь.
Диагностика тромбоза вен
Только на основании наличия симптомов тромбоза невозможно окончательно установить диагноз. Для этого необходимо дополнительное обследование. В диагностике тромбоза глубоких вен используют следующие методы обследования:
- Определение в крови уровня Д-димера — особого вещества, уровень которого остается повышенным в течение недели после развития острого тромбоза вен.

- УЗИ вен позволяет быстро и безболезненно обнаружить признаки закупорки вены. Особый вид УЗИ — дуплексное сканирование позволяет увидеть тромб в просвете вены.
- Флебография (венография) представляет собой наиболее информативный метод диагностики тромбоза глубоких вен ног, илеофеморального тромбоза и пр. Для проведения флебографии в вену на тыльной поверхности стопы вводят особое контрастное вещество, которое позволяет рассмотреть вены во время рентгенографии ноги. Благодаря флебографии врачи не только выявляют наличие тромбоза, но также определяют место образования тромба, что имеет большое значение для дальнейшего лечения.
- Магнитно-резонанасная томография (МРТ) используется для диагностики тромбоза вен в сомнительных случаях, когда результаты других обследований неоднозначны.
- При развитии осложнений тромбоза глубоких вен — тромбоэмболии легочной артерии, проводятся дополнительные обследования: рентген грудной клетки, электрокардиография (ЭКГ) и др.

- При подозрении на тромбоз вен сетчатки глаза производят осмотр глазного дна.
- УЗИ внутренних органов брюшной полости помогает обнаружить признаки тромбоза портальной вены или мезентериальной вены.
Флебологи Медицинского центра «Академик» помогут Вам в решении Вашей проблемы.
Записаться на прием можно по телефону:
8 — (38343) — 44 — 0 — 77
Или через ЗАПИСЬ НА ПРИЕМ
Тромбоз конечностей | Симптомы, Лечение
Тромбоз глубоких вен, наряду с тромбофлебитом подкожных вен и тромбоэмболией легочных артерий объединяют в единое понятие – венозные тромбоэмболические осложнения (ВТЭО).
Венозный тромбоз – острое заболевание, характеризующееся образованием тромба в просвете вены с более или менее выраженным воспалительным процессом и нарушением тока крови. Наличие воспалительного компонента в зоне тромбоза определяет другое название этой болезни – тромбофлебит.
Наличие воспалительного компонента в зоне тромбоза определяет другое название этой болезни – тромбофлебит.
Большинство флебологов, понимая условность подобного деления венозного тромбоза, пользуется термином «тромбофлебит» для обозначения поражения подкожных вен (при котором ярко выражены симптомы воспаления), а термином «тромбоз», «тромбоз глубоких вен», «флеботромбоз» — для обозначения поражения глубоких вен.
Тромбоз глубоких вен (ТГВ) – заболевание, негативно отражающееся не только на системе венозного и лимфатического возврата, но и ухудшающее функцию сердечно-сосудистой системы в целом.
Если не предпринимать активных действий к устранению данной патологии, дальнейшее течение патологического процесса принимает стойкий, склонный к саморазвитию и необратимый характер.
Заболевание не имеет строго характерной симптоматики и имеет множество факторов риска и пусковых факторов, что требует дополнительного привлечения к уточнению его наличия и типа течения дополнительных высокоточных современных средств инструментальной диагностики, основным из которых в современных клинических условиях является метод ультразвукового ангиосканирования с цветным картированием.
- По данным International Consensus Statement частота тромбоза глубоких вен в общей популяции составляет около 160 случаев на 100 000 населения с частотой фатальной тромбоэмболии легочной артерии 60 на 100 000 населения.
- В России венозным тромбозом ежегодно заболевают 240 000 человек, а эмболия легочных артерий, в том числе фатальная, развивается у 100 000 из них, что значительно превышает показатели заболеваемости туберкулезом, вирусным гепатитом, а также ВИЧ-инфекцией.
- В США по поводу тромбоза глубоких вен ежегодно госпитализируется примерно 200 000 человек. При этом 1/3 приходится на повторные тромбозы. Среди жителей Италии, находящихся в наиболее активно трудоспособном возрасте (от 20 до 55 лет) тромбоз глубоких вен диагностируется в пределах 1%.
- Венозные тромбозы возникают в самых разнообразных клинических ситуациях и осложняют течение многих заболеваний. Частота развития послеоперационных тромбозов, по данным разных авторов, составляет 20-59%.

История изучения флеботромбоза
Изучение флеботромбоза глубоких вен насчитывает более 400 лет.
Окклюзия магистральных вен как причина гангрены впервые была описана F.Hildanus в 1593 г. Первое упоминание об илеофеморальном флеботромбозе появилось в медицинской литературе 300 лет назад, оно было сделано Mauriceau.
Понятие «тромбофлебита» впервые ввел в медицину английский хирург Джон Хантер (1728-1793), который много оперировал огнестрельные и иные ранения и отмечал частоту воспалительных процессов, сочетающихся с образованием тромбов в венах.
Интерес к флеботромбозу глубоких вен значительно возрос после создания теории венозного тромбоэмболизма выдающимся немецким патологоанатомом Р.Вирховым. Вскрывая в 1844 г. труп молодого человека, внезапно погибшего после того, как у него появились боли в бедре, Вирхов обнаружил тромб в правой бедренной вене и скрученный тромб в легочной артерии. После этого он ввел в медицинскую терминологию понятия «тромб» и «эмбол». В 1845 году, обнаружив в 18 случаях венозных тромбов из 76 аутопсий, в 11 случаях выявив наличие тромбоэмболии в легочную артерию, он пришел к заключению, что тромбы образуются в венах и переносятся с током крови в легочную артерию. Им же была сформулирована классическая триада, по-прежнему являющаяся наиболее полным отражением звеньев патогенеза локального сосудистого тромбообразования.
В 1845 году, обнаружив в 18 случаях венозных тромбов из 76 аутопсий, в 11 случаях выявив наличие тромбоэмболии в легочную артерию, он пришел к заключению, что тромбы образуются в венах и переносятся с током крови в легочную артерию. Им же была сформулирована классическая триада, по-прежнему являющаяся наиболее полным отражением звеньев патогенеза локального сосудистого тромбообразования.
Первой русскоязычной монографией, посвященной этой проблеме, был труд И.Ф. Клейна «О тромбозе, эмболии и ихорремии», опубликованный в 1863 году.
Несмотря на то, что острые глубокие флеботромбозы в различных вариантах локализации и клинического течения существенно между собой различаются, объединяет их общность основных этиопатогенетических процессов. В основе представлений о флеботромбозах как нозологической группе лежит классическая триада Вирхова.
Более 150 лет назад Рудольф Вирхов описал основные механизмы внутрисосудистого тромбообразования. Его классическая триада включает в себя гиперкоагуляцию, повреждение стенки сосуда и замедление тока крови. Иногда для возникновения данной патологии достаточно патологического изменения только одного из указанных факторов.
Иногда для возникновения данной патологии достаточно патологического изменения только одного из указанных факторов.
Несмотря на то, что тромботический процесс может развиться на любом уровне магистральных вен, более чем в половине случаев исходной точкой его развития в центростремительном направлении являются вены голени.
В подавляющем большинстве случаев тромбоз первично локализуется в венах голени, а в дальнейшем нарастает в проксимальном направлении в подколенную, бедренную и подвздошные вены.
Именно такой тип развития очень часто является эмбологенным, поскольку рост тромба происходит в направлении вен с увеличивающимся внутренним диаметром, где далеко не всегда происходит фиксация тромбомасс по всему периметру вены. Такие тромбы называются флотирующими.
Одной из главных причин замедления тока крови является иммобилизация. В нормальных условиях отток крови из нижних конечностей осуществляется за счет сокращения икроножных мышц, которые действуют как периферическая помпа, проталкивая кровь в проксимальном направлении, чему способствует функция клапанов.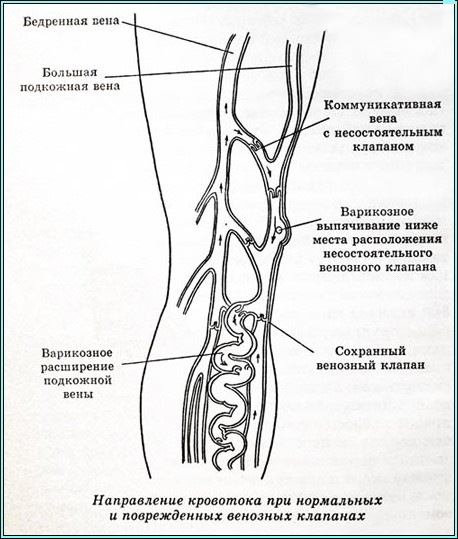 Ограничение физической активности существенно нарушает этот механизм. При этом кровь задерживается в венозных синусах голени.
Ограничение физической активности существенно нарушает этот механизм. При этом кровь задерживается в венозных синусах голени.
Достаточно подробно исследован вопрос о значении факторов риска и пусковых факторах тромбозов:
- Врожденные тромбофилии (дефициты различных факторов системы гемостаза или патологические их изменения)
- Активация факторов коагуляции и нарушения фибринолиза (травма, операция, новообразования, беременность, роды и др.).
- Патология тромбоцитов.
- Замедление и/или нарушение тока крови (возраст старше 40 – 45 лет, иммобилизация, патология центральных механизмов кровообращения, ожирение и т.д.).
- Изменения реологических свойств крови.
- Повреждения эндотелия и сосудистой стенки (контрастные вещества, внутрисосудистые устройства, венозные катетеры, дилатация вен и др.).
- Лекарственная терапия (анестетики, миорелаксанты, химиотерапия, контрацептивы, контрастные вещества). Так, например, частота развития послеоперационных тромбозов после различных оперативных вмешательств может достигать 20-59%.

Симптомы тромбоза
К симптомам острого флеботромбоза глубоких вен относятся:
- отек,
- распирающие боли,
- цианоз конечности,
- расширение подкожных вен,
- локальное повышение кожной температуры,
- боли по ходу сосудистого пучка.
Впрочем, местная гипертермия и боли походу более характерны для поверхностных тромбофлебитов. Последние же следует относить скорее к факторам риска по развитию тромбозов глубоких вен.
Классические симтомы ТГВ:
- боль,
- болезненность,
- отечность,
- гиперемия,
- симптом Хоманcа.
Oбщая чувствительность/специфичность этих симптомов от 3 до 91%.
Наличие симптомов не подтверждает ТГВ. Отсутствие симптомов не исключает ТГВ (до 50% пациентов не имеют ни одного клинического симптома).
Расчет вероятности тромбоза
В 1997 году Wells и соавторы разработали и протестировали клиническую модель вероятности ТГВ
Наличие каждого признака оценивается в 1 балл:
Первичное развитие тромбоза в глубоких венах голени встречается наиболее часто.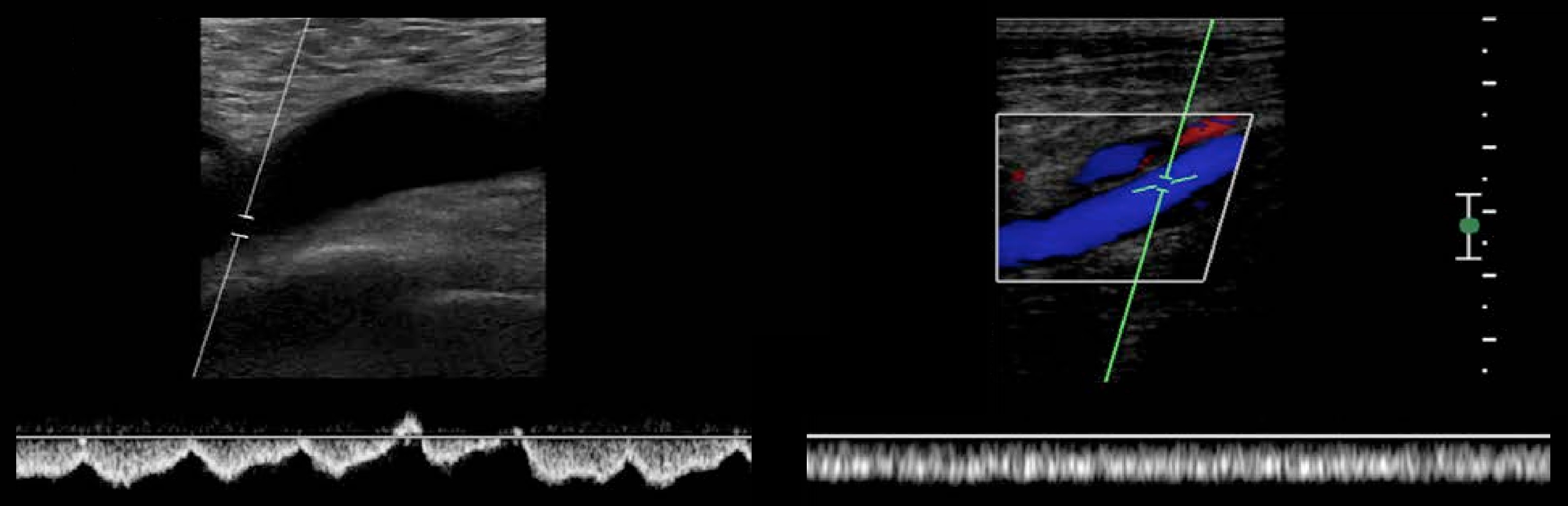 Этому способствуют условия, при которых выключается такой важный гемодинамический фактор, как сокращение мышц голени. Подобная локализация встречается более чем в половине наблюдений.
Этому способствуют условия, при которых выключается такой важный гемодинамический фактор, как сокращение мышц голени. Подобная локализация встречается более чем в половине наблюдений.
При физикальном исследовании обнаруживаются положительные симптомы:
- Мозеса – болезненность при сдавливании голени в переднезаднем направлении,
- Хоманса – боли в икроножных мышцах при тыльной флексии стопы,
- Ловенберга – боли в икроножных мышцах при давлении до 150 мм рт. ст., создаваемом манжеткой сфигмоманометра.
Однако, те же симптомы будут положительными и при любом другом воспалительном процессе в исследуемой конечности.
При вовлечении в процесс бедренной вены больные отмечают ноющие боли по медиальной поверхности конечности соответственно проекции Гюнтерова канала.
Тромбоз общей бедренной вены проявляется более выраженным увеличением объема голени и даже бедра, цианозом кожных покровов, интенсивность которого возрастает по направлению к периферии.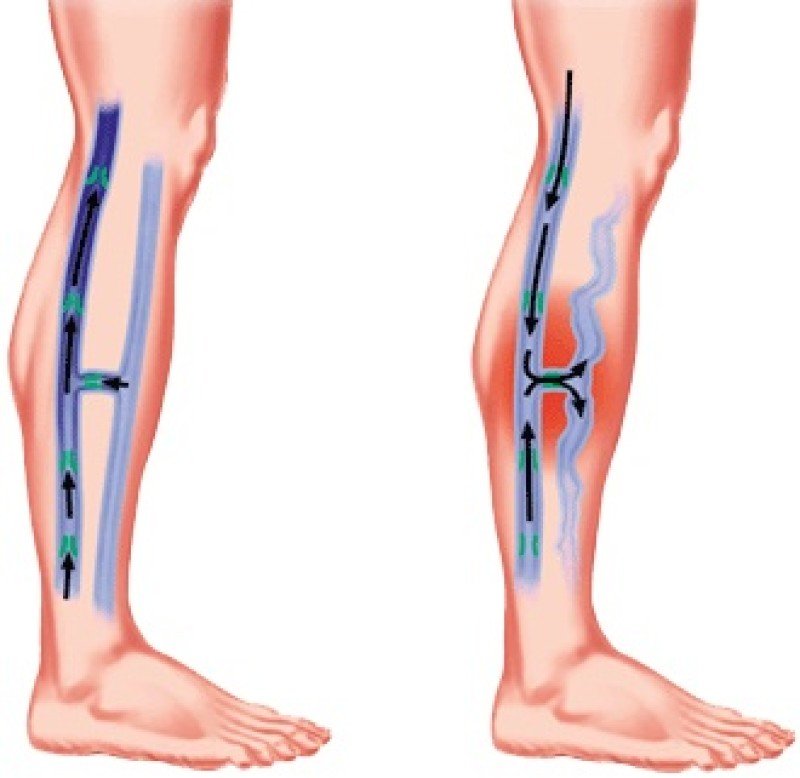 Отмечается расширение подкожных вен в дистальной части бедра и на голени. Если тромбоз распространяется на устье большой подкожной вены бедра, то развивающаяся в поверхностной венозной системе гипертензия приводит к выключению перекрестных с контралатеральной конечностью анастомозов. При этом наблюдается усиление рисунка подкожных вен в области лобка и паха. При пальпации сосудистый пучок болезненен на всем протяжении бедра. Период выраженного венозного стаза длится 3-4 дня, после чего наступает медленное уменьшение отека. Этот феномен обусловлен включением в кровообращение коллатеральных систем. Таким образом, снижение болевого синдрома и невыраженность отека могут создавать мнимое благополучие и часто влекут за собой позднее обращение к специалисту. Кроме того, флеботромбоз может протекать вообще без каких-либо жалоб со стороны пациента (бессимптомно), особенно у послеоперационных больных.
Отмечается расширение подкожных вен в дистальной части бедра и на голени. Если тромбоз распространяется на устье большой подкожной вены бедра, то развивающаяся в поверхностной венозной системе гипертензия приводит к выключению перекрестных с контралатеральной конечностью анастомозов. При этом наблюдается усиление рисунка подкожных вен в области лобка и паха. При пальпации сосудистый пучок болезненен на всем протяжении бедра. Период выраженного венозного стаза длится 3-4 дня, после чего наступает медленное уменьшение отека. Этот феномен обусловлен включением в кровообращение коллатеральных систем. Таким образом, снижение болевого синдрома и невыраженность отека могут создавать мнимое благополучие и часто влекут за собой позднее обращение к специалисту. Кроме того, флеботромбоз может протекать вообще без каких-либо жалоб со стороны пациента (бессимптомно), особенно у послеоперационных больных.
Из более или менее характерных симптомов:
- распирающие боли,
- отек (увеличение окружности голени),
- цианоз кожи.

Наибольшее значение в плане постановки предварительного диагноза имеет отек. Однако, ни один из перечисленных клинических симптомов не может считаться абсолютно достоверным в диагностике данной нозологии. Любые, даже самые минимальные жалобы пациента (например: на простой дискомфорт в дистальных сегментах нижней конечности), особенно в сочетании с наличием факторов риска, требуют дополнительного обследования пациента на наличие флеботромбоза.
Таким образом, можно заключить, что наличие флеботромбоза на основании анамнеза, жалоб пациента и клинических симптомов можно лишь заподозрить с тем, чтобы в ходе дальнейшего обследования подтвердить или исключить его существование, определить локализацию и эмбологенную опасность. Отсутствие патогномоничной симптоматики и наличие периода мнимого улучшения являются причиной поздней госпитализации больных, что во многих случаях ограничивает возможность эффективного хирургического лечения.
Диагностические тесты у пациентов с подозрением на ТГВ
- Оценка клинической вероятности наличия ТГВ,
- Д-Димер,
- Ультразвуковое исследование вен,
- МРТ- флебография,
- МСКТ.

Лечение тромбоза
Задачи или цели проводимого лечения предельно конкретно сформулированы на сегодня:
1. Остановить распространение тромбоза.
2. Предотвратить тромбоэмболию легочных артерий.
3. Не допустить прогрессирования отека и предотвратить венозную гангрену.
4. Восстановить проходимость вен и функции клапанного аппарата с тем, чтобы в дальнейшем избежать развития посттромбофлебитической болезни.
5. Предупредить рецидив тромбоза.
Условно современные подходы к лечению пациентов с острыми флеботромбозами в бассейне нижней полой вены можно разделить на три основных:
1. Консервативный.
2. Малоинвазивный.
3. Хирургическая агрессия.
Консервативная терапия
В комплекс мероприятий данного подхода входят:
- ранняя активизация с применением эластической компрессии,
- антикоагулянтная,
- неспецифическая противовоспалительная терапия,
- гемореологическая терапия,
- интермиттирующая пневмокомпрессия.

При своевременном применении вышеуказанных методов удается восстановить проходимость вен и минимизировать проявления посттромботической болезни.
Малоинвазивные методы
На сегодняшний день это самая распространенная в клиническом применении группа методов, призванная решать все из перечисленных выше задач или целей лечения больных с глубокими флеботромбозами.
Здесь необходимо выделить три подгруппы методов:
1. Установка кава-фильтров и парциальная кавапликация.
2. Регионарный и системный тромболизис.
3. Катетерная тромбэкстракция и фармакомеханическая тромбэктомия.
Установка кава-фильтров и парциальная кавапликация
В начале становления флебологии как отдельной научной специальности одним из главных вопросов, требующих незамедлительного решения, был вопрос профилактики ТЭЛА при флеботромбозах. После разработки в 1959 году метода внешней пликации полой вены матрацными швами и внешней пликации клеммами удалось определить дальнейшее направление решения проблемы острых глубоких флеботромбозов и их осложнения – ТЭЛА. До 1967 года метод в сочетании с консервативной терапией оставался единственным клиническим подходом в данной проблеме. Несмотря на то, что выполнение технологии внешнего парциального клипирования клеммами сопряжено с необходимостью травматичного хирургического доступа и практически невыполнимо у тяжелобольных пациентов, данный подход в ограниченных ситуациях применяется и совершенствуется до настоящего времени (например, с использованием эндовидеоскопической техники, пликация из минидоступа).
До 1967 года метод в сочетании с консервативной терапией оставался единственным клиническим подходом в данной проблеме. Несмотря на то, что выполнение технологии внешнего парциального клипирования клеммами сопряжено с необходимостью травматичного хирургического доступа и практически невыполнимо у тяжелобольных пациентов, данный подход в ограниченных ситуациях применяется и совершенствуется до настоящего времени (например, с использованием эндовидеоскопической техники, пликация из минидоступа).
Созданный и примененный клинически внутрипросветный зонтичный кава-фильтр Мобина-Аддина, потребовавший изучения способов доставки устройства к объекту, явился первым опытом интралюминального катетерного вмешательства и, по сути, послужил началом развития нового раздела ангиологии – интервенционной радиологии. Дальнейшее развитие данного направления велось преимущественно по пути совершенствования конструкции кава-фильтров и изучения влияния их на гемодинамику и клиническое течение основного процесса.
В настоящее время предпочтительно применять временные кава-фильтры. Извлекается временный кава-фильтр не позднее третьей недели.
В подавляющем большинстве случаев установка кава-фильтра вообще не требуется.
Почему не желательно устанавливать постоянный кава-фильтр?
Всегда нужно помнить, что постоянный кава-фильтр – это пожизненный прием антикоагулянтных препаратов и пожизненный риск тромбоза фильтра (инородное тело в просвете вены часто осложняется тромбозом).
Уже неоднократно отмечено, что в результате установки кава-фильтров в ближайшем периоде с частотой 1,5-8% могут возникать ТЭЛА, а в сроки до 3 лет с частотой 12-25% возникает тромбоз нижней полой вены.
При тромбозах ниже паховой связки установка кава-фильтра нецелесообразна, поскольку существуют другие методы профилактики ТЭЛА.
Регионарный и системный тромболизис, катетерная тромбэкстракция, реолитическая тромбэктомия
Тромболитическая терапия. Метод основан на введении препаратов, активирующих эндогенный фибринолиз (стрептокиназа, урокиназа, ТАП и др. ).
).
Видимо потому, что используемые в данном методе средства воздействия на тромб могут быть эффективными только в относительно свежих участках тромба (до 3-5 суток), так низка его эффективность. Между тем, применение регионарного катетерного тромболизиса в 44% случаев позволило некоторым авторам сохранить клапанную функцию и тем самым предотвратить развитие посттромботической болезни.
Катетерная тромбэкстракция. Сразу следует уточнить, что данный метод применяется только к высоким сегментам бассейна нижней полой вены, так как сама технология не позволяет применить его в инфраингвинальной позиции за счет препятствий, образованных клапанным аппаратом вен на этом и ниже лежащих уровнях. Метод основан на захвате в специальный мешок-контейнер тромбомасс из доступных сегментов нижней полой и подвздошных вен и удалении их путем выведения через флеботомическое отверстие.
Фармакомеханическая тромбэктомия. Самая новая из всех интервенционных и хирургических технологий. Пока в литературе имеются описания отдельных случаев. Метод основан на эффекте Бернулли, где скорость гидродинамической струи создает области отрицательного давления в окружающих средах. Метод имеет ту же область применения, что и катетерная тромбэктомия.
Пока в литературе имеются описания отдельных случаев. Метод основан на эффекте Бернулли, где скорость гидродинамической струи создает области отрицательного давления в окружающих средах. Метод имеет ту же область применения, что и катетерная тромбэктомия.
Хирургические вмешательства при бедренно-подколенных флеботромбозах
Известно, что наиболее эффективная тромбэктомия возможна только при тромбах давностью не более 3-7 суток.
В настоящее время большинство авторов все же придерживается осторожной тактики при хирургическом удалении тромбомасс из бедренно-подколенного сегмента, завершая операцию перевязкой или резекцией приустьевого сегмента собственно-бедренной вены, оценивая ближайшие результаты как хорошие по невыраженности симптомов хронической венозной недостаточности. Расчет при таком подходе ведется на переключение основного венозного потока, на глубокую вену бедра, которая и должна обеспечить устойчивый магистральный отток. В ряде случаев, в качестве профилактики ретромбоза применяются артериовенозные фистулы.
Рядом исследователей применяется тактика хирургической антеградной тромбэктомии и без последующей перевязки или лигирования собственно бедренной вены, в некоторых случаях дополняемая пликацией собственно бедренной вены или без таковой.
Публикации в СМИ
Тромбоз глубоких вен нижних конечностей — формирование одного или нескольких тромбов в пределах глубоких вен нижних конечностей или таза, сопровождаемое воспалением сосудистой стенки. Может осложняться нарушением венозного оттока и трофическими расстройствами нижних конечностей, флегмоной бедра или голени, а также ТЭЛА • Флеботромбоз — первичный тромбоз вен нижних конечностей, характеризующийся непрочной фиксацией тромба к стенке вены • Тромбофлебит — вторичный тромбоз, обусловленный воспалением внутренней оболочки вены (эндофлебит). Тромб прочно фиксирован к стенке сосуда • В большинстве случаев тормбофлебит и флеботромбоз сочетаются: выраженные явления флебита обнаруживают в зоне первичного тромбообразования т. е. головки тромба, тогда как в зоне его хвоста воспалительные изменения сосудистой стенки отсутствуют. Частота. В развитых странах — 1:1 000 населения, чаще у лиц старше 40 лет.
е. головки тромба, тогда как в зоне его хвоста воспалительные изменения сосудистой стенки отсутствуют. Частота. В развитых странах — 1:1 000 населения, чаще у лиц старше 40 лет.
Этиология • Травма • Венозный стаз, обусловленный тучностью, беременностью, опухолями малого таза, длительным постельным режимом • Бактериальная инфекция • Послеродовый период • Приём пероральных контрацептивов • Онкологические заболевания (особенно рак лёгких, желудка, поджелудочной железы) • ДВС.
Патоморфология • «Красный» тромб, образуемый при резком замедлении тока крови, состоит из эритроцитов, незначительного количества тромбоцитов и фибрина, прикреплённых к сосудистой стенке с одного конца тромба, проксимальный его конец свободно плавает в просвете сосуда • Важнейшая особенность тромбообразования — прогрессирование процесса: тромбы достигают большой протяжённости по длине сосуда • Головка тромба, как правило, фиксирована у клапана вены, а хвост его заполняет все или большую часть крупных её ветвей •• В первые 3–4 дня тромб слабо фиксирован к стенке сосуда, возможен отрыв тромба и ТЭЛА •• Через 5–6 дней присоединяется воспаление внутренней оболочки сосуда, способствующее фиксации тромба.
Клиническая картина
• Глубокий венозный тромбоз (подтверждённый флебографией) имеет классические клинические проявления лишь в 50% случаев.
• Первым проявлением заболевания у многих больных может быть ТЭЛА.
• Жалобы: чувство тяжести в ногах, распирающие боли, стойкий отёк голени или всей конечности.
• Острый тромбофлебит: повышение температуры тела до 39 °С и выше.
• Местные изменения •• Симптом Пратта: кожа становится глянцевой, чётко выступает рисунок подкожных вен •• Симптом Пайра: распространение боли по внутренней поверхности стопы, голени или бедра •• Симптом Хоманса: боль в голени при тыльном сгибании стопы •• Симптом Ловенберга: боль при сдавлении голени манжетой аппарата для измерения АД при величине 80–100 мм рт.ст., в то время как сдавление здоровой голени до 150–180 мм рт.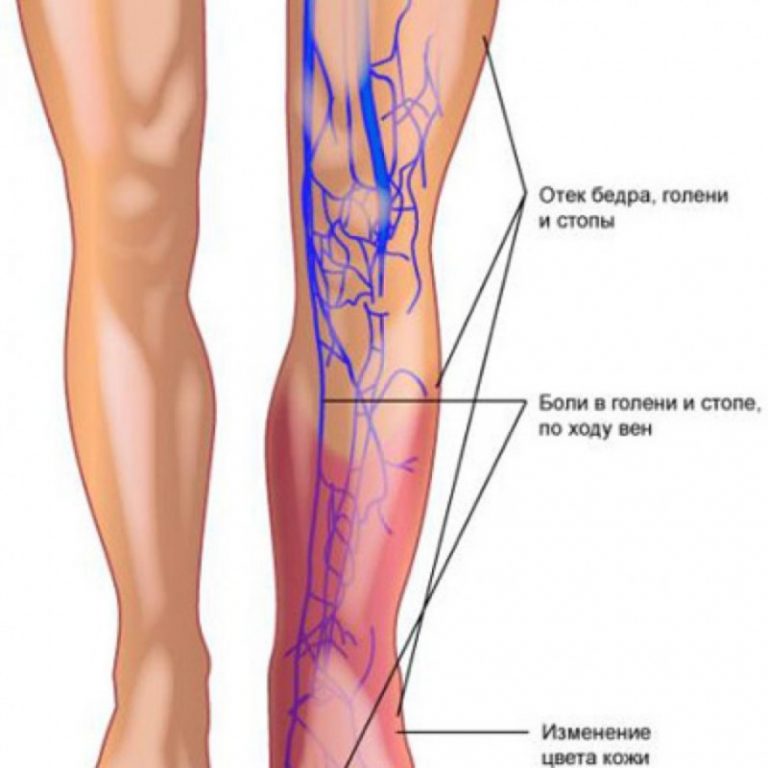 ст. не вызывает неприятных ощущений •• На ощупь больная конечность холоднее здоровой.
ст. не вызывает неприятных ощущений •• На ощупь больная конечность холоднее здоровой.
• При тромбозе вен таза наблюдают лёгкие перитонеальные симптомы и иногда динамическую кишечную непроходимость.
Инструментальные исследования • Дуплексное ультразвуковое ангиосканирование с использованием цветного допплеровского картирования — метод выбора в диагностике тромбоза ниже уровня паховой связки. Основной признак тромбоза: обнаружение эхопозитивных тромботических масс в просвете сосуда. Эхоплотность возрастает по мере увеличения «возраста» тромба •• Перестают дифференцироваться створки клапанов •• Диаметр пораженной вены увеличивается в 2–2,5 раза по сравнению с контралатеральным сосудом, вена перестаёт реагировать на компрессию датчиком (признак, особенно важный в первые дни заболевания, когда тромб визуально не отличим от нормального просвета вены) •• Неокклюзионный пристеночный тромбоз хорошо выявляется при цветном картировании — пространство между тромбом и стенкой вены прокрашивается синим цветом •• Флотирующая проксимальная часть тромба имеет овальную форму и располагается центрально в просвете сосуда • Рентгеноконтрастная ретроградная илиокаваграфия применяется в тех случаях, когда тромбоз распространяется выше проекции паховой связки, поскольку УЗИ тазовых сосудов затрудняется из-за кишечного газа. Катетер для подведения контрастного вещества вводится через притоки верхней полой вены. Во время ангиографии также возможна имплантация кава-фильтра • Сканирование с использованием 125I-фибриногена. Для определения включения радиоактивного фибриногена в сгусток крови выполняют серийное сканирование обеих нижних конечностей. Метод наиболее эффективен для диагностики тромбоза вен голени.
Катетер для подведения контрастного вещества вводится через притоки верхней полой вены. Во время ангиографии также возможна имплантация кава-фильтра • Сканирование с использованием 125I-фибриногена. Для определения включения радиоактивного фибриногена в сгусток крови выполняют серийное сканирование обеих нижних конечностей. Метод наиболее эффективен для диагностики тромбоза вен голени.
Дифференциальная диагностика • Целлюлит • Разрыв синовиальной кисты (киста Бейкера) • Лимфатический отёк (лимфедема) • Сдавление вены извне опухолью или увеличенными лимфатическими узлами • Растяжение или разрыв мышц.
ЛЕЧЕНИЕ
Режим • Пациентов с глубоким флеботромбозом голени (т.е. дистальнее системы подколенных вен) ведут консервативно в амбулаторных условиях. Всем другим пациентам показано лечение в условиях хирургического стационара • Назначают строгий постельный режим в течение 7–10 дней с возвышенным положением больной конечности. Тепловые процедуры противопоказаны.
Тепловые процедуры противопоказаны.
Ведение больного • Постельный режим в течение 1–5 дней, потом постепенное восстановление нормальной физической активности с отказом от длительного обездвиживания • Первый эпизод глубокого флеботромбоза необходимо лечить в течение 3–6 мес, последующие эпизоды — не менее года • Во время введения гепарина в/в определяют время свёртывания крови. Если через 3 ч после введения 5000 ЕД время свёртывания превышает исходное в 3–4 раза, а через 4 ч — в 2–3 раза, введённую дозу считают достаточной. Если свёртываемость крови существенно не изменилась, увеличивают первоначальную дозу на 2500 ЕД. Необходим контроль за тромбоцитами крови, при их снижении меньше 75´109/л введение гепарина следует прекратить • При лечении фениндионом необходимо ежедневно контролировать ПТИ до достижения необходимых значений (предельное — 25–30%), затем еженедельно в течение нескольких недель, после чего (при стабилизации) ежемесячно в течение всего времени приёма препарата • Следует учитывать возможность значительного кровотечения (например, гематурии или желудочно-кишечного кровотечения), поскольку антикоагулянтная терапия часто демаскирует рак, язвенную болезнь или артериовенозные пороки.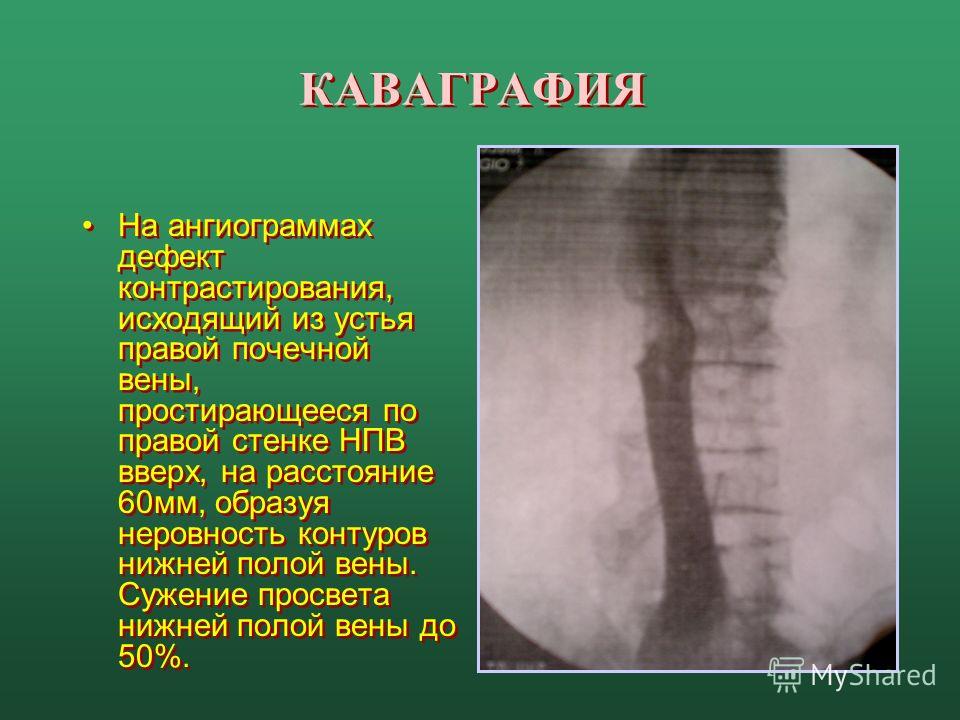
Консервативная терапия • Поясничная новокаиновая блокада по А.В. Вишневскому • Мазевые компрессы • Антикоагулянты, фибринолитические препараты (эффективны в самой ранней, обычно редко распознаваемой стадии венозного тромбоза, на более поздних сроках тромболиз может вызвать фрагментацию тромба и возникновение ТЭЛА; противопоказаны без установки кава-фильтра при илеофеморальном тромбозе), реополиглюкин, реоглюман; при тромбофлебите — антибиотики широкого спектра действия. Дозы препаратов — см. Тромбоз воротной вены.
Оперативное лечение • При флотирующем тромбе показана установка в нижнюю полую вену кава-фильтра на уровне ниже почечных вен • При невозможности имплантации кава-фильтра для предотвращения ТЭЛА производится пликация нижней полой вены — разделение швами просвета сосуда на несколько узких каналов • Регионарная тромболитическая терапия, при которой стрептаза вводится к области тромба через катетер, установленный (чаще всего) через заднюю большеберцовую вену. Возможна при нескольких условиях: сроках заболевания, не превышающих 3 суток, окклюзии не более 2 анатомических сегментов и сохранённой проходимости глубоких вен голени, а также под прикрытиеи временно имплантированного съёмного кава-фильтра. Её эффективность контролируется УЗИ и рентгеноконтрастной восходящей флебографией • Тромбэктомия — операция выбора при синей болевой флегмазии (см. ниже), не поддающейся консервативной терапии, и в особенности угрожающей гангреной. В связи с тем, что процедура не позволяет открыть мелкие тромбированные сосуды, она обязательно дополняется тромболитической терапией. Применяется ограниченно, поскольку вмешательство может осложняться интраоперационной ТЭЛА; кроме того, после неё высока вероятность ретромбоза (до 80%).
Возможна при нескольких условиях: сроках заболевания, не превышающих 3 суток, окклюзии не более 2 анатомических сегментов и сохранённой проходимости глубоких вен голени, а также под прикрытиеи временно имплантированного съёмного кава-фильтра. Её эффективность контролируется УЗИ и рентгеноконтрастной восходящей флебографией • Тромбэктомия — операция выбора при синей болевой флегмазии (см. ниже), не поддающейся консервативной терапии, и в особенности угрожающей гангреной. В связи с тем, что процедура не позволяет открыть мелкие тромбированные сосуды, она обязательно дополняется тромболитической терапией. Применяется ограниченно, поскольку вмешательство может осложняться интраоперационной ТЭЛА; кроме того, после неё высока вероятность ретромбоза (до 80%).
Осложнения • Белая болевая флегмазия возникает вследствие ослабления артериального притока, вызванного шоком, повышенным венозным сопротивлением, коллапсом артериол за счёт высокого интерстициального давления и, возможно, спазмом артерий, располагающихся рядом с крупной тромбированной веной (притом, что отток по коллатеральным венам сохранён). Клиническая картина: выраженный болевой синдром, конечность бледная, холодная на ощупь, пульсация периферических сосудов отсутствует или резко ослаблена. Состояние трудно дифференцировать от острых нарушений артериального кровообращения (при эмболии артерии явления артериальной непроходимости наступают сразу, а при тромбофлебите — к концу первых суток) • Синяя болевая флегмазия вторична по отношению к белой флегмазии: почти весь отток крови от конечности бывает перекрыт в результате распространения тромбоза с главных вен (бедренной, подвздошных) на их коллатерали. В отличие от белой болевой флегмазии, для неё характерны ишемические поражения. Клиническая картина: цианоз конечности с обширным отёком и сильной болью при пальпации, отсутствие пульса. Чаще поражается левая нога. В последующем возникает гангрена. Может возникнуть шок, вызванный депонированием значительного количества крови в поражённой конечности • Гнойное расплавление тромба — при остром тромбофлебите с формированием абсцесса, а иногда флегмоны или септикопиемии.
Клиническая картина: выраженный болевой синдром, конечность бледная, холодная на ощупь, пульсация периферических сосудов отсутствует или резко ослаблена. Состояние трудно дифференцировать от острых нарушений артериального кровообращения (при эмболии артерии явления артериальной непроходимости наступают сразу, а при тромбофлебите — к концу первых суток) • Синяя болевая флегмазия вторична по отношению к белой флегмазии: почти весь отток крови от конечности бывает перекрыт в результате распространения тромбоза с главных вен (бедренной, подвздошных) на их коллатерали. В отличие от белой болевой флегмазии, для неё характерны ишемические поражения. Клиническая картина: цианоз конечности с обширным отёком и сильной болью при пальпации, отсутствие пульса. Чаще поражается левая нога. В последующем возникает гангрена. Может возникнуть шок, вызванный депонированием значительного количества крови в поражённой конечности • Гнойное расплавление тромба — при остром тромбофлебите с формированием абсцесса, а иногда флегмоны или септикопиемии. При гнойном тромбофлебите характерна флюктуация в области размягчения • ТЭЛА, характеризующаяся резким нарушением кровообращения и внешнего дыхания, а при перекрытии небольших ветвей — симптомами образования геморрагических инфарктов лёгкого.
При гнойном тромбофлебите характерна флюктуация в области размягчения • ТЭЛА, характеризующаяся резким нарушением кровообращения и внешнего дыхания, а при перекрытии небольших ветвей — симптомами образования геморрагических инфарктов лёгкого.
Течение и прогноз • Около 20% нелеченых проксимальных (т.е. выше голени) глубоких флеботромбозов прогрессирует в ТЭЛА, в 10–20% случаев летальную. При агрессивной антикоагулянтной терапии смертность снижается в 5–10 раз • Глубокие флеботромбозы вен голени никогда не приводят к клинически значимым тромбоэмболическим осложнениям и поэтому не требуют антикоагулянтной терапии. Однако тромбы из глубоких вен голени могут проникать в проксимальную венозную систему, поэтому при опасности такого проникновения пациентам назначают импедансную плетизмографию или дуплексное УЗИ каждые 3–5 дней в течение 10 дней, а при проникновении — антикоагулянтную терапию.
Профилактика • Ранние движения после операции • Использование эластических чулков, сдавливающих поверхностные вены ноги и увеличивающих кровоток в глубоких венах • Периодическая компрессия голени при помощи пневматической манжеты увеличивает скорость кровотока в нижних конечностях и помогает предотвратить стаз крови • Веноконстрикторы (дигидроэрготамин, детралекс) также увеличивают скорость кровотока по глубоким венам • Гепарин, назначаемый в профилактических дозах до и после операции (по 2500–5000 ЕД п/к каждые 6–12 ч), эффективно предупреждает тромбоз глубоких вен.
Синонимы • Глубокий венозный тромбофлебит • Острый тромбоз глубоких вен • Флебит глубоких вен • Тромбофлебит глубоких вен • Острая венозная недостаточность нижних конечностей
МКБ-10 • I80 Флебит и тромбофлебит
Тромбоз глубоких вен
Срочно обратиться к врачу
В случае подозрения на тромбоз глубоких вен необходимо срочно проконсультироваться с врачом.
Чаще всего тромбы образуются в венах таза и ног. Эти кровеносные сосуды собирают кровь от нижней части тела и транспортируют ее обратно к сердцу. Тромбоз глубоких вен требует незамедлительной врачебной помощи.
При тромбозе глубоких вен очень высок риск развития эмболии легочной артерии. Тромб может сместиться, попасть с кровотоком в легочную артерию и закупорить ее. Если же то же самое происходит в поверхностных венах, тромб движется в направлении глубоких вен, что менее опасно.
Формирование тромба
Симптомы тромбоза глубоких вен
Наиболее распространенные симптомы
- Ноющая, тянущая боль
- Покраснение или цианоз кожи
- Чувство давления и отек
Тромбоз может возникать в сосудах паховой области, бедра, подколенной ямки, голени или стопы. Стоять и ходить в таких случаях особенно больно.
Стоять и ходить в таких случаях особенно больно.
Как развивается тромбоз глубоких вен
Тромб может образоваться, если
- скорость кровотока замедляется, например, во время длительного постельного режима или при перелетах на дальние расстояния
- изменена стенка кровеносного сосуда
- повышена свертываемость крови.
Скорость тока крови в венах меньше, чем в артериях, поэтому тромбоз гораздо чаще развивается в венах. Тромбоз глубоких вен чаще всего развивается в глубоких венах голени и бедра.
Диагностика тромбоза глубоких вен
Быстрая диагностика и лечение тромбоза глубоких вен необходимы для профилактики развития тромбоэмболии легочной артерии. Обследование области с болезненностью и лабораторные анализы крови могут подтвердить диагноз тромбоза. Перед началом лечения врач может также использовать допплерографию и дуплексное УЗИ, чтобы точно локализовать тромб.
У кого высок риск развития тромбоза глубоких вен?
У пожилых мужчин и женщин примерно одинаковый риск развития тромбоза глубоких вен. В более молодом возрасте тромбоз глубоких вен чаще поражает женщин, чем мужчин. Причины:
- имеющиеся заболевания вен
- нарушение системы свертывания крови
- прием лекарств
- беременность
- курение и избыточный вес
- хирургические вмешательства
- длительный постельный режим
- высокая физическая нагрузка
Как можно предотвратить развитие тромбоза глубоких вен (профилактика тромбозов)
Комбинация медикаментозного и физического воздействия является стандартом профилактики тромбозов в Германии. Врач выбирает препарат, дозировку и длительность лечения.
- Целью физического воздействия является улучшение венозного оттока.
 Существуют различные способы и средства достижения этой цели:
Существуют различные способы и средства достижения этой цели: - Медицинский компрессионный трикотаж для профилактики развития тромбозов (стандартизированная компрессия)
- Бандажирование эластичными бинтами (нестандартизированная компрессия)
- Регулируемые нерастяжимые компрессионные бандажи
Также в качестве лечебно-профилактических мероприятий используются ранняя мобилизация и приподнятое положение ног
К кому следует обращаться в случае тромбоза глубоких вен
- Врач общей практики
- Флеболог
- При стационармом лечении — лечащий врач и медицинский персонал
Как лечится тромбоз глубоких вен?
Многие пациенты могут не заметить даже серьезные тромбозы. Это очень опасно, поскольку тромб, вызвавший тромбоз глубоких вен, может сместиться. Если он достигнет легкого, он может вызвать угрожающую жизни легочную эмболию.
Приоритетные цели в лечении тромбозов:
- остановка роста тромба
- удаление тромба
- профилактика легочной эмболии
- профилактика посттромботического синдрома (необратимое повреждение венозных клапанов).
Стратегия лечения включает:
- Основные меры, такие как мобилизация и компрессионная терапия
- Антикоагулянтные препараты для разжижения крови, например, гепарин
- Тромболизис для разрушения кровяного сгустка (тромба)
- Возможно проведение операции для удаления тромба
Компрессионная терапия
Пациенту с диагностированным тромбозом глубоких вен вместе с медикаментозным лечением назначается и компрессионный трикотаж. Он оказывают механическое давление на вены, за счет чего их диаметр уменьшается и скорость возврата крови к сердцу увеличивается. Компрессия должна иметь физиологический градиент: она должна быть максимальной на уровне лодыжек и уменьшается по направлению к колену. Впоследствии врач проверит степень нарушения кровотока и порекомендует, следует ли продолжать компрессионное лечение или можно его прекратить.
Впоследствии врач проверит степень нарушения кровотока и порекомендует, следует ли продолжать компрессионное лечение или можно его прекратить.
Путешествия
Желаем вам здоровой поездки и вернуться отдохнувшими
Путешествия
Тромбофлебиты поверхностных вен: диагностика и лечение | Кияшко В.
 А.
А.Данный вид патологии является весьма распространенным заболеванием венозной системы, с которым сталкивается врач любой специальности.
В настоящее время в медицинской практике также часто пользуются такими терминами, как флеботромбоз и варикотромбофлебит. Все они правомерны для использования, но при этом следует учитывать следующие моменты. Флеботромбоз рассматривается, как остро возникшая непроходимость вены в результате гиперкоагуляции, которая является ведущим механизмом. Но при этом через 5–10 дней возникший тромб вызывает реактивное воспаление окружающих вену тканей с развитием флебита, то есть происходит трансформация флеботромброза в тромбофлебит.
Термин «варикотромбофлебит» четко указывает фактически на исходную причину тромбоза, возникающего на фоне уже имевшегося у больного варикозного расширения вен.
Перечисленная выше патология венозной системы в подавляющем числе клинических случаев встречается в системе большой и значительно реже – в системе малой подкожной вены.
Тромбофлебиты вен на верхних конечностях встречаются крайне редко, и в основном провоцирующими факторами их возникновения являются многократные пункции для введения лекарственных средств или длительное нахождение катетера в поверхностной вене.
Особо следует обратить внимание на пациентов со спонтанно возникающими тромбами на верхних и нижних конечностях, не связанных с ятрогенным воздействием. В подобных случаях явления тромбофлебита можно заподозрить, как проявление паранеопластической реакции, обусловленной наличием у пациента онкологической патологии, требующей проведения углубленного многопланового обследования.
Тромбообразование в системе поверхностных вен провоцируют те же факторы, которые вызывают тромбоз глубокой венозной системы нижних конечностей. К ним относятся: возраст старше 40 лет, наличие варикознорасширенных вен, онкозаболевания, тяжелые расстройства сердечно–сосудистой системы (сердечная декомпенсация, окклюзии магистральных артерий), гиподинамия после тяжелых операций, явления гемипареза, гемиплегия, ожирение, обезвоживание, банальные инфекции и сепсис, беременность и роды, прием пероральных противозачаточных препаратов, травма конечностей и оперативные вмешательства в зоне прохождения венозных стволов.
Тромбофлебит может развиться в любом отделе поверхностной венозной системы, с наиболее частой локализацией на голени в верхней или средней трети, а также нижней трети бедра. Подавляющее число случаев тромбофлебита (до 95–97%) отмечено в бассейне большой подкожной вены (Кабиров А.В. с соавт., Клецкин А.Э. с соавт., 2003 г.).
Дальнейшее развитие тромбофлебита фактически может идти в двух вариантах:
1. Относительно благоприятное течение заболевания, на фоне проводимого лечения происходит стабилизация процесса, тромбообразование прекращается, явления воспаления стихают и начинается процесс организации тромба с последующей реканализацией соответствующего отдела венозной системы. Но это нельзя считать излечением, т.к. всегда происходит повреждение исходно измененного клапанного аппарата, что в дальнейшем усугубляет клиническую картину хронической венозной недостаточности.
Также возможны клинические случаи, когда фиброзноизмененный тромб плотно облитерирует вену и ее реканализация становится невозможной.
2. Наиболее неблагоприятный и опасный вариант в плане развития осложнений местного характера – восходящий тромбоз по ходу большой подкожной вены до овальной ямки или переход тромботического процесса через вены–коммуниканты на глубокую венозную систему голени и бедра.
Главной опасностью течения заболевания по второму варианту является угроза развития такого осложнения, как эмболия легочной артерии (ТЭЛА), источником которой может быть флотирующий тромб из системы малой или большой подкожной вены, а также вторично возникший тромбоз глубоких вен нижних конечностей.
Судить о частоте тромбофлебита среди населения достаточно сложно, но если принять за основу положение, что среди госпитализированных в хирургические отделения больных с данной патологией более 50% имели варикозное расширение вен, то с учетом миллионов больных с данной патологией в стране эта цифра выглядит весьма впечатляюще и проблема приобретает большое медико–социальное значение.
Возраст пациентов колеблется от 17 до 86 лет и даже старше, а средний возраст составляет 40–46 лет, то есть трудоспособный контингент населения.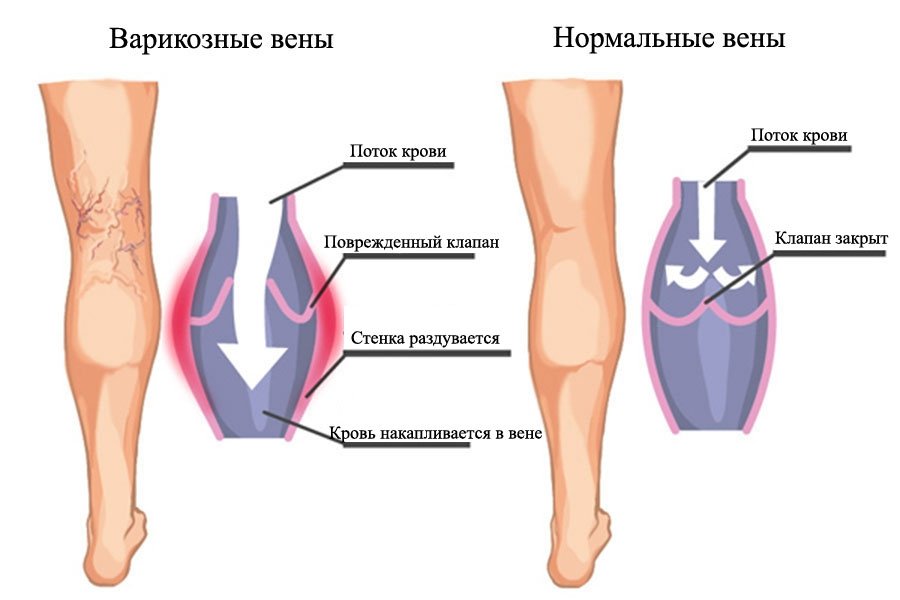
Учитывая тот факт, что при тромбофлебите поверхностных вен общее состояние пациента и самочувствие, как правило, не страдают и остаются вполне удовлетворительными, то это создает у больного и его родственников иллюзию относительного благополучия и возможности разнообразных методов самолечения.
В результате такое поведение больного приводит к поздней обращаемости для оказания квалифицированной медицинской помощи, и часто хирург сталкивается уже с осложненными формами этой «простой» патологии, когда имеет место высокий восходящий тромбофлебит или тромбоз глубоких вен конечности.
Клиническая картина
Клиническая картина заболевания носит достаточно типичный характер в виде локальной болезненности в проекции подкожных вен на уровне голени и бедра с вовлечением в процесс тканей, окружающих вену, вплоть до развития резкой гиперемии этой зоны, наличия уплотнений не только вены, но и подкожной клетчатки. Чем протяженнее зона тромбоза, тем более выражены болевые ощущения в конечности, что вынуждает пациента ограничить ее движение. Возможны гипертермические реакции в виде озноба и повышение температуры до 38–39°С.
Возможны гипертермические реакции в виде озноба и повышение температуры до 38–39°С.
Довольно часто провоцирующим моментом для возникновения тромбофлебита становится даже банальное острое респираторное заболевание, особенно у пациентов, имеющих варикозное расширение вен нижних конечностей.
Осмотр производится всегда с двух сторон – от стопы до паховой зоны. Обращается внимание на наличие или отсутствие патологии венозной системы, характер изменения окраски кожных покровов, локальную гиперемию и гипертермию, отечность конечности. Выраженная гиперемия типична для первых дней заболевания, она постепенно уменьшается к концу первой недели.
При локализации тромбофлебита в малой подкожной вене, местные проявления выражены в меньшей степени, чем при поражении ствола большой подкожной вены, что обусловлено особенностями анатомии. Поверхностный листок собственной фасции голени, покрывающий вену, препятствует переходу воспалительного процесса на окружающие ткани. Самым важным моментом является выяснение срока появления первых симптомов заболевания, быстроты их нарастания и предпринимались ли пациентом попытки медикаментозного воздействия на процесс.
Самым важным моментом является выяснение срока появления первых симптомов заболевания, быстроты их нарастания и предпринимались ли пациентом попытки медикаментозного воздействия на процесс.
Так, по данным А.С. Котельникова с соавт. (2003 г.), нарастание тромба в системе большой подкожной вены идет до 15 см в сутки. Важно помнить о том, что почти у трети больных с восходящим тромбозом большой подкожной вены истинная верхняя граница его расположена на 15–20 см выше уровня, определяемого по клиническим признакам (В.С. Савельев, 2001 г.), то есть этот факт должен учитывать каждый хирург, консультируя больного с тромбофлебитом вены на уровне бедра, чтобы не произошла неоправданная задержка операции, направленной на предотвращение ТЭЛА.
Также следует признать нецелесообразным локальное введение анестетиков и антивоспалительных средств в зону тромбированной вены на бедре, так как, купируя боль, это не предотвращает нарастание тромба в проксимальном направлении. Клинически эту ситуацию контролировать становится трудно, а дуплексное сканирование реально пока может использоваться только в очень крупных лечебных учреждениях.
Дифференциальный диагноз следует проводить с рожистым воспалением, лимфангиитом, дерматитами различной этиологии, узловой эритемой.
Инструментальная и лабораторная диагностика
Очень длительное время диагноз тромбофлебит поверхностных вен ставился врачом на основании только клинических симптомов заболевания, так как фактически отсутствовали неинвазивные методы характеристики венозного кровотока. Внедрение в практику ультразвуковых методов диагностики открыло новый этап изучения данной распространенной патологии. Но клиницист обязан знать, что среди ультразвуковых методов диагностики венозного тромбоза определяющая роль отводится дуплексному сканированию, так как только с его помощью можно определить четкую границу тромбоза, степень организации тромба, проходимость глубоких вен, состояние коммуникантов и клапанного аппарата венозной системы. К сожалению, высокая стоимость этой аппаратуры пока резко ограничивает ее практическое использование в поликлинических и стационарных условиях.
Данное исследование показано в первую очередь больным с подозрением на эмбологенный тромбоз, то есть когда имеется переход тромба из поверхностной венозной системы в глубокую через сафено–феморальное или сафено–поплитеальное соустье.
Исследование может проводиться в нескольких проекциях, что значительно повышает его диагностическую ценность.
Флебографическое исследование
Показание к нему резко сужено. Необходимость его выполнения возникает лишь в случае распространения тромба из большой подкожной вены на общую бедренную и подвздошную вену. Причем данное исследование производится только в тех случаях, когда результаты дуплексного сканирования сомнительны и затруднена их трактовка.
Лабораторные методы диагностики
В обычном клиническом анализе крови обращается внимание на уровень лейкоцитоза и уровень СОЭ.
Желательно исследование С–реактивного белка, коагулограммы, тромбэластограммы, уровня протромбинового индекса и других показателей, характеризующих состояние свертывающей системы. Но объем этих исследований порой ограничивается возможностями лабораторной службы медицинского учреждения.
Но объем этих исследований порой ограничивается возможностями лабораторной службы медицинского учреждения.
Лечение
Одним из важных моментов, определяющих исход заболевания и даже судьбу больного, является выбор тактики оптимального варианта лечения больного.
При локализации тромбофлебита на уровне голени больной может проходить лечение амбулаторно, находясь под постоянным контролем хирурга. В этих условиях необходимо объяснить больному и его родственникам, что в случае появления признаков распространения тромбоза на уровень бедра может потребоваться госпитализация больного в хирургический стационар. Задержка госпитализации чревата развитием осложнений, вплоть до возникновения ТЭЛА.
В тех случаях, когда тромбофлебит на уровне голени, леченный в течение 10–14 дней, не поддается регрессу, также должен стоять вопрос о госпитализации и более интенсивной терапии заболевания.
Одним из главных вопросов в лечении больных тромбофлебитом поверхностных вен является обсуждение необходимости соблюдения пациентом строгого постельного режима.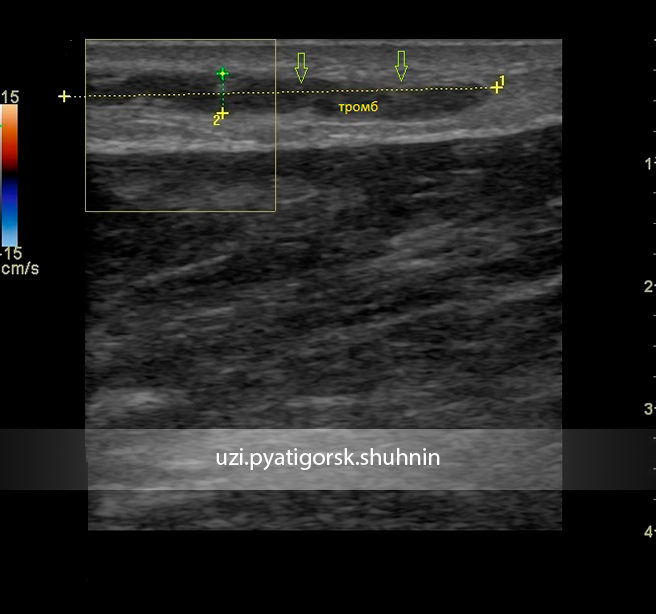
В настоящее время признанным фактом является то, что строгий постельный режим показан только больным, у которых уже были клинические признаки ТЭЛА или есть четкие клинические данные и результаты инструментального исследования указывают на эмбологенный характер тромбоза.
Двигательная активность больного должна быть ограничена только выраженной физической нагрузкой (бег, подъем тяжестей, выполнение какой–либо работы, требующей значительного мышечного напряжения конечностей и брюшного пресса).
Общие принципы лечения тромбофлебита поверхностных вен
Эти принципы являются действительно общими как для консервативного, так и оперативного лечения данной патологии. Главными задачами лечения этих пациентов являются:
- Максимально быстро воздействовать на очаг тромбоза и воспаления для предотвращения дальнейшего его распространения.
- Попытаться предупредить переход тромботического процесса на глубокую венозную систему, что значительно повышает риск развития ТЭЛА.

- Лечение должно являться надежным методом профилактики повторных тромбозов венозной системы.
- Методика лечения не должна быть строго фиксированной, так как она определяется в первую очередь характером происходящих изменений на конечности в ту или иную сторону. То есть вполне логичным является переход или дополнение одного метода лечения другим.
Безусловно, консервативное лечение показано абсолютному большинству больных с «низкими» поверхностными тромбофлебитами подкожных вен.
Еще раз следует подчеркнуть, что разумная двигательная активность больного улучшает функцию мышечной помпы, главной определяющей в обеспечении венозного оттока в системе нижней полой вены.
Применение наружной компрессии (эластический бинт, гольфы, колготки) в острой фазе воспаления могут вызвать определенный дискомфорт, поэтому этот вопрос должен решаться строго индивидуально.
Достаточно спорным является вопрос о применении антибиотиков у данной категории больных. Врач должен помнить о возможных осложнениях данной терапии (аллергические реакции, непереносимость, провокация гиперкоагуляции крови). Также далеко не однозначно решается вопрос о целесообразности использования антикоагулянтов (особенно прямого действия) у этого контингента больных.
Врач должен помнить о возможных осложнениях данной терапии (аллергические реакции, непереносимость, провокация гиперкоагуляции крови). Также далеко не однозначно решается вопрос о целесообразности использования антикоагулянтов (особенно прямого действия) у этого контингента больных.
Врач обязан помнить, что применение гепарина уже через 3–5 дней может вызвать у пациента тромбоцитопению, а уменьшение количества тромбоцитов более чем на 30% требует прекращения терапии гепарином. То есть возникают трудности контроля за гемостазом, особенно в амбулаторных условиях. Поэтому более целесообразным является использование низкомолекулярных гепаринов (далтепарин, надропарин, эноксапарин), так как они крайне редко вызывают развитие тромбоцитопении и не требуют такого тщательного контроля за свертывающей системой. Положительным является тот факт, что эти препараты можно вводить больному 1 раз в сутки. На курс лечения достаточно 10 инъекций, а затем больной переводится на антикоагулянты непрямого действия.
В последние годы для лечения этих больных появились мазевые формы гепарина (лиотон–гель, Гепатромбин). Главным их достоинством являются достаточно высокие дозы гепарина, которые подводятся непосредственно к очагу тромбоза и воспаления.
Особо следует отметить целенаправленное действие на зону тромбофлебитических изменений препарата Гепатромбин («Хемофарм»–Югославия), выпускаемого в виде мази и геля.
В отличие от лиотона он содержит в 2 раза меньше гепарина, но дополнительные компоненты – аллантоин и декспантенол, входящие в состав мази и геля «Гепатромбин», а также эфирные масла сосны, входящие в состав геля, оказывают выраженное противовоспалительное действие, уменьшают явления кожного зуда и локальной боли в зоне тромбофлебита. То есть способствуют купированию основных симптомов тромбофлебита. Препарат Гепатромбин обладает сильным антитромботическим действием.
Местно его применяют, нанося слой мази на пораженные участки 1–3 раза в день. При наличии язвенной поверхности мазь наносится в виде кольца шириной до 4 см по периметру язвы. Хорошая переносимость препарата и многоплановость воздействия его на патологический очаг ставит данное лекарство на первый план в лечении больных тромбофлебитом как в амбулаторных условиях, так и при лечении в стационарах. Гепатромбин может применяться в комплексе консервативного лечения или как средство, направленное на купирование воспаления венозных узлов, после выполненной операции Троянова–Тренделенбурга, как метод подготовки ко второму этапу операции.
Хорошая переносимость препарата и многоплановость воздействия его на патологический очаг ставит данное лекарство на первый план в лечении больных тромбофлебитом как в амбулаторных условиях, так и при лечении в стационарах. Гепатромбин может применяться в комплексе консервативного лечения или как средство, направленное на купирование воспаления венозных узлов, после выполненной операции Троянова–Тренделенбурга, как метод подготовки ко второму этапу операции.
В комплекс консервативного лечения больных должны входить нестероидные противовоспалительные препараты, также обладающие обезболивающим действием. Но клиницист должен помнить о соблюдении крайней осторожности при назначении этих средств пациентам, имеющим заболевания желудочно–кишечного тракта (гастриты, язвенная болезнь) и почек.
Хорошо зарекомендовали себя в лечении данной патологии уже хорошо известные врачам и пациентам флеботоники (рутозид, троксерутин, диосмин, гингко–билоба и другие) и дезагреганты (ацетилсалициловая кислота, пентоксифиллин). В тяжелых случаях при обширных флебитах показаны внутривенные трансфузии реополиглюкина по 400–800 мл в/в от 3 до 7 дней с учетом кардиального статуса больного из–за опасности гиперволемии и угрозы развития отека легких.
В тяжелых случаях при обширных флебитах показаны внутривенные трансфузии реополиглюкина по 400–800 мл в/в от 3 до 7 дней с учетом кардиального статуса больного из–за опасности гиперволемии и угрозы развития отека легких.
Системная энзимотерапия на практике имеет ограниченное применение ввиду высокой стоимости препарата и очень длительного курса лечения (от 3 до 6 месяцев).
Хирургическое лечение
Основным показанием к оперативному лечению тромбофлебита, как уже ранее указывалось, является нарастание тромба по ходу большой подкожной вены выше средней трети бедра или наличие тромба в просвете общей бедренной или наружной повздошной вены, что подтверждено флебографически или дуплексным сканированием. К счастью, последнее осложнение встречается не так часто, всего лишь у 5% больных с восходящим тромбофлебитом (И.И. Затевахин с соавт., 2003 г.). Хотя отдельные сообщения свидетельствуют о значительной частоте данного осложнения, достигающего даже 17% у этого контингента больных (Н. Г. Хорев с соавт., 2003 г.).
Г. Хорев с соавт., 2003 г.).
Методы анестезии – возможны разные варианты: местная, проводниковая, перидуральная анестезия, внутривенный, интубационный наркоз.
Определенное значение имеет положение больного на операционном столе – ножной конец стола должен быть опущен.
Общепризнанной операцией при восходящем тромбофлебите большой подкожной вены является операция Троянова–Тренделенбурга.
Хирургический доступ, применяемый большинством хирургов, является довольно типичным – косой разрез ниже паховой складки по Червякову или самой паховой складке. Но при этом важно учитывать главный клинический момент: если есть инструментальные данные или клинические признаки перехода тромба в просвет общей бедренной вены, то более целесообразно применить вертикальный разрез, обеспечивающий контроль за тромбированной большой подкожной веной и стволом общей бедренной вены, когда требуется порой ее пережатие на момент тромбэктомии.
Некоторые технические особенности операции:
1. Обязательное выделение, пересечение и перевязка ствола большой подкожной вены в области ее устья.
Обязательное выделение, пересечение и перевязка ствола большой подкожной вены в области ее устья.
2. При вскрытии просвета большой подкожной вены и обнаружении в ней тромба, выходящего за уровень остиального клапана, больной должен сделать задержку дыхания на высоте вдоха при операции под местной анестезией (или это делает анестезиолог при других видах наркоза).
3. Если тромб «не рождается самостоятельно», то через сафено–феморальное соустье осторожно вводят балонный катетер на высоте вдоха и выполняется тромбэктомия. Проверяется ретроградный кровоток из подвздошной вены и антеградный из поверхностной бедренной вены.
4. Культя большой подкожной вены обязательно прошивается и перевязывается, она должна быть короткой, так как слишком длинная культя – «инкубатор» для возникновения тромбоза, что создает угрозу развития ТЭЛА.
В порядке обсуждения вариантов этой рутинной операции следует обратить внимание на то, что некоторые хирурги предлагают при операции Троянова–Тренделенбурга выполнять тромбэктомию из большой подкожной вены, а затем вводить в нее склерозант.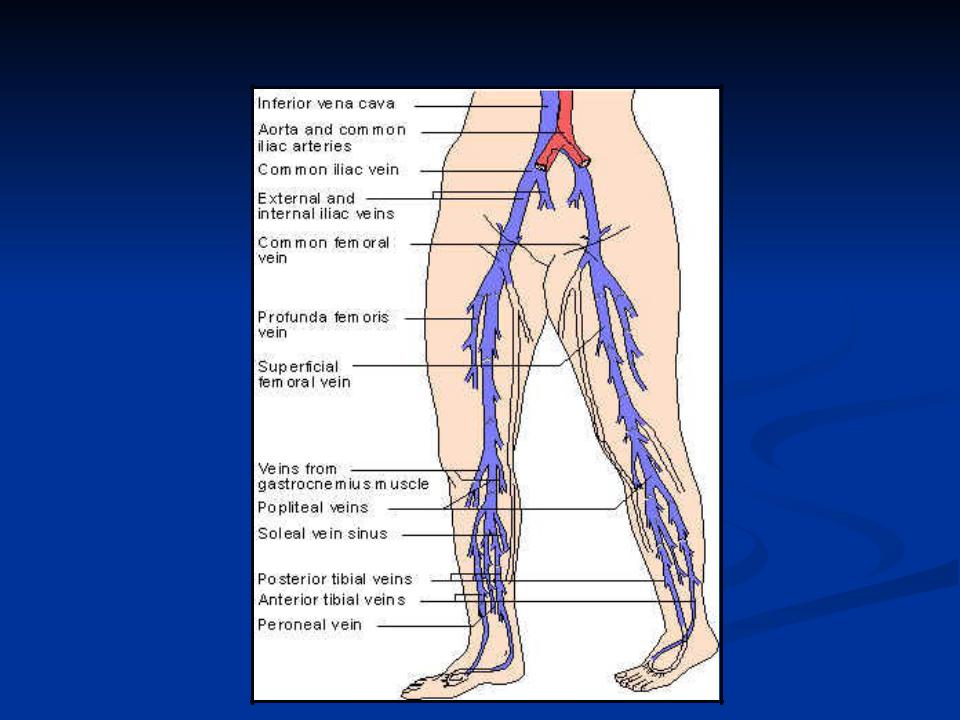 Целесообразность такой манипуляции вызывает сомнение.
Целесообразность такой манипуляции вызывает сомнение.
Второй этап операции – удаление тромбированных варикозных узлов и стволов производится по индивидуальным показаниям в сроки от 5–6 дней до 2–3 месяцев по мере купирования локального воспаления, во избежание нагноения ран в послеоперационном периоде, особенно при трофических расстройствах кожи.
При выполнении второго этапа операции хирург обязательно должен выполнить перевязку перфорантных вен после предварительной тромбэктомии, что улучшает процессы заживления.
Все конгломераты варикозных узлов подлежат удалению во избежание развития в дальнейшем грубых трофических расстройств.
Оперативным лечением данного контингента больных занимается очень широкий круг хирургов общего профиля и ангиохиругов. Кажущаяся простота лечения порой приводит к тактическим и техническим ошибкам. Поэтому данная тематика практически постоянно присутствует на научных конференциях.
Литература:
1. Затевахин И.И. с соавторами. «Ангиология и сосудистая хирургия» №3 (приложение) 2003 г, стр. 111–113.
Затевахин И.И. с соавторами. «Ангиология и сосудистая хирургия» №3 (приложение) 2003 г, стр. 111–113.
2. Кабиров А.В. с соавторами. «Ангиология и сосудистая хирургия» №3 приложение 2003, стр. 127–128.
3. Клецкин А.Е. с соавторами. «Ангиология и сосудистая хирургия» №3 (приложение) 2003 г, стр. 161–162.
4. Котельников А.С. с соавторами. «Ангиология и сосудистая хирургия» №3 (приложение) 2003 г, стр. 168–169.
5. Ревской А.К. «Острый тромбофлебит нижних конечностей» М.Медицина 1976 г.
6. Савельев В.С. «Флебология» 2001 г.
7. Хорев Н.Г. «Ангиология и сосудистая хирургия» №3 (приложение) 2003 г, стр. 332–334.
.
Тромбоз глубоких вен подвздошно-бедренной кости — Американский колледж кардиологии
Значение
Тромбоз глубоких вен (ТГВ) — это потенциально опасное для жизни заболевание, которым ежегодно страдают более 300000 человек в США. 1 Тромбоз подвздошно-бедренной вены составляет ~ 25% всех ТГВ нижних конечностей и связан с повышенным риском тромбоэмболии легочной артерии (ТЭЛА), мальперфузии конечностей и посттромботического синдрома (ПТС) по сравнению с ТГВ ниже коленка. 2-4
2-4
Условия, предшествующие захоронению
Подвздошно-бедренный ТГВ обычно поражает пациентов с анатомической предрасположенностью к венозному застою. В ретроспективном исследовании 56 пациентов с острым подвздошно-бедренным ТГВ 45 (84%) пациентов имели признаки компрессии подвздошной вены при КТ-венографии. 5 Наиболее хорошо описанный сценарий включает компрессию левой подвздошной вены между правой подвздошной артерией и телом позвонка (синдром Мэй-Тернера).Однако внешнее сжатие подвздошной вены может происходить на любой ноге и за счет различных механизмов, включая злокачественное новообразование или травму таза.
Помимо анатомической предрасположенности к венозному застою, большинство пациентов с подвздошно-бедренным ТГВ имеют по крайней мере один дополнительный фактор риска венозного тромбоза. 6 Повреждение эндотелия и гиперкоагуляция, наряду со стазом, составляют триаду тромбообразования Вирхова. Распространенные примеры включают послеоперационное состояние, длительную неподвижность (напр.g., путешествия, госпитализация), злокачественные новообразования, беременность и наследственные состояния гиперкоагуляции.
Распространенные примеры включают послеоперационное состояние, длительную неподвижность (напр.g., путешествия, госпитализация), злокачественные новообразования, беременность и наследственные состояния гиперкоагуляции.
Клинические проявления
Пациенты с острым ТГВ обычно жалуются на боль в нижних конечностях и отек. Физический осмотр может выявить пальпируемый спинной мозг, ипсилатеральный отек, эритему или вздутие вен. В редких случаях пациенты с ТГВ могут иметь признаки артериальной недостаточности из-за массивного подвздошно-бедренного ТГВ. Это опасное для жизни состояние, известное как голубая флегмазия, возникает в результате тяжелой венозной обструкции.По мере прогрессирования отека компартмент-синдром и нарушение артериального давления могут привести к венозной гангрене. 7 Оперативная реканализация вен с помощью катетерного тромболизиса и тромбэктомии показана для предотвращения потери конечности, кровообращения и смерти.
Долговременные осложнения ТГВ включают стойкий отек нижних конечностей, венозную хромоту, гиперпигментацию и язвы, известные под общим названием ПТС. Эти осложнения, опосредованные венозной гипертензией и недостаточностью клапана, возникающие из-за стойкой подвздошно-бедренной обструкции, затрагивают до 50% пациентов после инцидента илиофеморального ТГВ и связаны с ухудшением качества жизни и увеличением расходов на здравоохранение. 6,8-10 В ретроспективном исследовании 26 958 пациентов с ТГВ или ТЭЛА развитие ПТС было связано с увеличением на 32% годовых общих затрат на здравоохранение, в значительной степени благодаря использованию ресурсов амбулаторного лечения и лечению венозных заболеваний. язвы. 11
Эти осложнения, опосредованные венозной гипертензией и недостаточностью клапана, возникающие из-за стойкой подвздошно-бедренной обструкции, затрагивают до 50% пациентов после инцидента илиофеморального ТГВ и связаны с ухудшением качества жизни и увеличением расходов на здравоохранение. 6,8-10 В ретроспективном исследовании 26 958 пациентов с ТГВ или ТЭЛА развитие ПТС было связано с увеличением на 32% годовых общих затрат на здравоохранение, в значительной степени благодаря использованию ресурсов амбулаторного лечения и лечению венозных заболеваний. язвы. 11
Диагностика
Многие пациенты с болью в нижних конечностях и отеком не имеют ТГВ. Таким образом, разделение пациентов на группы в соответствии с их предварительной вероятностью заболевания этим заболеванием является фундаментальным элементом экономичного подхода к диагностике.Оценка Уэллса включает девять переменных, чтобы определить, имеет ли пациент низкую, среднюю или высокую вероятность наличия ТГВ. У пациентов с низкой или средней вероятностью ТГВ до теста отрицательный D-димер эффективно исключает диагноз. Текущие рекомендации отдают предпочтение тестированию на D-димер в этих группах населения, хотя ультразвуковое исследование может использоваться, когда сопутствующие заболевания затрудняют интерпретацию положительного результата. Пациентам с высокой вероятностью ТГВ следует провести УЗИ вен пораженной конечности. 12 Хотя венография остается золотым стандартом диагностики ТГВ, УЗИ предлагает эффективный неинвазивный метод, который более практичен в большинстве клинических случаев. Чувствительность и специфичность УЗИ вен для обнаружения проксимального ТГВ приближается к 95%. 13,14
У пациентов с низкой или средней вероятностью ТГВ до теста отрицательный D-димер эффективно исключает диагноз. Текущие рекомендации отдают предпочтение тестированию на D-димер в этих группах населения, хотя ультразвуковое исследование может использоваться, когда сопутствующие заболевания затрудняют интерпретацию положительного результата. Пациентам с высокой вероятностью ТГВ следует провести УЗИ вен пораженной конечности. 12 Хотя венография остается золотым стандартом диагностики ТГВ, УЗИ предлагает эффективный неинвазивный метод, который более практичен в большинстве клинических случаев. Чувствительность и специфичность УЗИ вен для обнаружения проксимального ТГВ приближается к 95%. 13,14
Менеджмент
Первоначальное лечение подвздошно-бедренного ТГВ должно быть направлено на предотвращение распространения тромба и снижение риска эмболических осложнений. При отсутствии противопоказаний всем пациентам на момент постановки диагноза следует назначать терапевтические антикоагулянты.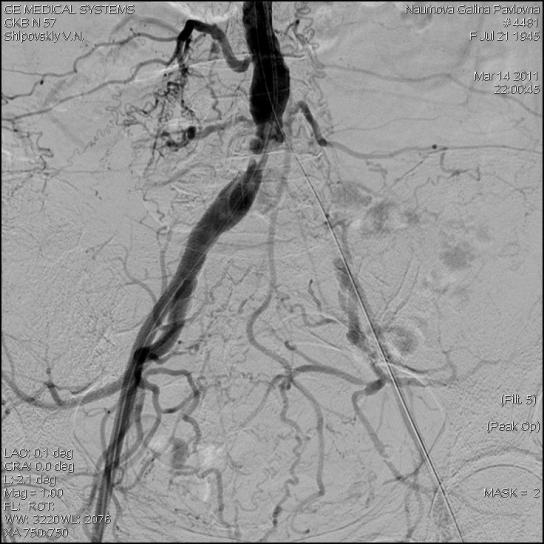 Задержка начала антикоагуляции была связана с повышенным риском опасной для жизни ТЭЛА. 15 Текущие руководства рекомендуют начальное применение низкомолекулярного гепарина (например, эноксапарина, далтепарина) или фондапаринукса, а не нефракционированного гепарина, у пациентов с проксимальным ТГВ, которым назначают варфарин. Совсем недавно ингибиторы фактора Ха (например, ривароксабан и апиксибан) были одобрены в качестве потенциальных антикоагулянтов для лечения ТГВ. Продолжительность терапии должна зависеть от сопутствующих факторов риска и наличия в анамнезе ТГВ в анамнезе.Пациентов с неспровоцированными или рецидивирующими илиофеморальными ТГВ следует лечить на неопределенный срок при отсутствии кровотечений. У пациентов с эпизодическим проксимальным ТГВ и обратимым фактором риска текущие рекомендации рекомендуют трехмесячный курс антикоагуляции (Таблица 1). 12
Задержка начала антикоагуляции была связана с повышенным риском опасной для жизни ТЭЛА. 15 Текущие руководства рекомендуют начальное применение низкомолекулярного гепарина (например, эноксапарина, далтепарина) или фондапаринукса, а не нефракционированного гепарина, у пациентов с проксимальным ТГВ, которым назначают варфарин. Совсем недавно ингибиторы фактора Ха (например, ривароксабан и апиксибан) были одобрены в качестве потенциальных антикоагулянтов для лечения ТГВ. Продолжительность терапии должна зависеть от сопутствующих факторов риска и наличия в анамнезе ТГВ в анамнезе.Пациентов с неспровоцированными или рецидивирующими илиофеморальными ТГВ следует лечить на неопределенный срок при отсутствии кровотечений. У пациентов с эпизодическим проксимальным ТГВ и обратимым фактором риска текущие рекомендации рекомендуют трехмесячный курс антикоагуляции (Таблица 1). 12
Таблица 1: Продолжительность антикоагулянтной терапии для пациентов с проксимальным ТГВ: Краткое изложение руководств по клинической практике Американского колледжа грудных врачей
Первый неспровоцированный проксимальный ТГВ | При низком или умеренном риске кровотечения — бессрочная терапия. |
Второй неспровоцированный проксимальный ТГВ | При низком или умеренном риске кровотечения — бессрочная терапия. |
Проксимальный ТГВ на фоне активного злокачественного новообразования | Расширенная терапия с периодической переоценкой риска (например, ежегодно). |
Проксимальный ТГВ, спровоцированный операцией | 3 месяца |
Проксимальный ТГВ, спровоцированный нехирургическим преходящим фактором риска | 3 месяца |
Более чем у 30% пациентов с симптомами подвздошно-бедренного ТГВ будет остаточный тромб после трехмесячного курса антикоагуляции. 16 Остаточный тромб является сильным фактором риска рецидива DVT, который возникает почти в три раза чаще после подвздошно-бедренного тромбоза по сравнению с дистальным DVT. 17 Остаточный тромб и рецидив DVT, в свою очередь, являются сильными предикторами последующего PTS. 18 Несмотря на использование антикоагулянтов и дополнительных методов лечения, таких как компрессионные чулки, более чем у 50% пациентов с подвздошно-бедренным ТГВ будет развиваться посттравматический синдром. 8,19 Данные наблюдений показывают, что риск посттравматического стрессового синдрома можно снизить за счет удаления тромба с помощью тромболитической терапии или механической тромбэктомии. 9
17 Остаточный тромб и рецидив DVT, в свою очередь, являются сильными предикторами последующего PTS. 18 Несмотря на использование антикоагулянтов и дополнительных методов лечения, таких как компрессионные чулки, более чем у 50% пациентов с подвздошно-бедренным ТГВ будет развиваться посттравматический синдром. 8,19 Данные наблюдений показывают, что риск посттравматического стрессового синдрома можно снизить за счет удаления тромба с помощью тромболитической терапии или механической тромбэктомии. 9
Инвазивные методы лечения
Инвазивные методы лечения, такие как катетер-направленный тромболизис (CDT) и установка фильтра нижней полой вены (IVC), в настоящее время предназначены для пациентов с сосудистыми нарушениями или с противопоказаниями к антикоагуляции, соответственно. Пациентам с подвздошно-бедренным ТГВ, связанным с серьезным отеком и нарушением сосудов пораженной конечности, следует рассмотреть возможность проведения КДТ, чтобы восстановить перфузию пораженной конечности и избежать ишемии конечности.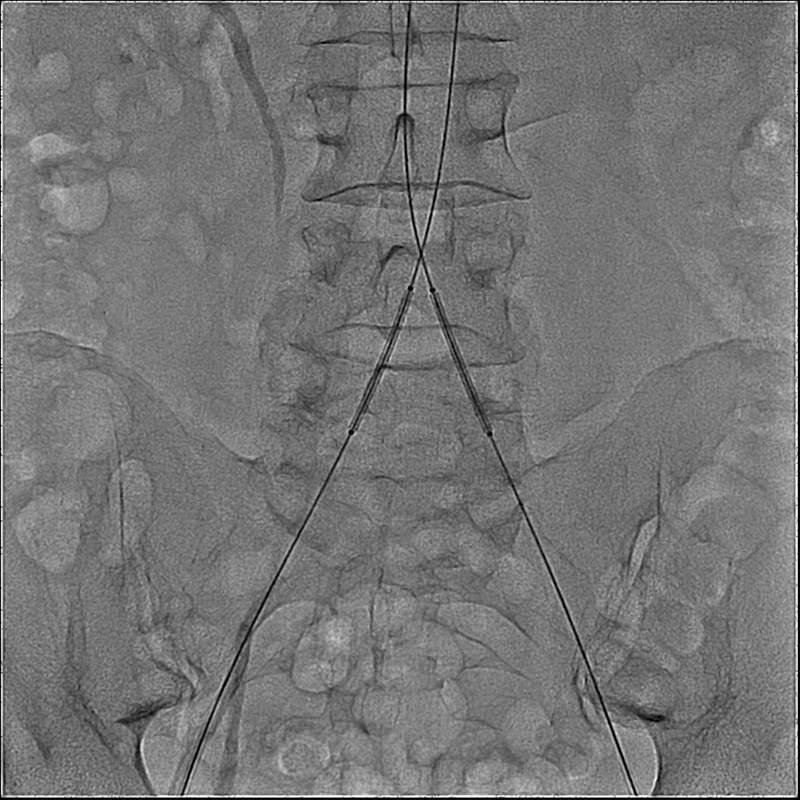 Ограниченные данные свидетельствуют о том, что КДТ является безопасным и эффективным средством восстановления венозного возврата и артериального кровотока у этих пациентов при условии, что у них наблюдаются симптомы менее 14 дней и не существует высокого риска кровотечения. 7
Ограниченные данные свидетельствуют о том, что КДТ является безопасным и эффективным средством восстановления венозного возврата и артериального кровотока у этих пациентов при условии, что у них наблюдаются симптомы менее 14 дней и не существует высокого риска кровотечения. 7
НПВ рекомендуется пациентам с противопоказаниями к антикоагулянтной терапии, у которых имеется подвздошно-бедренный тромбоз. 12 Однако рутинное использование фильтров IVC у пациентов с ТГВ, получавших антикоагулянтную терапию, не рекомендуется.Несколько исследований, изучающих использование фильтров нижней полой вены у пациентов с острым ТГВ, не продемонстрировали преимущества в отношении симптоматической ТЭЛА или смертности, при этом некоторые данные предполагают, что установка фильтра нижней полой вены связана с более высоким риском рецидива ТГВ, особенно если фильтр нижней полой вены. впоследствии не удаляется. 20,21
CDT и дополнительная ангиопластика
Использование CDT для лечения илиофеморального DVT и снижения риска PTS в настоящее время изучается.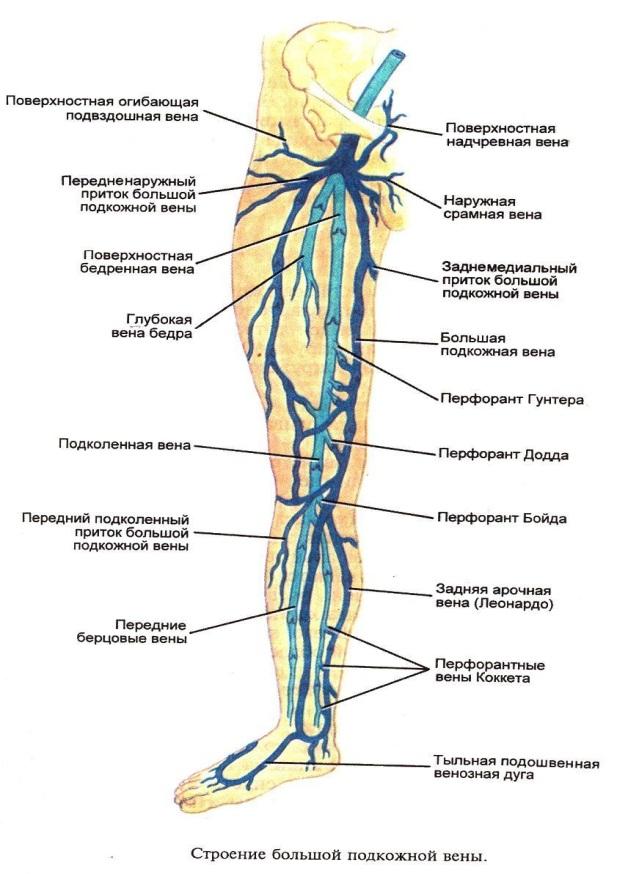 В обсервационных исследованиях CDT была связана со значительным снижением риска посттромботического синдрома и венозной обструкции через год. 22 Кроме того, по сравнению с терапией только антикоагулянтами, пациенты с подвздошно-бедренным ТГВ, успешно пролеченные с помощью CDT, сообщали о меньшем количестве долгосрочных физических ограничений и улучшении связанного со здоровьем качества жизни. 23
В обсервационных исследованиях CDT была связана со значительным снижением риска посттромботического синдрома и венозной обструкции через год. 22 Кроме того, по сравнению с терапией только антикоагулянтами, пациенты с подвздошно-бедренным ТГВ, успешно пролеченные с помощью CDT, сообщали о меньшем количестве долгосрочных физических ограничений и улучшении связанного со здоровьем качества жизни. 23
В настоящее время ведутся два проспективных исследования по сравнению CDT со стандартным лечением компрессией и антикоагулянтами.Испытание «Катетер против антикоагуляции» (CAVA) — это многоцентровое исследование, в котором пациенты с острым подвздошно-бедренным ТГВ рандомизированы для получения CDT с усилением ультразвуком и стандартной терапии или только стандартной терапии. Было показано, что ультразвук положительно увеличивает доставку литических ферментов в тромб и ускоряет тромболизис у пациентов с ТГВ верхних и нижних конечностей 24,25 Целью исследования CAVA является включение 180 пациентов для оценки первичной конечной точки PTS через 12 месяцев.
Исследование острого венозного тромбоза: удаление тромба с помощью дополнительного катетер-направленного тромболизиса (ATTRACT) недавно завершило набор 692 пациентов.Это исследование направлено на сравнение медикаментозного лечения со стандартной антикоагулянтной терапией с CDT (с использованием фармакомеханического устройства) в дополнение к стандартной антикоагулянтной терапии у пациентов с тромбофлебическим и бедренно-подколенным тромбозом, чтобы определить влияние этих вмешательств на частоту ПТС через 24 месяца. Набор в исследование завершился в 2014 году, результаты ожидаются в 2017 году.
Чрескожная механическая тромбэктомия (ЧМТ) является важным механическим дополнением к тромболитической терапии. При изолированном использовании PMT ассоциируется с повышенным риском эмболических осложнений, включая тромбоэмболию легочной артерии. 26,27 Однако этот риск может быть снижен за счет одновременного использования CDT и внедрения технологии тромбо-аспирационных катетеров. 27,28 Помимо фармакологического и механического удаления тромба, катетер-направленная терапия может использоваться для обнаружения и изменения венозного стеноза посредством ангиопластики и имплантации стента. Исследования показали снижение частоты рецидивов ТГВ и улучшение пятилетней проходимости у пациентов с подвздошно-бедренным ТГВ, получавших эндовенозное стентирование. 29,30 Исследование ATTRACT позволяет проводить баллонную ангиопластику и стентирование у пациентов с выявленными обструктивными поражениями.
27,28 Помимо фармакологического и механического удаления тромба, катетер-направленная терапия может использоваться для обнаружения и изменения венозного стеноза посредством ангиопластики и имплантации стента. Исследования показали снижение частоты рецидивов ТГВ и улучшение пятилетней проходимости у пациентов с подвздошно-бедренным ТГВ, получавших эндовенозное стентирование. 29,30 Исследование ATTRACT позволяет проводить баллонную ангиопластику и стентирование у пациентов с выявленными обструктивными поражениями.
Выводы
Таким образом, тромбозы подвздошно-бедренной вены составляют до 25% всех ТГВ и связаны с повышенным риском эмболических и посттромботических осложнений по сравнению с более дистальными ТГВ. 2-4 Несмотря на лечение антикоагулянтами и компрессией, более чем у 50% пациентов с подвздошно-бедренным ТГВ разовьется посттравматический синдром — обременительное состояние, характеризующееся венозной хромотой, отеком, повреждением кожи и изъязвлением. 9 ПТС возникает как следствие неразрешенного тромба, который предрасполагает пациентов к рецидиву ТГВ, недостаточности клапана и венозной гипертензии. 31,32 Раннее удаление тромба с помощью тромболизиса или тромбэктомии позволяет восстановить проходимость вен и сохранить функцию клапана. Эти методы лечения были связаны с меньшей посттромботической заболеваемостью у пациентов с подвздошно-бедренным ТГВ, но в настоящее время они предназначены для пациентов с признаками артериальной недостаточности в результате венозной обструкции. 33 Остается неясным, являются ли катетерные подходы к тромболизису и тромбэктомии безопасным и эффективным дополнением к стандартной терапии. Текущие испытания, изучающие эффективность CDT в снижении показателей ПТС у пациентов с подвздошно-бедренным ТГВ, дадут важные сведения об оптимальном лечении этого заболевания. Между тем своевременная диагностика и начало антикоагуляции и компрессии остаются основой терапии для большинства пациентов с подвздошно-бедренным ТГВ.
9 ПТС возникает как следствие неразрешенного тромба, который предрасполагает пациентов к рецидиву ТГВ, недостаточности клапана и венозной гипертензии. 31,32 Раннее удаление тромба с помощью тромболизиса или тромбэктомии позволяет восстановить проходимость вен и сохранить функцию клапана. Эти методы лечения были связаны с меньшей посттромботической заболеваемостью у пациентов с подвздошно-бедренным ТГВ, но в настоящее время они предназначены для пациентов с признаками артериальной недостаточности в результате венозной обструкции. 33 Остается неясным, являются ли катетерные подходы к тромболизису и тромбэктомии безопасным и эффективным дополнением к стандартной терапии. Текущие испытания, изучающие эффективность CDT в снижении показателей ПТС у пациентов с подвздошно-бедренным ТГВ, дадут важные сведения об оптимальном лечении этого заболевания. Между тем своевременная диагностика и начало антикоагуляции и компрессии остаются основой терапии для большинства пациентов с подвздошно-бедренным ТГВ.
Список литературы
- Андерсон Ф.А. младший, Уиллер Х.Б., Голдберг Р.Дж. и др. Популяционная перспектива госпитальной заболеваемости и летальности от тромбоза глубоких вен и тромбоэмболии легочной артерии. Вустерское исследование DVT. Arch Intern Med 1991; 151: 933-8.
- Nyamekye I, Merker L. Управление проксимальным тромбозом глубоких вен. Флебология 2012; 27 Приложение 2: 61-72.
- Plate G, Ohlin P, Eklof B. Легочная эмболия при остром тромбозе подвздошно-бедренных вен. Br J Surg 1985; 72: 912-5.
- Young T, Tang H, Hughes R. Фильтры полой вены для профилактики тромбоэмболии легочной артерии. Кокрановская база данных Syst Rev 2010; 2: CD006212.
- Chung JW, Yoon CJ, Jung SI и др. Острый тромбоз глубоких вен подвздошно-бедренной кости: оценка основных анатомических аномалий с помощью спиральной КТ-венографии. J Vasc Interv Radiol 2004; 15: 249-56.
- Kölbel T, Gottsäter A, Kühme T.
 , Lindh M, Ivancev K, et al. Эндоваскулярное лечение венозных окклюзионных заболеваний. Анн Васк Дис 2008; 1: 91-101.
, Lindh M, Ivancev K, et al. Эндоваскулярное лечение венозных окклюзионных заболеваний. Анн Васк Дис 2008; 1: 91-101. - Oguzkurt L, Ozkan U, Demirturk OS, Gur S. Эндоваскулярное лечение флегмазии cerulea dolens с надвигающейся венозной гангреной: ручная аспирационная тромбэктомия как метод удаления тромба первой линии. Cardiovasc Intervent Radiol 2011; 34: 1214-21.
- Kahn SR. Посттромботический синдром: успехи и подводные камни. Br J Haematol 2006; 134: 357-65.
- Casey ET, Murad MH, Zumaeta-Garcia M, et al. Лечение острого подвздошно-бедренного тромбоза глубоких вен. J Vasc Surg 2012; 55: 1463-73.
- Guanella R, Ducruet T, Johri M, et al. Детерминанты экономического бремени и стоимости тромбоза глубоких вен в течение 2 лет после постановки диагноза: проспективная оценка. J Thromb Haemost 2011; 9: 2397-405.
- MacDougall DA, Feliu AL, Boccuzzi SJ, Lin J. Экономическое бремя тромбоза глубоких вен, тромбоэмболии легочной артерии и посттромботического синдрома.
 Am J Health Syst Pharm 2006; 63 (20 приложение 6): S5-15.
Am J Health Syst Pharm 2006; 63 (20 приложение 6): S5-15. - Кеарон С., Акл Е.А., Комерота А.Дж. и др.Антитромботическая терапия при ВТЭ: Антитромботическая терапия и профилактика тромбоза, 9-е изд: Руководства по клинической практике Американского колледжа грудных врачей. Комод 2012; 141 (2 доп.): E419S-94S.
- Goodacre S, Sampson F, Thomas S, van Beek E, Sutton A, et al. Систематический обзор и метаанализ диагностической точности ультразвукового исследования тромбоза глубоких вен. BMC Med Imaging 2005; 5: 6.
- Сатиани Б., Растин Р., Биггерс К., Борднер Л.Неинвазивная диагностика тромбоза глубоких вен. Am Fam Physician 1991; 44: 569-74.
- Smith SB, Geske JB, Maguire JM, Zane NA, Carter RE, Morgenthaler T.I. Ранняя антикоагулянтная терапия снижает смертность от острой тромбоэмболии легочной артерии. Сундук 2010; 137: 1382-90.
- Piovella F, et al. Нормализация результатов компрессионного УЗИ у пациентов с первым эпизодом тромбоза глубоких вен нижних конечностей: связь с рецидивом и новым тромбозом.
 Haematologica 2002; 87: 515-22.
Haematologica 2002; 87: 515-22. - Douketis JD, Crowther MA, Foster GA, Ginsberg JS. Определяет ли расположение тромбоза риск рецидива заболевания у пациентов с проксимальным тромбозом глубоких вен? Am J Med 2001; 110: 515-9.
- Прандони П., Вильялта С., Багателла П. и др. Клиническое течение тромбоза глубоких вен. Проспективное долгосрочное наблюдение за 528 пациентами с симптомами. Haematologica 1997; 82: 423-8.
- Prandoni P, Lensing AW, Cogo A, et al.Отдаленное клиническое течение острого тромбоза глубоких вен. Ann Intern Med 1996; 125: 1-7.
- Decousus H, Leizorovicz A, Parent F, et al. Клиническое испытание фильтров полой вены в профилактике тромбоэмболии легочной артерии у пациентов с проксимальным тромбозом глубоких вен. Prevention du Risque d’Embolie Pulmonaire par Interruption Cave Study Group. N Engl J Med 1998; 338: 409-15.
- Mismetti P, Laporte S, Pellerin O, et al. Влияние извлекаемого фильтра нижней полой вены в сочетании с антикоагулянтами по сравнению с одной антикоагулянтной терапией на риск рецидива тромбоэмболии легочной артерии: рандомизированное клиническое испытание.
 JAMA 2015; 313: 1627-35.
JAMA 2015; 313: 1627-35. - Enden T, Haig Y, Kløw NE, et al. Отдаленный результат после дополнительного катетер-направленного тромболизиса по сравнению со стандартным лечением острого тромбоза подвздошно-бедренной глубоких вен (исследование CaVenT): рандомизированное контролируемое исследование. Ланцет 2012; 379: 31-8.
- Comerota AJ. Улучшение качества жизни с помощью тромболитической терапии подвздошно-бедренного тромбоза глубоких вен. Ред. Cardiovasc Med 2002; 3 Приложение 2: S61-7.
- Сигель Р.Дж., Ло Х.Ультразвуковой тромболизис Ультразвук 2008; 48: 312-20.
- Parikh S, Motarjeme A, McNamara T, et al., Ускоренный ультразвуком тромболизис для лечения тромбоза глубоких вен: начальный клинический опыт. J Vasc Interv Radiol 2008; 19: 521-8.
- Kinney TB, Valji K, Rose SC и др. Легочная эмболия в результате фармакомеханического тромболиза пульс-спреем свернувшихся гемодиализных трансплантатов: урокиназа по сравнению с гепаринизированным физиологическим раствором.
 J Vasc Interv Radiol 2000; 11: 1143-52.
J Vasc Interv Radiol 2000; 11: 1143-52. - Гринберг Р.К., Оуриэль К., Шривастава С. и др. Механический тромболизис против химического: дифференциация тромболитических механизмов in vitro. J Vasc Interv Radiol 2000; 11 (2 Pt 1): 199-205.
- Буш Р.Л., Линь PH, Бейтс Д.Т., Мурибе Л., Чжоу В., Ламсден А.Б. Фармакомеханическая тромбэктомия для лечения симптоматического тромбоза глубоких вен нижних конечностей: безопасность и технико-экономическое обоснование. J Vasc Surg 2004; 40: 965-70.
- Park C, So BJ. Отдаленные результаты катетер-направленного тромболизиса в сочетании со стентированием подвздошной вены при тромбозе глубоких подвздошных вен. Vasc Specialist Int 2015; 31: 47-53.
- Шарифи М. и др., Эндовенозная терапия тромбоза глубоких вен: исследование TORPEDO. Катетер Cardiovasc Interv 2010; 76: 316-25.
- Прандони П. Факторы риска рецидивирующей венозной тромбоэмболии: роль остаточного тромбоза вен.
 Pathophysiol Haemost Thromb 2003; 33: 351-3.
Pathophysiol Haemost Thromb 2003; 33: 351-3. - Akesson H, et al. Венозная функция оценивалась в течение 5-летнего периода после острого тромбоза подвздошно-бедренной вены, леченного антикоагулянтами. Eur J Vasc Surg 1990; 4: 43-8.
- Broholm R, Sillesen H, Damsgaard MT, et al. Посттромботический синдром и качество жизни пациентов с тромбозом подвздошно-бедренных вен, получавших катетерно-направленный тромболизис. J Vasc Surg 2011; 54 (6 доп.): 18S-25S.
Клинические темы: Антикоагулянтное лечение, аритмии и клиническая EP, кардиохирургия, инвазивная сердечно-сосудистая ангиография и вмешательство, неинвазивная визуализация, профилактика, сосудистая медицина, хирургия аорты, кардиохирургия и аритмии, вмешательства и визуализация, интервенции и сосудистая медицина, ангиография Компьютерная томография, Ядерная Визуализация, Гипертония
Ключевые слова: Ангиопластика, Ангиопластика, Воздушный шар, Лазерная помощь, Антикоагулянты, Компартментные синдромы, Сужение, Патологический, Дальтепарин, Дальтепарин, Ингибиторы фактора Ха, Продукты распада фибриногена фибрина, Гангрена, Затраты на здравоохранение, Гепарин, Гепарин, низкомолекулярный вес, Госпитализация, 326 Гипертония Подвздошная артерия, Подвздошная вена, Синдром Мэй-Тернера, Молекулярный вес, Морфолины, Амбулаторные больные, Боль, Флебография, Полисахариды 325325 , Полисахариды 325 проспективные исследования, легочная эмболия, Качество жизни, Ретроспективные исследования, Факторы риска, Стенты, Тиофены, Тромбэктомия, Тромболитическая терапия, Тромбофилия, Рентгенография, Варикозная язва, Полая вена, нижняя, Венозный тромбоз, Варфарин
<Вернуться к списку
Синдром Мэй-Тернера: причины, симптомы, диагностика, лечение
Синдром Мэй-Тернера, также известный как синдром компрессии подвздошной вены или синдром Кокетта, поражает два кровеносных сосуда, идущих к ногам.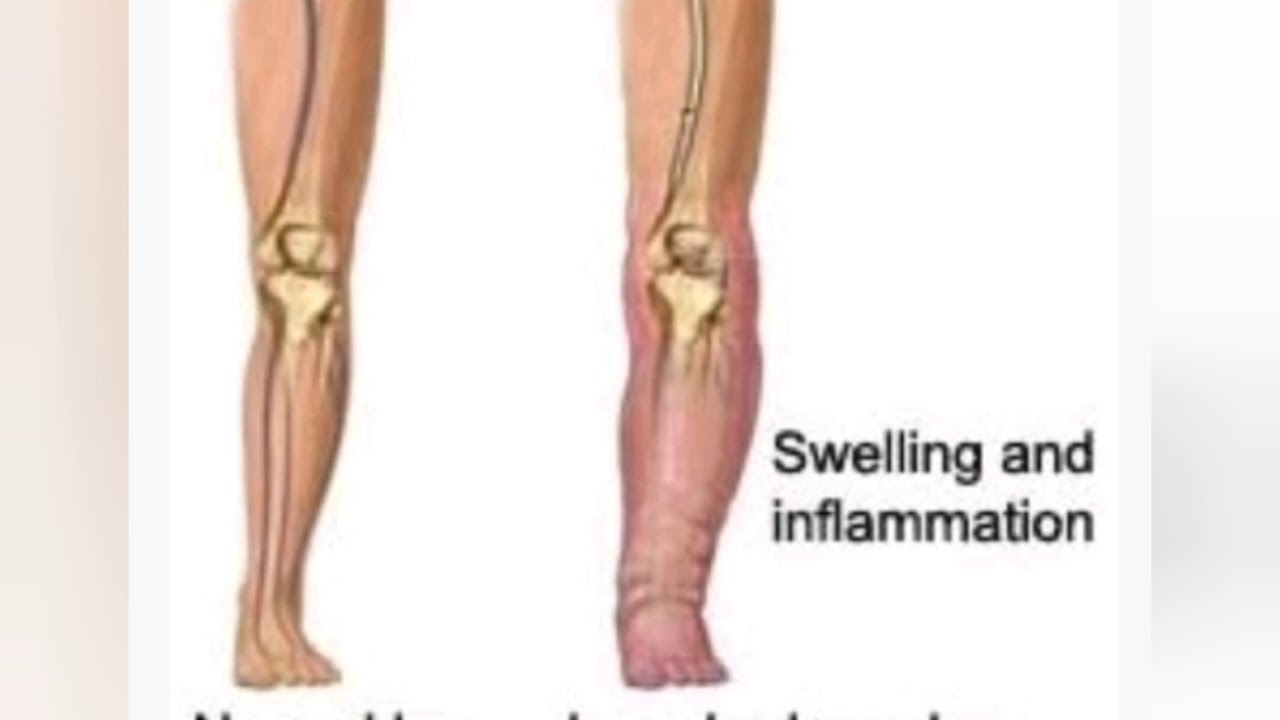 Это может повысить вероятность возникновения ТГВ (тромбоза глубоких вен) в левой ноге.
Это может повысить вероятность возникновения ТГВ (тромбоза глубоких вен) в левой ноге.
Ваши кровеносные сосуды несут кровь ко всем частям вашего тела. Артерии отводят кровь от сердца, а вены — обратно. Иногда артерии и вены пересекают друг друга. Обычно это не проблема. Но это если у вас синдром Мэй-Тернера.
Это заболевание затрагивает вашу правую подвздошную артерию, по которой кровь идет к вашей правой ноге, и левую подвздошную вену, по которой кровь из левой ноги направляется к сердцу.
При синдроме Мэй-Тернера правая подвздошная артерия сдавливает левую подвздошную вену, когда они пересекаются в тазу. Из-за этого давления кровь не может свободно течь по левой подвздошной вене. Это немного похоже на то, чтобы спуститься по шлангу.
Результат: у вас больше шансов получить тромбоз глубоких вен (ТГВ) в левой ноге. ТГВ — это тип тромба, который может быть очень серьезным. Дело не только в том, что он может блокировать кровоток в ноге. Он также может оторваться и вызвать тромб в легких. Это называется тромбоэмболией легочной артерии, и это может быть опасно для жизни.
Это называется тромбоэмболией легочной артерии, и это может быть опасно для жизни.
Причины и факторы риска
Синдром Мэй-Тернера является случайным. Это не то, что вы получили от родителей в генах.
Пересечение этих кровеносных сосудов в норме. Но в некоторых случаях они расположены так, что правая подвздошная артерия прижимает левую подвздошную вену к позвоночнику. Это дополнительное давление оставляет более узкое отверстие. Это также может привести к образованию рубцов в венах.
У вас больше шансов получить синдром Мэй-Тернера, если вы:
- женщина
- страдаете сколиозом
- только что родили
- родили более одного ребенка
- приняли оральные противозачаточные
- обезвожены
- У вас заболевание, при котором ваша кровь слишком сильно сгущается.
Симптомы
Скорее всего, вы даже не узнаете, что у вас есть тромб, если не заболеете ТГВ.У вас может появиться боль или опухоль в ноге, но обычно это не предупреждает.
Продолжение
При ТГВ ваша левая нога может проявлять такие симптомы, как:
- Изменение цвета кожи, она становится более красной или пурпурной, чем обычно
- Тяжелость, болезненность или пульсация
- Боль, похожая на судорога или лошадь Чарли
- Кожа, теплая на ощупь
- Отек
- Вены, которые выглядят больше, чем обычно
Продолжение
Если ТГВ разрывается и образует сгусток в легких, вы можете заметить:
Позвоните 911, если у вас есть какие-либо из этих симптомов.
Диагноз
Ваш врач сначала проведет физический осмотр для выявления симптомов ТГВ. Оттуда вам могут потребоваться лабораторные тесты или тесты визуализации, такие как:
- КТ или МРТ
- Ультразвук
- Венограмма, вид рентгеновского снимка, при котором используются специальные красители, чтобы показать вены на ноге
Лечение
Есть две цели: лечить любые сгустки, которые у вас уже есть, и предотвращать образование новых.
Ваш врач может обсудить с вами несколько вариантов, в том числе:
Ангиопластика и стент .Это обычное лечение синдрома Мэй-Тернера. Сначала врач расширяет левую подвздошную вену с помощью небольшого баллона. Затем вы получаете устройство, называемое стентом. Это крошечный цилиндр, сделанный из металлической сетки, который держит вены широко открытыми, чтобы кровь могла течь нормально. Врач также может использовать внутрисосудистое ультразвуковое исследование, чтобы установить стент.
Продолжение
Разжижители крови . Эти препараты часто используются для лечения ТГВ. Они могут предотвратить появление новых сгустков и не дать уже имеющимся увеличиваться.Ваш врач может назвать эти лекарства антикоагулянтами.
Шунтирование . Ваш врач прокладывает новый путь для кровотока. Вы можете думать об этом как об обходе сдавленной части левой подвздошной вены.
Разрушители сгустков. Врачи могут использовать их для лечения более серьезных сгустков. Вы также можете слышать это лечение, называемое тромболитической терапией. Ваш врач использует тонкую трубку, называемую катетером, чтобы направить лекарство прямо к месту образования сгустка. Препарат разрушает его от нескольких часов до нескольких дней.
Продолжение
Компрессионные чулки. Если у вас легкие симптомы и врач не считает, что вам нужно дополнительное лечение, он может посоветовать вам носить эти узкие чулки от пальцев ног до колен. Они оказывают давление на голени, снимая отеки и улучшая кровоток. Возможно, вы слышали, что это называется поддерживающим шлангом.
Продолжение
Операция по перемещению правой подвздошной артерии . Эта операция меняет положение артерии так, чтобы она находилась позади левой подвздошной вены и больше не давила на нее.
Хирургическая тромбэктомия. Эта процедура по удалению сгустка предназначена для очень больших сгустков или тех, которые вызывают серьезное повреждение тканей.
Эта процедура по удалению сгустка предназначена для очень больших сгустков или тех, которые вызывают серьезное повреждение тканей.
Тканевая повязка . С помощью этой операции вы получаете дополнительную ткань, которая действует как подушка между двумя кровеносными сосудами.
Фильтр полой вены. Вы можете получить это, если не принимаете препараты, разжижающие кровь, или если они вам не подходят. Врач помещает фильтр в полую вену, большую вену на животе.Хотя фильтр не препятствует образованию сгустков, он улавливает их до того, как они попадут в легкие.
Осложнения
ТГВ является основным осложнением синдрома Мэй-Турнера, но вы также можете получить:
Легочная эмболия: Если сгусток или его часть оторвутся, он может переместиться в легкие. Оказавшись там, он может заблокировать артерию. Это состояние может быть опасным для жизни.
Успешное лечение тромбоза глубоких вен, вызванного синдромом компрессии подвздошной вены, однократным прямым пероральным антикоагулянтом | Журнал тромбозов
org/ScholarlyArticle»> 1.Хокимото С., Сайто Т., Осима С., Огава Х. Начальные и среднесрочные результаты тромболизиса пульсовой инфузией с использованием уникальной насосной системы и размещения стента при тромбозе глубоких вен. Intern Med. 2008; 47: 1663–7.
Артикул PubMed Google ученый
Castleman B, Iverson L, Menendez VP. Локализованная гиперплазия лимфатических узлов средостения, напоминающая тимому. Рак. 1956; 9: 822–30.
CAS Статья PubMed Google ученый
Chen KT. Мультицентрическая болезнь Кастлемана и саркома Капоши. Am J Surg Pathol. 1984. 8: 287–94.
CAS Статья PubMed Google ученый
Йошизаки К., Накагава Т., Кайеда Т., Мурагути А., Ямамура Ю., Кишимото Т. Индукция пролиферации и продукции Ig в лейкозных клетках человека В под действием антииммуноглобулинов и факторов Т-клеток. J Immunol. 1982; 128: 1296–301.
CAS PubMed Google ученый
Кеарон С., Акл Э.А., Орнелас Дж., Блайвас А., Хименес Д., Боунамо Х., Хьюисман М., Кинг С.С., Моррис Т.А., Суд Н. Антитромботическая терапия при ВТЭ: руководство CHEST и отчет экспертной группы. Chest J. 2016; 149: 315–52.
Артикул Google ученый
Накамура М., Мията Т., Озэки Й., Такаяма М., Комори К., Ямада Н., Оригаса Х., Сатокава Х., Маеда Х., Танабе Н. Текущее лечение венозной тромбоэмболии и результаты в Японии.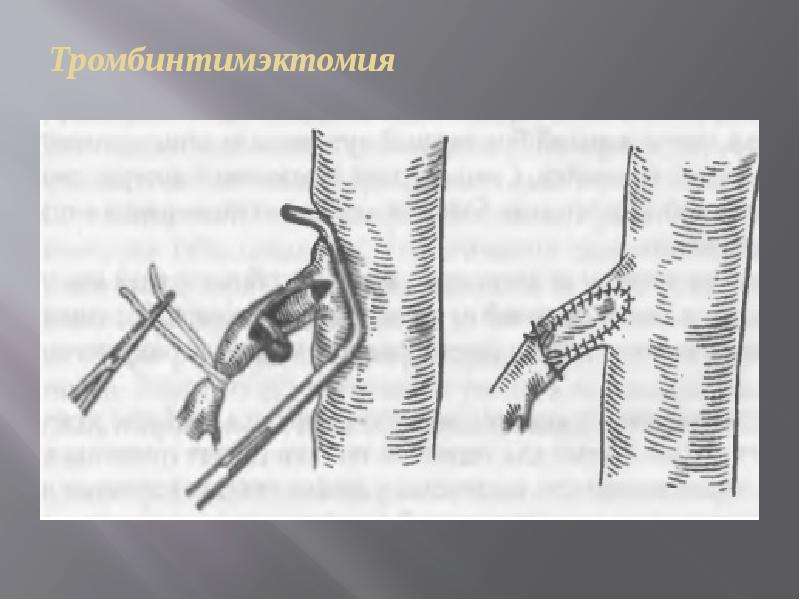 Circ J.2014; 78: 708–17.
Circ J.2014; 78: 708–17.
Артикул PubMed Google ученый
Ando M, Fukuda I, Ito M, Kobayashi T., Masuda M, Miyahara Y, Nakanishi N, Niwa A, Ohgi S., Tajima H. Руководство по диагностике, лечению и профилактике легочной тромбоэмболии и глубоких вен Тромбоз (JCS 2009) -Digest Version. Circ J. 2011; 75: 1258–81.
Артикул Google ученый
Мэй Р., Тернер Дж.Причина преимущественно левостороннего возникновения тромбоза вен малого таза. Ангиология. 1957. 8 (5): 419–27.
CAS Статья PubMed Google ученый
Кокетт Ф. , Томас М.Л., Негус Д. Компрессия подвздошной вены. Связь с подвздошно-бедренным тромбозом и посттромботическим синдромом. Бр Мед Дж. 1967; 2: 14.
, Томас М.Л., Негус Д. Компрессия подвздошной вены. Связь с подвздошно-бедренным тромбозом и посттромботическим синдромом. Бр Мед Дж. 1967; 2: 14.
CAS Статья PubMed PubMed Central Google ученый
Юхан С., Хартунг О., Алими Ю., Бартелеми П., Валерио Н., Портье Ф. Лечение доброкачественных обструктивных поражений подвздошно-впадинной полости путем установки стента: среднесрочные результаты. Ann Vasc Surg. 2001; 15: 227–32.
CAS Статья PubMed Google ученый
Cockett F, Thomas ML. Синдром подвздошной компрессии. Br J Surg. 1965; 52: 816–21.
CAS Статья PubMed Google ученый
Mickley V, Schwagierek R, Rilinger N, Görich J, Sunder-Plassmann L. Тромбоз левой подвздошной вены, вызванный венозной шпорой: лечение с помощью тромбэктомии и имплантации стента. J Vasc Surg. 1998. 28: 492–7.
CAS Статья PubMed Google ученый
Раджу С., Неглен П. Высокая распространенность нетромботических поражений подвздошных вен при хронических заболеваниях вен: разрешающая роль в патогенности. J Vasc Surg. 2006; 44: 136–44.
Артикул PubMed Google ученый
Суэта Д., Хокимото С. Онко-кардиология: настоящее и будущее. Int J Cardiol. 2016; 215: 38–40.
Артикул PubMed Google ученый
Суэта Д., Табата Н., Акасака Т., Ямасита Т., Икемото Т., Хокимото С. Начало новой эры в онко-кардиологии: Классификация Кумамото. Int J Cardiol. 2016; 220: 837–41.
Артикул PubMed Google ученый
Суэта Д., Акахоши Р., Окамура Ю., Кодзима С., Икемото, Ямамото Э. Случай венозной тромбоэмболии из-за приема оральных контрацептивов и ночлега в автомобиле. Intern Med. 2017; 56: 417–20.
Sueta D, Kaikita K, Okamoto N, Arima Y, Ishii M, Ito M, Oimatsu Y, Iwashita S, Takahashi A, Nakamura E. Новая количественная оценка тромбогенности цельной крови у пациентов, получавших не пероральный антикоагулянт витамина К. Int J Cardiol. 2015; 197: 98–100.
Артикул PubMed Google ученый
Sueta D, Kaikita K, Okamoto N, Yamabe S, Ishii M, Arima Y, Ito M, Oimatsu Y, Iwashita S, Takahashi A. Исследование эффективности сочетания Эдоксабана и физиотерапии в профилактике венозной тромбоэмболии у пациентов после Тотальная артропластика коленного сустава (испытание ESCORT-TKA): протокол рандомизированного контролируемого исследования. Клинические испытания Regul Sci Cardiol. 2016; 19: 1–4.
Артикул Google ученый
Озсойлу С., Штраус Х.С., Даймонд Л.К .: Влияние кортикостероидов на свертывание крови.Природа. 1962; 195: 1214–15.
Суэта Д., Кодзима С., Изумия Ю., Ямамуро М., Кайкита К., Хокимото С., Огава Х. Дестабилизированный случай стабильной стенокардии напряжения, вызванной низкими дозами аденозинтрифосфата. Intern Med. 2016; 55: 3291–4.
Артикул PubMed PubMed Central Google ученый
Аньелли Г., Буллер Х.Р., Коэн А., Курто М., Галлус А.С., Джонсон М., Масюкевич У., Пак Р., Томпсон Дж., Раскоб Г.Е.Апиксабан для перорального применения для лечения острой венозной тромбоэмболии. N Engl J Med. 2013; 2013: 799–808.
Артикул Google ученый
Следователи Е.П. Пероральный ривароксабан для лечения симптоматической тромбоэмболии легочной артерии. N Engl J Med. 2012; 2012: 1287–97.
Артикул Google ученый
Следователи H-V. Эдоксабан по сравнению с варфарином для лечения симптоматической венозной тромбоэмболии.N Engl J Med. 2013; 2013: 1406–15.
Артикул Google ученый
Коитабаши Н., Нивамаэ Н., Тагучи Т., Охьяма Ю., Такама Н., Курабаяси М. Замечательный регресс массивного тромбоза глубоких вен в ответ на интенсивное пероральное лечение ривароксабаном. Тромб Дж. 2015; 13: 1.
Артикул Google ученый
Сертифицированные специалисты по венам и сосудам
Вены таза включают наружную, внутреннюю и общую подвздошные вены, которые впадают в нижнюю полую вену.Закупорка или сужение подвздошной вены или нижней полой вены не позволяет току крови покидать одну или обе ноги, поскольку это основные выходы для крови, возвращающейся к сердцу.
Обструкция или сужение подвздошной вены приводит к значительному увеличению давления в венах ног, и варикозное расширение вен может быть признаком этой обструкции. Причина обструкции или сужения может быть связана со свертыванием крови (тромбозом) или нетромботической, как при синдроме Мэй-Тернера. Тромбоз глубоких вен может привести к полной или частичной закупорке, тогда как сужение обычно происходит из-за сдавления позвоночника или, реже, из-за кисты, разрастания или рака.
Обструкция подвздошной вены может вызывать боль и отек в ногах, изъязвление кожи, дискомфорт в нижней части спины или боль в области таза, причем боль возникает либо постоянно, либо периодически. Симптомы часто усугубляются при физической активности из-за повышенного притока крови к ногам и затруднения кровообращения вокруг препятствия.
При отсутствии лечения закупорка или сужение могут привести к серьезным или смертельным осложнениям, таким как кожные язвы и гангрена, сердечный приступ или инсульт.Устранение этих препятствий и связанных с ними осложнений требует лечения венозных заболеваний у специалиста по венам. Эндовенозное лазерное лечение и склеротерапия варикозного расширения вен — это два безопасных и эффективных метода лечения, которые доступны сегодня.
Если вас беспокоят симптомы обструкции подвздошной вены, и вы хотите получить дополнительную информацию, свяжитесь с Институтом вен Голдмана сегодня по одному из двух удобных адресов:
Юпитер 561-625-9853 или Веллингтон 561-790-4550, или посетите нас на сайте www.goldmanveininstitute.com 907 13.
Наша миссия в Институте вен Голдмана — предоставить нашим пациентам комплексную помощь при варикозном расширении вен, сосудистых звездочках и других состояниях, вызванных венозной недостаточностью. Наши высококвалифицированные и опытные специалисты по венам, сертифицированные Советом, доктор Гольдман и доктор Варгезе-Гольдман объединяют свои обширные знания и опыт с последними инновациями в лечении вен.
Имея офисы в Юпитере и Уэст-Палм-Бич, Флорида, Goldman Vein Institute обслуживает пациентов из Стюарта, Хоб-Саунд, Текеста, Юпитер, Палм-Бич-Гарденс, Норт-Палм-Бич, Локсахатчи, Ройал-Палм-Бич, Веллингтона, Хайалиа, Санни-Айлс, Бей Харбор, Бэл-Харбор, Майами-Бич, Авентура, Серфсайд, Халландейл и Голливуд, и мы приглашаем пациентов по всей Южной Флориде посетить наши современные центры вен, где мы предоставляем новейшие технологии лечения вен.
Синдром компрессии подвздошной вены у активной и здоровой молодой женщины
Синдром компрессии подвздошной вены — это состояние, включающее внешнее сжатие левой общей подвздошной вены правой подвздошной артерией, которое было впервые описано в 1850-х годах. Он преобладает у женщин, как правило, между третьим и четвертым десятилетием жизни и связан с тромбофилиями. Важно отметить, что синдром поддается эндоваскулярному лечению. Здесь мы описываем случай молодой спортивной женщины со случайным обнаружением тромбоза левой подвздошной вены при приеме оральных контрацептивов, у которой был выявлен синдром компрессии подвздошной вены при последующей МР-венографии с положительным тестом на лейденскую мутацию фактора V.
1. Введение
May и Thurner впервые описали это анатомическое изменение в 1956 году, когда левая общая подвздошная вена сдавливается правой подвздошной артерией спереди и телом поясничного позвонка сзади, что приводит к обструкции венозного оттока из нижней конечности. Синдром компрессии подвздошной вены (IVCS), также называемый синдромом Мэй-Тернера и синдромом Кокетта, может проявляться как острый или хронический ТГВ с односторонней болью в ногах, отеком и варикозным расширением вен. Лечение включало различные хирургические методы лечения; однако в последнее время основным методом лечения стали менее инвазивные эндоваскулярные стратегии.Здесь мы представляем случай молодой активной женщины с новым диагнозом синдрома компрессии подвздошной вены и гетерозиготной лейденской мутации фактора V, леченной внутрисосудистым размещением стента.
2. История болезни
У 35-летней белой женщины, которая была элитной спортсменкой на выносливость, тренировавшейся для триатлона, была 3-летняя история хронической боли в левом бедре и паху, что впоследствии было исследовано с помощью МРТ. Ее МРТ бедра и бедра случайно показала вздутие левой общей и наружной подвздошных вен с сопутствующим тромбозом глубоких вен.
В то время у нее не было симптомов боли в ноге или отека, и не было ни в личном, ни в семейном анамнезе предшествующих тромботических событий. У нее была история длительных перелетов; тем не менее, непосредственно перед расследованием ни одного из них не было. Она принимала оральные контрацептивы, которые впоследствии были отменены, без дополнительных лекарств. Она всю жизнь не курила, и у нее не было симптомов, указывающих на сопутствующую легочную эмболию. Она перенесла операцию на руке без периоперационных осложнений. Ее обследование было нормальным, без признаков отека или асимметрии ног и без признаков посттромботического синдрома.
Ей была начата антикоагулянтная терапия, и через 3 недели ей было проведено ультразвуковое исследование левой нижней конечности, которое не показало признаков тромбоза глубоких вен, включая общие бедренные и наружные подвздошные вены. Был сделан вывод, что трудно исключить тромб проксимальнее подвздошной вены, поэтому пациентка продолжала принимать варфарин в течение 6 месяцев. После антикоагуляции ей сделали МР-ангиограмму и венограмму. Признаков тромбоза глубоких вен не обнаружено; однако произошло значительное сужение верхней части левой общей подвздошной вены, когда она проходила под правой общей подвздошной артерией до ее соединения с правой подвздошной веной.Не было ассоциированного расширения периферических левых подвздошных вен, а оставшиеся вены не имели признаков сдавления или деформации. Эти данные сильно указывают на компрессию подвздошной вены. После антикоагулянтной терапии был проведен скрининг на тромбофилию, который показал, что пациент гетерозиготен по лейденской мутации фактора V.
Вскоре после этого у пациента была сделана тазовая венограмма, показывающая стеноз левой общей подвздошной вены, соответствующий внешнему сдавлению некоторыми коллатеральными венами.Измерения давления проводились через стеноз со средним градиентом давления 9 мм рт. Саморасширяющийся стент из нитинола размером 14 мм × 60 мм устанавливали поперек стеноза и расширяли с помощью баллона диаметром 12 мм (рис. 1). Хорошее восстановление было подтверждено ангиографией со средним градиентом давления 2 мм рт. Ей дали 300 мг Плавикса во время процедуры и продолжали принимать Плавикс 75 мг в течение всего двух месяцев. После лечения у нее все хорошо, и она продолжает регулярно тренироваться без каких-либо осложнений.
3. Обсуждение
Синдром компрессии подвздошной вены (НПВВ) характеризуется сдавлением левой общей подвздошной вены правой общей подвздошной артерией пятого поясничного позвонка [1]. Вирхов впервые описал IVCS в 1851 году, при этом он показал преобладание левостороннего тромбоза подвздошно-бедренного сустава [2]. В 1908 г. McMurrich обследовал 107 трупов и обнаружил спайки в подвздошных венах 35 трупов, 32 из которых связаны с левой общей подвздошной веной [3]. Позже Эрих и Крумбхаар исследовали 412 образцов при вскрытии в 1943 г. и обнаружили обструктивные поражения коллагена и эластина в устье левой общей подвздошной вены [4].К 1957 году Мэй и Тернер обследовали 430 трупов, демонстрируя снижение венозного кровотока, вызванное изменениями интимы в левой общей подвздошной вене, которые они описали как «шпоры», возникшие в результате хронического сдавления левой общей подвздошной вены [1]. В 1965 году Кокетт и Томас провели первые клинические испытания с 57 пациентами, у которых возник острый левосторонний подвздошно-бедренный ТГВ из-за компрессии подвздошной вены, которые впоследствии назвали этот синдром [5].
Патогенез, вероятно, представляет собой комбинацию механического сжатия и артериальной пульсации в захваченной вене, что приводит к гипертрофии интимы в стенке сосуда, вызывая эндотелиальные изменения и образование тромбов внутри вены [1, 6].
В 1995 году Verhaeghe предположил связь между IVCS и генетическими факторами, вызывающими тромбофилию [7]. Де Баст и Дахин представили три случая IVCS, связанных с лейденскими мутациями фактора V [8]. Кирнан и др. показали статистически более высокий уровень тромбофилии среди пациентов с IVCS и связь с криптогенным инсультом и открытыми яйцевыми отверстиями. Среди 30 пациентов с IVCS у 12 пациентов были выявлены отклонения от нормы на тромбофилию, включая мутации гена протромбина, лейденский фактор V, антикардиолипиновые антитела, антифосфолипидный синдром и дефицит протеина C и S [6].
Оральные контрацептивы не оценивались напрямую у пациентов с IVCS, хотя точно установлено, что они увеличивают риск ВТЭ. У женщин, принимающих контрацептивы, существует от 3 до 11 чистых раз повышенный риск ТГВ по сравнению с населением в целом, а наличие гиперкоагуляции увеличивает этот риск. Пациенты с фактором V Лейдена имеют повышенный исходный риск в 7 раз выше, чем у лиц, не являющихся носителями инфекции, который может быть увеличен в 35 раз при использовании ОКР [9, 10]. Как видно из нашего случая, несколько факторов риска кумулятивно повлияли на состояние пациента.
Распространенность IVCS составляет приблизительно 20% [1] при среднем возрасте 40 лет и преобладании женщин [11]. Интересно, что некоторые авторы оценивают распространенность этой необычной анатомии от 49 до 62% у пациентов с диагнозом ТГВ [12, 13]. Сдавление с левой стороны происходит в 3-8 раз чаще, чем с правой стороны, и обычно протекает бессимптомно. В серии случаев из 50 человек, которым выполнялась КТ брюшной полости по другим медицинским причинам, примерно у четверти пациентов было более 50% компрессии левой подвздошной вены, тогда как 2/3 пациентов имели компрессию более 25%.У всех этих пациентов не было симптомов, и возникает вопрос, является ли это распространенным анатомическим вариантом [14].
IVCS имеет множество вариантов, описанных в литературе, включая компрессию левой общей подвздошной вены извитой левой общей подвздошной артерией [15, 16] или левой подъязычной артерией [15, 17]. Также имеется сдавление правой общей подвздошной вены правой общей подвздошной артерией или правой подъязычной артерией [17, 18] или случаи сдавления левой внешней подвздошной вены левой внешней подвздошной артерией и компрессии правой внешней подвздошной вены посредством правая наружная подвздошная артерия [17].Также были опубликованы более редкие случаи компрессии нижней полой вены правой общей подвздошной артерией вследствие высокой бифуркации аорты [19] и компрессии правой общей подвздошной вены левой общей подвздошной артерией [18].
Пациенты обычно обращаются с острым отеком нижней конечности, чаще всего после операции, беременности, путешествий или длительной неподвижности. В хронических случаях возникают симптомы, вызванные венозной гипертензией, включая хромоту, боль в нижних конечностях, отек, варикозное расширение вен и изменения хронического венозного застоя, такие как язвы [5].Бессимптомные случаи встречаются у 15–30% населения [1]. Физический осмотр может выявить отек и диаметр соответствующей нижней конечности, варикозное расширение вен, гиперпигментацию или темное изменение цвета кожи, телеангиэктазии или изъязвления.
Хотя стандартным тестом для диагностики ТГВ является цветная дуплексная визуализация, он недостаточно чувствителен для выявления неокклюзионных тромбов или внутрипросветных дефектов в общей подвздошной вене и неадекватен для диагностики. Визуализация общей подвздошной вены затруднена, и можно заказать дуплексное ультразвуковое исследование НПВ и подвздошной вены, но не менее 20% исследований являются недиагностическими [20, 21].КТ брюшной полости и таза может исключить внешнюю компрессию, а также острый ТГВ, но нормальное исследование не исключает НПВК, так как нормальные разрезы КТ составляют 10 мм и могут пропустить такие детали, как шпоры интимы и фиброз. Chung et al. показали, что спиральная КТ-венография для диагностики НПВК полезна в 75% случаев [22]. МР-венография — это предпочтительный метод визуализации, который легко отображает области сжатия или обструкции и может локализовать наличие коллатералей [20, 22, 23]. Также можно использовать внутрисосудистое ультразвуковое исследование для оценки размера сосудов и морфологии внутренней стенки [23].Контрастная венография является золотым стандартом и помогает при планировании терапевтических вмешательств [18, 20, 21, 23]. Во время венографии можно проводить прямые измерения давления. Разница между двумя подвздошными венами в 2 мм рт. Ст. В покое или 3 мм рт. Аналогичным образом, свидетельство чрезмерной реакции на давление при выполнении упражнений означает наличие препятствия [1].
У многих пациентов с компрессией подвздошной вены клинически улучшается после эндоваскулярных процедур.Неинвазивные методы лечения, такие как компрессионные чулки, имеют небольшую пользу из-за проксимального характера компрессии, и использование только пероральных антикоагулянтов неадекватно. Нелеченая обструкция подвздошной вены предотвращает реканализацию вены у 70–80% пациентов, и примерно в 40% случаев продолжается распространение тромба с дальнейшими симптомами, возникающими из-за хронического отложения тромбов [24, 25]. Тромболизис или механическая тромбэктомия — это варианты лечения, при которых катетер-направленный тромболизис лучше всего подходит для свежих сгустков, тогда как тромбэктомия — в условиях хронического отложения тромбов [20].В прошлом были широко доступны хирургические методы, такие как вено-венозное шунтирование, мобилизация правой общей подвздошной артерии от левой подвздошной вены или ангиопластика венозной заплатой с использованием сегмента головной вены с перемещением правой подвздошной артерии в ретрокавальную область. место [26].
Эндоваскулярное лечение, такое как чрескожная ангиопластика с установкой стента, является предпочтительным и впервые было описано в 1995 году [27]. Считается, что стенты уничтожают образование шпор и расширяют подвздошную вену до нормального калибра для сохранения проходимости [24].Некоторые стенты являются саморасширяющимися, в то время как другие требуют надувания баллона [20]. Венозные шпоры, вызывающие заметное сужение просвета общей подвздошной вены, обнаруживаются примерно у 20% бессимптомных взрослых и у 50% взрослых с тромбозом левой подвздошной вены. Частота ретромбоза была ниже у пациентов, которым установили стент для венозных шпор, чем у пациентов, у которых шпоры не лечили (13% против 72%). Kwak et al. изучили 16 пациентов с НПВ, которым установили металлические стенты после тромбэктомии, и показали 95% и 100% первичную и вторичную проходимость при 2-летнем наблюдении [28].Интересно, что в случае молодой женщины с фактором V Leiden и IVCS, получавшим эндоваскулярное стентирование, возник рецидив тромбоза, потребовавший установки нескольких 4 стентов со стойкими симптомами, несмотря на коллатеральный кровоток [26]. Обзор литературы, объединяющий шесть исследований, по крайней мере, с 5 пациентами НПВ, получавших эндоваскулярную терапию, включая катетер-направленный тромболизис с последующей установкой стента, показал, что средний технический успех составил 95%, а годовая проходимость 96% для всех пациентов. на антикоагулянтную терапию после процедуры [29].
Хотя транслюминальное стентирование является первым выбором, хирургические вмешательства признаны подходящими для активных женщин детородного возраста. ВТЭ является одной из ведущих причин смерти среди беременных женщин в развитых странах, при этом частота ТГВ во время беременности в 5 раз чаще [30]. Hartung et al. изучили 6 женщин, у которых была беременность после установки саморасширяющихся металлических стентов, у 3 из которых была НПВК. Во время беременности у всех женщин наблюдался обострение отека конечностей со стентом или компрессией наружной подвздошной вены, что происходило в 57% беременностей.Все женщины получали НМГ, без развития ТГВ и не имели признаков стеноза при дуплексном сканировании после родов, а также признаков структурного повреждения стента [31]. Текущие рекомендации для молодых женщин — избегать беременности в течение первого года после установки стента, учитывая самый высокий уровень стеноза внутри стента [32]. Молодым женщинам со стентами рекомендуется перед беременностью провести ультразвуковое исследование для проверки проходимости стента. Во время беременности рекомендуется повторное сканирование через 3, 6, 8 месяцев и 1 месяц после родов.Тромбопрофилактика НМГ рекомендуется с 3-го месяца беременности до 1-го месяца послеродового периода, но более спорна при установке стентов при синдроме компрессии подвздошной вены [31].
4. Заключение
Мы сообщили о проявлении синдрома компрессии подвздошной вены у здоровых молодых женщин, которые лечились с помощью саморасширяющегося стента и которые по-прежнему остаются бессимптомными без осложнений. Дальнейшие клинические испытания могут определить, необходимы ли альтернативные подходы для женщин детородного возраста.В целом, эта сосудистая аномалия недостаточно известна и должна оставаться в качестве дифференциального диагноза при оценке тромбоза глубоких вен левой ноги и хронического отека ноги, особенно у более молодых пациентов с рефрактерными симптомами или известными тромбофилиями.
Согласие
Письменное информированное согласие было получено от пациента на публикацию этого описания случая и любых сопутствующих изображений.
Страдаете ли вы обструкцией подвздошной вены?
Боль и опухоль в ногах могут указывать на более серьезное заболевание.
Обструкция подвздошной вены — редкое, но потенциально смертельное поражение сосудистой системы. Когда вы здоровы, ваши ноги и ступни обеспечивают кровообращение к сердцу и от него через правую и левую подвздошные вены, которые проходят через ваш таз и нижнюю часть живота. Если не лечить, закупорка этих жизненно важных проходов может привести к более серьезным или даже смертельным осложнениям.
Каковы симптомы?
Это состояние часто описывается как «болезненная синяя нога», и типичные симптомы включают отек, боль и темный вид.Хотя боль в ногах является наиболее частым признаком обструкции подвздошной вены, многие пациенты также сообщают о перемежающейся тазовой боли разной степени тяжести. Длительные периоды стояния или физических упражнений также могут усилить боль из-за закупорки вены.
В случае синдрома Мэй-Тернера, распространенной разновидности обструкции подвздошной вены, эти симптомы возникают только в левой ноге. Состояние вызвано сдавлением или защемлением оттока левой подвздошной вены. Симптомы Мэй-Тернера, в частности, включают отек, боль, тепло и пятна покраснения или нежности.Синдром Мэй-Тернера, по оценкам, в три раза чаще встречается у женщин, чем у мужчин, и большинство людей не знают, что у них есть заболевание, пока симптомы уже не проявятся.
Какие опасности?
Обструкция подвздошной вены может привести к некрозу тканей (омертвевшая ткань) и гангрене. Снижение кровообращения, связанное с этим препятствием, также может вызвать образование тромбов, если его не диагностировать или не лечить, что может быть чрезвычайно опасно, если сгустки попадают в легкие.Образование этих сгустков обычно известно как тромбоз глубоких вен (ТГВ).
Чемпион NASCAR Брайан Викерс чуть не умер в 2010 году из-за защемления подвздошной вены. Он страдал синдромом Мэй-Тернера, но не знал об этом, пока не был госпитализирован из-за болей в груди. После госпитализации врачи обнаружили сгустки крови в его венах, легких и даже пальце. К счастью, при надлежащем лечении он смог вернуться на ипподром к 2011 году.
Помимо ТГВ, невылеченная обструкция подвздошной вены может также привести к хронической гипертензии, когда комбинированное давление со стороны сгустков крови повреждает вены по всему телу.Это может вызвать цепную реакцию, при которой кожа и другие ткани ухудшаются, поскольку они лишаются крови.
Как лечится обструкция вен?
Используя комбинацию рентгеновского излучения и ультразвука, врачи могут сделать трехмерное изображение вены, чтобы определить точную область, которая заблокирована, защемлена или повреждена. Сразу после постановки диагноза и до любой операции врачи должны назначить антикоагулянты (которые предотвращают свертывание крови).
Основное лечение обструкции подвздошной вены состоит из этих антикоагулянтов и тромболитиков.В дополнение к лекарствам ваш врач может также рассмотреть возможность хирургического удаления сгустков крови, чтобы уменьшить частоту посттромботического синдрома (хроническая боль в ногах, отек, покраснение и язвы).
Если вы беспокоитесь, что можете испытывать симптомы обструкции подвздошной вены, лучше как можно скорее проконсультироваться со специалистом по венам. Хотя опасность этого состояния вполне реальна, хорошая новость заключается в том, что существует ряд терапевтических решений, которые могут значительно снизить риск сердечного приступа или инсульта.
Диагностика обструкции подвздошной вены с помощью дуплексного ультразвука
Венозная обструкция чаще всего возникает из-за тромбоза, внешнего сдавления или при наличии обоих состояний. Обструкция подвздошных вен имеет значительное влияние, поскольку она отвечает за наивысшее сопротивление оттоку, венозную хромоту и более частые рецидивы тромбоза глубоких вен. Это также вызывает более частые и тяжелые посттромботические симптомы, снижая качество жизни пациентов и ложится серьезным финансовым бременем на общество.Следовательно, для облегчения ведения пациентов необходим своевременный и точный диагноз.
Препятствие — это динамический объект, связанный с повышенным сопротивлением оттоку из-за потери энергии, когда кровь перемещается из одной области в другую. Чаще всего симптомы присутствуют при ходьбе; тем не менее, диагноз обструкции может быть спорным, потому что все визуализирующие тесты проводятся с пациентом в положении лежа на спине, которое показывает только морфологические, но не динамические изменения.Измерения венозного давления в покое и во время упражнений являются лучшими индикаторами гемодинамического воздействия, но могут недооценивать хронический эффект отчасти компенсированной обструкции. Все тесты зависят от пациента и оператора, но дуплексное ультразвуковое исследование может быть наиболее эффективным. Что еще более важно, отсутствует формальная подготовка по ультразвуковому обнаружению непроходимости, а для проведения точной оценки необходимы тщательная подготовка и опыт. Обследование начинается с соединения общей бедренной вены (CFV) и заканчивается на нижней полой вене (IVC).Диагностика с помощью дуплексного УЗИ основана на конкретных прямых и косвенных критериях, перечисленных в Таблице 1 1-9 и подробно описанных в следующих разделах.
ПРЯМЫЕ КРИТЕРИИ
Контурная оценка и изменения просвета очень важны, потому что они позволяют напрямую визуализировать и оценить препятствие. Таким образом можно дифференцировать стеноз и окклюзию. Кроме того, можно измерить диаметр вен, можно увидеть материал просвета, указывающий на предыдущий тромбоз с частичной реканализацией или без нее, а также оценить внешнюю компрессию и тип компрессии, вызывающей стеноз или окклюзию.Можно напрямую оценить острый и рецидивирующий тромбоз, а также внешнюю компрессию и тромбоз. Когда присутствует, соотношение скоростей важно, потому что оно указывает на стеноз> 50% диаметра и было подтверждено тремя исследованиями с использованием внутрисосудистого ультразвука. Однако отсутствие соотношения скоростей не может исключить обструкции, поскольку вена может быть окклюзирована, иметь длительный стеноз или частично реканализоваться. При измерении скорости или диаметра очень важно, чтобы давление, прикладываемое ультразвуковым преобразователем, не влияло на измерения, поскольку слишком большое давление может привести к завышению оценки заболевания.
НЕПРЯМЫЕ КРИТЕРИИ
Когда обнаруживаются косвенные признаки, они всегда указывают на какую-либо форму препятствия. Однако они не могут отличить стеноз от окклюзии, внешней компрессии или изменений просвета. Таким образом, прямая визуализация пораженных вен важна. Наличие фазового потока и хорошая аугментация не исключают обструкции.
ОБСУЖДЕНИЕ
Наша группа и другие определили многих пациентов с обструкцией, иногда с окклюзией подвздошной вены, все еще имеющей нормальную фазность CFV и увеличение кровотока.Визуализация притока и НПВ важна, поскольку эта информация необходима для правильного ведения пациента. Приточные вены, в том числе бедренные, глубокие бедренные и CFV, исследуются на проходимость, потому что перед установкой стента необходим адекватный приток для снятия обструкции подвздошной вены. Оценка IVC проводится для определения проходимости. При их наличии указывается тип обструкции и анатомические вариации, такие как аплазия, гипоплазия, левосторонняя полая полая полость и дупликация, поскольку они также важны для плана лечения.Понимание анатомии вены и окружающих структур имеет первостепенное значение. Области компрессии вен перечислены в Таблице 2.
Рис. 1. Компрессия левой общей подвздошной вены (CIV) правой общей подвздошной артерией (CIA) над пятым поясничным позвонком (A). Соотношение скоростей в венах — 5,8. Сужение CIV заметно с мозаичным цветом из-за наложения спектров из-за высокой скорости. Никакого кровотока не наблюдается в левой CIV, тогда как нормальное кровотечение наблюдается в правой CIV (B). Это менее распространенный тип сжатия, когда и правый, и левый CIA сжимают левый CIV.
Рис. 2. Обратный кровоток наблюдается в левой внутренней подвздошной вене (A) у пациента с плотным стенозом ипсилатеральной CIV (B). Внутренняя подвздошная вена того же цвета, что и внутренняя подвздошная артерия. Форма волны Доплера демонстрирует поток в одном и том же направлении в обоих сосудах. Диаметр левой CIV составляет всего 2 мм в месте компрессии, тогда как диаметр дистальной части вены составляет 14 мм.
Наблюдаются многие типы компрессии, не включающие другие типы от опухолей, аневризм или гематом.Для обоснованного диагноза обструкции подвздошной вены отображаются несколько дуплексных ультразвуковых изображений. На рисунках 1 и 2 показаны примеры пациентов с компрессией вены, а на рисунках 3 и 4 показаны пациенты с различными формами окклюзии вены.
Рис. 3. Сдавление левой наружной подвздошной вены левой наружной подвздошной артерией и хроническая окклюзия вены диаметром 7 мм (A). У пациента была хроническая подвздошно-бедренная непроходимость с отеком, болью и повреждением кожи.Ипсилатеральная ВГВ проходима, заполнялась из левой внутренней подвздошной вены. Видна большая коллатеральная вена таза с нефазовым высокоскоростным потоком (> 100 см / с) (B).
Рис. 4. Нормальные бедренные вены видны у пациента без венозной обструкции (A – C). CFV имеет фазовый поток с хорошим увеличением (фазовый поток не может исключить обструкции). CFV легко сжимается. Дистальные CFV, бедренные и глубокие бедренные вены на контралатеральной стороне в норме. Низкий нефазовый поток с плохим увеличением CFV (D – F).У этого пациента есть фильтр НПВ с хронической окклюзией, которая распространяется на подвздошные вены (F).
ЗАКЛЮЧЕНИЕ
Ультразвук — отличный метод диагностики венозной обструкции. Это практично, дешево, не имеет побочных эффектов, может быть легко повторено, и возможно некоторое динамическое тестирование. Он предлагает прямую визуализацию, а также косвенные критерии, которые очень полезны для обнаружения препятствий. Однако это наиболее зависимый от оператора метод визуализации, и во всем мире отсутствует формальная строгая подготовка.Кроме того, не существует надежных диагностических критериев для определения гемодинамически значимой обструкции у большого числа пациентов. Кроме того, необходима работа, чтобы установить, а также преобразовать такие результаты в клиническое улучшение состояния пациентов.
Проф. Никос Лабропулос
Профессор хирургии и радиологии
Медицинский центр Университета Стоуни-Брук
Стоуни-Брук, Нью-Йорк
nlabrop@yahoo.

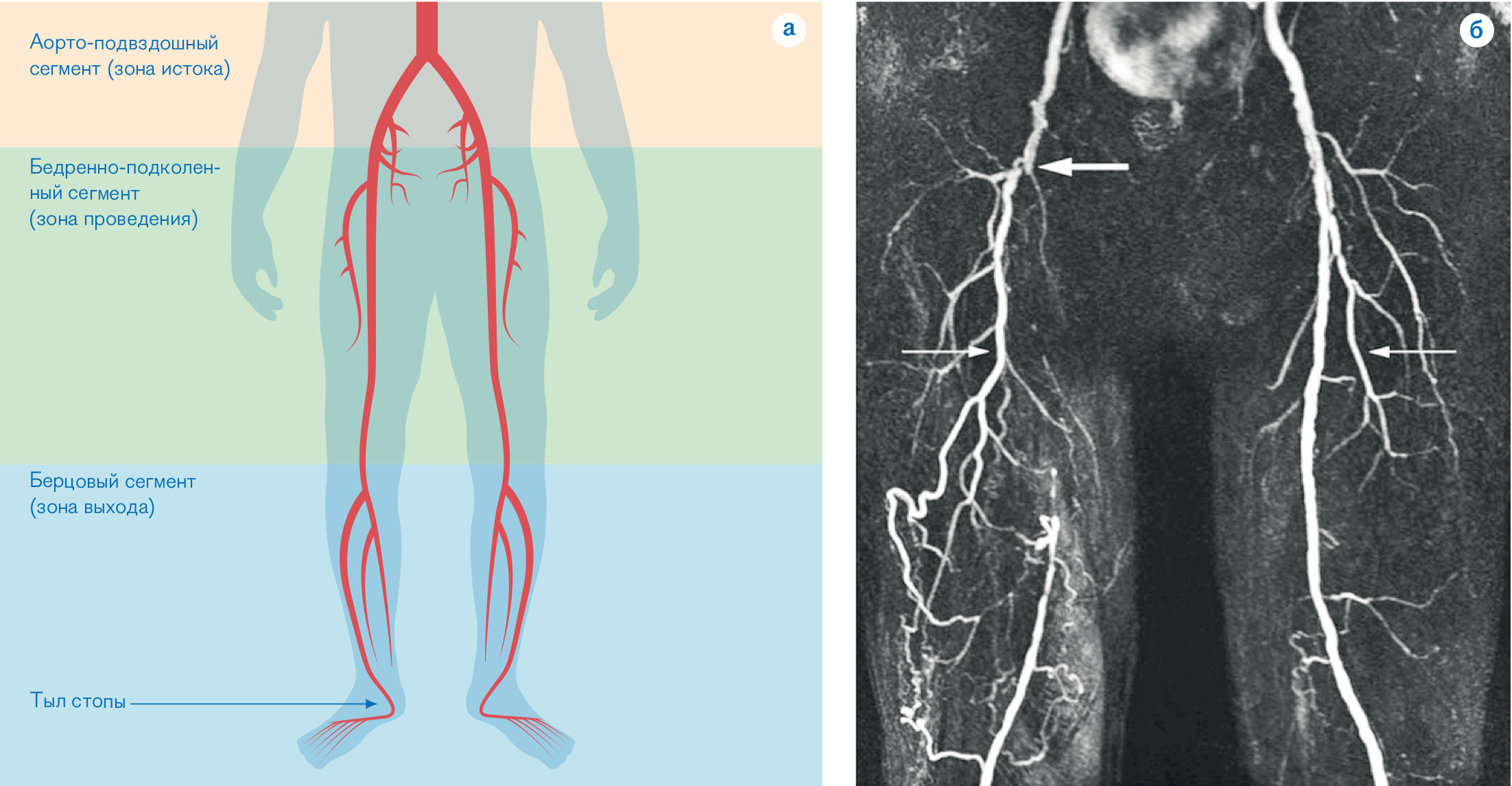 М. Максимовича 10
М. Максимовича 10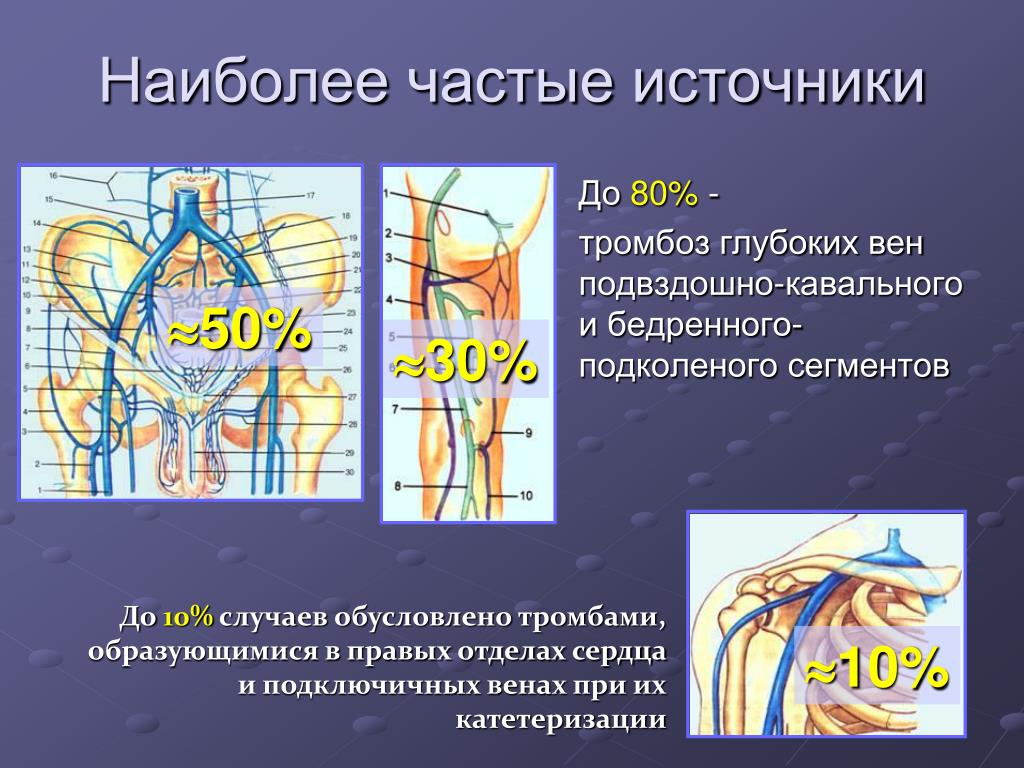 М. Максимовича 10
М. Максимовича 10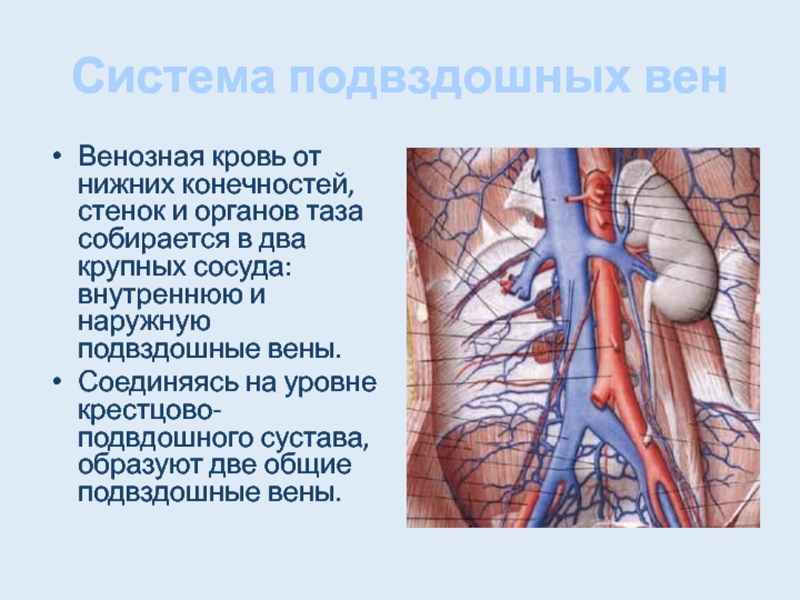
 М. Максимовича 10
М. Максимовича 10
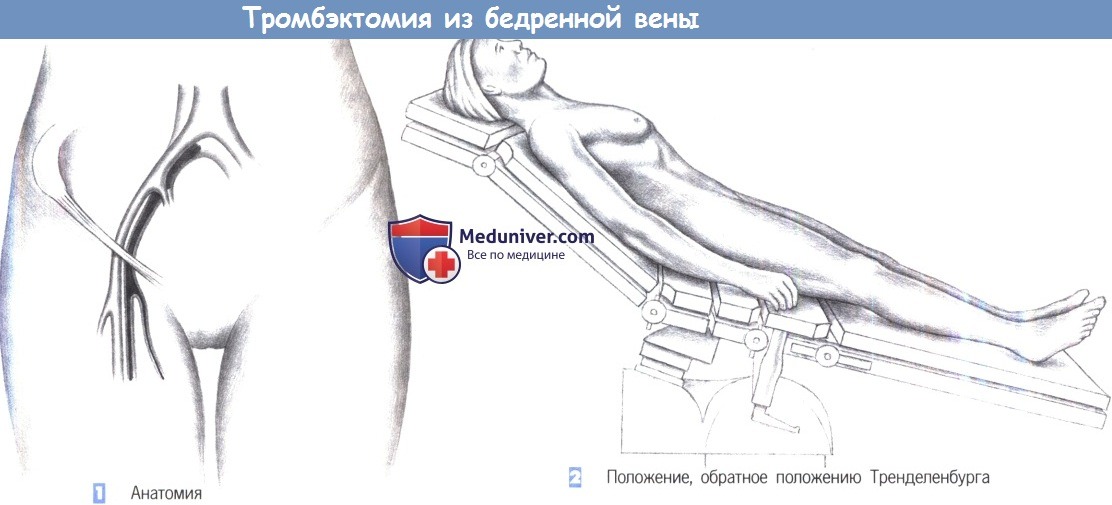
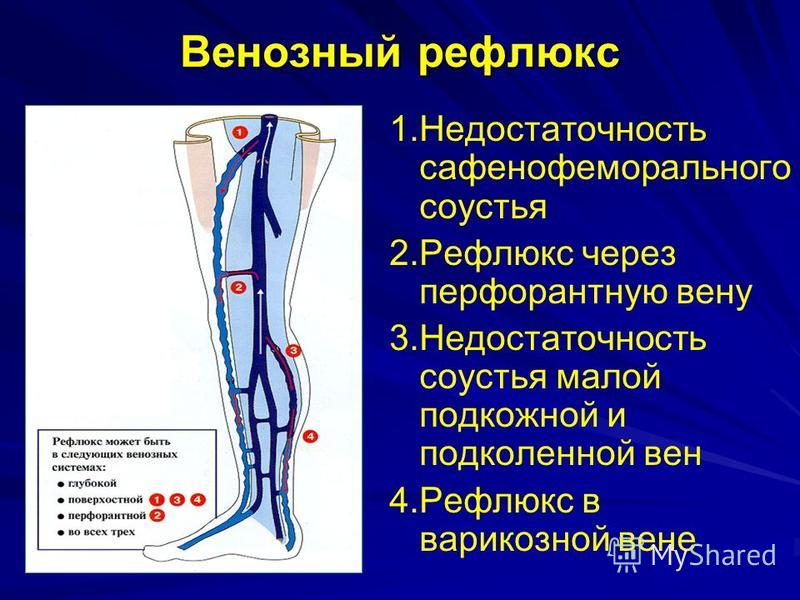

 Как правило, боль имеет ноющий характер, является тупой. Кроме того, при патологии подвздошной области отмечается повышение температуры.
Как правило, боль имеет ноющий характер, является тупой. Кроме того, при патологии подвздошной области отмечается повышение температуры.
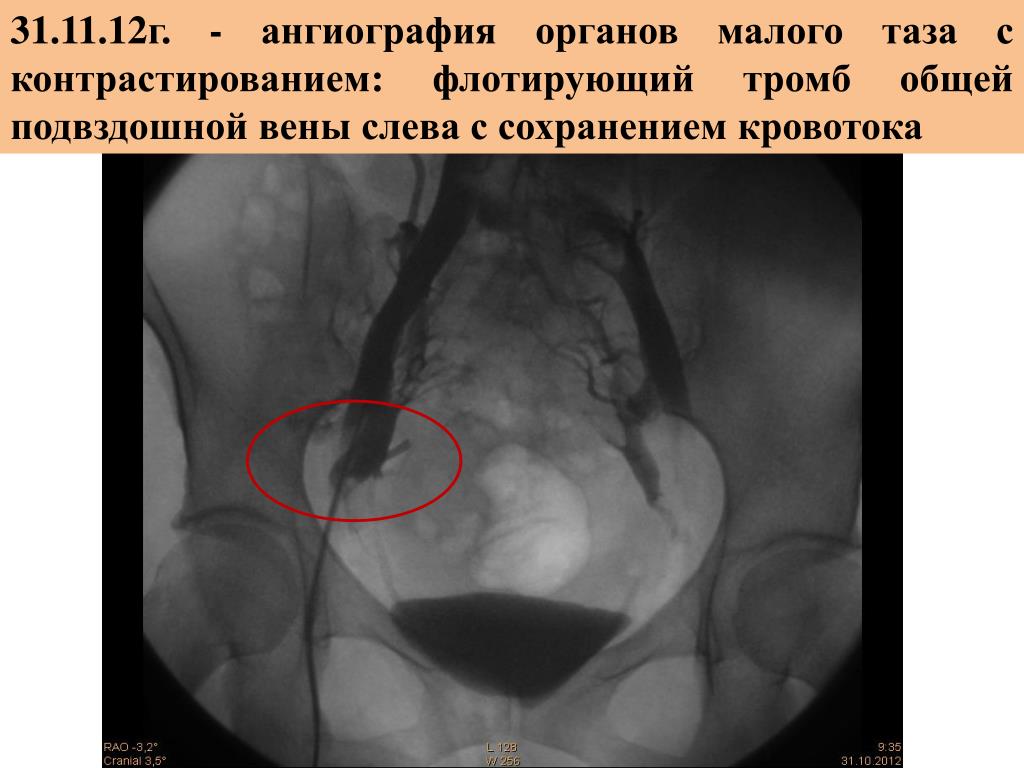 Методика не всегда дает желаемый результат. Это связано с тем, что шприцем невозможно удалить все сгустки.
Методика не всегда дает желаемый результат. Это связано с тем, что шприцем невозможно удалить все сгустки.
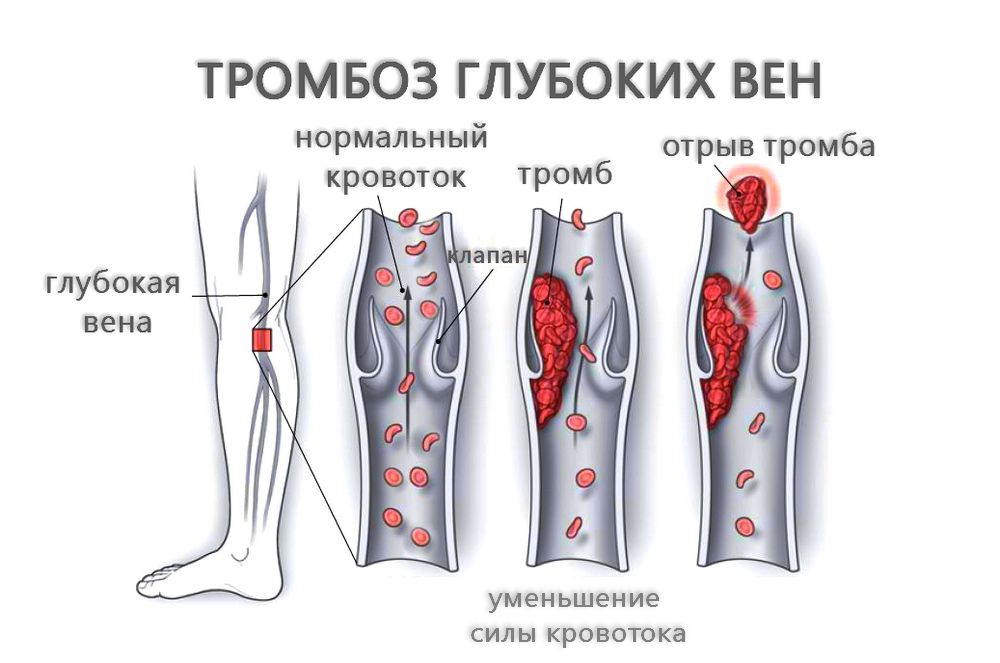 Они подберут подходящий способ устранения проблемы даже в запущенных ситуациях.
Они подберут подходящий способ устранения проблемы даже в запущенных ситуациях.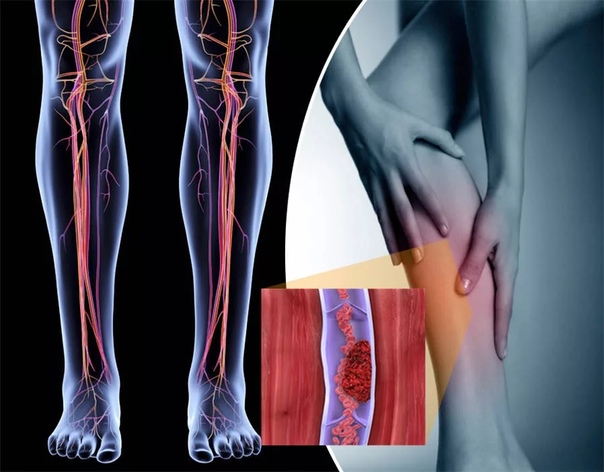
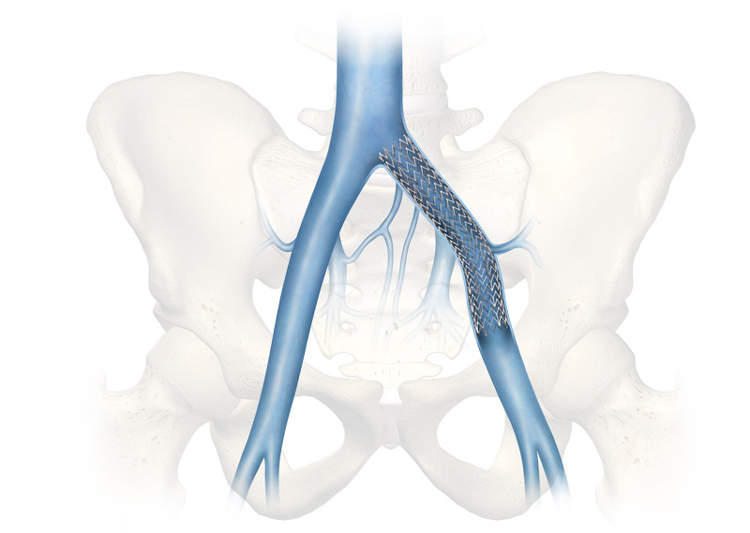 д.)
д.) 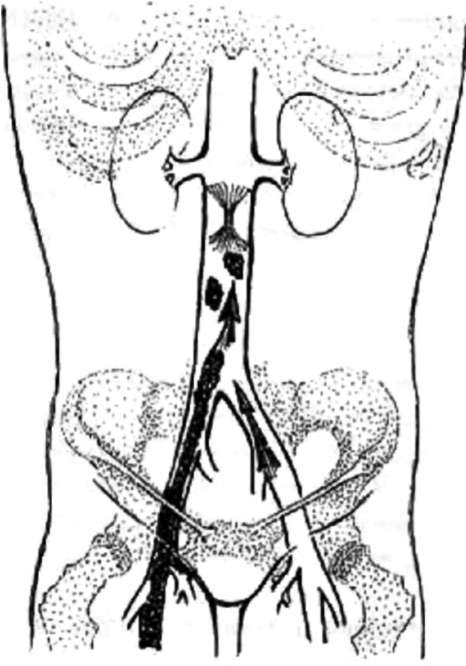 При наличии таких болей в сочетании с отеком следует немедленно обратиться к врачу.
При наличии таких болей в сочетании с отеком следует немедленно обратиться к врачу.



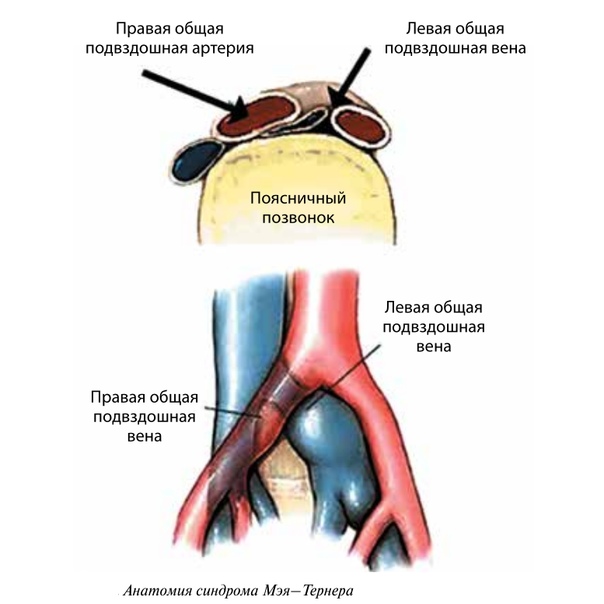
 Существуют различные способы и средства достижения этой цели:
Существуют различные способы и средства достижения этой цели:
 , Lindh M, Ivancev K, et al. Эндоваскулярное лечение венозных окклюзионных заболеваний. Анн Васк Дис 2008; 1: 91-101.
, Lindh M, Ivancev K, et al. Эндоваскулярное лечение венозных окклюзионных заболеваний. Анн Васк Дис 2008; 1: 91-101.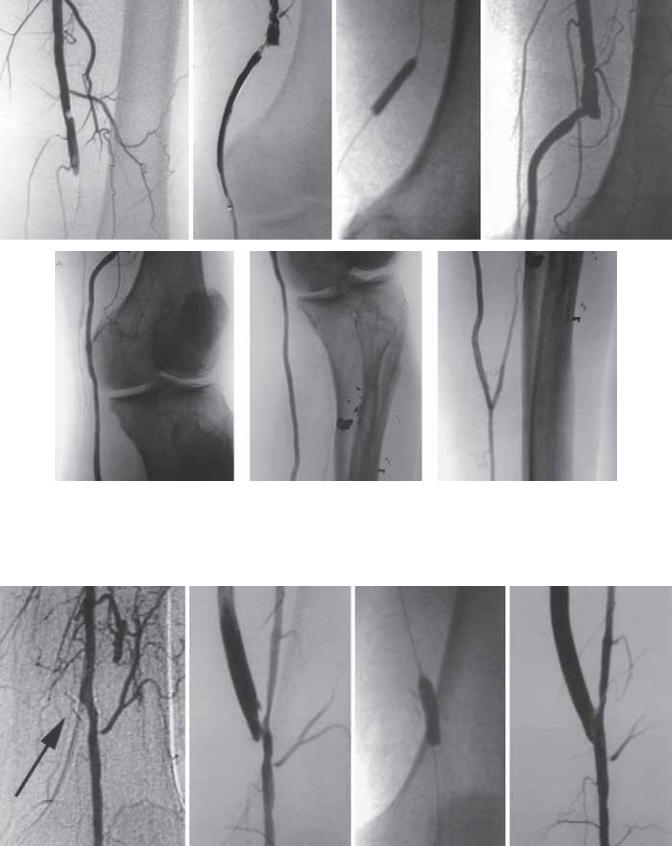 Am J Health Syst Pharm 2006; 63 (20 приложение 6): S5-15.
Am J Health Syst Pharm 2006; 63 (20 приложение 6): S5-15. Haematologica 2002; 87: 515-22.
Haematologica 2002; 87: 515-22. JAMA 2015; 313: 1627-35.
JAMA 2015; 313: 1627-35.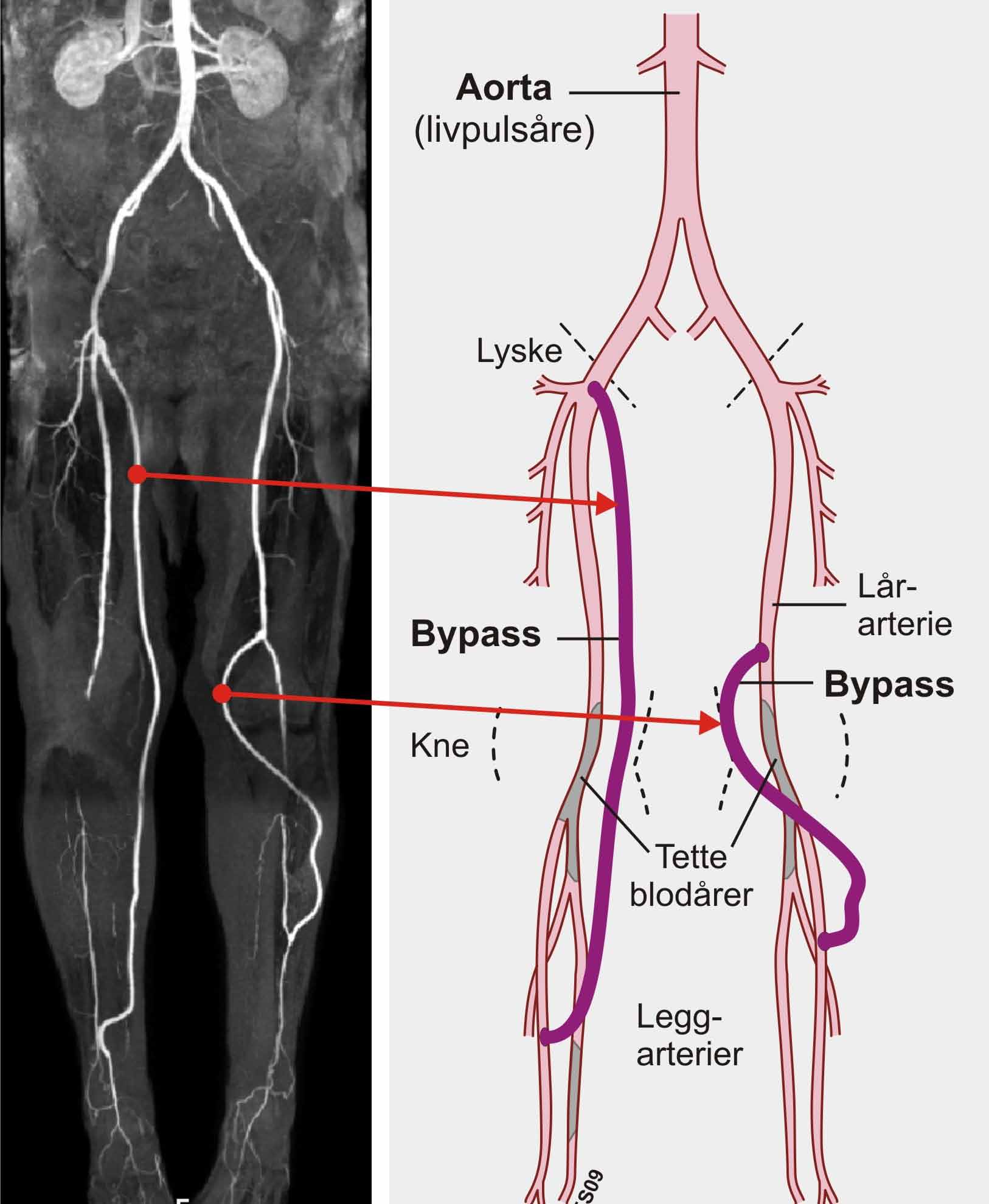 J Vasc Interv Radiol 2000; 11: 1143-52.
J Vasc Interv Radiol 2000; 11: 1143-52. Pathophysiol Haemost Thromb 2003; 33: 351-3.
Pathophysiol Haemost Thromb 2003; 33: 351-3.