Опухоли заднего прохода
Задний проход (анальный канал) является концевым отделом толстой кишки и пищеварительного тракта. Анальный канал выделен как самостоятельный отдел пищеварительного тракта, ввиду особенностей анатомического строения, специфических функций, важнейшей из которых является удержание каловых масс и газов.
Длина анального канала колеблется в зависимости от индивидуальных особенностей и физиологического состояния анальных сфинктеров, пола, возраста, веса и роста пациентов и составляет в среднем 3-4 см. Несмотря на незначительные размеры анального канала, злокачественные опухоли, возникающие в нем, имеют самое разнообразное гистологическое строение. Опухоли анального канала являются сравнительно редким заболеванием и частота их составляет 1-6% всех злокачественных опухолей прямой кишки.
В клинической классификации у больных опухолями анального канала используют систему, в которой оцениваются наличие первичной опухоли и ее размеры, наличие или отсутствие поражения лимфатических узлов и отдаленные метастазы.
В зависимости от распространения опухолевого процесса уточняется стадия заболевания – от 0 до IV, что важно для планирования лечения и определения прогноза (исхода) заболевания.
Плоскоклеточный рак
Является самой частой и наиболее типичной опухолью и составляет почти половину всех опухолей анального канала. Плоскоклеточный рак встречается у женщин в 4-5 раз чаще, чем у мужчин. Причиной такого преобладания являются хронические заболевания области заднего прохода у женщин, возможно, особенности половой жизни, инфицирование вирусом папилломы человека.
Диагностика
Плоскоклеточный рак анального канала имеет яркую симптоматику. Важно отметить, что больные с бессимптомным течением практически не встречаются.
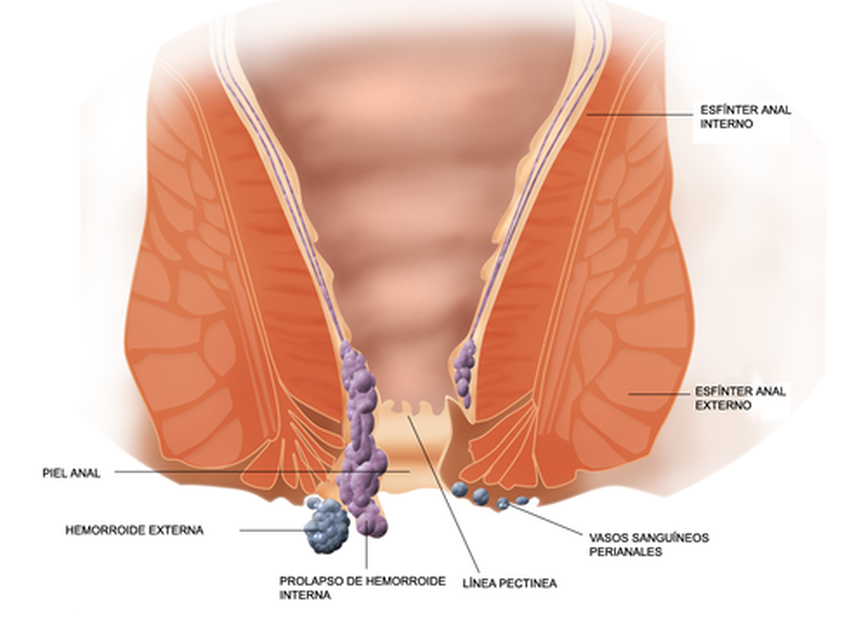
Самый частый и самый ранний симптом плоскоклеточного рака этой локализации является примесь алой крови в кале (более чем у 90%) больных. Нужно отметить, что такой симптом часто имеется при геморрое, что дезориентирует пациентов и врачей.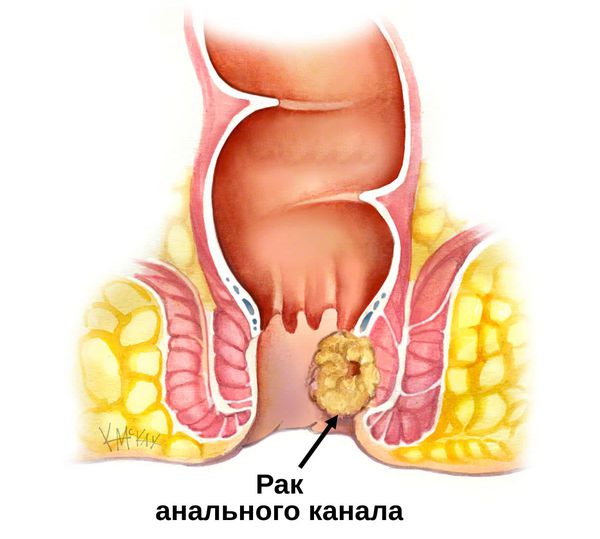 Реже наблюдаются такие выделения из заднего прохода как слизь, гной.
Реже наблюдаются такие выделения из заднего прохода как слизь, гной.
Реже наблюдаются такие симптомы, как запоры, тенезмы (позывы), ощущение инородного тела в заднем проходе.
Повышение температуры тела отмечается почти у 20% больных при распаде опухоли и выраженном воспалении вокруг нее. У трети больных с распространенным процессом наблюдаются такие симптомы как слабость, похудание и пр.
Размеры опухоли колеблются от 0,5 до 15 см и у трети больных составляют более 5 см в диаметре. Следует подчеркнуть, что более чем у 30% больных нижний край опухоли определяется на глаз при обычном осмотре области заднего прохода. Несмотря на яркую клиническую картину, простоту и доступность диагностики у значительной части пациентов, нередки случаи диагностических ошибок. При первичном обращении к врачу в более чем 30% случаев устанавливается ошибочный диагноз (парапроктит, трещина заднего прохода, паховая или бедренная грыжа, полип, папиллома, язва промежности, аденома предстательной железы).
Следует подчеркнуть, что более чем у 30% больных нижний край опухоли определяется на глаз при обычном осмотре области заднего прохода. Несмотря на яркую клиническую картину, простоту и доступность диагностики у значительной части пациентов, нередки случаи диагностических ошибок. При первичном обращении к врачу в более чем 30% случаев устанавливается ошибочный диагноз (парапроктит, трещина заднего прохода, паховая или бедренная грыжа, полип, папиллома, язва промежности, аденома предстательной железы).
По поводу этих ошибочных диагнозов больные длительное время обследуются и лечатся у хирургов, терапевтов, гинекологов, урологов и даже у проктологов и онкологов, У некоторых больных даже выполняются неадекватные операции. Основными причинами диагностических ошибок являются:
- невнимательный опрос больных,
- отсутствие пальцевого исследования прямой кишки,
- отсутствие онкологической настороженности,
- несвоевременное обращение к врачу.
Лишь около 30% больных обращаются к врачу в приемлемые сроки – в первый месяц после появления начальных симптомов заболевания.
Поздняя обращаемость обычно объясняется длительным самолечением по поводу геморроя, а также чувством ложной стыдливости. В связи с этим многие больные поступают в клинику с распространенными стадиями заболевания.
Плоскоклеточный рак анального канала обладает свойствами прорастать в окружающие органы и ткани и метастазировать в лимфатические узлы (в 35% случаев). Чаще всего поражаются паховые и околопрямокишечные лимфатические узлы. Отдаленные метастазы (в легкие и печень) выявляются у 15% больных.
Лечение плоскоклеточного рака
Основными методами лечения рака анального канала является хирургический и лучевой метод. При применении только лучевого метода 5-летняя выживаемость составляет около 7%, а одного хирургического метода – почти 40%. Частота рецидивов в первой группе составляет 85%, а во второй – 62%. Таким образом, операция является более радикальным методом лечения плоскоклеточного рака анального канала по сравнению с лучевым методом.
Наиболее перспективным является метод комбинированного лечения рака анального канала с использованием радиомодификаторов (локальной СВЧ- гипертермии). Такая методика позволяет у 25% больных провести органосохраняющее лечение (т.е. без удаления прямой кишки). 5-летняя выживаемость больных при этом составляет 75%, а рецидивы возникают в 4 раза реже, чем после операции и в 5,5 раза реже, чем после лучевого лечения.
Более эффективным и щадящим методом лечения плоскоклеточного рака анального канала является применение облучения в комбинации с локальной гипертермией, химиотерапией (цисплатин, блеомицин) и антиоксидантами (ретинол, витамин Е, пентоксифиллин, аскорбиновая кислота, цитохром). При отсутствии выраженного эффекта (сокращение опухоли менее чем на 75%) выполняется операция.
Данная методика лечения позволяет добиться полного исчезновения опухоли у 60% больных, а 5-летняя выживаемость при этом достигает более 70%.
Таким образом, самым эффективным является метод терморадиохимиотерапии плоскоклеточного рака анального канала. Он достаточно хорошо переносится больными, не дает тяжелых осложнений, позволяет у значительной части пациентов провести органосохраняющее лечение, т.е. сохранить анальный сфинктер и естественный пассаж (прохождение) каловых масс.
Он достаточно хорошо переносится больными, не дает тяжелых осложнений, позволяет у значительной части пациентов провести органосохраняющее лечение, т.е. сохранить анальный сфинктер и естественный пассаж (прохождение) каловых масс.
Меланомы анального канала
Составляют около 18% всех злокачественных опухолей анального канала и почти 1,5% меланом всех локализаций.
Клиническая картина и диагностика меланом анального канала аналогична таковым плоскоклеточного рака этой зоны. Из диагностических процедур следует особо остановиться на биопсии (взятии кусочка опухоли для исследования). Общеизвестно, что биопсия меланомы строго противопоказана! Однако практические всем больным до госпитализации выполняется биопсия опухоли, что значительно ухудшает прогноз (исход) заболевания.
Меланомы анального канала, как правило, розового цвета, а не черного, как на коже, на глаз не пигментированы. Биопсия способствует генерализации опухолевого процесса и ухудшает отдаленные результаты лечения.
При малейшем подозрении на меланому анального канала должен использоваться менее травматичный, но диагностически не менее информативный метод – цитологическое исследование мазков-отпечатков, взятых с поверхности опухоли.
Местно-распространенные формы при меланоме анального канала встречаются гораздо реже, чем при плоскоклеточном раке, но меланомы этой локализации отличаются ранней генерализацией процесса и отдаленным метастазированием.
Местное рецидивирование после местного иссечения небольших меланом наблюдается редко. Это позволяет при небольших экзофитных (растущих кнаружи) меланомах, особенно на ножках применять сфинктеросохраняющий метод лечения – криодеструкцию (низкие температуры).
При размерах опухоли менее 3 см применение криодеструкции является адекватным, радикальным методом лечения. При этом местного рецидива у этих больных не отмечается.
Отдаленные результаты лечения при меланомах анального канала в основном неудовлетворительные: 5-летняя выживаемость составляет 17%.
Неэпителиальные злокачественные опухоли анального канала
Составляют около 8% всех злокачественных опухолей анальной зоны и имеют строение лейомиосаркомы, рабдомиосаркомы, шванномы и др.
Все эти опухоли мало чувствительны к облучению и химиотерапии.
Радикальным методом лечения является операция (брюшно-промежностная экстирпация {удаление} прямой кишки).
Местное иссечение таких опухолей не является адекватным методом лечения и ведет к рецидиву (повторному росту) опухоли.
Общая 5-летняя выживаемость составляет около 35%.
Врач проктолог запись на приём в областной больнице Оренбурга.
Услуги колопроктолога
Колопроктолог (проктолог) занимается диагностикой, лечением и профилактикой заболеваний заднего прохода, толстой кишки и параректальной зоны. К их числу относят такие проктологические заболевания, как:
- геморрой
- Колит
- Дисбактериоз
- Полипы
- Трещины анального прохода
Болезни часто протекают со скрытыми симптомами и проявляются в хронической форме.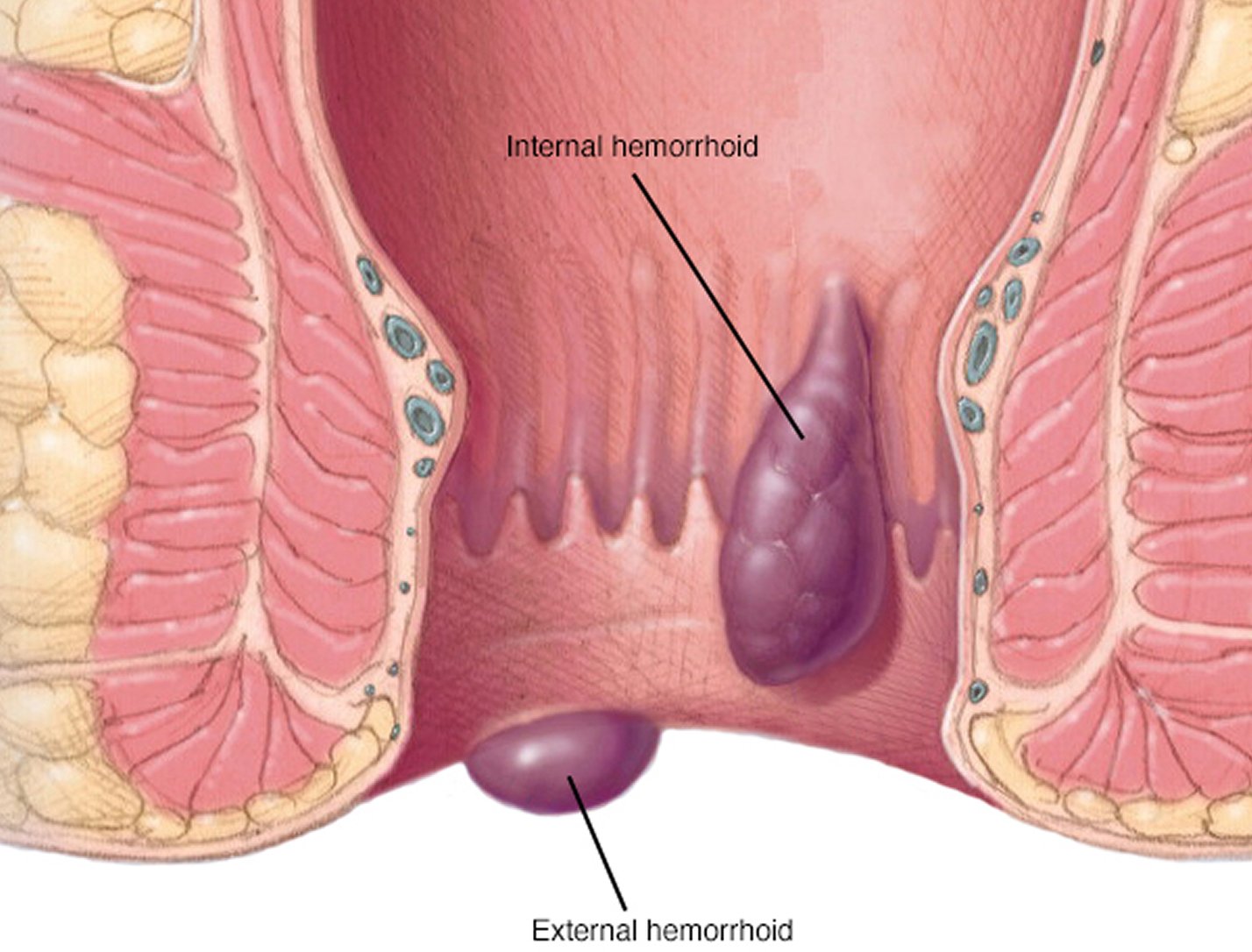 Чтобы предупредить развитие нежелательных последствий, необходимо записаться на осмотр колопроктолога. Особенно важно ежегодно проходить обследование врача-колопроктолога людям 40 лет и старше. Ниже перечислены симптомы, при которых визит к проктологу откладывать нельзя.
Чтобы предупредить развитие нежелательных последствий, необходимо записаться на осмотр колопроктолога. Особенно важно ежегодно проходить обследование врача-колопроктолога людям 40 лет и старше. Ниже перечислены симптомы, при которых визит к проктологу откладывать нельзя.
- Диарея или запоры
- Краснота, боль, зуд, жжение в заднем проходе
- Слизистые, гнойные, кровяные выделения из ануса
- Трещины, отёки, шишки вокруг ануса
- Ощущение инородного тела в заднем проходе
- выход наружу геморроидальных узлов
Ранняя диагностика и грамотное лечение, назначенное специалистом, позволяют избавиться от многих патологий, в том числе и опасных в плане злокачественного перерождения.
К наиболее распространённым причинам заболеваний толстого кишечника относят:
- Сидячий образ жизни
- Неправильное питание: обилие жирной, острой, мучной еды и алкоголя
- Стрессы, нервные срывы
- Врождённые аномалии
Перечисленные факторы опасны тем, что нарушают состав микрофлоры кишечника, травмируют слизистую оболочку и вызывают воспалительные процессы. В толстом кишечнике проходит всасывание жидкости и формирование каловых масс.
В толстом кишечнике проходит всасывание жидкости и формирование каловых масс.
На приём к бесплатному проктологу даёт направление терапевт поликлиники по месту жительства. Однако врач-колопроктолог – узкопрофильный специалист, который есть не в каждой поликлинике. В ООКБ №2 организован платный прием специалиста. Для осмотра больных в кабинете колопроктолога оборудован специальный кабинет, где проводятся исследования прямой кишки: ректороманоскопия, лигирование геморроидальных узлов.
Подготовка к приёму врача-проктолога
Для успешной консультации специалиста и точных данных обследований необходимо подготовиться к приему. Для этого выполняют несколько простых рекомендаций.
За 3-4 дня до похода к врачу исключают из рациона продукты, вызывающие газообразование. Это газированные напитки, молоко и молочные продукты, бобовые, лук, виноград, груши, яблоки, персики, редька, репа, все виды капусты. Вместо них употребляют каши, нежирное мясо, рыбу, супы, бездрожжевой хлеб, отварные или запечённые фрукты и овощи, омлеты, бульоны, желе. На приём к проктологу лучше приходить натощак, но при сильном чувстве голода принимают нежирный кефир или йогурт.
На приём к проктологу лучше приходить натощак, но при сильном чувстве голода принимают нежирный кефир или йогурт.
Прием и диагностика
В день обращения специалист проводит комплексное обследование. Поэтому пациенту необходимо принести результаты анализов, выписки из стационара – все документы, имеющие отношение к болезни. Так врач точнее и быстрее составит общую картину болезни.
Платный прием врача-проктолога в ООКБ№2 включает первичное обследование, ректороманоскопию и консультацию. По показаниям могут назначаться дополнительные исследования: УЗИ брюшной полости, биопсия.
В колопроктологии используют такие виды диагностики:
- Аноскопия
- Копрограмма
- Анализы на онкомаркеры
- Ректороманоскопия
- Колоноскопия
Для диагностики заболеваний во время консультации проводится опрос и общий осмотр пациента. Методом пальцевого исследования врач оценивает состояние слизистой прямой кишки, околокишковых тканей, геморроидальные узлы и шишки. Берётся для исследования отделяемое прямой кишки.
Берётся для исследования отделяемое прямой кишки.
Виды исследования
Для выявления проктологических заболеваний применяются пальцевые и инструментальные методы диагностики. Ректороманоскопия — это наиболее точный метод эндоскопического обследования прямой кишки и нижнего отдела сигмовидной кишки. Процедура позволяет осмотреть внутреннюю поверхность прямой кишки на расстоянии 25-30 см от заднего прохода.
Ректороманоскоп – это трубка с осветительным прибором и устройством подачи воздуха. Во время обследования прибор вводится в кишечник через анальное отверстие.
- С помощью ректоскопа:
- берут гистологический материал для биопсии
- проводят электрокоагуляцию новообразований
- удаляют полипы
- устраняют инородные тела
- выполняю коагуляцию сосудов при кровотечениях
Противопоказаний для ректороманоскопа нет, однако при некоторых состояниях и заболеваниях процедуру откладывают. Это касается таких состояний, как:
Это касается таких состояний, как:
- профузное кровотечение из кишки
- сужение её просвета врождённого или приобретенного характера
- острые воспалительные заболевания анального канала и брюшной полости
- острая трещина анального канала
Колопроктолог Оренбургской областной клинической больницы проводит ректороманоскопию безболезненно, дополнительная анестезия не требуется.
К ректороманоскопии необходимо подготовиться. Для этого из питания за 3-4 дня исключают грубую волокнистую пищу: овощи, фрукты, бобовые, мучные продукты. За сутки до ректороманоскопии разрешается есть омлет, манную кашу, желе, бульон. Вечером делают клизму с 1,5-2 л теплой воды. Такая подготовка позволит доктору получить полную картину состояния кишечника, правильно поставить диагноз и назначить подходящее лечение.
Процедура выполняется натощак. Современные ректороманоскопы выводят информацию на экран, ведут фото-и видео-фиксацию обследования.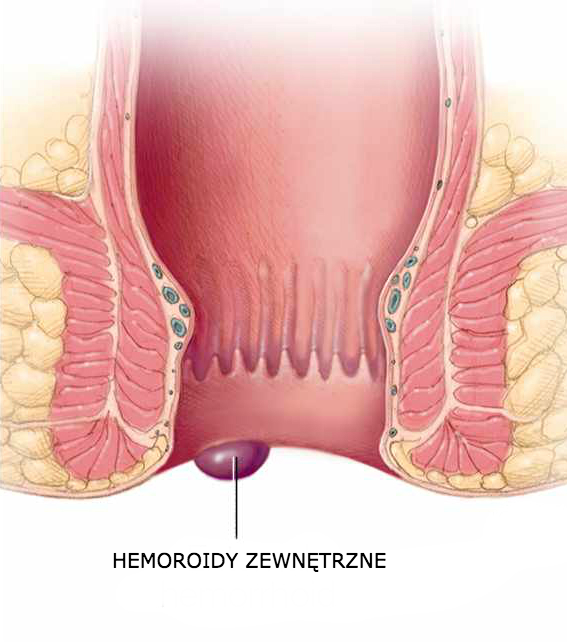 Пациент может видеть происходящее на экране монитора. После обследования врач рассказывает о состоянии кишечника, отвечает на вопросы пациента, ставит диагноз и назначает максимально подходящий метод лечения. Фото- и видеофиксация процедуры позволяют наглядно показать пациенту, что происходит в кишечнике. А доктору дают возможность отследить динамику заболевания.
Пациент может видеть происходящее на экране монитора. После обследования врач рассказывает о состоянии кишечника, отвечает на вопросы пациента, ставит диагноз и назначает максимально подходящий метод лечения. Фото- и видеофиксация процедуры позволяют наглядно показать пациенту, что происходит в кишечнике. А доктору дают возможность отследить динамику заболевания.
Лигирование геморроидальных узлов латексными кольцами – одна из самых популярных методик лечения геморроя II –III стадий. Для процедуры разработано специальное устройство – лигатор, с помощью которого на ножку геморроидального узла надевается латексное кольцо. В результате этой процедуры кольцо сдавливает ножку. Прекращается приток крови к узлу и он постепенно отмирает. Через 7-12 суток геморроидальный узел отторгается и выходит вместе с кольцом наружу во время дефекации.
Этот способ лечения популярен среди врачей и пациентов благодаря его простоте и эффективности. Он применяется в том числе и среди тех больных, которым противопоказано проведение радикальных хирургических операций или других методов устранения геморроя.
За один сеанс проводится лигирование одного геморроидального узла. Важным условием для проведения процедуры является наличие выраженной границы геморроидального узла. Комплексное лечение проводится за 2-3 сеанса. При необходимости процедуры повторяют. Лигирование выполняется без общего наркоза или спинальной анестезии. Это делает её доступной для тех групп пациентов, которым противопоказаны данные виды обезболивания.
Запись на прием
Платный приём колопроктолога – это не больно, не страшно. Обследования у специалиста помогает справиться с заболеваниями на начальной стадии. Безоперационные методы лечения позволяют вернуться к активному образу жизни в короткие сроки.
Врач-колопроктолог ООКБ№2 применяет малотравматичные, безоперационные методы лечения. Все манипуляции выполняются амбулаторно, без помещения пациента в стационар. Врач помогает подобрать режим и рацион питания, лечит воспалительные заболевания прямой кишки и занимается профилактикой злокачественных образований желудочно-кишечного тракта.
Врач-колопроктолог применяет современные методы лечения, медикаментозную терапию, физиотерапевтическое лечение. Дает рекомендации по коррекции образа жизни, подбирает сбалансированную диету. Для записи на платный приём колопроктолога заполните форму на сайте или позвоните по телефону.
Правда ли, что сидение на холодной поверхности вызывает геморрой?
- Клаудиа Хаммонд
- BBC Future
Автор фото, Thinkstock
Подпись к фото,Люди, страдающие геморроем, могут испытывать дискомфорт, сидя на твердой поверхности
Мало что говорит в пользу этого стереотипа, зато имеется масса сведений о том, как избежать этой проблемы, уверяет корреспондент BBC Future.
Если вы принадлежите к числу чувствительных натур, возможно, вам лучше почитать что-нибудь другое. Я вас пойму.
Но пусть никто не говорит, будто в этой рубрике («Медицинские мифы») стесняются говорить о неудобных или неприятных вещах, когда надо развенчать очередной миф.
Примером нашей всеядности является этот материал, посвященный народным представлениям о геморрое.
Говоря об этой проблеме, с уверенностью можно утверждать две вещи.
Во-первых, она на удивление широко распространена: целых 50% людей хотя бы раз в жизни страдали этим заболеванием.
Во-вторых, представление о том, будто причиной геморроя является сидение на холодной (и часто — влажной) поверхности, при ближайшем рассмотрении оказывается весьма далеким от истины.
Что такое геморрой?
Прежде чем мы обратимся к изучению имеющихся данных, небесполезно будет объяснить, что вообще такое геморрой.
Геморрой – это зудящие бугристые узелки, которые образуются из сосудистых сплетений, расположенных в области заднего прохода. Иногда на ощупь они напоминают мягкие шарики — некоторые даже сравнивают их с небольшой гроздью винограда.
Люди, страдающие геморроем, могут испытывать дискомфорт при сидении на твердых поверхностях — возможно, в этом и кроется причина мифа о вреде воздействия холода.
Но учитывая, что одним из способов облегчения боли, особенно при развитии тромбов в кровеносных сосудах, являются холодные компрессы, сидение на холодном как раз таки может оказаться полезным.
Взаимосвязь между температурой и развитием геморроя практически не изучена.
Однако в рамках исследования, проведенного в 2009 году в Германии, сидение на холодной поверхности рассматривалось в качестве одного из множества факторов, которые могут влиять на возникновение этого заболевания.
Ученые сравнили две группы людей: одни испытывали болевые ощущения, связанные с выпадением и уплотнением геморроидальных узлов, другие — нет.
По результатам самых разнообразных экспериментов — от поднятия тяжестей до кашля, чихания, поглощения острых блюд и использования влажных салфеток для интимной гигиены — не было обнаружено никакого влияния ни одного из исследованных факторов (даже сидения на холодных поверхностях) на вероятность развития геморроя.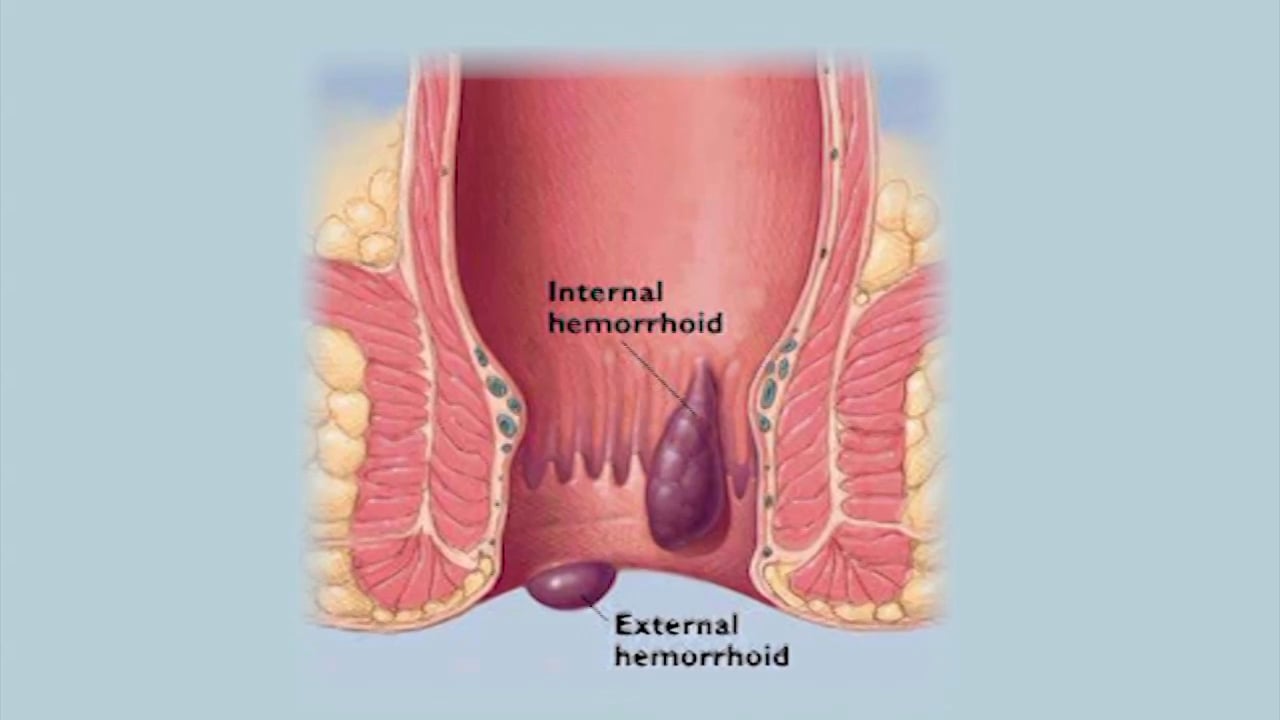
(Материалы исследования на английском языке размещены здесь, но имейте в виду, что в них содержатся соответствующие, довольно пугающие фотографии).
Хотя геморрой никак не связан с сидением на холодных или горячих поверхностях — и, по-видимому, ни с одним другим фактором из исследованных немецкими учеными, по крайней мере, понятно одно.
Конкретнее — почему такой проблеме подвержена именно эта часть тела.
Слабое место
Врач-терапевт Энн Робинсон поясняет: “Просто это одно из слабых мест организма”. Причина состоит в том, что в области заднего прохода соединяются три разные венозные системы.
Небольшое набухание этих вен может быть полезно, поскольку способствует расширению кавернозных тел и предотвращает недержание стула.
Однако чрезмерное их набухание приводит к выпиранию вен в задний проход, что вызывает дискомфорт и болевые ощущения.
Не исключены и кровотечения.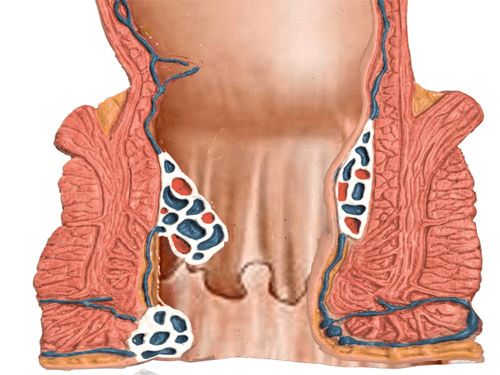 В случае их возникновения необходимо пройти медицинское обследование, поскольку кровотечения также могут быть симптомами рака кишечника.
В случае их возникновения необходимо пройти медицинское обследование, поскольку кровотечения также могут быть симптомами рака кишечника.
Все, что вызывает прилив крови к органам таза (например, беременность), осложняет течение геморроя. Запоры создают давление на вены и вынуждают человека тужиться так сильно, что геморроидальные узлы могут выпасть и вызвать боль, в том числе острую.
Но не все так плохо. Существуют сведения о том, как предотвратить возникновение этого заболевания.
Немецкие ученые выяснили, что у тех, кто часто принимает душ или ванну, геморрой развивается реже, а те, кто сильно тужится при дефекации, напротив, входят в группу повышенного риска.
Для профилактики геморроя полезно все, что предотвращает запоры, — продукты питания с высоким содержанием клетчатки (овощи, злаки и орехи), физические нагрузки для поддержания нормального веса и обильное питье.
Кроме того, важно не сдерживать соответствующие позывы, а сразу отправляться в туалет. Кстати, надеюсь, вы не читаете эту статью, сидя на унитазе.
Кстати, надеюсь, вы не читаете эту статью, сидя на унитазе.
Как показывают результаты исследований, люди, которые читают в туалете, проводят там больше времени, чем это необходимо, и в результате тужатся без надобности.
А задача этой рубрики состоит в том, чтобы рассказывать о болезнях, а не провоцировать их.
Ограничение ответственности. Вся информация, содержащаяся в настоящей статье, приводится исключительно для общего сведения и не может рассматриваться как альтернатива рекомендациям вашего лечащего врача или иного медицинского работника. Би-би-си не несет ответственности за информацию, размещенную на внешних сайтах, ссылки на которые приводятся в статье, и не поддерживает никакие коммерческие продукты или услуги, упоминаемые или рекомендуемые на любом из этих сайтов. В случае появления проблем со здоровьем немедленно обратитесь к своему терапевту.
Шишка возле ануса: причины и лечение
Если у вас возле ануса появилась шишка, это может свидетельствовать об обострении геморроя.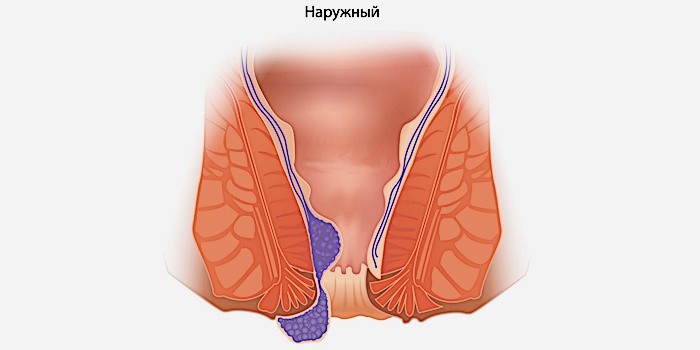 Специалисты определяют данную патологию как воспаление вен в нижней части прямой кишки и заднего прохода. Шишка возле ануса, как правило, болит и вызывает сильный дискомфорт, отек или зуд в близлежащей области. А в фекальных испражнениях можно разглядеть частички крови.
Специалисты определяют данную патологию как воспаление вен в нижней части прямой кишки и заднего прохода. Шишка возле ануса, как правило, болит и вызывает сильный дискомфорт, отек или зуд в близлежащей области. А в фекальных испражнениях можно разглядеть частички крови.
Существует ряд условий, провоцирующих появление названной проблемы. Например, запор или диарея, сидячая работа, анальный половой контакт, беременность, ожирение и болезни печени. При этом дискомфорт и набухание могут появляться и уходить в течение 3-5 дней.
Геморрой может сформировать шишку как внутри анального канала, так и внешне. Но в современной медицине, к счастью, существует целый ряд вариантов для лечения патологии и профилактики ее появления.
Кстати, кроме геморроя, есть несколько других заболеваний, которые могут также вызывать появление шишек возле заднего прохода. В статье мы расскажем о них подробнее.
Анальные гематомы
Если у вас появилась шишка возле ануса, болит она и вызывает сильный дискомфорт, это может быть не только геморрой.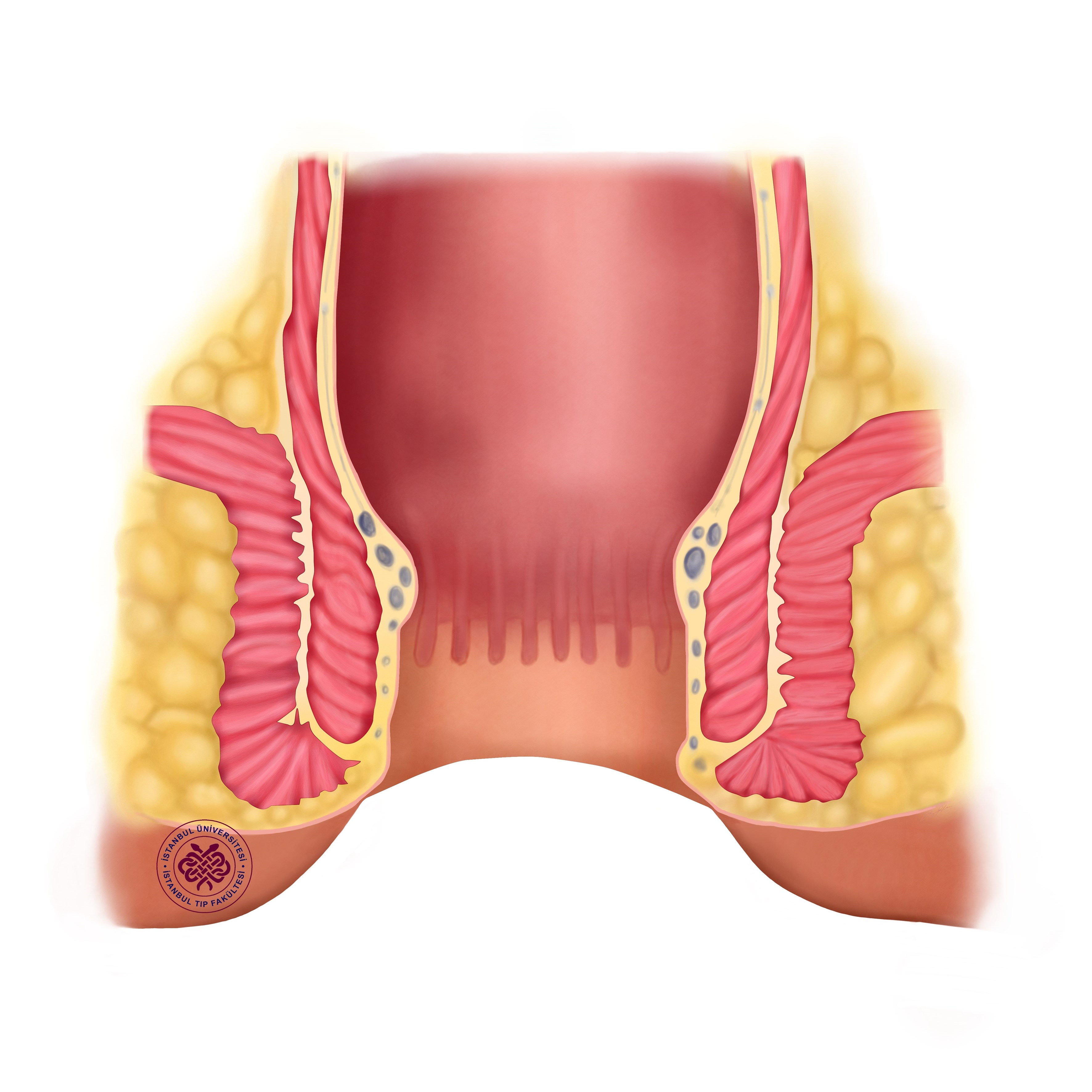 Симтомы, похожие на упомянутое заболевание, вызывает еще одно явление — анальная гематома. Причиной ее появления является разрыв кровеносного сосуда около ануса, который вызывает скопление крови под кожей.
Симтомы, похожие на упомянутое заболевание, вызывает еще одно явление — анальная гематома. Причиной ее появления является разрыв кровеносного сосуда около ануса, который вызывает скопление крови под кожей.
Эти шишки, как правило, вызваны подъмемом тяжестей, напряжением во время запора и даже сильным кашлем, и могут быть очень болезненным. Обычно такие припухлости начинают заживать сами по себе, хотя этот процесс может длиться около 3 месяцев.
Контагиозный моллюск
Другой тип шишек, которые могут возникнуть как возле ануса, так и на любом участке тела, — это новообразования, вызванные вирусом контагиозного моллюска. Несмотря на то что они совершенно безвредны, набухать такие шишки могут до 1 см в диаметре и оставаться на коже от 6 до 12 месяцев.
Инфицирование передается контактным путем и легко может распространиться на другие части тела. Эти маленькие бугорки исчезают самостоятельно, но в некоторых случаях от них избавляются при помощи прижигания (йодом, чистотелом, перекисью водорода, кислотами), а также с помощью лазера, криотерапии и т. п.
п.
Анальные бородавки
Обычно рассматриваются как доброкачественный нарост в прианальной зоне. Они не являются болезненными, но могут распространяться и размножаться. Появление бородавок вызвано вирусом папилломы человека (ВПЧ), передающимся половым и бытовым путем. Такая шишка возле ануса может быть не единичной и проявляться возникновением трещин в заднем проходе, в виде зуда и кровянистых выделений.
Медикаментозное лечение анальных бородавок направлено на продление ремиссии и включает в себя терапию трихлоруксусной кислотой или препаратом «Солкодерм». При риске появления злокачественных образований применяется хирургическое вмешательство (криодеструкция и лазерная терапия).
Анальный абсцесс
Является болезненным состоянием, в котором рядом с задним проходом наблюдается скопление гноя. В большинстве случаев эта патология является результатом инфицирования анальных желез через трещины заднего прохода, при воспалительных заболеваниях кишечника, а также при заболеваниях, передающихся половым путем.
Анальной абсцесс чаще всего проявляется как болезненная твердая шишка возле ануса. Она может быть красного цвета и теплой на ощупь. Лечение проводят хирургическим путем, делая на пораженном месте разрез и дренаж – это наиболее успешный способ избавления от названной патологии.
Анальный рак
Шишка внутри, возле ануса или появление алой крови с примесью слизи в кале, сопровождающиеся ощущением «инородного тела» в заднем проходе, общим недомоганием и снижением аппетита, может стать симптомом такого редкого заболевания, как рак анального канала. На первых стадиях развития названную патологию часто путают с проявлением геморроя. Но усиливающиеся постоянные боли в заднем проходе должны насторожить пациента, особенно если они начинают иррадиировать в половые органы, низ живота или бедра.
Лечение анального рака проводится только после тщательной диагностики и определения стадии заболевания. Как правило, проводятся сеансы лучевой и химиотерапии, а также оперативное вмешательство.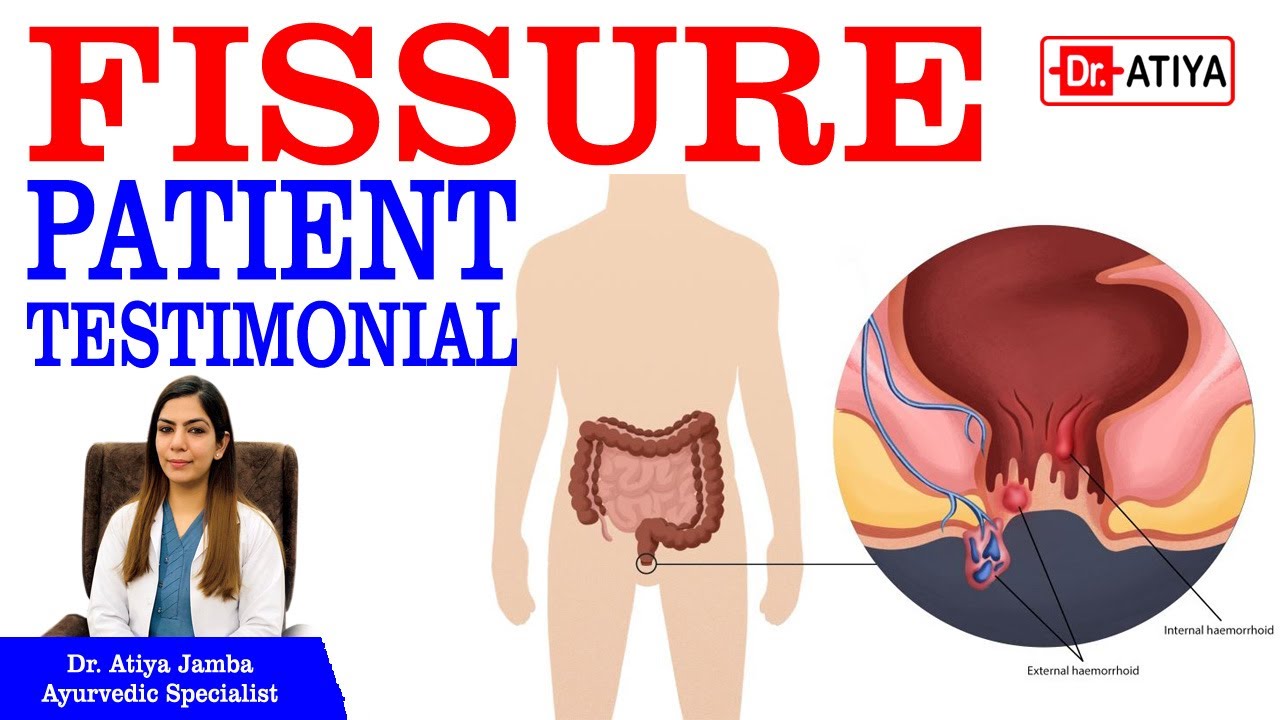
Геморроидальные шишки
Подобные образования являются самой частой причиной появления новообразований возле ануса. Эта болезнь варьируется от легкой, до хронической формы. Во многих случаях шишку даже в легкой форме следует лечить, хоть они и могут самостоятельно появляться и исчезать время от времени. Для этого эффективна медикаментозная терапия, подробнее о которой мы расскажем далее.
Анальный канал является последней частью толстой кишки и имеет длину около 4 см. На нижнем его конце имеется анальное отверстие, через которое проходят фекалии. На верхнем торце анальный канал соединяется с прямой кишкой. Сеть небольших вен в пределах слизистой оболочки анального канала иногда наливаются кровью, из-за чего отдельные сосуды становятся больше, чем обычно. Воспаленные вены могут сформировать одно или несколько небольших вздутий, называемых шишками.
Какие существуют типы геморроидальных шишек?
Внутренние шишки образуются примерно на 2-3 см вглубь заднего прохода в верхней части анального канала. Внутренние шишки обычно безболезненны, так как верхняя зона анального канала не имеет болевых нервных волокон. Внешние шишки образуются ниже — в нижней части анального канала. Они могут быть болезненными, так как эта область имеет достаточную чувствительность.
Внутренние шишки обычно безболезненны, так как верхняя зона анального канала не имеет болевых нервных волокон. Внешние шишки образуются ниже — в нижней части анального канала. Они могут быть болезненными, так как эта область имеет достаточную чувствительность.
Терминология в описываемом случае может быть немного запутанной. Вы наверняка подумали, что внешние шишки могут быть только за пределами анального канала, но это не всегда так. Есть внешние новообразования, которые на самом деле внутри анального отверстия, а внутренние могут быть достаточно большими и свисать за пределы ануса. В медицине они разделены на 4 класса в зависимости от их тяжести и размера:
- Небольшие вздутия на внутренней стенке анального канала. Они не могут быть замечены снаружи заднего прохода и являются общими у некоторых людей. Такие шишки увеличиваются до второй степени или более.
- Эти шишки могут частично выталкиваться из анального отверстия, когда вы идете в туалет, но быстро возвращаются в исходное положение по завершении процесса.

- Сильно выпирают или даже свисают из заднего прохода, когда вы сидите в туалете. Тем не менее вы можете вправить их внутрь ануса пальцем.
- Вздутия на последней стадии постоянно свисают из ануса, и вы не можете затолкнуть их обратно внутрь. Иногда они становятся довольно большими и болезненными.
Как развивается геморроидальная шишка возле ануса, фото, представленное в статье, показывает довольно наглядно.
Что вызывает геморроидальные шишки
Причины воспаления вен в пределах слизистой оболочки анального канала, которые приводят к геморроидальным шишкам, окончательно не ясны. Некоторые из них могут развиваться без видимых на то причин. Тем не менее полагают, что повышенное давление внутри и вокруг заднего прохода и анального канала может быть основной причиной во многих случаях:
- Запор увеличивает давление внутри и вокруг вен в области заднего прохода и, как представляется, является общей причиной развития шишек.
- Беременность, вероятно, тоже может располагать к появлению шишек, это происходит из-за давления плода на прямую кишку, вызывая напряжение.
 Изменение гормонального фона во время беременности тоже может оказывать влияние на вены.
Изменение гормонального фона во время беременности тоже может оказывать влияние на вены. - С возрастом ткани заднего прохода могут стать менее крепкими.
- Некоторые люди могут наследовать ослабленные вены в анальной области.
Симптомы геморроидальных шишек
Симптомы заболевания могут варьироваться, а иногда и попросту отсутствовать.
Наиболее распространенным признаком является кровотечение после испражнения. Кровь, как правило, ярко-красного цвета и может быть замечена на туалетной бумаге или в унитазе. Геморроидальные вздутия могут свисать за пределы анального отверстия. А более тяжелые шишки не могут быть вправлены внутрь.
Небольшие новообразования обычно безболезненны. А более крупные могут вызывать некоторую боль, раздражение или зуд. Воспаление может раздражать кожу вокруг заднего прохода. Больной испытывает чувство наполненности в заднем проходе при испражнении.
Шишки, которые свисают, могут мешать притоку крови, и поэтому их необходимо удалить хирургическим путем, что может быть достаточно болезненной процедурой. Возможным осложнением является тромбоз, хоть это и редкое явление, но оно способно вызывать сильный дискомфорт. Синяя шишка возле ануса является основным симптомом тромбоза.
Возможным осложнением является тромбоз, хоть это и редкое явление, но оно способно вызывать сильный дискомфорт. Синяя шишка возле ануса является основным симптомом тромбоза.
Что делать если возле ануса вылезла шишка
Основным моментом в правильном лечении является поддержание мягкого стула. Следует избегать запоров и напряжений анального канала во время испражнения, это можно сделать несколькими эффективными способами:
- Употребляйте в пищу много клетчатки в виде фруктов, овощей, круп, цельнозернового хлеба и т. д.
- Пейте много жидкости. Взрослые — не менее двух литров (6-8 стаканов) в день. Большая часть жидкости выйдет с мочой, но некоторое количество попадёт в кишечник и смягчит кал. Учтите, что алкогольные напитки обезвоживают и могут негативно сказаться на развитии болезни. Слишком много кофеина также следует избегать.
- Если диета с высоким содержанием клетчатки не помогает, вы можете принимать пищевые добавки, такие как метилцеллюлоза или отруби.
 Их приобретают в аптеке. Это также помогает смягчить кал, что облегчает испражнение.
Их приобретают в аптеке. Это также помогает смягчить кал, что облегчает испражнение. - Избегайте употребления обезболивающих препаратов, которые содержат кодеин, так как они являются частой причиной запоров. Тем не менее простые болеутоляющие средства, такие как «Парацетамол», способны помочь без побочных действий.
Различные препараты и средства широко используются при лечении геморроидальных шишек. Они смогут значительно облегчить симптомы, такие как дискомфорт и зуд:
- Мягкий успокаивающий крем, мазь или суппозиторий может снять боль и зуд. Наиболее эффективными будут препараты, которые обладают анестезирующим свойством. Вы должны использовать только один из таких средств в течение коротких промежутков времени (5-7 дней). Если вы используете его дольше, анестетик может раздражать или повышать чувствительность кожи вокруг заднего прохода.
- Препараты, содержащие кортикостероид могут быть рекомендованы врачом, если вокруг шишек наблюдается воспаление.
 Стероиды уменьшают раздражение и могут помочь убрать отеки вокруг пораженной зоны. Но не стоит использовать стероидную мазь более семи дней.
Стероиды уменьшают раздражение и могут помочь убрать отеки вокруг пораженной зоны. Но не стоит использовать стероидную мазь более семи дней.
Кольцевание как лечение
Кольцевание является распространенным методом лечения второго и третьего класса шишек. Эта процедура обычно выполняется хирургом в поликлинике. Шишка захватывается пинцетом или всасывающим устройством, затем помещают резинку на основание геморроидального узла. Это отсекает приток крови к шишке, которая вследствие этого отмирает и спадает через несколько дней.
Зуд в заднем проходе, диагностика и лечение
Зуд в заднем проходе
Зуд в заднем проходе чаще является не отдельным симптомом, а вполне самостоятельным заболеванием, имеющим идентичное название. В этом случае он считается первичным и идиопатическим, то есть не имеющим явных причин возникновения. Однако зуд в заднем проходе может быть и вторичным, то есть являться симптомом какого-либо заболевания. В этом случае необходимо в первую очередь лечить само заболевание.
В этом случае необходимо в первую очередь лечить само заболевание.
Какие причины вызывают зуд в заднем проходе? Перечислим основные из них:
- Заболевания прямой кишки – это очень частая причина возникновения зуда в анальном проходе. Существует множество заболеваний этой группы, при которых наблюдается данный симптом. Это геморрой, кондиломы в заднем проходе (остроконечные), трещины анального отверстия, различные опухоли в области прямой кишки, проктосигмоидит в хронической форме и другие.
- Гинекологические заболевания – естественно, что эта группа причин относится только к зуду в анальном проходе у женщин. Этот симптом может быть свидетельством вульвовагинита или каких-либо нарушений вагинальной секреции.
- Венерические заболевания и инфекции мочеполовой системы – зуд в заднем проходе является симптомом таких заболеваний, передающихся половым путем, как хламидиоз и трихомониаз.
 Он может появиться при хроническом простатите, от которого страдает почти половина зрелого мужского населения планеты, а также при уретрите.
Он может появиться при хроническом простатите, от которого страдает почти половина зрелого мужского населения планеты, а также при уретрите. - Кожные заболевания – зуд в анальном проходе часто сопровождает такое заболевание, как псориаз. Но он также может проявиться как контактный дерматит при использовании присыпок, туалетной бумаги или ношении одежды, раздражающей кожные покровы.
Это далеко не полный список причин, из-за которых может появиться зуд в заднем проходе. Он может быть симптомом сахарного диабета или болезней печени, различных грибковых поражений, аллергической реакцией на определенные продукты питания или алкоголь, побочным эффектом применения пенициллина, тетрациклина или эритромицина, и даже следствием депрессии или тревожных состояний.
По какой причине не возник бы зуд в заднем проходе, необходимо обратиться за консультацией к специалисту-проктологу. Он проведет визуальный осмотр кожи анального отверстия и назначит ряд анализов и процедур, которые помогут установить точный диагноз. Это кровь на сахар, анализ мочи, кал на яйца глистов и дисбактериоз, аноскопия, колоноскопия.
Это кровь на сахар, анализ мочи, кал на яйца глистов и дисбактериоз, аноскопия, колоноскопия.
Лечение анального зуда
При любом лечении анального зуда необходимо выполнять гигиенические мероприятия: не расчесывать кожу в области анального отверстия, исключить горячие ванны и долгое мытье вообще. При этом необходимо использовать такое мыло и шампунь, которые не будут усиливать зуд. Нужно всегда следить за тем, чтобы кожа вблизи анального отверстия была сухой. Для этого не лишним будет применение мягких прокладок, которые следует регулярно менять. Стул также должен быть регулярным. Для облегчения состояния и скорейшего заживления трещин и царапин в области заднего прохода врач может назначить специальные свечи и мази.
Парапроктит — Клиника 29
Парапроктит – это гнойное воспаление жировой клетчатки, расположенной вокруг прямой кишки и анального сфинктера. Гнойный парапроктит бывает острым и хроническим. Острый парапроктит заключается в формировании абсцессов (ограниченных полостей с гноем) жировой клетчатки.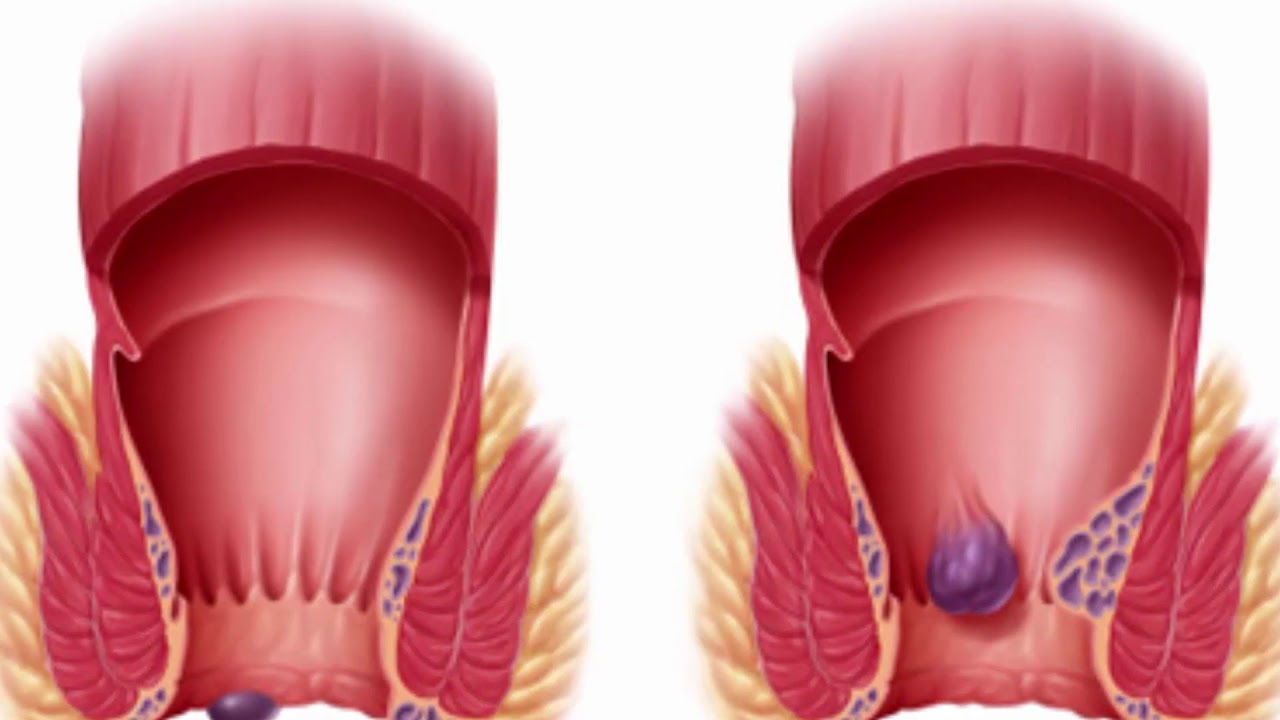 Хронический парапроктит проявляется параректальными (околопрямокишечными) и перианальными (вокруг анального отверстия) свищами, возникающими нередко после перенесенного острого парапроктита. Парапроктит является наиболее частым заболеванием прямой кишки после геморроя.
Хронический парапроктит проявляется параректальными (околопрямокишечными) и перианальными (вокруг анального отверстия) свищами, возникающими нередко после перенесенного острого парапроктита. Парапроктит является наиболее частым заболеванием прямой кишки после геморроя.
Клиническая картина парапроктита существенно варьирует в зависимости от расположения гнойного очага. В начале заболевания отмечается короткий период с недомоганием, слабостью и головной болью. Отмечается повышение температуры выше 37,5°С с ознобом.
При подкожном парапроктите, когда гнойник располагается около анального отверстия под кожей, симптомы наиболее яркие: болезненная опухоль в области заднего прохода, с покраснением кожи над ней. Боли постепенно нарастают, приобретая интенсивный пульсирующий характер, мешая спать, сидеть, дефекация становится крайне болезненной, над опухолью появляется размягчение. Эта форма парапроктита встречается наиболее часто.
Подслизистый абсцесс располагается под слизистой оболочкой прямой кишки. Симптомы при этом виде расположения аналогичны подкожному парапроктиту, однако болевой синдром и кожные изменения менее выражены.
Симптомы при этом виде расположения аналогичны подкожному парапроктиту, однако болевой синдром и кожные изменения менее выражены.
При ишиоректальном абсцессе гнойный очаг располагается над мышцей, поднимающей задний проход. Из-за более глубокого расположения гнойника местные симптомы более неопределенные: тупые пульсирующие боли в малом тазу и прямой кишке, усиливающиеся при дефекации. Изменения со стороны кожи в виде покраснения, отека, припухлости возникают позже на 5-6 день от появления болей. Общее самочувствие тяжелое: температура может повышаться до 38°С, выражена интоксикация.
Наиболее тяжело протекает пельвиоректальный абсцесс. Это редкая форма острого парапроктита, когда гнойный очаг располагается выше мышц, образующих тазовое дно, от брюшной полости его отделяет тонкий слой брюшины. В начале заболевания преобладают выраженная лихорадка, озноб, боли в суставах. Местные симптомы: боли в тазу и внизу живота. Через 10-12 дней боли усиливаются, появляется задержка стула и мочи.
В отдельную группу выделяют некротический парапроктит. Эта форма парапроктита отличается быстрым распространением инфекции, сопровождается обширными некрозами мягких тканей и требует их иссечения, после чего остаются большие дефекты кожи, требующие кожной пластики.
Хронический парапроктит проявляется гнойными свищами. Устья свищевых ходов могут располагаться около анального отверстия прямой кишки или на отдалении от него на ягодицах. Боль обычно не выражена. Из устья свища часто выделяется гной с примесью фекалий. В ходе развития хронического парапроктита отверстие свища может закрываться, наступает задержка гноя, развитие абсцессов, появляются новые дефекты тканей, прорыв гноя и истечение его в прямую кишку и наружу, некротизация и другие изменения тканей, в значительной степени осложняющие свищи. Таким образом, возникают сложные свищевые системы с разветвлениями свищевого хода, полостными депо и множеством отверстий.
В отделении гнойной хирургии ГКБ29 Вы можете получить экстренную круглосуточную хирургическую помощь при любой из форм острого парапроктита.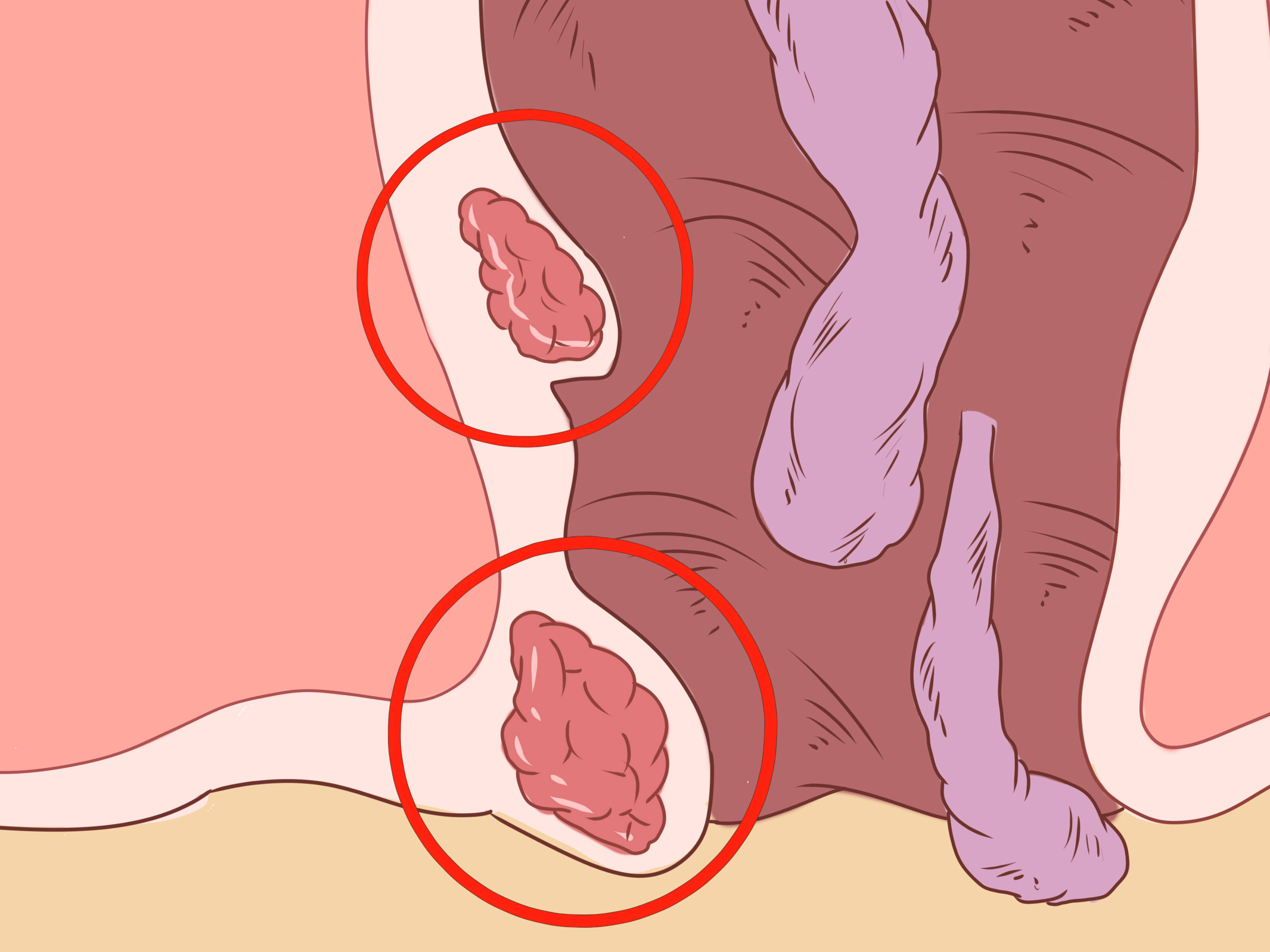 Так же возможна плановая госпитализация для оперативного лечения по поводу хронического парапроктита. Узнать о необходимости оперативного лечения Вы можете на консультации у специалистов отделения в КДЦ ГКБ29.
Так же возможна плановая госпитализация для оперативного лечения по поводу хронического парапроктита. Узнать о необходимости оперативного лечения Вы можете на консультации у специалистов отделения в КДЦ ГКБ29.
В заднем проходе надулась шишка
С различными заболеваниями кишечника сталкивается каждый пятый человек зрелого возраста. Несмотря на деликатность проблемы, надутая шишечка возле анального отверстия должна стать поводом немедленного обращения к опытному специалисту. Любое уплотнение лучше диагностировать на начальном этапе, когда существует минимальный риск для здоровья и серьезные осложнения легко предотвратить.
Причины образования
Шишка возле заднего прохода
Объемная шишка возле анального отверстия зачастую является увеличенным геморроидальным узлом. Она возникает в нижнем отделе ректального канала или окружает его снаружи. На начальной стадии при правильно подобранном лечении от узла можно полностью избавиться.
В редких случаях шишечка в области ануса – это папилломы или полипы. Они не болят, не кровоточат, поэтому долго остаются незамеченными. Образования легко удаляются под местным наркозом и подвергаются тщательному изучению: существует небольшой риск перерастания в онкологическое образование.
Они не болят, не кровоточат, поэтому долго остаются незамеченными. Образования легко удаляются под местным наркозом и подвергаются тщательному изучению: существует небольшой риск перерастания в онкологическое образование.
Если в заднем проходе надулась шишка, которая кровоточит и болит, речь может пойти о серьезном осложнении геморроя – тромбозе узла. При обострении заболевания стенки кровеносных сосудов сильно растягиваются, а в образовавшихся мешочках застаивается венозная кровь. Большие кровяные сгустки скапливаются, и формируется плотный тромб из эритроцитов. Такое осложнение – следствие самолечения или несоблюдения рекомендаций лечащего проктолога. Основные причины этой медицинской проблемы:
- Переохлаждение малого таза.
- Нарушение дефекации: диарея или запоры сильно раздражают слизистую прямой кишки, травмируют геморроидальные узлы.
- Сильное напряжение при оправлении: оно повышает давление и выталкивает наружу увеличенные узелки.
- Постоянная сидячая работа: вены сдавливаются мышцами таза, кровоток замедляется и возникает риск образования больших сгустков.

- Работа или занятия спортом, связанные с подъемом большого веса.
Внутренний и наружный геморрой
Геморрой и заболевания сосудов передаются генетически, возникают при частых травмах ректального отверстия. У женщин появляется такая шишка возле заднего прохода при беременности: растущая матка сдавливает кишечник, чем нарушает нормальное кровообращение и создает постоянное напряжение в ректальной области.
ВАЖНО!
Самым надежным домашним способом лечения начинающегося геморроя является смазывание натуральным…Читать далее
Симптомы тромбоза
При ремиссии геморроя шишка возле заднего прохода не болит. Если развивается тромбоз, пациента начинают беспокоить характерные симптомы:
- Образование приобретает темный цвет, кожа вокруг краснеет и становится отечной.
- Возникает сильный зуд, и даже жжение, которое усиливается при любом напряжении, запоре или диарее.
- Без причины случаются болезненные спазмы в анальной области.

- Геморроидальные узлы выпадают, их невозможно вправить самостоятельно.
- Постепенно болевые ощущения нарастают, не прекращаются в положении «лежа».
- Наблюдается кровотечение при посещении туалета.
Кровотечение при посещении туалета
Если не обращаться к специалисту, воспалительный процесс распространяется на нижний отдел кишечника, вовлекает подкожную клетчатку и тонкую слизистую вокруг ректального канала. Боль не дает провести пальпацию и осмотр анального отверстия. Многие пациенты затягивают с визитом к проктологу, обращаясь с запущенной формой, гнойным парапроктитом и некрозом мягкой ткани.
Стадии заболевания
Распознать самостоятельно тромбоз при геморрое практически невозможно. Если надулась шишечка возле заднего прохода, человек проводит стандартное лечение с помощью свечей или мазей. Драгоценное время уходит и возрастает риск осложнений.
Различают несколько стадий тромбоза:
- Начинается застой крови и ее накопление в поврежденных сосудах, возникают тромбы из кровяных клеток.
 Появляется шишечка возле анального отверстия, которая болит при попытке дотронуться или обработать лекарством. Процесс дефекации становится проблемой. Многие пациенты ошибочно принимают симптомы за обострение геморроя.
Появляется шишечка возле анального отверстия, которая болит при попытке дотронуться или обработать лекарством. Процесс дефекации становится проблемой. Многие пациенты ошибочно принимают симптомы за обострение геморроя. - На второй стадии к имеющимся признакам присоединяется отечность зоны вокруг ануса. Человеку больно даже сидеть на стуле.
- На третьей стадии выпирающие красные узлы заметны визуально, а кожа приобретает синюшный оттенок. Повышается температура тела, озноб, слабость и боль при любом движении.
Особенности лечения при тромбозе узлов
Свечи Анестезол при геморрое
При подтверждении неприятного диагноза врач подбирает лечение исходя из состояния кожи, расположения и внешнего вида шишечки. На первой или второй стадии можно устранить проблему при помощью лекарственных препаратов. На область вокруг ануса прикладывают марлевые тампоны с Гепариновой или Гепатромбиновой мазью, Левомеколем или Троксевазином. Улучшить состояние геморроидальных узлов и снять отек помогут свечи:
Улучшить состояние геморроидальных узлов и снять отек помогут свечи:
Боль при тромбозе облегчают специальными блокадами на основе новокаина или лидокаина. Для этого ампулу раствора разбавляют 1 мл спирта. Воспаленную область обкалывают через каждые 6 часов на протяжении нескольких дней.
Лечение обязательно дополняется венотониками – специальными лекарственными препаратами, которые улучшают кровообращение в сосудах и делают их более эластичными. Поможет снять отечность курс Венаруса или Детралекса.
Если стандартное лечение не приносит облегчения или существует риск некроза ткани, в ход идут хирургические методики:
- Резекция воспаленного узла, которая заключается в удалении болезненной шишечки вместе с тромбом. Это позволяет устранить саму причину заболевания и помогает больному избавиться от геморроя.
- Тромбэкомия: под местным наркозом тромб удаляется из узелка, а кровеносные сосуды остаются целыми. Открытая ранка быстро заживает и человек забывает о боли во время дефекации.

В период восстановления лучше отказаться от спортивных нагрузок, придерживаться специальной диеты и больше отдыхать.
Народные способы лечения
Если в заднем проходе надулась шишка, можно использовать некоторые народные методы. Многие рецепты из полезных компонентов смогут остановить кровотечение и улучшить состояние воспаленного узелка. Среди наиболее эффективных:
- Обработка анальной зоны облепиховым маслом, прикладывание пропитанных тампонов. Органические вещества быстро затягивают трещины, смягчают кожу и предотвращают застои. Это один из немногих рецептов, которые можно использовать женщинам в положении.
- Компрессы из мелко натертого картофеля. Отличные ранозаживляющие свойства показывает кашица из свежего алоэ, смешанного с маслом чайного дерева.
- Принятие сидячих ванночек с отварами зверобоя, череды или коры дуба.
- Ежедневный прием внутрь настоя крапивы, шалфея или коровяка, которые заменяют пациенту чай.
Свечи с облепиховым маслом
Избежать повторного появления тромба в геморроидальных шишечках помогут простые меры профилактики: строгая диета с большим количеством клетчатки, свежих и печеных овощей, каш и салатов. Несколько раз в год следует принимать курс венотоников по рекомендации врача. Легкая гимнастика с элементами йоги и ежевечерние прогулки дополнят лечение, укрепят мышцы живота и наладят перистальтику при запорах.
Несколько раз в год следует принимать курс венотоников по рекомендации врача. Легкая гимнастика с элементами йоги и ежевечерние прогулки дополнят лечение, укрепят мышцы живота и наладят перистальтику при запорах.
Подробнее…
Начавшийся геморрой проходит мгновенно, после использования самого обыкновенного…Подробнее…
Клинические снимки: проблемы перианальной области | GPonline
Перианальный абсцесс
У этого 40-летнего мужчины была очень болезненная инфекция. Был большой абсцесс, который легко прощупывался с окружающим целлюлитом. Очевидно, ему нужен был разрез, поэтому он был госпитализирован для этого под общим наркозом. Не было очевидной первопричины, такой как воспалительное заболевание кишечника или диабет. После дренирования полость абсцесса потребовала регулярной перевязки, но зажила хорошо.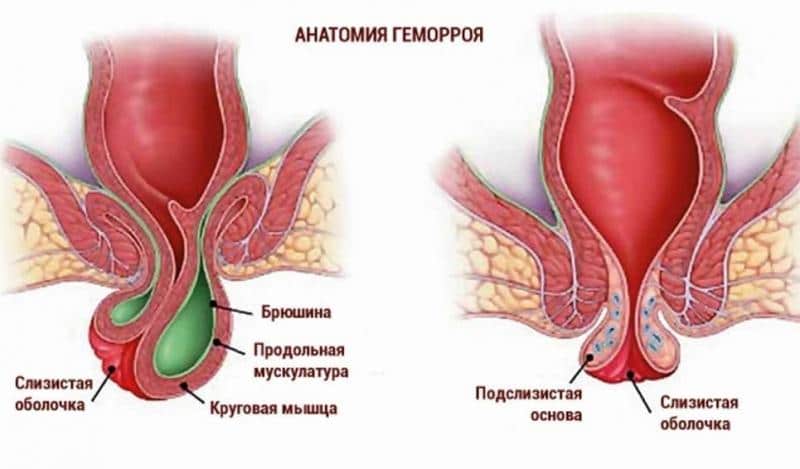
Фиброэпителиальный полип
Этот мужчина робко попросил помощи в удалении перианального поражения. Он присутствовал в течение нескольких лет, но его новому партнеру это не понравилось, и он обратился за помощью. Его направили, и его легко удалили. Гистология подтвердила доброкачественный характер поражения. Причина неизвестна, но у пациентов часто бывает более одного поражения, и, как в этом случае, они могут стать довольно большими. Они всегда добры.
Трещина
Это болезненный разрыв кожи перианальной области. Обычно это происходит из-за чрезмерного растяжения заднего прохода и проявляется болью при дефекации, часто связанной с небольшим количеством свежего красного кровотечения, обычно отмечаемого на бумаге. Рекомендации по напряжению и диете, а также использование местных средств, таких как нитраты и размягчители стула, обычно приводят к заживлению. Иногда трещины могут быть связаны с основной проблемой, такой как воспалительное заболевание кишечника.
Псориаз
Псориаз бывает очень трудно диагностировать. У этого 40-летнего диабетика не было явной истории псориаза где-либо на его теле. Он жаловался на давнее раздражение. Чтобы сделать диагностику еще более сложной, он потратил некоторое время на нанесение на эту область широкого спектра безрецептурных кремов. Данным советом было избегать любых возможных раздражителей и использовать комбинированный крем с местными стероидами и противогрибковыми средствами. Его симптомы значительно улучшились.
Сваи
Сваи, вероятно, являются наиболее частой проблемой перианальной области, которую мы наблюдаем в общей практике. Этот пожилой мужчина был обеспокоен тем, что у него в анамнезе периодически возникали ярко-красные ректальные кровотечения, которые он лечил с помощью безрецептурных местных препаратов. Недавно он обнаружил новую опухоль. Его направили, и ректороманоскопия подтвердила наличие внутреннего и внешнего геморроя. Его лечили инъекционной склеротерапией, но в последующие месяцы у него были проблемы. В конце концов ему сделали формальную геморроидэктомию.
В конце концов ему сделали формальную геморроидэктомию.
Тромбированный наружный ворс
В этом случае классическим представлением была новая острая болезненная опухоль. При осмотре обнаружена тромбированная наружная свая. Из него уже вытекло немного крови, что снизило уровень острой боли. Раньше они разрезались во время операции, и оказывалось немедленное облегчение. Это был не тот вариант, который хотел пациент, и, поскольку боль была управляемой, он решил подождать и посмотреть.
Перианальный дерматит
Это состояние обычно проявляется жалобами на раздражение. Обычно он присутствует в течение некоторого времени, так как пациенты не хотят приходить. Пациент может иметь в анамнезе экзему в другом месте, но часто это не так. Кожа повреждена и часто воспаляется. В этой области может быть пигментация. Это состояние может быть очень трудным для контроля. Пациенту следует избегать использования продуктов, содержащих парфюмерию, и, в идеале, носить свободное хлопковое белье. Стероидный крем средней эффективности часто требуется для первоначального контроля состояния вместе с заменителем мыла. Возможна грибковая суперинфекция. Стоит взять мазок, чтобы убедиться в отсутствии стрептококковой инфекции.
Стероидный крем средней эффективности часто требуется для первоначального контроля состояния вместе с заменителем мыла. Возможна грибковая суперинфекция. Стоит взять мазок, чтобы убедиться в отсутствии стрептококковой инфекции.
Недержание кала
80-летний мужчина был очень обеспокоен проблемой постоянной утечки фекалий. Были исключены такие причины, как диета и лекарства. Его направили на расследование, но очевидной причины найти не удалось.Единственное лечение, которое, казалось, помогло, — это использование анальной пробки. Ему не понравилась эта идея, и он настаивал на втором мнении, которое пришло к такому же выводу. Когда он, наконец, начал их использовать, он обнаружил, что это дает ему дополнительную безопасность, позволяя ему снова наслаждаться своей общественной жизнью.
Доктор Марацци — врач общей практики в Ист-Хорсли, Суррей
7 причин и их лечение
Различные факторы могут вызвать образование одной или нескольких шишек на заднем проходе.
Анус — это конечная точка желудочно-кишечного тракта. Это место, где стул выходит из тела.
Человек может захотеть лучше понять свои симптомы, прикоснувшись к анусу и окружающей его области. Очень важно мыть руки до и после этого, чтобы предотвратить распространение бактерий.
Анальные трещины — это небольшие порезы или разрывы, которые возникают внутри или на заднем проходе.
Они могут возникнуть в результате твердого стула, который может разорвать нежную кожу заднего прохода.
Когда трещина начинает заживать, она может образовывать кожный бляшек, который может ощущаться как шишка.
Анальная трещина может вызвать:
- кровотечение, часто после отхождения твердого стула
- ощущение жжения или разрываемости во время дефекации
- боль, которая может продолжаться в течение нескольких дней после отхождения твердого стула
Лечение
Если анальная трещина не показывает признаков заживления, врач может порекомендовать инъекции ботокса или простую хирургическую процедуру, называемую сфинктеротомией.
Домашнее лечение
Для лечения анальной трещины в домашних условиях человек может:
- придерживаться диеты с высоким содержанием клетчатки
- использовать временные слабительные
- использовать мазь дилтиазема
сидя в неглубокой ванне с теплой водой может также помочь облегчить дискомфорт.Это называется сидячей ванной.
Узнайте больше о сидячих ваннах здесь.
Геморрой — это увеличение анальной ткани. Они возникают в результате набухших вен прямой кишки и ануса и могут быть внутренними или внешними.
Геморрой очень распространен — он поражает до 75% людей в Соединенных Штатах в какой-то момент своей жизни, согласно статье в World Journal of Gastroenterology .
Симптомы геморроя включают:
- безболезненное ректальное кровотечение
- зуд в анальной области
- боль или дискомфорт в этой области, особенно во время и после дефекации
- опухоль вокруг заднего прохода, которая может образовывать уплотнение
Беременная женщины и пожилые люди имеют более высокий риск развития геморроя.
Лечение
Если геморрой тяжелый, врач может порекомендовать хирургическое удаление. Тем не менее, человек обычно может лечить меньшие или менее серьезные геморроидальные узлы в домашних условиях.
Домашнее лечение
Обычно это включает:
- использование крема от геморроя, например, содержащего фенилэфрин
- прием безрецептурных обезболивающих, таких как ацетаминофен
- принятие сидячих ванн
во время лечения геморрой дома:
- соблюдайте диету с высоким содержанием клетчатки
- пейте много воды
- избегайте растираний после дефекации
- избегайте напряжения
- избегайте использования ароматизированного мыла и других продуктов
Другие нехирургические возможности
Врач может удалить внутренний геморрой с помощью:
- перевязки резинкой, минимально инвазивной процедуры, которая останавливает приток крови к геморрою
- коагуляционная терапия, которая включает использование инфракрасного света для остановки кровоснабжения
Анальные бирки кожи представляют собой скопления лишней кожи вокруг ануса. Бирка может ощущаться как небольшая опухоль или скопление ткани.
Бирка может ощущаться как небольшая опухоль или скопление ткани.
Метки на анальной коже могут быть результатом геморроя или заживления анальных трещин.
Обычно они не вызывают симптомов, но чрезмерное трение меток может вызвать дискомфорт или легкое кровотечение, а более крупные метки могут вызвать другие симптомы.
Лечение
Перед тем, как начать лечение анальных кожных меток, врач должен диагностировать первопричину. Это может включать хирургическое удаление метки.
Прыщи могут образовываться на заднем проходе — обычно, когда одна или несколько пор забиваются жиром и омертвевшими клетками кожи.Забитые поры могут заполниться гноем, что приведет к образованию прыщиков.
Анальный прыщик может ощущаться как мягкая, наполненная жидкостью шишка. Раздражение может стать причиной болезненности прыщей или причинения им дискомфорта.
Не выдавливайте прыщи, так как это может привести к инфекции.
Лечение
Для лечения или профилактики анальных прыщей:
- держите область сухой и чистой
- воздержитесь от бритья или эпиляции воском
- соблюдайте здоровую диету
Анальные бородавки — это разрастания тканей, возникшие в результате инфекции вирус папилломы человека (ВПЧ).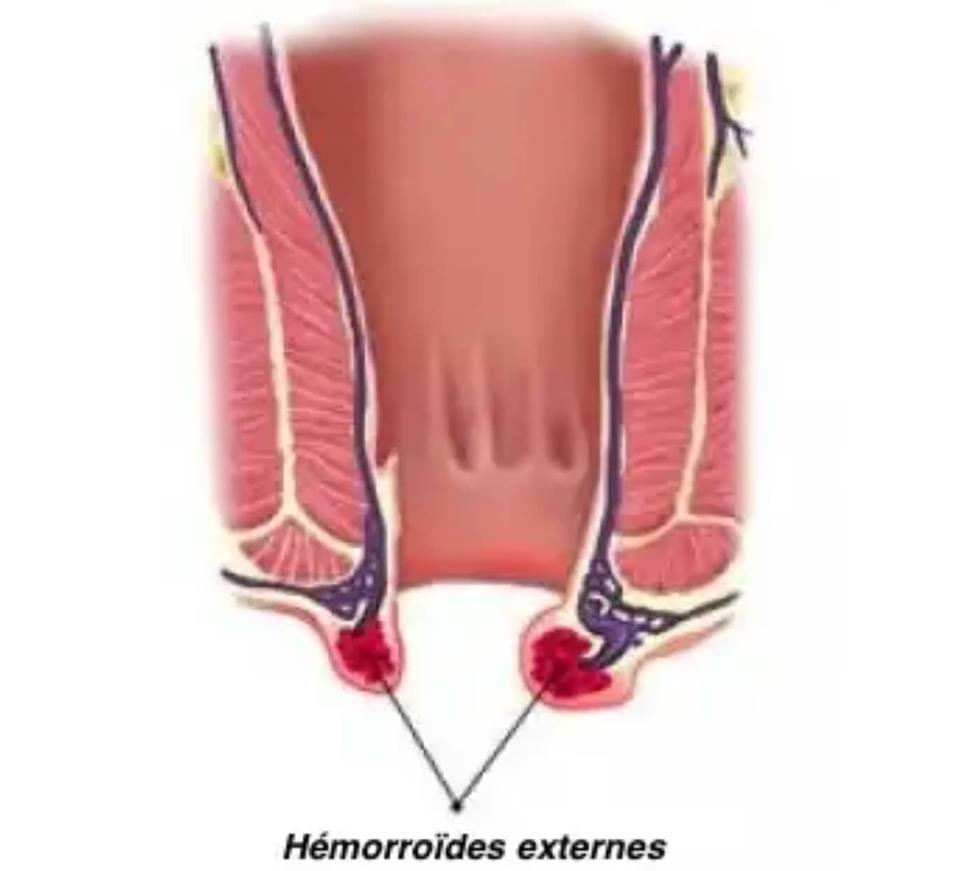
Анальные бородавки могут быть небольшими — размером 5 мм и менее, — но они могут расти, а некоторые распространяться по анальному отверстию. Обычно они имеют цвет кожи.
Некоторые симптомы анальных бородавок включают:
- кровотечение
- чувство полноты или дискомфорта в анальной области
- зуд
- слизистые выделения
Лечение
Лечение анальных бородавок зависит от их размера и количества.
Обычно человек принимает лекарства местного действия, например, содержащие подофиллин и бихлоруксусную кислоту.
В качестве альтернативы врач может порекомендовать криотерапию, которая включает в себя замораживание бородавок.
ВПЧ вызывает большинство случаев рака анального канала и почти все случаи рака шейки матки. Лечение анальных бородавок крайне важно.
Также стоит помнить, что 90% инфекций ВПЧ проходят в течение 2 лет.
Всем, кто думает, что у них могут быть анальные бородавки, следует проконсультироваться с врачом.
Контагиозный моллюск — это вирусное заболевание, при котором на коже образуются поражения, называемые папулами.
Папулы могут быть прозрачными, желтыми, телесного цвета, красными или розовыми. Они прочные, обычно гладкие и выпуклые.
Когда контагиозный моллюск передается половым путем, эти поражения обычно развиваются в нижней части живота, верхней части бедер, анусе и области гениталий.
У человека может быть всего несколько или много папул разного размера.
Лечение
Контагиозный моллюск иногда проходит без лечения, но это может занять несколько месяцев.
Для лечения контагиозного моллюска врач может:
- порекомендовать мазь для местного применения, многие из которых содержат подофиллотоксин, салициловую кислоту или гидроксид калия.
- Удалите папулы лазером или заморозив их.
Рак анального канала включает раковые клетки присутствие в анусе.Клетки могут собираться в массу или комок, хотя это происходит не всегда.
Некоторые другие признаки рака заднего прохода включают:
- изменения в испражнениях, такие как отхождение очень узкого стула
- выделения из анальной области, которые могут быть слизистыми
- боль в этой области
- ректальное кровотечение
- ректальный зуд
- Увеличение лимфатических узлов в паху
Человек с любым из этих симптомов должен поговорить с врачом. Они могут направить человека к гастроэнтерологу, который проведет обследование и порекомендует дальнейшее обследование.
Лечение
Лечение рака анального канала может включать:
Человек должен обратиться к врачу, если он заметит:
- необъяснимые изменения в дефекации
- боль или частый дискомфорт в области прямой кишки, особенно при дефекации
- гной -подобные выделения из анального уплотнения
- симптомы системной инфекции, такие как лихорадка, отек или покраснение
- увеличение количества крови на туалетной бумаге
Врач начнет с того, что выслушает симптомы человека, и они будут затем выполните визуальный и физический осмотр анального отверстия.
Врач может определить проблему только на основании визуального осмотра. Или им может потребоваться небольшой образец ткани для анализа.
Врач может порекомендовать дополнительное обследование, например ректороманоскопию или колоноскопию. В обоих случаях в анальный канал вводят тонкую освещенную трубку с камерой для поиска каких-либо аномалий.
Колоноскопия может помочь определить, распространяются ли какие-либо аномалии на весь желудочно-кишечный тракт.
Различные проблемы могут вызвать образование шишки внутри, на анусе или вокруг него.Большинство из этих причин поддаются лечению, а некоторые из них более серьезны, чем другие. Человек не должен игнорировать постоянное анальное кровотечение или дискомфорт.
Если человек испытывает изменения в дефекации, анальное кровотечение или сильную боль, ему следует обратиться к врачу.
7 причин и их лечение
Различные факторы могут вызвать образование одной или нескольких шишек на заднем проходе.
Анус — это конечная точка желудочно-кишечного тракта. Это место, где стул выходит из тела.
Человек может захотеть лучше понять свои симптомы, прикоснувшись к анусу и окружающей его области. Очень важно мыть руки до и после этого, чтобы предотвратить распространение бактерий.
Анальные трещины — это небольшие порезы или разрывы, которые возникают внутри или на заднем проходе.
Они могут возникнуть в результате твердого стула, который может разорвать нежную кожу заднего прохода.
Когда трещина начинает заживать, она может образовывать кожный бляшек, который может ощущаться как шишка.
Анальная трещина может вызвать:
- кровотечение, часто после отхождения твердого стула
- ощущение жжения или разрываемости во время дефекации
- боль, которая может продолжаться в течение нескольких дней после отхождения твердого стула
Лечение
Если анальная трещина не показывает признаков заживления, врач может порекомендовать инъекции ботокса или простую хирургическую процедуру, называемую сфинктеротомией.
Домашнее лечение
Для лечения анальной трещины в домашних условиях человек может:
- придерживаться диеты с высоким содержанием клетчатки
- использовать временные слабительные
- использовать мазь дилтиазема
сидя в неглубокой ванне с теплой водой может также помочь облегчить дискомфорт. Это называется сидячей ванной.
Узнайте больше о сидячих ваннах здесь.
Геморрой — это увеличение анальной ткани. Они возникают в результате набухших вен прямой кишки и ануса и могут быть внутренними или внешними.
Геморрой очень распространен — он поражает до 75% людей в Соединенных Штатах в какой-то момент своей жизни, согласно статье в World Journal of Gastroenterology .
Симптомы геморроя включают:
- безболезненное ректальное кровотечение
- зуд в анальной области
- боль или дискомфорт в этой области, особенно во время и после дефекации
- опухоль вокруг заднего прохода, которая может образовывать уплотнение
Беременная женщины и пожилые люди имеют более высокий риск развития геморроя.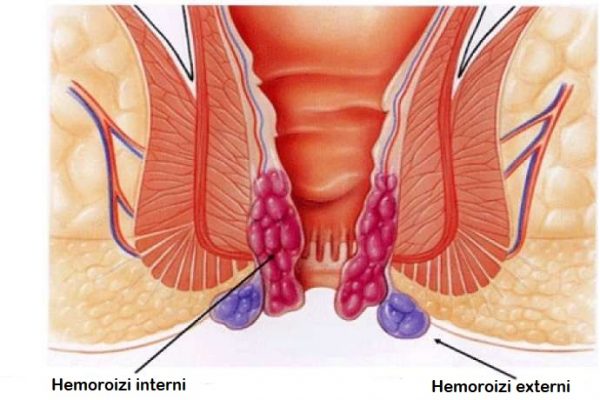
Лечение
Если геморрой тяжелый, врач может порекомендовать хирургическое удаление. Тем не менее, человек обычно может лечить меньшие или менее серьезные геморроидальные узлы в домашних условиях.
Домашнее лечение
Обычно это включает:
- использование крема от геморроя, например, содержащего фенилэфрин
- прием безрецептурных обезболивающих, таких как ацетаминофен
- принятие сидячих ванн
во время лечения геморрой дома:
- соблюдайте диету с высоким содержанием клетчатки
- пейте много воды
- избегайте растираний после дефекации
- избегайте напряжения
- избегайте использования ароматизированного мыла и других продуктов
Другие нехирургические возможности
Врач может удалить внутренний геморрой с помощью:
- перевязки резинкой, минимально инвазивной процедуры, которая останавливает приток крови к геморрою
- коагуляционная терапия, которая включает использование инфракрасного света для остановки кровоснабжения
Анальные бирки кожи представляют собой скопления лишней кожи вокруг ануса.Бирка может ощущаться как небольшая опухоль или скопление ткани.
Метки на анальной коже могут быть результатом геморроя или заживления анальных трещин.
Обычно они не вызывают симптомов, но чрезмерное трение меток может вызвать дискомфорт или легкое кровотечение, а более крупные метки могут вызвать другие симптомы.
Лечение
Перед тем, как начать лечение анальных кожных меток, врач должен диагностировать первопричину. Это может включать хирургическое удаление метки.
Прыщи могут образовываться на заднем проходе — обычно, когда одна или несколько пор забиваются жиром и омертвевшими клетками кожи.Забитые поры могут заполниться гноем, что приведет к образованию прыщиков.
Анальный прыщик может ощущаться как мягкая, наполненная жидкостью шишка. Раздражение может стать причиной болезненности прыщей или причинения им дискомфорта.
Не выдавливайте прыщи, так как это может привести к инфекции.
Лечение
Для лечения или профилактики анальных прыщей:
- держите область сухой и чистой
- воздержитесь от бритья или эпиляции воском
- соблюдайте здоровую диету
Анальные бородавки — это разрастания тканей, возникшие в результате инфекции вирус папилломы человека (ВПЧ).
Анальные бородавки могут быть небольшими — размером 5 мм и менее, — но они могут расти, а некоторые распространяться по анальному отверстию. Обычно они имеют цвет кожи.
Некоторые симптомы анальных бородавок включают:
- кровотечение
- чувство полноты или дискомфорта в анальной области
- зуд
- слизистые выделения
Лечение
Лечение анальных бородавок зависит от их размера и количества.
Обычно человек принимает лекарства местного действия, например, содержащие подофиллин и бихлоруксусную кислоту.
В качестве альтернативы врач может порекомендовать криотерапию, которая включает в себя замораживание бородавок.
ВПЧ вызывает большинство случаев рака анального канала и почти все случаи рака шейки матки. Лечение анальных бородавок крайне важно.
Также стоит помнить, что 90% инфекций ВПЧ проходят в течение 2 лет.
Всем, кто думает, что у них могут быть анальные бородавки, следует проконсультироваться с врачом.
Контагиозный моллюск — это вирусное заболевание, при котором на коже образуются поражения, называемые папулами.
Папулы могут быть прозрачными, желтыми, телесного цвета, красными или розовыми. Они прочные, обычно гладкие и выпуклые.
Когда контагиозный моллюск передается половым путем, эти поражения обычно развиваются в нижней части живота, верхней части бедер, анусе и области гениталий.
У человека может быть всего несколько или много папул разного размера.
Лечение
Контагиозный моллюск иногда проходит без лечения, но это может занять несколько месяцев.
Для лечения контагиозного моллюска врач может:
- порекомендовать мазь для местного применения, многие из которых содержат подофиллотоксин, салициловую кислоту или гидроксид калия.
- Удалите папулы лазером или заморозив их.
Рак анального канала включает раковые клетки присутствие в анусе.Клетки могут собираться в массу или комок, хотя это происходит не всегда.
Некоторые другие признаки рака заднего прохода включают:
- изменения в испражнениях, такие как отхождение очень узкого стула
- выделения из анальной области, которые могут быть слизистыми
- боль в этой области
- ректальное кровотечение
- ректальный зуд
- Увеличение лимфатических узлов в паху
Человек с любым из этих симптомов должен поговорить с врачом. Они могут направить человека к гастроэнтерологу, который проведет обследование и порекомендует дальнейшее обследование.
Лечение
Лечение рака анального канала может включать:
Человек должен обратиться к врачу, если он заметит:
- необъяснимые изменения в дефекации
- боль или частый дискомфорт в области прямой кишки, особенно при дефекации
- гной -подобные выделения из анального уплотнения
- симптомы системной инфекции, такие как лихорадка, отек или покраснение
- увеличение количества крови на туалетной бумаге
Врач начнет с того, что выслушает симптомы человека, и они будут затем выполните визуальный и физический осмотр анального отверстия.
Врач может определить проблему только на основании визуального осмотра. Или им может потребоваться небольшой образец ткани для анализа.
Врач может порекомендовать дополнительное обследование, например ректороманоскопию или колоноскопию. В обоих случаях в анальный канал вводят тонкую освещенную трубку с камерой для поиска каких-либо аномалий.
Колоноскопия может помочь определить, распространяются ли какие-либо аномалии на весь желудочно-кишечный тракт.
Различные проблемы могут вызвать образование шишки внутри, на анусе или вокруг него.Большинство из этих причин поддаются лечению, а некоторые из них более серьезны, чем другие. Человек не должен игнорировать постоянное анальное кровотечение или дискомфорт.
Если человек испытывает изменения в дефекации, анальное кровотечение или сильную боль, ему следует обратиться к врачу.
7 причин и их лечение
Различные факторы могут вызвать образование одной или нескольких шишек на заднем проходе.
Анус — это конечная точка желудочно-кишечного тракта. Это место, где стул выходит из тела.
Человек может захотеть лучше понять свои симптомы, прикоснувшись к анусу и окружающей его области. Очень важно мыть руки до и после этого, чтобы предотвратить распространение бактерий.
Анальные трещины — это небольшие порезы или разрывы, которые возникают внутри или на заднем проходе.
Они могут возникнуть в результате твердого стула, который может разорвать нежную кожу заднего прохода.
Когда трещина начинает заживать, она может образовывать кожный бляшек, который может ощущаться как шишка.
Анальная трещина может вызвать:
- кровотечение, часто после отхождения твердого стула
- ощущение жжения или разрываемости во время дефекации
- боль, которая может продолжаться в течение нескольких дней после отхождения твердого стула
Лечение
Если анальная трещина не показывает признаков заживления, врач может порекомендовать инъекции ботокса или простую хирургическую процедуру, называемую сфинктеротомией.
Домашнее лечение
Для лечения анальной трещины в домашних условиях человек может:
- придерживаться диеты с высоким содержанием клетчатки
- использовать временные слабительные
- использовать мазь дилтиазема
сидя в неглубокой ванне с теплой водой может также помочь облегчить дискомфорт. Это называется сидячей ванной.
Узнайте больше о сидячих ваннах здесь.
Геморрой — это увеличение анальной ткани. Они возникают в результате набухших вен прямой кишки и ануса и могут быть внутренними или внешними.
Геморрой очень распространен — он поражает до 75% людей в Соединенных Штатах в какой-то момент своей жизни, согласно статье в World Journal of Gastroenterology .
Симптомы геморроя включают:
- безболезненное ректальное кровотечение
- зуд в анальной области
- боль или дискомфорт в этой области, особенно во время и после дефекации
- опухоль вокруг заднего прохода, которая может образовывать уплотнение
Беременная женщины и пожилые люди имеют более высокий риск развития геморроя.
Лечение
Если геморрой тяжелый, врач может порекомендовать хирургическое удаление. Тем не менее, человек обычно может лечить меньшие или менее серьезные геморроидальные узлы в домашних условиях.
Домашнее лечение
Обычно это включает:
- использование крема от геморроя, например, содержащего фенилэфрин
- прием безрецептурных обезболивающих, таких как ацетаминофен
- принятие сидячих ванн
во время лечения геморрой дома:
- соблюдайте диету с высоким содержанием клетчатки
- пейте много воды
- избегайте растираний после дефекации
- избегайте напряжения
- избегайте использования ароматизированного мыла и других продуктов
Другие нехирургические возможности
Врач может удалить внутренний геморрой с помощью:
- перевязки резинкой, минимально инвазивной процедуры, которая останавливает приток крови к геморрою
- коагуляционная терапия, которая включает использование инфракрасного света для остановки кровоснабжения
Анальные бирки кожи представляют собой скопления лишней кожи вокруг ануса.Бирка может ощущаться как небольшая опухоль или скопление ткани.
Метки на анальной коже могут быть результатом геморроя или заживления анальных трещин.
Обычно они не вызывают симптомов, но чрезмерное трение меток может вызвать дискомфорт или легкое кровотечение, а более крупные метки могут вызвать другие симптомы.
Лечение
Перед тем, как начать лечение анальных кожных меток, врач должен диагностировать первопричину. Это может включать хирургическое удаление метки.
Прыщи могут образовываться на заднем проходе — обычно, когда одна или несколько пор забиваются жиром и омертвевшими клетками кожи.Забитые поры могут заполниться гноем, что приведет к образованию прыщиков.
Анальный прыщик может ощущаться как мягкая, наполненная жидкостью шишка. Раздражение может стать причиной болезненности прыщей или причинения им дискомфорта.
Не выдавливайте прыщи, так как это может привести к инфекции.
Лечение
Для лечения или профилактики анальных прыщей:
- держите область сухой и чистой
- воздержитесь от бритья или эпиляции воском
- соблюдайте здоровую диету
Анальные бородавки — это разрастания тканей, возникшие в результате инфекции вирус папилломы человека (ВПЧ).
Анальные бородавки могут быть небольшими — размером 5 мм и менее, — но они могут расти, а некоторые распространяться по анальному отверстию. Обычно они имеют цвет кожи.
Некоторые симптомы анальных бородавок включают:
- кровотечение
- чувство полноты или дискомфорта в анальной области
- зуд
- слизистые выделения
Лечение
Лечение анальных бородавок зависит от их размера и количества.
Обычно человек принимает лекарства местного действия, например, содержащие подофиллин и бихлоруксусную кислоту.
В качестве альтернативы врач может порекомендовать криотерапию, которая включает в себя замораживание бородавок.
ВПЧ вызывает большинство случаев рака анального канала и почти все случаи рака шейки матки. Лечение анальных бородавок крайне важно.
Также стоит помнить, что 90% инфекций ВПЧ проходят в течение 2 лет.
Всем, кто думает, что у них могут быть анальные бородавки, следует проконсультироваться с врачом.
Контагиозный моллюск — это вирусное заболевание, при котором на коже образуются поражения, называемые папулами.
Папулы могут быть прозрачными, желтыми, телесного цвета, красными или розовыми. Они прочные, обычно гладкие и выпуклые.
Когда контагиозный моллюск передается половым путем, эти поражения обычно развиваются в нижней части живота, верхней части бедер, анусе и области гениталий.
У человека может быть всего несколько или много папул разного размера.
Лечение
Контагиозный моллюск иногда проходит без лечения, но это может занять несколько месяцев.
Для лечения контагиозного моллюска врач может:
- порекомендовать мазь для местного применения, многие из которых содержат подофиллотоксин, салициловую кислоту или гидроксид калия.
- Удалите папулы лазером или заморозив их.
Рак анального канала включает раковые клетки присутствие в анусе.Клетки могут собираться в массу или комок, хотя это происходит не всегда.
Некоторые другие признаки рака заднего прохода включают:
- изменения в испражнениях, такие как отхождение очень узкого стула
- выделения из анальной области, которые могут быть слизистыми
- боль в этой области
- ректальное кровотечение
- ректальный зуд
- Увеличение лимфатических узлов в паху
Человек с любым из этих симптомов должен поговорить с врачом. Они могут направить человека к гастроэнтерологу, который проведет обследование и порекомендует дальнейшее обследование.
Лечение
Лечение рака анального канала может включать:
Человек должен обратиться к врачу, если он заметит:
- необъяснимые изменения в дефекации
- боль или частый дискомфорт в области прямой кишки, особенно при дефекации
- гной -подобные выделения из анального уплотнения
- симптомы системной инфекции, такие как лихорадка, отек или покраснение
- увеличение количества крови на туалетной бумаге
Врач начнет с того, что выслушает симптомы человека, и они будут затем выполните визуальный и физический осмотр анального отверстия.
Врач может определить проблему только на основании визуального осмотра. Или им может потребоваться небольшой образец ткани для анализа.
Врач может порекомендовать дополнительное обследование, например ректороманоскопию или колоноскопию. В обоих случаях в анальный канал вводят тонкую освещенную трубку с камерой для поиска каких-либо аномалий.
Колоноскопия может помочь определить, распространяются ли какие-либо аномалии на весь желудочно-кишечный тракт.
Различные проблемы могут вызвать образование шишки внутри, на анусе или вокруг него.Большинство из этих причин поддаются лечению, а некоторые из них более серьезны, чем другие. Человек не должен игнорировать постоянное анальное кровотечение или дискомфорт.
Если человек испытывает изменения в дефекации, анальное кровотечение или сильную боль, ему следует обратиться к врачу.
Остроконечные кондиломы | Симптомы, изображения, причины и диагностика
У большинства людей генитальные бородавки не вызывают каких-либо медицинских осложнений.
Однако иногда могут возникать следующие осложнения:
1) Плоскоклеточная карцинома: Иногда в бородавках может присутствовать ВПЧ высокого риска, что может привести к развитию клеточных аномалий, которые могут привести к развитию рака ( плоскоклеточная карцинома).Вот почему иногда рекомендуется обследование на ВПЧ высокого риска и биопсия, чтобы исключить основные проблемы.
ВПЧ высокого риска (HR-HPV) вызывает аномалии в клетках генитальной ткани, и эти аномалии описываются местом их возникновения, а именно PeIN (внутриэпителиальная неоплазия полового члена), VIN (интраэпителиальная неоплазия вульвы), CIN ( Цервикальная интраэпителиальная неоплазия) и АИН (анальная интраэпителиальная неоплазия).
2) Инфекция на поверхности / основании бородавок: Бородавки иногда могут инфицироваться вторичными бактериальными или грибковыми инфекциями.
3) Кровотечение: Бородавки имеют очень обильное кровоснабжение и имеют тенденцию сильно кровоточить после случайного отрезания (бритье, отрыв из-за травмы) или попытки отрезать их в отчаянии.
4) Трудности в поддержании гигиены : Большие бородавки могут иметь поверхность, похожую на цветную капусту, что очень затрудняет поддержание гигиены, особенно в области анальной области.
5) Опухоли Бушке-Левенштейна: Иногда остроконечные кондиломы могут быть достаточно большими, чтобы мешать повседневной деятельности.Опухоли Бушке-Левенштейна — это очень большие бородавки, которые лечат хирургическим путем.
6) Влияют на вагинальные роды у беременных: Иногда остроконечные кондиломы могут быть достаточно большими, чтобы мешать естественным родам. К счастью, в Великобритании такие бородавки очень редки.
7) Кровь в индикаторной полоске мочи: Маточные бородавки , особенно у мужчин (т. Е. Остроконечные кондиломы у отверстия водопровода / уретры) могут привести к появлению крови в индикаторной полоске мочи. Если не выявить основную причину мясных бородавок, это может вызвать ненужное беспокойство по поводу рака и привести к ненужным урологическим исследованиям.
8) Папилломатоз гортани у детей: Бородавки в гортани могут возникать у детей до 5 лет и в более тяжелых случаях могут вызывать охриплость голоса, шумное дыхание и затрудненное дыхание. Обычно это вызвано ВПЧ 6 и 11 типов с низким уровнем риска. Исследования показали, что ДНК ВПЧ обнаруживается в носоглоточном секрете почти у 1 из 2 новорожденных после родов через естественные родовые пути, если у их матерей был ВПЧ в клетках шейки матки. Однако папилломы гортани встречаются относительно редко.
9) Папилломатоз гортани у взрослых: Папиллома гортани (или голосового аппарата) может приводить к охриплости голоса. Они вызываются ВПЧ 6 и 11 низкого риска. В Великобритании они встречаются редко. Папилломы гортани ведут себя гораздо более доброжелательно по сравнению с детьми.
10) Сопутствующие кожные заболевания: Иногда на поверхности кожи присутствуют бородавки с другим кожным заболеванием, таким как склеротический лишай. Лечение этого состояния кожи требует применения очень сильного стероидного крема, который питает бородавки и усугубляет их.С другой стороны, местные кремы, используемые для лечения бородавок, могут раздражать кожу и значительно усугублять склеротический лишай. В таких случаях клиническая оценка помогает решить, как управлять такими сосуществующими кожными заболеваниями.
Генитальная бородавка (остроконечная кондилома) у взрослых: состояние, методы лечения и фотографии — обзор
52510 34 Информация для Взрослые подпись идет сюда …Изображения острой кондиломы (генитальная бородавка, ВПЧ)
Обзор
Остроконечные кондиломы (остроконечные кондиломы) вызываются вирусом папилломы человека (ВПЧ), который насчитывает более 100 различных штаммов.Подтипы номер 6 и 11 вызывают 90% остроконечных кондилом и считаются малым риском, поскольку они очень редко вызывают рак гениталий или анального канала. С другой стороны, подтипы 16 и 18, например, считаются высоким риском, потому что, хотя они редко вызывают остроконечные кондиломы, они могут привести к предраку шейки матки или анального канала и раку.
ВПЧ передается при контакте кожи с кожей во время полового акта; Для распространения инфекции не требуется вагинальный или анальный половой акт. У большинства людей, инфицированных ВПЧ, симптомы не проявляются, и инфекция проходит самостоятельно.Для людей, у которых развиваются остроконечные кондиломы, существует множество вариантов лечения, все из которых предназначены для удаления видимых кондилом. Лекарства от остроконечных кондилом не существует.
Гардасил® — это вакцина, защищающая от 4 штаммов ВПЧ, вызывающих 70% случаев рака шейки матки и 90% остроконечных кондилом. В США Гардасил одобрен для девочек / женщин и мальчиков / мужчин в возрасте от 9 до 26 лет. В 2011 году Министерство здравоохранения Канады одобрило вакцину для женщин в возрасте до 45 лет.
Кто в опасности?
Остроконечные кондиломы являются наиболее распространенным заболеванием, передающимся половым путем, и поражают миллионы людей во всем мире.Подсчитано, что 75–80% сексуально активных мужчин и женщин будут инфицированы ВПЧ в какой-то момент своей жизни. Примерно 15% населения США инфицировано ВПЧ. Инфекция ВПЧ встречается у людей всех возрастов и обоих полов. Ваш риск заражения вирусом выше, если у вас было много половых партнеров и если вы впервые вступили в половую связь в молодом возрасте. Более 50% девочек заразятся ВПЧ в течение 2 лет после начала половой жизни.
ВПЧ передается при контакте кожа к коже и не требует передачи фактического полового акта от одного человека к другому.Человек может заразиться без каких-либо видимых признаков инфекции и, следовательно, может передать инфекцию, не подозревая об этом. Презервативы могут снизить риск распространения вируса, но они не предотвращают передачу полностью.
Признаки и симптомы
Остроконечные кондиломы выглядят как округлые шишки телесного цвета разного размера. Они могут быть гладкими и плоскими или похожими на цветную капусту с небольшим стеблем. Их можно увидеть на половых губах, влагалище, половом члене, мошонке, анусе, коже вокруг ануса и уретре.Бородавки обычно не вызывают каких-либо симптомов, хотя они могут кровоточить и становиться болезненными во время полового акта, если они расположены во влагалище.
Рекомендации по уходу за собой
Вы можете снизить риск получения остроконечных кондилом, используя презервативы, имея мало сексуальных партнеров или воздерживаясь от половой жизни. К сожалению, презервативы не полностью защищают от ВПЧ, и инфицированный человек может распространять вирус, даже если у него нет видимых бородавок.
Когда обращаться за медицинской помощью
Многие люди со здоровой иммунной системой, которые заболевают остроконечными кондиломами, избавляются от вируса самостоятельно без лечения. Однако происходит это не сразу. Если у вас есть видимые бородавки, обратитесь к врачу за лечением, чтобы удалить бородавки и снизить вероятность передачи вируса другим партнерам. Кроме того, если вашему партнеру поставили диагноз остроконечные кондиломы, вам следует проверить на наличие инфекции.
Для женщин важно сдавать мазок Папаниколау и общий гинекологический осмотр, как правило, ежегодно, чтобы искать какие-либо признаки аномальных клеток шейки матки, которые могут быть первым признаком рака шейки матки.
Лечение, которое может назначить ваш врач
Нет лекарства от остроконечных кондилом. Цель лечения — удалить видимые бородавки и снизить риск распространения вируса. Ваш врач может порекомендовать множество различных методов лечения, ни одно из которых не является эффективным на 100%.Однако большинство методов лечения избавляют от бородавок в 60–90% случаев.
Некоторые процедуры применяются пациентом. К ним относятся следующие:
- Имиквимод 3,75% крем (Zyclara®) — Имиквимод работает, укрепляя вашу иммунную систему, чтобы убить вирус. Применять один раз в день на срок до 8 недель. Это лекарство может ослабить презервативы, и вам следует избегать сексуальной активности, пока крем находится на вашей коже. Не используйте имиквимод во время беременности.
- Имиквимод 5% крем (Алдара®) — наносите один раз в день (перед сном) 3 раза в неделю на срок до 16 недель.
- Podofilox 0,5% гель или раствор (Condylox®) — не следует использовать во время беременности.
- Подофиллиновая смола, 15–25% раствор — не следует использовать во время беременности.
- Трихлоруксусная кислота
- Криотерапия — жидкий азот используется для замораживания бородавок.
- Хирургическое удаление — это может потребоваться специалист под местной анестезией; обычно при большом количестве бородавок.
- Лазерное лечение — лечение лазером на углекислом газе полезно при большом количестве бородавок уретры или влагалища.
В 2006 году FDA одобрило первую вакцину против ВПЧ (Гардасил®). Он защищает от штаммов высокого риска 16 и 18, которые могут вызывать рак шейки матки, и от штаммов 6 и 11 низкого риска, вызывающих большинство остроконечных кондилом.Вакцина против ВПЧ представляет собой серию из 3 прививок в течение 6 месяцев. В США Гардасил одобрен для девочек / женщин и мальчиков / мужчин в возрасте от 9 до 26 лет. В 2011 году Министерство здравоохранения Канады одобрило вакцину для женщин в возрасте до 45 лет. Вакцина наиболее эффективна, когда вакцина вводится до того, как человек становится сексуально активным, но ее можно вводить после начала половой жизни.
Надежных ссылок
MedlinePlus: генитальные бородавкиКлиническая информация и дифференциальный диагноз острой кондиломы (генитальная бородавка, ВПЧ)Список литературы
н Л., изд. Дерматология , стр. 1224-1228, 1698-1699. Нью-Йорк: Мосби, 2003.
Каттс Ф.Т., Франчески С., Голди С. и др. Вакцины против вируса папилломы человека и ВПЧ: обзор. Орган здоровья Bull World . 2007 сентябрь; 85 (9): 719-26.
Фридберг, Ирвин М., изд. Дерматология Фитцпатрика в общей медицине . 6 th ed, pp.1086, 2121, 2440, 2460. New York: McGraw-Hill, 2003.
Kodner CM, Nasraty S. Лечение остроконечных кондилом. Ам Фам Врач .2004 декабрь 15:70 (12): 2335-42.
Ogunmodede F, Йельский SH, Krawisz B, Tyler GC, Evans AC. Клин Мед Рес . 2007 декабрь; 5 (4): 210-7.
Розен Т. Болезни, передающиеся половым путем, 2006: взгляд дерматолога. Cleve Clin J Med. июнь 2006 г .; 73 (6): 537-8, 542, 544-5.
Widdice LE, Kahn JA. Использовать новые вакцины против ВПЧ в клинической практике. Клив Клин Дж. Мед. . 2006 Октябрь; 73 (10): 929-35.
Рак анального канала — NHS
Диагностика рака анального канала
Врач общей практики обычно спрашивает о ваших симптомах и проводит некоторые обследования.
Они могут пощупать ваш животик и провести ректальное исследование. Для этого врач вставляет палец в перчатке вам в ягодицу, чтобы он мог почувствовать любые отклонения от нормы.
Они направят вас в больницу, если сочтут необходимым проведение дополнительных анализов. Если есть вероятность, что у вас рак, вам следует записаться на прием в течение 2 недель.
Если вас направят в больницу, может быть проведен ряд различных анализов для выявления рака анального канала и исключения других состояний.
Некоторые из анализов, которые вы можете пройти, включают:
- ректоскопию — когда тонкая гибкая трубка с маленькой камерой и светом вставляется в вашу ягодицу для проверки любых аномалий
- Проктоскопия — где находится внутренняя часть прямой кишки. исследуется с помощью инструмента, похожего на полую трубку (проктоскоп) с освещением на конце
- Биопсия — при проведении ректороманоскопии или проктоскопии из ануса берут небольшой образец ткани, чтобы его можно было исследовать в лаборатории под микроскопом
Если эти тесты предполагают, что у вас рак анального канала, вам может потребоваться сканирование, чтобы проверить, распространился ли рак.
Когда они будут завершены, ваши врачи смогут «определить стадию» рака. Это означает, что ему нужно выставить оценку, чтобы описать, насколько он велик и как далеко он распространяется.
Более подробную информацию о стадиях рака анального канала можно найти на веб-сайте Cancer Research UK.
Химиолучевая терапия
Химиолучевая терапия — это лечение, сочетающее химиотерапию (лекарства, убивающие рак) и лучевую терапию (при которой радиация используется для уничтожения раковых клеток).
В настоящее время это наиболее эффективное средство от рака анального канала.Обычно вам не нужно оставаться в больнице во время химиолучевой терапии.
Во многих случаях часть химиотерапии проводится через небольшую трубку, называемую периферически вводимым центральным катетером (PICC) в руке, который может оставаться на месте до завершения лечения.
Трубка означает, что вам не нужно оставаться в больнице во время каждого из циклов химиотерапии. Но вы будете прикреплены к небольшому пластиковому насосу, который вы возьмете с собой домой.
В настоящее время несколько больниц предлагают химиотерапию в таблетках для лечения рака анального канала, что позволяет избежать использования помпы и PICC.
Узнайте больше о том, как проводится химиотерапия
Лучевая терапия обычно проводится короткими сеансами в течение нескольких недель.
Узнайте больше о том, как проводится лучевая терапия
И химиотерапия, и лучевая терапия часто вызывают значительные побочные эффекты, в том числе:
- усталость
- болезненность кожи вокруг ануса
- болезненность кожи вокруг полового члена и мошонки у мужчин или вульвы у женщин
- выпадение волос — ограниченное выпадение волос на голове, но полное выпадение в лобковой области
- плохое самочувствие
- диарея
Эти побочные эффекты обычно временны, но также существует риск более долгосрочных проблем, таких как бесплодие.
Если вас беспокоят возможные побочные эффекты лечения, обсудите это со своей командой до начала лечения.
Другие возможные долгосрочные побочные эффекты могут включать:
Сообщите своему врачу, если у вас появятся какие-либо из этих симптомов, чтобы их можно было исследовать и лечить.
Хирургия
Хирургия — менее распространенный вариант лечения рака анального канала. Обычно это рассматривается только в том случае, если опухоль небольшая и может быть легко удалена, или если химиолучевое лечение не помогло.
Если опухоль очень маленькая, ее можно вырезать во время процедуры, называемой местным иссечением.
Это относительно простая процедура, проводимая под общим наркозом, и обычно требует пребывания в больнице всего несколько дней.
Если химиолучевая терапия не принесла результата или рак вернулся после лечения, может быть рекомендована более сложная операция, называемая абдоминоперинеальной резекцией.
Как и местное иссечение, эта операция проводится под общим наркозом.
Абдоминоперинеальная резекция включает удаление вашего заднего прохода, прямой кишки, части толстой кишки, некоторых окружающих мышечных тканей, а иногда и некоторых из окружающих лимфатических узлов (небольших желез, которые являются частью иммунной системы), чтобы снизить риск возврата рака.
Обычно после операции такого типа вам придется оставаться в больнице немного дольше.
Во время операции также будет сформирована постоянная колостома, позволяющая вывести кал.
Здесь часть толстой кишки отводится через отверстие в животе, которое называется стомой.Стома прикрепляется к мешочку, в который после операции будут собираться фекалии.
До и после операции вы увидите медсестру-специалиста, которая предложит поддержку и совет, чтобы помочь вам адаптироваться к жизни с колостомой.
Приспособиться к жизни с помощью колостомы может быть непросто, но большинство людей со временем привыкают к ней.
Узнайте больше о жизни с колостомой
Последующее наблюдение
После окончания курса лечения вам необходимо будет регулярно посещать врача для наблюдения за своим выздоровлением и выявления каких-либо признаков возвращения рака.
Для начала эти встречи будут проводиться каждые несколько недель или месяцев, но со временем они будут становиться все реже.

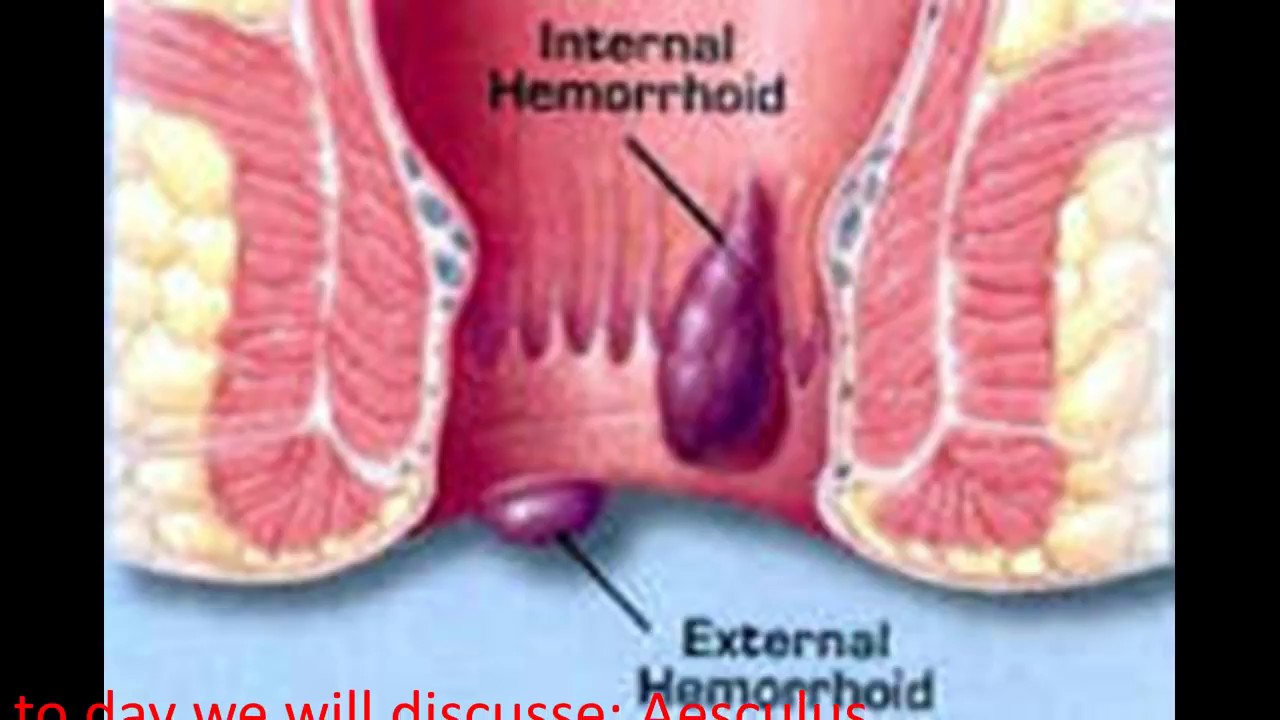
 Изменение гормонального фона во время беременности тоже может оказывать влияние на вены.
Изменение гормонального фона во время беременности тоже может оказывать влияние на вены. Их приобретают в аптеке. Это также помогает смягчить кал, что облегчает испражнение.
Их приобретают в аптеке. Это также помогает смягчить кал, что облегчает испражнение.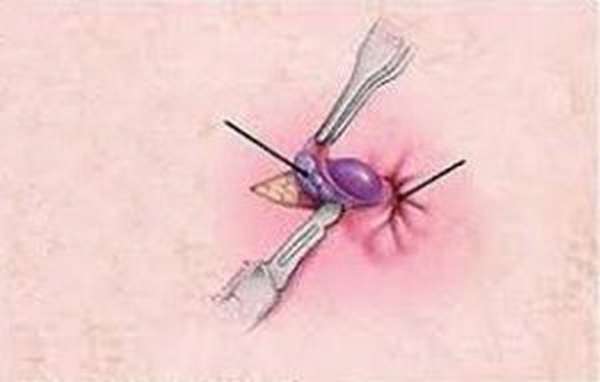 Стероиды уменьшают раздражение и могут помочь убрать отеки вокруг пораженной зоны. Но не стоит использовать стероидную мазь более семи дней.
Стероиды уменьшают раздражение и могут помочь убрать отеки вокруг пораженной зоны. Но не стоит использовать стероидную мазь более семи дней. Он может появиться при хроническом простатите, от которого страдает почти половина зрелого мужского населения планеты, а также при уретрите.
Он может появиться при хроническом простатите, от которого страдает почти половина зрелого мужского населения планеты, а также при уретрите.

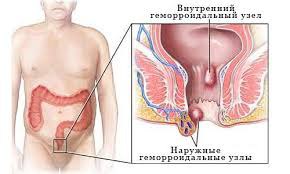 Появляется шишечка возле анального отверстия, которая болит при попытке дотронуться или обработать лекарством. Процесс дефекации становится проблемой. Многие пациенты ошибочно принимают симптомы за обострение геморроя.
Появляется шишечка возле анального отверстия, которая болит при попытке дотронуться или обработать лекарством. Процесс дефекации становится проблемой. Многие пациенты ошибочно принимают симптомы за обострение геморроя.