Гемолитическая болезнь новорожденных — Проблемы со здоровьем у детей
Резус-фактор — это молекула на поверхности эритроцитов у некоторых людей. Кровь считается резус-положительной при наличии на эритроцитах человека резус-фактора. Кровь является резус-отрицательной при отсутствии на эритроцитах человека резус-фактора. Большинство людей являются резус-положительными.
Если у ребенка резус-положительная кровь, а у матери — резус-отрицательная, у них имеет место резус-несовместимость. В результате иммунная система резус-отрицательной матери может распознавать резус-положительные эритроциты плода как «инородные» и вырабатывать антитела против резус-фактора на эритроцитах плода (этот процесс называют резус-сенсибилизацией). Антитела матери могут переходить из ее крови через плаценту в кровь плода до рождения. Антитела матери прикрепляются к эритроцитам плода и разрушают их (гемолиз). У плода быстрое разрушение эритроцитов начинается, когда он еще находится в матке, и продолжается после рождения.
Организм резус-отрицательной матери может вырабатывать резус-антитела при воздействии на него резус-положительных эритроцитов. Чаще всего женщины подвергаются воздействию резус-положительной крови при вынашивании резус-положительного плода. Наиболее выраженному воздействию крови плода матери подвергаются во время родов, тогда и происходит большинство случаев резус-сенсибилизации. Однако матери могут подвергаться воздействию ранее во время беременности, например, при самопроизвольном аборте или при искусственном прерывании беременности, во время диагностических исследований состояния плода (например, амниоцентезе или биопсии ворсин хориона), при травме брюшной полости или при преждевременном отделении плаценты (отслойка плаценты). Таким образом, в большинстве случаев гемолитическая болезнь возникает у плода, у которого мать была сенсибилизирована во время предыдущей беременности. Тем не менее, в редких случаях, у матери могут вырабатываться антитела на ранних сроках беременности, после чего эти антитела позже атакуют тот же плод во время этой беременности.
желтухи у новорождённых:задачи и тесты
Ситуационные задачи и тесты по теме «Желтухи у новорожденных и детей раннего возраста»
Задача N 1
Девочка О., 4 дней, находится в родильном доме.
Из анамнеза известно, что ребенок от первой беременности, протекавшей с токсикозом в 1-й половине. Роды срочные. Масса тела при рождении 3100 г, длина тела 51 см. Оценка по шкале Апгар 8/9 баллов. Закричала сразу, к груди приложена через два часа после рождения, сосала хорошо. На 3-й сутки появилась иктеричность кожных покровов.
При осмотре на 4-й день жизни состояние удовлетворительное, сосет хорошо, крик громкий.
Группа крови матери А(П) Rh-положительная.
Группа крови ребенка 0(1) Rh-положительная.
Общий анализ крови: Нb- 196 г/л, Эр — 5,9х10
Общий анализ мочи: цвет — соломенно-желтый, реакция — кислая, удельный вес — 1004, белок отсутствует, эпителий плоский — немного, лейкоциты — 2-3 в п/з, эритроциты — нет, цилиндры — нет.
Биохимический анализ крови на 4-й день жизни: общий белок -52,4 г/л, билирубин: непрямой — 140 мкмоль/л, прямой — нет, мочевина -4,2 ммоль/л, холестерин — 3,6 ммоль/л, калий — 5,1 ммоль/л, натрий -141 ммоль/л, АЛТ — 25 ммоль/л, ACT -18 ммоль/л.
Задание
- Поставьте диагноз.
- Как Вы оцениваете массо-ростовой показатель при рождении?
- Оцените результаты общего анализа крови.
- Оцените результаты общего анализа мочи.
- Оцените результаты биохимического анализа крови. С чем связаны выявленные изменения?
- Расскажите об особенностях обмена билирубина у новорожденного.
7. Возможно ли развитие гемолитической болезни новорожденного в данном случае?
- Каков генез желтухи в данном случае?
- Проведите дифференциальный диагноз конъюгационной и гемолитической желтухи у новорожденного.
10. При каких клинических синдромах новорожденного с желтухой следует показать невропатологу?
11.При каких цифрах непрямого билирубина новорожденному с желтухой необходимо сделать заменное переливание крови?
12.Требует ли лечения желтуха у данного ребенка?
13.Как кормить этого ребенка?
14.Каков прогноз для этого ребенка?
Задача 2
Мальчик Г. , 1 суток жизни, находится в родильном доме.
, 1 суток жизни, находится в родильном доме.
Из анамнеза известно, что матери 25 лет, она имеет А(II) Rh-отрицательную группу крови. Первая беременность была 3 года назад, закончилась медицинским абортом при сроке 9 недель, осложнений не было.
Настоящая беременность вторая, протекала с токсикозом в первом триместре, в третьем триместре периодически отмечались подъемы АД до 145/90 мм рт.ст. В женской консультации наблюдалась нерегулярно. Роды срочные, самостоятельные. 1-й период — 6 часов 30 минут, 2-й — 25 минут, безводный промежуток — 3 часа. Масса тела при рождении 3300 г, длина тела 51 см. Оценка по шкале Апгар 7/8 баллов. Сразу при рождении было отмечено желтушное прокрашивание кожных покровов, оболочек пуповины и околоплодных вод.
При первом осмотре педиатра выявлено увеличение размеров печени до +3 см и селезенки до +1,5 см.
При дополнительном обследовании:
билирубин пуповинной крови составил 105 мкмоль/л.
В биохимическом анализе крови новорожденного, взятом в возрасте 4 часов жизни, уровень непрямого билирубина составил 175 мкмоль/л.
Hb периферической крови, определенный по cito, 149 г/л. в первые сутки
Задание
1. О каком заболевании с большей вероятностью можно думать в данном случае?
2. Оцените результаты исследования, проведенного новорожденному в родильном доме.
3. Какое обследование следует провести ребенку для уточнения диагноза?
4. Каков патогенез настоящего заболевания?
5. Какие группы крови Вы знаете?
6. Как должна была наблюдаться в женской консультации эта беременная женщина?
7. Назначьте и обоснуйте лечение.
8. Какие ранние и поздние осложнения могут возникнуть при данном заболевании?
9. Можно ли было предупредить возникновение данного заболевания?
10. Как должен наблюдаться участковым педиатром этот ребенок после выписки?
В наблюдении, каких специалистов будет нуждаться ребенок в дальнейшем?
Задача N 3
Мальчик А.
Из анамнеза известно, что ребенок от женщины 23 лет, имеющей 0(1) Rh-отрицательную группу крови. Отец ребенка имеет А(П) Rli-отрицательную групп}’ крови.
Первая беременность закончилась медицинским абортом при сроке 10 недель. Настоящая беременность вторая, протекала с гестозом во второй половине. Роды срочные. Масса тела при рождении 3200 г, длина тела 52 см. Закричал сразу, крик громкий. К концу первых суток отмечена ик-теричность кожных покровов и склер. На вторые сутки желтуха усилилась.
При поступлении в стационар состояние тяжелое, выраженная иктеричность кожных покровов и склер, ребенок вялый, отмечается мышечная
гипотония, гипорефлексия. Печень выступает из-под края реберной дуги на 2,5 см, селезенка у реберного края. Стул переходный.
Общий анализ крови: НЪ — 141 г/л, Эр — 3,9хЮ12/л, Ц.п. — 0,99, Лейк -9,4х109/л, п/я — 7%, с — 53%, э -1%, л — 32%, м — 7%, СОЭ — 2 мм/час.
Биохимический анализ крови на 2-й день жизни: общий белок -54,4 г/л, билирубин: непрямой — 180 мкмоль/л, прямой — нет.
Задание
- Поставьте и обоснуйте диагноз.
2. Какие обследования надо провести дополнительно для уточнения диагноза?
- Каковы возможные результаты дополнительного обследования?
- Каков патогенез выявленных клинических симптомов?
- Какие изменения могут быть выявлены при осмотре невропатолога?
- Какие результаты могут быть получены при УЗИ органов брюшной полости?
- С какими заболеваниями следует проводить дифференциальный диагноз в данном случае?
- Как следует кормить этого ребенка?
- Назначьте лечение.
10.Какие группы крови Вы знаете?
11.Чем следует делать заменное переливание крови в случае его необходимости? Как выбрать группу крови и Rh-фактор?
12.Может ли данный ребенок быть вакцинирован БЦЖ и когда?
13. Как следует наблюдать за ребенком после выписки из стационара?
Как следует наблюдать за ребенком после выписки из стационара?
14.К какой группе здоровья следует отнести данного ребенка после выздоровления?
Задача № 4
Девочка В., 5 дней, находится в родильном доме.
Из анамнеза известно, что матери 21 год, она имеет 0(1) Rh-отрицательную группу крови. Первая беременность закончилась родами 2 года назад, ребенок здоров, имеет 0(1) Rh-отрицательную группу крови. Настоящая беременность вторая, протекала с отеками на ногах в третьем триместре. Роды срочные. 1-й период 6 часов 30 минут, 2-й — 20 минут, безводный промежуток — 4 часа 10 мин. Масса тела при рождении 3400 г, длина тела 53 см. Оценка по шкале Апгар 7/8 баллов. Закричала сразу, крик громкий. В возрасте 12 часов появилось желтушное прокрашивание кожи. Проводилась инфузионная и фототерапия.
При осмотре на 5-й день жизни: кожные покровы интенсивно желтые с зеленоватым оттенком, склеры иктеричны, пупочная ранка сухая, в легких дыхание пуэрильное, хрипов нет, тоны сердца ясные, живот мягкий, печень выступает из-под края реберной дуги на 3,5 см, селезенка — на 1 см, моча имеет интенсивную окраску, физиологические рефлексы новорожденного снижены.
Общий анализ крови: НЬ — 152 г/л, Эр — 4,2х1012/л, ретикулоциты -6%, ц.п. — 0,99, Лейк — 12,0х109/л, п/я — 6%, с — 49%, э — 1%, л — 36%, м -8%, СОЭ — 2 мм/час.
Группа крови ребенка А(П) Rh-положительная.
Биохимический анализ крови на 4-й день жизни: общий белок -54,8 г/л, билирубин: непрямой — 328 мкмоль/л, прямой — 34 мкмоль/л, мочевина — 4,2 ммоль/л, холестерин — 7,0 ммоль/л, калий — 4,6 ммоль/л, натрий — 138 ммоль/л, кальций — 1,2 ммоль/л, ACT — 65 ед., АЛТ — 71 ед., ЩФ — 350 ед.
Задание
- О каком заболевании можно думать в данном случае?
- Объясните патогенез данного заболевания.
- Оцените результаты общего анализа крови.
- Оцените результаты биохимического анализа крови.
- Какое дополнительное обследование следует провести ребенку для подтверждения диагноза?
- Можно ли было прогнозировать развитие этого заболевания гинекологами женской консультации?
- О каком осложнении основного заболевания можно думать в данном случае и почему?
- Какие осложнения могут возникнуть при проведении фототерапии?
- Назначьте лечение.

10.Какова тактика ведения акушерами женщины после родов?
Тестовый контроль
УКАЖИТЕ ОДИН ПРАВИЛЬНЫЙ ОТВЕТ
- 1. Неконъюгированный билирубин представляет собой комплекс
билирубина с:
а) жирными кислотами
б) глюкозой
в) альбумином
г) трансферрином
д) всем выше перечисленным
2. Коньюгированный билирубин – это комплекс билирубина с:
а) аминокислотами
б) глюкуроновой кислотой
в) глюкозой
г) витаминами
д) солями жирных кислот
3. Физиологическая желтуха новорожденного развивается в результате:
а) повышения образования непрямого билирубина из-за укороченной продолжительности жизни эритроцитов с фетальным гемоглобином
б) гипоальбуминемии
в) снижения активности глюкуронилтрансферазы
г) повышения образования непрямого билирубина из-за укороченной
продолжительности жизни эритроцитов с фетальным гемоглобином и
гипоальбуминемии д) повышения образования непрямого билирубина из-за укороченной продолжительности жизни эритроцитов с фетальным гемоглобином, гипоальбуминемии и снижения активности глюкуронилтрансферазы
4. При первичном гипотиреозе уровень ТТГ в крови:
При первичном гипотиреозе уровень ТТГ в крови:
а) повышен
б) не изменен
в) снижен
г) резко снижен
д) уровень ТТГ не имеет диагностического значения
5. Желтуха при синдроме Жильбера уменьшается при использовании:
а) фенобарбитала
б) антисекреторных препаратов
в) прокинетиков
г) эссенциале-форте
д) сульфаниламидов
6. При гипотиреозе у новорожденных процессы конъюгации билирубина:
а) замедляются
б) не изменяются
в) ускоряются
7. Причиной гемолитической болезни новорожденного является:
а) незрелость глюкуронилтрансферазы печени
б) изоиммунная гемолитическая анемия
в) гемоглобинопатия
г) внутриутробная инфекция
д) аутоиммунная гемолитическая анемия
8. При несовместимости крови матери и плода по резус-фактору гемолитическая болезнь новорожденного чаще развивается:
При несовместимости крови матери и плода по резус-фактору гемолитическая болезнь новорожденного чаще развивается:
а) при первой беременности
б) при повторных беременностях
9. Более тяжелое течение гемолитической болезни новорожденного отмечается при несовместимости крови матери и плода по:
а) резус-фактору
б) группе крови
10. Гемолитическая болезнь новорожденного при 1-й беременности обусловлена чаще несовместимостью крови матери и плода:
а) по АВО-системе
б) по резус-фактору
11. Желтуха при гемолитической болезни новорожденного появляется:
а) до 48 часов жизни
б) после 48 часов жизни
в) после 7 дня жизни
г) после 10 суток жизни
12. Выздоровление как исход фетального гепатита:
а) возможно
б) невозможно
13. Формирование атрезии желчевыводящих путей как результат перенесенного фетального гепатита:
Формирование атрезии желчевыводящих путей как результат перенесенного фетального гепатита:
а) возможно
б) невозможно
УКАЖИТЕ ВСЕ ПРАВИЛЬНЫЕ ОТВЕТЫ
14. К проявлениям гемолитической болезни новорожденного относятся:
а) гепатоспленомегалия
б) геморрагический синдром
в) тромбоцитопения
г) анемия
д) диспепсический синдром
15. В терапии гемолитической болезни новорожденного используют:
а) гормональную терапию
б) внутривенное введение стандартного иммуноглобулина
в) фототерапию
г) антибактериальную терапию
д) заменное переливание крови
16. Гипербилирубинемия с повышением уровня прямого билирубина отмечается при:
а) гемолитической болезни новорожденных
б) дефиците α-1-антитрипсина
в) конъюгационной желтухе, обусловленной морфо-функциональной незрелостью
г) атрезии желчевыводящих ходов
д) фетальном гепатите
Ответы на тесты:
1 – в
2 – б
3 – д
4 – а
5 – а
6 – а
7 – б
8 – б
9 – а
10 – а
11 – а
12 – а
13 – а
14 – а, г
15 – б, в, д
16 – б, г, д
Гемолитическая желтуха: причины, лечение, симптомы
Гемолитическая желтуха – форма желтушного синдрома, развивающаяся на фоне массового разрушения эритроцитов. Кожные покровы пациента бледнеют и приобретают желтоватый оттенок, развиваются гемолитические кризы.
Кожные покровы пациента бледнеют и приобретают желтоватый оттенок, развиваются гемолитические кризы.
Общие сведения
Патология проявляется при повышении в организме пациента уровня свободного билирубина. Это явление становится следствием ускоренного разрушения эритроцитов (стандартный срок их жизнедеятельности снижается до 25-30 дней). Печень обладает функциональными резервами для выведения из организма человека избытков билирубина, превышающих норму в 3-4 раза. Массовое разрушение красных клеточных элементов крови приводит к преодолению этого барьера. Билирубин накапливается в крови ребенка или взрослого и откладывается в тканях.
Механизм развития патологии
Основной причиной проявления симптомов гемолитической желтухи у пациента становится образование значительного количества непрямого билирубина. Гастроэнтерологи выделяют несколько факторов, которые могут способствовать этому:
- наследственные дефекты эритроцитов и гемоглобина;
- присутствие в организме пациента токсинов или патогенов;
- обширные инфаркты или кровоизлияния;
- механическое повреждение эритроцитов в сосудах.

Существенное влияние на жизнеспособность красных клеточных элементов крови оказывают злокачественные патологии. Часто гемолитическая желтуха развивается на фоне системных патологий соединительной ткани или лучевой болезни.
Классификация заболевания
Клинические рекомендации Минздрава содержат описание трех основных форм гемолитической желтухи. Подробная информация представлена в таблице.
| Гемолитическая желтуха | Описание |
|
Корпускулярная |
Развивается из-за дефицита или малой активности ферментных систем, дефектов гемоглобина. Причиной становятся генетические аномалии. Терапевтический курс призван купировать основные симптомы патологии |
|
Экстракорпускулярная |
Нарушение целостности эритроцитов происходит под действием внешних факторов: токсинов, ядов, механических нагрузок. |
|
Постгеморрагическая |
Становится следствием массового распада эритроцитов в местах кровоизлияния из-за тяжелых травм. Основной задачей врачей при лечении пациента становится купирование неотложных состояний |
Симптоматика патологии
Гемолитические желтухи проявляются одинаково интенсивно у представителей разных возрастных групп. Распространенный симптомы – бледность кожи при появлении лимонно-желтого оттенка на ее поверхности. Пациенты сталкиваются с потемнением мочи и каловых масс. Болевой синдром умеренный, локализован в нижней части живота. Периодически проявляются приступы тошноты, после приема пищи возникает интенсивная отрыжка. В редких случаях возникает диарея.
Гемолитический криз в острой фазе заболевания сопровождается:
- фебрильной лихорадкой;
- головными болями;
- увеличением селезенки;
- ощущением тяжести в левом подреберье.

На фоне отравлений химическими агентами или лекарственными средствами пациент может впасть в кому. Появляются признаки тахикардии, артериальное давление снижается. Дыхание становится прерывистым, ребенку или взрослому может потребоваться искусственная вентиляция легких.
Осложнения заболевания
Гемолитическая желтуха становится причиной застойных явлений в желчном пузыре. На фоне этого происходит обструкция желчевыводящих протоков. Не менее распространенным осложнением остается токсическая нефропатия, сопровождаемая острой почечной недостаточностью.
Отсутствие медицинской помощи может спровоцировать у пациента печеночную недостаточность. Угнетение функций печени приводит к нарушению значительной части метаболических процессов в организме человека. Интоксикация головного мозга билирубином приводит к билирубиновой энцефалопатии.
Диагностические процедуры
Постановка диагноза не вызывает затруднений у врачей: клиническая картина патологии специфична. Бледность кожных покровов и их желтушный оттенок при отсутствии зуда свидетельствуют о развитии у пациента гемолитической желтухи. Ребенку или взрослому назначаются лабораторные и аппаратные тесты:
Бледность кожных покровов и их желтушный оттенок при отсутствии зуда свидетельствуют о развитии у пациента гемолитической желтухи. Ребенку или взрослому назначаются лабораторные и аппаратные тесты:
- общий и биохимический анализы крови;
- ультразвуковое исследование брюшной полости.
Скрининги, выполняемые в лаборатории, позволяют выявить существенное снижение количества эритроцитов и гемоглобина в крови пациента. На фоне этого растет концентрация свободного билирубина. Его количество становится основанием для определения формы желтухи – легкой, средней или тяжелой.
УЗИ демонстрирует врачам увеличение селезенки при нормальных размерах печени. Сонография позволяет обнаружить осложнения, которые становятся следствием гемолитической желтухи: желчнокаменную болезнь, холецистит, изменения структуры печеночных сосудов.
Лечение патологии
Терапия при гемолитической желтухе обладает комплексным характером. Пациенту назначается диетотерапия в сочетании с несколькими группами препаратов:
Пациенту назначается диетотерапия в сочетании с несколькими группами препаратов:
- кортикостероидами;
- антибиотиками;
- индукторами ферментов печени.
Инфузионная терапия проводится при токсических поражениях организма пациента. При осложненном течении заболевания выполняется обменное переливание крови. Эта мера позволяет восполнить дефицит эритроцитов у ребенка или взрослого и снизить концентрацию свободного билирубина.
Радикальное лечение предполагает удаление селезенки. Подобный вариант применяется при тяжелом течении патологии у пациентов с наследственными ферментопатиями или мембранопатиями.
Прогноз и профилактика
Полное выздоровление наблюдается у пациентов без вторичных патологий и осложнений. Неблагоприятный прогноз формируется при необратимых нарушениях функций печени. Вероятность выздоровления определяется степенью поражения прилежащих органов. Риск летального исхода высок при билирубиновой энцефалопатии.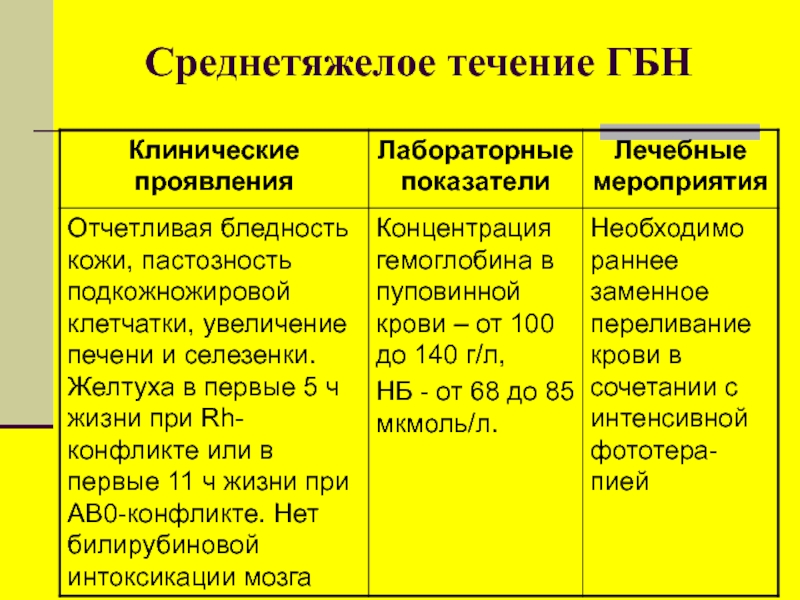
Врачи не выработали комплекса профилактических мер, направленных на предупреждение гемолитической желтухи. Пациентам с отягощенным семейным анамнезом рекомендуется систематически проходить осмотры у гастроэнтеролога.
Вопросы и ответы
В каком возрасте наиболее вероятно развитие гемолитической желтухи?
Патология может проявиться у человека любого возраста. Группу риска составляют мужчины и женщины, работающие с токсичными веществами. Разрушение эритроцитов может стать следствием хронических заболеваний печени и селезенки.
Способствует ли диета предупреждению развития гемолитической желтухи?
Диетотерапия назначается заболевшим пациентам. Здоровый человек со сбалансированным рационом может столкнуться с гемолитической желтухой на фоне отравления или травм. В этих случаях диета не играет значимой роли в формирования прогноза.
Гемолитическая болезнь новорожденныха — Медкор
Гемолитическая болезнь новорожденных — заболевание, развивающееся при несовместимости крови матери и новорожденного по Rh-фактору или системе АВО при образовании в организме матери антител, направленных против эритроцитов ребенка и передающихся ему трансплацентарно. Реже это заболевание может возникнуть при несовместимости по другим групповым антигенам эритроцитов.
Следует учесть, что имеется несколько типов резус-антигена. По предложению Фишера типы резус-антигена стали обозначать соответственно буквами D, Е и С. Обычно резус-конфликт развивается при несовместимости по Rh0, то есть (D)-антигену, по другим типам — реже. Несовместимость по антигенам АВ0, приводящая к гемолитической болезни новорожденных, обычно развивается при группе крови матери 0 (I) и группе крови ребенка А (II), при этом гемолитическая болезнь новорожденных может возникнуть уже при первой беременности, но при нарушении барьерных функций плаценты (гестоз беременных, инфекции и др. ). При Rh-несовместимости обычно предшествует сенсибилизация женщины предшествующими беременностями к резус-D-антигену (в том числе и закончившимися абортами) или перенесенным в детстве переливанием крови, несовместимой по Rh-фактору. Последнее становится причиной изоиммунизации и развития гемолитической болезни плода уже при первой беременности.
). При Rh-несовместимости обычно предшествует сенсибилизация женщины предшествующими беременностями к резус-D-антигену (в том числе и закончившимися абортами) или перенесенным в детстве переливанием крови, несовместимой по Rh-фактору. Последнее становится причиной изоиммунизации и развития гемолитической болезни плода уже при первой беременности.
Патогенез.
При беременности резус-отрицательной матери резус-положительным плодом в организме беременной вырабатываются антитела к D-антигену, они затем во время повторной беременности переходят через плаценту в кровь плода и приводят к гемолизу его эритроцитов. Гемолиз может произойти как до, так и после рождения ребенка. Развиваются анемия и гипербилирубинемия. В генезе гипербилирубинемии имеет значение не только гемолиз эритроцитов, но и недостаточность ферментной функции печени, свойственная периоду новорожденности.
Суть ее заключается в недостаточном образовании фермента глюкуронилтрансферазы, ответственной за конъюгацию непрямого билирубина с глюкуроновой кислотой и превращение его в нетоксичный прямой билирубин. В первые дни жизни новорожденных с гемолитической болезнью увеличение билирубина происходит в основном за счет непрямого, к концу недели может быть подъем и прямого билирубина. Это связано еще и не только с указанным нарушением функции печени, но и с синдромом сгущения желчи. Непрямой билирубин может вызвать повреждение ганглиевых клеток базальных ядер продолговатого мозга и привести к так называемой ядерной желтухе. Продукты распада эритроцитов вызывают раздражение функции костного мозга, и в кровь выбрасываются молодые, незрелые клетки красной крови.
В первые дни жизни новорожденных с гемолитической болезнью увеличение билирубина происходит в основном за счет непрямого, к концу недели может быть подъем и прямого билирубина. Это связано еще и не только с указанным нарушением функции печени, но и с синдромом сгущения желчи. Непрямой билирубин может вызвать повреждение ганглиевых клеток базальных ядер продолговатого мозга и привести к так называемой ядерной желтухе. Продукты распада эритроцитов вызывают раздражение функции костного мозга, и в кровь выбрасываются молодые, незрелые клетки красной крови.
Клиника.
Гемолитическая болезнь новорожденных может проявиться одной из трех клинических форм:
1) гемолитическая болезнь новорожденных с желтухой и общей водянкой;
2) гемолитическая болезнь новорожденных с умеренной анемией и без выраженной желтухи;
3) гемолитическая болезнь новорожденных с выраженной анемией и желтухой. Более часто встречаются вторая и третья формы, значительно реже — первая форма гемолитической болезни новорожденных.
Форма гемолитической болезни новорожденных с желтухой и общей водянкой —наиболее тяжелая форма гемолитической болезни новорожденных. При этой болезни плод погибает во внутриутробном периоде или наступает гибель новорожденного вскоре после рождения. У новорожденного отмечают общий отек тканей и отек внутри полостей (брюшной, плевральной, сердечной). Желтуха выражена не всегда и умеренно. Привлекает внимание выраженная бледность кожи. Значительно увеличены печень и селезенка. Выявляют значительные нарушения центральной и периферической гемодинамики, сердечно-сосудистую недостаточность (застой в большом и малом круге кровообращения). При исследовании крови находят значительное снижение количества эритроцитов (до 1,5·1012/л — 2·1012/л) и гемоглобина (ниже 80 г/л), выраженную гипопротеинемию (ниже 45 г/л). В настоящее время удается спасти жизнь некоторых детей с этой формой за счет проведения внутриутробного лечения плода и проведения заменных переливаний крови новорожденному. Клиника гемолитической болезни новорожденных с анемией и желтухой может проявиться через несколько часов после рождения ребенка или на 2-е сутки. Первым проявлением заболевания является желтуха, выраженность которой может быть различной в зависимости от тяжести болезни. В желтый цвет могут быть окрашены околоплодные воды и первородная смазка в случаях тяжелого течения желтушной формы гемолитической болезни новорожденных. Появившись, желтуха быстро нарастает. Отмечается увеличение печени и селезенки. Дети становятся вялыми, адинамичными. Они плохо сосут грудь. Тоны сердца приглушены, физиологические рефлексы снижены. Моча обычно темного цвета, стул окрашен нормально. В периферической крови снижено количество эритроцитов, гемоглобина (ниже 110–120 г/л), увеличено число нормобластов и эритробластов. Характерным является повышение уровня билирубина крови более 68,4 мкмоль/л (более 40 г/л), который нарастает в первые дни, и к 3–5-му дню после рождения уровень билирубина достигает максимальных цифр.
Клиника гемолитической болезни новорожденных с анемией и желтухой может проявиться через несколько часов после рождения ребенка или на 2-е сутки. Первым проявлением заболевания является желтуха, выраженность которой может быть различной в зависимости от тяжести болезни. В желтый цвет могут быть окрашены околоплодные воды и первородная смазка в случаях тяжелого течения желтушной формы гемолитической болезни новорожденных. Появившись, желтуха быстро нарастает. Отмечается увеличение печени и селезенки. Дети становятся вялыми, адинамичными. Они плохо сосут грудь. Тоны сердца приглушены, физиологические рефлексы снижены. Моча обычно темного цвета, стул окрашен нормально. В периферической крови снижено количество эритроцитов, гемоглобина (ниже 110–120 г/л), увеличено число нормобластов и эритробластов. Характерным является повышение уровня билирубина крови более 68,4 мкмоль/л (более 40 г/л), который нарастает в первые дни, и к 3–5-му дню после рождения уровень билирубина достигает максимальных цифр.
Опасность поражения ЦНС в виде ядерной желтухи появляется при повышении уровня непрямого билирубина выше 300 мкмоль/л. При развитии ядерной желтухи состояние ухудшается, еще больше нарастают вялость, адинамия, появляются сонливость, нистагм, опистотонус, “симптом заходящего солнца”. Отмечают гипотонию, гиподинамию, угнетение физиологических рефлексов. Затем повышается внутричерепное давление, появляются тремор конечностей, ригидность затылочных мышц, напряжение большого родничка. Могут быть брадикардия, урежение дыхания. Развивается цианоз, появляется приглушение тонов сердца. В крови — анемия. Клинически более легкая форма гемолитической болезни новорожденных — анемическая. Проявляется анемия чаще к концу 1-й или к середине 2-й недели. Появляется бледность кожных покровов, дети становятся несколько вялыми, хуже сосут грудь, наблюдается увеличение печени и селезенки. В крови снижено количество эритроцитов и гемоглобина, увеличены незрелые формы эритроцитов (эритробласты, нормобласты, ретикулоциты).
Гемолитическая болезнь плода — причины, симптомы, диагностика и лечение
Гемолитическая болезнь плода – внутриутробный иммунологический конфликт, обусловленный несовместимостью крови плода и матери по ряду антигенов, что приводит к гемолизу эритроцитов ребенка под влиянием материнских антител, преодолевающих плацентарный барьер. Гемолитическая болезнь плода может протекать в отечной, желтушной, анемической форме и даже приводить к внутриутробной гибели плода. В диагностике проводится исследование околоплодных вод (амниоцентез), пуповинной крови, билирубина и гемоглобина у новорожденного. Лечение гемолитической болезни плода требует проведения фототерапии, внутривенной инфузии растворов, обменного переливания крови.
Общие сведения
Патогенетическую основу гемолитической болезни составляют процессы, вызванные иммунологической (антиген-антитело) несовместимостью крови плода и матери. В этом случае имеющиеся в крови у плода антигены наследуются от отца, а в крови матери отсутствуют. Чаще всего (1 случай на 250 беременностей) гемолитическая болезнь плода развивается при конфликте по резус-фактору; также может возникнуть при групповой несовместимости крови и другим менее изученным антигенам. Гемолитическая болезнь плода в 3,5% случаев приводит к перинатальной смертности.
В этом случае имеющиеся в крови у плода антигены наследуются от отца, а в крови матери отсутствуют. Чаще всего (1 случай на 250 беременностей) гемолитическая болезнь плода развивается при конфликте по резус-фактору; также может возникнуть при групповой несовместимости крови и другим менее изученным антигенам. Гемолитическая болезнь плода в 3,5% случаев приводит к перинатальной смертности.
При гемолитической болезни плода под влиянием материнских антител, образующихся к антигенам плода и проникающих через плаценту, у ребенка развивается гемолиз эритроцитов и угнетение гемипоэза. Токсическое воздействие продуктов распада эритроцитов на организм плода (новорожденного) приводит к развитию анемии, увеличению билирубина и бластных (незрелых) эритроцитов.
Гемолитическая болезнь плода
Причины гемолитической болезни плода
Иммунологический конфликт, приводящий к гемолитической болезни плода, чаще всего развивается при изосерологической несовместимости крови по системе Резус (Rh), когда у матери имеется Rh-отрицательная кровь, а у плода – Rh-положительная. В таком случае он носит название резус-конфликт. Изоиммунизация при этом может происходить двумя путями: ятрогенным (при сенсибилизации женщины переливаниями Rh(+) крови в прошлом) или при плодово-материнском трансплацентарном переносе эритроцитов плода в материнский кровоток в процессе беременности и родов. В случае Rh-несовместимости гемолитическая болезнь плода редко бывает сопряжена с первой беременностью; чаще развивается от 2-ой или 3-ей беременности с возрастанием рисков с каждой последующей гестацией.
В таком случае он носит название резус-конфликт. Изоиммунизация при этом может происходить двумя путями: ятрогенным (при сенсибилизации женщины переливаниями Rh(+) крови в прошлом) или при плодово-материнском трансплацентарном переносе эритроцитов плода в материнский кровоток в процессе беременности и родов. В случае Rh-несовместимости гемолитическая болезнь плода редко бывает сопряжена с первой беременностью; чаще развивается от 2-ой или 3-ей беременности с возрастанием рисков с каждой последующей гестацией.
Другой возможной причиной гемолоитической болезни служит несовместимость крови плода и матери по системе АВ0, т. е. при группе крови матери 0 (I), а у плода любой другой. При этом антигены А и В от плода проникают через плаценту в материнский кровоток и вызывают выработку иммунных α- и β- антител с последующим конфликтом «антиген-антитело». Гемолитическая болезнь плода при АВО-несовместимости имеет более легкое течение, чем при Rh-несовместимости. При АВ0-несовместимости гемолитическая болезнь плода может развиться уже в течение 1-ой беременности.
В относительно редких случаях гемолитическая болезнь плода может быть связана с иммунологическими конфликтами по системам Даффи, Келл, MNSs, Кидд, Лютеран и др. или антигенам P, S, N, М.
Проявления гемолитической болезни плода
У беременных специфической картины патологии не наблюдается; иногда нарастание внутриутробных реакций может вызывать у женщины симптомокомлекс, сходный с гестозом. Гемолитическая болезнь плода может проявляться следующими вариантами: внутриутробной гибелью плода в период с 20 по 30 неделю беременности; отечной, желтушной или анемической формах. Общими проявлениями, характерными для всех форм гемолитической болезни плода, служат наличие нормохромной анемии с увеличением в крови эритробластов, гепатомегалии и спленомегалии.
При отечном варианте гемолитической болезни у плода увеличиваются размеры селезенки, печени, сердца, желез, нарастает гипоальбуминемия. Эти изменения сопровождаются выраженным отеком подкожно-жировой клетчатки, асцитом, перикардитом, плевритом, увеличением массы ребенка в 2 раза по сравнению с нормой.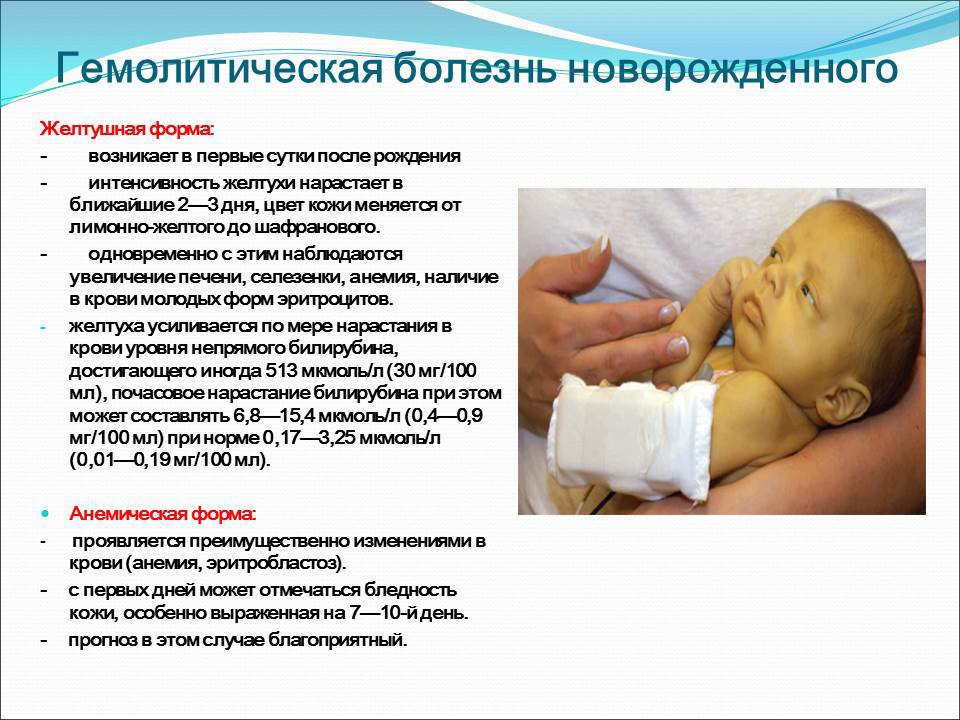 При отечном варианте гемолитической болезни плода отмечается резко выраженная анемия (Er -1-1,5 x 1012/л, Нb 35-50 г/л), эритробластемия, увеличение и отечность плаценты. Тяжелые нарушения обмена могут вызывать внутриутробную гибель плода или смерть ребенка вскоре после родов. Отечную форму гемолитической болезни плода отличает крайне тяжелое течение, что в большинстве случаев приводит к летальному исходу.
При отечном варианте гемолитической болезни плода отмечается резко выраженная анемия (Er -1-1,5 x 1012/л, Нb 35-50 г/л), эритробластемия, увеличение и отечность плаценты. Тяжелые нарушения обмена могут вызывать внутриутробную гибель плода или смерть ребенка вскоре после родов. Отечную форму гемолитической болезни плода отличает крайне тяжелое течение, что в большинстве случаев приводит к летальному исходу.
При желтушном варианте гемолитической болезни плода ребенок чаще рождается от срочных родов, доношенным, чаще с нормальным цветом кожи. В этом случае гемолитическая болезнь плода проявляется спустя несколько часов после рождения – у ребенка стремительно нарастает желтушная окраска кожи; реже желтуха бывает врожденной. У новорожденных с желтушной формой гемолитической болезни увеличены селезенка, печень, лимфоузлы, иногда сердце, отмечается интенсивный прирост непрямого билирубина в крови.
Гипербилирубинемия опасна возможностью повреждения гепатоцитов, кардиомиоцитов, нефронов, нейронов с развитием билирубиновой энцефалопатии. При ядерной желтухе (билирубиновой интоксикации) ребенок вялый, плохо сосет, часто срыгивает, у него развивается гипорефлексия, рвота, судороги. Критический уровень непрямого билирубина, опасный в плане поражения ЦНС, — более 306-340 мкмоль/л у доношенных и 170-204 мкмоль/л у недоношенных. Следствием билирубиновой энцефалопатии может являться гибель ребенка или последующее отставание в психическом развитии.
При ядерной желтухе (билирубиновой интоксикации) ребенок вялый, плохо сосет, часто срыгивает, у него развивается гипорефлексия, рвота, судороги. Критический уровень непрямого билирубина, опасный в плане поражения ЦНС, — более 306-340 мкмоль/л у доношенных и 170-204 мкмоль/л у недоношенных. Следствием билирубиновой энцефалопатии может являться гибель ребенка или последующее отставание в психическом развитии.
При анемической форме гемолитической болезни повреждающее воздействие на плод, как правило, невелико. На первый план выходят анемия, бледность кожи, гепатомегалия и спленомегалия. Тяжесть проявлений гемолитической болезни плода определяется титром антител у беременной и степенью зрелости новорожденного: тяжелее заболевание протекает у недоношенных детей.
Диагностика гемолитической болезни плода
В настоящее время акушерство и гинекология придает важное значение своевременному выявлению и правильному ведению беременности, угрожаемой по развитию гемолитической болезни плода. При постановке беременной на учет у нее определяют группу крови и Rh-фактор, выясняют аналогичные данные отца ребенка, интересуются гемотрансфузионным анамнезом, наличием в прошлом мертворожденных детей, самопроизвольных выкидышей или детей с гемолитической болезнью плода. При угрозе развития гемолитической болезнью плода у женщины в динамике контролируют титр специфически антител.
При постановке беременной на учет у нее определяют группу крови и Rh-фактор, выясняют аналогичные данные отца ребенка, интересуются гемотрансфузионным анамнезом, наличием в прошлом мертворожденных детей, самопроизвольных выкидышей или детей с гемолитической болезнью плода. При угрозе развития гемолитической болезнью плода у женщины в динамике контролируют титр специфически антител.
Пренатальная диагностика гемолитической болезни плода включает проведение акушерского УЗИ, допплерографии маточно-плацентарного кровотока и максимального кровотока в средней мозговой артерии с оценкой функционального состояния развивающегося ребенка. Характерными ультразвуковыми критериями гемолитической болезни плода являются плацентомегалия, многоводие, расширение пуповинной вены; сплено- и гепатомегалия, кардиомегалия, наличие перикардиального выпота, гидроторакса.
Учитывая, что гемолитическая болезнь часто сопровождается гипоксией, проводится кардиотокография с оценкой сердечной деятельности плода. В случае получения данных за гемолитическую болезнь плода требуется проведение инвазивных исследований – кордоцентеза и амниоцентеза под контролем УЗИ. При рождении ребенка сразу определяется его резус и групповая принадлежность, исследуется содержание Hb и билирубина в пуповинной крови.
В случае получения данных за гемолитическую болезнь плода требуется проведение инвазивных исследований – кордоцентеза и амниоцентеза под контролем УЗИ. При рождении ребенка сразу определяется его резус и групповая принадлежность, исследуется содержание Hb и билирубина в пуповинной крови.
Лечение гемолитической болезни плода
Лечебными задачами при гемолитической болезни плода служат быстрое выведение из крови ребенка токсических факторов гемолиза – непрямого билирубина и антител, а также повышение функций страдающих систем и органов. Выбор способа родоразрешения женщин с изоиммунизацией определяется состоянием плода, сроком беременности, подготовленностью родовых путей. В случае отсутствия данных за тяжелую форму гемолитической болезни плода, на сроке беременности свыше 36 недель, зрелости шейке матки возможны естественные роды. При тяжелом состоянии плода предпочтительнее кесарево сечение за 2-3 недели до ожидаемого срока.
У новорожденных с гемолитической болезнью плода ежедневно контролируется показатели Hb, Ht, билирубина. При необходимости проводится коррекция анемии эритроцитарной массой, инфузионная дезинтоксикационная терапия. Важной составляющей лечения гемолитической болезни плода служит фототерапия, способствующая разрушению непрямого билирубина в коже ребенка. Светолечение проводится в импульсном или непрерывном режиме с помощью ламп дневного или синего света.
При необходимости проводится коррекция анемии эритроцитарной массой, инфузионная дезинтоксикационная терапия. Важной составляющей лечения гемолитической болезни плода служит фототерапия, способствующая разрушению непрямого билирубина в коже ребенка. Светолечение проводится в импульсном или непрерывном режиме с помощью ламп дневного или синего света.
При более тяжелых проявлениях гемолитической болезни плода показано проведение капельного внутрижелудочного введения жидкости и заменного переливания крови. При гемолитической болезни плода, обусловленной Rh-конфликтом, при заменном переливании используется одногруппная Rh (-) кровь. В случае несовместимости по ABO переливается эритроцитная масса 0(I) группы в соответствии с Rh-принадлежностью новорожденного и одногруппная плазма. Развитие отека легких и выраженной дыхательной недостаточности требует проведения ИВЛ; наличие асцита диктует необходимость выполнения лапароцентеза под УЗИ-контролем.
Профилактика гемолитической болезни плода
Заключается в предупреждении Rh-иммунизации женщин – внимательном переливании крови с учетом Rh-принадлежности. Женщинам с Rh(-) кровью категорически не рекомендуется прерывание беременности, наступившей впервые. Методом специфической профилактики Rh-конфликта у женщин с Rh(-) кровью служит введение иммуноглобулина антирезус Rho человека после абортов, родов Rh(+) плодом, внематочной беременности, а также после инвазивной пренатальной диагностики — биопсии хориона, амниоцентеза, кордоцентеза.
Женщинам с Rh(-) кровью категорически не рекомендуется прерывание беременности, наступившей впервые. Методом специфической профилактики Rh-конфликта у женщин с Rh(-) кровью служит введение иммуноглобулина антирезус Rho человека после абортов, родов Rh(+) плодом, внематочной беременности, а также после инвазивной пренатальной диагностики — биопсии хориона, амниоцентеза, кордоцентеза.
ГЕМОЛИТИЧЕСКАЯ БОЛЕЗНЬ НОВОРОЖДЕННОГО — ГБУЗ ЯНАО
Почти каждый второй новорожденный ребенок имеет физиологическую желтушку — это не опасное явление. Однако желтеть кожные покровы малышей могут и по другой причине – вследствие так называемой гемолитической болезни новорожденных-последствия у которой зачастую оказываются значительно серьезнее .Если вашему малышу поставили этот диагноз — не отчаивайтесь!
При своевременном оказании медицинской помощи все процессы в его маленьком организме быстро придут в норму и риск поражения нервной системы будет устранен.
Чтобы понять каковы же будут последствия гемолитической болезни, для начала надо понять, что из себя представляет данное заболевание и почему его срочно нужно лечить . Остановимся на примере гемолитической болезни новорожденных при групповой несовместимости , т.к. она встречается чаще и протекает несколько легче, чем при резус-конфликте. В данном случае мама имеет первую группу крови 0 (I), а плод – другую, чаще вторую А(II) или третьюВ(III). В основе этой болезни лежит массивный распад эритроцитов плода вследствии несовместимости его крови и крови матери. «Гемолиз» в переводе с латинского языка — разрушение.
Остановимся на примере гемолитической болезни новорожденных при групповой несовместимости , т.к. она встречается чаще и протекает несколько легче, чем при резус-конфликте. В данном случае мама имеет первую группу крови 0 (I), а плод – другую, чаще вторую А(II) или третьюВ(III). В основе этой болезни лежит массивный распад эритроцитов плода вследствии несовместимости его крови и крови матери. «Гемолиз» в переводе с латинского языка — разрушение.
Будущая мать имея первую группу крови -не имеет антигенов. Обозначим на картинке организм матери знаком «минус». А будущий ребенок, т.е. плод имеет вторую группу крови, т.е. в его крови есть антиген. На картинке обозначим плод знаком «плюс».При наличии антигена у плода иммунная система матери начнет считать этот антиген как чужеродный агент-враг и начнет вырабатывать против этого антигена защитные антитела(JgG). Эти антитела могут начать вырабатываться рано — еще во время беременности, а могут появиться практически в процессе родов. Чем меньше срок беременности, при котором начали вырабатываться антитела, тем больше их накапливается и тем вероятнее более тяжелое заболевание малыша. Эти антитела устремляются в кровь к плоду через плаценту, оседают на эритроцитах ребенка и начинают их разрушать. Их разрушается очень много, из разрушенных эритроцитов высвобождается большое количество пигмента билирубина. Этот билирубин является «плохим», он называется непрямым билирубином и является очень токсичным. Он должен обезвреживаться в печени. Но так как при рождении у ребенка ферментная система печени незрелая (она дозревает постнатально), она не сможет утилизировать полностью весь билирубин, его очень будет много, а его особенностью является накапливаться в тех тканях организма, которые содержат жир, то идеальным местом накопления билирубина будет подкожная жировая клетчатка и клинически мы будем видеть желтуху кожи. Кроме этого вы должны знать, что эритроциты еще выполняют функцию доставки кислорода ко всем органам. А раз они разрушаются, то функция кислородоснабжения нарушается, и в первую очередь будет страдать один из наиболее уязвимых и пока еще не слишком развитых органов новорожденных — мозг, ведь он в первую очередь нуждается в кислородной подпитке.
Эти антитела устремляются в кровь к плоду через плаценту, оседают на эритроцитах ребенка и начинают их разрушать. Их разрушается очень много, из разрушенных эритроцитов высвобождается большое количество пигмента билирубина. Этот билирубин является «плохим», он называется непрямым билирубином и является очень токсичным. Он должен обезвреживаться в печени. Но так как при рождении у ребенка ферментная система печени незрелая (она дозревает постнатально), она не сможет утилизировать полностью весь билирубин, его очень будет много, а его особенностью является накапливаться в тех тканях организма, которые содержат жир, то идеальным местом накопления билирубина будет подкожная жировая клетчатка и клинически мы будем видеть желтуху кожи. Кроме этого вы должны знать, что эритроциты еще выполняют функцию доставки кислорода ко всем органам. А раз они разрушаются, то функция кислородоснабжения нарушается, и в первую очередь будет страдать один из наиболее уязвимых и пока еще не слишком развитых органов новорожденных — мозг, ведь он в первую очередь нуждается в кислородной подпитке.
Почему непрямой билирубин является токсичным? Потому что он повреждает клетки сердца, печени и в большей степени клетки мозга, возникает билирубиновая интоксикация, характеризующаяся вялостью, срыгиваниями, рвотой, патологическим зеванием, снижением мышечного тонуса. А при высоких критических показателях выше 340 мкмольл у доношенных детей и при показателе 160 мкмоль/л у недоношенных возникает “ядерная желтуха”- это билирубиновая интоксикация мозга, когда ядра клеток мозга прокрашиваются билирубином: появляется мышечный гипертонус, ригидность затылочных мышц, резкий «мозговой» крик, ребенок реагирует на все раздражители, выбухает большой родничок, подергиваются мышцы, появляются судороги, косоглазие, нарушение дыхания.
Яркость желтушного оттенка зависит от количества этого пигмента в организме новорожденного. Желтуха может возникать рано (возможно, даже в первые сутки жизни ребенка) и сохраняется в течение длительного времени. Характерно увеличение печени и селезенки, Цвет кожи ребенка — ярко-желтый, могут быть прокрашены склеры — белки глаз.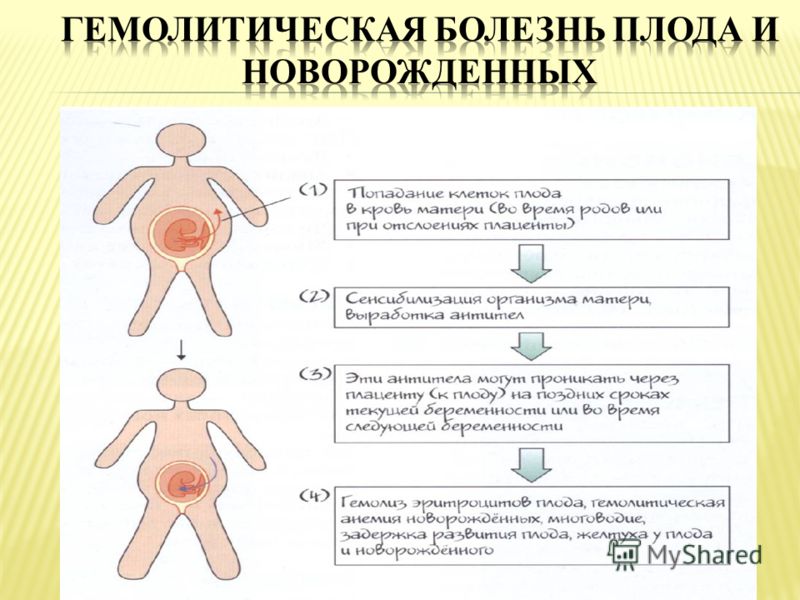 Если есть анемия, а она обязательно есть, т.к. эритроциты погибают, то малыш будет бледным и желтуха может казаться не такой яркой.
Если есть анемия, а она обязательно есть, т.к. эритроциты погибают, то малыш будет бледным и желтуха может казаться не такой яркой.
Лечение при легких и средних формах тяжести данного конфликта часто проводится консервативно. Малышам проводится фототерапия, т.е.лечение светом, т.к. под действием света непрямой билирубин разрушается. Также назначаются адсорбенты, которые помогают кишечнику бороться с токсинами. При тяжелых состояниях проводится операция заменного переливания крови.
При поздно начатом лечении последствия гемолитической болезни могут быть опасными – от гибели малыша до тяжелых неврологических расстройств с признаками детского церебрального паралича, задержки психофизического развития, глухоты, нарушения речи.
Легкие и средние формы патологии редко( до10%) могут оставлять легкую задержку моторного развития при удовлетворительном состоянии умственных способностей; расстройство поведения; нарушение функций движения, косоглазие, нарушение слуха и речи. Дети с перенесенной ГБН плохо переносят прививки, склонны к развитию тяжелых аллергий и часто и длительно могут болеть инфекционными заболеваниями; зубы часто подвержены разрушению эмали и кариесу.
На период лечения малыш отстраняется от грудного вскармливания, т.к. через грудное молоко антитела (JgG) будут поступать к ребенку и желтуха будет усиливаться. Через 15-20 дней ,после исчезновения антител из молока, женщина может кормить грудью. Для мамы новорожденного очень важна диета. Правильное питание женщины обеспечит поступление витаминов и исключит воздействие вредных химических добавок. Обязательный рацион должен содержать овощи и фрукты, рыбу, печень. Главное, чтобы продукты были свежими и натуральными.
Дети , перенесшие ГБН, должны наблюдаться врачом- невропатологом в поликлинике и получать реабилитационное лечение.
И в заключении хочу сказать, что даже поняв самую малость из выше описанного мною, любой разумный человек, в том числе тот, кто по роду деятельности далек от медицины, способен понять последствия гемолитической болезни.
Статью подготовила Кононова Наталья Федоровна заведующая отделением организации медицинской помощи детям в образовательных организациях ГБУЗ ЯНАО «Губкинская городская больница».
Лечение гемолитической болезни в Израиле: стоимость, отзывы, больницы. Гемолитическая болезнь плода, новорожденных Израиль: цены, клиники, центры
Гемолитическая болезнь — серьезная патология, развивающаяся вследствие несовместимости крови матери и плода. Лечение гемолитической болезни в Израиле, начатое на максимально ранней стадии, позволяет нормализовать гемодинамику и избежать отклонений во внутриутробном развитии ребенка.
Причина гемолитической болезни — внутриутробный иммунологический конфликт, который проявляется повреждением оболочки эритроцитов ребенка под влиянием антител матери, проникающих через плаценту. Чаще заболевание связано с резус-несовместимостью крови матери и плода либо несовместимостью по групповым антигенам. Клинически заболевание проявляется отечной, желтушной или анемической формой, а в наиболее сложных случаях может привести к внутриутробной гибели плода.
Благодаря новейшим протоколам лечения гемолитической болезни в клиниках Израиля, эффективному использованию инновационного оборудования, высокому профессионализму гинекологов, акушеров, детских гематологов наши пациентки имеют самые высокие шансы на рождение здорового ребенка или быстрого излечения новорожденного от патологии. По отзывам о лечении гемолитической болезни в Израиле, залогом успешной терапии являются инновационные методы пренатальной и антенатальной диагностики. Узнать больше…
По отзывам о лечении гемолитической болезни в Израиле, залогом успешной терапии являются инновационные методы пренатальной и антенатальной диагностики. Узнать больше…
Подобрать подходящую клинику с оптимальной стоимостью лечения гемолитической болезни в Израиле, проконсультироваться у высококлассных узкопрофильных специалистов, ознакомиться с предварительной терапевтической программой вам помогут опытные сотрудники известного провайдера медицинских услуг компании ServiceMed. Они возьмут на себя организацию вашей поездки, приобретут билеты, забронируют номер в отеле, запишут на прием к лучшему врачу.
Для точной диагностики гемолитической болезни плода в израильских клиниках используются эффективные лабораторные и инструментальные методы.
- Определение титра противорезусных антител – анализ крови матери, необходимый для ранней диагностики патологии плода. Выполняется, как минимум, трижды на разных сроках беременности.

- Допплерография — анализ скорости кровотока сосудов пуповины и плаценты, а также магистрального кровотока плода. Проведение данного исследования на максимально ранней стадии беременности позволяет оценить функциональное состояние развивающегося плода и откорректировать нормальную гемодинамику.
- Акушерское УЗИ направлено на своевременное выявление характерных признаков гемолитической болезни – ускоренного роста и утолщения плаценты, многоводия, расширения пуповинной вены и др.
- УЗИ плода позволяет выявить гепатоспленомегалию — отек у плода.
- Кардиотокография – современный метод дородовой диагностики, позволяющий оценить сердечную деятельность плода и определиться относительно возможной гипоксии.
- Кордоцентез относится к методам инвазивной дородовой диагностики — пуповинную кровь для лабораторного исследования получают путем пункции. Чтобы исключить возможность повреждения плаценты и плода, процедура выполняется под контролем УЗИ.

Основной целью лечения гемолитической болезни новорожденных в больницах Израиля является максимально быстрое выведение из организма ребенка продуктов распада эритроцитов для скорейшей нормализации клеточного состава крови.
- Медикаментозная терапия проводится с использование фармпрепаратов нового поколения, способствующих связыванию и выведению билирубина, улучшению работы печени новорожденного, нормализации обменных процессов. Особая роль отводится терапии внутривенными иммуноглобулинами, способными снижать гипербилирубинемию. Узнать больше…
- Заменное переливание крови показано новорожденным с тяжелыми формами заболевания. Для лечения гемолитической болезни в центрах Израиля успешно практикуется заменное переливание донорской резус-отрицательной крови (той же группы, что и у ребенка). Данная процедура способствует выведению непрямого билирубина и материнских антител из крови новорожденного и восполнению дефицита эритроцитов.
- Экстракорпоральная детоксикация позволяет очистить кровь ребенка от антител и продуктов распада эритроцитов.
 Детоксикация может выполняться методом плазмафереза или гемосорбции.
Детоксикация может выполняться методом плазмафереза или гемосорбции. - Фототерапия – неинвазивная процедура, направленная на фотоокисление находящегося в коже билирубина с последующим выведением образовавшихся водорастворимых веществ с калом и мочой. Тело новорожденного облучается с помощью флюоресцентной лампы.
- Консультация гинеколога и детского гематолога.
- Установление совместимости родителей по системе резус-антигенов.
- Пренатальная и антенатальная диагностика.
- Формирование индивидуальной терапевтической программы.
- Курс лечения в центре, выбранном самой пациенткой.
❓
1. Что это за процедура — амниоцентез?
Амниоцентез – очень информативный метод дородовой диагностики, основанный на исследовании околоплодной жидкости. Для получения образца жидкости выполняется пункция плодного пузыря. Процедура может проводиться трансабдоминально либо трансцервикально, но обязательно под контролем УЗИ.
Процедура может проводиться трансабдоминально либо трансцервикально, но обязательно под контролем УЗИ.
❓
2. Насколько велика опасность инфицирования ребенка при заменном переливании крови?
Такая опасность практически исключена. Во избежание возможности инфицирования новорожденному переливается не цельная кровь, а резус-отрицательная эритроцитарная масса со свежезамороженной плазмой. Для переливания используются одноразовые системы.
Преимущества лечения с ServiceMed- Ведущие гинекологи, акушеры, детские гематологи.
- Инновационная аппаратура для высокоточной диагностики.
- Сертифицированные лекарства, абсолютно безопасные препараты крови.
- Комфортные условия, заботливый персонал.
- Наиболее приемлемая цена лечения гемолитической болезни в Израиле.
Благодаря ServiceMed Ваш ребенок будет расти крепким и здоровым даже после резус-конфликтной беременности!
Гемолитическая болезнь новорожденных
Гемолитическая болезнь новорожденных также называется эритробластозом плода. Это состояние возникает при несовместимости групп крови матери и ребенка.
Это состояние возникает при несовместимости групп крови матери и ребенка.
«Гемолитик» означает разрушение красных кровяных телец
«Эритробластоз» означает образование незрелых эритроцитов.
«Феталис» означает плод
.
ГБН чаще всего возникает, когда мать с отрицательным резус-фактором рождает ребенка от отца с положительным резус-фактором.Когда резус-фактор ребенка положительный, как у отца, могут развиться проблемы, если красные кровяные тельца ребенка пересекаются с резус-отрицательной матерью. Обычно это происходит во время родов, когда отслаивается плацента. Однако это также может произойти в любое время, когда клетки крови двух кровообращений смешиваются, например, во время выкидыша или аборта, при падении или во время инвазивной процедуры пренатального тестирования (например, амниоцентеза или взятия проб ворсинок хориона).
Иммунная система матери считает резус-положительные эритроциты ребенка «чужеродными». «Так же, как когда бактерии вторгаются в организм, иммунная система отвечает выработкой антител для борьбы с этими чужеродными клетками и их уничтожения. Затем иммунная система матери сохраняет антитела на случай, если чужеродные клетки появятся снова, даже во время будущей беременности. «Резус сенсибилизированный».
«Так же, как когда бактерии вторгаются в организм, иммунная система отвечает выработкой антител для борьбы с этими чужеродными клетками и их уничтожения. Затем иммунная система матери сохраняет антитела на случай, если чужеродные клетки появятся снова, даже во время будущей беременности. «Резус сенсибилизированный».
При первой беременности резус-сенсибилизация маловероятна. Обычно это становится проблемой только при будущей беременности с другим резус-положительным ребенком. Во время этой беременности материнские антитела проникают через плаценту, чтобы бороться с резус-положительными клетками в организме ребенка.Поскольку антитела разрушают эритроциты, ребенок может заболеть. Это называется эритробластозом плода при беременности. У новорожденного такое состояние называется гемолитической болезнью новорожденного.
Младенцы, пораженные ГБН, обычно находятся во второй или более поздней беременности матери после того, как она стала сенсибилизированной с первым ребенком. ГБН из-за несовместимости резус-фактора примерно в три раза чаще встречается у детей европеоидной расы, чем у афроамериканцев.
ГБН из-за несовместимости резус-фактора примерно в три раза чаще встречается у детей европеоидной расы, чем у афроамериканцев.
Когда материнские антитела атакуют красные кровяные тельца, они расщепляются и разрушаются (гемолиз).Это вызывает у ребенка анемию. Анемия опасна тем, что ограничивает способность крови переносить кислород к органам и тканям ребенка. В итоге:
Тело ребенка реагирует на гемолиз, пытаясь очень быстро произвести больше красных кровяных телец в костном мозге, печени и селезенке. Это заставляет эти органы увеличиваться в размерах. Новые красные кровяные тельца, называемые эритробластами, часто являются незрелыми и не могут выполнять работу зрелых красных кровяных телец.
При разрушении эритроцитов образуется вещество, называемое билирубином.Младенцам нелегко избавиться от билирубина, и он может накапливаться в крови и других тканях и жидкостях тела ребенка. Это называется гипербилирубинемией. Поскольку билирубин имеет пигмент или окраску, он вызывает пожелтение кожи и тканей ребенка.
 Это называется желтухой.
Это называется желтухой.
Осложнения гемолитической болезни новорожденных могут быть от легких до тяжелых. Ниже приведены некоторые из проблем, которые могут возникнуть:
Во время беременности:
Легкая анемия, гипербилирубинемия и желтуха. Плацента помогает избавиться от части билирубина, но не от всего.
Тяжелая анемия с увеличением печени и селезенки. Когда эти органы и костный мозг не могут компенсировать быстрое разрушение красных кровяных телец, возникает тяжелая анемия и поражаются другие органы.
Водянка плода. Это происходит из-за того, что органы ребенка не могут справиться с анемией. Сердце начинает отказывать, и в тканях и органах ребенка накапливается большое количество жидкости.Плод с водянкой подвержен большому риску родиться мертвым.
После рождения:
Тяжелая гипербилирубинемия и желтуха.
 Печень ребенка неспособна обрабатывать большое количество билирубина, образующегося в результате распада эритроцитов. Печень ребенка увеличена, анемия продолжается.
Печень ребенка неспособна обрабатывать большое количество билирубина, образующегося в результате распада эритроцитов. Печень ребенка увеличена, анемия продолжается.Kernicterus. Kernicterus — самая тяжелая форма гипербилирубинемии, возникающая в результате накопления билирубина в головном мозге.Это может вызвать судороги, повреждение головного мозга, глухоту и смерть.
Ниже приведены наиболее частые симптомы гемолитической болезни новорожденных. Однако у каждого ребенка симптомы могут отличаться. Симптомы во время беременности могут включать:
При амниоцентезе околоплодные воды могут иметь желтый цвет и содержать билирубин.
Ультразвук плода показывает увеличение печени, селезенки или сердца и скопление жидкости в брюшной полости плода, вокруг легких или в коже черепа.
После рождения симптомы могут включать:
Может быть очевиден бледный цвет из-за анемии.

Может присутствовать желтуха или желтый цвет околоплодных вод, пуповины, кожи и глаз. Ребенок может не выглядеть желтым сразу после рождения, но желтуха может развиться быстро, обычно в течение 24–36 часов.
У новорожденного могут быть увеличены печень и селезенка.
Младенцы с водянкой плода имеют сильный отек (припухлость) всего тела и очень бледны.У них часто бывает затрудненное дыхание.
Поскольку анемия, гипербилирубинемия и водянка плода могут возникать вместе с другими заболеваниями и состояниями, точный диагноз ГБН зависит от определения наличия несовместимости по группе крови или группе крови. Иногда диагноз можно поставить во время беременности на основании данных следующих тестов:
Исследование на наличие резус-положительных антител в крови матери
Ультразвук — для обнаружения увеличения органов или скопления жидкости у плода.Ультразвук — это метод диагностической визуализации, который использует высокочастотные звуковые волны и компьютер для создания изображений кровеносных сосудов, тканей и органов.
 Ультразвук используется для наблюдения за работой внутренних органов и оценки кровотока по различным сосудам.
Ультразвук используется для наблюдения за работой внутренних органов и оценки кровотока по различным сосудам.Амниоцентез — для измерения количества билирубина в околоплодных водах. Амниоцентез — это тест, выполняемый для определения хромосомных и генетических нарушений и некоторых врожденных дефектов. Тест включает введение иглы через брюшную стенку и стенку матки в амниотический мешок для извлечения образца амниотической жидкости.
Взятие проб крови из пуповины плода во время беременности для проверки на антитела, билирубин и анемию у плода.
После рождения ребенка диагностические тесты на ГБН могут включать следующее:
Исследование пуповинной крови ребенка на группу крови, резус-фактор, количество эритроцитов и антитела
Исследование крови ребенка на билирубин
После постановки диагноза ГБН может потребоваться лечение.Специфическое лечение гемолитической болезни новорожденного определит лечащий врач вашего малыша на основании:
Гестационный возраст, общее состояние здоровья и история болезни вашего ребенка
Степень заболевания
Толерантность вашего ребенка к определенным лекарствам, процедурам или методам лечения
Ожидания по течению болезни
Ваше мнение или предпочтение
Во время беременности лечение ГБН может включать:
Внутриутробное переливание эритроцитов в кровоток ребенка.
 Это делается путем введения иглы через матку матери в брюшную полость плода или непосредственно в вену пуповины. Может потребоваться введение успокаивающего лекарства, чтобы ребенок не двигался. Возможно, потребуется повторить внутриматочные переливания.
Это делается путем введения иглы через матку матери в брюшную полость плода или непосредственно в вену пуповины. Может потребоваться введение успокаивающего лекарства, чтобы ребенок не двигался. Возможно, потребуется повторить внутриматочные переливания.Ранние роды, если у плода развиваются осложнения. Если у плода зрелые легкие, можно вызвать роды и родоразрешение, чтобы предотвратить ухудшение ГБН.
После родов лечение может включать:
Переливания крови (при тяжелой анемии)
Жидкости для внутривенного введения (при низком артериальном давлении)
Помощь при респираторном дистрессе с использованием кислорода, сурфактанта или механического дыхательного аппарата
Обменное переливание для замены поврежденной крови ребенка свежей кровью. Обменное переливание крови помогает увеличить количество эритроцитов и снизить уровень билирубина.
 Обменное переливание осуществляется путем попеременной подачи и забора крови в небольших количествах через вену или артерию. Если уровень билирубина остается высоким, может потребоваться повторное переливание крови.
Обменное переливание осуществляется путем попеременной подачи и забора крови в небольших количествах через вену или артерию. Если уровень билирубина остается высоким, может потребоваться повторное переливание крови.Внутривенный иммуноглобин (ВВИГ). ВВИГ — это раствор из плазмы крови, который содержит антитела, помогающие иммунной системе ребенка. ВВИГ может помочь уменьшить распад красных кровяных телец и снизить уровень билирубина.
К счастью, ГБН — болезнь, которую можно предотвратить. Благодаря достижениям в дородовой помощи, почти все женщины с отрицательным резус-фактором в крови выявляются на ранних сроках беременности с помощью анализа крови. Если мать имеет отрицательный резус-фактор и не была сенсибилизирована, ей обычно назначают препарат под названием Rh-иммуноглобулин (RhIg), также известный как RhoGAM. Это специально разработанный продукт крови, который может предотвратить реакцию резус-отрицательных материнских антител на резус-положительные клетки. Многим женщинам вводят RhoGAM примерно на 28 неделе беременности.После рождения ребенка женщина должна получить вторую дозу препарата в течение 72 часов, если ее ребенок резус-положительный. Если у ее ребенка отрицательный резус-фактор, повторная доза ей не требуется.
Многим женщинам вводят RhoGAM примерно на 28 неделе беременности.После рождения ребенка женщина должна получить вторую дозу препарата в течение 72 часов, если ее ребенок резус-положительный. Если у ее ребенка отрицательный резус-фактор, повторная доза ей не требуется.
Гемолитическая болезнь новорожденных | Симптомы и причины
Каковы симптомы гемолитической болезни новорожденного?
У каждого ребенка могут быть разные симптомы гемолитической болезни новорожденного (ГБН). Наиболее частые симптомы ГБН:
- бледная кожа
- Пожелтение околоплодных вод, пуповины, кожи и глаз
- увеличение печени или селезенки
- сильный отек тела
Симптомы во время беременности могут включать:
- Легкая анемия: когда количество красных кровяных телец у ребенка недостаточное, его кровь не может переносить достаточное количество кислорода из легких во все части его тела, из-за чего его органы и ткани начинают бороться.

- Гипербилирубинемия и желтуха: при распаде красных кровяных телец образуется билирубин, коричневато-желтое вещество, которое трудно выделять ребенку, и которое может накапливаться в его крови (гипербилирубинемия) и делать его кожу желтой.
- Тяжелая анемия с увеличением печени и селезенки: организм ребенка пытается компенсировать распад красных кровяных телец, очень быстро вырабатывая их больше в печени и селезенке, что приводит к увеличению размеров органов.Эти новые эритроциты часто являются незрелыми и не могут полностью функционировать, что приводит к тяжелой анемии.
- Hydrops fetalis: Когда организм ребенка не может справиться с анемией, его сердце начинает отказывать, и в его тканях и органах накапливается большое количество жидкости.
Возможные симптомы после рождения:
- Тяжелая гипербилирубинемия и желтуха: чрезмерное накопление билирубина в крови ребенка приводит к увеличению его печени.
- Kernicterus: Накопление билирубина в крови настолько велико, что он попадает в мозг, что может привести к необратимому повреждению мозга.

Что вызывает ГБН?
ГБН возникает, когда группы крови матери и ребенка несовместимы. Если несовместимые эритроциты ребенка переходят к матери через плаценту во время беременности или родов, иммунная система считает их чужеродными и реагирует выработкой белков, называемых антителами, которые атакуют и разрушают их. Это может привести к нескольким осложнениям, которые варьируются от легких до очень тяжелых.
Иммунная система матери также сохраняет эти антитела на случай, если несовместимые эритроциты снова появятся, что сделает их «сенсибилизированными».По этой причине HDN с большей вероятностью может возникнуть во время второй или последующей беременности, а также после выкидыша или аборта.
Группа крови человека определяется наличием двух разных типов белков, называемых антигенами. Антигены A, B и O представляют собой классификацию крови человека как кровь типа A, B, AB или O. Если у человека также есть антиген резус-фактора, его кровь резус-положительная, а если нет, то резус-отрицательная. .
.
Гемолитическая болезнь новорожденных: история болезни, патофизиология, этиология
Bowman JM.Гемолитическая болезнь (эритробластоз плода). Кризи Р.К., Ресник Р. Медицина материнско-плода . 4-е издание. Филадельфия: У. Б. Сондерс; 1999. 736-767.
[Рекомендации] Snyder EL, Lipton KS. Профилактика гемолитической болезни новорожденных за счет пренатального / перинатального тестирования на анти-D и введения резус-иммуноглобулина. Бюллетень Американской ассоциации банков крови . 1998. 98: 1-6.
Фазано РМ. Гемолитическая болезнь плода и новорожденного в молекулярную эпоху. Semin Fetal Neonatal Med . 2015 14 ноября. [Medline].
van der Schoot CE, Tax GH, Rijnders RJ, de Haas M, Christiaens GC. Пренатальное типирование антигенов системы групп крови Rh и Kell: граница водораздела. Трансфус Мед Ред. . 2003 17 января (1): 31-44. [Медлайн].
Трансфус Мед Ред. . 2003 17 января (1): 31-44. [Медлайн].
Singleton BK, Green CA, Avent ND и др. Наличие псевдогена RHD, содержащего дупликацию из 37 пар оснований и нонсенс-мутацию у африканцев с фенотипом Rh D-отрицательной группы крови. Кровь . 2000 г. 1. 95 (1): 12-8. [Медлайн].
Флегель WA. Молекулярная генетика и клиническое применение RH. Transfus Apher Sci . 2011 Февраль 44 (1): 81-91. [Медлайн]. [Полный текст].
Cruz-Leal Y, Marjoram D, Lazarus AH. Профилактика гемолитической болезни плода и новорожденного: чему мы научились на животных моделях ?. Curr Opin Hematol . 2017 24 ноября (6): 536-43. [Медлайн].
Moise KJ.Гемолитическая болезнь плода и новорожденного. Кризи Р.К., Резник Р. Медицина материнского плода: принципы и практика . 6-е изд. Филадельфия: У. Б. Сондерс; 2008. 477-503.
6-е изд. Филадельфия: У. Б. Сондерс; 2008. 477-503.
Каплан М., Наамад М., Кенан А. и др. Неспособность предсказать гемолиз и гипербилирубинемию по подклассу IgG у младенцев группы крови A или B, рожденных от матерей группы O. Педиатрия . 2009 Январь 123 (1): e132-7. [Медлайн].
Luchtman-Jones L, Schwartz AL, Wilson DB.Кровь и кроветворная система. Фанаров А.А., Мартин Р.Дж., ред. Неонатальная и перинатальная медицина — болезни плода и грудного ребенка . 8-е изд. Сент-Луис, Миссури: Мосби; 2006. Vol 2: 1287-1356.
Ментцер, WC, Glader BE. Заболевания эритроцитов в младенчестве. Taeusch HW, Ballard RA, ред. Болезни новорожденных Эйвери . 8-е издание. Филадельфия, Пенсильвания: Эльзевьер Сондерс; 2005. 1180-1214.
McCarthy WA, Popek EJ. Сохранение незрелости ворсинок при доношенных родах после внутриутробной трансфузии в связи с инфекцией Parvovirus B19 и RhD-ассоциированной гемолитической болезнью плода и новорожденного. Педиатр Дев Патол . 2017 ноябрь-декабрь. 20 (6): 469-74. [Медлайн].
Сохранение незрелости ворсинок при доношенных родах после внутриутробной трансфузии в связи с инфекцией Parvovirus B19 и RhD-ассоциированной гемолитической болезнью плода и новорожденного. Педиатр Дев Патол . 2017 ноябрь-декабрь. 20 (6): 469-74. [Медлайн].
Делани М., Мэтьюз, округ Колумбия. Гемолитическая болезнь плода и новорожденного: ведение матери, плода и новорожденного. Образовательная программа по гематологии и соц гематол . 2015 5 декабря 2015 (1): 146-51. [Медлайн].
Чавес Г.Ф., Мулинаре Дж., Эдмондс Л.Д. Эпидемиология резус-гемолитической болезни новорожденных в США. ЯМА . 1991, 26 июня, 265 (24): 3270-4.[Медлайн].
Эдер АФ. Обновление HDFN: новая информация о давних разногласиях. Иммуногематол . 2006. 22 (4): 188-95. [Медлайн].
Lindenburg IT, Smits-Wintjens VE, van Klink JM, et al.Отдаленный исход нервного развития после внутриутробного переливания крови по поводу гемолитической болезни плода / новорожденного: исследование LOTUS. Am J Obstet Gynecol . 2012 Февраль 206 (2): 141.e1-8. [Медлайн].
Gruslin-giroux A, Moore TR. Эритробластоз плода. Фанаров А.А., Мартин Р.Дж. Неонатально-перинатальная медицина . 8-е издание. Сент-Луис, Миссури: Годовая книга Мосби Inc; 2006. Vol 1: 389-408.
Смитс-Винтьенс В.Э., Рат М.Э., ван Цвет Е.В. и др.Заболеваемость новорожденных после обменного переливания крови по поводу аллоиммунной гемолитической болезни эритроцитов. Неонатология . 2013. 103 (2): 141-7. [Медлайн].
Неонатология . 2013. 103 (2): 141-7. [Медлайн].
Моис К. Дж. Мл. Аллоиммунизация эритроцитов при беременности. Семинары по гематологии . 2005. 42: 169-178.
Harkness UF, Spinnato JA. Профилактика и лечение изоиммунизации RhD. Клин Перинатол . 2004 декабря 31 (4): 721-42, vi. [Медлайн].
Pirelli KJ, Pietz BC, Johnson ST, Pinder HL, Bellissimo DB.Молекулярное определение зиготности RHD: прогнозирование риска гемолитической болезни плода и новорожденного, связанной с анти-D. Пренат Диагностика . 2010 30 декабря (12-13): 1207-12. [Медлайн].
Bianchi DW, Avent ND, Costa JM, van der Schoot CE. Неинвазивная пренатальная диагностика резуса D плода: готово к Prime (r) Time. Акушерский гинекол . 2005. 106 (4): 841-4. [Медлайн].
[Медлайн].
Rouillac-Le Sciellour C, Puillandre P, Gillot R, et al.Крупномасштабное преддиагностическое исследование генотипирования RHD плода с помощью ПЦР на ДНК плазмы RhD-отрицательных беременных женщин. Мол Диаг . 2004. 8 (1): 23-31. [Медлайн].
Moise KJ Jr. Ведение резус-аллоиммунизации во время беременности. Акушерский гинекол . 2008 июль 112 (1): 164-76. [Медлайн].
Liley AW. Анализ ликвора амнии при ведении беременности, осложненной резус-иммунизацией. Am J Obstet Gynecol . 1961 г.82: 1359-71.
Боуман Дж. М., Поллок Дж. М.. Спектрофотометрия околоплодных вод и ранние роды в лечении эритробластоза плода. Педиатр . 1965 Май. 35: 815-835. [Медлайн].
Queenan JT, Томайский ТП, Урал ШХ, King JC.Отклонение оптической плотности околоплодных вод на длине волны 450 нм у резус-иммунизированных беременностей сроком от 14 до 40 недель: предложение для клинического ведения. Am J Obstet Gynecol . 1993 Май. 168 (5): 1370-6. [Медлайн].
Скотт Ф., Чан Ф.Й. Оценка клинической применимости диаграммы «Куинен» по сравнению с диаграммой «Лили» в прогнозировании тяжести изоиммуинизации резуса. Пренат Диагностика . (11) 1998. 18: 1143-48. [Медлайн].
Oepkes D, Seaward PG, Vandenbussche FP, Windrim R, Kingdom J, Beyene J.Допплерография в сравнении с амниоцентезом для прогнозирования анемии плода. N Engl J Med . 2006, 13 июля. 355 (2): 156-164. [Медлайн].
N Engl J Med . 2006, 13 июля. 355 (2): 156-164. [Медлайн].
Brojer E, Husebekk A, Dębska M, et al. Аллоиммунная тромбоцитопения плода / новорожденного: патогенез, диагностика и профилактика. Arch Immunol Ther Exp (Warsz) . 2015 12 ноября [Medline].
Koenig JM. Оценка и лечение эритробластоза плода у новорожденных. Кристенсен Р., изд. Гематологические проблемы новорожденных . Филадельфия, Пенсильвания: У. Б. Сондерс; 2000. 185-207.
Ван WH, Xu D, Han YM, Yang ZJ. [Факторы риска ранней диссеминированной внутрисосудистой коагуляции у новорожденных с сепсисом] [китайский язык]. Чжунго Данг Дай Эр Ке За Чжи . 2015 Апрель 17 (4): 341-4. [Медлайн].
Кристенсен Р.Д., Генри Э. Наследственный сфероцитоз у новорожденных с гипербилирубинемией. Педиатрия . 2010 Янв.125 (1): 120-5. [Медлайн].
Педиатрия . 2010 Янв.125 (1): 120-5. [Медлайн].
Виднес Дж., Финн Х. Иммунореактивный инсулин в амниотической жидкости резус-иммунизированных женщин. Биол Неонат . 1977. 31 (1-2): 1-6. [Медлайн].
Romano EL, Hughes-Jones NC, Mollison PL. Прямая антиглобулиновая реакция при АБО-гемолитической болезни новорожденных. Br Med J . 3 марта 1973 г. 1 (852): 524-6. [Медлайн].
Мюррей Н.А., Робертс И.А. Гемолитическая болезнь новорожденного. Arch Dis Child Fetal Neonatal Ed . 2007 Март 92 (2): F83-8. [Медлайн].
Баккехейм Э., Бергеруд У., Шмидт-Мельбай А.С. и др. Титры материнских IgG анти-A и анти-B предсказывают исход несовместимости по системе АВО у новорожденного. Акта Педиатр . 2009 декабрь 98 (12): 1896-901.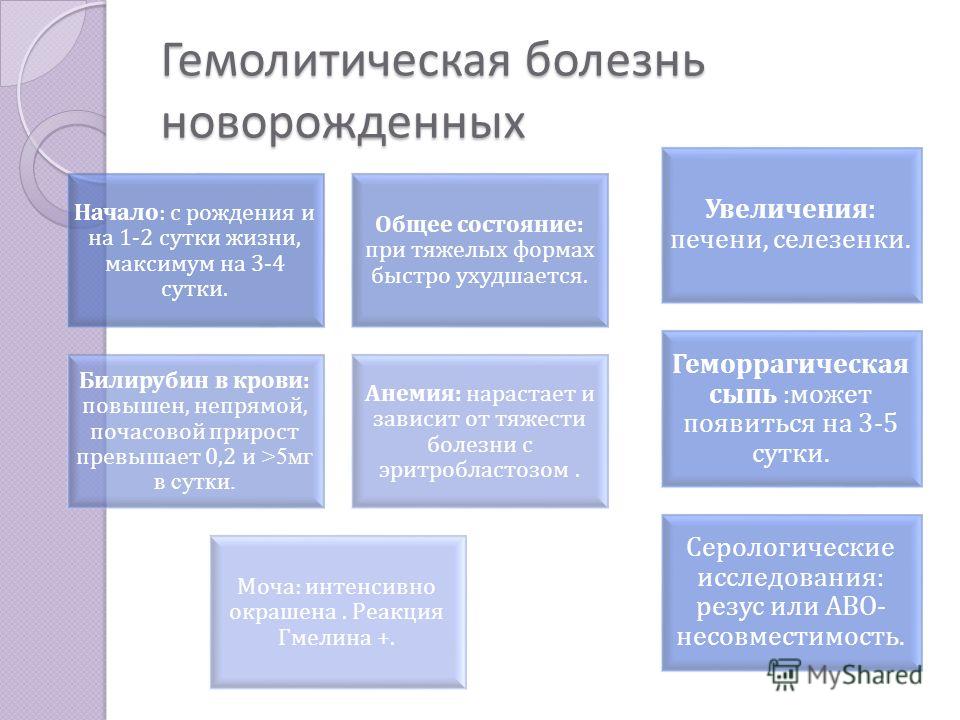 [Медлайн].
[Медлайн].
Пеэтерс Б., Гертс И., Бадтс А.М., Сэгеман В., Мурман Дж. Полезность материнских антител к эритроцитам для прогнозирования гемолитической болезни плода и новорожденного и значительной неонатальной гипербилирубинемии: ретроспективное исследование. Clin Chem Lab Med . 2017 28 августа. 55 (9): e202-e205. [Медлайн].
Zwiers C, van Kamp I, Oepkes D, Lopriore E. Варианты внутриутробного переливания и неинвазивного лечения гемолитической болезни плода и новорожденного — обзор текущего лечения и результатов. Эксперт Рев Гематол . 2017 Апрель 10 (4): 337-344. [Медлайн].
Lozar-Krivec J, Bratanic B, Paro-Panjan D. Роль карбоксигемоглобина, измеренная с помощью CO-оксиметрии, в обнаружении гемолиза у новорожденных с аллоиммунизацией ABO. J Matern Fetal Neonatal Med . 2016 29 февраля (3): 452-6. [Медлайн].
[Медлайн].
Madan, A, MacMahon JR, Stevenson DK. Неонатальная гипербилирубинемия. Taeusch HW, Баллард Р.А., ред. Болезни новорожденных Эйвери . 8-е изд. Филадельфия, Пенсильвания: Эльзевьер Сондерс; 2005. 1226-1256.
[Рекомендации] Ведение гипербилирубинемии у новорожденного на сроке 35 недель и более. Педиатрия . 2004 июл. 114 (1): 297-316.[Медлайн].
Мартин С.Р., Клоэрти, JP. Неонатальная гипербилирубинемия. Cloherty JP, Eichenwald EC, Stark AR. Руководство по уходу за новорожденными . 5-е издание. Филадельфия: Липпинкотт Уильямс и Уилкинс; 2004. 181-212.
Li M, Blaustein JC. Стойкая гемолитическая болезнь плода и новорожденного (HDFN), связанная с пассивным накоплением анти-D в материнском грудном молоке. Переливание крови . 2017 сентябрь 57 (9): 2121-24. [Медлайн].
2017 сентябрь 57 (9): 2121-24. [Медлайн].
Вонг Р.Дж., ДеСандре Г.Х., Стивенсон Д.К. Желтуха новорожденных и болезни печени. Фанаров А.А., Мартин Р.Дж. Неонатально-перинатальная медицина: болезни плода и младенца . 7-е издание. Сент-Луис, Миссури: Годовая книга Мосби Inc; 2002. Vol 2: 1419-11466.
Петерец СМ. Тактика при неонатальной резус-болезни. Клин Перинатол . 1995, 22 сентября (3): 561-92. [Медлайн].
Хаммерман К., Времан Х.Дж., Каплан М., Стивенсон Д.К.Внутривенный иммуноглобулин при иммуногемолитической болезни новорожденных: снижает ли гемолиз ?. Акта Педиатр . 1996 ноябрь 85 (11): 1351-3. [Медлайн].
Элалфи М.С., Эльбарбары Н.С., Абаза ХЗ. Раннее внутривенное введение иммуноглобина (схема с двумя дозами) в лечении тяжелой резус-гемолитической болезни новорожденных — проспективное рандомизированное контролируемое исследование. Eur J Pediatr . 2011 Апрель 170 (4): 461-7. [Медлайн].
Eur J Pediatr . 2011 Апрель 170 (4): 461-7. [Медлайн].
Элалфи М.С., Эльбарбары Н.С., Абаза ХЗ.Раннее внутривенное введение иммуноглобина (схема с двумя дозами) в лечении тяжелой резус-гемолитической болезни новорожденных — проспективное рандомизированное контролируемое исследование. Eur J Pediatr . 2011 Апрель 170 (4): 461-7. [Медлайн].
Смитс-Винтьенс В.Е., Вальтер Ф.Дж., Рат М.Э. и др. Внутривенный иммуноглобулин новорожденным с резус-гемолитической болезнью: рандомизированное контролируемое исследование. Педиатрия . 2011 Апрель 127 (4): 680-6. [Медлайн].
Фигерас-Алой Дж., Родригес-Мигелес Дж. М., Ириондо-Санз М., Сальвиа-Ройгес, доктор медицины, Ботет-Муссонс Ф., Карбонелл-Эстрани X.Внутривенный иммуноглобулин и некротический энтероколит у новорожденных с гемолитической болезнью. Педиатрия . 2010 январь 125 (1): 139-44. [Медлайн].
Педиатрия . 2010 январь 125 (1): 139-44. [Медлайн].
Maisels MJ, Yang H. Тин-мезопорфирин в лечении рефрактерной гипербилирубинемии из-за несовместимости резус-фактора. Дж. Перинатол . 2012 ноября, 32 (11): 899-900. [Медлайн].
Воан Дж. И., Уорвик Р., Летски Е., Николини Ю., Родек С. К., Фиск Н. М.. Подавление эритропоэза при анемии плода из-за аллоиммунизации Келла. Am J Obstet Gynecol . 1994 Июль 171 (1): 247-52. [Медлайн].
Bowman J. Ведение гемолитической болезни у плода и новорожденного. Семин Перинатол . 1997 21 февраля (1): 39-44. [Медлайн].
Moise KJ Jr, Argoti PS. Управление и профилактика аллоиммунизации эритроцитов во время беременности: систематический обзор. Акушерский гинекол . 2012 ноябрь 120 (5): 1132-9.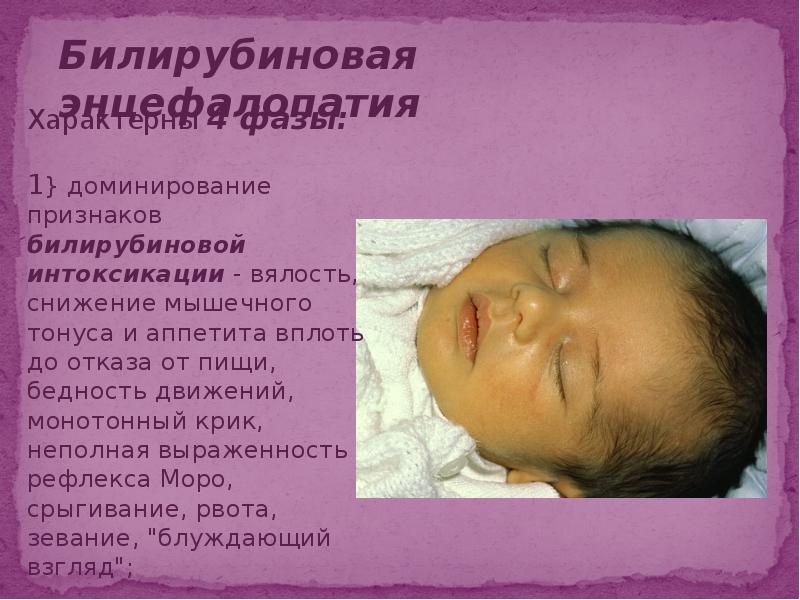 [Медлайн].
[Медлайн].
Фазано РМ.Гемолитическая болезнь плода и новорожденного в молекулярную эпоху. Semin Fetal Neonatal Med . 2016 21 февраля (1): 28-34. [Медлайн].
Zimmerman R, Carpenter RJ Jr, Durig P, Mari G. Продольное измерение максимальной систолической скорости в средней мозговой артерии плода для мониторинга беременностей, осложненных аллоиммунизацией эритроцитов: проспективное многоцентровое исследование с намерением лечить. БЖОГ . 2002 июл.109 (7): 746-52. [Медлайн].
Практический бюллетень ACOG No.75: управление аллоиммунизацией. Акушерский гинекол . 2006 августа 108 (2): 457-64. [Медлайн].
Opekes D, seward G, Vandenbussche F и др. Минимально инвазивное лечение резус-аллоиммунизации: можно ли заменить дельту OD 450 околоплодных вод с помощью допплеровских исследований? Многоцентровое проспективное исследование. Am J Obstet Gynecol . 2004. 191: S3.
Am J Obstet Gynecol . 2004. 191: S3.
Moise KJ Jr. Ведение резус-аллоиммунизации во время беременности. Акушерский гинекол .2008 июль 112 (1): 164-76. [Медлайн].
Scheier M, Hernandez-Andrade E, Fonseca EB, Nicolaides KH. Прогнозирование тяжелой анемии плода при аллоиммунизации эритроцитов после предыдущих внутриматочных трансфузий. Am J Obstet Gynecol . 2006 декабрь 195 (6): 1550-6. [Медлайн].
Детти Л., Оз У., Гуней И., Фергюсон Дж. Э., Бахадо-Сингх Р.О., Мари Г. Допплеровская ультразвуковая велосиметрия для определения времени второй внутриматочной трансфузии у плодов с анемией, вызванной аллоиммунизацией красных клеток. Am J Obstet Gynecol . 2001 ноябрь 185 (5): 1048-51. [Медлайн].
Шумахер Б., Моис К. Дж. Переливание плода для аллоиммунизации эритроцитов во время беременности. Акушерский гинекол . 1996 Июль 88 (1): 137-50. [Медлайн].
Дж. Переливание плода для аллоиммунизации эритроцитов во время беременности. Акушерский гинекол . 1996 Июль 88 (1): 137-50. [Медлайн].
Trevett TN, Dorman K, Lamvu G, Moise KJ. Антенатальный прием фенобарбитала матери для профилактики обменного переливания крови новорожденным с гемолитической болезнью плода и новорожденного. Am J Obstet Gynecol .2005 февраль 192 (2): 478-82. [Медлайн].
Moise KJ. Grand Rounds: Резус-болезнь: это все еще угроза. Современная акушерка / гинекология . 2004/05. 49: 34-48.
Nwogu LC, Moise KJ Jr, Klein KL, Tint H, Castillo B, Bai Y. Успешное лечение тяжелой аллоиммунизации красных кровяных телец во время беременности с комбинацией терапевтического плазмафереза, внутривенного введения иммуноглобулина и внутриматочной трансфузии. Переливание крови .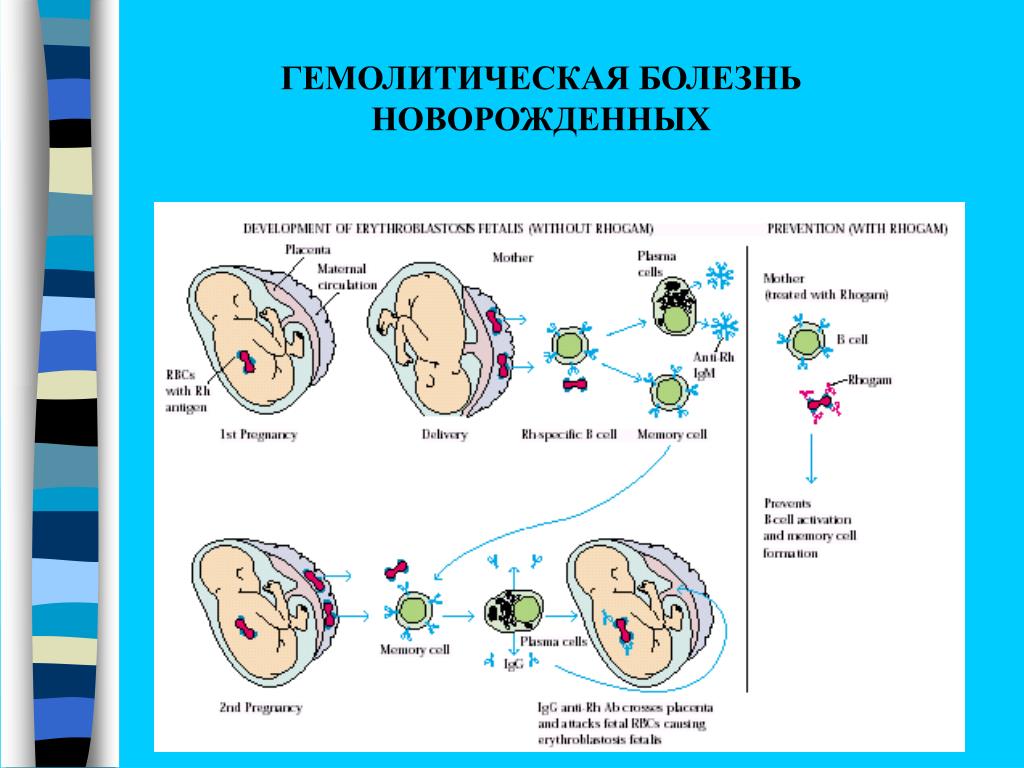 2017 17 декабря.[Медлайн].
2017 17 декабря.[Медлайн].
Voto LS, Mathet ER, Zapaterio JL, Orti J, Lede RL, Margulies M. Высокие дозы гаммаглобулина (IVIG) с последующими внутриматочными трансфузиями (IUTs): новая альтернатива для лечения тяжелой гемолитической болезни плода. Дж Перинат Мед . 1997. 25 (1): 85-8. [Медлайн].
Криплани А., Сингх Б.М., Мандал К. Внутривенная иммуноглобулиновая терапия плода при гемолитической болезни резус. Гинекол Обстет Инвест . 2007. 63: 176-180.
Мацуда Х., Йошида М., Вакамацу Х., Фуруя К. Внутрибрюшинная инъекция иммуноглобулина плоду уменьшает аллоиммунный гемолиз. Дж. Перинатол . 2011 г., 31 (4): 289-92. [Медлайн].
Moise KJ. Анемия плода из-за аллоиммунизации эритроцитов не-резус-D. Semin Fetal Neonatal Med . 2008 13 августа (4): 207-14. [Медлайн].
2008 13 августа (4): 207-14. [Медлайн].
Gottstein R, Cooke RW. Систематический обзор внутривенного иммуноглобулина при гемолитической болезни новорожденных. Arch Dis Child Fetal Neonatal Ed. 2003 Янв; 88 (1): F6-10 . 88 (1). 2003: F6-10. [Медлайн].
Каппас А. Способ предотвращения развития тяжелой желтухи у новорожденных путем подавления выработки билирубина. Педиатрия . 2004, январь 113 (1, часть 1): 119-23. [Медлайн].
Овали Ф, Саманси Н., Дагоглу Т. Лечение поздней анемии при резус-гемолитической болезни: использование рекомбинантного эритропоэтина человека (пилотное исследование). Педиатр Рес . 1996 май. 39 (5): 831-4. [Медлайн].
Steiner LA, Bizzarro MJ, Ehrenkranz RA, Gallagher PG. Снижение частоты неонатальных обменных трансфузий и его влияние на обменную заболеваемость и смертность. Педиатрия . 2007 июл.120 (1): 27-32. [Медлайн].
Педиатрия . 2007 июл.120 (1): 27-32. [Медлайн].
Smits-Wintjens VE, Walther FJ, Rath ME, Lindenburg IT, te Pas AB, Kramer CM. Внутривенный иммуноглобулин новорожденным с резус-гемолитической болезнью: рандомизированное контролируемое исследование. Педиатрия . 2011 Апрель 127 (4): 680-6. [Медлайн].
Стази Р. Розролимупаб, симфотела против резуса D, для потенциальной профилактики гемолитической болезни новорожденных и лечения идиопатической тромбоцитопенической пурпуры. Curr Opin Mol Ther . 2010 декабря 12 (6): 734-40. [Медлайн].
Watchko JF. Общие гематологические проблемы в отделении новорожденных. Педиатр Клиника North Am . 2015 Апрель 62 (2): 509-24.[Медлайн].
Toly-Ndour C, Mourtada H, Huguet-Jacquot S, et al. Клинический ввод количественного определения анти-D методом непрерывного анализа на аутоанализаторе в управлении материнской аллоиммунизацией анти-D с высоким титром. Переливание крови . 2017 29 ноября. [Medline].
Клинический ввод количественного определения анти-D методом непрерывного анализа на аутоанализаторе в управлении материнской аллоиммунизацией анти-D с высоким титром. Переливание крови . 2017 29 ноября. [Medline].
Stetson B, Scrape S, Markham KB. Анти-M аллоиммунизация: управление и результат в одном учреждении. Представитель AJP . 2017 7 октября (4): e205-10. [Медлайн]. [Полный текст].
Гемолитическая болезнь новорожденных — проблемы здоровья детей
У некоторых людей резус-фактор представляет собой молекулу на поверхности красных кровяных телец. Кровь считается резус-положительной, если красные кровяные тельца человека имеют резус-фактор. Кровь считается резус-отрицательной, если красные кровяные тельца человека не имеют резус-фактора. Большинство людей резус-положительные.
Если у ребенка резус-положительные эритроциты, а у матери — резус-отрицательные красные кровяные тельца, то резус несовместимы. В результате иммунная система резус-отрицательной матери может распознавать эритроциты резус-положительного плода как «чужеродные» и вырабатывать антитела против резус-фактора в красных кровяных тельцах плода (этот процесс называется резус-сенсибилизацией). Антитела матери могут переходить из ее крови через плаценту в кровь плода до родов. Антитела матери прикрепляются к эритроцитам плода и разрушают их (гемолизируют). Быстрый распад красных кровяных телец начинается, когда плод еще находится в утробе матери, и продолжается после родов.Эта поломка может вызвать анемию.
В результате иммунная система резус-отрицательной матери может распознавать эритроциты резус-положительного плода как «чужеродные» и вырабатывать антитела против резус-фактора в красных кровяных тельцах плода (этот процесс называется резус-сенсибилизацией). Антитела матери могут переходить из ее крови через плаценту в кровь плода до родов. Антитела матери прикрепляются к эритроцитам плода и разрушают их (гемолизируют). Быстрый распад красных кровяных телец начинается, когда плод еще находится в утробе матери, и продолжается после родов.Эта поломка может вызвать анемию.
Rh-отрицательная мать может продуцировать резус-антитела, если она контактирует с резус-положительными эритроцитами. Чаще всего женщины подвергаются воздействию резус-положительной крови, когда у них есть резус-положительный плод. Матери подвергаются наибольшему воздействию крови плода во время родов, поэтому именно тогда происходит наибольшая сенсибилизация к резус-фактору. Однако матери также могут подвергнуться воздействию на ранних сроках беременности, например, во время выкидыша или планового аборта, во время диагностического исследования плода (например, амниоцентеза или биопсии ворсин хориона), если у них есть травма живота или плацента отделяется слишком рано (отслойка плаценты). Таким образом, чаще всего гемолитическая болезнь возникает у плода, мать которого была сенсибилизирована во время более ранней беременности. Однако в редких случаях мать может вырабатывать антитела на ранних сроках беременности, а затем эти антитела поражают тот же плод позже во время этой беременности. Воздействие может также произойти вне беременности, например, если матери в какой-либо момент в более раннем возрасте переливали резус-положительную кровь. После того, как мать подверглась воздействию и у нее выработались антитела, проблемы более вероятны при каждой последующей беременности, при которой плод является резус-положительным.
Таким образом, чаще всего гемолитическая болезнь возникает у плода, мать которого была сенсибилизирована во время более ранней беременности. Однако в редких случаях мать может вырабатывать антитела на ранних сроках беременности, а затем эти антитела поражают тот же плод позже во время этой беременности. Воздействие может также произойти вне беременности, например, если матери в какой-либо момент в более раннем возрасте переливали резус-положительную кровь. После того, как мать подверглась воздействию и у нее выработались антитела, проблемы более вероятны при каждой последующей беременности, при которой плод является резус-положительным.
Гемолитическая болезнь новорожденных (ГБН) — причины и симптомы
Изображение: «Новорожденный младенец проходит фототерапию для лечения желтухи новорожденных» Мартина Пота. Лицензия: CC BY-SA 3.0
.Определение
Это гематологическое заболевание плода / новорожденного, которое возникает в результате аллоиммунизации / изоиммунизации матери в результате несовместимости группы крови с плодом.
Эпидемиология и этиология гемолитической болезни новорожденных
Гемолитическая болезнь плода (FHD) чаще встречается среди кавказцев и детей афроамериканского происхождения из-за более высокого уровня заболеваемости резус-отрицательных матерей.
У матерей, не получающих профилактику, общий риск изоиммунизации для Rh + ve ABO-совместимого младенца с Rh -ve матери составляет 16%. С:
- 1,5% -2% в дородовом периоде
- 7% в течение 6 месяцев с момента доставки
- 7% проявляются на ранних сроках последующей беременности
Патофизиология
Кровь плода получают от матери и отца, таким образом, плод может иметь группу крови, отличную от группы крови матери.Несовместимость материнской крови и крови плода является основной причиной FHD. Эта несовместимость может быть либо AB0 несовместимостью группы крови , либо несовместимостью резус-фактора . Из них несовместимость по резус-фактору встречается чаще и тяжелее.
Из них несовместимость по резус-фактору встречается чаще и тяжелее.
обычно сообщается, когда мать резус-отрицательна, а плод — резус-положительный . Эта несовместимость происходит из-за нескольких антигенов, главным виновником которых является антиген D , в то время как другие антигены, такие как c, C, E и e, также могут быть ответственными.Материнская иммунная система отвечает на эти антигены, формируя антител IgM во время первого контакта, и эти антитела IgM не проникают через плаценту. Однако последующее воздействие антигена запускает высвобождение антител IgG иммунной системой матери, и эти антитела проходят через плаценту в кровоток плода, нацеливаясь на эритроциты плода, вызывая лизис , и FHD.
Материнская сенсибилизация может произойти:
- Во время родов aRh-отрицательного плода
- Во время дородового кровотечения или выкидыша
- После переливания крови
- Во время забора ворсин хориона или процедуры прерывания беременности
- Когда небольшое количество крови плода попадает в кровь матери, ее потока достаточно, чтобы вызвать сенсибилизацию матери.

FHD вторичный по отношению к несовместимости AB0 менее серьезен по сравнению с несовместимостью резус-фактора, поскольку эритроциты плода имеют меньше антигенов группы крови AB0, чем взрослые. Кроме того, в отличие от резус-антигенов, различные ткани плода экспрессируют антигены группы крови AB0, и поэтому вероятность связывания анти-A и анти-B с антигенами эритроцитов плода меньше.
Незначительная несовместимость групп крови — очень редкая причина FHD и возникает из-за антигенов E, c, Келла, Кидда или Даффа.Признаки и симптомы FHD, вторичные по отношению к несовместимости малых групп, аналогичны таковым при несовместимости по резус-фактору, хотя гемолиз в анти-Келлской болезни может быть более серьезным из-за подавления эритроцитов или чрезмерного гемолиза эритроцитов.
Клиническая картина гемолитической болезни новорожденных
Клиническая картина FHD зависит от скорости гемолиза . Презентацию можно сгруппировать в:
Презентацию можно сгруппировать в:
- Влияние на плод
- Неонатальные эффекты
Проявление FHD также можно разделить на легкую, среднюю или тяжелую.
Мягкая FHD
Когда скорость гемолиза эритроцитов хорошо переносится плодом, симптомы и признаки FHD незначительны. В неонатальном периоде можно отметить клинические признаки легкой анемии и гипербилирубинемии , которые обычно проходят без вмешательства.
Средний FHD
Когда уровень гемолиза эритроцитов во время беременности средний, уровень билирубина у плода низкий, поскольку плацента продолжает фильтровать билирубин из кровотока плода.Однако после рождения незрелая неонатальная печень не может метаболизировать избыточное количество билирубина, что приводит к гипербилирубинемии и накоплению билирубина в плазме и тканях .
Чрезмерное накопление билирубина в головном мозге приводит к состоянию, называемому kernicterus , которое может быть потенциально смертельным или может привести к неврологическому дефициту, если ребенок выживает.
Тяжелая FHD
Когда скорость гемолиза эритроцитов в утробе матери является чрезмерной, быстрой и продолжительной, это приводит к целому ряду проблем, которые включают:
Тяжелая анемия плода, которая стимулирует экстрамедуллярное кроветворение плода, вызывая высокие уровни ядерных элементов эритроцитов, поступающих в кровоток плода.
Перегрузка печени и селезенки плода, чтобы компенсировать потерю эритроцитов, приводящую к гепатоспленомегалии , а затем к нарушению функции печени .
Устойчивая тяжелая анемия в конечном итоге приводит к отказу высокой производительности с отеком тканей плода (также называемым водянкой плода , связанной с низким уровнем сывороточного альбумина), асцитом и плевральным выпотом, что приводит к дыхательной недостаточности с последующей гибелью плода .
Период новорожденности
Ребенок, рожденный с FHD, может предъявить
- Анемия вследствие разрушения эритроцитов
- Гипербилирубинемия (желтуха), коагулопатии , гипогликемия (вторичная по отношению к гиперплазии островковых клеток и гиперинсулинемии)
- Ядра
Диагностика гемолитической болезни новорожденных
Поскольку несколько условий могут имитировать проявление FHD, диагноз зависит от , обнаруживающего несовместимость Rh или AB0 , поэтому следует определить группу крови .
Во время беременности , диагноз поставлен на основании:
- Сенсибилизация в анамнезе у матери во время предыдущей или текущей беременности
- Оценка группы крови матери и резус-фактора
- Результаты теста на атипичные антитела (AAT)
- Прямой тест Кумбса у резус-отрицательной матери. Если анти-D обнаружено, то проводится Амниоцентез для сбора клеток плода и определения резус-статуса плода.
- Если обнаружен резус-положительный плод, то его контролируют на предмет развития FHD , планируя УЗИ плода через регулярные интервалы и контролируя материнские уровни анти-D . Увеличение титра антител к D является признаком активного гемолиза эритроцитов.
После родов , диагностика и лечение основаны на тестировании плода:
- Общий анализ крови и ретикулоцитов
- Уровень билирубина в сыворотке
- Группа крови и тип
- Периферический мазок
- Профиль коагуляции
Результаты лабораторных исследований по несовместимости по AB0, которые отличаются от несовместимости по резус-фактору:
- Периферический мазок показывает микросфероцитоз
- Прямой тест Кумбса может быть слабоположительным
- Средний корпускулярный объем
Дифференциальная диагностика
- Альфа талассемия
- Расстройства ферментов эритроцитов, такие как дефицит глюкозо-6-фосфата или пируваткиназы
- Заболевания мембран эритроцитов, такие как наследственный сфероцитоз
- Гемолиз эритроцитов, вызванный лекарствами, сепсисом, TORCH-инфекцией, парвовирусом B19
- Изоиммунизация
Лечение гемолитической болезни новорожденных
Внутриутробный период
Анемия плода контролируется в случаях обнаружения FHD. Внутриутробное переливание крови может потребоваться повторно для лечения анемии. Переливание проводится с использованием O -ve , промытой, лишенной лейкоцитов и облученной крови через пупочную вену.
Внутриутробное переливание крови может потребоваться повторно для лечения анемии. Переливание проводится с использованием O -ve , промытой, лишенной лейкоцитов и облученной крови через пупочную вену.
Период новорожденности
- Новорожденным может потребоваться частое кормление , а также внутривенное восполнение жидкости .
- Обменное переливание крови показано при тяжелой гипербилирубинемии для удаления избытка билирубина и антител.
- Фототерапия помогает метаболизировать избыточный билирубин в тканях. Уход за глазами новорожденных жизненно важен для предотвращения повреждения сетчатки во время фототерапии.
- Внутривенные иммуноглобулины вводятся для предотвращения разрушения эритроцитов новорожденных.
- Могут потребоваться инотропные агенты вместе с внутривенными жидкостями для лечения гипотонии .

- Антибиотики при сопутствующем неонатальном сепсисе.
- Кислород и сурфактант при механической вентиляции легких могут потребоваться новорожденным с незрелыми легкими.
Прогноз и профилактика гемолитической болезни новорожденных
Прогноз FHD варьируется, так как у некоторых детей с легкой формой заболевания бессимптомных, , в то время как тяжелый гемолиз с водянкой плода может привести к внутриутробной или неонатальной гибели плода , если не обнаружен и не лечится на ранней стадии.
FHD — болезнь, которую можно предотвратить. Консультирование женщин с отрицательным резус-фактором , дородовое обучение и дородовое тестирование с непрямым тестом Кумбса играет важную роль в его профилактике. Женщине с отрицательным резус-фактором следует ввести RhoGam примерно на 28-й неделе беременности, а затем вторую дозу в течение 72 часов после родов, если ребенок резус-положительный. Однако если ребенок резус-отрицательный, то вторую дозу вводить не нужно.
Однако если ребенок резус-отрицательный, то вторую дозу вводить не нужно.
Гемолитическая болезнь новорожденных Обзор
Гемолитическая болезнь новорожденного (HDN) — это состояние несоответствия эритроцитов между матерью и ее ребенком.Это происходит, когда группа крови матери резус-отрицательная, а у ребенка резус-положительный. Во время беременности мать вырабатывает антитела, которые атакуют и разрушают эритроциты, что приводит к анемии у плода. Аналогичное состояние возникает с тромбоцитами, называемым неонатальной аллоиммунной тромбоцитопенией.
BSIP / UIG / Creative RM / Getty ImagesПричины
Наши эритроциты покрыты антигенами — веществами, которые вызывают иммунный ответ. Некоторые из этих антигенов определяют нашу группу крови (A, B, O, AB), а другие — группу резус-фактора (положительную, отрицательную).Группа Rh также называется антигеном D. У женщин с отрицательным резус-фактором в эритроцитах отсутствует антиген D. Если их нерожденный ребенок резус-положительный (унаследован от отца), у них присутствует антиген D. Когда материнские иммунные клетки подвергаются воздействию клеток крови плода (что может произойти во время родов, кровотечения во время беременности или из-за предыдущего выкидыша), материнская иммунная система распознает антиген D как «чужеродный» и вырабатывает антитела против них.
Когда материнские иммунные клетки подвергаются воздействию клеток крови плода (что может произойти во время родов, кровотечения во время беременности или из-за предыдущего выкидыша), материнская иммунная система распознает антиген D как «чужеродный» и вырабатывает антитела против них.
Первая беременность от резус-положительного ребенка не затрагивается, поскольку изначально образовавшиеся антитела не могут проникать через плаценту.Однако при будущих беременностях, если материнские иммунные клетки вступают в контакт с антигеном D на клетках крови плода, иммунная система быстро вырабатывает анти-D-антитела, которые могут проникать через плаценту. Эти антитела прикрепляются к клеткам крови плода, помечая их для разрушения, вызывая анемию. Подобное состояние может возникнуть, когда есть несоответствие в группе крови, называемое несовместимостью ABO.
Как влияет на ребенка
Как уже говорилось выше, при первой беременности резус-положительным ребенком проблем нет. Если это несоответствие неизвестно во время первой беременности (иногда возникает, если первая беременность приводит к выкидышу) или если не приняты надлежащие профилактические меры (о которых будет сказано позже), это может повлиять на будущую беременность. После первой перенесенной беременности тяжесть гемолитической болезни новорожденных ухудшается с каждой беременностью.
Если это несоответствие неизвестно во время первой беременности (иногда возникает, если первая беременность приводит к выкидышу) или если не приняты надлежащие профилактические меры (о которых будет сказано позже), это может повлиять на будущую беременность. После первой перенесенной беременности тяжесть гемолитической болезни новорожденных ухудшается с каждой беременностью.
Симптомы определяются степенью разрушения эритроцитов (это называется гемолизом). Если младенец поражен незначительно, могут возникнуть минимальные проблемы, такие как легкая анемия и / или желтуха, не требующие лечения.Если степень гемолиза серьезная, вскоре после рождения у ребенка появится значительная желтуха (повышенный билирубин).
К сожалению, гемолиз не прекращается, когда ребенок рождается, поскольку материнские антитела сохраняются в течение нескольких недель. Эти чрезмерные уровни билирубина могут вызвать повреждение мозга. В некоторых случаях анемия настолько серьезна внутриутробно (до рождения), что печень и селезенка увеличиваются, увеличивая производство красных кровяных телец, что приводит к печеночной недостаточности.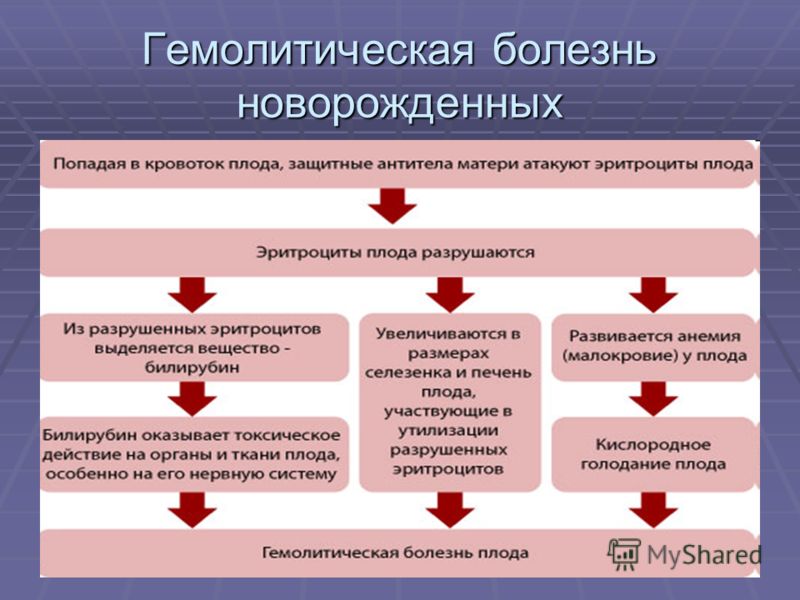 Гемолитическая болезнь также может привести к водянке плода с генерализованным отеком (опухолью), появлению жидкости вокруг органов и даже смерти.
Гемолитическая болезнь также может привести к водянке плода с генерализованным отеком (опухолью), появлению жидкости вокруг органов и даже смерти.
Профилактика
Сегодня у всех женщин, получающих дородовую помощь, сдают анализ крови для определения группы и группы крови. Если у нее резус-отрицательный результат, отправляют анализ крови, чтобы определить, есть ли у нее уже анти-D антитела. Если у нее еще нет антител, она получит лекарство под названием RhoGAM. RhoGAM или анти-D Ig — это инъекция, вводимая на 28 неделе, при эпизодах кровотечения (включая выкидыши после 13 недель беременности) и при родах. RhoGAM похож на антитело, которое мать вырабатывает к D-антигену.Цель RhoGAM состоит в том, чтобы разрушить любые эритроциты плода в кровотоке мамы, прежде чем она сможет выработать антитела.
Если обнаружены антитела против D, RhoGAM не поможет, но будет проведен дополнительный скрининг плода, как описано ниже.
Лечение
Если установлено, что у матери имеются антитела к D, а у отца резус-положительный, существует вероятность гемолитической болезни новорожденного. В этой ситуации проводится анализ околоплодных вод или крови из пуповины для определения группы крови и группы крови ребенка.Если у ребенка обнаружен резус-отрицательный фактор, дальнейшее лечение не требуется.
В этой ситуации проводится анализ околоплодных вод или крови из пуповины для определения группы крови и группы крови ребенка.Если у ребенка обнаружен резус-отрицательный фактор, дальнейшее лечение не требуется.
Однако, если ребенок резус-положительный, беременность будет тщательно контролироваться. Ультразвук будет использоваться для оценки анемии плода и определения потребности во внутриматочных трансфузиях (переливание крови плоду, пока он еще находится в матке). Во время беременности кровь матери будет проверяться серийно, чтобы определить, сколько антител она вырабатывает. Если у ребенка обнаруживается анемия, во время беременности могут быть проведены переливания крови для предотвращения осложнений (внутриматочные переливания).Если обнаружено, что у ребенка анемия и он почти доношен, могут быть рекомендованы ранние роды.
После рождения ребенка анализ крови направляется для контроля уровня анемии и билирубина. Распад красных кровяных телец не прекращается, как только ребенок рождается, поэтому билирубин может подняться до опасного уровня в первые пару дней. Повышенный уровень билирубина (желтуха) лечат с помощью фототерапии, при которой ребенка помещают под синий свет. Свет расщепляет билирубин, позволяя организму избавиться от него.Переливания также используются для лечения анемии. Если анемия и желтуха тяжелые, ребенку проводят обменное переливание крови. При этом типе переливания у ребенка берут небольшое количество крови и заменяют перелитой кровью.
Повышенный уровень билирубина (желтуха) лечат с помощью фототерапии, при которой ребенка помещают под синий свет. Свет расщепляет билирубин, позволяя организму избавиться от него.Переливания также используются для лечения анемии. Если анемия и желтуха тяжелые, ребенку проводят обменное переливание крови. При этом типе переливания у ребенка берут небольшое количество крови и заменяют перелитой кровью.
После выписки из больницы важно тщательно проконсультироваться с педиатром или гематологом для выявления анемии. Антитела к материнским эритроцитам могут вызывать разрушение в течение 4-6 недель после родов, и могут потребоваться дополнительные переливания крови.
Гемолитическая анемия: причины, симптомы и диагностика
Гемолитическая анемия
Красные кровяные тельца выполняют важную миссию переноса кислорода из легких в сердце и по всему телу. Ваш костный мозг отвечает за создание этих красных кровяных телец.
Когда разрушение красных кровяных телец превышает производство этих клеток костным мозгом, возникает гемолитическая анемия.
Гемолитическая анемия может быть внешней или внутренней.
Внешняя гемолитическая
Внешняя гемолитическая анемия развивается несколькими способами, например, когда селезенка захватывает и разрушает здоровые эритроциты или возникает аутоиммунная реакция.Это также может произойти из-за разрушения эритроцитов по следующим причинам:
Внутренняя гемолитическая анемия
Внутренняя гемолитическая анемия развивается, когда эритроциты, производимые вашим телом, не функционируют должным образом. Это состояние часто передается по наследству, например, у людей с серповидно-клеточной анемией или талассемией с аномальным гемоглобином.
В других случаях к этому состоянию может привести наследственная метаболическая аномалия, например, у людей с дефицитом G6PD или нестабильностью мембран красных кровяных телец, например, наследственный сфероцитоз.
Гемолитическая анемия может развиться у любого человека любого возраста.
Возможно, врач не сможет точно определить источник гемолитической анемии. Однако причиной этого состояния могут быть несколько заболеваний и даже некоторые лекарства.
Однако причиной этого состояния могут быть несколько заболеваний и даже некоторые лекарства.
К основным причинам внешней гемолитической анемии относятся:
В некоторых случаях гемолитическая анемия является результатом приема определенных лекарств. Это известно как лекарственная гемолитическая анемия. Некоторые примеры лекарств, которые могут вызвать это состояние:
- ацетаминофен (тайленол)
- антибиотики, такие как цефалексин, цефтриаксон, пенициллин, ампициллин или метициллин
- хлорпромазин (торазин)
- ибупрофен
- интерферон альфа
- прокаинамид
- хинидин
- рифампин (рифадин)
Одной из наиболее тяжелых форм гемолитической анемии является форма, вызванная переливанием эритроцитов неправильной группы крови.
У каждого человека своя группа крови (A, B, AB или O). Если у вас несовместимая группа крови, специализированные иммунные белки, называемые антителами, будут атаковать чужеродные эритроциты. В результате происходит чрезвычайно быстрое разрушение эритроцитов, которое может быть смертельным. Вот почему медицинские работники должны тщательно проверять группы крови перед сдачей крови.
В результате происходит чрезвычайно быстрое разрушение эритроцитов, которое может быть смертельным. Вот почему медицинские работники должны тщательно проверять группы крови перед сдачей крови.
Некоторые причины гемолитической анемии временные. Гемолитическая анемия может быть излечима, если врач сможет определить первопричину и лечить ее.
Поскольку существует множество различных причин гемолитической анемии, у каждого человека могут быть разные симптомы. Однако есть некоторые общие симптомы, которые испытывают многие люди при гемолитической анемии.
Некоторые симптомы гемолитической анемии такие же, как и при других формах анемии.
Эти общие симптомы включают:
Другие общие признаки и симптомы, которые наблюдаются у людей с гемолитической анемией, включают:
Гемолитическая болезнь новорожденных — это состояние, которое возникает, когда у матери и ребенка несовместимые группы крови, обычно из-за резус-фактора несовместимость.Другое название этого состояния — эритробластоз плода.
В дополнение к группам крови ABO (A, B, AB и O), обсуждавшимся ранее, резус-фактор также фигурирует в конкретной группе крови человека: человек может иметь как отрицательный, так и положительный резус-фактор. Некоторые примеры включают положительный, отрицательный, отрицательный AB и положительный.
Если у матери отрицательная резус-группа крови, а у отца ее ребенка положительная, существует вероятность возникновения гемолитической болезни новорожденного, если красные кровяные тельца ребенка будут положительными на резус-фактор.
Последствия этого аналогичны реакциям при переливании эритроцитов, когда существует несоответствие по системе ABO. Организм матери считает группу крови ребенка «чужеродной» и потенциально может атаковать ребенка.
Это заболевание чаще встречается у женщины во время ее второй беременности и после нее. Это связано с тем, как организм выстраивает свой иммунитет.
Во время своей первой беременности иммунная система матери учится выработать защиту от красных кровяных телец, которые она считает чужеродными. Врачи называют это сенсибилизацией к разным типам эритроцитов.
Врачи называют это сенсибилизацией к разным типам эритроцитов.
Гемолитическая болезнь новорожденного представляет собой проблему, потому что ребенок может сильно страдать анемией, что вызывает дальнейшие осложнения. Для этого состояния доступны методы лечения. Они включают переливание эритроцитов и лекарство, известное как внутривенный иммуноглобулин (ВВИГ).
Врачи также могут предотвратить возникновение этого состояния, сделав женщине инъекцию, известную как инъекция RhoGam. Женщина может получить эту прививку примерно на 28 неделе беременности, если у нее резус-отрицательная кровь и у нее нет сенсибилизации к резус-положительному плоду.Если у ребенка резус-положительный результат, то через 72 часа после родов матери с отрицательным резус-фактором потребуется вторая доза RhoGam.
По данным Чикагского университета, гемолитическая анемия у детей обычно возникает после вирусного заболевания. Причины аналогичны тем, которые обнаруживаются у взрослых, и включают:
- инфекции
- аутоиммунные заболевания
- раковые заболевания
- лекарства
- редкий синдром, известный как синдром Эванса
Диагностика гемолитической анемии часто начинается с изучения вашей истории болезни и симптомы. Во время медицинского осмотра ваш врач будет проверять, нет ли бледности или пожелтения кожи. Они также могут мягко надавливать на различные области вашего живота, чтобы проверить, нет ли болезненности, которая может указывать на увеличение печени или селезенки.
Во время медицинского осмотра ваш врач будет проверять, нет ли бледности или пожелтения кожи. Они также могут мягко надавливать на различные области вашего живота, чтобы проверить, нет ли болезненности, которая может указывать на увеличение печени или селезенки.
Если врач подозревает анемию, он назначит диагностические тесты. Эти анализы крови помогают диагностировать гемолитическую анемию путем измерения вашего:
- Билирубина . Этот тест измеряет уровень гемоглобина эритроцитов, который ваша печень разрушила и обработала.
- Гемоглобин . Этот тест косвенно отражает количество эритроцитов, циркулирующих в вашей крови (путем измерения белка, переносящего кислород в ваших эритроцитах)
- Функция печени . Этот тест измеряет уровни белков, ферментов печени и билирубина в крови.
- Количество ретикулоцитов . Этот тест измеряет, сколько незрелых эритроцитов, которые со временем превращаются в эритроциты, вырабатывает ваше тело
Если ваш врач считает, что ваше состояние может быть связано с внутренней гемолитической анемией, он может попросить вас просмотреть образцы крови под микроскопом, чтобы изучить их форму и размер.
Другие тесты включают анализ мочи на наличие разрушения эритроцитов. В некоторых случаях врач может назначить аспирацию костного мозга или биопсию. Этот тест может предоставить информацию о том, сколько эритроцитов образуется и их форму.
Варианты лечения гемолитической анемии различаются в зависимости от причины анемии, тяжести состояния, вашего возраста, состояния здоровья и толерантности к определенным лекарствам.
Варианты лечения гемолитической анемии могут включать:
Переливание эритроцитов
Переливание эритроцитов проводится для быстрого увеличения количества эритроцитов и замены разрушенных эритроцитов новыми.
IVIG
В больнице вам могут ввести иммуноглобулин внутривенно, чтобы ослабить иммунную систему организма, если иммунный процесс приводит к гемолитической анемии.
Кортикостероиды
В случае внешней формы гемолитической анемии аутоиммунного происхождения вам могут быть назначены кортикостероиды. Они могут снизить активность вашей иммунной системы, чтобы предотвратить разрушение красных кровяных телец.



 Лечение предполагает устранение причин повреждения красных клеточных элементов крови
Лечение предполагает устранение причин повреждения красных клеточных элементов крови



 Детоксикация может выполняться методом плазмафереза или гемосорбции.
Детоксикация может выполняться методом плазмафереза или гемосорбции. Это называется желтухой.
Это называется желтухой. Печень ребенка неспособна обрабатывать большое количество билирубина, образующегося в результате распада эритроцитов. Печень ребенка увеличена, анемия продолжается.
Печень ребенка неспособна обрабатывать большое количество билирубина, образующегося в результате распада эритроцитов. Печень ребенка увеличена, анемия продолжается.
 Ультразвук используется для наблюдения за работой внутренних органов и оценки кровотока по различным сосудам.
Ультразвук используется для наблюдения за работой внутренних органов и оценки кровотока по различным сосудам. Это делается путем введения иглы через матку матери в брюшную полость плода или непосредственно в вену пуповины. Может потребоваться введение успокаивающего лекарства, чтобы ребенок не двигался. Возможно, потребуется повторить внутриматочные переливания.
Это делается путем введения иглы через матку матери в брюшную полость плода или непосредственно в вену пуповины. Может потребоваться введение успокаивающего лекарства, чтобы ребенок не двигался. Возможно, потребуется повторить внутриматочные переливания. Обменное переливание осуществляется путем попеременной подачи и забора крови в небольших количествах через вену или артерию. Если уровень билирубина остается высоким, может потребоваться повторное переливание крови.
Обменное переливание осуществляется путем попеременной подачи и забора крови в небольших количествах через вену или артерию. Если уровень билирубина остается высоким, может потребоваться повторное переливание крови.


