Острые постгеморрагические анемии — презентация онлайн
1. Кафедра терапии ИПО
Тема: « Острые постгеморрагическиеанемии»
лекция № 142
для ординаторов, обучающихся
по специальности 040122 Терапия
д.м.н., проф. Ю.И.Гринштейн
Красноярск
2012
2. План лекции
1. Актуальность темы2. Определение
3. Этиология
4. Классификация
5. Методы лечения
6. Выводы
3. Актульность
• Современная гематология особое вниманиеудаляет изучению механизмов регуляции
системы крови на разных уровнях ее
организации как в физиологических условиях,
так и при действии на организм
чрезвычайных факторов, среди — них — острая
кровопотеря, занимает важное место и часто
встречается в клинической практике.
4. Определение
• Острая постгеморрагическая анемия — нормохромная нормоцитарнаягиперрегенераторная анемия, возникающая вследствие острой
кровопотери в течение короткого периода времени.
 Минимальная
Минимальнаяпотеря крови, представляющая опасность для здоровья взрослого
человека, — 500 мл. Тяжесть клинической картины определяется
количеством потерянной крови, скоростью и источником
кровотечения.
• Острая постгеморрагическая анемия развивается при кровотечениях,
которые могут быть явными и скрытыми, наружными и внутренними
(из внутренних органов в окружающие их ткани или полости). Кроме
того, различают кровотечения артериальное, венозное, капиллярное и
смешанное (напр., при ранении печени, селезёнки).
5. Этиология.
Травмы
• Хирургические вмешательства
• Внематочная беременность
• Нарушение гемостаза
Различные
заболевания
внутренних
органов,
сопровождающиеся острым кровотечением (например,
язвенная болезнь желудка и двенадцатиперстной кишки).
• Причины кровотечений из верхних отделов желудочно-
кишечного тракта — эрозивно-язвенное поражение желудка и
двенадцатиперстной кишки, кровотечения из варикозно
расширенных вен пищевода и желудка, а также при эрозивном
эзофагите, опухолях пищевода и желудка, при синдроме
Маллори-Вейсса и др.

• Возможные причины кишечного кровотечения — язвенная
болезнь двенадцатиперстной кишки, воспалительные
заболевания кишечника (язвенный колит, болезнь Крона,
инфекционный колит), изъязвившиеся опухоли, полипы,
дивертикулез, тромбоз брыжеечных сосудов, геморрой и др.
• Легочное
кровотечение
может
возникать
при
воспалительных
заболеваниях
органов
дыхания
(бронхоэктазы,
абсцесс
легкого,
туберкулез),
новообразованиях (рак легкого, аденома бронха), а также
при заболеваниях сердца и сосудов (митральный стеноз,
тромбоэмболия легочных артерий, аневризма аорты),
травмах грудной клетки, аутоиммунных заболеваниях
(синдром Гудпасчера, гранулематоз Вегенера).
• Источником гематурии могут быть почки, мочеточники,
мочевой пузырь, мочеиспускательный канал; наиболее
частые ее причины — опухоли, воспалительные заболевания
и травмы мочевых путей, мочекаменная болезнь,
гломерулонефрит,
туберкулез
почек,
нарушения
свертывания крови.

Клиническая картина кровотечения включает признаки
остро возникшей постгеморрагической анемии и появление
крови в выделениях из желудочно-кишечного тракта
(кровавая рвота, мелена), легких, моче (гематурия) и т.д.
Тяжесть состояния обусловлена внезапным уменьшением
ОЦК и последующей гемодиллюцией со снижением
кислородной емкости крови.
9. Ориентировочное представление о величине кровопотери на догоспитальном этапе можно получить, рассчитав шоковый индекс
Альговера:Степень тяжести
кровотечения
Индекс Альговера
(ЧСС/сАД)
Объем кровопотери
норма
0,5
До 500 мл
I (легкая)
0,8-1
До 1 литра
II (средней степени)
1,2-2
1,5-2 литра
III (тяжелая)
>2
Более 2 литров
• В первые часы при большой кровопотере может быть незначительное
снижение уровня гемоглобина и эритроцитов, соответственно не
уменьшен гематокрит (часть объема крови, приходящаяся на
форменные элементы), и лишь исследование объема циркулирующих
эритроцитов может выявить его значительное снижение.

• Если кровотечение удалось остановить, то через 2-3 дня наблюдается
снижение уровня гемоглобина и эритроцитов вследствие
проникновения в кровь тканевой жидкости, поэтому в первое время
после кровопотери малокровие имеет нормохромный характер.
Содержание тромбоцитов в период кровотечения может быть
сниженным в связи с их потреблением в процессе тромбообразования.
11. Лечение.
• После установления диагноза кровотечения больной подлежитэкстренной госпитализации в хирургическое отделение (даже
при небольшом кровотечении и общем удовлетворительном
состоянии), т.к. в любой момент кровотечение может
возобновиться и стать катастрофическим. При наличии
признаков массивного кровотечения (выраженная бледность
кожных покровов и слизистых оболочек, холодный пот,
тахикардия свыше 100 ударов в 1 мин, систолическое АД менее
100 мм рт.ст.) больного госпитализируют в реанимационное
отделение.
Направлено на восстановление ОЦК.
• Хирургическая остановка кровотечения
• Гемотрансфузии
• Коллоидные растворы.

12. Лечение
• Лечение острой постгеморрагической анемииначинается с остановки кровотечения и проведения
противошоковых мероприятий. Показаниями к
переливанию крови при острой кровопотере
являются: продолжительное кровотечение,
значительное падение цифр систолического
артериального давления до 90 мм рт. ст. и ниже,
учащение пульса по сравнению с нормой на 20
ударов в минуту и более. Кровопотеря в пределах 1015% исходного объема циркулирующей крови (ОЦК)
не требует кровевозмещения, а потеря даже 25%
ОЦК требует лишь небольшой коррекции.
Переливание кровезаменителей проводится больным
с потерей более 25% крови
13. Лечение
• Основной задачей оказания неотложной помощи примассивных кровотечениях считают немедленное
восполнение объема циркулирующей крови и
компенсацию кровопотери, нередко угрожающей
жизни. В этих целях целесообразно немедленно
перелить в вену 400 мл раствора полиглюкина, а при
его отсутствии произвести вливание изотонического
раствора хлорида натрия или 5 % раствора глюкозы
(1000 мл и более при необходимости).
 При резком
При резкомпадении АД (ниже 60 мм рт.ст) внутривенное
вливание должно быть произведено обязательно, а
транспортировка пациента возможна лишь после
стабилизации показателей гемодинамики.
14. Лечение
• При отсутствии признаков сердечнойнедостаточности первую порцию изотонического
раствора натрия хлорида (до 400 мл) вводят струйно.
Для заместительной терапии используют:
полиглюкин в объеме до 2 л/сут. С целью улучшения
микроциркуляции используют внутривенное
введение реополиглюкина, желатиноля или
альбуминов. Эритроцитную массу в объеме 30-40%
кровопотери следует использовать только после
восстановления кровообращения посредством
восполнения ОЦК указанными выше растворами. Для
улучшения реологических свойств крови
эритроцитную массу разводят реополиглюкином или
5%-ным раствором альбумина в соотношении 1 : 1.
15. Выводы
• При массивной кровопотере большое значение имеет скоростьпереливания.
• Обычно венозное давление резко снижено, локтевые вены
спавшиеся, поэтому следует прибегать к пункции подключичных
вен или веносекциям с последующим струйным введением
растворов в 2-3 вены.

• Следует подчеркнуть недопустимость восполнения всей
кровопотери кровью во избежание «синдрома массивных
трансфузий». Необходимо помнить также о коррекции белков
плазмы, для чего используют альбумин или протеин.
• С целью коррекции водного баланса организма производят
внутривенные вливания 0,9%-ного раствора хлорида натрия,
5%-ного раствора глюкозы, раствора Рингера — Локка. Для
нормализации рН крови используется лактасол.
Литература
1
Внутренние болезни: учебник: в 2 т.
ред. Н. А. Мухин [и др.]
М.:
ГЭОТАР-Медиа, 2012
2
Внутренние болезни: диагностический справочник
Бережнова И. А., Романова Е.
А.
М.: АСТ, 2007
3
Основы медицинской диагностики внутренних болезней: учеб. пособие
Богатырев В. Г.
М.: ЭКСМО, 2008
4
Внутренние болезни (клинические разборы): учебник: в 2 т.
ред. Н. А. Мухин
М.: Литтерра, 2010
5
Кардиология. Гематология
ред. Н. А. Бун [и др.]. М.: Рид Элсивер, 2009
6
Клиническая гематология: рук.
 для врачей ред. А. Н. Богданов [и др.]
для врачей ред. А. Н. Богданов [и др.]СПб.:
Фолиант, 2008
7
Внутренние болезни с основами доказательной медицины и клинической
фармакологией: рук. для врачей
Моисеев В. С., Кобалава Ж. Д., Моисеев С. В.
М.: ГЭОТАР-Медиа, 2008
8
Неотложная помощь в терапии и кардиологии: учеб. Пособие
ред. Гринштейна
Ю. И. М.: ГЭОТАР-Медиа, 2008
Законодательные и нормативно-правовые документы
1
Приказ
Министерства здравоохранения и социального развития Российской
Федерации
от 24 декабря 2010 г N 1183н «Об утверждении Порядка оказания
медицинской помощи взрослому населению Российской Федерации при заболеваниях
терапевтического профиля»
2
Приказ
Министерства здравоохранения и социального развития РФ
от 23
марта 2011 г.
N 233н
«Об утверждении Порядка оказания медицинской помощи при
острых и хронических профессиональных заболеваниях»
Тема № 14. Острые и хронические кровопотери. Острые и хронические постгеморрагические анемии
1.
 Тема № 14Острые и хронические
Тема № 14Острые и хроническиекровопотери.
Острые и хронические
постгеморрагические анемии.
3. План лекции
1. Этиология острой постгеморрагической анемии2. Острая кровопотеря, ее причины и механизмы
развития
3. Стадии компенсации при острой кровопотере
4. Патогенез острой постгеморрагической анемии по
стадиям компенсации при острой кровопотери
5. Картина крови при острой постгеморрагической
анемии (ОПГА)
6. Принципы терапии ОПГА.
7. Этиология, патогенез, картина крови и принципы
терапии хронической постгеморрагической анемии.
4. Острая постгеморрагическая анемия (ОПГА) Этиология: острая кровопотеря(болезнь), симптомом которой является ОПГА
Острая кровопотеряЭтиология:
Причины острой кровопотери:
1) 5 групп внешних факторов (механические,
физические, химические, биологические, социальные
травмы), в результате их повреждающего действия
—> первичная кровопотеря.
2) Другие болезни, осложнением которых является
острая кровопотеря(инфаркт миокарда, аневризма
сердца, крупных сосудов, пороки сердца, лейкоз,
язвенная болезнь, опухоли и т.
 п.) —> вторичная
п.) —> вторичнаякровопотеря.
Условия, способствующие возникновению и тяжести
острой кровопотери:
1) сила и длительность действия причинного фактора,
2) место действия (артерия, вены, капилляры, сердце),
3) повышение проницаемости сосудов (инфекций,
интоксикации, ионизирующая радиация),
4) понижение свертывающих свойств крови (гемофилия
и т.п.),
5) детский, старческий возраст,
6) мужской пол,
7) другие факторы внешней среды (голодание,
перегревание).
По степени тяжести
Острые кровопотери могут быть:
1) потеря 20-25% объема крови — легкая
2) потеря > 25-35% объема крови — средняя,
3) потеря > 35-45% объема крови — тяжелая,
4) потеря 50/60/% объема крови — смертельная
кровопотеря.
7. Патогенез острой кровопотери
Механизмыразвития
явлений
повреждения
Механизмы
развития
защитнокомпенсаторных
реакции
Патогенез острой кровопотери
Механизмы развития явления повреждения
Причинный фактор
Повреждение
Нарушение целостности сосуда (сердца)
Кровотечение
Гиповолемия
Гиповолемия
Венозного возраста крови к сердцу
Диастолического наполнения сердца
УОС и
MOC
Сердечная недостаточность
АД Артериальная гипотензия
АД (геморрагический коллапс)
Гипоксия(циркуляторная: скорости кровотока)
Энергообразования
Нарушение функции органов и систем
Возбуждение ЦНС (защитный акт, т.
 к. формирует
к. формируетсрочные, а затем и долговременные
адаптационные реакции организма)
если недостаточно
если достаточно
терминальная стадия
торможение ЦНС
смерть от необратимого
торможения (паралича)
дыхательного центра
стадия
выздоравливания
12. Механизмы развития защитно-приспособительных (компенсаторных) реакции при острой кровопотере:
Механизмы развития защитноприспособительных (компенсаторных)реакции при острой кровопотере:
1. Стадия сердечно-сосудистой компенсации
(рефлекторная)
Сроки: с 1 сек — 2-3-4 часа
Механизм стадии — рефлекс с бар хеморецепторов
сосудов, тканей. Все адаптационные реакции — срочные:
1) Возбуждение дыхательного центра (частое,
глубокое дыхание, МОД)
2) Возбуждение симпатико –
адреналовой системы и
сосудодвигательного центра:
а) Спазм периферических артериальных
сосудов(α-адренорецепторы),кроме сосудов
сердца и головного мозга (β-адренорецепторы)
Спазм периферических сосудов (бледность)
АД выше спазма
Открытие а-в шунтов
Сброс части крови из артерий в вены
Централизация кровообращения
Централизация кровообращения
A
V
A-V
Сердце, головной мозг
получают меньше крови
Спазм периферических
артерий
Возбуждение симпатико – адреналовой системы
б) ↑ УОС и ↑МОС
в) выброс депонированной крови → ↑МЦК
г) спазм поврежденного сосуда → замедление кровотока + агрегация
тромбов (адреналин, норадреналин) → тромбообразование → остановка
кровообращения
д) активация реакций защитного стресса: норадреналин → ↑гипоталамус →
↑кортиколиберины → передняя доля гипофиза → ↑АКТГ → ↑кора
надпочечников → ↑глюкокортикоиды + ↑минералокортикоиды
↓
↑глюкортикоидов: стабилизация мембран клеток
+
↑ минералокортикоидов: ↑ реабсорбции Na в почечных канальцах →
задержка Na в сосудистом русле
Итог 1 стадии: ↑МКЦ, ↑МЦК, ↑АД, но до исходных показателей не доходят
(< нормы).

17. 2. Стадия гидремической компенсации
Сроки: спустя 2-3-4 часа от начала кровопотери до 2-34 суток (в зависимости от размеров кровопотери)Это — тоже срочная адаптационная реакция усиленный приток тканевой жидкости в кровь, в
сосудистое русло.
Механизмы:
1. ↑ альдостерон → ↑Na в сосудистом русле →
↑осмотического давления крови → раздражение
осморецепторов → выработка АДГ гипоталамуса →
увеличивается реабсорбция Н20 в дистальных
почечных канальцах → задержка Н20 в сосудистом
русле
2. Повышена проницаемость стенки капилляра
(гипоксия → ацидоз → раздражение тучных
клеток → ↑гистамин)
3. Гиперпротеинемия – концентрации белка в
плазме крови (↑синтез белка в печени –
БООФ) → ↑онкотическое давление крови →
↑вход тканевой жидкости в сосудистое русло.
Итог 2 стадии:↑МЦК, ↑МОС, ↑АД (до нормы)
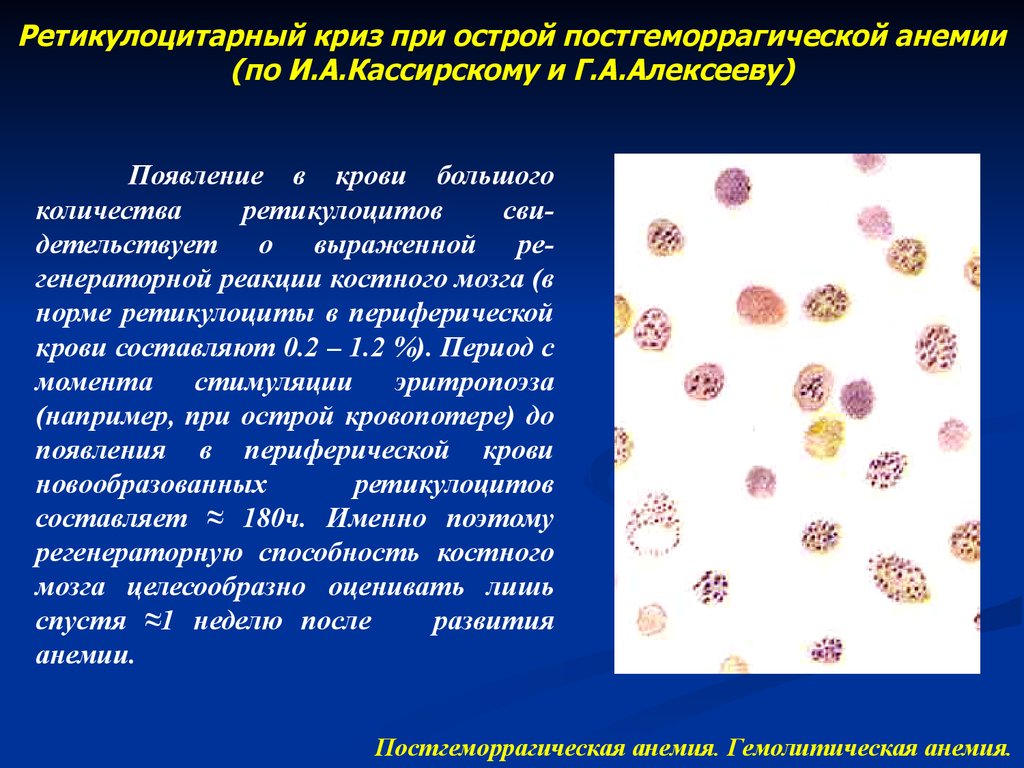
3. Костно-мозговая стадия компенсации
Сроки: с 1-х сек. → выявляется на 5-6 день →
заканчивается к 40-55 дню при тяжелой (не
смертельной) кровопотере
Механизмы: рефлекторный (возбуждение
симпатико-адреналовой системы) → выброс
эритропоэтина почками → костный мозг: →
деление эритропоэтинчувствительной клетки →
эритробласт → пронормоциты → нормоциты →
полихроматофильный эритроцит → зрелый
эритроцит (4-5 дней)
На 5-6 день выброс молодых и зрелых эритроцитов
из костного мозга в кровь — выявление
К 40 дню этой фазы — восстановление числа
эритроцитов, к 55 — гемоглобина
20.
 Патогенез (динамика развития) острой постгеморрагической анемии по стадиям компенсации при острой кровопотере1. Сердечно-сосудистая стадия компенсации
Патогенез (динамика развития) острой постгеморрагической анемии по стадиям компенсации при острой кровопотере1. Сердечно-сосудистая стадия компенсации(с 1 сек — 2-4 часа)
1) лабораторно анемия не обнаруживается: не успокаиваться!
2) есть гиповолемия нормоцитемическая (Ht = 45%)
2. Гидремическая стадия компенсации
(спустя 2-4 часа — 2-4 суток)
1) Лабораторно анемия есть: ↓Ег, ↓ Нв в единице объема крови, по
Ц.П. – нормохромная(те же эритроциты)
2) Гиповолемия —> нормоволемия олигоцитемическая (Ht<45%)
3. Костномозговая стадия компенсации (с 1-х сек — 5-6 день — 40-55
день)
1) Лабораторно анемия есть: ↓Ег, ↓ Нв в единице объема крови, по
Ц.П. — гипохромная, до 40 дня (дефицит железа)
2) Нормоволемия олигоцитемическая (Ht<45%) до 40 дня, после 40
дня — нормоволемия нормоцитемическая (Ht=45%)
Полная нормализация крови к 55 дню
Патогенез (динамика развития) острой постгеморрагической
анемии по стадиям компенсации при острой кровопотере.

1 Сердечно-сосудистая стадия компенсации
(с 1 сек. — 2-3 часа)
1) Лабораторно анемия
не обнаруживается.
Не успокаиваться!
2) Есть гиповолемия
нормоцитемическая
(Ht = 45%).
22. 2 Гидремическая стадия компенсации (спустя 2-4 часа — 2-4 суток)
1)Лабораторно анемияесть:
↓ Ег , ↓ Нв в единице
объема крови, по
Ц. П. — нормохромная
гиповолемия →
нормоволемия
олигоцитемическая
(Ht < 45%).
23. 3 Костномозговая стадия компенсации (с 1-х сек. — 5-6 день — 40-55 день)
1) Лабораторно анемияесть: ↓ Ег , ↓ Нв в единице
объема крови, по
Ц. П. — гипохромная до
40-го дня;(дефицит железа)
2) Нормоволемия
олигоцитемическая
(Ht < 45%) до 40-го дня,
после 40-го дня
-нормоволемия
нормоцитемическая
(Ht=45%).
24. Картина крови при ОПГА на 9-11 день после острой кровопотери:
Дегенеративные формы эритроцитов:1. нормохромия, гипохромия – Гипохромная анемия
2.
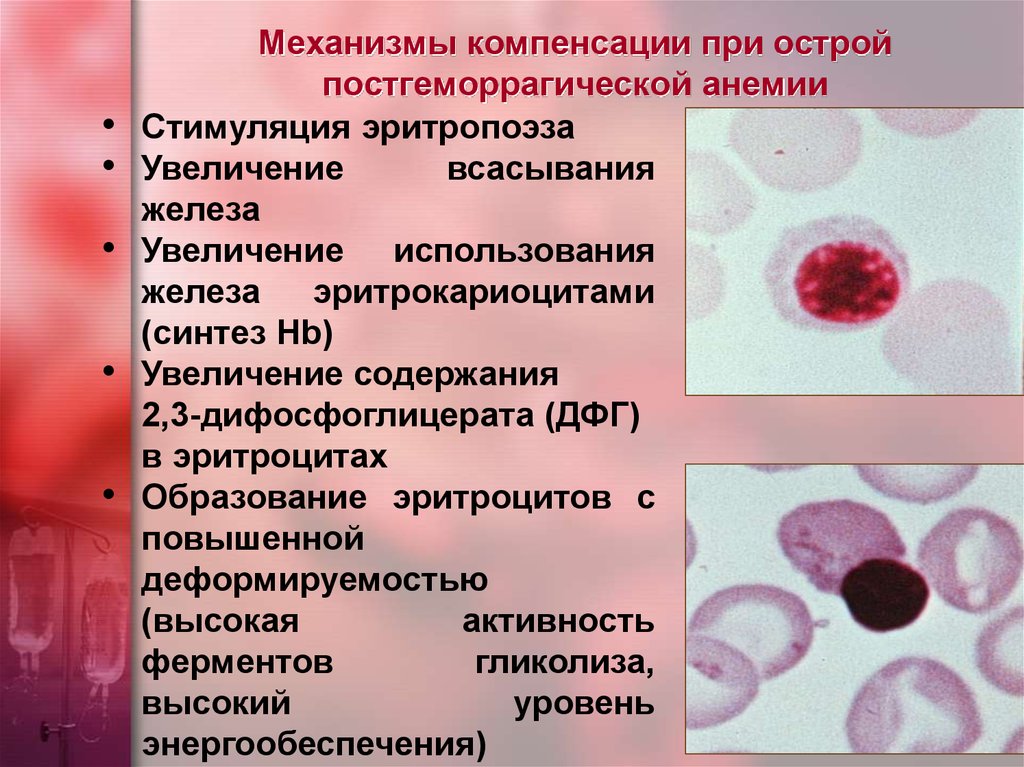 анизоцитоз — макроцитоз
анизоцитоз — макроцитоз3. пойкилоцитоз — от слабого до резкого.
Регенеративные формы эритроцитов :
1. ядерные
1) эритрокариоциты — оксифильные нормоциты (1-2 в поле зрения)
2) эритроциты с т. Жолли (1-2 в поле зрения)
2. Цитоплазменные
1) полихромазия — 60-80 °/00
2) ретикулоцитоз — 90-100 °/00
Регенераторная анемия
Нейтрофильный лейкоцитоз со сдвигом влево
Хроническая постгеморрагическая анемия
(ХПГА)
Этиология:
Причина — хроническая кровопотеря
(вторичная) (маточные, желудочно-кишечные
кровотечения). Условия, способствующие
развитию ХПГА: рост, физическая нагрузка,
беременность, лактация, геморрагические
диатезы, детский возраст
28. Патогенез:
СодержаниеFe в организме всего 4 г, из них: 2,5 г -железо гемоглобина; 1,0 г железо миоглобина, дыхательных ферментов; 0,5 г депонированное железо (ферритин, гемосидерин, главным
образом в макрофагах),
Чтобы поддержать баланс железа в организме (расход =
поступлению) необходимо в сутки употреблять не менее 2,5 мг
железа с пищей
Такое количество Fe (2,5 мг) содержится в 5 мл крови — в 1 чайной
ложке
Если у человека хронические кровопотери, и он ежедневно теряет
1 чайную ложку крови — он лишает себя суточной потребности в
железе.

Постепенно развивается дефицит железа
Железо необходимо для построения молекулы гемоглобина и для
стимуляции эритропоэза
Дефицит железа → к уменьшению количества гемоглобина, к
снижению эритропоэза: поэтому развивается гипохромная,
гипорегенеративная анемия
29. Картина крови при ХПГА
Дегенеративные формы эритроцитов:1. Гипохромия резкая (Ц.П. = 0,5;0,6;0,7) Гипохромная анемия
2. Анизоцитоз — микроцитоз (защитный акт)
3. Пойкилоцитоз слабый
Регенеративные формы эритроцитов:
1. Ядерные:
1) эритрокариоциты (оксифильные нормоциты 1-2 в препарате)
2) эритроциты с т. Жолли (единичные в препарате)
2. Цитоплазменные:
1) Полихромазия — 12-15 °/00
2) Ретикулоцитоз — 15-20 °/00
Гипорегенераторная анемия
Острая анемия — StatPearls — NCBI Bookshelf
Продолжение обучения
Острая анемия возникает при резком снижении количества эритроцитов, обычно вследствие острого кровотечения или гемолиза. В этом упражнении рассматриваются проявления, этиология, оценка и лечение этого состояния, а также подчеркивается роль межпрофессиональных команд в уходе за пациентами с этим заболеванием.
В этом упражнении рассматриваются проявления, этиология, оценка и лечение этого состояния, а также подчеркивается роль межпрофессиональных команд в уходе за пациентами с этим заболеванием.
Цели:
Опишите признаки и симптомы острой анемии, которые могут возникнуть, когда пациент потерял более двадцати процентов своего объема крови.
Определите наиболее важные шаги, которые следует предпринять немедленно, если у пациента развилась острая анемия.
Проверьте пороговое значение, при котором пациент должен получить переливание эритроцитарной массы.
Объясните, почему межпрофессиональная бригада по уходу имеет решающее значение для улучшения результатов лечения пациентов с острой кровопотерей.
Доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Введение
Определением анемии является снижение количества циркулирующих эритроцитов (эритроцитов), количества гемоглобина (Hgb) или объема эритроцитарной массы (гематокрит). [1] Всемирная организация здравоохранения определяет анемию как уровень гемоглобина менее 13 г/дл у мужчин и менее 12 г/дл у женщин.[2]
[1] Всемирная организация здравоохранения определяет анемию как уровень гемоглобина менее 13 г/дл у мужчин и менее 12 г/дл у женщин.[2]
Анемия классифицируется как острая или хроническая:
Острая анемия возникает при резком снижении числа эритроцитов, чаще всего в результате гемолиза или острого кровотечения.
Хроническая анемия, с другой стороны, как правило, представляет собой постепенное снижение числа эритроцитов, и причины включают дефицит железа или других питательных веществ, хронические заболевания, лекарственные препараты и другие причины.
Этиология
Анемия может быть результатом многих событий.
Потеря крови является наиболее распространенной причиной анемии, вызывая непосредственную потерю эритроцитов. Это наиболее частая причина острой анемии, наблюдаемой в отделении неотложной помощи.
Неотложные состояния включают травматическое повреждение, приводящее к артериальному кровотечению, разрыву аневризмы, массивному кровотечению из верхних или нижних отделов желудочно-кишечного тракта (ЖКТ), разрыву внематочной беременности и диссеминированному внутрисосудистому свертыванию крови.

Гемолитические анемии также могут вызывать как острую, так и хроническую анемию. Существует множество причин, которые приводят к снижению выживаемости эритроцитов.
Одним из способов классификации гемолитических анемий является внутрикорпускулярная (дефект находится внутри самих эритроцитов) по сравнению с внекорпускулярной (проблема является внешней по отношению к эритроцитам).
Экстракорпускулярный:
Семейный (атипичный) гемолитико-уремический синдром — Семейный (атипичный) гемолитико-уремический синдром (ГУС), вызванный мутациями в любом из нескольких генов, кодирующих регуляторные белки комплемента.
Механическая деструкция (микроангиопатическая)[3][4][5][6][7]:
Тромботическая тромбоцитопеническая пурпура (ТТП) — это трио микроангиопатической гемолитической анемии, тяжелой тромбоцитопении и ишемии органов, все из которых вызваны богатыми тромбоцитами тромбами; причиной ТТП является дефицит ADAMTS13 (металлопротеазы)
ГУС: характерным проявлением является микроангиопатическая гемолитическая анемия, тромбоцитопения и почечная недостаточность.

У детей патология может проявиться после диареи, вызванной видами Escherichia coli , Salmonella и Shigella , или после вирусного гастроэнтерита.
У взрослых это может быть вызвано беременностью или приемом эстрогенов; уремия также может привести к кровотечению в результате нарушения функции тромбоцитов
комплемент-опосредованная тромботическая микроангиопатия ; когда количество тромбоцитов становится очень низким, возникает кровотечение
Диссеминированное внутрисосудистое свертывание крови (ДВС-синдром): состояние, при котором происходит системная активация свертывания крови, приводящая к образованию внутрисосудистого фибрина, который сначала вызывает тромбоз, а затем кровотечение из-за потребления факторов свертывания крови.
Токсическое агенты и лекарства: гипербарический кислород (или 100% кислород), метилдофа, нитраты, хлораты, метиленовый синий, дапсон, цисплатин и многочисленные ароматические (циклические) соединения; другие химические вещества включают арсин, стибин, медь и свинец
Инфекционный: малярия является наиболее частой причиной гемолитической анемии.

Аутоиммунная гемолитическая анемия: может быть связана с аутоиммунными заболеваниями (например, волчанка, некоторые виды лимфом и лейкемий), вызывается лекарственными препаратами или, в большинстве случаев, не имеет идентифицируемой причины. Гемолиз вызывается связыванием аутоантител иммуноглобулина G (IgG) с эритроцитами, в результате чего макрофаги атакуют мембрану эритроцитов, изменяя свою форму на сфероциты, которые разрушаются быстрее
Гиперспленизм
Эпидемиология
Анемия является распространенным заболеванием, поражающим четверть населения в целом, приблизительно 50% госпитализированных пациентов и до 75% пожилых госпитализированных пациентов.
 Данные, собранные в 2000 г. по более чем 81 000 участников плана медицинского страхования, показывают, что самые высокие показатели анемии отмечаются у пациентов с хроническими заболеваниями почек (34,5%), раком (21%), хроническими заболеваниями сердца (18%), воспалительными заболеваниями кишечника (13%). %), ревматоидный артрит (10%) и инфицирование вирусом иммунодефицита человека (10%).[8]
Данные, собранные в 2000 г. по более чем 81 000 участников плана медицинского страхования, показывают, что самые высокие показатели анемии отмечаются у пациентов с хроническими заболеваниями почек (34,5%), раком (21%), хроническими заболеваниями сердца (18%), воспалительными заболеваниями кишечника (13%). %), ревматоидный артрит (10%) и инфицирование вирусом иммунодефицита человека (10%).[8]Патофизиология
Общими причинами острой анемии являются гемолиз или кровоизлияние, что приводит к внезапному снижению числа эритроцитов. Когда падение происходит быстро, уровень гемоглобина от 7 до 8 г/дл обычно симптоматичен, поскольку у организма недостаточно времени для компенсации и восполнения потерянного объема. Здоровые люди могут переносить потерю 20% объема крови без значительных симптомов из-за рефлекторного спазма сосудов и перераспределения кровотока. При больших потерях у больных развиваются признаки и симптомы гиповолемии. Компенсаторных механизмов, таких как перераспределение кровотока, уже недостаточно для поддержания артериального давления, и клинические признаки включают постуральную гипотензию, изменение психического состояния, холодную и/или липкую кожу, тахикардию и гипервентиляцию.
 При острой кровопотере уровни гемоглобина и гематокрита могут быть нормальными из-за сопутствующей потери как эритроцитов, так и плазмы, что становится очевидным после восстановления объема плазмы пациента либо спонтанно, либо при внутривенном введении жидкостей.
При острой кровопотере уровни гемоглобина и гематокрита могут быть нормальными из-за сопутствующей потери как эритроцитов, так и плазмы, что становится очевидным после восстановления объема плазмы пациента либо спонтанно, либо при внутривенном введении жидкостей.Гистопатология
Просмотр мазка периферической крови под микроскопом
Клетки шлема, шистоциты, фрагменты эритроцитов и сфероциты могут присутствовать при микроангиопатическом гемолизе (ТТП, ИТП, ГУС и ДВС-синдром)
Класс I (кровопотеря <15%):
Легкая тахикардия обычно является первым признаком
Артериальное давление в норме
Кожа может стать прохладной на ощупь
Тахикардия продолжается
Тахипноэ начинается
Снижение пульсового давления
Класс III (30-40% кровопотери):
Tachycardia ухудшает
Снижение артериального давления, а также
Кожа становится холодной и выглядит бледной и пятнистым
Выход мочи снижается на
888801,00111111119
888880,0011111111119
88888801,010111119
8888888.
 ):
):Чрезвычайно опасный с высокой смертностью
Тахикардия и снижение артериального давления продолжают ухудшаться и могут привести к потере сознания
Если потеря крови составляет более 50%, пульс может исчезнуть :
Боковые экхимозы (признак Грея-Тернера): предполагают забрюшинное кровотечение
Пупочные экхимозы (признак Каллена): предполагают внутрибрюшинное или забрюшинное кровотечение
Желтуя кожа может указывать на заболевание печени, гемоглобинопатии или другие формы гемолиза
Purpura и Petechiae Предполагают, что расстройства тромбоцитов
Гемартроз предполагает гемофилия
. слизистые оболочки могут быть следствием диссеминированного внутрисосудистого свертывания крови (ДВС-синдром)
Оценка
Дальнейшее обследование необходимо для изучения этиологии и остроты заболевания.
Немедленно отправьте образец крови для определения типа и перекрестной совместимости, чтобы можно было подготовить кровь
Общий анализ крови (CBC): для оценки гемоглобина и гематокрита
Средний корпускулярный объем (MCV) классифицирует анемию как микроцитарную, нормоцитарную или макроцитарную:
Микроцитарные анемии (обычно определяемые как MCV менее 80 фл) включают мнемонические ХВОСТИ: талассемию, анемию хронического заболевания, дефицит железа и сидеробластную/серповидно-клеточную анемию
Нормоцитарные анемии (MCV от 80 до 100 фл) включают анемии, вызванные активным кровотечением, гемолизом или злокачественными новообразованиями -12 Дефицит (пернициозная анемия) и некоторые предлейкемические состояния
Уровень ЛДГ, гаптоглобина, билирубина и азота мочевины крови (АМК)
при гемолитической анемии ЛДГ и непрямой билирубин повышены, а гаптоглобин понижен
повышенный уровень азота мочевины часто встречается у пациентов с кровотечениями из верхних отделов ЖКТ из-за непереваренной крови.
 будет увеличиваться как процентное содержание ретикулоцитов, так и абсолютное количество ретикулоцитов (более точный параметр).
будет увеличиваться как процентное содержание ретикулоцитов, так и абсолютное количество ретикулоцитов (более точный параметр).Ретикулоцитоз коррелирует с повышенным средним корпускулярным объемом (MCV) в анализе крови
Низкое значение может указывать на неадекватную реакцию костного мозга: это происходит при апластической анемии, гематологическом раке, лекарствах или токсинах АЧТВ), фибриноген, продукты расщепления фибрина и тромбоциты
Результаты, связанные с ДВС-синдромом, включают увеличение времени свертывания крови, снижение количества тромбоцитов и фибриногена, а также продуктов расщепления фибрина
DIC should be a diagnostic consideration in patients with severe sepsis, complications with giving birth, burns, malignancies, or uncontrolled hemorrhage
Other tests that merit consideration include:
Iron studies
Уровни фолиевой кислоты и витамина B-12
Уровни свинца
Электрофорез гемоглобина
Тесты на дефицит факторов
Время кровотечения
Аспирация костного мозга
Тест COOMBS
Визуализация:
Ультразвук: быстрый и неинвазивный способ для диагностики.
 Фокусированная абдоминальная сонография при травмах (FAST) обычно проводится для диагностики внутрибрюшного кровотечения у пациентов с нестабильной травмой
Фокусированная абдоминальная сонография при травмах (FAST) обычно проводится для диагностики внутрибрюшного кровотечения у пациентов с нестабильной травмойРентген грудной клетки: полезен у пациентов с травмами. Можно искать гемоторакс, ушибы легких, разрыв аорты или наличие свободного воздуха под диафрагмой при подозрении на желудочно-кишечное кровотечение
CT: useful for a patient with GI trauma causing bleeds
Esophagogastroduodenoscopy (EGD): for diagnostic and treatment an upper GI bleed
Sigmoidoscopy or colonoscopy for diagnosis a lower GI bleed
Treatment / Менеджмент
Начальное управление
Оценка ABC ( A ирригация, B рециркуляция и C циркуляция)
Обработка любых опасных для жизни условий немедленно
Дополнительный кислород
Получение двух внутривенных (IV)
IV Реуссиция (Crystallois Приложите прямое давление к любому кровоизлиянию, если это возможно
Лечение
Эритроцитарная масса (эритроцитарная масса) является основным средством лечения острой анемии для восстановления кровопотери.
 Ожидается, что каждая единица pRBC увеличит гематокрит на 3 пункта.
Ожидается, что каждая единица pRBC увеличит гематокрит на 3 пункта.Госпитализированным гемодинамически стабильным взрослым пациентам, включая пациентов в критическом состоянии, переливание крови не рекомендуется, пока концентрация гемоглобина не достигнет 7 г/дл[9]
Hgb равен или меньше 8[10]
ИСКЛЮЧЕНИЕ: если у пациента активное кровотечение, то переливать по клиническим показаниям
В случаях активного кровотечения следует немедленно начать протокол массивной трансфузии, и пациенту переливают более обильно для поддержания гемодинамической стабильности до установления контроля над источником кровотечения
Другие варианты лечения включают другие компоненты крови: тромбоциты, свежезамороженную плазму (СЗП) и криопреципитат
Каждая единица тромбоцитов содержит нормальное количество фибриногена и факторов свертывания и повышает количество тромбоцитов примерно на 10 000/мкл.

Свежезамороженная плазма (СЗП) содержит все факторы свертывания крови.
Продукты крови (например, эритроциты, плазма [факторы свертывания крови] и тромбоциты) следует вводить в эквивалентных количествах (соотношение 1:1:1)
Криопреципитат содержит фибриноген, фактор VIII, фактор фон Виллебранда (vWF) и фактор XIII и используется для лечения гемофилии
Фармакологические варианты:
Вазопрессоры: вызывает вазоконстрикцию за счет уменьшения кровотока. Используется при гиповолемическом шоке, варикозном кровотечении
Ингибиторы желудочной кислоты (антагонисты h3-рецепторов): способствуют заживлению язв желудка и двенадцатиперстной кишки
Глюкокортикоиды (например, преднизолон): лечат идиопатическую и приобретенную аутоиммунную гемолитическую анемию
Витамин К: применяют у пациентов с заболеваниями печени для коррекции пролонгированного ПВ и факторов VII, IX и X
Специальное лечение:
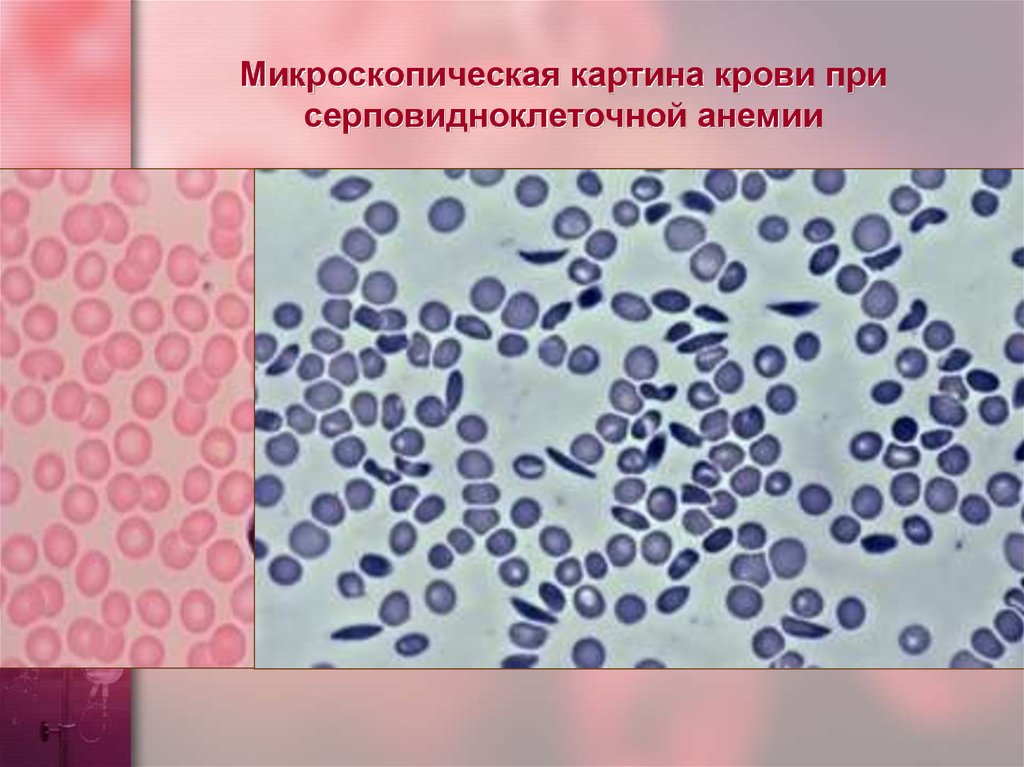
Серповидноклеточная анемия
Решение о начале переливания зависит от скорости падения гемоглобина и клинического состояния пациента.
 Переливание крови необходимо при апластическом кризе, на который указывает низкое количество ретикулоцитов. В случае вазоокклюзионного криза целесообразно обменное переливание для уменьшения числа серповидно-клеточных лейкоцитов и снижения вязкости крови. Гидроксимочевину можно использовать для снижения частоты серповидно-клеточного криза.
Переливание крови необходимо при апластическом кризе, на который указывает низкое количество ретикулоцитов. В случае вазоокклюзионного криза целесообразно обменное переливание для уменьшения числа серповидно-клеточных лейкоцитов и снижения вязкости крови. Гидроксимочевину можно использовать для снижения частоты серповидно-клеточного криза.Нарушения тромбоцитов
Пациентам с тромбоцитопенией и клиническими признаками кровотечения следует провести переливание тромбоцитов. Пациенты с числом тромбоцитов ниже 10 000/мкл подвержены риску спонтанного кровоизлияния в мозг и, следовательно, нуждаются в профилактическом переливании крови. Плазмаферез большого объема с заменой СЗП является предпочтительным методом лечения ГУС и ТТП. Многим пациентам потребуется ежедневный плазмаферез. Цели включают увеличение количества тромбоцитов, снижение уровня лактатдегидрогеназы (ЛДГ) и уменьшение количества фрагментов эритроцитов (эритроцитов), что укажет на положительный ответ на лечение.
 Многие пациенты также получают высокие дозы глюкокортикоидов в дополнение к антиагрегантам (например, аспирину). Пациенты с плохим ответом на плазмаферез могут получить спленэктомию или иммуносупрессию.
Многие пациенты также получают высокие дозы глюкокортикоидов в дополнение к антиагрегантам (например, аспирину). Пациенты с плохим ответом на плазмаферез могут получить спленэктомию или иммуносупрессию.При атипичном ГУС (аГУС) начальное лечение поддерживающее и аналогично подходу, используемому при СТЭК-ГУС. Однако у пациентов с тяжелым комплемент-опосредованным ГУС с риском смерти или тХПН рекомендуется применение экулизумаба, гуманизированного моноклонального антитела к С5. Имеющиеся данные свидетельствуют о том, что раннее начало может улучшить почечное и непочечное восстановление.
Целью ИТП является обеспечение безопасного количества тромбоцитов для предотвращения клинически значимого кровотечения, а не нормализация количества тромбоцитов. Риск кровотечения наиболее высок при количестве тромбоцитов менее 10 000/мкл. Всем пациентам с тяжелым кровотечением (например, внутричерепным, желудочно-кишечным) и числом тромбоцитов менее 30 000/мкл рекомендуется немедленное переливание тромбоцитов наряду с ИТП-специфической терапией, включая внутривенный иммуноглобулин (ВВИГ), глюкокортикоиды и ромиплостим.

Врожденные нарушения свертываемости крови Лечение болезни фон Виллебранда заключается в применении десмопрессина (DDAVP), рекомбинантного фактора фон Виллебранда (рФВ) или концентратов фактора фон Виллебранда/фактора VIII (фВ/ФVIII); Концентраты фактора VIII и IX используются для лечения гемофилии А и В соответственно, а дозировка зависит от места кровотечения.
Диссеминированное внутрисосудистое свертывание крови (ДВС-синдром)
Основным принципом лечения ДВС-синдрома является лечение основной причины с целью устранения стимула для продолжающегося свертывания крови и тромбоза; пока количество тромбоцитов больше или равно 10 000/мкл, профилактическое переливание тромбоцитов и факторов свертывания крови не рекомендуется. Лечение оправдано у пациентов с сильным кровотечением, с высоким риском кровотечения или требующих инвазивных процедур. Антифибринолитические средства, такие как транексамовая кислота (TXA), эпсилон-аминокапроновая кислота (EACA) или апротинин, как правило, противопоказаны.

Дифференциальная диагностика
Не пропустите
Травма: травма или кровопотеря в анамнезе сосудистая аневризма: может быть внезапная разрывающая боль, возможна потеря сознания
Другие причины
Операция: недавняя операция с по крайней мере умеренной кровопотерей; История нарушений свертываемости крови или чрезмерных кровоподтеков; Использование антибиотиков
Меноррагия: чрезмерное менструальное кровотечение, продолжительное, превышающее 7 дней
Дефицит питания/недоедание: дефицит железа, B12, MACROPITION
Лейкемия: Острые лейкозы с панцитопенией, с 20% бластов в мазке периферической крови; хронические лейкозы с нормоцитарной анемией
Злокачественная инфильтрация костного мозга: потеря веса, недомогание, лихорадка, утомляемость воспалительные, аутоиммунные или инфекционные состояния
Хроническая болезнь почек или хроническая болезнь печени
Беременность, особенно в третьем семестре
Осложнения
Наиболее тяжелое осложнение возникает при гиповолемическом шоке в результате кровоизлияния.
 Может возникнуть тканевая гипоксия, приводящая к повреждению органов-мишеней, включая сердечный приступ, сердечную недостаточность, почечную недостаточность, острую гипоксическую дыхательную недостаточность или другие повреждения органов-мишеней.
Может возникнуть тканевая гипоксия, приводящая к повреждению органов-мишеней, включая сердечный приступ, сердечную недостаточность, почечную недостаточность, острую гипоксическую дыхательную недостаточность или другие повреждения органов-мишеней.Консультации.0005
Хирургия — при травме или разрыве аневризмы
Жемчуг и другие проблемы
Острая анемия возникает при резком падении количества эритроцитов; гемолиз или острое кровотечение являются наиболее распространенными причинами.
Приоритизация ABC ( A дыхательных путей, B реанимации, C кровообращения) и начала реанимации
Немедленно отправить образец крови на перекрестную совместимость; получить серийный общий анализ крови для оценки гемоглобина и гематокрита
Начальное лечение: дополнительный кислород, получение внутривенного доступа большого диаметра, внутривенная (IV) инфузионная терапия (начальным раствором выбора является кристаллоид) и прямое давление на кровоизлияние
Эритроцитарная масса (pRBC) : переливать, когда гемоглобин ниже 7 или по клиническим показаниям
Улучшение результатов медицинского персонала
Межпрофессиональная помощь при острой анемии приводит к улучшению результатов.
 Обучение должно быть сосредоточено на соблюдении режима приема любых лекарств (таких как железо, стероиды и т. д.), избегании триггеров (таких как алкоголь, использование НПВП) и четком понимании того, что вызвало анемию и как лучше всего избежать повторного эпизода. Прогноз острой анемии во многом зависит от этиологии и сильно варьирует — быстрая стабилизация и лечение приводят к лучшему прогнозу.
Обучение должно быть сосредоточено на соблюдении режима приема любых лекарств (таких как железо, стероиды и т. д.), избегании триггеров (таких как алкоголь, использование НПВП) и четком понимании того, что вызвало анемию и как лучше всего избежать повторного эпизода. Прогноз острой анемии во многом зависит от этиологии и сильно варьирует — быстрая стабилизация и лечение приводят к лучшему прогнозу.Контрольные вопросы
Доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Комментарий к этой статье.
Ссылки
- 1.
Vieth JT, Lane DR. Анемия. Hematol Oncol Clin North Am. 2017 Дек;31(6):1045-1060. [PubMed: 2
23]- 2.
Cappellini MD, Motta I. Анемия в клинической практике – определение и классификация: изменяется ли гемоглобин с возрастом? Семин Гематол. 2015 Октябрь; 52 (4): 261-9. [PubMed: 26404438]
- 3.
Джоли Б.
 С., Коппо П., Вейрадье А. Тромботическая тромбоцитопеническая пурпура. Кровь. 2017 25 мая; 129 (21): 2836-2846. [PubMed: 28416507]
С., Коппо П., Вейрадье А. Тромботическая тромбоцитопеническая пурпура. Кровь. 2017 25 мая; 129 (21): 2836-2846. [PubMed: 28416507]- 4.
Вебстер К., Шницлер Э. Гемолитический уремический синдром. Handb Clin Neurol. 2014;120:1113-23. [PubMed: 24365375]
- 5.
Пикар С., Берти С., Борнет С., Курти С., Монтана М., Ванель П. Патофизиология и лечение типичного и атипичного гемолитико-уремического синдрома. Патол Биол (Париж). 2015 июнь;63(3):136-43. [В паблике: 25845294]
- 6.
Леви М. Диагностика и лечение ДВС-синдрома. Int J Lab Гематол. 2014 июнь;36(3):228-36. [PubMed: 24750668]
- 7.
Liebman HA, Weitz IC. Аутоиммунная гемолитическая анемия. Мед Клин Норт Ам. 2017 март; 101(2):351-359. [PubMed: 28189175]
- 8.
Ниссенсон А.Р., Уэйд С., Гуднаф Т., Найт К., Дюбуа Р.В. Экономическое бремя анемии у застрахованного населения. J Manag Care Фарм. 2005 Сентябрь; 11 (7): 565-74.
 [В паблике: 16137214]
[В паблике: 16137214]- 9.
The Lancet Hematology Обновления рекомендаций по переливанию крови. Ланцет Гематол. 2016 дек;3(12):e547. [PubMed: 278]
- 10.
Наполитано Л.М. Анемия и переливание эритроцитов: достижения в области интенсивной терапии. Крит Уход Клин. 2017 Апрель; 33 (2): 345-364. [PubMed: 28284299]
Острая анемия — StatPearls — NCBI Bookshelf
Continuing Education Activity
Острая анемия возникает при резком снижении количества эритроцитов, обычно вследствие острого кровотечения или гемолиза. В этом упражнении рассматриваются проявления, этиология, оценка и лечение этого состояния, а также подчеркивается роль межпрофессиональных команд в уходе за пациентами с этим заболеванием.
Цели:
Опишите признаки и симптомы острой анемии, которые могут возникнуть, когда пациент потерял более двадцати процентов своего объема крови.
Определите наиболее важные шаги, которые следует предпринять немедленно, если у пациента развилась острая анемия.

Проверьте пороговое значение, при котором пациент должен получить переливание эритроцитарной массы.
Объясните, почему межпрофессиональная бригада по уходу имеет решающее значение для улучшения результатов лечения пациентов с острой кровопотерей.
Получите доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Введение
Определением анемии является снижение количества циркулирующих эритроцитов (эритроцитов), количества гемоглобина (Hgb) или объема эритроцитарной массы (гематокрит).[1] Всемирная организация здравоохранения определяет анемию как уровень гемоглобина менее 13 г/дл у мужчин и менее 12 г/дл у женщин.[2]
Анемия классифицируется как острая или хроническая:
Острая анемия возникает при резком снижении числа эритроцитов, чаще всего в результате гемолиза или острого кровотечения.
Хроническая анемия, с другой стороны, как правило, представляет собой постепенное снижение числа эритроцитов, и причины включают дефицит железа или других питательных веществ, хронические заболевания, лекарственные препараты и другие причины.

Этиология
Анемия может быть результатом многих событий.
Потеря крови является наиболее распространенной причиной анемии, вызывая непосредственную потерю эритроцитов. Это наиболее частая причина острой анемии, наблюдаемой в отделении неотложной помощи.
Неотложные состояния включают травматическое повреждение, приводящее к артериальному кровотечению, разрыву аневризмы, массивному кровотечению из верхних или нижних отделов желудочно-кишечного тракта (ЖКТ), разрыву внематочной беременности и диссеминированному внутрисосудистому свертыванию крови.
Гемолитические анемии также могут вызывать как острую, так и хроническую анемию. Существует множество причин, которые приводят к снижению выживаемости эритроцитов.
Одним из способов классификации гемолитических анемий является внутрикорпускулярная (дефект находится внутри самих эритроцитов) по сравнению с внекорпускулярной (проблема является внешней по отношению к эритроцитам).

Экстракорпускулярный:
Семейный (атипичный) гемолитико-уремический синдром — Семейный (атипичный) гемолитико-уремический синдром (ГУС), вызванный мутациями в любом из нескольких генов, кодирующих регуляторные белки комплемента.
Механическая деструкция (микроангиопатическая)[3][4][5][6][7]:
Тромботическая тромбоцитопеническая пурпура (ТТП) — это трио микроангиопатической гемолитической анемии, тяжелой тромбоцитопении и ишемии органов, все из которых вызваны богатыми тромбоцитами тромбами; причиной ТТП является дефицит ADAMTS13 (металлопротеазы)
ГУС: характерным проявлением является микроангиопатическая гемолитическая анемия, тромбоцитопения и почечная недостаточность. Это похоже на ТТП, но поражения ограничены почками.
У детей патология может проявиться после диареи, вызванной видами Escherichia coli , Salmonella и Shigella , или после вирусного гастроэнтерита.

У взрослых это может быть вызвано беременностью или приемом эстрогенов; уремия также может привести к кровотечению в результате нарушения функции тромбоцитов
комплемент-опосредованная тромботическая микроангиопатия ; когда количество тромбоцитов становится очень низким, возникает кровотечение
Диссеминированное внутрисосудистое свертывание крови (ДВС-синдром): состояние, при котором происходит системная активация свертывания крови, приводящая к образованию внутрисосудистого фибрина, который сначала вызывает тромбоз, а затем кровотечение из-за потребления факторов свертывания крови.
Токсическое агенты и лекарства: гипербарический кислород (или 100% кислород), метилдофа, нитраты, хлораты, метиленовый синий, дапсон, цисплатин и многочисленные ароматические (циклические) соединения; другие химические вещества включают арсин, стибин, медь и свинец
Инфекционный: малярия является наиболее частой причиной гемолитической анемии.
 В других частях мира E. coli O157:H7, продуцирующая шига-токсин, вызывает гемолитико-уремический синдром; у пациентов с открытыми ранами, септическим абортом или у пациентов с зараженной кровью Clostridium perfringens сепсис может вызвать опасный для жизни гемолиз из-за действия токсина с лецитиназной активностью
В других частях мира E. coli O157:H7, продуцирующая шига-токсин, вызывает гемолитико-уремический синдром; у пациентов с открытыми ранами, септическим абортом или у пациентов с зараженной кровью Clostridium perfringens сепсис может вызвать опасный для жизни гемолиз из-за действия токсина с лецитиназной активностьюАутоиммунная гемолитическая анемия: может быть связана с аутоиммунными заболеваниями (например, волчанка, некоторые виды лимфом и лейкемий), вызывается лекарственными препаратами или, в большинстве случаев, не имеет идентифицируемой причины. Гемолиз вызывается связыванием аутоантител иммуноглобулина G (IgG) с эритроцитами, в результате чего макрофаги атакуют мембрану эритроцитов, изменяя свою форму на сфероциты, которые разрушаются быстрее
Гиперспленизм
Эпидемиология
Анемия является распространенным заболеванием, поражающим четверть населения в целом, приблизительно 50% госпитализированных пациентов и до 75% пожилых госпитализированных пациентов.
 Данные, собранные в 2000 г. по более чем 81 000 участников плана медицинского страхования, показывают, что самые высокие показатели анемии отмечаются у пациентов с хроническими заболеваниями почек (34,5%), раком (21%), хроническими заболеваниями сердца (18%), воспалительными заболеваниями кишечника (13%). %), ревматоидный артрит (10%) и инфицирование вирусом иммунодефицита человека (10%).[8]
Данные, собранные в 2000 г. по более чем 81 000 участников плана медицинского страхования, показывают, что самые высокие показатели анемии отмечаются у пациентов с хроническими заболеваниями почек (34,5%), раком (21%), хроническими заболеваниями сердца (18%), воспалительными заболеваниями кишечника (13%). %), ревматоидный артрит (10%) и инфицирование вирусом иммунодефицита человека (10%).[8]Патофизиология
Общими причинами острой анемии являются гемолиз или кровоизлияние, что приводит к внезапному снижению числа эритроцитов. Когда падение происходит быстро, уровень гемоглобина от 7 до 8 г/дл обычно симптоматичен, поскольку у организма недостаточно времени для компенсации и восполнения потерянного объема. Здоровые люди могут переносить потерю 20% объема крови без значительных симптомов из-за рефлекторного спазма сосудов и перераспределения кровотока. При больших потерях у больных развиваются признаки и симптомы гиповолемии. Компенсаторных механизмов, таких как перераспределение кровотока, уже недостаточно для поддержания артериального давления, и клинические признаки включают постуральную гипотензию, изменение психического состояния, холодную и/или липкую кожу, тахикардию и гипервентиляцию.
 При острой кровопотере уровни гемоглобина и гематокрита могут быть нормальными из-за сопутствующей потери как эритроцитов, так и плазмы, что становится очевидным после восстановления объема плазмы пациента либо спонтанно, либо при внутривенном введении жидкостей.
При острой кровопотере уровни гемоглобина и гематокрита могут быть нормальными из-за сопутствующей потери как эритроцитов, так и плазмы, что становится очевидным после восстановления объема плазмы пациента либо спонтанно, либо при внутривенном введении жидкостей.Гистопатология
Просмотр мазка периферической крови под микроскопом
Клетки шлема, шистоциты, фрагменты эритроцитов и сфероциты могут присутствовать при микроангиопатическом гемолизе (ТТП, ИТП, ГУС и ДВС-синдром)
Класс I (кровопотеря <15%):
Легкая тахикардия обычно является первым признаком
Артериальное давление в норме
Кожа может стать прохладной на ощупь
Тахикардия продолжается
Тахипноэ начинается
Снижение пульсового давления
Класс III (30-40% кровопотери):
Tachycardia ухудшает
Снижение артериального давления, а также
Кожа становится холодной и выглядит бледной и пятнистым
Выход мочи снижается на
888801,00111111119
888880,0011111111119
88888801,010111119
8888888.
 ):
):Чрезвычайно опасный с высокой смертностью
Тахикардия и снижение артериального давления продолжают ухудшаться и могут привести к потере сознания
Если потеря крови составляет более 50%, пульс может исчезнуть :
Боковые экхимозы (признак Грея-Тернера): предполагают забрюшинное кровотечение
Пупочные экхимозы (признак Каллена): предполагают внутрибрюшинное или забрюшинное кровотечение
Желтуя кожа может указывать на заболевание печени, гемоглобинопатии или другие формы гемолиза
Purpura и Petechiae Предполагают, что расстройства тромбоцитов
Гемартроз предполагает гемофилия
. слизистые оболочки могут быть следствием диссеминированного внутрисосудистого свертывания крови (ДВС-синдром)
Оценка
Дальнейшее обследование необходимо для изучения этиологии и остроты заболевания.
Немедленно отправьте образец крови для определения типа и перекрестной совместимости, чтобы можно было подготовить кровь
Общий анализ крови (CBC): для оценки гемоглобина и гематокрита
Средний корпускулярный объем (MCV) классифицирует анемию как микроцитарную, нормоцитарную или макроцитарную:
Микроцитарные анемии (обычно определяемые как MCV менее 80 фл) включают мнемонические ХВОСТИ: талассемию, анемию хронического заболевания, дефицит железа и сидеробластную/серповидно-клеточную анемию
Нормоцитарные анемии (MCV от 80 до 100 фл) включают анемии, вызванные активным кровотечением, гемолизом или злокачественными новообразованиями -12 Дефицит (пернициозная анемия) и некоторые предлейкемические состояния
Уровень ЛДГ, гаптоглобина, билирубина и азота мочевины крови (АМК)
при гемолитической анемии ЛДГ и непрямой билирубин повышены, а гаптоглобин понижен
повышенный уровень азота мочевины часто встречается у пациентов с кровотечениями из верхних отделов ЖКТ из-за непереваренной крови.
 будет увеличиваться как процентное содержание ретикулоцитов, так и абсолютное количество ретикулоцитов (более точный параметр).
будет увеличиваться как процентное содержание ретикулоцитов, так и абсолютное количество ретикулоцитов (более точный параметр).Ретикулоцитоз коррелирует с повышенным средним корпускулярным объемом (MCV) в анализе крови
Низкое значение может указывать на неадекватную реакцию костного мозга: это происходит при апластической анемии, гематологическом раке, лекарствах или токсинах АЧТВ), фибриноген, продукты расщепления фибрина и тромбоциты
Результаты, связанные с ДВС-синдромом, включают увеличение времени свертывания крови, снижение количества тромбоцитов и фибриногена, а также продуктов расщепления фибрина
DIC should be a diagnostic consideration in patients with severe sepsis, complications with giving birth, burns, malignancies, or uncontrolled hemorrhage
Other tests that merit consideration include:
Iron studies
Уровни фолиевой кислоты и витамина B-12
Уровни свинца
Электрофорез гемоглобина
Тесты на дефицит факторов
Время кровотечения
Аспирация костного мозга
Тест COOMBS
Визуализация:
Ультразвук: быстрый и неинвазивный способ для диагностики.
 Фокусированная абдоминальная сонография при травмах (FAST) обычно проводится для диагностики внутрибрюшного кровотечения у пациентов с нестабильной травмой
Фокусированная абдоминальная сонография при травмах (FAST) обычно проводится для диагностики внутрибрюшного кровотечения у пациентов с нестабильной травмойРентген грудной клетки: полезен у пациентов с травмами. Можно искать гемоторакс, ушибы легких, разрыв аорты или наличие свободного воздуха под диафрагмой при подозрении на желудочно-кишечное кровотечение
CT: useful for a patient with GI trauma causing bleeds
Esophagogastroduodenoscopy (EGD): for diagnostic and treatment an upper GI bleed
Sigmoidoscopy or colonoscopy for diagnosis a lower GI bleed
Treatment / Менеджмент
Начальное управление
Оценка ABC ( A ирригация, B рециркуляция и C циркуляция)
Обработка любых опасных для жизни условий немедленно
Дополнительный кислород
Получение двух внутривенных (IV)
IV Реуссиция (Crystallois Приложите прямое давление к любому кровоизлиянию, если это возможно
Лечение
Эритроцитарная масса (эритроцитарная масса) является основным средством лечения острой анемии для восстановления кровопотери.
 Ожидается, что каждая единица pRBC увеличит гематокрит на 3 пункта.
Ожидается, что каждая единица pRBC увеличит гематокрит на 3 пункта.Госпитализированным гемодинамически стабильным взрослым пациентам, включая пациентов в критическом состоянии, переливание крови не рекомендуется, пока концентрация гемоглобина не достигнет 7 г/дл[9]
Hgb равен или меньше 8[10]
ИСКЛЮЧЕНИЕ: если у пациента активное кровотечение, то переливать по клиническим показаниям
В случаях активного кровотечения следует немедленно начать протокол массивной трансфузии, и пациенту переливают более обильно для поддержания гемодинамической стабильности до установления контроля над источником кровотечения
Другие варианты лечения включают другие компоненты крови: тромбоциты, свежезамороженную плазму (СЗП) и криопреципитат
Каждая единица тромбоцитов содержит нормальное количество фибриногена и факторов свертывания и повышает количество тромбоцитов примерно на 10 000/мкл.

Свежезамороженная плазма (СЗП) содержит все факторы свертывания крови.
Продукты крови (например, эритроциты, плазма [факторы свертывания крови] и тромбоциты) следует вводить в эквивалентных количествах (соотношение 1:1:1)
Криопреципитат содержит фибриноген, фактор VIII, фактор фон Виллебранда (vWF) и фактор XIII и используется для лечения гемофилии
Фармакологические варианты:
Вазопрессоры: вызывает вазоконстрикцию за счет уменьшения кровотока. Используется при гиповолемическом шоке, варикозном кровотечении
Ингибиторы желудочной кислоты (антагонисты h3-рецепторов): способствуют заживлению язв желудка и двенадцатиперстной кишки
Глюкокортикоиды (например, преднизолон): лечат идиопатическую и приобретенную аутоиммунную гемолитическую анемию
Витамин К: применяют у пациентов с заболеваниями печени для коррекции пролонгированного ПВ и факторов VII, IX и X
Специальное лечение:
Серповидноклеточная анемия
Решение о начале переливания зависит от скорости падения гемоглобина и клинического состояния пациента.
 Переливание крови необходимо при апластическом кризе, на который указывает низкое количество ретикулоцитов. В случае вазоокклюзионного криза целесообразно обменное переливание для уменьшения числа серповидно-клеточных лейкоцитов и снижения вязкости крови. Гидроксимочевину можно использовать для снижения частоты серповидно-клеточного криза.
Переливание крови необходимо при апластическом кризе, на который указывает низкое количество ретикулоцитов. В случае вазоокклюзионного криза целесообразно обменное переливание для уменьшения числа серповидно-клеточных лейкоцитов и снижения вязкости крови. Гидроксимочевину можно использовать для снижения частоты серповидно-клеточного криза.Нарушения тромбоцитов
Пациентам с тромбоцитопенией и клиническими признаками кровотечения следует провести переливание тромбоцитов. Пациенты с числом тромбоцитов ниже 10 000/мкл подвержены риску спонтанного кровоизлияния в мозг и, следовательно, нуждаются в профилактическом переливании крови. Плазмаферез большого объема с заменой СЗП является предпочтительным методом лечения ГУС и ТТП. Многим пациентам потребуется ежедневный плазмаферез. Цели включают увеличение количества тромбоцитов, снижение уровня лактатдегидрогеназы (ЛДГ) и уменьшение количества фрагментов эритроцитов (эритроцитов), что укажет на положительный ответ на лечение.
 Многие пациенты также получают высокие дозы глюкокортикоидов в дополнение к антиагрегантам (например, аспирину). Пациенты с плохим ответом на плазмаферез могут получить спленэктомию или иммуносупрессию.
Многие пациенты также получают высокие дозы глюкокортикоидов в дополнение к антиагрегантам (например, аспирину). Пациенты с плохим ответом на плазмаферез могут получить спленэктомию или иммуносупрессию.При атипичном ГУС (аГУС) начальное лечение поддерживающее и аналогично подходу, используемому при СТЭК-ГУС. Однако у пациентов с тяжелым комплемент-опосредованным ГУС с риском смерти или тХПН рекомендуется применение экулизумаба, гуманизированного моноклонального антитела к С5. Имеющиеся данные свидетельствуют о том, что раннее начало может улучшить почечное и непочечное восстановление.
Целью ИТП является обеспечение безопасного количества тромбоцитов для предотвращения клинически значимого кровотечения, а не нормализация количества тромбоцитов. Риск кровотечения наиболее высок при количестве тромбоцитов менее 10 000/мкл. Всем пациентам с тяжелым кровотечением (например, внутричерепным, желудочно-кишечным) и числом тромбоцитов менее 30 000/мкл рекомендуется немедленное переливание тромбоцитов наряду с ИТП-специфической терапией, включая внутривенный иммуноглобулин (ВВИГ), глюкокортикоиды и ромиплостим.

Врожденные нарушения свертываемости крови Лечение болезни фон Виллебранда заключается в применении десмопрессина (DDAVP), рекомбинантного фактора фон Виллебранда (рФВ) или концентратов фактора фон Виллебранда/фактора VIII (фВ/ФVIII); Концентраты фактора VIII и IX используются для лечения гемофилии А и В соответственно, а дозировка зависит от места кровотечения.
Диссеминированное внутрисосудистое свертывание крови (ДВС-синдром)
Основным принципом лечения ДВС-синдрома является лечение основной причины с целью устранения стимула для продолжающегося свертывания крови и тромбоза; пока количество тромбоцитов больше или равно 10 000/мкл, профилактическое переливание тромбоцитов и факторов свертывания крови не рекомендуется. Лечение оправдано у пациентов с сильным кровотечением, с высоким риском кровотечения или требующих инвазивных процедур. Антифибринолитические средства, такие как транексамовая кислота (TXA), эпсилон-аминокапроновая кислота (EACA) или апротинин, как правило, противопоказаны.

Дифференциальная диагностика
Не пропустите
Травма: травма или кровопотеря в анамнезе сосудистая аневризма: может быть внезапная разрывающая боль, возможна потеря сознания
Другие причины
Операция: недавняя операция с по крайней мере умеренной кровопотерей; История нарушений свертываемости крови или чрезмерных кровоподтеков; Использование антибиотиков
Меноррагия: чрезмерное менструальное кровотечение, продолжительное, превышающее 7 дней
Дефицит питания/недоедание: дефицит железа, B12, MACROPITION
Лейкемия: Острые лейкозы с панцитопенией, с 20% бластов в мазке периферической крови; хронические лейкозы с нормоцитарной анемией
Злокачественная инфильтрация костного мозга: потеря веса, недомогание, лихорадка, утомляемость воспалительные, аутоиммунные или инфекционные состояния
Хроническая болезнь почек или хроническая болезнь печени
Беременность, особенно в третьем семестре
Осложнения
Наиболее тяжелое осложнение возникает при гиповолемическом шоке в результате кровоизлияния.
 Может возникнуть тканевая гипоксия, приводящая к повреждению органов-мишеней, включая сердечный приступ, сердечную недостаточность, почечную недостаточность, острую гипоксическую дыхательную недостаточность или другие повреждения органов-мишеней.
Может возникнуть тканевая гипоксия, приводящая к повреждению органов-мишеней, включая сердечный приступ, сердечную недостаточность, почечную недостаточность, острую гипоксическую дыхательную недостаточность или другие повреждения органов-мишеней.Консультации.0005
Хирургия — при травме или разрыве аневризмы
Жемчуг и другие проблемы
Острая анемия возникает при резком падении количества эритроцитов; гемолиз или острое кровотечение являются наиболее распространенными причинами.
Приоритизация ABC ( A дыхательных путей, B реанимации, C кровообращения) и начала реанимации
Немедленно отправить образец крови на перекрестную совместимость; получить серийный общий анализ крови для оценки гемоглобина и гематокрита
Начальное лечение: дополнительный кислород, получение внутривенного доступа большого диаметра, внутривенная (IV) инфузионная терапия (начальным раствором выбора является кристаллоид) и прямое давление на кровоизлияние
Эритроцитарная масса (pRBC) : переливать, когда гемоглобин ниже 7 или по клиническим показаниям
Улучшение результатов медицинского персонала
Межпрофессиональная помощь при острой анемии приводит к улучшению результатов.
 Обучение должно быть сосредоточено на соблюдении режима приема любых лекарств (таких как железо, стероиды и т. д.), избегании триггеров (таких как алкоголь, использование НПВП) и четком понимании того, что вызвало анемию и как лучше всего избежать повторного эпизода. Прогноз острой анемии во многом зависит от этиологии и сильно варьирует — быстрая стабилизация и лечение приводят к лучшему прогнозу.
Обучение должно быть сосредоточено на соблюдении режима приема любых лекарств (таких как железо, стероиды и т. д.), избегании триггеров (таких как алкоголь, использование НПВП) и четком понимании того, что вызвало анемию и как лучше всего избежать повторного эпизода. Прогноз острой анемии во многом зависит от этиологии и сильно варьирует — быстрая стабилизация и лечение приводят к лучшему прогнозу.Контрольные вопросы
Доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Комментарий к этой статье.
Ссылки
- 1.
Vieth JT, Lane DR. Анемия. Hematol Oncol Clin North Am. 2017 Дек;31(6):1045-1060. [PubMed: 2
23]- 2.
Cappellini MD, Motta I. Анемия в клинической практике – определение и классификация: изменяется ли гемоглобин с возрастом? Семин Гематол. 2015 Октябрь; 52 (4): 261-9. [PubMed: 26404438]
- 3.
Джоли Б.
 С., Коппо П., Вейрадье А. Тромботическая тромбоцитопеническая пурпура. Кровь. 2017 25 мая; 129 (21): 2836-2846. [PubMed: 28416507]
С., Коппо П., Вейрадье А. Тромботическая тромбоцитопеническая пурпура. Кровь. 2017 25 мая; 129 (21): 2836-2846. [PubMed: 28416507]- 4.
Вебстер К., Шницлер Э. Гемолитический уремический синдром. Handb Clin Neurol. 2014;120:1113-23. [PubMed: 24365375]
- 5.
Пикар С., Берти С., Борнет С., Курти С., Монтана М., Ванель П. Патофизиология и лечение типичного и атипичного гемолитико-уремического синдрома. Патол Биол (Париж). 2015 июнь;63(3):136-43. [В паблике: 25845294]
- 6.
Леви М. Диагностика и лечение ДВС-синдрома. Int J Lab Гематол. 2014 июнь;36(3):228-36. [PubMed: 24750668]
- 7.
Liebman HA, Weitz IC. Аутоиммунная гемолитическая анемия. Мед Клин Норт Ам. 2017 март; 101(2):351-359. [PubMed: 28189175]
- 8.
Ниссенсон А.Р., Уэйд С., Гуднаф Т., Найт К., Дюбуа Р.В. Экономическое бремя анемии у застрахованного населения. J Manag Care Фарм. 2005 Сентябрь; 11 (7): 565-74.

7 Анамнез и анамнез
История
По возможности соберите подробный, но целенаправленный анамнез, но приоритетная оценка должна включать ABC ( A irway, B reathing, C кровообращение) и, при необходимости, начало реанимации.
Если пациенты не могут общаться, соберите как можно больше анамнеза в службе скорой помощи или у постели больного.
В анамнезе также следует сосредоточить внимание на возможном источнике кровотечения, например, более полный желудочно-кишечный (ЖКТ) анамнез, если есть подозрение на желудочно-кишечное кровотечение, а также подробный анамнез менструального цикла и/или беременности, если беспокоят гинекологические причины.

Медицинский осмотр
Жизненно важные показатели должны подвергаться частому мониторингу. Как и выше, первоначальное обследование должно быть сосредоточено на органе, который, как считается, является причиной кровотечения у пациента. Если есть подозрение на травму, грудная клетка, брюшная полость, таз и конечности должны быть как физически обследованы, так и визуализированы в соответствии с клиническими показаниями.
Ниже представлены различные стадии проявления геморрагического шока:
7 Анамнез и анамнез
История
По возможности соберите подробный, но целенаправленный анамнез, но приоритетная оценка должна включать ABC ( A irway, B reathing, C кровообращение) и, при необходимости, начало реанимации.
Если пациенты не могут общаться, соберите как можно больше анамнеза в службе скорой помощи или у постели больного.
В анамнезе также следует сосредоточить внимание на возможном источнике кровотечения, например, более полный желудочно-кишечный (ЖКТ) анамнез, если есть подозрение на желудочно-кишечное кровотечение, а также подробный анамнез менструального цикла и/или беременности, если беспокоят гинекологические причины.

Медицинский осмотр
Жизненно важные показатели должны подвергаться частому мониторингу. Как и выше, первоначальное обследование должно быть сосредоточено на органе, который, как считается, является причиной кровотечения у пациента. Если есть подозрение на травму, грудная клетка, брюшная полость, таз и конечности должны быть как физически обследованы, так и визуализированы в соответствии с клиническими показаниями.
Ниже представлены различные стадии проявления геморрагического шока:




 Данные, собранные в 2000 г. по более чем 81 000 участников плана медицинского страхования, показывают, что самые высокие показатели анемии отмечаются у пациентов с хроническими заболеваниями почек (34,5%), раком (21%), хроническими заболеваниями сердца (18%), воспалительными заболеваниями кишечника (13%). %), ревматоидный артрит (10%) и инфицирование вирусом иммунодефицита человека (10%).[8]
Данные, собранные в 2000 г. по более чем 81 000 участников плана медицинского страхования, показывают, что самые высокие показатели анемии отмечаются у пациентов с хроническими заболеваниями почек (34,5%), раком (21%), хроническими заболеваниями сердца (18%), воспалительными заболеваниями кишечника (13%). %), ревматоидный артрит (10%) и инфицирование вирусом иммунодефицита человека (10%).[8] При острой кровопотере уровни гемоглобина и гематокрита могут быть нормальными из-за сопутствующей потери как эритроцитов, так и плазмы, что становится очевидным после восстановления объема плазмы пациента либо спонтанно, либо при внутривенном введении жидкостей.
При острой кровопотере уровни гемоглобина и гематокрита могут быть нормальными из-за сопутствующей потери как эритроцитов, так и плазмы, что становится очевидным после восстановления объема плазмы пациента либо спонтанно, либо при внутривенном введении жидкостей.
 ):
): будет увеличиваться как процентное содержание ретикулоцитов, так и абсолютное количество ретикулоцитов (более точный параметр).
будет увеличиваться как процентное содержание ретикулоцитов, так и абсолютное количество ретикулоцитов (более точный параметр). Фокусированная абдоминальная сонография при травмах (FAST) обычно проводится для диагностики внутрибрюшного кровотечения у пациентов с нестабильной травмой
Фокусированная абдоминальная сонография при травмах (FAST) обычно проводится для диагностики внутрибрюшного кровотечения у пациентов с нестабильной травмой Ожидается, что каждая единица pRBC увеличит гематокрит на 3 пункта.
Ожидается, что каждая единица pRBC увеличит гематокрит на 3 пункта.
 Переливание крови необходимо при апластическом кризе, на который указывает низкое количество ретикулоцитов. В случае вазоокклюзионного криза целесообразно обменное переливание для уменьшения числа серповидно-клеточных лейкоцитов и снижения вязкости крови. Гидроксимочевину можно использовать для снижения частоты серповидно-клеточного криза.
Переливание крови необходимо при апластическом кризе, на который указывает низкое количество ретикулоцитов. В случае вазоокклюзионного криза целесообразно обменное переливание для уменьшения числа серповидно-клеточных лейкоцитов и снижения вязкости крови. Гидроксимочевину можно использовать для снижения частоты серповидно-клеточного криза. Многие пациенты также получают высокие дозы глюкокортикоидов в дополнение к антиагрегантам (например, аспирину). Пациенты с плохим ответом на плазмаферез могут получить спленэктомию или иммуносупрессию.
Многие пациенты также получают высокие дозы глюкокортикоидов в дополнение к антиагрегантам (например, аспирину). Пациенты с плохим ответом на плазмаферез могут получить спленэктомию или иммуносупрессию.

 Может возникнуть тканевая гипоксия, приводящая к повреждению органов-мишеней, включая сердечный приступ, сердечную недостаточность, почечную недостаточность, острую гипоксическую дыхательную недостаточность или другие повреждения органов-мишеней.
Может возникнуть тканевая гипоксия, приводящая к повреждению органов-мишеней, включая сердечный приступ, сердечную недостаточность, почечную недостаточность, острую гипоксическую дыхательную недостаточность или другие повреждения органов-мишеней. Обучение должно быть сосредоточено на соблюдении режима приема любых лекарств (таких как железо, стероиды и т. д.), избегании триггеров (таких как алкоголь, использование НПВП) и четком понимании того, что вызвало анемию и как лучше всего избежать повторного эпизода. Прогноз острой анемии во многом зависит от этиологии и сильно варьирует — быстрая стабилизация и лечение приводят к лучшему прогнозу.
Обучение должно быть сосредоточено на соблюдении режима приема любых лекарств (таких как железо, стероиды и т. д.), избегании триггеров (таких как алкоголь, использование НПВП) и четком понимании того, что вызвало анемию и как лучше всего избежать повторного эпизода. Прогноз острой анемии во многом зависит от этиологии и сильно варьирует — быстрая стабилизация и лечение приводят к лучшему прогнозу.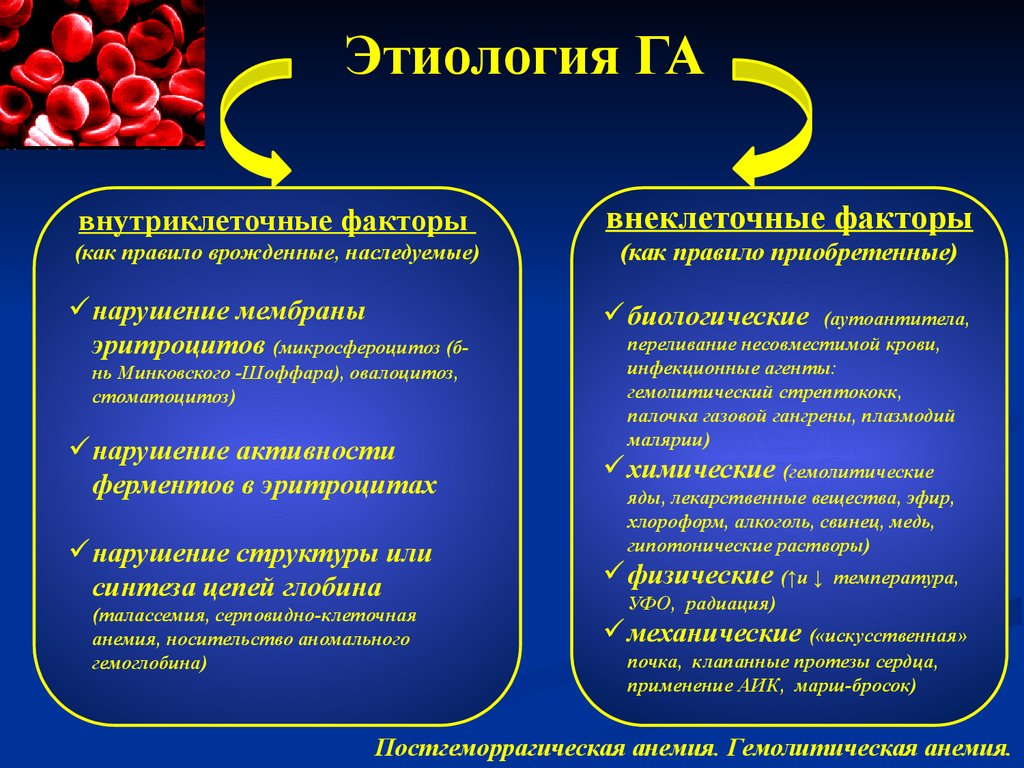 С., Коппо П., Вейрадье А. Тромботическая тромбоцитопеническая пурпура. Кровь. 2017 25 мая; 129 (21): 2836-2846. [PubMed: 28416507]
С., Коппо П., Вейрадье А. Тромботическая тромбоцитопеническая пурпура. Кровь. 2017 25 мая; 129 (21): 2836-2846. [PubMed: 28416507] [В паблике: 16137214]
[В паблике: 16137214]



 В других частях мира E. coli O157:H7, продуцирующая шига-токсин, вызывает гемолитико-уремический синдром; у пациентов с открытыми ранами, септическим абортом или у пациентов с зараженной кровью Clostridium perfringens сепсис может вызвать опасный для жизни гемолиз из-за действия токсина с лецитиназной активностью
В других частях мира E. coli O157:H7, продуцирующая шига-токсин, вызывает гемолитико-уремический синдром; у пациентов с открытыми ранами, септическим абортом или у пациентов с зараженной кровью Clostridium perfringens сепсис может вызвать опасный для жизни гемолиз из-за действия токсина с лецитиназной активностью Данные, собранные в 2000 г. по более чем 81 000 участников плана медицинского страхования, показывают, что самые высокие показатели анемии отмечаются у пациентов с хроническими заболеваниями почек (34,5%), раком (21%), хроническими заболеваниями сердца (18%), воспалительными заболеваниями кишечника (13%). %), ревматоидный артрит (10%) и инфицирование вирусом иммунодефицита человека (10%).[8]
Данные, собранные в 2000 г. по более чем 81 000 участников плана медицинского страхования, показывают, что самые высокие показатели анемии отмечаются у пациентов с хроническими заболеваниями почек (34,5%), раком (21%), хроническими заболеваниями сердца (18%), воспалительными заболеваниями кишечника (13%). %), ревматоидный артрит (10%) и инфицирование вирусом иммунодефицита человека (10%).[8] При острой кровопотере уровни гемоглобина и гематокрита могут быть нормальными из-за сопутствующей потери как эритроцитов, так и плазмы, что становится очевидным после восстановления объема плазмы пациента либо спонтанно, либо при внутривенном введении жидкостей.
При острой кровопотере уровни гемоглобина и гематокрита могут быть нормальными из-за сопутствующей потери как эритроцитов, так и плазмы, что становится очевидным после восстановления объема плазмы пациента либо спонтанно, либо при внутривенном введении жидкостей.
 ):
): будет увеличиваться как процентное содержание ретикулоцитов, так и абсолютное количество ретикулоцитов (более точный параметр).
будет увеличиваться как процентное содержание ретикулоцитов, так и абсолютное количество ретикулоцитов (более точный параметр). Фокусированная абдоминальная сонография при травмах (FAST) обычно проводится для диагностики внутрибрюшного кровотечения у пациентов с нестабильной травмой
Фокусированная абдоминальная сонография при травмах (FAST) обычно проводится для диагностики внутрибрюшного кровотечения у пациентов с нестабильной травмой Ожидается, что каждая единица pRBC увеличит гематокрит на 3 пункта.
Ожидается, что каждая единица pRBC увеличит гематокрит на 3 пункта.
 Переливание крови необходимо при апластическом кризе, на который указывает низкое количество ретикулоцитов. В случае вазоокклюзионного криза целесообразно обменное переливание для уменьшения числа серповидно-клеточных лейкоцитов и снижения вязкости крови. Гидроксимочевину можно использовать для снижения частоты серповидно-клеточного криза.
Переливание крови необходимо при апластическом кризе, на который указывает низкое количество ретикулоцитов. В случае вазоокклюзионного криза целесообразно обменное переливание для уменьшения числа серповидно-клеточных лейкоцитов и снижения вязкости крови. Гидроксимочевину можно использовать для снижения частоты серповидно-клеточного криза. Многие пациенты также получают высокие дозы глюкокортикоидов в дополнение к антиагрегантам (например, аспирину). Пациенты с плохим ответом на плазмаферез могут получить спленэктомию или иммуносупрессию.
Многие пациенты также получают высокие дозы глюкокортикоидов в дополнение к антиагрегантам (например, аспирину). Пациенты с плохим ответом на плазмаферез могут получить спленэктомию или иммуносупрессию.

 Может возникнуть тканевая гипоксия, приводящая к повреждению органов-мишеней, включая сердечный приступ, сердечную недостаточность, почечную недостаточность, острую гипоксическую дыхательную недостаточность или другие повреждения органов-мишеней.
Может возникнуть тканевая гипоксия, приводящая к повреждению органов-мишеней, включая сердечный приступ, сердечную недостаточность, почечную недостаточность, острую гипоксическую дыхательную недостаточность или другие повреждения органов-мишеней. Обучение должно быть сосредоточено на соблюдении режима приема любых лекарств (таких как железо, стероиды и т. д.), избегании триггеров (таких как алкоголь, использование НПВП) и четком понимании того, что вызвало анемию и как лучше всего избежать повторного эпизода. Прогноз острой анемии во многом зависит от этиологии и сильно варьирует — быстрая стабилизация и лечение приводят к лучшему прогнозу.
Обучение должно быть сосредоточено на соблюдении режима приема любых лекарств (таких как железо, стероиды и т. д.), избегании триггеров (таких как алкоголь, использование НПВП) и четком понимании того, что вызвало анемию и как лучше всего избежать повторного эпизода. Прогноз острой анемии во многом зависит от этиологии и сильно варьирует — быстрая стабилизация и лечение приводят к лучшему прогнозу. С., Коппо П., Вейрадье А. Тромботическая тромбоцитопеническая пурпура. Кровь. 2017 25 мая; 129 (21): 2836-2846. [PubMed: 28416507]
С., Коппо П., Вейрадье А. Тромботическая тромбоцитопеническая пурпура. Кровь. 2017 25 мая; 129 (21): 2836-2846. [PubMed: 28416507]