Нарушения внутрижелудочковой проводимости сердца: блокады ножек Гиса
Содержание статьи
Что это такое
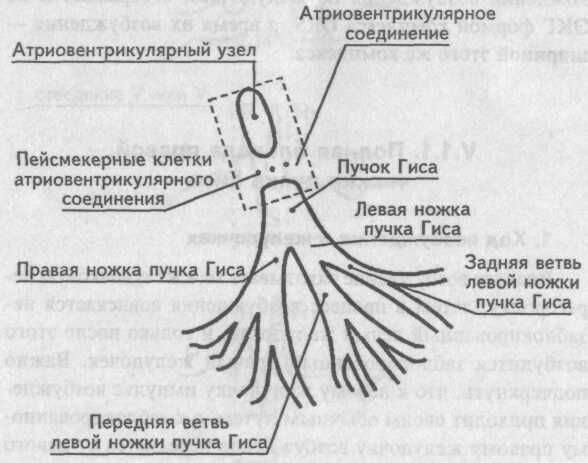
В норме импульс берет начало в синусовом узле правого предсердия – там, где в него впадает верхняя полая вена. Далее волна идет по предсердиям и оказывается в следующей контрольной точке – узел предсердно-желудочковой локализации. Отсюда возбуждение идет через пучок Гиса и постепенно распространяется до верхушки.
Волокна Гиса – это особые клетки межжелудочковой перегородки, которые образуют три ветви. По правой ножке (ПНПГ) сигналы доставляются в стенки правого желудочка. По левой (ЛНПГ), разделяющейся на переднее и заднее ответвления, идет охват левого желудочка. В конце ветви делятся на волокна Пуркинье. Подобная структура позволяет провести импульс без потерь и обеспечивает бесперебойную работу сердца.
Проводимость замедлена и нарушена – есть ли разница?
В здоровом органе импульсы перемещаются сверху вниз в установленном ритме, с нужной быстротой. При патологии их проведение замедляется или нарушается. Если прохождение сигнала заторможено, возбуждение доходит до конечной точки, но этот процесс идет с меньшей скоростью. При нарушении проведения импульс прерывается на определенном участке или же полностью отсутствует.
При патологии их проведение замедляется или нарушается. Если прохождение сигнала заторможено, возбуждение доходит до конечной точки, но этот процесс идет с меньшей скоростью. При нарушении проведения импульс прерывается на определенном участке или же полностью отсутствует.
Нарушение и замедление внутрижелудочковой проводимости встречаются в разном возрасте. Мы не можем однозначно оценить, как часто выявляется эта патология. Сбой в проводящей системе сердца нередко остается бессимптомным и фиксируется случайно при профилактическом обследовании. Согласно данным медицинской литературы, различные варианты нарушения проводимости диагностируются преимущественно после 50 лет (5–7% случаев). В 60–70 лет частота выявления таких состояний достигает 30%.
Сбой внутрижелудочковой проводимости относится к группе брадиаритмий. К этой же категории принадлежат нарушения внутрипредсердной проводимости. Причины и симптомы развития этих состояний схожи. Поставить точный диагноз можно только после обследования.
Причины развития патологии
Все возможные причины сбоя можно разделить на две большие группы: кардиальные – вызванные патологией сердца и некардиальные – спровоцированные иными нарушениями.
Кардиальные факторы:
- пороки сердца;
- инфаркт миокарда;
- миокардит;
- ишемическая болезнь сердца;
- кардиомиопатии;
- атеросклероз коронарных сосудов;
- последствия перенесенных хирургических вмешательств (например, из-за протезирования клапанов, радиочастотной катетерной аблации).
Некардиальные факторы:
- вегетососудистая дистония;
- эндокринные проблемы: гипотиреоз, сахарное мочеизнурение;
- нарушения дыхательной системы с гипоксией тканей – бронхоспазмы, хронические воспаления;
- нерациональный прием медикаментов;
- артериальная гипертензия;
- алкогольное отравление;
- прием наркотиков;
- беременность.

Сбой прохождения сигнала не всегда указывает на патологию. Например, частичное нарушение проводимости по правой ножке пучка Гиса считают вариантом нормы, характерным для отдельных молодых людей.
Нарушение проводящей функции миокарда может быть постоянным и транзиторным. Временные «неполадки» выявляются на фоне физических нагрузок (например, на тренировках и соревнованиях). Если после отдыха ситуация нормализуется, нет повода для беспокойства. Но если проблема сохраняется, и на ЭКГ видны изменения, нужно пройти обследование у специалиста.
Симптомы: что чаще всего беспокоит человека
Возможные признаки патологии:
- ощущение «замирания» в груди;
- перебои в работе сердца – появление внеочередных сокращений;
- замедление пульса;
- одышка;
- ощущение нехватки воздуха;
- головокружение;
- беспокойство, тревожность.

При прогрессировании процесса развивается синдром Морганьи-Адамса-Стокса (МАС). В начале приступа больной бледнеет и теряет сознание. После улучшения состояния сохраняется покраснение кожи. Такие эпизоды длятся 1–2 минуты и вызваны недостаточным кровоснабжением головного мозга на фоне резкого снижения сердечного выброса. Неврологических осложнений обычно не наблюдается.
Классификация
По локализации процесса выделяют такие виды блокады:
- Однопучковая – задержание сигнала регистрируется только в одной из ветвей пучка. Соответственно выявляется блокада правого желудочка или нарушения в работе левого.
- Двухпучковая – не функционируют две ветви – обе левые ножки или одна левая и правая.
- Трехпучковая – задержка импульса отмечается во всех трех ветвях.
Клинический случай
Пациентка М., 65 лет, поступила в терапевтическое отделение. На момент осмотра жалуется на одышку при физической нагрузке, частые приступы головокружения, общую слабость. Неоднократно были потери сознания.
Неоднократно были потери сознания.
При опросе удалось выяснить, что подобные симптомы беспокоят ее больше года. На протяжении 14 месяцев отмечается выраженная слабость, головные боли, головокружение. В течение полугода бывали потери сознания – примерно один раз в неделю. В последний месяц обмороки случаются практически ежедневно. Пациентка теряет сознание на одну минуту, затем отмечается общая слабость.
При дообследовании были обнаружены изменения на ЭКГ. Проведено УЗИ, допплерография, выявлена левожелудочковая недостаточность, клапанный стеноз. Диагноз: Ишемическая болезнь сердца; нарушение ритма по типу двухпучковой блокады и приступы МАС; сердечная недостаточность I ст.
Пациентке установили электрокардиостимулятор, состояние улучшилось, и она была выписана.
По характеру нарушений различают:
- Неполная блокада. Импульсопроведение замедленное, но оно сохранено. Возбуждение миокарда происходит за счет неповрежденных ветвей. Такое состояние бывает у здоровых, но может и указывать на патологию.

- Полная блокада. Импульсы не достигают нижних отделов желудочков. Высока вероятность остановки сердца на фоне брадикардии. Такое состояние сопровождается явной клинической симптоматикой.
По типу нарушений выделяют:
- Очаговые изменения – наблюдаются в отдельных участках миокарда ближе к волокнам Пуркинье, импульс частично проходит по желудочкам.
- Арборизационные изменения – передача сигнала сохранена на всех участках проводящей системы, кроме ее концевых отделов.
Диагностика: признаки на ЭКГ и холтере
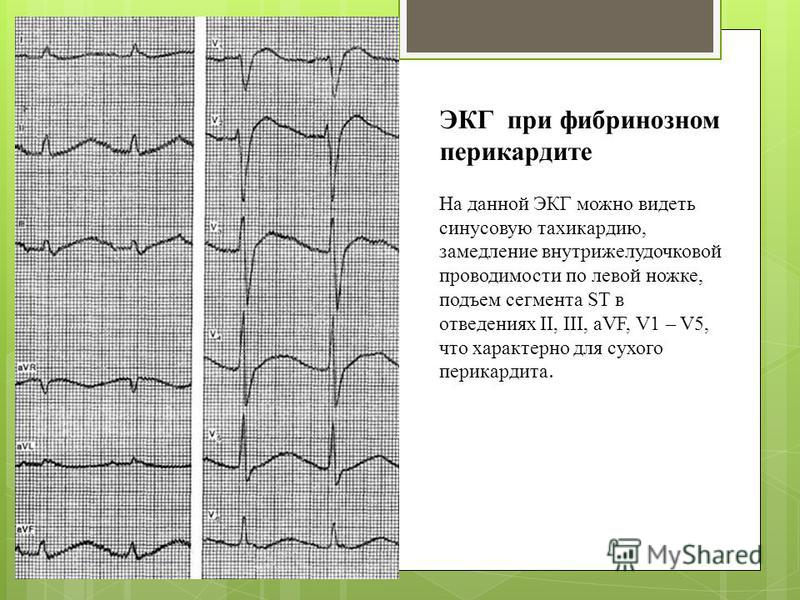
Электрокардиография – основной метод диагностики патологического процесса. Нарушение внутрижелудочковой проводимости на ЭКГ будет проявляться специфичными признаками.
Блокада по правой ножке сердца ведет к расширению и деформации (появлению зазубрин) в комплексе QRS. Такие изменения определяются через правые грудные отведения.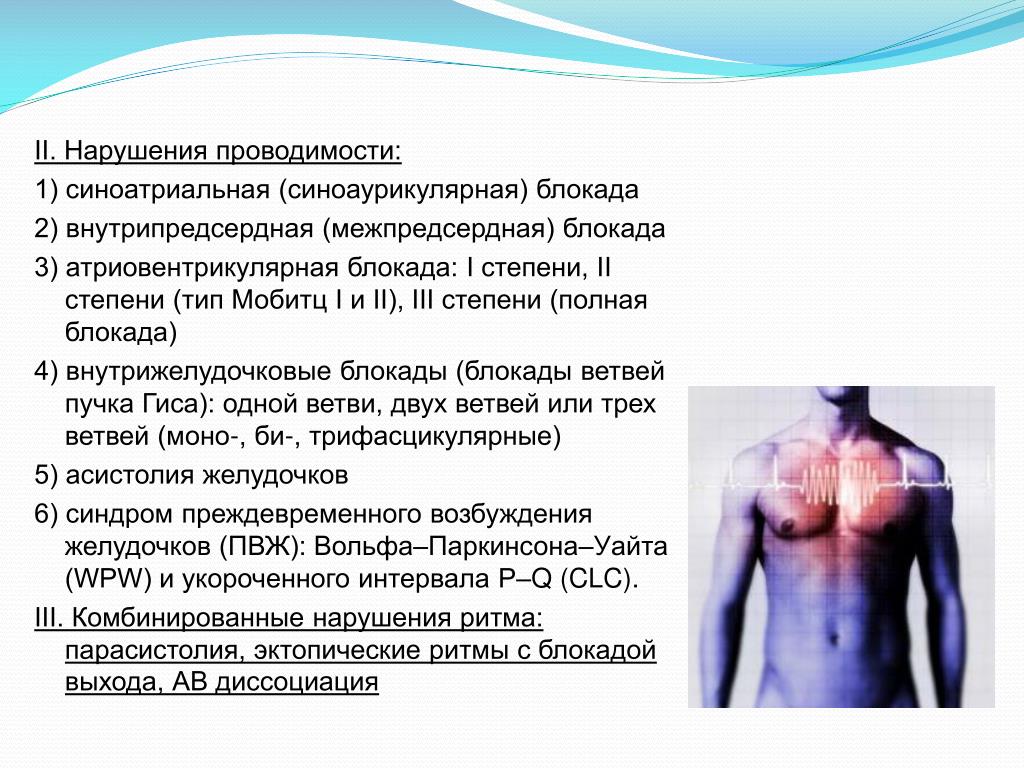
Блокада левой ножки сердца также расширяет и деформирует QRS, но патологические признаки выявляются через левые грудные отведения. Если поражается левая передняя ветвь, то наблюдается отклонение электрической оси сердца влево. Подтвердить диагноз можно при сравнении ЭКГ-зубцов – по второму и третьему отведению S будет выше, чем R. Если импульсы не идут через левую заднюю ветвь, то ось отклоняется правее, S выше R по первому отведению.
Особого внимания заслуживают сердечные блокады неспецифического формата. ЭКГ выявляет изменения, не соответствующие конкретной патологии. Например, меняется комплекс QRS – расщепляется и деформируется без расширения. Такие симптомы отмечаются при локальном поражении тканей сердца на фоне инфаркта, воспалительного процесса и др.
Дополнительную информацию дают такие методы исследования:
- эхокардиография сердца;
- рентгенография легких;
- функциональные пробы;
- компьютерная томография.

Значимую информацию о работе сердечной мышцы мы получаем при проведении холтеровского мониторирования ЭКГ. Исследование длится 24 часа. Этот метод позволяет сделать непрерывную регистрацию сигналов и выявить нарушения, не видимые на обычной кардиограмме. На такой записи отмечаются изменения, возникающие не только в покое, но и во время движения, физической нагрузки. Компактный регистратор крепится на поясе. Пациент ведет привычный образ жизни, а система фиксирует работу сердца в непрерывном режиме.
Важно понимать: успех диагностики будет напрямую зависеть от того, является ли блокада постоянной или транзиторной и как часто возникают приступы в последнем случае. Если нарушения проводимости отмечаются ежедневно, суточное мониторирование выявит это на ЭКГ. Иногда требуется контроль кардиограммы длительностью 7-30 дней.
Принципы лечения
Умеренные нарушения проводимости не требуют лечения. Неполное блокирование в правой ветви пучка Гиса неопасно. В этой ситуации мы рекомендуем наблюдаться у кардиолога, ежегодно проходить осмотр врача и делать ЭКГ. Но это если у пациента нет иных жалоб или сопутствующей патологии. При выявлении отклонений показана соответствующая терапия.
В этой ситуации мы рекомендуем наблюдаться у кардиолога, ежегодно проходить осмотр врача и делать ЭКГ. Но это если у пациента нет иных жалоб или сопутствующей патологии. При выявлении отклонений показана соответствующая терапия.
Блокада левого желудочка более опасна. На ее фоне чаще развиваются нарушения тока крови и сердечная недостаточность. Мы рекомендуем прием сердечных гликозидов, антиаритмических и иных препаратов. Схема терапии определяется индивидуально исходя из тяжести состояния, возраста пациента, сопутствующих заболеваний.
Важно знать: специфическое лечение внутрижелудочковой блокады не разработано. Предлагаемые препараты только усиливают возбуждение тканей сердца, но не устраняют причину. Нужно лечить основную патологию – ту, что вызвала сбой в работе проводящей системы. Это единственный способ затормозить прогрессирование болезни.
Если медикаментозная терапия неэффективна или состояние больного тяжелое, предлагается хирургическое лечение. Выполняется установка кардиостимулятора – прибора, который навязывает свой ритм работы сердца. Вживленное устройство обеспечивает бесперебойную деятельность миокарда.
Вживленное устройство обеспечивает бесперебойную деятельность миокарда.
Совет специалиста: когда ставят водитель ритма
Установка кардиостимулятора – это хирургическая операция, и она назначается только по показаниям. Нет смысла проводить процедуру при отсутствии явной симптоматики патологии. Если пациент чувствует себя хорошо, введение искусственного водителя ритма не показано. Операцию не рекомендуют, если выявленные симптомы связаны с обратимыми причинами. Нужно справиться с основным заболеванием – и сердечная мышца сможет снова полноценно работать.
Показания для установки кардиостимулятора:
- брадикардия с частотой сердечных сокращений менее 40 уд/мин и нарушения ритма при наличии явных симптомов;
- осложнения, угрожающие жизни пациента;
- приступы МАС;
- стойкие нарушения проводимости после инфаркта миокарда.
Обсуждается возможность установки кардиостимулятора при пульсе менее 40 уд/мин при отсутствии явной клинической симптоматики. Процедура проводится в любом возрасте.
Процедура проводится в любом возрасте.
Профилактика нарушений проводимости сердца пока не разработана. Не откладывайте лечение, избегайте факторов риска. Это снизит шансы развития патологии. Чтобы вовремя выявить проблему, регулярно проходите профилактические осмотры у терапевта с оценкой ЭКГ (по мере необходимости).
Нарушение внутрижелудочковой проводимости сердца – что это такое?
О том, что это такое – нарушение внутрижелудочковой проводимости сердца – сегодня узнает все больше пациентов. Дело в том, что этот разлад в работе сердечно-сосудистой системы считается одним из наиболее распространенных.
Нарушение внутрижелудочковой проводимости сердца – это опасно?
Этот диагноз ставится в том случае, если имеются препятствия для прохождения нервного импульса через систему сердечной мышцы. Нарушение внутрижелудочковой проводимости – паталогическое отклонение, которое обуславливается нарушением очередности сердечных сокращений. Последние возникают в результате расстройства процессов автоматизма, сократимости, проводимости, возбудимости.
Чтобы понимать, что такое нарушение проводимости сердца, неплохо знать основные принципы осуществления этого процесса. Электрические сигналы возникают в синоатриальных узлах и проходят по всем структурам сердечной мышцы. Сначала возбуждение достигает предсердий, после – сигнал доходит и до желудочков. Этот процесс обеспечивает эффективное перемещение крови из сердца к аорте.
Нормальным считается сердечный ритм в 60-80 сокращений за минуту. Если импульс задерживается где-то, сердце сбивается с ритма. На фоне этого может развиваться блокада сердечной мышцы.
Реальную опасность представляет отсутствие проводимости желудочков сердца, но не нарушение процесса. Точнее такое явление считается поводом посетить кардиолога. Но если наблюдается нарушение сердечного ритма и принимаются все необходимые меры, ничего страшного не произойдет.
В зависимости от того, какой силы импульс передается, различают полные и неполные блокады. Последние могут наблюдаться даже у детей с открытым овальным окном в сердце. Полная же блокада обычно развивается на фоне сердечно-сосудистых заболеваний.
Полная же блокада обычно развивается на фоне сердечно-сосудистых заболеваний.
Причины нарушения ритма и проводимости сердца
Кардиологи выделяют три основные группы причин:
- Органические – те, которые вызваны изменением структуры проводящей системы. Очень часто такие перемены приводят к инфарктам, кардиосклерозу, миокардиту, стенокардии и прочим ишемическим заболеваниям. Случается и так, что пороки сердца могут развиться после хирургического вмешательства.
- Функциональные причины характеризуются изменениями принципов работы проводящей системы. Патологии сердечно-сосудистой системы при этом отсутствуют. Когда нарушается баланс, симпатическая и парасимпатическая системы начинают взаимодействовать некорректно. Нарушается работа всей ССС.
- Последняя группа – лекарственные причины. Они могут наблюдаться при приеме определенных медикаментов, воздействующих на сердечный ритм. Проще говоря, препараты пагубно влияют на работу мышцы. Расстройства, вызванные лекарственными причинами, острее проявляются и тяжелее поддаются лечению.

Симптомы нарушения внутрижелудочковой проводимости сердца
Обычно нарушение внутрижелудочковой проводимости сердца дает о себе знать при помощи таких признаков, как:
- учащенное сердцебиение;
- сердечные боли стенокардического характера;
- головокружение;
- одышка;
- ощущение замирания сердца;
- ощущение беспокойства, тревожность;
- резкие перемены настроения;
- провалы в памяти;
- ощущение слабости;
- обморок.
Лечение нарушения внутрижелудочковой проводимости сердца
Если проводимость не нарушена полностью, основной целью терапии должно стать выявление и устранение причины проблемы. Практически во всех случаях больным назначают сердечные гликозиды.
При лечении полного нарушения проводимости обойтись без искусственного кардиостимулятора будет непросто.
Гипертрофия левого желудочка: причины, симптомы, лечение
Гипертрофия левого желудочка сердца представляет собой сверхмерное утолщение его стенок. Данная камера выбрасывает кровь в аорту, тем самым обеспечивая кровоток во всем организме.
Данная камера выбрасывает кровь в аорту, тем самым обеспечивая кровоток во всем организме.
Понятие ГЛЖ часто заменяют определением «перетруженное сердце». По сути, так оно и есть. Утолщение миокарда является показателем того, что «насос» для перекачивания крови работает со сбоями.
Сердце способно выполнять главную функцию благодаря двум группам мышц. При сокращении в процесс работы включаются спиральные и сдавливающие мышечные образования.
Первые локализуются в правом желудочке, уменьшают продольные размеры органа, что позволяет ему выталкивать кровь. Сдавливающие мышечные образования в отличие от спиральных дислоцируются в левом желудочке. Их предназначение – снижение поперечных параметров.
Левый желудочек сердца по толщине должен быть не более 12 мм. Данный показатель дважды превышает то же значение правого желудочка. Это связано с тем, что последний работает в условиях более низкого сопротивления.
Сердце функционирует в ритме, который «заказан» гормональным фоном и головным мозгом. Поэтому в стрессовом состоянии происходит существенное увеличение объема перекаченной крови левым желудочком.
Поэтому в стрессовом состоянии происходит существенное увеличение объема перекаченной крови левым желудочком.
Причины появления
Что такое гипертрофия стенок левого желудочка сердца, выяснили.
Что ее провоцирует?
Патология возникает по следующим причинам:
- Артериальная гипертензия. Около 90% гипертрофий образуется именно из-за нее. Стойкое повышение артериального давления вызывает увеличение сопротивления при перекачивании крови левым желудочком. Нагрузка на сердце увеличивается, сердечная мышца (ее называют миокардом) тренируется, что приводит к утолщению стенок. Гипертония левого желудочка сердца часто является симптомом другого заболевания.
- Кардиомиопатия. Это болезнь, главным признаком которой считают гипертрофию отделов сердца. Она может быть вызвана наследственным фактором, патологическими изменениями склеротического или дистрофического характера. Кардиопатическая гипертрофия миокарда левого желудочка сердца образуется из-за сбоев в иммунной системе, миокардитов, гиперфункции желез внутренней секреции, интоксикации и аллергической реакции.

Кардиопатию классифицируют на несколько форм, среди них дилятационная и гипертрофическая. Первая характеризуется расширением камер и гипертрофией левой стенки сердца. К симптомам второй относят явное уменьшение размера желудочков и утолщенный миокард.
- Кардиомегалия. В данном случае человек с рождения страдает от гипертрофии левого желудочка сердца. Причиной этого явления становится аномалии, возникшие во время внутриутробного развития.
- Чрезмерная физическая нагрузка. Стенки левого желудочка увеличиваются по причине регулярных занятий спортом. Люди, которые занимаются физ. нагрузками профессионально тренируются ежедневно по несколько часов. В результате сердце перекачивает слишком большой объем крови, а мышечная ткань разрастается.
- Ишемическая болезнь. При этой патологии причиной образования гипертрофированной ткани становится частичная дисфункция миокарда.
- Пороки сердечных клапанов.
 Они бывают врожденными и приобретенными. Плохое функционирование главного органа кровеносной системы, спровоцированное стенозом устья аорты, дефектом межжелудочковой перегородки и митральной недостаточностью, вызывает дополнительную нагрузку и последующее утолщение стенок левого желудочка.
Они бывают врожденными и приобретенными. Плохое функционирование главного органа кровеносной системы, спровоцированное стенозом устья аорты, дефектом межжелудочковой перегородки и митральной недостаточностью, вызывает дополнительную нагрузку и последующее утолщение стенок левого желудочка.
К гипертрофии миокарда левого желудочка приводит симптоматическая гипертензия, гипертонический криз, атеросклероз аорты и ожирение. Поэтому при возникновении симптомов, характерных для утолщения стенок сердца, необходимо срочно обратиться к кардиологу.
Разновидности гипертрофии
Гипертрофия стенок левого желудочка бывает нескольких видов. Концентрическая характеризуется утолщением мышцы. При эксцентричной гипертрофии левые и правые камеры растягиваются. Это обуславливается повышением нагрузки, вследствие стенокардии и гипертензии. Подобные признаки также наблюдаются при наличии порока сердца.
На первых стадиях заболевание может протекать бессимптомно, выявить его довольно трудно, что после плохо отражается на лечении.
Если гипертрофия левого желудочка сердца сопровождается прогрессированием ишемии, аритмии, нарушений мозгового кровообращения, то повышается вероятность инсульта и инфаркта, что существенно ухудшает качество жизни.
Несмотря на то, что при гипертрофии левого желудочка можно жить полноценно, она очень опасна. Данная патология создает благоприятные условия для развития серьезных сердечных заболеваний.
Стадии развития
Лечащие врачи выделяют «рабочую» гипертрофию левого желудочка сердца, что это такое?
Данное состояние не считается патологией.
Организм использует «сердечные» ресурсы, если имеется потребность в замещении функций. При исправлении проблемы, миокард возвращается в тот режим, в котором он работал прежде.
Это заболевание развивается в течение нескольких стадий:
- Становление. Накопление веществ, требующихся для выработки достаточного количества энергии. Фосфокреатин, гликоген и молекулы АТФ запасаются в кардиоцитах, что провоцирует умеренное увеличение массы клеток.

- Компенсация. Кровообращение происходит должным образом, но при этом требуются максимальные энергетические затраты для поддержки достаточного питания миокарда. Компенсация работы левого желудочка, что это такое? Данное явление происходит так: правая сердечная камера берет на себя часть «обязанностей» левой, в результате чего предупреждается развитие кислородной недостаточности.
- Декомпенсация. Последняя фаза, при которой возникают необратимые патологические изменения. Из-за сильных нагрузок миокард полностью атрофируется. Мышечная ткань заменяется жировой или рубцовой. Больные, страдающие от таких проблем с сердцем, могут умереть вследствие застоя крови в организме и острой сердечной недостаточности.
Причины гипертрофии левого желудочка могут быть разными, но итог в большинстве случаев один. Игнорирование патологии приведет к летальному исходу.
Клиническая картина
Симптомы гипертрофии левого желудочка следующие:
- Болезненные ощущения в области сердца.

- Дыхательная недостаточность. Она проявляется в виде одышки и цианоза.
- Общая слабость.
- Потеря ориентации в пространстве.
- «Замирание» сердца и последующее учащение пульса.
- Отечность.
- Бессонница.
- Частые обмороки.
- Невозможность выполнения обязанностей, сопровождающихся физической нагрузкой.
При латентном течении патологии симптомов часто не наблюдается. Поэтому спортсмен проходит медицинские осмотры до и после каждого соревнования. Специалисты могут его отстранить при выявлении гипертонии или других недугов, способных спровоцировать гипертрофию.
Диагностика болезни
Лечение гипертрофии стенок левого желудочка не осуществляется без предварительной диагностики. Поэтому при возникновении недомогания, схожего с симптомами данного заболевания не следует откладывать визит к врачу.
Он проведет первичный осмотр, параллельно опрашивая пациента о возникших симптомах. Отметит наличие (отсутствие) учащенности дыхания, отеков на голенях и лодыжках, проявлений цианоза в области носогубного треугольника. Эти признаки говорят об увеличенной нагрузке.
Эти признаки говорят об увеличенной нагрузке.
Чтобы проверить предположения, осуществляют выстукивание. Если в результате обнаруживают акцент второго тона, шумы и глухость тонов, подозрения подтверждаются.
Далее пациенту придется пройти инструментальное исследование, к его методам причисляют ЭКГ, УЗИ сердца, доплеровскую эхокардиоскопию, МРТ, рентген, КТ. Благодаря им определяется точная толщина стенок, размеры левых и правых камер сердца, объем крови, перекаченной желудочками за конкретный период времени.
Наличие показателей, не соответствующих положенным нормам, означает присутствие патологических изменений. Пациента отправляют на дополнительное обследование.
Посредством диагностики выявляется причина поражения сердечной мышцы. Также выясняют, при каких нагрузках сердце может не выдержать. Это позволяет предупредить гипертонию (артериальную гипертензию), блокировать воздействие атеросклероза и его последствий (к ним относится стенокардия).
Терапия
Лечение гипертрофии миокарда заключается в нормализации образа жизни.
Для этого назначают медикаментозную терапию, в которую входят:
- Бета-адреноблокаторы. Использование этих препаратов помогают сердцу работать без перебоев, с их помощью снижают риск развития необратимых патологических изменений.
- Средства против аритмии. Их прописывают, если к главному симптому добавились нарушения сердечного ритма. Дизапирамид, хинидин – препараты, применяемые чаще всего.
- Ингибиторы АПФ. Лечебная методика, предусматривающая назначение этих лекарств, позволяет блокировать развитие заболевания, при котором стенка левого желудочка характеризуется ненормальной толщиной. Наиболее эффективными препаратами считают диротон, эналаприл и лизиноприл.
- Сартаны. Данными лекарственными средствами целенаправленно воздействуют на увеличенный миокард. Лечат чаще всего с помощью кандесартана и валсартана.

Как можно лечить недуг в домашних условиях?
Народную медицину применяют после консультации с врачом. Нетрадиционным лечением можно снять симптоматику и остановить прогрессирование гипертрофии. Это значит, что различные настои и отвары используют только в комплексе с медикаментами.
Также большое внимание при лечении уделяют рациону питания. Сердечно-сосудистые заболевания часто возникают из-за лишних килограммов или чрезмерного употребления вредной пищи. Поэтому нужно избегать жирных, соленых, маринованных блюд. На время диеты (по предписанному лечению) придется забыть про белый хлеб, алкоголь и сладости.
Правильное питания – это один из самых важных пунктов лечения.
Чтобы получить желаемый эффект, следует соблюдать все назначения лечащего врача. В том числе и рекомендации, касающиеся двигательной активности. Физическая нагрузка необходима, иначе возникшая проблема усугубиться.
Физическая нагрузка необходима, иначе возникшая проблема усугубиться.
Соответственно, нужно избавиться от всех вредных зависимостей. Данные меры многое значат и для здоровья человека, не страдающего сердечными заболеваниями.
Осложнения заболевания
Отсутствие своевременного лечения чревато появлением серьезных последствий. При утолщении стенок левого желудочка, вызванного гипертонией (артериальной гипертензией), возможно развитие острой сердечной недостаточности. Опасная патология может спровоцировать внезапную остановку сердца. В этом случае шансы на спасение очень малы.
Существует риск появления ишемии. В результате может образоваться блокада и желудочковая аритмия, которые также увеличивает вероятность неблагоприятного исхода.
Загрузка…Причины, лечение, симптомы и многое другое
Мы включаем продукты, которые, по нашему мнению, будут полезны нашим читателям. Если вы покупаете по ссылкам на этой странице, мы можем получить небольшую комиссию. Вот наш процесс.
Вот наш процесс.
Что такое эректильная дисфункция (ЭД)?
Эректильная дисфункция (ЭД) — это неспособность получить или сохранить эрекцию, достаточно прочную для полового акта. Иногда это называют импотенцией, хотя сейчас этот термин используется реже.
Редкие ED — не редкость.Многие мужчины испытывают это во время стресса. Однако частая ЭД может быть признаком проблем со здоровьем, требующих лечения. Это также может быть признаком эмоциональных проблем или проблем в отношениях, которые, возможно, необходимо решить профессионалу.
Что вызывает эрекцию?
ED может возникнуть из-за проблем на любом этапе процесса монтажа. Эрекция — это результат увеличения притока крови к половому члену. Кровоток обычно стимулируется сексуальными мыслями или прямым контактом с пенисом.
Когда мужчина сексуально возбужден, мышцы пениса расслабляются. Это позволяет увеличить кровоток через артерии полового члена, заполняя две камеры внутри полового члена. По мере того, как камеры наполняются кровью, пенис становится жестким.
Эрекция заканчивается, когда мышцы сокращаются, и скопившаяся кровь может вытекать по венам полового члена.
Есть много возможных причин ЭД, и они могут включать как эмоциональные, так и физические состояния. Общие причины включают:
ED может быть вызвано только одним из этих факторов или несколькими из них.Вот почему так важно работать со своим врачом, чтобы он мог исключить или вылечить любые основные заболевания. Узнайте больше о причинах ЭД.
Лечение ЭД будет зависеть от основной причины. Возможно, вам понадобится комбинация методов лечения, в том числе медикаментозное лечение или разговорная терапия.
Найдите лекарство от Roman ED онлайн.
Лекарства
Ваш врач может прописать вам лекарства, которые помогут вам справиться с симптомами ЭД. Возможно, вам придется попробовать несколько лекарств, прежде чем вы найдете то, что работает.Следующие пероральные препараты стимулируют приток крови к половому члену для лечения ЭД:
Алпростадил (Caverject, Edex, MUSE) — еще одно лекарство, которое можно использовать для лечения ЭД. Его можно вводить двумя способами: в виде суппозитория для полового члена или в виде самостоятельной инъекции в основание или сбоку полового члена.
Его можно вводить двумя способами: в виде суппозитория для полового члена или в виде самостоятельной инъекции в основание или сбоку полового члена.
Терапия тестостероном (ТЗТ) также может быть рекомендована, если у вас низкий уровень тестостерона.
Лекарства, применяемые при других состояниях, могут вызывать ЭД. Поговорите со своим врачом о своих лекарствах и о том, могут ли они вызывать ваши симптомы.Вместо этого вы можете взять другие. Никогда не прекращайте прием лекарств, не посоветовавшись предварительно с врачом.
Лекарства от ЭД могут вызывать побочные эффекты. Если вы испытываете неприятные побочные эффекты, обратитесь к врачу. Они могут порекомендовать другое лекарство. Получите дополнительную информацию о лекарствах, используемых для лечения ЭД.
Разговорная терапия
ЭД может вызвать ряд психологических факторов, в том числе:
Если вы испытываете психологическую ЭД, вам может помочь разговорная терапия.В течение нескольких сеансов вы и ваш терапевт обсудите:
- основные факторы стресса или тревоги
- ваши чувства, связанные с сексом
- подсознательные конфликты, которые могут повлиять на ваше сексуальное благополучие
Если ЭД влияет на ваши отношения, подумайте о разговоре с консультантом по отношениям. Консультации по вопросам отношений могут помочь вам и вашему партнеру восстановить эмоциональную связь, что также может помочь вашему ED. Изучите влияние стресса и тревоги на ЭД.
Консультации по вопросам отношений могут помочь вам и вашему партнеру восстановить эмоциональную связь, что также может помочь вашему ED. Изучите влияние стресса и тревоги на ЭД.
Вакуумные насосы
При этой процедуре создается вакуум для стимуляции эрекции. Кровь втягивается в половой член во время использования устройства, что приводит к эрекции.
Вакуумный насос состоит из нескольких компонентов:
- пластиковая трубка, которую вы надеваете на половой член
- насос, который создает вакуум, вытягивая воздух из пластиковой трубки
- эластичное кольцо , которое вы переместите к основанию полового члена, когда вы удалите пластиковую трубку.
Эластичное кольцо поддерживает эрекцию, удерживая кровь в пенисе и предотвращая ее возвращение в кровоток.Его можно оставить на 30 минут. Узнайте больше о вакуумных насосах и о том, как их использовать.
У вас может быть ЭД, если у вас регулярно:
Другие сексуальные расстройства, связанные с ЭД, включают:
Поговорите со своим врачом, если у вас есть какие-либо из этих симптомов, особенно если они длятся 3 или более месяцев. Они могут помочь определить, вызваны ли ваши симптомы основным заболеванием, требующим лечения.
Они могут помочь определить, вызваны ли ваши симптомы основным заболеванием, требующим лечения.
Тестирование на ЭД может включать в себя множество этапов, включая физический осмотр и сбор вашего здоровья и сексуального анамнеза.Дополнительные тесты могут быть выполнены, чтобы определить, вызваны ли ваши симптомы основным заболеванием.
Физический осмотр
Вам следует ожидать медицинского осмотра, во время которого ваш врач послушает ваше сердце и легкие, проверит ваше кровяное давление и исследует ваши яички и половой член. Они также могут порекомендовать ректальное обследование, чтобы проверить вашу простату.
Психосоциальный анамнез
Ваш врач задаст вам вопросы или попросит заполнить анкету о ваших симптомах, анамнезе здоровья и сексуальном анамнезе.Ответы могут помочь им оценить серьезность вашего ЭД.
Некоторые вопросы, которые могут вам задать, включают:
- Как долго вы испытываете ЭД? Это произошло внезапно или постепенно?
- Есть ли у вас проблемы с чувством сексуального влечения, эякуляцией или достижением оргазма?
- Как часто вы занимаетесь сексом? Изменилась ли эта частота в последнее время?
- Насколько прочна ваша эрекция? Влияют ли на это конкретные ситуации или типы стимуляции?
- Вы просыпаетесь утром или посреди ночи с эрекцией?
- Как ваши нынешние отношения? Какие ожидания у вас и вашего партнера друг от друга? Были ли какие-то изменения?
- Испытывали ли вы в последнее время сильный стресс?
- Какие лекарства вы принимаете в настоящее время? Вы употребляете табак, алкоголь или безрецептурные препараты?
- Есть ли у вас какие-либо сопутствующие заболевания, перенесли ли вы операцию или травмы области таза?
Дополнительные тесты
Ваш врач может провести дополнительное тестирование, чтобы помочь диагностировать вашу ЭД. Тесты могут включать:
Тесты могут включать:
- Ультразвук. Ультразвук можно использовать для исследования кровеносных сосудов полового члена, чтобы определить, есть ли проблемы с кровотоком в половом члене.
- Тест на ночное набухание полового члена (NPT). Портативное устройство с батарейным питанием, которое надевается на бедро, используется для оценки качества вашей ночной эрекции. Данные хранятся в устройстве, к которому ваш врач может получить доступ позже.
- Тест впрыска. Во время этого теста в ваш пенис вводится лекарство для стимуляции эрекции.Это позволяет вашему врачу оценить стойкость эрекции и ее продолжительность.
- Анализы мочи. Анализы мочи можно использовать для проверки на диабет или другие сопутствующие заболевания.
- Анализы крови. Анализы крови можно использовать для проверки таких состояний, как диабет, болезни сердца, проблемы с щитовидной железой и низкий уровень тестостерона.

Эти тесты могут помочь вашему врачу направить ваше лечение, а также определить, может ли основное заболевание вызывать вашу ЭД.Узнайте больше о том, как можно использовать анализы крови для диагностики ЭД.
Некоторые упражнения также могут помочь при ЭД.
Упражнения Кегеля
Упражнения Кегеля — это простые движения, которые можно выполнять, чтобы укрепить мышцы тазового дна. Вот как это сделать:
- Определите мышцы тазового дна. Для этого перестаньте мочиться на полпути. Для этого используются мышцы тазового дна.
- Теперь, когда вы знаете, где находятся эти мышцы, сократите их на 3 секунды. Затем отпустите их.
- Повторяйте это упражнение от 10 до 20 раз подряд трижды в день.
В небольшом исследовании 2005 года сравнивались две группы мужчин с ЭД. Первая группа мужчин выполняла регулярные упражнения для мышц тазового дна под руководством физиотерапевта. Они также получили биологическую обратную связь и советы по изменению образа жизни. Вторая группа получила только советы по изменению образа жизни.
Вторая группа получила только советы по изменению образа жизни.
У мужчин из первой группы значительно улучшилась функция полового члена после 3 месяцев регулярных упражнений для мышц тазового дна.У мужчин из второй группы через 3 месяца улучшение было незначительным.
В течение следующих 3 месяцев всем участникам предлагали выполнять упражнения дома. По прошествии в общей сложности 6 месяцев 40 процентов всех участников (включая некоторых мужчин, принадлежавших ко второй группе) восстановили нормальную эректильную функцию.
В обзоре литературы за 2019 год также сделан вывод о том, что упражнения для тазового дна эффективны при лечении как ЭД, так и преждевременной эякуляции. Однако идеальный план упражнений (с точки зрения таких условий, как частота и интенсивность) не был определен.
Вы можете обнаружить, что поначалу легче выполнять упражнения Кегеля лежа. В конце концов, вы можете начать пробовать их, сидя или стоя.
Аэробные упражнения
Упражнения от умеренных до интенсивных не только полезны для вашего общего здоровья, но также могут увеличить кровоток, возможно, помогая при ЭД. Примеры включают бег и плавание.
Примеры включают бег и плавание.
Обзор 10 исследований изучал влияние аэробных упражнений на ЭД. Из своего обзора исследователи пришли к выводу, что 160 минут еженедельных упражнений в течение 6 месяцев могут привести к уменьшению эректильных проблем.
В другом исследовании изучали физическую форму и уровень тестостерона у 87 мужчин с ЭД. Исследователи обнаружили, что уровень тестостерона отрицательно коррелирует с уровнями жира в организме и жира в брюшной полости. Это говорит о том, что упражнения могут повысить уровень тестостерона в дополнение к уменьшению жировых отложений.
Перед тем, как приступить к новому плану тренировок, вы всегда должны обсудить его со своим врачом. Это особенно важно для людей с сердечными заболеваниями или другим основным заболеванием, которое может усугубиться при большой активности.Узнайте больше о физических упражнениях и ЭД.
Йога
Йога помогает расслабить ум и тело. Поскольку стресс или беспокойство могут вызывать или способствовать ЭД, занятия йогой могут быть эффективным способом облегчить симптомы ЭД.
Фактически, исследование, проведенное в 2010 году с участием 65 мужчин в возрасте от 24 до 60 лет, показало, что сексуальная функция значительно улучшилась после 12-недельной программы занятий йогой. Откройте для себя пять поз йоги, которые могут помочь с ЭД.
ED часто связано с проблемами с кровотоком.Поддержание здоровья кровеносных сосудов может быть полезным как для профилактики, так и для лечения ЭД. Этого можно добиться, сделав определенный образ жизни, например, придерживаясь здоровой диеты.
Выполните следующие простые шаги, чтобы снизить риск развития ЭД:
Некоторые продукты, от какао до арбуза, могут помочь при ЭД. Узнайте, какие еще продукты вы можете добавить в корзину.
Некоторым мужчинам в лечении ЭД могут помочь натуральные средства.
Травы и добавки
Было показано, что некоторые травы и добавки с разной степенью успеха лечат ЭД, в том числе:
Роговой козий сорняк и цинк также могут помочь.
Поговорите со своим врачом перед покупкой трав и добавок и действуйте осторожно. Многие из них не регулируются, что означает, что они могут содержать дополнительные ингредиенты, не указанные на их этикетках.
Многие из них не регулируются, что означает, что они могут содержать дополнительные ингредиенты, не указанные на их этикетках.
Кроме того, некоторые добавки, такие как йохимбе, связаны с потенциально опасными побочными эффектами.
Ваш врач может также порекомендовать вам известные бренды. Не покупайте продукты в Интернете, если ваш врач не подтвердит их безопасность. Получите дополнительные советы специалиста по травам для лечения ЭД.
Иглоукалывание
Иглоукалывание — это тип традиционной китайской медицины, при котором иглы вводятся в кожу в определенных местах или акупунктурных точках. Считается, что иглоукалывание действует через нервную стимуляцию, которая затем влияет на высвобождение нейротрансмиттеров.
Неясно, как иглоукалывание помогает лечить ЭД. Исследования его эффективности ограничены, а те, которые действительно существуют, часто неубедительны. Некоторые данные из обзора 2019 года показывают, что иглоукалывание может помочь в лечении психологической ЭД.
При выборе иглотерапевта ищите сертифицированного практикующего врача, который пользуется одноразовыми иглами и следует рекомендациям Управления по санитарному надзору за качеством пищевых продуктов и медикаментов (FDA) по утилизации и стерилизации игл. Узнайте больше об использовании акупунктуры при лечении ЭД.
Массаж
Массаж простаты, вид лечебного массажа, может использоваться при ЭД. Массаж простаты часто используется в сочетании с другими процедурами.
Во время массажа простаты практикующий массажирует ткани в паховой области и вокруг нее, чтобы улучшить приток крови к вашему половому члену.Возможно, вам придется делать массаж несколько раз в неделю. Продолжительность сеанса массажа зависит от ваших симптомов.
До сих пор проводились лишь ограниченные исследования массажа простаты и его эффективности. Получите советы по поиску практикующего врача и многое другое с помощью этого краткого руководства.
Итоги
Для людей, ищущих естественные способы лечения ЭД, существует множество вариантов. Попробуйте один из вышеперечисленных вариантов или даже их комбинацию. Такие средства, как иглоукалывание и массаж, можно сочетать с виагрой и другими традиционными лекарствами.Узнайте больше о влиянии изменения образа жизни на ЭД.
Попробуйте один из вышеперечисленных вариантов или даже их комбинацию. Такие средства, как иглоукалывание и массаж, можно сочетать с виагрой и другими традиционными лекарствами.Узнайте больше о влиянии изменения образа жизни на ЭД.
В случаях, когда лекарства неэффективны, ваш врач может порекомендовать хирургическое лечение. Можно использовать два типа процедур: имплантаты и сосудистая хирургия.
Имплант полового члена, также называемый протезом, может быть помещен в половой член. Есть два разных типа. Надувной имплант позволяет использовать помпу для увеличения полового члена, а гибкий имплант позволяет вручную регулировать положение полового члена.
Сосудистая хирургия восстанавливает артерии, которые могут быть заблокированы. Это может помочь восстановить адекватный приток крови к половому члену. Молодые мужчины, как правило, лучше подходят для этого типа процедуры.
У каждой операции есть свои преимущества и недостатки. Обязательно обсудите это со своим врачом, если решите перенести операцию по поводу ЭД. Ознакомьтесь с этим руководством по имплантатам полового члена, узнайте, как они устанавливаются, и узнайте, что такое восстановление.
Ознакомьтесь с этим руководством по имплантатам полового члена, узнайте, как они устанавливаются, и узнайте, что такое восстановление.
Существует множество факторов риска, которые могут увеличить вероятность развития ЭД.Эти факторы риска часто связаны с кровотоком и кровообращением. Другие факторы риска могут включать травмы.
Одним из важных факторов риска ЭД является возраст. По мере того, как вы становитесь старше, вам становится труднее добиться или поддерживать эрекцию. Вы также можете заметить, что вам может потребоваться более прямая стимуляция для достижения эрекции.
Дополнительные факторы риска ЭД включают:
Около 30 миллионов мужчин в США имеют ЭД. Распространенность ЭД увеличивается с возрастом. Подсчитано, что легкая или умеренная ЭД поражает на 10 процентов больше мужчин каждые десять лет жизни (например, 60 процентов мужчин в возрасте 60 лет).Однако ЭД может возникать и у более молодых мужчин.
Одно исследование показало, что каждый четвертый мужчина, впервые обратившийся за лечением от ЭД, был моложе 40 лет. У этих мужчин наблюдалась более сильная корреляция между курением, употреблением наркотиков и ЭД по сравнению с мужчинами старшего возраста. Это говорит о том, что выбор образа жизни является важным фактором ЭД у молодых мужчин.
У этих мужчин наблюдалась более сильная корреляция между курением, употреблением наркотиков и ЭД по сравнению с мужчинами старшего возраста. Это говорит о том, что выбор образа жизни является важным фактором ЭД у молодых мужчин.
Хотя риск ЭД увеличивается с возрастом, ЭД не является неизбежной. В целом, чем вы здоровее, тем лучше ваша сексуальная функция. Узнайте больше о старении и ЭД.
Во многих случаях вы можете улучшить симптомы ЭД. Доступны многие лекарства и методы лечения. Некоторые устройства, такие как вакуумные насосы, также могут помочь вам временно справиться с симптомами, чтобы вы могли продолжать половой акт.
Ваш план лечения будет зависеть от множества факторов, в том числе от серьезности вашего ЭД и от того, вызвано ли оно определенным состоянием здоровья. Ваш врач будет тесно сотрудничать с вами, чтобы объяснить преимущества и риски, связанные с каждым типом лечения.
Важно помнить, что ЭД — распространенное заболевание. Если вы испытываете симптомы ЭД, вам следует как можно скорее обсудить их со своим врачом. Таким образом, они смогут исключить основные причины и составить план лечения.
Таким образом, они смогут исключить основные причины и составить план лечения.
Есть несколько шагов, которые вы можете предпринять, чтобы предотвратить ЭД. Многие из этих шагов включают изменение здорового образа жизни. Следовательно, они полезны не только для предотвращения ЭД, но и для улучшения вашего общего состояния здоровья.
Следуйте приведенным ниже советам, чтобы предотвратить ED:
Вы также должны не отставать от регулярных проверок.Ваш врач будет контролировать важные клинические измерения, такие как артериальное давление и уровень холестерина. Это может помочь в раннем выявлении и лечении состояний, которые потенциально могут привести к ЭД. Узнайте больше способов предотвратить ЭД.
Обзор сердечной проводимости
После начального возбуждения синоатриального узла деполяризация распространяется по предсердиям.Точный
механизмы, участвующие в распространении импульсов (возбуждения) от синоатриального узла через предсердия
до сих пор несколько противоречивы [1,17]. Однако принято считать, что: 1) спред
деполяризации из узловых клеток могут идти непосредственно в соседние клетки миокарда; и 2)
предпочтительно упорядоченные пути миофибрилл позволяют этому возбуждению быстро пересекать правую
атриум к левому предсердию и атриовентрикулярному узлу (рис. Отсюда следует, что к концу деполяризации предсердий возбуждение достигает
атриовентрикулярный узел через вышеупомянутые предсердные пути, с конечным результатом возбуждения
атриовентрикулярный узел. Хотя основная функция атриовентрикулярного узла может показаться простой, то есть ретрансляция проводимости.
|
Электрическая система сердца
Обзор темы
Что контролирует время вашего сердцебиения?
Электрическая система вашего сердца контролирует время вашего сердцебиения, регулируя вашу:
- Частоту сердечных сокращений, то есть количество ударов вашего сердца в минуту.
- Сердечный ритм, который представляет собой синхронизированное насосное действие ваших четырех камер сердца.
Электрическая система вашего сердца должна поддерживать:
- Стабильную частоту сердечных сокращений от 60 до 100 ударов в минуту в состоянии покоя. Электрическая система сердца также увеличивает эту скорость, чтобы удовлетворить потребности вашего организма во время физической активности, и снижает ее во время сна.
- Упорядоченное сокращение предсердий и желудочков (это называется синусовым ритмом).
Посмотрите изображение сердца и его электрической системы.
Как работает электрическая система сердца?
Ваша сердечная мышца состоит из крошечных клеток. Электрическая система вашего сердца контролирует время вашего сердцебиения, посылая электрический сигнал через эти клетки.
Два разных типа клеток в вашем сердце позволяют электрическому сигналу контролировать ваше сердцебиение:
- Проводящие клетки передают электрический сигнал вашего сердца.
- Мышечные клетки позволяют камерам вашего сердца сокращаться, действие, запускаемое электрическим сигналом вашего сердца.
Электрический сигнал проходит через сеть проводящих клеток «путей», которые стимулируют ваши верхние камеры (предсердия) и нижние камеры (желудочки) сокращаться. Сигнал может перемещаться по этим путям посредством сложной реакции, которая позволяет каждой клетке активировать соседнюю клетку, стимулируя ее «передавать» электрический сигнал упорядоченным образом. Поскольку клетка за клеткой быстро передает электрический заряд, все сердце сокращается одним скоординированным движением, вызывая сердцебиение.
Электрический сигнал исходит из группы клеток в верхней части сердца, называемой синоатриальным (SA) узлом. Затем сигнал проходит через ваше сердце, вызывая сначала два ваших предсердия, а затем два желудочка. В здоровом сердце сигнал очень быстро проходит через сердце, позволяя камерам сокращаться плавно и упорядоченно.
Сердцебиение происходит следующим образом:
- Узел SA (так называемый кардиостимулятор сердца) посылает электрический импульс.
- Сужаются верхние камеры сердца (предсердия).
- AV-узел посылает импульс в желудочки.
- Нижние камеры сердца (желудочки) сокращаются или накачиваются.
- Узел SA посылает еще один сигнал предсердию на сокращение, что снова запускает цикл.
Этот цикл электрического сигнала, за которым следует сокращение, составляет одно сердцебиение.
Узел SA и предсердия
Когда узел SA посылает электрический импульс, он запускает следующий процесс:
- Электрический сигнал проходит от узла SA через мышечные клетки в правом и левом предсердии.
- Сигнал запускает мышечные клетки, которые заставляют ваши предсердия сокращаться.
- Предсердия сокращаются, перекачивая кровь в левый и правый желудочки.
AV-узел и желудочки
После того, как электрический сигнал заставил ваши предсердия сокращаться и перекачивать кровь в ваши желудочки, электрический сигнал поступает в группу клеток в нижней части правого предсердия, называемую атриовентрикулярным узлом или AV-узлом . Узел AV ненадолго замедляет электрический сигнал, давая желудочкам время для приема крови из предсердий.Затем электрический сигнал запускает ваши желудочки.
Когда электрический сигнал покидает АВ-узел, он запускает следующий процесс:
- Сигнал распространяется вниз по пучку проводящих клеток, называемому пучком Гиса, который делит сигнал на две ветви: одна ветвь идет к левому желудочку. , другой правый желудочек.
- Эти две основные ветви делятся на систему проводящих волокон, которые распространяют сигнал через левый и правый желудочки, заставляя желудочки сокращаться.
- Когда желудочки сокращаются, ваш правый желудочек перекачивает кровь к вашим легким, а левый желудочек перекачивает кровь к остальной части вашего тела.
После сокращения предсердий и желудочков каждая часть системы автоматически перезагружается.
Как электрическая система сердца регулирует частоту сердечных сокращений?
Клетки узла SA в верхней части сердца известны как кардиостимуляторы сердца, потому что частота, с которой эти клетки посылают электрические сигналы, определяет частоту ударов всего сердца (частоту сердечных сокращений).
Нормальная частота пульса в состоянии покоя колеблется от 60 до 100 ударов в минуту. Ваш пульс может повышаться или понижаться в зависимости от потребностей вашего тела.
Что заставляет ваш пульс учащаться или замедляться?
Ваш мозг и другие части вашего тела посылают сигналы, стимулирующие ваше сердце биться быстрее или медленнее. Хотя способ взаимодействия всех химических сигналов, влияющих на частоту сердечных сокращений, сложен, в конечном итоге эти сигналы говорят узлу SA запускать заряды в более быстром или медленном темпе, что приводит к учащению или замедлению сердечного ритма.
Например, во время физических упражнений, когда организму требуется больше кислорода для функционирования, сигналы от вашего тела заставляют ваш сердечный ритм значительно увеличиваться, чтобы доставить больше крови (и, следовательно, больше кислорода) в тело. Частота сердечных сокращений может превышать 100 ударов в минуту, чтобы удовлетворить повышенные потребности вашего организма во время физических нагрузок.
Точно так же в периоды отдыха или сна, когда организму требуется меньше кислорода, частота сердечных сокращений уменьшается. У некоторых спортсменов нормальная частота сердечных сокращений значительно ниже 60, потому что их сердца очень эффективны и им не нужно биться так быстро.Таким образом, изменения частоты сердечных сокращений являются нормальной частью усилий вашего сердца по удовлетворению потребностей вашего тела.
Как ваше тело контролирует частоту сердечных сокращений?
Ваше тело контролирует ваше сердце с помощью:
- Симпатической и парасимпатической нервных систем, нервные окончания которых находятся в сердце.
- Гормоны, такие как адреналин и норэпинефрин (катехоламины), которые циркулируют в кровотоке.
Симпатическая и парасимпатическая нервные системы
Симпатическая и парасимпатическая нервные системы являются противоположными силами, которые влияют на частоту сердечных сокращений.Обе системы состоят из крошечных нервов, которые проходят от головного или спинного мозга к сердцу.







 Они бывают врожденными и приобретенными. Плохое функционирование главного органа кровеносной системы, спровоцированное стенозом устья аорты, дефектом межжелудочковой перегородки и митральной недостаточностью, вызывает дополнительную нагрузку и последующее утолщение стенок левого желудочка.
Они бывают врожденными и приобретенными. Плохое функционирование главного органа кровеносной системы, спровоцированное стенозом устья аорты, дефектом межжелудочковой перегородки и митральной недостаточностью, вызывает дополнительную нагрузку и последующее утолщение стенок левого желудочка.


 1).Эти узловые клетки проявляют спонтанную деполяризацию и являются
таким образом отвечает за формирование нормального сердечного ритма; такую частоту сердечных сокращений также можно описать как
внутренняя или автоматическая. Важно отметить, что частота этой самой ранней сердечной деполяризации высока.
модулируется как симпатической, так и парасимпатической эфферентной иннервацией. Кроме того, узловая скорость
также могут модулироваться локальными изменениями в перфузии и / или химической среде (т.е.е.,
нейрогормональные, пищевые, оксигенационные и др.). Хотя предсердные ритмы обычно исходят от
синоатриальный узел, были зарегистрированы вариации в месте инициации деполяризации предсердий
вне гистологических узловых тканей, особенно при высокой частоте предсердий, и могут
включают паранодальную ткань [10-14].
1).Эти узловые клетки проявляют спонтанную деполяризацию и являются
таким образом отвечает за формирование нормального сердечного ритма; такую частоту сердечных сокращений также можно описать как
внутренняя или автоматическая. Важно отметить, что частота этой самой ранней сердечной деполяризации высока.
модулируется как симпатической, так и парасимпатической эфферентной иннервацией. Кроме того, узловая скорость
также могут модулироваться локальными изменениями в перфузии и / или химической среде (т.е.е.,
нейрогормональные, пищевые, оксигенационные и др.). Хотя предсердные ритмы обычно исходят от
синоатриальный узел, были зарегистрированы вариации в месте инициации деполяризации предсердий
вне гистологических узловых тканей, особенно при высокой частоте предсердий, и могут
включают паранодальную ткань [10-14].
 Проводящая система сердца. Нормальное возбуждение возникает в синоатриальном (SA) узле, затем распространяется через оба предсердия (межузловые тракты показаны пунктирными линиями). Деполяризация предсердий распространяется на атриовентрикулярный (АВ) узел, проходит через пучок Гиса (не обозначен), а затем на волокна Пуркинье, которые составляют левую и правую ветви пучка; впоследствии активируется вся мышца желудочка.
Проводящая система сердца. Нормальное возбуждение возникает в синоатриальном (SA) узле, затем распространяется через оба предсердия (межузловые тракты показаны пунктирными линиями). Деполяризация предсердий распространяется на атриовентрикулярный (АВ) узел, проходит через пучок Гиса (не обозначен), а затем на волокна Пуркинье, которые составляют левую и правую ветви пучка; впоследствии активируется вся мышца желудочка. 1).Многие считают, что
существует три предпочтительных анатомических проводящих пути от синоатриального узла до
атриовентрикулярный узел [1,18]. В целом это можно считать кратчайшими электрическими путями.
между узлами. Обратите внимание, что есть микроскопически идентифицируемые структуры, которые выглядят как
предпочтительно ориентированные волокна, которые обеспечивают прямой путь от узла к узлу. В некоторых сердцах бледные
В этих регионах также сообщалось о окрашивании волокон, подобных Пуркинье.В частности,
передний тракт описывается как отходящий от передней части синоатриального узла, раздваиваясь
в так называемую связку Бахмана, которая, что важно, доставляет импульсы в левое предсердие и
со вторым трактом, который спускается вдоль межпредсердной перегородки, которая соединяется с передней частью
атриовентрикулярный узел.
1).Многие считают, что
существует три предпочтительных анатомических проводящих пути от синоатриального узла до
атриовентрикулярный узел [1,18]. В целом это можно считать кратчайшими электрическими путями.
между узлами. Обратите внимание, что есть микроскопически идентифицируемые структуры, которые выглядят как
предпочтительно ориентированные волокна, которые обеспечивают прямой путь от узла к узлу. В некоторых сердцах бледные
В этих регионах также сообщалось о окрашивании волокон, подобных Пуркинье.В частности,
передний тракт описывается как отходящий от передней части синоатриального узла, раздваиваясь
в так называемую связку Бахмана, которая, что важно, доставляет импульсы в левое предсердие и
со вторым трактом, который спускается вдоль межпредсердной перегородки, которая соединяется с передней частью
атриовентрикулярный узел. Середина (или путь Венкебаха) идет от верхней части
синоатриального узла, проходит кзади от верхней полой вены, затем спускается в предсердие
septum, и может присоединяться к переднему пучку при входе в атриовентрикулярный узел.Третий путь — это
описывается как задняя (болезнь Тореля), которая, как правило, считается продолжающейся от
нижняя часть синоатриального узла, проходящая через crista terminalis и евстахиеву клапан
мимо коронарного синуса, чтобы войти в заднюю часть атриовентрикулярного узла. В добавление к
возбуждение по этим предпочтительным проводящим путям, общее возбуждение распространяется от клетки к клетке
по всему миокарду предсердий через специализированные связи между клетками,
соединения, которые обычно существуют между всеми типами миокардиальных клеток (см. ниже).
Середина (или путь Венкебаха) идет от верхней части
синоатриального узла, проходит кзади от верхней полой вены, затем спускается в предсердие
septum, и может присоединяться к переднему пучку при входе в атриовентрикулярный узел.Третий путь — это
описывается как задняя (болезнь Тореля), которая, как правило, считается продолжающейся от
нижняя часть синоатриального узла, проходящая через crista terminalis и евстахиеву клапан
мимо коронарного синуса, чтобы войти в заднюю часть атриовентрикулярного узла. В добавление к
возбуждение по этим предпочтительным проводящим путям, общее возбуждение распространяется от клетки к клетке
по всему миокарду предсердий через специализированные связи между клетками,
соединения, которые обычно существуют между всеми типами миокардиальных клеток (см. ниже). Кроме того, эти маршруты известны как медленные или быстрые пути, которые
считается функционально и анатомически отличным. Медленный путь обычно пересекает
перешеек между коронарным синусом и трикуспидальным кольцом; у него более длительное время проводимости, но
более короткий эффективный рефрактерный период.Быстрый путь обычно является лучшим маршрутом, исходящим из
межпредсердной перегородке и имеет более высокую скорость проведения, но, в свою очередь, более эффективный рефрактерный
период. Нормальная проводимость при синусовом ритме происходит по быстрому пути, но более высокая частота сердечных сокращений
и / или преждевременные сокращения часто проходят медленным путем, так как быстрый путь может быть
огнеупорный на этих скоростях.
Кроме того, эти маршруты известны как медленные или быстрые пути, которые
считается функционально и анатомически отличным. Медленный путь обычно пересекает
перешеек между коронарным синусом и трикуспидальным кольцом; у него более длительное время проводимости, но
более короткий эффективный рефрактерный период.Быстрый путь обычно является лучшим маршрутом, исходящим из
межпредсердной перегородке и имеет более высокую скорость проведения, но, в свою очередь, более эффективный рефрактерный
период. Нормальная проводимость при синусовом ритме происходит по быстрому пути, но более высокая частота сердечных сокращений
и / или преждевременные сокращения часто проходят медленным путем, так как быстрый путь может быть
огнеупорный на этих скоростях. Между предсердиями и желудочками его структура очень сложная [1].Как средство описания этих
сложности, математические массивы и модели анализа конечных элементов были построены для
выяснить основную взаимосвязь структура-функция узла [19].
Между предсердиями и желудочками его структура очень сложная [1].Как средство описания этих
сложности, математические массивы и модели анализа конечных элементов были построены для
выяснить основную взаимосвязь структура-функция узла [19].