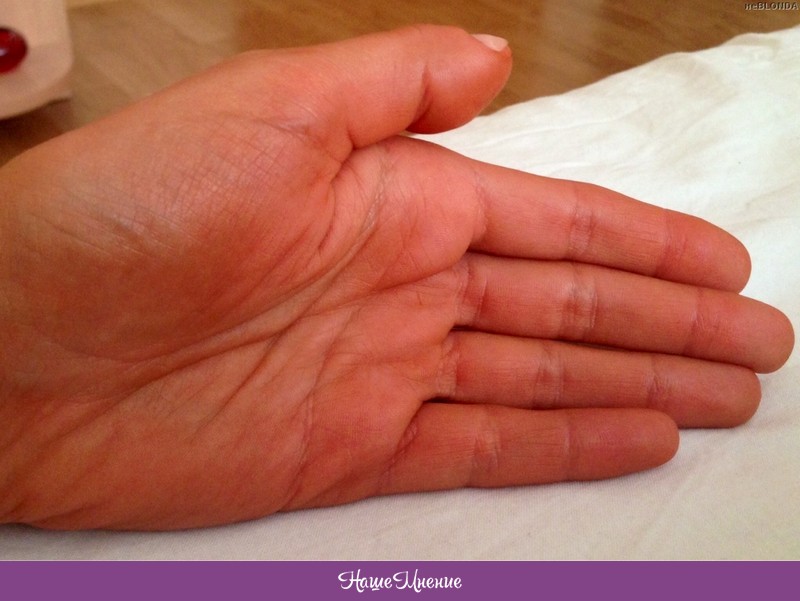
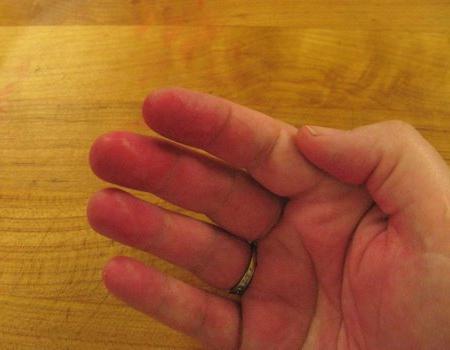
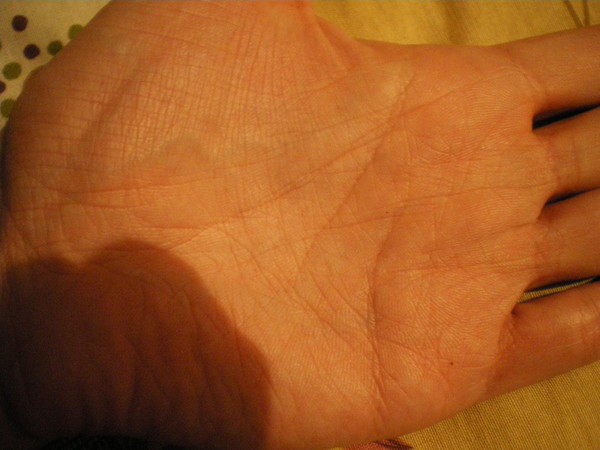
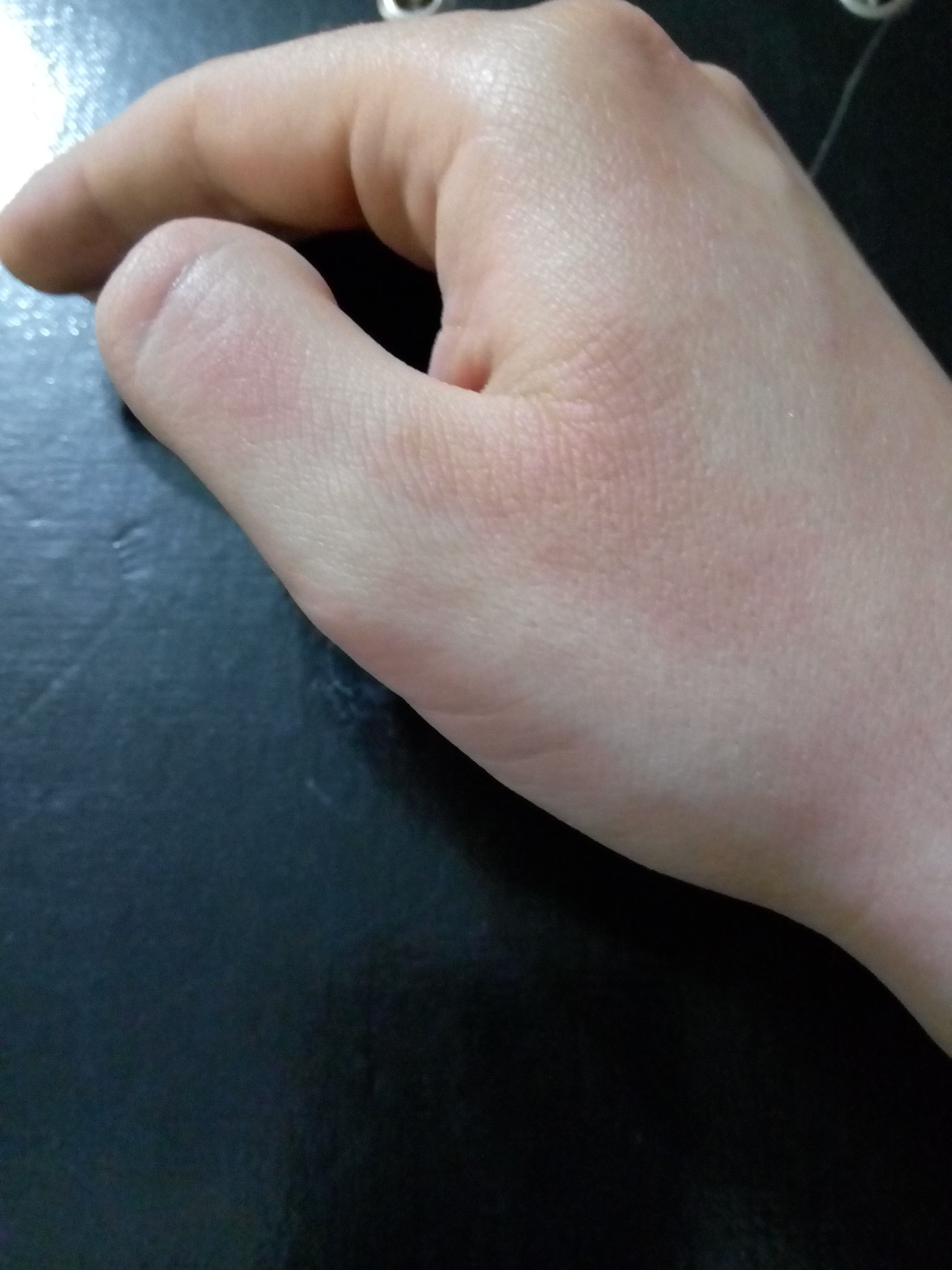
Красные пятна на ладонях
Многие болезненные состояния человека проявляются на коже. В том числе и красные пятна на ладонях свидетельствуют о наличии какого-либо неблагополучия в организме. Для успешного устранения кожного дефекта необходимо, не откладывая, выяснить причину его возникновения. Начинать обследование надо с консультации у дерматолога.
Эпидемиология красных пятен на ладонях
Эпидемиология данного заболевания неоднозначна, его долгое время рассматривали как сугубо профессиональное. По данным зарубежных исследований, аллергическим контактным дерматитом страдает примерно 30% взрослого населения, в основном, развитых стран. Кроме того, по данным немецких ученых, с такими проблемами в медицинские учреждения обращается не более 40% заболевших. Среди детей распространенность аллергического контактного дерматита ниже, однако, он диагностировался у пятой части всех обратившихся за медицинской помощью по поводу дерматита детей и подростков.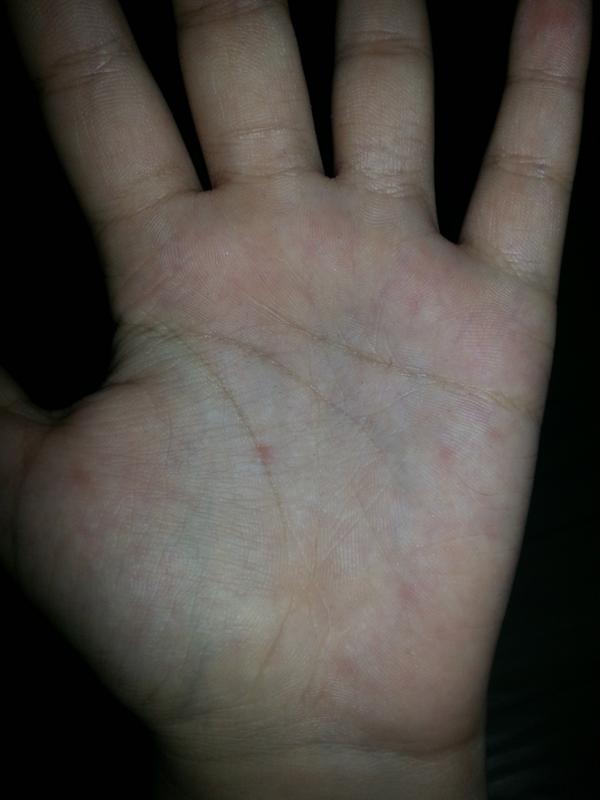
Причины красных пятен на ладонях
Высыпания на ладонях могут быть спровоцированы множеством факторов.
Чаще всего так проявляется контактный дерматит. Он бывает аллергическим и простым (ожоги, отморожения, потертости). Причины простого – практически всегда очевидны, при их устранении проходит и дерматит. Аллергический возникает в том месте, которое непосредственно контактировало с веществом, вызвавшим аллергию. Например, с чистящими, моющими средствами. Так может проявиться сенсибилизация к холоду (холодовая аллергия). Высыпания появляются сразу после резкого охлаждения кожи на руках или на ногах. Реже, аллергическая сыпь на ладонях и/или ступнях может быть вызвана пищевым или лекарственным аллергеном. В патогенезе сенсибилизации в этих случаях, в основном, принимают участие не антитела, а Т-лимфоциты. Микроскопические исследования проб из очага поражения показывают большие концентрации лимфоцитов и прочих иммунных клеток, переместившихся из кровяного русла в места покраснений.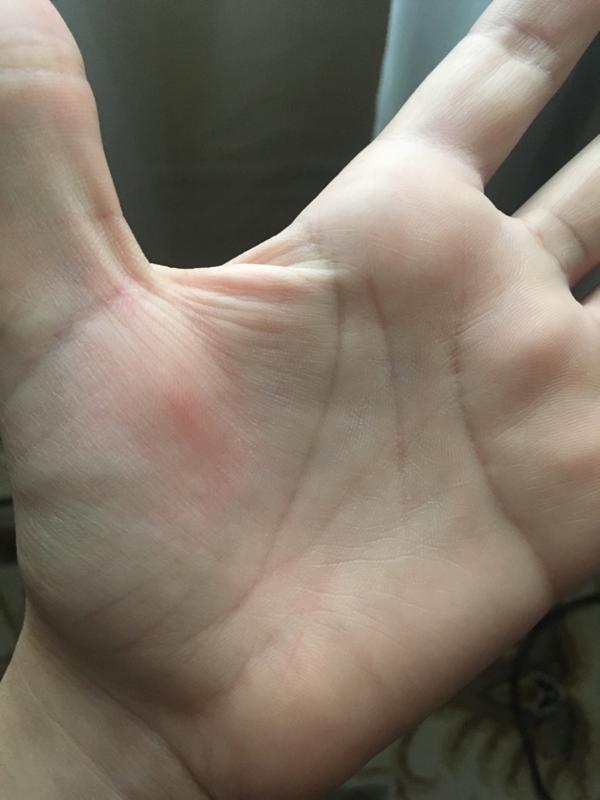
Факторы риска появления красных пятен на ладонях
Факторы риска появления красных пятен – нервное перенапряжение или сильный стресс, снижение иммунитета.
Эти же факторы обусловливают рецидивы дисгидротической экземы. Это не заразное хроническое заболевание, сопровождающееся сильным зудом. Его причины еще не выяснены до конца, к ним предположительно относятся и аллергические проявления, вызываемые средствами бытовой химии и пищевыми продуктами, и наследственная предрасположенность. Дисгидротическая экзема может наблюдаться не только на коже ладоней и стоп, а – и на тыльной стороне. Большинство обратившихся по поводу этого заболевания моложе 40 лет, среди них пациенты обоего пола. Патогенез дисгидротической экземы на самом деле не связан с расстройствами потоотделения, как предполагалось раньше. В семейном анамнезе у 50% больных зарегистрирована предрасположенность к аллергическим реакциям. Факторами риска, кроме эмоциональных перенапряжений, называют высокую температуру и влажность воздуха.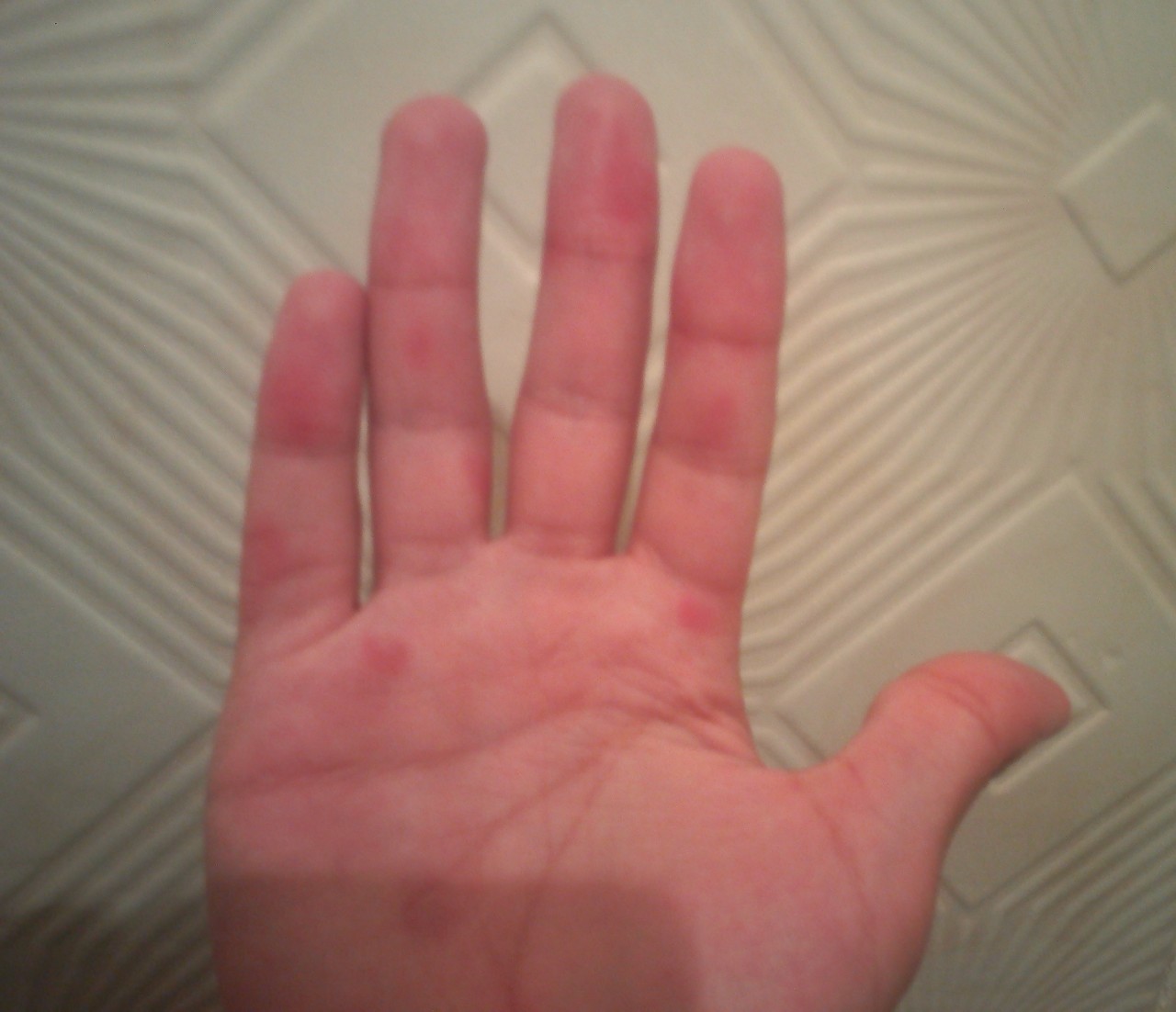
Высыпания могут носить инфекционный (например, начинающийся лишай), вирусный (герпес), паразитарный (чесотка) характер. Такая сыпь, обычно сначала появившаяся на ладонях, достаточно быстро распространяется на другие части тела. Передается при контакте с больным человеком, грибковой инфекцией (лишай) можно заразиться и от больного животного. Герпес распространен повсеместно, антитела к нему есть у 90% взрослого населения планеты.
Яркая малиновая сыпь, локализующаяся только на ладонях или стопах – эритроз (болезнь Лане). Зуд для этого заболевания не характерен. Такие высыпания должны быть хорошо известны больному, поскольку склонность к ним передается по наследству от близких родственников. Ладони, а также и стопы, имеют разветвленную сеть артериальных и венозных сосудов – природа предусмотрела хорошее кровоснабжение этой части тела. В патогенезе заболевания основную роль играют наследственные нарушения в сосудах, осуществляющих взаимодействие между венозной и артериальной системами – анастомозах.
Дисфункция сердечной мышцы, вегето-сосудистая дистония вызывает приступы, приводящие к снижению тонуса сосудов и появлению на ладонях точечных красных пятнышек. Они не чешутся, не болят и проходят вместе с приступом.
Фактором риска инфицирования кожи является сахарный диабет. Изменения гормонального фона в период полового созревания, при беременности, приеме гормональных лекарственных препаратов тоже могут стать причиной высыпаний; быстрый рост зудящих высыпаний на ладонях – сигнал для визита к онкологу.
Симптомы красных пятен на ладонях
Поскольку красные пятна на ладонях могут быть вызваны разнообразными причинами, то и симптоматика имеет некоторые отличия.
Клинические признаки аллергического контактного дерматита подобны симптомам острой стадии экземы. Первые признаки – появление достаточно больших покраснений, позже на их фоне начинают образовываться меленькие множественные пузырьки. Лопаясь и освобождаясь от содержимого, представляют собой экссудативные красные пятна на поверхности кожи, подсыхая, они могут покрываться чешуйками и корочками. Основной очаг расположен там, где произошел контакт с аллергеном. Красные пятна на ладонях чешутся, мешая спать и бодрствовать. Иногда зуд предшествует появлению высыпаний – чешутся ладони и появляются красные пятна, как бы от расчесывания. Контактный аллергический дерматит может локализоваться на стопах, если пришлось босиком походить по веществу, вызывающему аллергию. Поскольку организм сенсибилизируется к воздействию аллергена целиком, то появления вторичных очагов может произойти в любом месте тела, весьма отдаленном от первичного очага.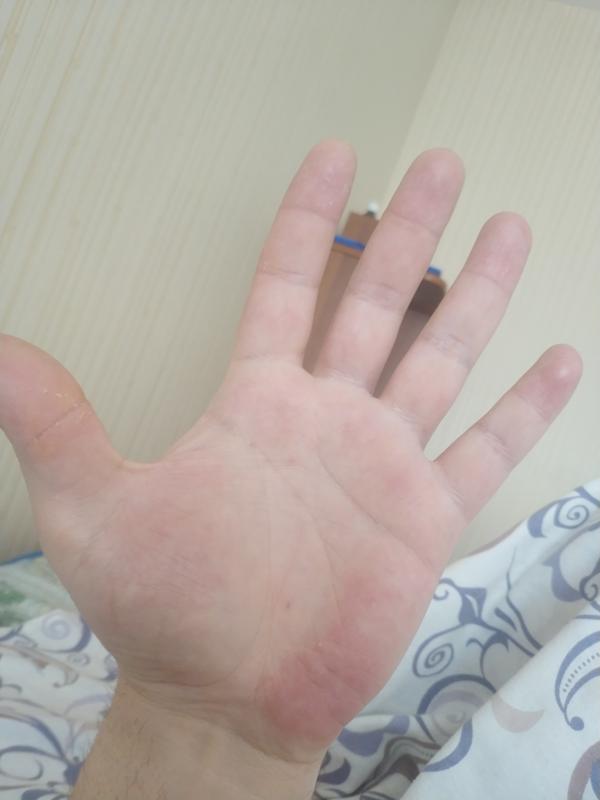
Дисгидротическая экзема по симптоматике напоминает контактный дерматит. Первые признаки – появление сгруппированных мелких, примерно миллиметровых, глубоко расположенных везикул, иногда с пузырьками. Вновь появившиеся маленькие красные пятна на ладонях сильно чешутся. Позже – они сливаются, лопаются, образуя эрозивные поверхности, которые шелушаться и трескаются. Эта стадия уже сопровождается болезненностью. Локализуется в 80% случаев на кистях рук, иногда на подошвах, красные пятна на ладонях и ступнях чешутся. Сначала поражаются поверхности кожи между пальцами, ладони и подошвенная часть стопы, затем сыпь может распространиться и на тыльную поверхность.
Первые признаки эритроза (болезни Лане) – на ладонях появляются значительное количество ярких высыпаний насыщенного малинового цвета.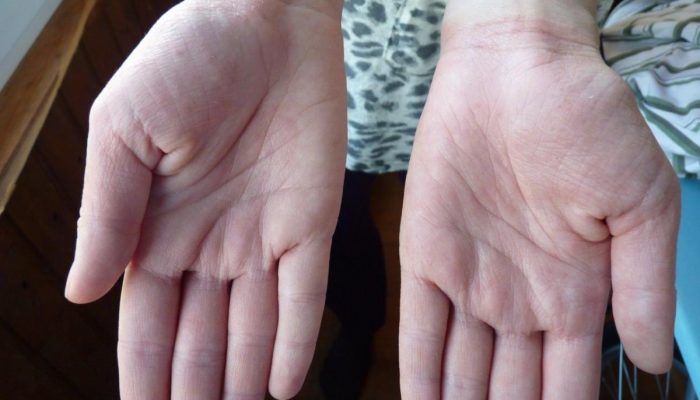
Если кисти опущенных вниз рук краснеют и на них появляются маленькие белые пятнышки, это говорит о проблеме с капиллярным кровообращением, однако специальное лечение обычно не назначается. Если у человека красные ладони с белыми пятнами, образующими мраморный орнамент, то это говорит о расстройствах кровообращения.
Обнаружив на тыльной стороне ладони красные шелушащиеся пятна можно предположить наличие псориаза, кстати, у этого заболевания есть и ладонно-подошвенная форма. Лишай и другие инфекционные заболевания кожи тоже могут начинаться на руках, так как наши руки чаще всего контактируют с инфицированными предметами. Такие симптомы должны стать побудительным мотивом для обращения к дерматологу.
На руках могут локализоваться лишаи, например, микроспория (стригущий лишай). Хотя ладони, а тем более стопы поражаются крайне редко, однако исключить полностью этого нельзя. Заразиться можно не только от больного животного, но и от человека. Вначале появляется красный прыщик, который чешется, но не слишком сильно, растет и в центре светлеет, там начинают образовываться сухие чешуйки. По краям располагаются красные мелкие папулы, образующие четкую границу. Образование постепенно увеличивается, по краю пятна формируется ограничивающий валик, состоящий из везикул, узелков и корочек.
Заражение чесоткой, вызываемое чесоточным клещом, можно предположить при обнаружении характерных высыпаний, которые интенсивно чешутся, особенно ночью или после принятия ванны (душа). Для сыпи характерны тонкие извилистые светлые линии, соединяющие вход и выход клеща. На концах – небольшие пятнышки или пузырьки, которые иногда сливаются в бляшки с экссудацией. На коже ладоней эти высыпания локализуются между пальцами. Нужно поискать еще такие же высыпания. Клещи любят тонкую нежную кожу, сгибательные участки рук, наружные половые органы, живот, бока, складки кожи. Они никогда не селятся на спине. У детей – ладони, стопы, ягодицы, лицо и голова.
Красные пятна на ладонях и температура у ребенка могут появиться в начале инфекционных заболеваний – кори, ветрянки, краснухи, скарлатины. Контактный аллергический дерматит может иногда сопровождаться повышением температуры. Взрослые тоже не застрахованы от детских болезней, тем более что у взрослых детские болезни часто протекают в атипичной форме и достаточно тяжело.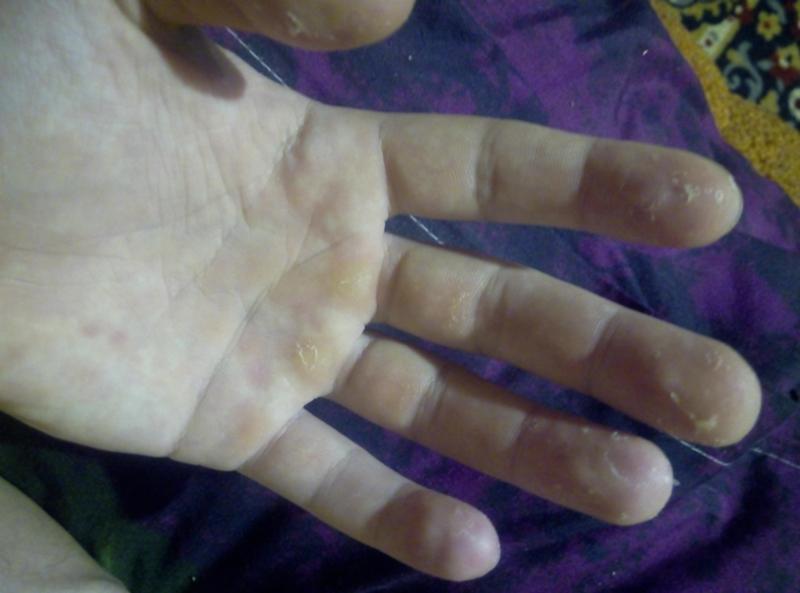 Наличие такой симптоматики должно настораживать и заставить незамедлительно обратиться к врачу.
Наличие такой симптоматики должно настораживать и заставить незамедлительно обратиться к врачу.
Заметив красные пятна на ладонях у ребенка, родители, как правило, обращаются за медицинской помощью. В основном, высыпания при инфекционных заболеваниях локализуются не только на ладонях, появляются они уже после повышения температуры (корь, скарлатина) и других симптомов. Так, для кори характерна светобоязнь – ребенок просит задернуть шторы на окнах, скарлатина – это разновидность ангины и сыпь обычно дополняет симптоматику. Ветрянка и краснуха могут у детей протекать в легкой форме без повышения температуры тела, да и высыпания локализуются по всему телу, а при ветрянке еще и сильно чешутся.
Аллергический дерматит на ладошках появляется после контакта с аллергеном, которым может быть, в принципе, любое вещество. Чаще всего это шоколад, цитрусовые, лекарственные средства, растения (в том числе и домашние), шерсть животных (чаще кошек), укусы насекомых, косметика и бытовая химия.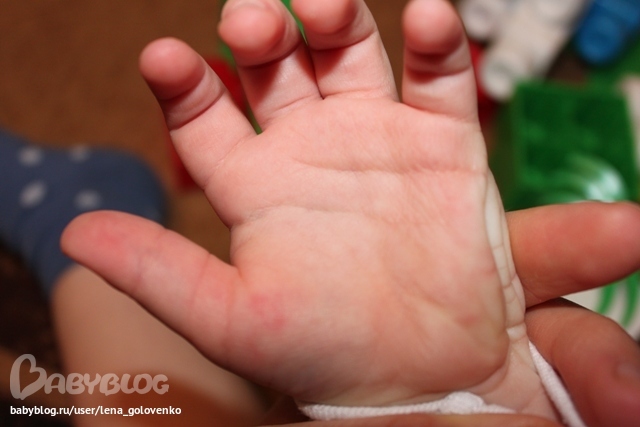 Высыпания, насыщенно-красные, зудящие, могут сопровождаться респираторными расстройствами.
Высыпания, насыщенно-красные, зудящие, могут сопровождаться респираторными расстройствами.
Болезнь Лане часто проявляется уже в детском возрасте. Болезни органов кровообращения и кроветворения, сопровождающиеся геморрагической сыпью, могут проявиться красными пятнами на ладонях.
Несоблюдение гигиенических правил у маленьких детей проявляется как потничка, опрелости, дерматиты. Ладошки – не самая характерная часть тела для таких высыпаний, но исключить ее нельзя.
Осложнения и последствия красных пятен на ладонях
Последствия и осложнения высыпаний, особенно зудящих, чреваты присоединенной вторичной инфекции. Иногда такие высыпания, появившиеся как аллергическая реакция, быстро проходят самостоятельно при исключении контакта с аллергеном. Однако, если пятна не проходят, нужно немедленно обратиться к дерматологу, чтобы не усугубить течение болезни и избежать возможных осложнений, поскольку появление пятен на ладонях сигнализирует о неблагополучии в организме.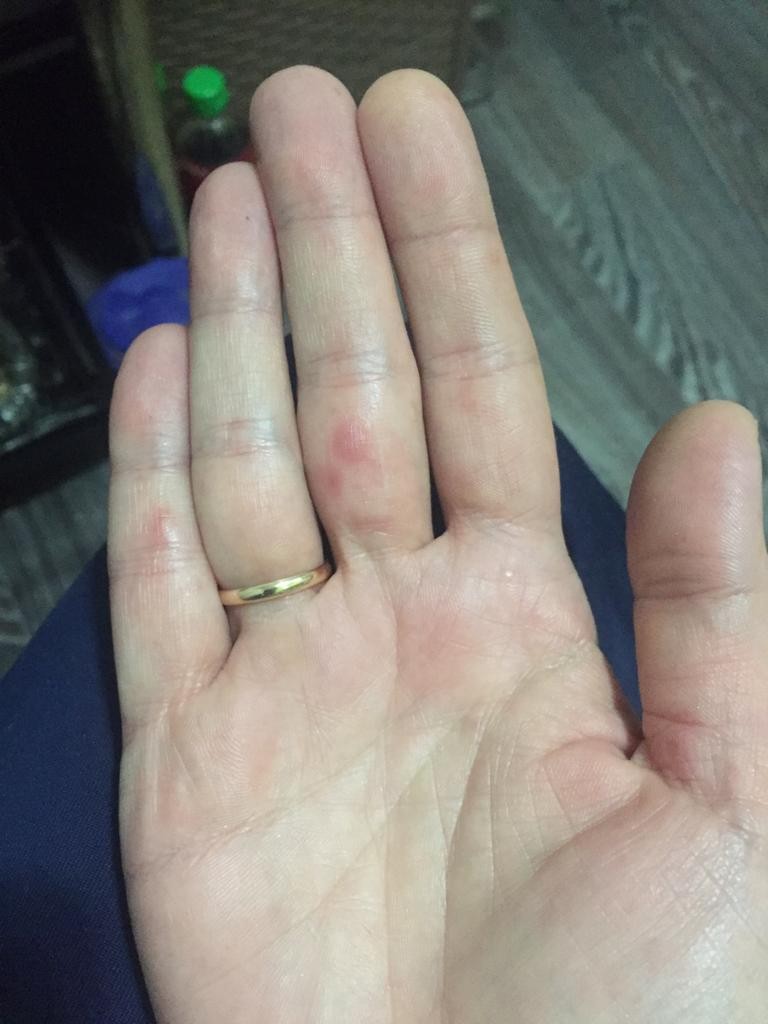
Диагностика красных пятен на ладонях
Диагностика проводится на основании полного осмотра кожных покровов и слизистых оболочек, основываясь на типичных признаках заболевания. Лабораторные исследования: бакпосевы, анализы мочи и крови – биохимический и клинический, в некоторых случаях делается анализ крови на гормоны, ремопробы, иммунологические анализы. Составляется история болезни с учетом наследственной предрасположенности. Назначается инструментальная диагностика: УЗИ внутренних органов, биопсия кожи, микроскопия соскобов и посевов. Для дифференциации с заболеваниями, сопровождающимися подобной клиникой проводится дифференциальная диагностика. Например, при предварительном диагнозе: дисгидротическая экзема следует исключить контактный дерматит, грибковые поражения (дерматофитию стоп), ладонно-подошвенный псориаз, нейродермит с локализацией на ладонях и ступнях, экзематиды, эпидермомикоз, спонгиоз, чесотку и некоторые другие кожные заболевания.
Проанализировав комплексные данные, включающие подробную историю болезни, данные клинического обследования, а также результаты лабораторных и инструментальных исследований, врач может поставить правильный окончательный диагноз и назначить лечение.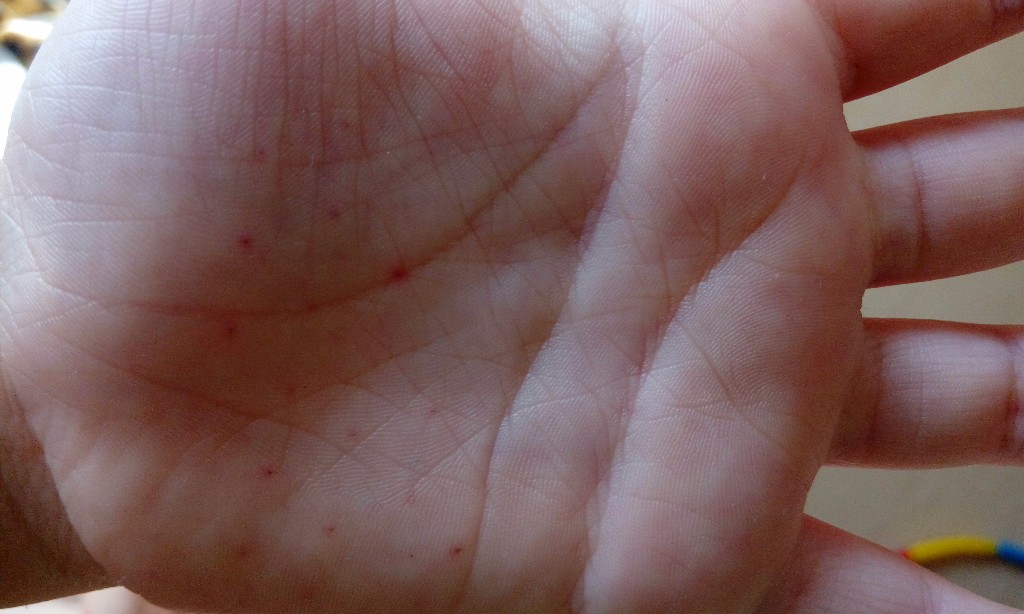
Лечение красных пятен на ладонях
В дерматологии при подобии симптомов заболевания могут иметь совершенно разную этиологию – от инфицирования микроорганизмами до аутоиммунной агрессии, поэтому методики лечения в большинстве случаев основываются на симптоматике. Только отдельные заболевания требуют радикального лечения, направленного на ликвидацию причины их возникновения.
Чаще всего при симптоматической терапии применяются наружные лекарственные средства для снятия зуда, боли, устранения высыпаний, гораздо реже применяются пероральные препараты или инъекции.
При рецидивах болезни не рекомендуются водные процедуры с использованием мыла, пены и гелей для душа во избежание раздражения кожи. Пользоваться бытовой химией нежелательно, по крайней мере, нужно надевать перчатки. Желательно избегать длительных воздействий неблагоприятных условий окружающей среды – солнечного излучения, дождя, ветра, снега. Не надевать на участки раздражения изделия из синтетики, меха, шерсти.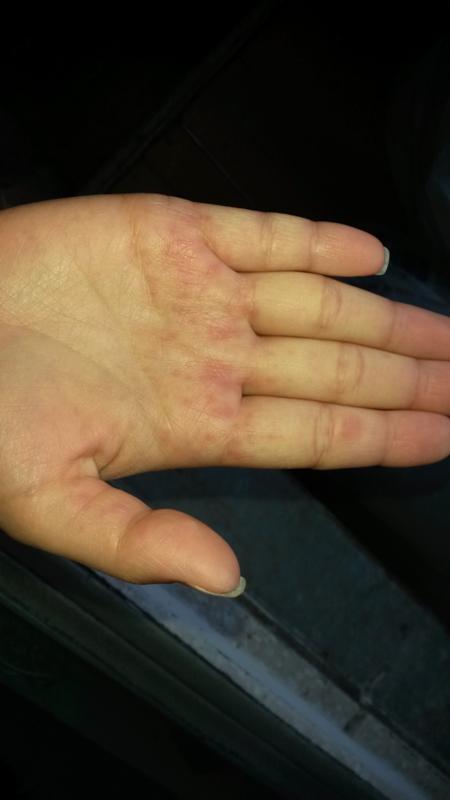 Из рациона больного исключаются продукты, наиболее часто вызывающие аллергию: цитрусовые, шоколад, кофе.
Из рациона больного исключаются продукты, наиболее часто вызывающие аллергию: цитрусовые, шоколад, кофе.
Если красные пятна на ладонях вызваны контактным дерматитом, нужно определить и убрать раздражитель, после чего в большинстве случаев он проходит сам или требуется несложная реабилитация для устранения остаточного раздражения на коже. Пациенты с моментальной аллергической реакцией зачастую совсем не нуждаются в лечебных действиях, так как воспаление исчезает после устранения контакта с аллергеном так же быстро, как и возникло. Просто больной должен знать свои аллергены и устранять для себя возможность контакта с ними на протяжении всей жизни. Нужно учитывать тот факт, что с течением времени спектр веществ, вызывающих аллергию у данного лица, обычно расширяется.
При более сложных формах аллергического контактного дерматита проводится медикаментозная терапия, в основном, заключающаяся в применении местных антигистаминных или гормональных мазей, примочек с лекарственными средствами.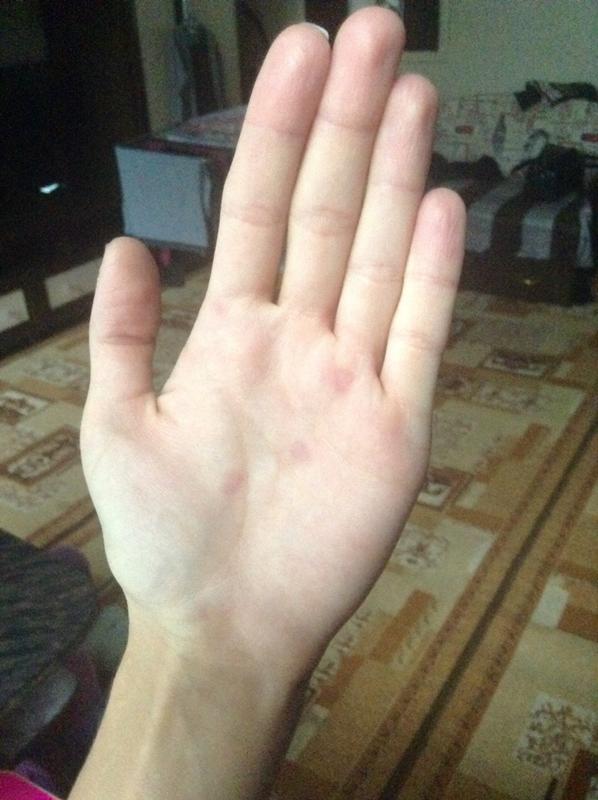 При везикуло-буллезной стадии аллергии пузыри на тела больного рекомендуется вскрывать, при этом верхнюю часть (крышечку) пузыря не удаляют, а пропитывают антисептиком и оставляют на месте. Современные методики рекомендуют применять в таких случаях эпителизирующие мази.
При везикуло-буллезной стадии аллергии пузыри на тела больного рекомендуется вскрывать, при этом верхнюю часть (крышечку) пузыря не удаляют, а пропитывают антисептиком и оставляют на месте. Современные методики рекомендуют применять в таких случаях эпителизирующие мази.
Больным с тяжелой формой заболевания назначают сильнодействующие препараты как наружно, так и внутрь, а с целью увеличения абсорбции препарата используют герметические повязки. При перевязках поврежденную кожу обрабатывают раствором соли и прикладывают к ней лёд.
Затруднения представляют случаи профессионального аллергического контактного дерматита, когда для излечения больного часто требуется радикальная смена вида деятельности.
Лечение аллергического контактного дерматита начинается с более слабых наружных препаратов, при отсутствии эффекта по истечении нескольких недель переходят на более сильные. Заканчивают борьбу с остаточными явлениями, опять применяя более слабые средства.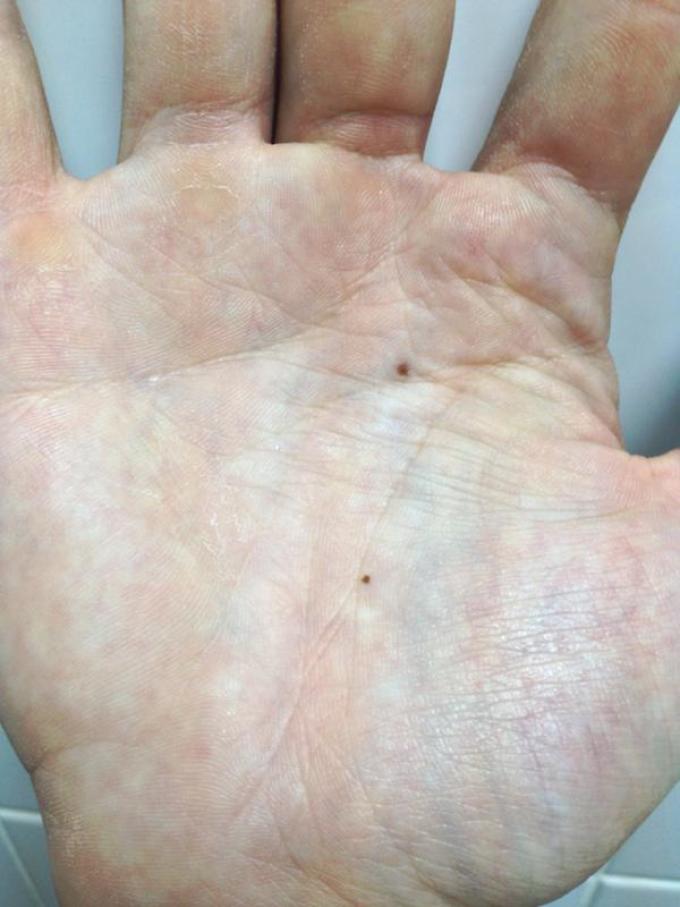 Назначая наружное средство, врач обычно учитывает тот фактор, что на сухих поверхностях с трещинами лучше работает мазь, а на мокнущих – крем. При подозрении на вторичное инфицирование врач может назначить антибиотики, которые могут вызвать аллергию. Не нужно пытаться ее устранить самостоятельно, следует обратиться к врачу, чтобы скорректировать назначение.
Назначая наружное средство, врач обычно учитывает тот фактор, что на сухих поверхностях с трещинами лучше работает мазь, а на мокнущих – крем. При подозрении на вторичное инфицирование врач может назначить антибиотики, которые могут вызвать аллергию. Не нужно пытаться ее устранить самостоятельно, следует обратиться к врачу, чтобы скорректировать назначение.
Мази (кремы, гели) и другие наружные препараты наносятся на сухую чистую кожу тонким слоем, не втирая.
Фенистил гель (активный ингредиент – диметиндена малеат, блокатор Н1-гистаминовьгх рецепторов). Препарат снижает в организме выработку гистамина, устраняет зуд, раздражение и прочие симптомы аллергической реакции. Способствует упрочению капиллярных стенок, оказывает обезболивающее и заживляющее действие.
Характеризуется быстродействием, заметно улучшает состояние практически сразу, наибольшая концентрация в месте нанесения может наступить уже через час. В системный кровоток всасывается 10% активного компонента. Применяется при зудящих высыпаниях различной этиологии, в том числе при простом и аллергическом контактном дерматите.
Применяется при зудящих высыпаниях различной этиологии, в том числе при простом и аллергическом контактном дерматите.
Противопоказан в случаях сенсибилизации к демитедену другим ингредиентам, новорожденным, беременным женщинам в первые три месяца, при аденоме предстательной железы, закрытоугольной глаукоме.
Применяется от двух до четырех раз в день, в тяжелых случаях, сопровождающихся сильным зудом или обширными площадями поражения, можно совместить с приемом капель или капсул Фенистил.
Может вызвать побочные реакции в месте нанесения.
При аллергических заболеваниях с присоединенной вторичной инфекцией врач может назначит Лоринден С мазь. Это комбинированный препарат, содержащий глюкокортикостероид флуметазона пивалат, снимающий воспаление, зуд, экссудацию и другие симптомы аллергии, в сочетании с йодхлороксихинолином, обладающим бактерицидным и фунгицидным действием. Возможно применение беременными и кормящими женщинами на небольших площадях. Не назначается при сифилитических и туберкулезных поражениях кожи, онкологических кожных заболеваниях, последствиях вакцинации и сенсибилизации к компонентам препарата.
Не назначается при сифилитических и туберкулезных поражениях кожи, онкологических кожных заболеваниях, последствиях вакцинации и сенсибилизации к компонентам препарата.
Мази, помогающие ускорить регенерацию ткани – Актовегин, Солкосерил, действующее вещество которых – лишенный белковой составляющей экстракт телячьей крови.
Мазь Солкосерил – биогенный стимулятор клеточного метаболизма, стимулирует поглощение и усвоение кислорода и глюкозы клетками поврежденного эпидермиса, репарирует и поддерживает его жизнеспособное состояние. Препятствует образованию трофических изменений, ускоряя процесс восстановления эпителиального слоя. Один или два раза в сутки тонким слоем смазывают очаги поражения, можно использовать в повязках. Допускается использование беременными и кормящими женщинами.
Актовегин мазь – активатор внутриклеточного обмена веществ, стимулирует поглощение и усвоение кислорода и глюкозы клетками поврежденного эпидермиса, репарирует и поддерживает его жизнеспособное состояние. Дополнительно улучшает кровоснабжение. Два или три раза в сутки тонким слоем смазывают очаги поражения. Использование беременными и кормящими женщинами – с осторожностью. Может вызывать побочные эффекты в зоне применения.
Дополнительно улучшает кровоснабжение. Два или три раза в сутки тонким слоем смазывают очаги поражения. Использование беременными и кормящими женщинами – с осторожностью. Может вызывать побочные эффекты в зоне применения.
Для избавления от остаточных явлений назначается также Метилурацил мазь с одноименным действующим компонентом. Стимулирует процессы воспроизводства лейкоцитов и, в меньшей мере, эритроцитов, что приводит к клеточному обновлению, ускорению заживления и активации защитных функций кожи. Назначается лицам с лейкопенией при длительно незаживающих кожных поражениях, схему лечения назначает врач. Противопоказана при злокачественных заболеваниях крови и костного мозга.
Терапия негормональными мазями обычно продолжительная, гормональные применяются не более одной-двух недель. Мази с глюкокортикостероидами вызывают множество побочных эффектов, среди которых расширение сосудов, атрофия и депигментация кожи в месте нанесения.
Дисгидротическую экзему лечат, проведя всевозможные обследования и выяснив провокатора этого состояния.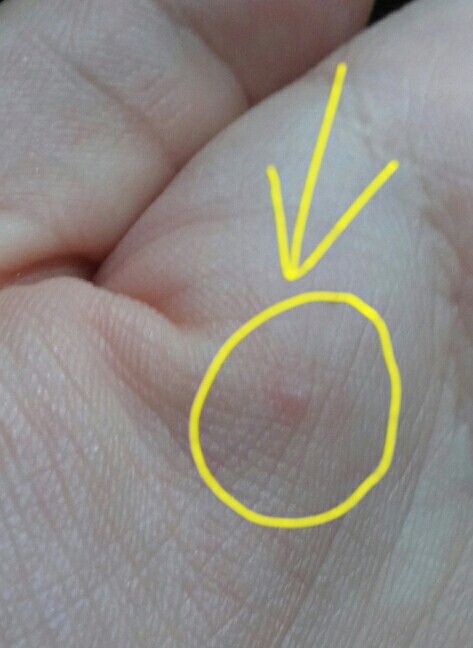 После диагностики приступают к лечению: применяют антигистаминные и противовоспалительные препараты внутрь и наружно, в тяжелых случаях – гормональные лекарства и мази. Назначаются мочегонные средства, гемодез для профилактики побочных эффектов глюкокортикостероидов.
После диагностики приступают к лечению: применяют антигистаминные и противовоспалительные препараты внутрь и наружно, в тяжелых случаях – гормональные лекарства и мази. Назначаются мочегонные средства, гемодез для профилактики побочных эффектов глюкокортикостероидов.
Небольшие поражения в начальной стадии лечатся мазями с нафталанской нефтью, серой, березовым дегтем; с присоединенной грибковой инфекцией – препаратом Фукорцин, выпускающемся в форме раствора и имеющим широкий спектр противомикробной активности, в том числе – и к грибкам. Противопоказан при дерматозах аллергического генеза, детям 0-11 лет. Наносят на пораженные участки кожи от одного до трех раз в день, применяют до исчезновения симптомов. Может вызывать эффекты передозировки: головокружение, тошноту слабость, диспепсию. Противопоказан при сенсибилизации, не применяется на значительных поверхностях тела.
Хорошо справляется с экземами всех видов Элидел крем, по эффективности его можно сравнить с сильными гормональными мазями. Активный ингредиент – пимекролимус, производное аскомицина. Обеспечивает выборочное торможение производства и высвобождения из Т-лимфоцитарных и тучных клеток провоспалительных факторов. А также подавляет вторичный иммунный ответ Т-хелперов эпителия. Не воздействует на процессы обновления кожных покровов, не вызывает их атрофии. Хорошо помогает при зуде, воспалительных явлениях – экссудации, гиперемии, утолщении кожи. Можно применять на поверхностях любой площади, беременными и детьми с 3-месячного возраста. Кремом осторожно обрабатывают больную кожу два и более раз в сутки.
Активный ингредиент – пимекролимус, производное аскомицина. Обеспечивает выборочное торможение производства и высвобождения из Т-лимфоцитарных и тучных клеток провоспалительных факторов. А также подавляет вторичный иммунный ответ Т-хелперов эпителия. Не воздействует на процессы обновления кожных покровов, не вызывает их атрофии. Хорошо помогает при зуде, воспалительных явлениях – экссудации, гиперемии, утолщении кожи. Можно применять на поверхностях любой площади, беременными и детьми с 3-месячного возраста. Кремом осторожно обрабатывают больную кожу два и более раз в сутки.
Может вызывать пересушивание кожи, после принятия водных процедур перед обработкой наносят увлажняющий крем. Противопоказан при сенсибилизации к компонентам, при инфицировании кожи, при возможности злокачественного перерождения.
При неинфекционном генезе дисгидротической экземы применяют также Адвантан мазь с активным ингредиентом метилпреднизолоном. Мазь тормозит ускоренное клеточное деление, уменьшает проявления воспаления – красноту, сыпь, отечность, зуд. Выпускается для сухой, нормальной и жирной кожи. Противопоказана при сенсибилизации к действующему веществу, инфицировании вирусами, туберкулезных и сифилитических поражениях кожи.
Выпускается для сухой, нормальной и жирной кожи. Противопоказана при сенсибилизации к действующему веществу, инфицировании вирусами, туберкулезных и сифилитических поражениях кожи.
Обработку участков с высыпаниями проводят один раз в день, продолжительность не более четырех месяцев, детям – не более одного.
Побочные явления носят местный характер – от высыпаний до атрофии кожной поверхности, фолликулита, гипероволосения.
Элоком мазь с действующим веществом мометазона фуроатом, который активен в отношении провоспалительных медиаторов, способствует связыванию гистамина и серотонина, укрепляет стенки сосудов, убирает отеки, подсушивает и уменьшает экссудацию. Может проникать в общую систему кровообращения, вызывая общие для всех глюкокортикостероидов побочные эффекты. Обычно рекомендуется ежедневная одноразовая обработка пораженных зон кожи. Гормональные мази не рекомендуется использовать беременным и кормящим женщинам.
При болезни Лане, которая не доставляет дискомфортных ощущений (зуда, экссудации) лечения можно не назначать. В некоторых случаях применяют глюкокортикостероиды, перорально и местно, для расширения сосудов, улучшения дополнительного кровообращения и снижения давления в артериальном русле. Это уменьшает покраснение ладоней и нагрузку на сосуды.
В некоторых случаях применяют глюкокортикостероиды, перорально и местно, для расширения сосудов, улучшения дополнительного кровообращения и снижения давления в артериальном русле. Это уменьшает покраснение ладоней и нагрузку на сосуды.
При инфекционной, вирусной или паразитарной этиологии красных высыпаний на ладонях и стопах назначают специфическое лечение для устранения возбудителя заболевания. Схему лечения и препараты назначает врач.
Например, при лишаях и прочих грибковых поражениях назначаются раствор Фукорцин, Ламизил спрей и крем, Ламикон спрей и крем.
Ламизил (Ламикон) спрей и крем имеют активный ингредиент – тербинафин. Его действие заключается в прерывании процесса производства основного компонента мембраны грибковой клетки – эргостерола. Фунгицидное действие преператов заключается в инактивации фермента скваленэпоксидазы, катализатора третьей, предпоследней стадии биосинтеза эргостерола. Его дефицит с одновременной концентрацией сквалена в мембране убивает грибковые клетки.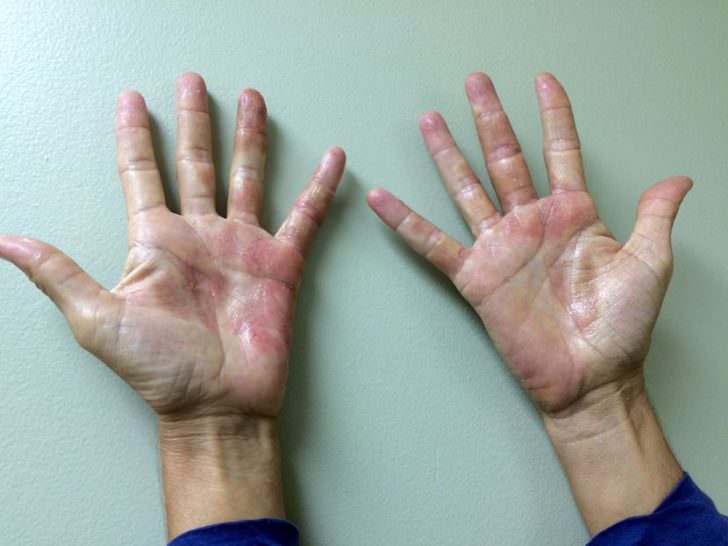
Скваленэпоксидаза клеток человеческой кожи не восприимчива к тербинафину, что объясняет избирательное действие только на клетки грибов.
Данные препараты оказывают фунгицидное действие на возбудителей эпидермофитии, трихофитии, микроспории, отрубевидного лишая, кандидоза, а также – на дерматофитов, аспергилл, кладоспориумов, скопулариопсисов, фунгицидное либо фунгистатическое – на дрожжевые грибы разных видов.
Проявления системного действия препарата незначительные.
Исследования не выявили неблагоприятного воздействия тербинафина на внутриутробное развитие плода, однако при беременности его назначают только по строгим показаниям. Тербинафин обнаруживается в грудном молоке, поэтому в период грудного вскармливания от его применения лучше воздержаться.
Противопоказания к применению – аллергия на ингредиенты препарата; период грудного вскармливания; возраст до 3-х лет.
С осторожностью использовать в случаях: нарушения функции печени и/или почек; алкоголизма; новообразованиях; нарушения обменных процессов, процессов кроветворения, проходимости сосудов конечностей.
Рекомендованная продолжительность применения: при дерматомикозах и эпидермофитии очаг поражения орошают один раз в день в течение одной недели; при отрубевидном лишае – два раза в день в течение одной недели.
Для лечения грибковых поражений, особенно располагающихся в местах, закрытых обувью, очень существенна форма выпуска лекарственного средства. Жировые составляющие мазей и кремов, которые преимущественно назначаются для местного применения, могут вызвать парниковый эффект в зоне инфицирования, обострение воспалительного процесса и его дальнейшее распространение. С целью предотвращения подобного развития заболевания для обработки места поражения используются антимикотики в форме спрея. При поражении ладоней можно использовать как мази, так и спреи.
При герпететических поражениях кожи ладоней применяют Ацикловир крем. Он оказывает антивирусное действие, блокируя процесс синтеза вирусной ДНК, а также – иммуномодулирующее. Этот крем предназначен для лечения высыпаний, вызванных вирусом герпеса. Герпес лечат, намазывая высыпания пять раз в сутки с интервалом в один час. Повторяют эту процедуру от пяти до десяти дней. Переносимость у этого средства неплохая, хотя могут встречаться и побочные эффекты местного значения.
Герпес лечат, намазывая высыпания пять раз в сутки с интервалом в один час. Повторяют эту процедуру от пяти до десяти дней. Переносимость у этого средства неплохая, хотя могут встречаться и побочные эффекты местного значения.
При чесотке обычно назначают противопаразитарные мази, например, Бензилбензоат. Схему лечения назначает врач.
При бактериальных поражениях кожи применяют мази с антибиотиками, активными к выявленным микроорганизмам.
Если высыпания любой этиологии сопровождаются сильным зудом, мешающим ночному сну больного, врач может назначить седативные средства или антигистаминные препараты с успокаивающим компонентам.
Витамины А и Е назначаются для уменьшения проницаемости сосудистых оболочек, ускорения процессов восстановления и обновления кожной поверхности, стабилизации гормонального фона и системного действия на организм.
В составе комплексной терапии назначается физиотерапевтическое лечение. Это может быть иглоукалывание, терапия лазером, токами высокой частоты или магнитными волнами, криотерапия, электросон, ультрафиолетовое облучение, парафинотерапия.
Это может быть иглоукалывание, терапия лазером, токами высокой частоты или магнитными волнами, криотерапия, электросон, ультрафиолетовое облучение, парафинотерапия.
Альтернативное лечение красных пятен на ладонях
Народное лечение красных пятен на ладонях может применяться скорее в комплексе лечебных мероприятий, оно не исключает визита к врачу, диагностики. Как самостоятельное лечение может помочь разве что в случаях неинфекционных поражений кожи легкой степени.
Пятна аллергического происхождения в самом начале их появления можно для снятия зуда и отека охладить с помощью воды или холодного компресса, с этой же целью можно обработать обильно смоченным водкой или спиртом ватным тампоном, после чего тампон можно подержать на месте поражения минут десять.
Перед сном рекомендуется ежедневно погружать на 15-20 минут кисти рук в теплую воду, соединенную в ванночке с отваром лекарственных трав: череды, ромашки, чистотела, шалфея, коры дуба в равных пропорциях. Такая процедура успокаивает воспаленную кожу, дезинфицирует и устраняет зуд.
Такая процедура успокаивает воспаленную кожу, дезинфицирует и устраняет зуд.
Можно сделать мази:
- 5 миллилитров цельного коровьего молока (домашнего) перемешать с таким же количеством очищенного аптечного глицерина, добавить рисовый крахмал до получения однородной кашицы – на ночь этой мазью обрабатывать высыпания и смывать утром;
- четверть стакана свежего клюквенного сока перемешать с 200г вазелина, обрабатывать высыпания для устранения зуда и раздражения;
- 25 свежих листьев зверобоя растолочь в ступке из дерева, поместить в стеклянную банку, налить туда четверть литра домашнего масла из семян подсолнечника, накрыть крышкой и настоять не менее 15 и не более 20 дней, периодически встряхивая. Затем состав процеживают, хранят в прохладном месте в таре из темного стекла, хорошо закупорив. Обрабатывают пораженную кожу. Попадание солнечных лучей на пораженные и обработанные участки нежелательно.
При дисгидротической экземе рекомендуется использовать следующие рецепты:
- протирать высыпания настойкой хрена: четыре чайные ложки которого запаривают 0,5л кипящей воды и настаивают два часа, охладить и пользоваться, или настойкой ежевичных листьев, которые измельчают (100г), запаривают двумя литрами кипятка и настаивают;
- смазывать ладони и стопы облепиховым маслом 3-4 раза в день;
- примочки с настойкой эвкалипта: четыре столовых ложки измельченного сухого листа эвкалипта запарить ? литра кипящей воды, полчаса потомить на медленном огне, помешивая, остудить и процедить.

Мазь из веток черной смородины. Две смородиновые веточки тщательно измельчить и растереть в порошок, добавить туда 200г сливочного масла. Нагревать на водяной бане, помешивая, не менее пяти минут. Остывшая мазь готова к употреблению.
При болезни Лане можно делать сосудорасширяющие аппликации с травяным бальзамом, приготовленным по следующему рецепту: сделать травяной сбор из одинакового количества сухих измельченных трав: шалфея, зверобоя, череды, подорожника, ромашки. Столовую ложку травяного микса заварить стаканом кипятка и долго настаивать, чтобы получилась кашица. Эту кашицу подогреть до т
Все новости Предыдущая Следующая
Нераспознанная болезнь в Камбодже – обновленная информация
9 июля 2012 г. — В ходе непрерывного расследования нераспознанной болезни Министерство здравоохранения Королевства Камбоджа завершает обзор всех предполагаемых случаев заболевания у госпитализированных пациентов. В результате этого заключительного обзора было добавлено еще два случая заболевания за период с апреля по 5 июля 2012 года. Таким образом, общее число пораженных детей стало 59. Из них 52 ребенка скончались.
В результате этого заключительного обзора было добавлено еще два случая заболевания за период с апреля по 5 июля 2012 года. Таким образом, общее число пораженных детей стало 59. Из них 52 ребенка скончались.
Возраст детей варьируется от 3 месяцев до 11 лет, причем большинство детей младше трех лет. Общее соотношение между мальчиками к девочками составляет 1,3 : 1.
У большинства пациентов лабораторные образцы не были взяты в связи с их смертью, наступившей до того, как могли быть взяты соответствующие образцы.
На основе последних лабораторных результатов значительная доля протестированных образцов позитивна на энтеровирус 71 (EV-71), вызывающий болезнь рук, ног и рта (БРНР). Известно, что вирус EV-71 может вызывать тяжелые осложнения у некоторых пациентов.
Кроме того, в некоторых образцах был выявлен ряд других патогенов, включая денге и streptococcus suis. Образцы оказались негативными на H5N1 и другие вирусы гриппа, ТОРС и Нипах.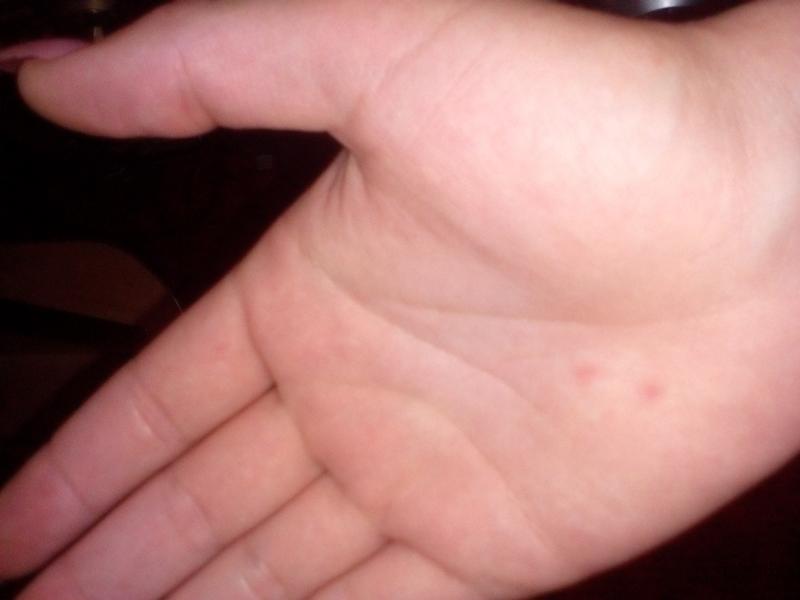
Проводятся дальнейшие расследования для сопоставления клинической, лабораторной и эпидемиологической информации, которые, по всей вероятности, будут завершены через несколько дней.
ВОЗ и партнеры, включая Институт Пастера Камбоджи и Центры США по борьбе с болезнями и профилактике болезней, оказывают содействие Министерству здравоохранения в связи с этим событием. Правительство также повышает общественную осведомленность в отношении необходимости соблюдения надлежащей гигиены, включая частое мытье рук.
Некоторые факты о болезни рук, ног и рта
Болезнь рук, ног и рта (БРНР) является распространенной инфекционной болезнью среди новорожденных и детей. Симптомы, наблюдаемые в большинстве случаев, включают лихорадку, болезненные изъязвления во рту и сыпь с волдырями на руках, ногах и ягодицах.
Самым распространенным возбудителем БРНР является коксаки-вирус А16, который обычно вызывает легкую самоизлечивающуюся болезнь с немногочисленными осложнениями.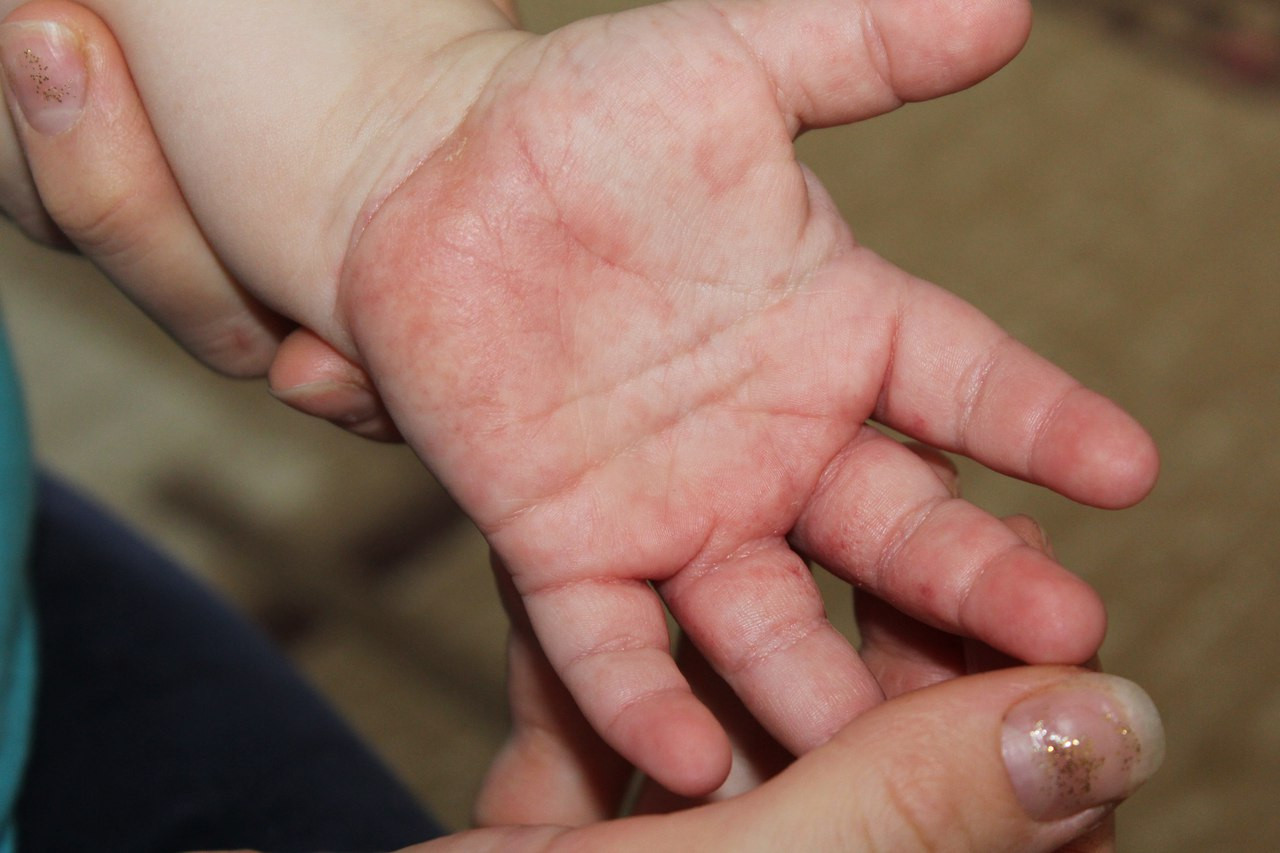 Возбудителями БРНР являются также энтеровирусы, в том числе энтеровирус 71 (EV71), который вызывает тяжелые осложнения в определенных группах и может приводить к смерти.
Возбудителями БРНР являются также энтеровирусы, в том числе энтеровирус 71 (EV71), который вызывает тяжелые осложнения в определенных группах и может приводить к смерти.
БРНР, в основном, болеют дети в возрасте до 10 лет. С момента инфицирования до появления симптомов обычно проходит 3-7 дней.
Болезнь обычно начинается с повышения температуры, потери аппетита, недомогания и часто боли в горле. Через 1-2 дня после повышения температуры во рту развиваются болезненные изъязвления.
Сначала появляются маленькие красные пятна, которые начинают нарывать и затем часто изъязвляются. Обычно они появляются на языке, деснах и внутренней стороне щек. Сыпь, не вызывающая зуд, появляется через 1-2 дня в виде плоских или бугристых красных пятен, некоторые из которых нарывают. Сыпь обычно появляется на ладонях и подошвах стопы и может также появляться на ягодицах и/или гениталиях. У человека с БРНР симптомы могут не появляться или же у него может появляться только сыпь или только язвы во рту.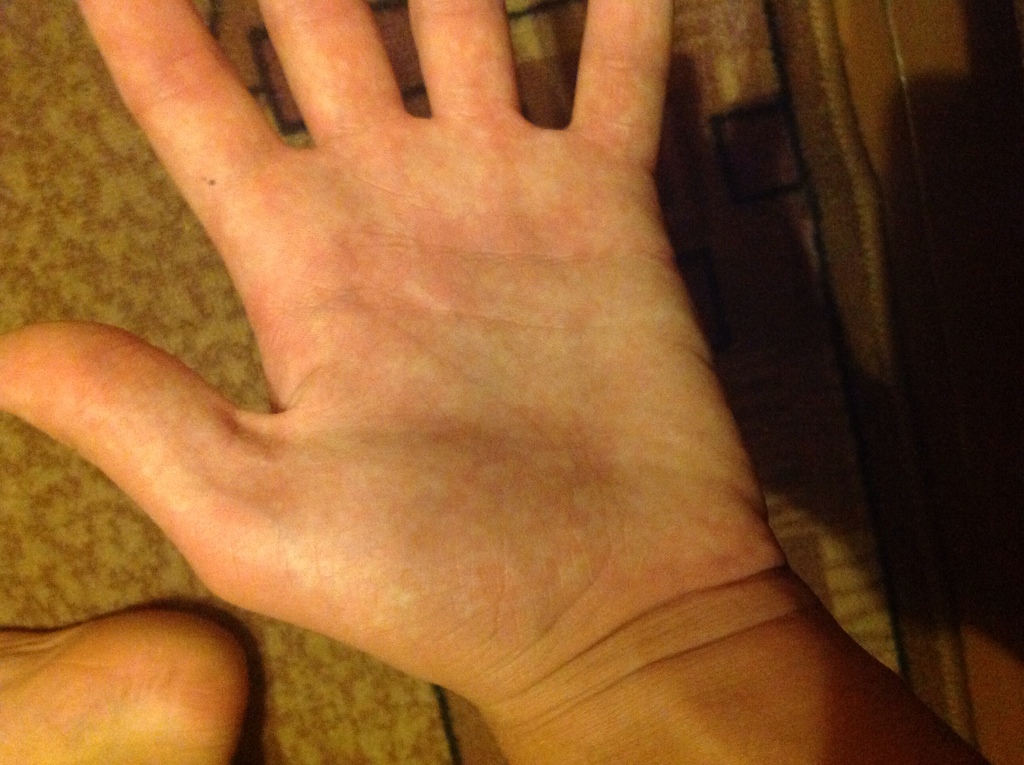 В небольшом числе случаев у детей может развиваться кратковременное лихорадочное заболевание со смешанными неврологическими и респираторными симптомами, которое быстро заканчивается смертельным исходом.
В небольшом числе случаев у детей может развиваться кратковременное лихорадочное заболевание со смешанными неврологическими и респираторными симптомами, которое быстро заканчивается смертельным исходом.
Вирус БРНР заразен, и инфекция распространяется от человека человеку при прямом контакте с выделениями из носа или горла, слюной, жидкостью из нарывов или фекалиями инфицированных людей. Инфицированные люди наиболее заразны на протяжении первой недели заболевания, но период возможной передачи инфекции может длиться несколько недель. БРНР не передается от домашних или других животных. БРНР не следует путать с болезнью животных, называемых болезнью ног и рта.
В настоящее время специального лечения БРНР нет. Пациентам необходимо пить много воды или других жидкостей. Им может требоваться лечение симптомов.
Провайдерам медицинской помощи рекомендуется лечить пациентов в соответствии с их симптомами и воздерживаться от применения стероидов.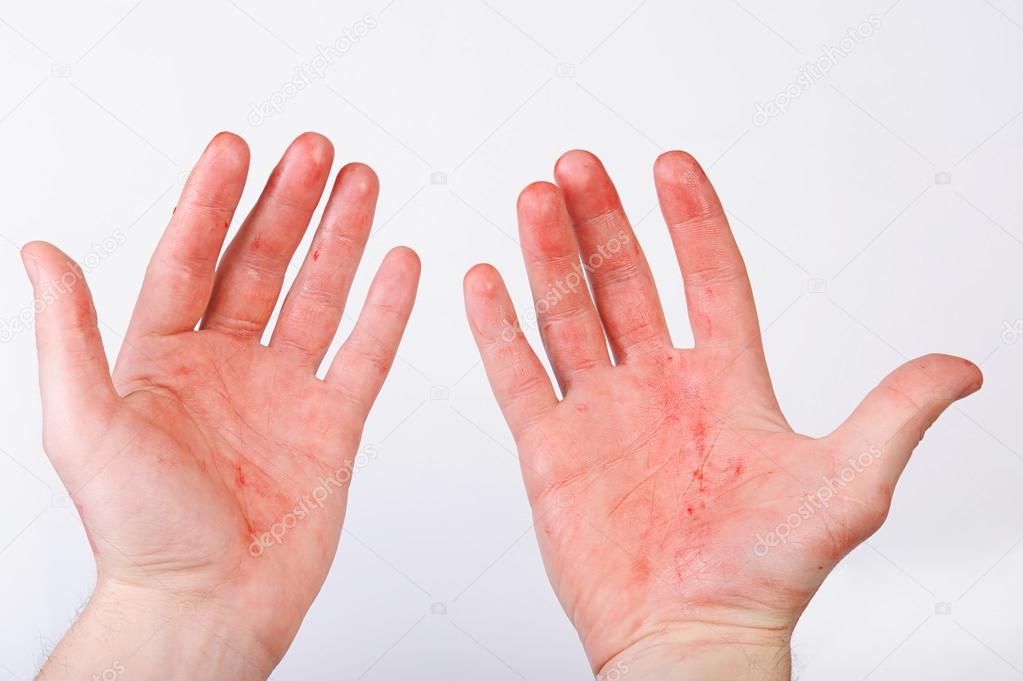
причины, симптомы и особенности лечения
Если возникают красные пятна на ладонях и ступнях, то это считается очень тревожным признаком, так как может указывать на протекание различных заболеваний. Подобное состояние может быть спровоцировано различными болезнями и инфекцией. Поэтому не стоит игнорировать подобный признак.
Основные причины появления пятен
Причины красных пятен на ладонях и ступнях могут быть самыми различными. Существует множество разнообразных заболеваний, при прогрессировании которых на коже рук и ног появляются красные пятна. Если дополнительно присоединяется зуд, то это может говорить о таких болезнях, как:
- аллергический дерматит;
- экзема;
- чесотка;
- герпес.

Энтеровирусная инфекция
Энтеровирусная инфекция может иметь множество различных признаков, одним из которых являются красные пятна на ладонях и ступнях. Это своего рода кожная инфекция. Покраснение наблюдается на груди, голове, ладонях.
Образуется покраснение сразу на всех участках кожи. Иногда оно может иметь вид мелких высыпаний на стопах и ладонях. В течение недели пузырьки проходят, оставляя после себя пигментные пятна, которые со временем самостоятельно проходят.
Аллергия
Если на ладонях и ступнях появились красные пятна, то это может быть признаком аллергической реакции. Среди аллергенов нужно выделить такие, как:
- продукты питания;
- моющие и гигиенические средства;
- шерсть домашних животных.
 Помимо наличия красных пятен и зуда, могут быть и другие симптомы, в частности, такие, как головная боль, сонливость и тошнота.
Помимо наличия красных пятен и зуда, могут быть и другие симптомы, в частности, такие, как головная боль, сонливость и тошнота.Грибковые инфекции
Если ладони и ступни покрылись красными пятнами и шелушатся, то это может быть признаком грибкового поражения. В таком случае ногти темнеют, а между пальцами также появляется сильный зуд. В запущенной форме на стопах образуются язвочки и трещины.
Из-за грибкового поражения в организме скапливаются токсические вещества, провоцирующие возникновение других заболеваний. Зачастую подобная проблема встречается у взрослых, но при ослабленной иммунной системе инфекционный процесс может наблюдаться и у детей. Лечение обязательно должно быть комплексным и проводиться в отношении всей семьи.Чесотка
Красные пятна на ладонях и ступнях могут говорить о наличии чесотки. Высыпания на ладонях начинает сильно чесаться, появляется слабость, апатия, вялость, потеря аппетита. В таком случае обязательно нужно сдать соскоб на чесотку. После подтверждения диагноза нужно провести комплексное лечение.
Авитаминоз
При недостатке витаминов группы B авитаминоз проявляется в виде образования красных зудящих пятен на ступнях и ладонях, а также чрезмерной сухости кожных покровов. Язык тоже становится красным и сухим. Конечности могут быть холодными.
У человека наблюдается повышенная чувствительность, нарушение сна, плаксивость. При недостатке витамина B у маленьких детей могут наблюдаться сильные судороги, а также ухудшается зрение. Кроме того, это может спровоцировать возникновение псориаза. Витаминный комплекс и диету доктор подбирает сугубо индивидуально.Экзема и дисгидроз
Если между пальцами на подошвах и стопах появились пузырьки, которые возвышаются даже над ороговевшим слоем кожи, то это может свидетельствовать о наличии очень опасного заболевания – дисгидроза. Образование пузырьков дополнительно сопровождается отечностью, жжением, зудом, а также еще большим прогрессированием гиперемии.
Уточнить поставленный диагноз должен только квалифицированный дерматолог, который подберет грамотное лечение. Если красные пятна на ладонях и ступнях болят, чешутся, а зуд не проходит на протяжении длительного времени и распространяется на другие части тела, то это может быть признаком экземы.
Лишай
Если на руках или ногах образовались красные пятнышки с коричневатым оттенком и они начали шелушиться, то причиной их возникновения может быть лишай. После того как эти пятнышки проходят, то на их месте остаются белые следы. Для проведения лечения применяются противогрибковые медикаментозные препараты.
Может также возникать розовый лишай, при котором очень сильно чешутся конечности, образуются красные пятна, окруженные черными точками. Для устранения заболевания применяются антигистаминные препараты, которые помогут устранить зуд и жжение. Может быть назначена специальная диета.Стригущий лишай по своей симптоматике несколько похож на розовый. Однако требуется более длительная и серьезная терапия. Это заболевание поражает особо нежные места, в частности, пятна образуются на ладонях, сгибах рук и внутренних частях бедер.
Это заболевание поражает особо нежные места, в частности, пятна образуются на ладонях, сгибах рук и внутренних частях бедер.
Другие причины
Среди других причин, провоцирующих зуд и образование высыпаний на конечностях, можно выделить такие, как:
- укусы насекомых;
- инфекционные болезни;
- диабет;
- болезни крови;
- чрезмерная потливость;
- механические травмы.
Насекомые могут быть серьезными врагами для кожи, так как в случае их укуса образуются красные пятна, отечность и зуд. Если расчесывать поврежденное место, то дополнительно может присоединиться инфекция.
Провоцируют также возникновение красных пятен на ладонях и ступнях вирус Коксаки, корь, ветрянка, рожистое воспаление. Источником этих заболеваний являются болезнетворные микроорганизмы. Механические повреждения кожи могут быть связаны с обморожением, мозолями, ожогами, ссадинами.
Проведение лечения
После того как будет поставлен диагноз, больному нужно провести целый ряд мероприятий, способствующих устранению заболевания. Если красные пятна сильно зудят и шелушатся, то доктор назначает прием антигистаминных препаратов. Кроме того, больному показана иммунотерапия. Если эти признаки говорят о протекании воспалительного или инфекционного процесса, то человеку назначаются антибактериальные препараты.
Если красные пятна сильно зудят и шелушатся, то доктор назначает прием антигистаминных препаратов. Кроме того, больному показана иммунотерапия. Если эти признаки говорят о протекании воспалительного или инфекционного процесса, то человеку назначаются антибактериальные препараты.
Атопический дерматит может протекать в хронической форме. Когда красное пятно становится более плотным, то требуется прием гормональных препаратов. Зачастую больному назначаются такие препараты, как «Локоид» и «Белодерм».
Лишай также требует продолжительной терапии. Зачастую больному назначается «Клотримазол». Если лишай активно распространяется по кожным покровам, то требуется прием противогрибковых препаратов. Восстановление тканей происходит примерно на 20-21 день.
Восстановление тканей происходит примерно на 20-21 день.
Розовый лишай подразумевает под собой соблюдение специальной диеты. Кроме того, больному назначаются антигистаминные препараты, способствующие устранению сильного кожного зуда. Показано применение различных мазей, например таких, как «Сульсен» и «Микросептин».
Если у человека нет возможности обратиться сразу к доктору, а красные пятна и зуд слишком сильно мешает, то его можно устранить самостоятельно. Уменьшить сильный зуд можно при помощи:
- детского крема или глицерина;
- спиртового раствора;
- специальных масел;
- раствора соли.
Специальные кремы, ванночки для рук и масла желательно применять по нескольку раз в день для получения более лучшего результата. Особую осторожность нужно проявлять с соляными ванночками. При возникновении даже незначительного дискомфорта эту процедуру нужно сразу же прекратить.
Профилактика
Помимо комплексной терапии, больному обязательно нужно проводить профилактические мероприятия и соблюдать строгую диету, которая будет способствовать более быстрому выздоровлению и избеганию рецидива. Нужно ограничивать потребление соли в продуктах питания, а также спиртных напитков. Аллергены должны по минимуму присутствовать в рационе питания.
Нужно ограничивать потребление соли в продуктах питания, а также спиртных напитков. Аллергены должны по минимуму присутствовать в рационе питания.
Для предотвращения возникновения рецидивов заболевания нужно как можно чаще бывать на свежем воздухе, избегать стрессов. При использовании дезинфицирующих и моющих средств нужно надевать резиновые перчатки. Обязательно нужно соблюдать тщательную гигиену рук.
Связь коронавирусной инфекции и необычных пятен на конечностях опровергли — Наука
ТАСС, 26 июня. Медики из Бельгии доказали, что из-за легких форм коронавирусной инфекции у больных не должны появляться отеки и волдыри на руках и ногах, которые похожи на последствия обморожения. Результаты исследования опубликовал научный журнал JAMA Dermatology.
«В разгар пандемии у многих пациентов появились необычные фиолетовые и красные пятна на ногах и руках. Они похожи на волдыри и отеки, которые появляются после обморожения. Мы доказали, что эти пятна появляются не из-за коронавируса», – пишут исследователи.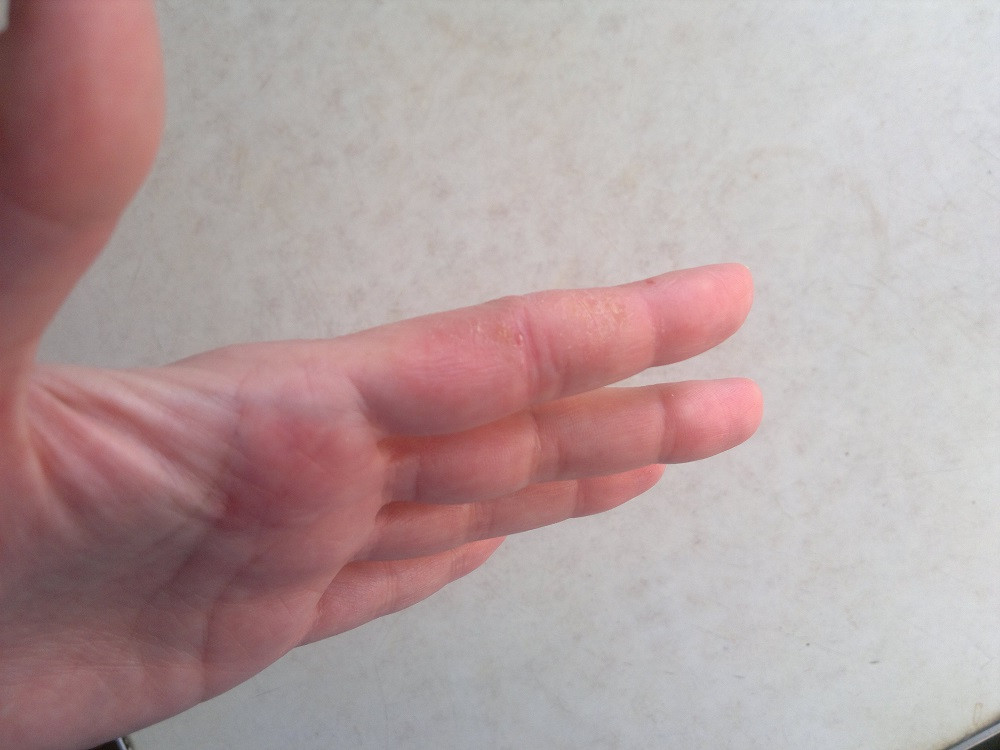
С первых дней после начала вспышки коронавирусной инфекции ученые знают, что SARS-CoV-2 поражает клетки не только в легких, но и в других тканях тела, в том числе внутри слизистой оболочки носа, пищевода, сосудов и сердца, а также ряда других органов.
Подобная особенность вируса, как предполагают сейчас ученые, может объяснять, почему многие заболевшие не только страдают от нарушений в работе органов дыхания, но и теряют чувство обоняния, у них появляются проблемы с пищеварением и сбои в работе кровеносной системы.
Последствия самоизоляции
Изучая истории болезни трех десятков пациентов, которые обратились за помощью в дерматологическое отделение клиникиКатолического университета Лёвена в середине апреля, медики и биологи под руководством профессора Марии Бек усомнилась в существовании еще одного необычного последствия развития коронавирусной инфекции – пятен на ногах и руках.
При диагностике пациентов ученые тестировали их и на следы РНК коронавируса в организме.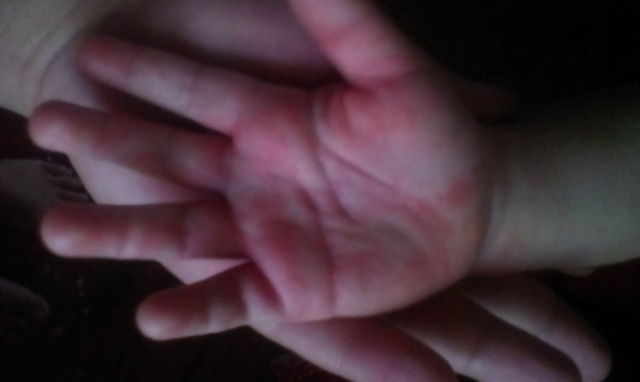 Кроме того, они искали следы антител и других молекул, которые провоцировали появление микротромбов и других сгустков крови в организме пациентов с коронавирусной инфекцией.
Кроме того, они искали следы антител и других молекул, которые провоцировали появление микротромбов и других сгустков крови в организме пациентов с коронавирусной инфекцией.
Этот анализ неожиданно показал, что пятна на поверхности ступней, пальцев ног и рук появлялись у 64% пациентов. Однако ни один из них не был ранее госпитализирован с коронавирусной инфекцией. Вдобавок, ни ПЦР-тесты, ни тесты на антитела к коронавирусу нового типа не показали никаких намеков на следы вируса в их организме.
Все это, как считают исследователи, говорит о том, что подобные пятна вряд ли могут быть следствием коронавирусной инфекции даже в легкой или бессимптомной форме. В пользу этого также указывает то, что ни в одном случае ознобление не сопровождалось развитием воспалений и других нарушений работы иммунитета.
По их мнению, подобные пятна возникли из-за того, что их пациенты резко перешли на малоподвижный образ жизни после введения карантина. Это нужно учитывать при дальнейшей борьбе с вирусом и защите населения от последствий распространения пандемии, заключают авторы статьи.
Определяем болезни по рукам: если ладони красные — барахлит печень, мокрые
Оказывается, по рукам можно не только предсказывать прошлое и будущее. Но и определять болячки, сообщает газета «Версия». Россияне охотно изучают теперь свои руки! И активно копируют статью в свои блоги. Так, что рассказ про руки попал в хитпарад Рунета. «Красные ладони свидетельствуют о токсическом поражении печени: возможен гепатит или гепатоз. Мраморный рисунок на ладонях говорит о неполадках в вегетативной нервной системе. Если кожа ладоней приобретает желтоватый оттенок, то наверняка есть изменения в печени или желчном пузыре (гепатит, желчнокаменная болезнь, нарушения в желчных путях, холангит, холецистит). Коричневые пятна с тыльной стороны кисти говорят не только о возрасте (нарушения в пигментной окраске кожи, характерные в основном для пожилых людей), но и означают, что у вас есть проблемы с желчным пузырем. Если кожа на кисти, и особенно на ладони, шелушится мелкими пластинками, это может быть верным свидетельством недостатка витаминов А и D. Если же ладони шелушатся крупными пластинками, необходимо обратиться к дерматологу: на руках поселился грибок. Температура рук — барометр состояния Холодные руки — признак нарушения периферического кровообращения, организму недостает никотиновой кислоты. Следовательно, нужно позаботиться о том, чтобы пополнить ее запас с помощью витаминных препаратов или добавить в рацион продукты, содержащие эту кислоту в достатке: молочные продукты, мясо, рыбу, грибы, гречку, фасоль, капусту. Если ладони, наоборот, горят, значит, печень не справляется с интоксикацией, вызванной отравлением лекарством, алкоголем, химическими веществами. Врачи называют их печеночными. Синдром «ползания мурашек» по ладони говорит о том, что у человека проблемы с эндокринной системой. Влажные руки также указывают на эндокринные неполадки — возможно, на гиперфункцию щитовидной железы. А сухость и бледность кожи на ладонях — на гипофункцию щитовидки (гипотиреоз).
Если же ладони шелушатся крупными пластинками, необходимо обратиться к дерматологу: на руках поселился грибок. Температура рук — барометр состояния Холодные руки — признак нарушения периферического кровообращения, организму недостает никотиновой кислоты. Следовательно, нужно позаботиться о том, чтобы пополнить ее запас с помощью витаминных препаратов или добавить в рацион продукты, содержащие эту кислоту в достатке: молочные продукты, мясо, рыбу, грибы, гречку, фасоль, капусту. Если ладони, наоборот, горят, значит, печень не справляется с интоксикацией, вызванной отравлением лекарством, алкоголем, химическими веществами. Врачи называют их печеночными. Синдром «ползания мурашек» по ладони говорит о том, что у человека проблемы с эндокринной системой. Влажные руки также указывают на эндокринные неполадки — возможно, на гиперфункцию щитовидной железы. А сухость и бледность кожи на ладонях — на гипофункцию щитовидки (гипотиреоз). Пятна на кончиках пальцев могут свидетельствовать о проблемах со здоровьем Если у человека часто немеют мизинцы, ему следует обратиться к кардиологу — эти проблемы связаны с сердечно-сосудистой системой. А онемение больших пальцев свидетельствует о слабости дыхательной системы. Если на коже концевых фаланг пальцев появились глубокие продольные складки, похожие на морщины, следует обратить внимание на эндокринную систему — возможно, у вас гипотиреоз либо сахарный диабет. Если кончики пальцев приобрели пурпурный цвет, надо заняться пищеварительной системой. Темно-красный или даже лиловый — следует обратить внимание на почки и печень. Пятна на буграх Венеры (так хироманты называют возвышенные основания больших пальцев) — возможный признак того, что не все в порядке с половыми органами. Зуд боковой поверхности указательного пальца правой руки свидетельствует о проблемах, возникших в работе толстой кишки. Шероховатость кожи на тыльной поверхности указательного пальца нередко указывает на неполадки с желчным пузырем.
Пятна на кончиках пальцев могут свидетельствовать о проблемах со здоровьем Если у человека часто немеют мизинцы, ему следует обратиться к кардиологу — эти проблемы связаны с сердечно-сосудистой системой. А онемение больших пальцев свидетельствует о слабости дыхательной системы. Если на коже концевых фаланг пальцев появились глубокие продольные складки, похожие на морщины, следует обратить внимание на эндокринную систему — возможно, у вас гипотиреоз либо сахарный диабет. Если кончики пальцев приобрели пурпурный цвет, надо заняться пищеварительной системой. Темно-красный или даже лиловый — следует обратить внимание на почки и печень. Пятна на буграх Венеры (так хироманты называют возвышенные основания больших пальцев) — возможный признак того, что не все в порядке с половыми органами. Зуд боковой поверхности указательного пальца правой руки свидетельствует о проблемах, возникших в работе толстой кишки. Шероховатость кожи на тыльной поверхности указательного пальца нередко указывает на неполадки с желчным пузырем. Хруст в суставах — признак дефицита кальция Немало интересных выводов можно сделать, обратив внимание на состояние суставов. Чересчур гибкие суставы (как и, наоборот, совсем не сгибающиеся) при общем сниженном тонусе мышц пальцев означают неполадки в работе печени и желчного пузыря. Хруст в суставах кистей указывает на недостаток кальция в организме. Неправильной формы болезненные суставы пальцев — признак артроза. Чаще всего такие изменения возникают у людей, страдающих подагрой. Если суставы начали болезненно опухать и отекать, появилась краснота, нужно срочно обратиться к врачу — это явное проявление полиартрита. А боль между второй и третьей фалангами безымянного и указательного пальца предупреждает о скором проявлении серьезного недуга в коленных суставах. По форме руки можно вычислить будущие недуги Издавна замечено: чем шире ладонь, тем крепче здоровье. Однако люди с широкими ладонями и короткими пальцами склонны к нарушениям в системе кровообращения, прежде всего к повышению кровяного давления.
Хруст в суставах — признак дефицита кальция Немало интересных выводов можно сделать, обратив внимание на состояние суставов. Чересчур гибкие суставы (как и, наоборот, совсем не сгибающиеся) при общем сниженном тонусе мышц пальцев означают неполадки в работе печени и желчного пузыря. Хруст в суставах кистей указывает на недостаток кальция в организме. Неправильной формы болезненные суставы пальцев — признак артроза. Чаще всего такие изменения возникают у людей, страдающих подагрой. Если суставы начали болезненно опухать и отекать, появилась краснота, нужно срочно обратиться к врачу — это явное проявление полиартрита. А боль между второй и третьей фалангами безымянного и указательного пальца предупреждает о скором проявлении серьезного недуга в коленных суставах. По форме руки можно вычислить будущие недуги Издавна замечено: чем шире ладонь, тем крепче здоровье. Однако люди с широкими ладонями и короткими пальцами склонны к нарушениям в системе кровообращения, прежде всего к повышению кровяного давления. Узкие ладони с тонкими длинными пальцами и бледной кожей обычно бывают у людей с тонкой нервной организацией, чутко реагирующих на резкие перепады температуры или атмосферного давления, смену часовых поясов, резкие звуки, эмоциональные перегрузки. У обладателей маленьких кистей слишком восприимчивая вегетативная нервная система: их «фирменные» заболевания — бронхиальная астма, воспаление прямой кишки, гипотония. Люди с мясистыми ладонями чаще всего имеют проблемы с кровообращением: у них снижен обмен веществ, возможна гипофункция щитовидной железы. Точка боли указывает на неполадки в конкретном органе Согласно китайской медицине, точка в самом центре ладони считается энергетическим центром всего организма. Если, резко нажимая на нее большим пальцем другой руки, ощущается пронзительная боль – это означает наличие серьезных проблем со здоровьем и указывает на необходимость всерьез заняться своим самочувствием. Болезненность, появляющаяся при сжатии большим пальцем одной руки места у основания большого пальца другой с тыльной стороны кисти, а указательным — со стороны ладони, говорит о неполадках в сердце: скорее всего, это начало ишемической болезни.
Узкие ладони с тонкими длинными пальцами и бледной кожей обычно бывают у людей с тонкой нервной организацией, чутко реагирующих на резкие перепады температуры или атмосферного давления, смену часовых поясов, резкие звуки, эмоциональные перегрузки. У обладателей маленьких кистей слишком восприимчивая вегетативная нервная система: их «фирменные» заболевания — бронхиальная астма, воспаление прямой кишки, гипотония. Люди с мясистыми ладонями чаще всего имеют проблемы с кровообращением: у них снижен обмен веществ, возможна гипофункция щитовидной железы. Точка боли указывает на неполадки в конкретном органе Согласно китайской медицине, точка в самом центре ладони считается энергетическим центром всего организма. Если, резко нажимая на нее большим пальцем другой руки, ощущается пронзительная боль – это означает наличие серьезных проблем со здоровьем и указывает на необходимость всерьез заняться своим самочувствием. Болезненность, появляющаяся при сжатии большим пальцем одной руки места у основания большого пальца другой с тыльной стороны кисти, а указательным — со стороны ладони, говорит о неполадках в сердце: скорее всего, это начало ишемической болезни. На патологию в мочеполовой системе укажет сильная болезненность при сжатии бугорка между средним и безымянным пальцами. Если провести воображаемую линию от точки между мизинцем и безымянным пальцем к запястью, то нижняя треть этой линии на ладони (от запястья) соответствует зоне печени и желчного пузыря: боль, появившаяся здесь при нажатии, означает, что есть нарушения в работе этих органов. Все вышеперечисленное свидетельствует лишь о возможных неполадках в вашем организме, и абсолютного значения такой «рукотворной» диагностике придавать не стоит — она лишь повод обратиться к врачу, и заняться своим здоровьем.»
На патологию в мочеполовой системе укажет сильная болезненность при сжатии бугорка между средним и безымянным пальцами. Если провести воображаемую линию от точки между мизинцем и безымянным пальцем к запястью, то нижняя треть этой линии на ладони (от запястья) соответствует зоне печени и желчного пузыря: боль, появившаяся здесь при нажатии, означает, что есть нарушения в работе этих органов. Все вышеперечисленное свидетельствует лишь о возможных неполадках в вашем организме, и абсолютного значения такой «рукотворной» диагностике придавать не стоит — она лишь повод обратиться к врачу, и заняться своим здоровьем.»
Почему появляются красные точки на ладонях у взрослых и детей
Кожу можно с полным правом назвать индикатором общего состояния здоровья. И почти незаметные красные точки на ладонях способны указывать на какие-либо нарушения так же, как это делает угревая сыпь или другие видимые изменения.
Красные точки на ладонях как особенности образа жизни
Почему появляются такие «дефекты» на кистях рук, могут объяснить повседневные занятия. Например, это может быть следствием занятий спортом, при которых нужно прочно удерживать спортинвентарь — гантели, штангу, эспандер и пр. Это же касается физического труда, требующего использования различных ручных инструментов. В этом случае крошечные красные пятна чаще всего представляют собой точечные кровоизлияния: под воздействием давления в коже ладоней происходит повреждение мелких кровеносных сосудов.
Например, это может быть следствием занятий спортом, при которых нужно прочно удерживать спортинвентарь — гантели, штангу, эспандер и пр. Это же касается физического труда, требующего использования различных ручных инструментов. В этом случае крошечные красные пятна чаще всего представляют собой точечные кровоизлияния: под воздействием давления в коже ладоней происходит повреждение мелких кровеносных сосудов.
Отличительная черта таких причин симптома — ладони не зудят, не болят, но покалывают, а местоположение и размер точек сохраняется неизменным. Они не увеличиваются и не распространяются на другие участки кожи, а при перерыве в тренировках или работе они уже через 1-2 суток светлеют и исчезают. Кроме того, красные точки на ладони более выражены на той руке, которая используется чаще: у левши – на левой, у правши – на правой.
Красные точки на ладонях как признак аллергии
Следующая по распространенности причина этого симптома у взрослых — аллергическая реакция.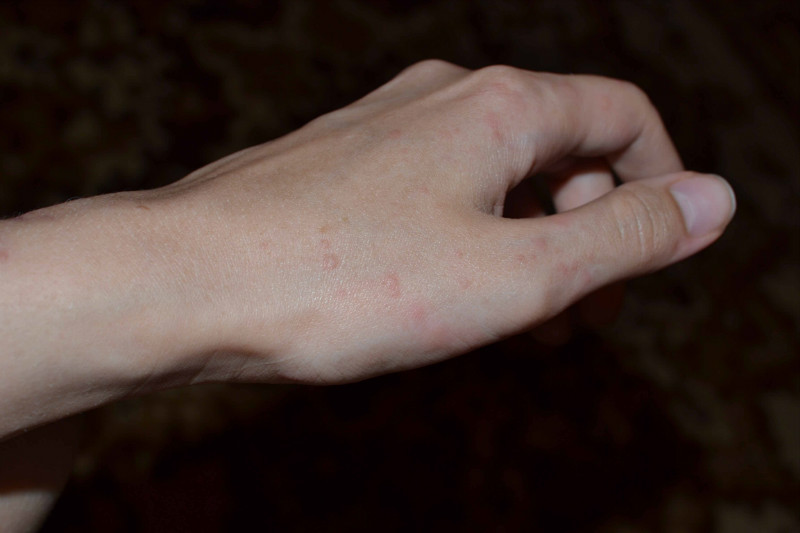 Она развивается в ответ на контакт с каким-либо раздражителем: бытовой химией, косметическими средствами и пр.
Она развивается в ответ на контакт с каким-либо раздражителем: бытовой химией, косметическими средствами и пр.
В подавляющем большинстве случаев появление красных точек сопровождается выраженным зудом. При этом чешутся не только ладони, но и кисти рук или даже предплечья, а если аллергическая реакция протекает тяжело, то могут наблюдаться и другие симптомы.
Аллергия способна проявляться спустя несколько часов или даже дней после контакта с аллергеном, что затрудняет выявление раздражающего агента.
Аллергия может проявляться отеком кистей рук, респираторными симптомами — насморком, чиханием, слезотечением, кашлем, и даже нарушениями пищеварения. Это зависит от того, каким путем аллерген проник в организм, и насколько активно иммунная система на него отреагировала.
Инфекционные причины красных точек на ладонях
Среди инфекций, вызывающих появление красных точек на руках, лидируют микозы — грибковые заболевания.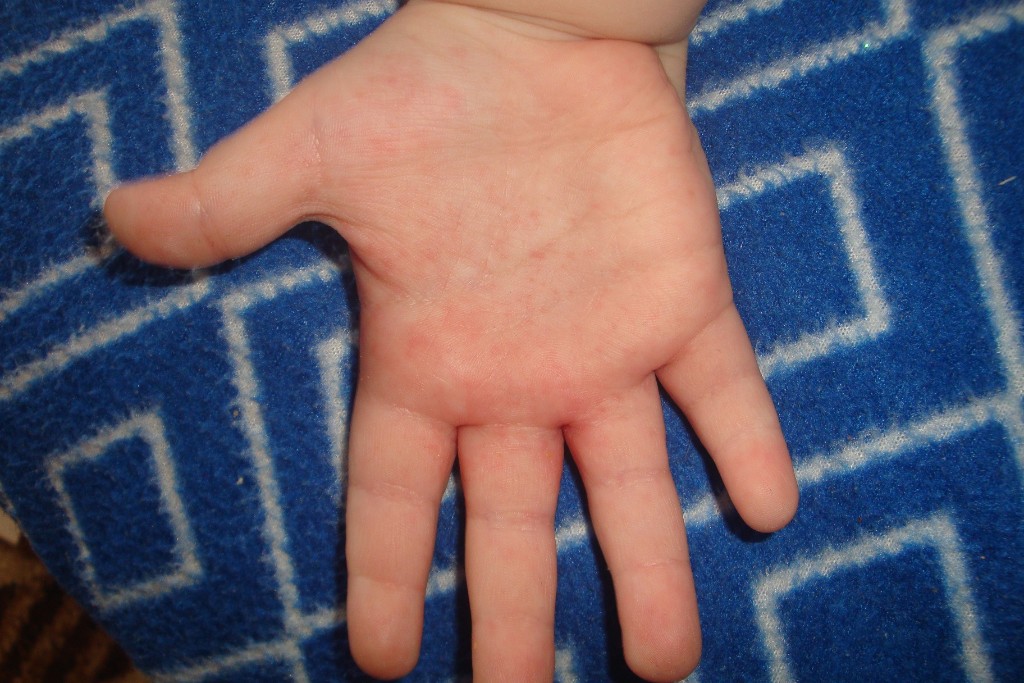 Заражение происходит контактным путем через инфицированные предметы и при контакте типа кожа-к-коже (например, при рукопожатии).
Заражение происходит контактным путем через инфицированные предметы и при контакте типа кожа-к-коже (например, при рукопожатии).
На стадии красных точек грибок существует сравнительно недолго. Через некоторое время становятся очевидными другие изменения. Среди них — сухость кожи ладоней, сильное шелушение, периодически возникающий зуд. Без лечения инфекция быстро распространяется на здоровые участки кожи и поражает ногти. Характерным проявлением грибковых заболевания является неприятный запах от рук и ногтей, который не устраняется даже при самой тщательной гигиене.
Второй по распространенности инфекционной причиной является герпес. Это системная инфекция, которая поражает организм в целом.
Сыпь на руках при герпесе часто сопровождается повышением температуры тела и образованием волдырей на красной кайме губ.
При герпесе точки быстро, в течение 12-24 часов, превращаются в сыпь. Это небольшие пузырьки неправильной формы с прозрачным содержимым. Спустя несколько дней жидкость в волдырях становится мутной, и пузырьки вскрываются, оставляя после себя болезненные ранки.
Это небольшие пузырьки неправильной формы с прозрачным содержимым. Спустя несколько дней жидкость в волдырях становится мутной, и пузырьки вскрываются, оставляя после себя болезненные ранки.
Для герпеса характерны рецидивы: после стресса, переохлаждения, ОРВИ и пр. симптомы возвращаются, а после заживления ранок инфекция может находиться в «спящем» состоянии несколько месяцев или даже лет.
Другие причины красных точек на ладонях
Причиной этого симптома у детей, посещающих детский сад или школу, может быть чесотка. Это паразитарное заболевание, вызванное микроскопическим клещом. Самый яркий симптом — появление сильного зуда, преимущественно в ночное время. На месте точек и образуются расчесы, у ребенка сильно снижается аппетит, могут развиться неврологические нарушения в виде перепадов настроения, апатичности и пр.
Прием ряда лекарственных препаратов, в частности, антиагрегантов и антикоагулянтов, и авитаминоз также могут вызвать появление красных точек. В этом случае причина — нарушения свертываемости крови и повышенная ломкость сосудов, которые приводят к образованию точечных гематом. Крошечные кровоизлияния в кожу рук возникают при самых незначительных нагрузках.
В этом случае причина — нарушения свертываемости крови и повышенная ломкость сосудов, которые приводят к образованию точечных гематом. Крошечные кровоизлияния в кожу рук возникают при самых незначительных нагрузках.
Лечение красных точек на ладонях
Перечисленные причины появления красных точек на руках самые распространенные, но не единственные. Этот симптом может быть также обусловлен эндокринными нарушениями, генетическими заболеваниями, тяжелыми системными инфекциями. Поэтому при появлении таких точек на ладонях очень важно обратиться к врачу.
Специалист назначает комплекс диагностических мероприятий: анализы крови, тесты на аллергию, исследование соскоба под микроскопом и др. для определения причины симптома.
Только после постановки диагноза врач назначает лечение, которое может включать в себя:
- Использование мазей, кремов и других форм выпуска для нанесения на кожу. Такие средства могут предназначаться для подавления инфекции, облегчения зуда, смягчения кожи и защиты ее от растрескивания.

- Средства общего действия. Они назначаются для прекращения аллергической реакции, при системных инфекциях — которые поражают организм в целом, для устранения дефицита витаминов и минералов, для повышения иммунитета.
- Коррекция образа жизни. Это касается преимущественно аллергии, лечение которой невозможно без исключения аллергена. Для этого важно использовать средства индивидуальной защиты (перчатки, маски, очки) при работе с потенциально опасными веществами, убрать их рациона продукты-аллергены, принимать антигистаминные препараты в ситуациях, когда избежать контакта с раздражающим агентом невозможно — например, во время цветения растений-аллергенов.
Детальный курс лечения назначается только врачом, и только после постановки точного диагноза. И если вы считаете красные точки на руках раздражением после работы в саду или мытья посуды без перчаток — проконсультируйтесь со специалистом. Это поможет подтвердить ваше мнение о безопасности симптома, и позволит вовремя провести лечение, возникнет необходимость.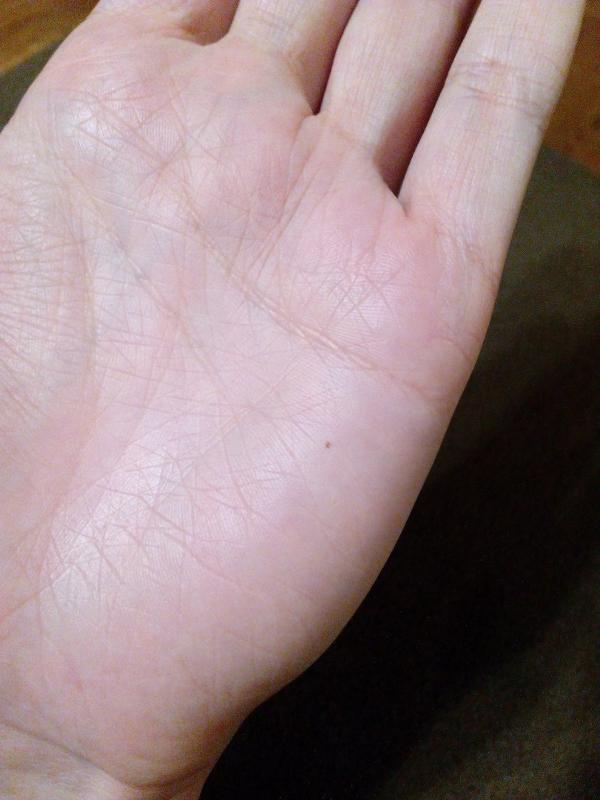
Смотрите далее: дистрофия ногтей
Почему чешутся ладони и что с этим делать
Когда надо срочно обращаться за помощью
В некоторых случаях зуд ладоней может быть симптомом смертельно опасных состояний .
Немедленно вызывайте скорую, если помимо того, что у вас чешутся руки, замечаете у себя:
- Сложности с дыханием. Такая комбинация может указывать на серьёзную аллергическую реакцию — развивающийся анафилактический шок.
- Жёлтый оттенок кожи или белков глаз. Это говорит об очевидном сбое в работе печени.
Скорую можно не вызывать, но желательно как можно быстрее наведаться к терапевту, если помимо регулярного зуда наблюдаются:
- Беспричинное, на первый взгляд, снижение веса. Такое сочетание симптомов может сопровождать определённые виды рака — особенно болезнь Ходжкина.

- Затянувшееся на несколько недель и более увеличение лимфатических узлов. Тут причина может быть той же, что и в пункте выше.
- Слишком редкие позывы к мочеиспусканию — менее четырёх раз в день. Эта комбинация — возможный признак развивающейся почечной недостаточности.
Впрочем, перечисленные ситуации всё же редкость. Гораздо чаще зуд вызывается относительно безобидными вещами.
Почему чешутся ладони
Исследователи выделяют пять распространённых причин.
1. Сухость и раздражение кожи
Особенно часто это проявляется в зимний сезон, когда влажность в помещениях падает. Кожа стремительно теряет влагу, и тонкий эпидермис на ладонях страдает прежде всего. Так появляются раздражение, шелушение и зуд.
Также сухость кожи возникает по иным причинам — например, из‑за пониженной активности щитовидной железы (гипотиреоза).
А может, вы просто воспользовались неподходящим мылом или стиральным порошком? Или слишком тщательно тёрли ладони во время мытья рук? Тонкая плёнка кожного жира на поверхности эпидермиса могла быть разрушена, а это вызвало раздражение и зуд.
2. Аллергическая реакция
Аллергию мог вызвать предмет или растение, к которому вы прикоснулись. Или, например, лосьон для рук, содержащий в составе вещество‑раздражитель, на которое отреагировала ваша кожа. Другой вариант: реакцию вызвало употребление какого‑то продукта или лекарства.
Важный нюанс: аллергический зуд вовсе не всегда начинается сразу. Иногда между воздействием раздражителя и осознанием «ой, что‑то у меня ладони чешутся» проходит несколько часов.
3. Атопический дерматит
Он же — экзема. Кстати, довольно распространённое состояние: в США от атопического дерматита, затрагивающего руки, страдают около 10% людей.
Это незаразное заболевание может вызвать покраснение, появление цветных (розовых, сероватых, коричневатых) пятен, пузырьков и зуда на ладонях.
Чаще всего экземой страдают люди , чьи руки регулярно подвергаются воздействию влаги и агрессивных химических веществ:
- парикмахеры;
- уборщики;
- сотрудники сферы общественного питания;
- механики;
- работники медицинских лабораторий и больниц.

Экзема может то исчезать на несколько месяцев, то вновь обостряться, порой без видимых на то причин.
4. Гипергликемия или диабет
Повышенный уровень сахара в крови также может давать о себе знать зудящими ладонями.
5. Повреждения нервов
Повредить нервные волокна в ладонях может тот же диабет. Или популярное среди тех, кто много времени проводит за компьютером с мышкой в руках, заболевание под названием туннельный синдром (он же — синдром запястного канала).
Такие нарушения часто вызывают ощущение дискомфорта, онемения в кистях и одновременно зуд в ладонях.
Что делать, если чешутся ладони
Если это разовая акция или зуд появляется редко (раз в месяц, раз в год), можно не беспокоиться. А вот если ладони чешутся с завидным постоянством, стоит разобраться в причинах.
Обратитесь к терапевту или дерматологу. Медик проведёт осмотр, расспросит вас об образе жизни, рационе, уточнит, не принимаете ли вы некоторые лекарства и, возможно, отправит на анализ крови или кожный соскоб.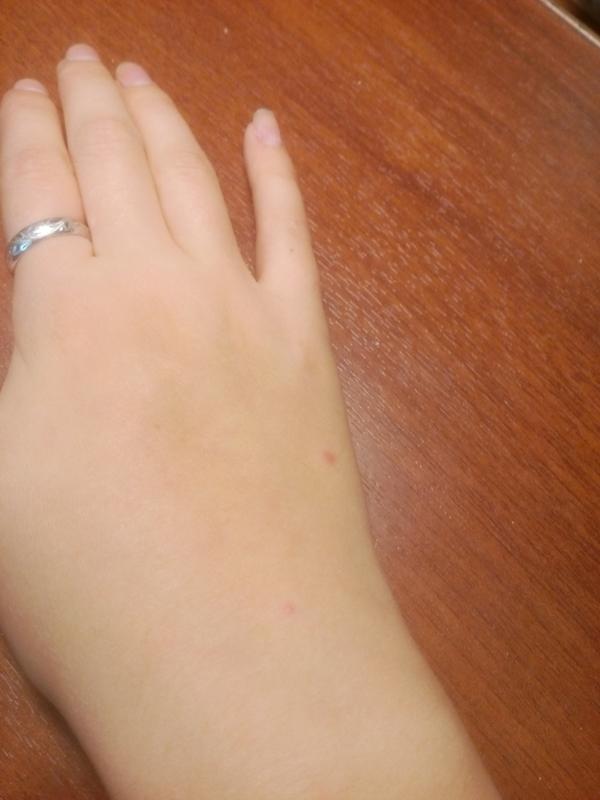 Лечение назначается в зависимости от результатов тестов.
Лечение назначается в зависимости от результатов тестов.
При установленной аллергии вам предложат вычислить продукт-аллерген и свести контакты с ним к минимуму. Возможно, врач порекомендует также принимать антигистаминные препараты.
Если речь об экземе, вам будут назначены лекарственные лосьоны или стероидные мази.
Если причина зуда — гипергликемия, диабет, синдром запястного канала, для начала понадобится вылечить или скорректировать исходное заболевание. После этого руки сами собой перестанут чесаться.
Как облегчить зуд в ладонях дома
Пока вы не добрались к врачу, можно попробовать снизить неприятные ощущения самостоятельно.
1. Делайте холодные компрессы
Например, на 5–10 минут прикладывайте к ладоням марлевые салфетки, смоченные в прохладной воде. Или подержитесь за обёрнутый в тонкую ткань пакет с замороженными овощами.
2. Не допускайте обезвоживания
Старайтесь пить не менее 2,5 л жидкости в день. Напоминаем: чай, соки, жидкие супы, сочные фрукты также считаются.
3. Следите за влажностью воздуха в помещении
Оптимальный уровень влажности — 40–60%.
4. Регулярно увлажняйте руки
В этом помогут увлажняющие кремы и лосьоны. Естественно, те, на ингредиенты которых у вас нет аллергии. Если сомневаетесь, попросите терапевта или дерматолога помочь вам подобрать гипоаллергенное средство.
5. Защищайте руки от воздействия химических веществ
Мойте посуду, проводите влажную уборку, красьте волосы только в резиновых перчатках.
Читайте также 🧴️🧼️🧽️
Ладонная эритема: причины, симптомы и лечение
Ладонная эритема — редкое заболевание, при котором ладони становятся красными. Есть несколько разных причин этого состояния, например, беременность и цирроз печени.
Любой, кто испытывает симптомы ладонной эритемы, должен обратиться к своему врачу для диагностики и лечения любых основных состояний.
Ладонная эритема, часто называемая печеночной ладонью, представляет собой покраснение обеих ладоней. Покраснение обычно возникает в нижней части ладони (пятка), но иногда оно может распространяться на все пальцы.Покраснение также может появиться на подошвах ног, но это называется подошвенной эритемой.
Покраснение может напоминать сыпь, при нажатии кожа становится бледной.
Степень покраснения может варьироваться в зависимости от нескольких факторов, таких как температура тела человека, физическая активность и даже его эмоциональное состояние.
Ладонная эритема не является опасным заболеванием. Это может быть первичное заболевание без основной причины, но обычно оно вызвано другим заболеванием.Эти основные состояния могут быть вредными, если их не лечить.
Покраснение ладоней вызвано расширенными капиллярами в руке, которые выводят больше крови на поверхность. Многие врачи считают, что ладонная эритема связана с гормональными изменениями.
Существует множество причин и основных факторов риска, которые могут способствовать возникновению ладонной эритемы, и они различаются в зависимости от типа эритемы.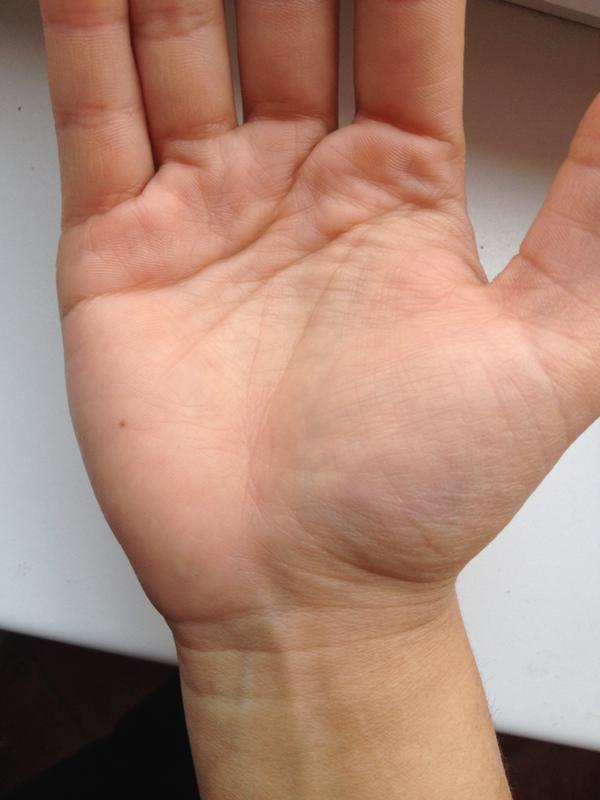
Первичная ладонная эритема
Первичная ладонная эритема — это физический симптом, не вызванный другим заболеванием.Есть несколько факторов риска развития этого состояния.
Беременность — очень частая причина первичной ладонной эритемы. Во время беременности в организме беременной женщины происходят гормональные изменения, вызывающие повышение уровня эстрогена.
Более высокий уровень эстрогена может увеличить вероятность развития ладонной эритемы. Повышение уровня эстрогена носит временный характер, поэтому покраснение ладоней, скорее всего, исчезнет после беременности.
В редких случаях генетика может способствовать первичной ладонной эритеме.Люди, у которых есть члены семьи с ладонной эритемой, могут с большей вероятностью заболеть этим заболеванием.
Ладонная эритема также может быть идиопатической. Это означает, что причина неизвестна, и врачи не могут найти какой-либо основной триггер этого симптома.
Вторичная эритема ладони
Поделиться на PinterestЭритема Палмера может быть первым очевидным симптомом заболевания.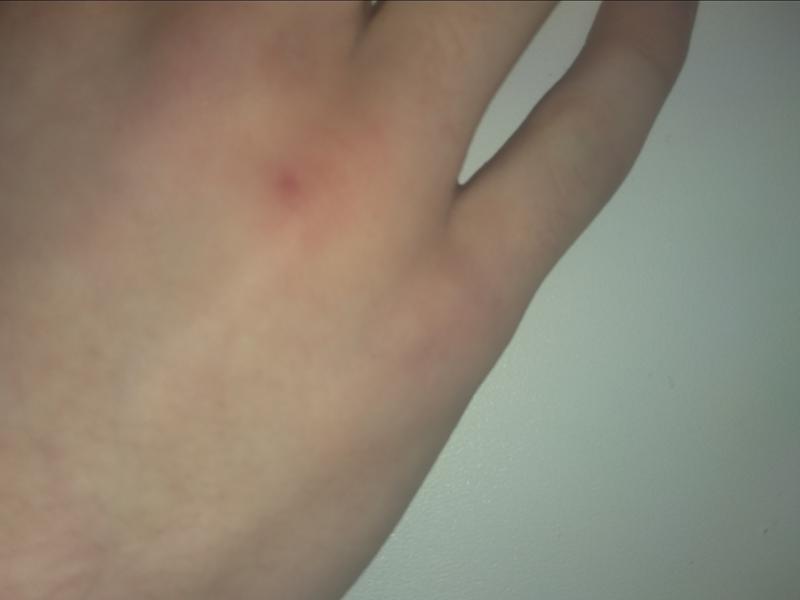
Как вторичный симптом, ладонная эритема связана с множеством различных заболеваний и часто является первым признаком заболевания.
Ладонная эритема обычно связана с заболеваниями печени, такими как цирроз печени, гемохроматоз и болезнь Вильсона.
Некоторые заболевания печени являются наследственными, в то время как другие могут зависеть от диеты и образа жизни, например от употребления алкоголя.
В зависимости от функции печени человека некоторые лекарства могут также вызывать ладонную эритему. Во время постановки диагноза врач часто спрашивает, какие лекарства принимает человек, чтобы узнать, не является ли данное состояние побочным эффектом того или иного лекарства.
Другие состояния могут вызвать покраснение ладоней. К ним относятся:
Когда ладонная эритема проявляется у детей, это может быть связано с другими заболеваниями. Наиболее частыми из этих состояний являются:
У детей также может развиться ладонная эритема из-за генетической предрасположенности.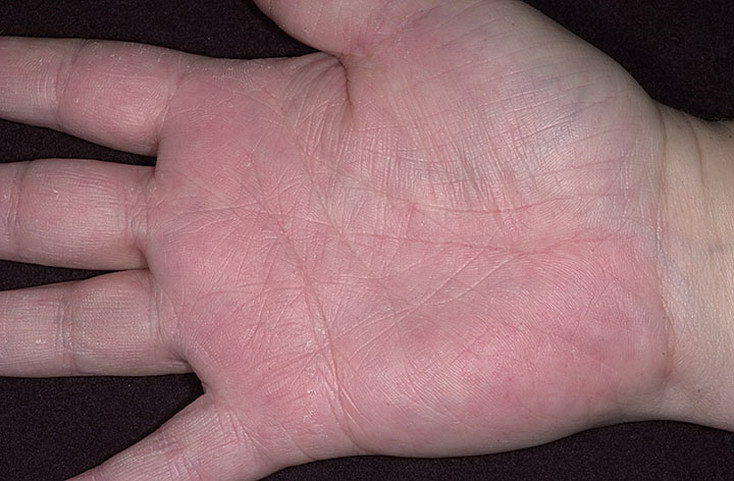 Симптомы
Симптомы
Ладонная эритема характеризуется покраснением ладоней. Это покраснение появляется на обеих руках и не вызывает боли и зуда.
Некоторые люди могут заметить, что их руки немного теплее, но не раздражены и не опухли.Состояние может распространиться на пальцы, но не на другие участки тела.
Другие симптомы могут проявляться в организме в зависимости от основного состояния, но ладонная эритема обычно не вызывает дополнительных симптомов.
Поделиться на Pinterest В некоторых случаях для диагностики основного заболевания может потребоваться МРТ или компьютерная томография.Врачи могут легко диагностировать эритему ладоней, осмотрев ладони. Однако врачи также проведут тщательное обследование, чтобы определить, есть ли что-то еще, вызывающее состояние.
Чтобы помочь им в постановке диагноза, врач изучит историю болезни человека и может спросить, проявлялся ли этот симптом у кровных родственников.
Врачи обычно назначают один или несколько тестов, чтобы подтвердить свой диагноз. Это могут быть тесты, которые измеряют:
Это могут быть тесты, которые измеряют:
- функцию печени
- уровень глюкозы натощак
- общее количество клеток крови
- наличие гепатита B или C
- функцию щитовидной железы
- уровни железа или меди
- азот мочевины в крови
- кровь уровни креатина
- уровни различных антител
В зависимости от предполагаемой причины ладонной эритемы врач может также назначить визуализационные тесты, такие как компьютерная томография (КТ) или магнитно-резонансная томография (МРТ).В некоторых случаях они могут заказать биопсию костного мозга.
Если первоначальное тестирование не подтверждает диагноз врача, человеку, возможно, придется вернуться для дополнительного тестирования. Это важно для выявления любых основных проблем, которые могут представлять значительный риск для здоровья.
Врачи обычно приходят к выводу, что ладонная эритема является идиопатической, только если они проверили все другие возможности.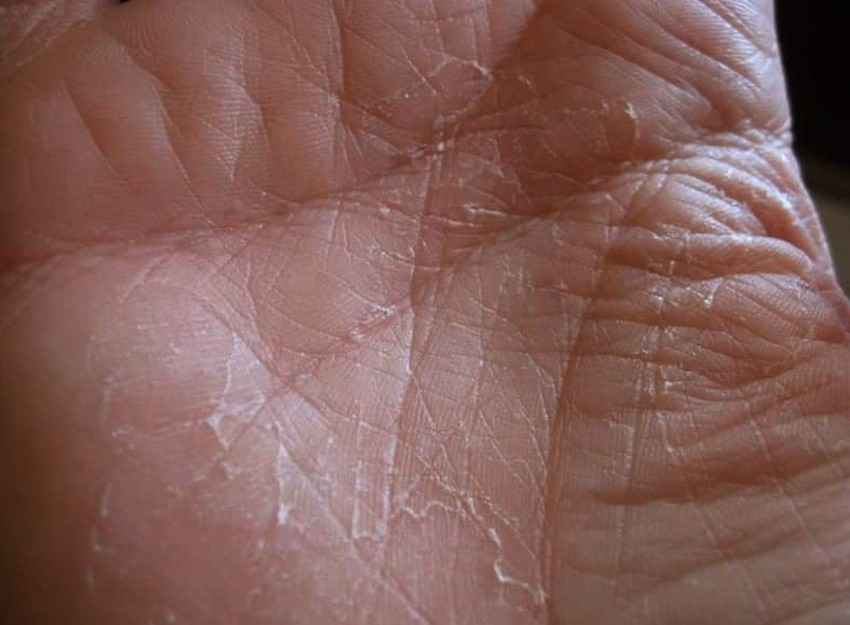
Специального лечения покраснения ладоней, вызванного ладонной эритемой, не существует. Лечение включает в себя поиск и устранение первопричины состояния.После устранения основной причины покраснение ладоней может исчезнуть частично или полностью.
Если покраснение является побочным эффектом лекарства, врачи могут порекомендовать альтернативные лекарства. Смена или прекращение приема лекарств всегда должна производиться под руководством лечащего врача.
Ладонная эритема — это покраснение ладоней, которое также может быть признаком основного заболевания. Любой человек с необъяснимым покраснением ладоней должен обратиться к своему врачу для диагностики и лечения, чтобы избежать каких-либо осложнений.
Точная диагностика основной причины ладонной эритемы имеет решающее значение, но может занять некоторое время. Лечение основной причины ладонной эритемы часто уменьшает симптомы.
В тех случаях, когда ладонная эритема не имеет первопричины, симптомы могут быть стойкими, но безвредными. Всегда полезно периодически консультироваться с врачом, если ладонная эритема носит длительный характер.
Всегда полезно периодически консультироваться с врачом, если ладонная эритема носит длительный характер.
Сыпь на ладонях: причины, изображения и лечение
Сыпь на ладонях выглядит и ощущается по-разному в зависимости от того, что ее вызывает.
Большинство высыпаний выглядят воспаленными и могут вызывать боль или зуд. На более светлой коже они могут быть красными, а на более темной — серыми, фиолетовыми или темно-коричневыми. Некоторые высыпания также могут вызывать образование пузырей, шелушений или шелушений.
Сыпь на ладонях может вызвать дискомфорт при сжатии руки в мяч или вызвать раздражение при прикосновении к определенным веществам. Частое мытье рук может еще больше высушить кожу.
Некоторые возможные триггеры сыпи на ладонях включают:
Экзема
Экзема, или атопический дерматит, является распространенным заболеванием, вызывающим сухость и чувствительность кожи.Обычно он поражает маленьких детей, но может продолжаться и во взрослой жизни.
Симптомы включают:
- зуд
- сухая кожа, которая может потрескаться
- красные пятна на светлой коже и серые или пурпурные участки на более темной коже
Некоторые формы состояния чаще встречаются на ладонях, например дисгидротический экзема. Этот тип экземы может вызвать появление небольших волдырей на руках, пальцах и ладонях.
Лечение экземы зависит от тяжести заболевания.Есть много безрецептурных увлажняющих средств для легких и умеренных случаев. В более тяжелых случаях могут потребоваться кортикостероиды или антигистаминные препараты.
Узнайте больше о причинах и методах лечения атопического дерматита.
Контактный дерматит
Контактный дерматит — это заболевание кожи, которое развивается при контакте кожи с раздражителем или аллергеном. Контактный дерматит может вызывать множество различных веществ, в том числе:
При контакте кожи с чем-то, что организм воспринимает как опасное, может возникнуть сыпь. Эта сыпь может:
Эта сыпь может:
Кожа также может стать сухой, а в тяжелых случаях потрескаться. Поскольку руки ежедневно соприкасаются со многими различными веществами, они являются частым местом, где может развиться контактный дерматит.
Основное лечение — выявление и устранение триггеров этого состояния. Врач может провести тест на пластыре, чтобы определить, какое вещество вызывает реакцию. Некоторым людям также могут быть полезны увлажняющие кремы или кортикостероиды.
Крапивница
Крапивница — это выступающие красные или телесные рубцы на коже.Они чешутся и могут появиться на любом участке тела, в том числе на ладонях.
Это состояние вызывает аллергическая реакция на определенные вещества. Эти вещества включают продукты питания, лекарства или пыльцу. Однако они также могут возникать в ответ на инфекцию или физические раздражители, такие как жара или солнце.
В большинстве случаев крапивница протекает остро и проходит, когда больше не существует триггера, вызывающего реакцию. Антигистаминные препараты также могут помочь уменьшить отек и симптомы аллергии.
Антигистаминные препараты также могут помочь уменьшить отек и симптомы аллергии.
Однако у некоторых людей хроническая крапивница. Специалист по аллергии может помочь кому-то справиться с этим и, если возможно, определить причину.
Болезнь рук, ног и рта
Вирус вызывает заболевание рук, ног и рта (HFMD). Чаще всего он поражает детей в возрасте до 5 лет, но может поражать и взрослых.
Симптомы HFMD включают:
- лихорадку
- боль в горле
- сыпь на руках и ногах, состоящую из болезненных волдырей
- головная боль
- язвы во рту
- потеря аппетита
Люди иногда путают HFMD с ящуром.Однако это отдельные условия. Ящур может поражать только домашний скот и не поражает людей.
Обычно HFMD не является серьезным заболеванием и проходит без лечения в течение 7–10 дней. Тем временем обезболивающие, отпускаемые без рецепта, могут помочь облегчить симптомы.
Однако HFMD заразен и легко распространяется. Люди могут помочь предотвратить распространение вируса, соблюдая гигиену рук и избегая тесного контакта с другими людьми.
Люди могут помочь предотвратить распространение вируса, соблюдая гигиену рук и избегая тесного контакта с другими людьми.
Грибковая инфекция
Tinea manuum — это тип грибковой инфекции, поражающей руки.Стригущий лишай вызывает это состояние, тот же грибок, который вызывает стопу спортсмена. Это заразное заболевание, поэтому прикосновение к другим участкам тела, пораженным стригущим лишаем, может привести к инфекции ладоней.
Симптомы включают:
- небольшую сыпь на руках, которая постепенно увеличивается
- зуд
- кожа, шелушащаяся, шелушащаяся или шелушащаяся
Человек может лечить стригущий лишай с помощью кремов для местного применения, отпускаемых без рецепта. Фармацевт может порекомендовать противогрибковое средство для рук.Если инфекция сохраняется или носит тяжелый характер, врач может назначить пероральные препараты.
Если у человека есть tinea manuum, ему следует избегать прикосновения к другим частям тела или другим людям, так как это может распространить инфекцию. Если людям необходимо применить местные средства для лечения других частей тела, им следует надеть одноразовые перчатки.
Если людям необходимо применить местные средства для лечения других частей тела, им следует надеть одноразовые перчатки.
Ладонно-подошвенный псориаз
Ладонно-подошвенный псориаз — это воспалительное заболевание, которое вызывает появление красных чешуйчатых пятен на ладонях рук и подошвах ног.Это аутоиммунное заболевание, которое возникает, когда в коже слишком быстро растут новые клетки.
Симптомы псориаза включают:
- красные, чешуйчатые участки кожи
- зуд
- боль
- потрескавшаяся кожа, которая может кровоточить
Псориаз может также поражать ногти на руках и ногах и может включать пустулы.
Нет лекарства от псориаза, но есть методы лечения, которые могут помочь кому-то справиться с ним, в том числе:
- увлажняющие средства
- стероидные кремы
- УФ-терапия
- лекарства для подавления иммунной системы, такие как циклоспорин
Узнайте больше о симптомах и лечении псориаза.
Есть способы лечения пальмовой сыпи в домашних условиях. Однако методы зависят от основной причины.
Например, при грибковых инфекциях человеку может потребоваться избегать прикосновения к сыпи или обмена личными вещами с другими людьми. Безрецептурные противогрибковые кремы помогут вылечить болезнь.
При аллергических реакциях людям может потребоваться изменить домашнюю среду, диету или образ жизни, чтобы избежать триггеров.
Для сухой кожи, экземы и контактного дерматита существует несколько домашних средств, в том числе:
- принятие теплого душа или ванны, чтобы они не были горячими
- с использованием нежных, не вызывающих раздражения моющих средств
- , регулярное нанесение защитного крема, например как E45 или Eucerin
- увлажнение после купания, душа или мытья рук
- Носите хлопковые перчатки ночью, чтобы не поцарапать
Узнайте больше о том, как ухаживать за сухой кожей рук.
Сыпь на ладони — симптомы, причины, лечение
Сыпь — это симптом, при котором пораженный участок кожи становится красным, покрывается пятнами и опухает.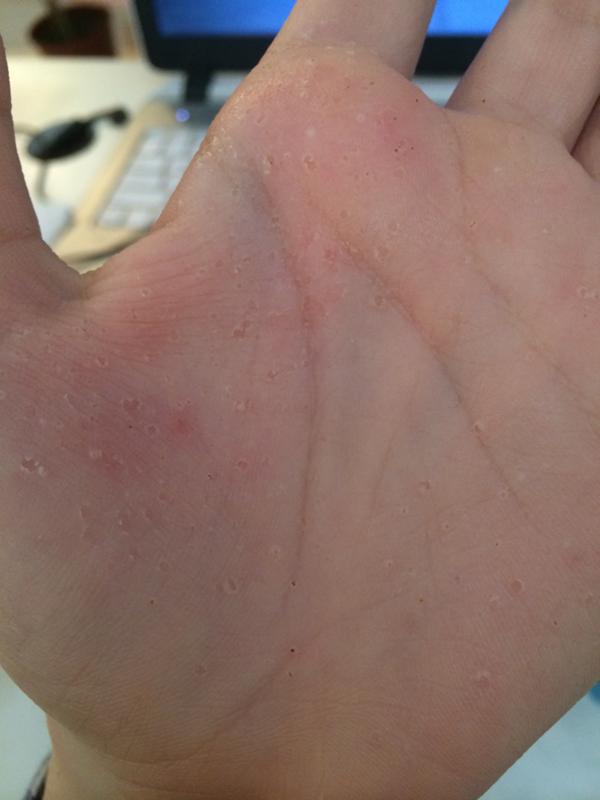 Сыпь может вызвать появление бугристых, чешуйчатых, шелушащихся или заполненных гноем пятен. Сыпь может различаться по расположению, типу и степени и может возникать на любой части тела. Сыпь на ладони может иметь множество причин, и она может указывать на что-то, происходящее вокруг самой ладони, или указывать на системное (на всем теле) заболевание.
Сыпь может вызвать появление бугристых, чешуйчатых, шелушащихся или заполненных гноем пятен. Сыпь может различаться по расположению, типу и степени и может возникать на любой части тела. Сыпь на ладони может иметь множество причин, и она может указывать на что-то, происходящее вокруг самой ладони, или указывать на системное (на всем теле) заболевание.
Контактный дерматит (воспаление кожи) вызывается неблагоприятной реакцией на что-либо, что касается кожи, включая химические вещества, содержащиеся в моющих средствах, мыле или ароматизаторах.Например, у вас может появиться сыпь на ладони после того, как вы попробуете мыло или лосьон новой марки. Другие формы контактного дерматита включают воздействие определенных растений, таких как ядовитый дуб или плющ, укус животного или укус насекомого. Пятнистая лихорадка Скалистых гор — это клещевое заболевание, вызывающее сыпь; он начинается на руках и ногах и может распространяться на ладони. Сифилис, заболевание, передающееся половым путем, также может вызывать характерную сыпь на ладонях.
Аллергия на еду и лекарства — потенциально серьезные источники сыпи.Арахис, моллюски, клубника и авокадо — это лишь некоторые из продуктов, которые могут вызывать аллергические реакции. Эти продукты могут вызывать легкие реакции; однако в некоторых случаях реакции могут перерасти в потенциально опасные для жизни состояния, характеризующиеся рвотой, затрудненным дыханием и отеком. Аллергическая пурпура — это серьезная, часто опасная для жизни аллергическая реакция, которая может вызывать кожную сыпь, но также может поражать суставы и желудочно-кишечный тракт.
Сыпь также может возникать при кожных заболеваниях, таких как экзема, псориаз и импетиго.На ладони часто появляются высыпания при псориазе, которые вызывают шелушащиеся белые пятна и воспаление. Некоторые хронические кожные заболевания могут на время обостриться, а затем исчезнуть. Чесотка, заразное заболевание, вызываемое крошечными клещами, обычно начинается на ладонях, в бороздках между пальцами. Другие причины сыпи включают аутоиммунные расстройства, которые возникают, когда организм атакует его собственная иммунная система, которая обычно защищает его от чужеродных захватчиков (антигенов). Многие вирусы, возникающие во время сезона гриппа или связанные с детскими заболеваниями, могут вызывать сыпь.Заболевание кистей рук и рта, которое встречается у детей, связано с сыпью на ладонях.
Другие причины сыпи включают аутоиммунные расстройства, которые возникают, когда организм атакует его собственная иммунная система, которая обычно защищает его от чужеродных захватчиков (антигенов). Многие вирусы, возникающие во время сезона гриппа или связанные с детскими заболеваниями, могут вызывать сыпь.Заболевание кистей рук и рта, которое встречается у детей, связано с сыпью на ладонях.
Сыпь может быть вызвана аллергической реакцией на пищу, лекарства или такие продукты, как лосьоны или моющие средства. Эти реакции могут варьироваться от легких до потенциально опасных для жизни, особенно если возникает отек и сужение дыхания, что может указывать на анафилаксию. Немедленно обратитесь за медицинской помощью (звоните 911) , если сыпь сопровождается какими-либо серьезными симптомами, включая отек лица, отек и сужение горла, затрудненное дыхание, обмороки, изменение уровня сознания или активности, бледность кожи или фиолетовая сыпь.
Немедленно обратитесь за медицинской помощью , если сыпь не проходит или вызывает у вас беспокойство.
Симптомы склеродермии
Каковы симптомы склеродермии?
Симптомы склеродермии у разных людей разные. Ваши симптомы зависят от типа вашего заболевания. В первую очередь вы, скорее всего, заметите, что кожа на ваших пальцах, руках, ногах, руках, ступнях или лице стягивается, становится тверже или толще. Симптомы склеродермии могут поражать только небольшие участки кожи, но у некоторых людей симптомы развиваются на более широких участках, даже на всей руке или ноге.
Склеродермия может поражать только вашу кожу. Если так, то это называется локализованная склеродермия . Если поражены другие органы, у вас системная склеродермия .
При локализованном заболевании симптомы склеродермии могут включать:
- Отек, скованность или боль в пальцах рук, ног, кистях, ступнях или лице
- Отечность кожи
- Обесцвеченная кожа
- Феномен Рейно или пальцы рук и ног которые сильно реагируют на холод, могут выглядеть белыми и болезненными.

- Телеангиэктазии — красные пятна на пальцах, ладонях, лице, губах или языке, возникающие при расширении крошечных кровеносных сосудов
- Язвы или язвы на кончиках пальцев, суставах пальцев или локтях
- Усталость или чувство усталости
- Стесненная кожа по всей поверхности ваше лицо
- Жесткие, болезненные суставы
Продолжение
Если вы заметили несколько или все эти симптомы вместе, поговорите со своим врачом.
Системная склеродермия может поражать другие органы, в том числе мышцы и соединительные ткани.Если это произойдет, вы можете заметить:
- Одышку, вызванную повреждением сердца или легких
- Проблемы с перевариванием пищи — например, изжога, проблемы с глотанием или медленное перемещение пищи по вашему организму, спазмы в животе, вздутие живота. , запор или диарея
- Отложения кальция на пальцах, локтях или коленях, которые кажутся шишками
- Когда вы двигаете жесткими суставами, они скрипят и скрипят
- Серьезные сердечные заболевания, такие как сердечная недостаточность или нарушение сердечного ритма
- Высокое кровяное давление это может повлиять на ваши почки
- Выпадение волос
- Непреднамеренная потеря веса
- Позывной, сухой кашель
Некоторые из этих симптомов могут быть вызваны и другими причинами.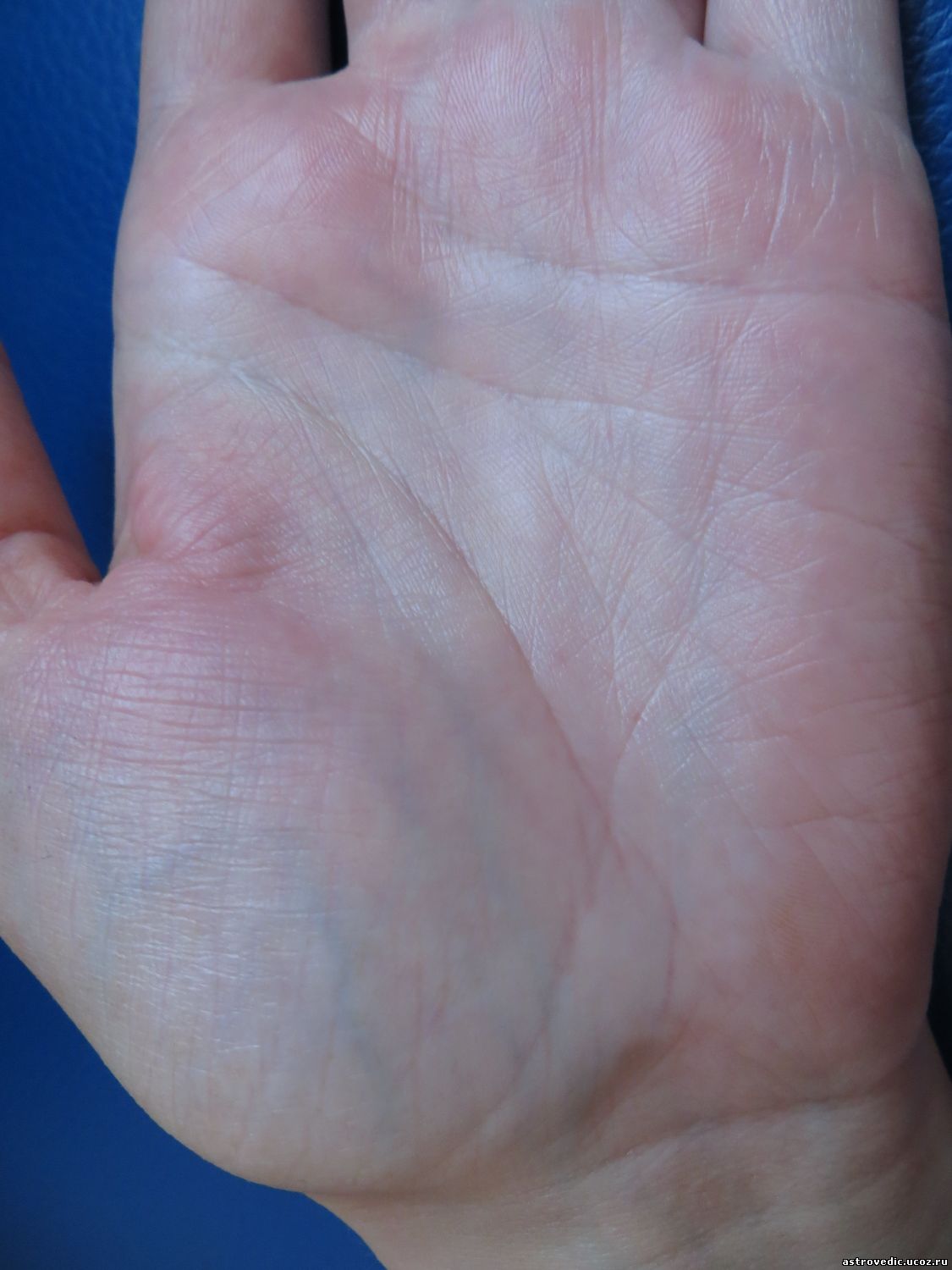 Ваш врач может проверить их для вас.
Ваш врач может проверить их для вас.
Эритромелалгия — NHS
Эритромелалгия — редкое заболевание, вызывающее эпизоды жгучей боли и покраснения в ступнях, а иногда и в руках, руках, ногах, ушах и лице.
Симптомы эритромелалгии могут проявиться в любом возрасте. Некоторые люди могли иметь это с раннего детства, в то время как некоторые страдают только во взрослом возрасте.
Симптомы эритромелалгии
Три основных симптома эритромелалгии — это жар, боль и покраснение кожи.
Чаще всего поражаются стопы, но могут быть и кисти рук, и ноги, и уши, и лицо.
Кредит:Alamy Stock Photo
https://www.alamy.com/stock-photo-palmar-erythema-52502735.html?pv=1&stamp=2&imageid=9F6DBD3C-55D9-480C-A69A-E59FEDC30FDB&p=17774&n=0&Forient=0&Search=0sch&p=0&n=0&Forient=0&Search=0sch&p=2 = foo% 3dbar% 26st% 3d0% 26pn% 3d1% 26ps% 3d100% 26sortby% 3d2% 26resultview% 3dsortbyPopular% 26npgs% 3d0% 26qt% 3dD1BKNK% 26qt_raw% 3dD1BKNK% 26lic% 3d3% 26mr% 3d0% 26 % 3d0% 26creative% 3d% 26ag% 3d0% 26hc% 3d0% 26pc% 3d% 26blackwhite% 3d% 26cutout% 3d% 26tbar% 3d1% 26et% 3d0x000000000000000000000% 26vp% 3d0% 26loc% 3d0% 26imgt% 3d0% 26dtfr% 3d % 26dtto% 3d% 26size% 3d0xFF% 26archive% 3d1% 26groupid% 3d% 26pseudoid% 3d% 7bA883FDE5-7F3D-4472-81F5-B61111916852% 7d% 26a% 3d% 26cdid% 3d% 26cdsrt% 3d% 26nname% 3d% 26 % 3d% 26apalib% 3d% 26apalic% 3d% 26lightbox% 3d% 26gname% 3d% 26gtype% 3d% 26xstx% 3d0% 26simid% 3d% 26saveQry% 3d% 26editorial% 3d1% 26nu% 3d% 26t% 3d% 26edoptin% 3d % 26customgeoip% 3d% 26cap% 3d1% 26cbstore% 3d1% 26vd% 3d0% 26lb% 3d% 26fi% 3d2% 26edrf% 3d0% 26ispremium% 3d1% 26flip% 3d0% 26pl% 3d
Боль может варьироваться от легкой, с легким покалыванием, как от уколов и иголок, до сильной жгучей боли, которая может быть достаточно сильной, чтобы затруднить ходьбу, стояние, общение, физические упражнения и сон.
Это может оказать значительное влияние на работу или учебу.
У людей с эритромелалгией обычно бывают эпизоды или «обострения» боли, продолжающиеся от нескольких минут до нескольких дней.
Обострения обычно начинаются с ощущения зуда, которое усиливается до боли, и с нежной пятнистой красной кожи, которая становится теплой или горячей на ощупь.
Другие симптомы могут включать:
- отек пораженной части тела
- потливость в пораженной области больше или меньше, чем обычно
- пурпурное изменение цвета при отсутствии обострения
триггеры для эритромелалгии
Симптомы эритромелалгии обычно возникают при повышении температуры тела.
Это может случиться:
- после тренировки
- при носке теплых носков, перчаток или тесной обуви
- после входа в теплую комнату
- при стрессе
- при употреблении алкоголя или острой пищи
- при обезвоживании
Что можно сделать, чтобы облегчить эритромелалгию
Охлаждение или приподнятие пораженной части тела может помочь облегчить симптомы эритромелалгии.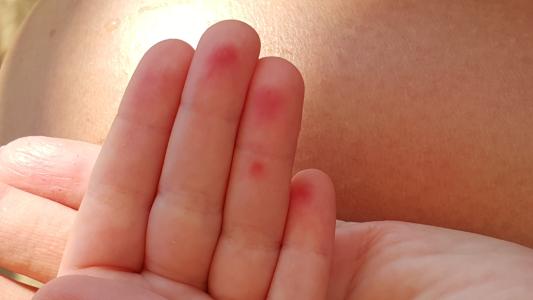
Кожу можно охладить с помощью вентилятора, прохладной воды, прохладной поверхности или прохладных гелевых пакетов.
Но избегайте использования льда или чего-либо слишком холодного и не замачивайте руки или ноги в течение длительного времени в холодной воде.
Это может привести к переохлаждению или повреждению кожи.
Также существует риск, что изменение температуры может вызвать обострение болезни, когда пораженный участок снова нагреется.
Лечение эритромелалгии
Лекарства для кожи
Было обнаружено, что некоторые лекарства, которые наносятся непосредственно на кожу (местные лекарства), помогают облегчить симптомы эритромелалгии.
Они могут быть в форме кремов, гелей, спреев или пластырей. Вам могут прописать крем или пластырь с капсаицином, чтобы сделать тепловые рецепторы вашей кожи менее чувствительными.
Местный анестетик, называемый лидокаином, также может быть прописан в форме крема, геля или спрея.
Врач общей практики сможет предоставить вам дополнительную информацию об этих лекарствах и о том, подходят ли они вам.
Вы также можете поговорить с фармацевтом о кремах с лидокаином.
Лекарства, принимаемые внутрь
Ряд различных лекарств, принимаемых внутрь (перорально), могут помочь облегчить симптомы эритромелалгии.
Возможно, вам придется попробовать несколько разных лекарств под наблюдением врача, прежде чем вы найдете то, которое лучше всего подойдет вам, или их комбинацию.
Варианты лечения также будут зависеть от типа вашей эритромелалгии.
Многие виды лечения требуют направления в специализированный центр, чтобы можно было тщательно контролировать преимущества и возможные побочные эффекты.
Типы лекарств, которые может прописать врач, включают:
- пищевые добавки, такие как магний, который может помочь открыть ваши кровеносные сосуды
- аспирин — используется только для взрослых, а не для детей
- противоэпилептические лекарства — такие как в виде габапентина или карбамазепина
- лекарства от артериального давления — лекарства, которые либо открывают ваши кровеносные сосуды и увеличивают кровоток, либо бета-блокаторы для уменьшения кровотока, в зависимости от причины вашей эритромелалгии
- низкие дозы антидепрессантов, таких как дулоксетин, венлафаксин, амитриптилин или нортриптилин
- болеутоляющие, отпускаемые только по рецепту
Лекарства, вводимые капельно
Если пероральные препараты не справляются с симптомами, вам могут ввести лекарство непосредственно в кровоток через капельницу (внутривенная инфузия).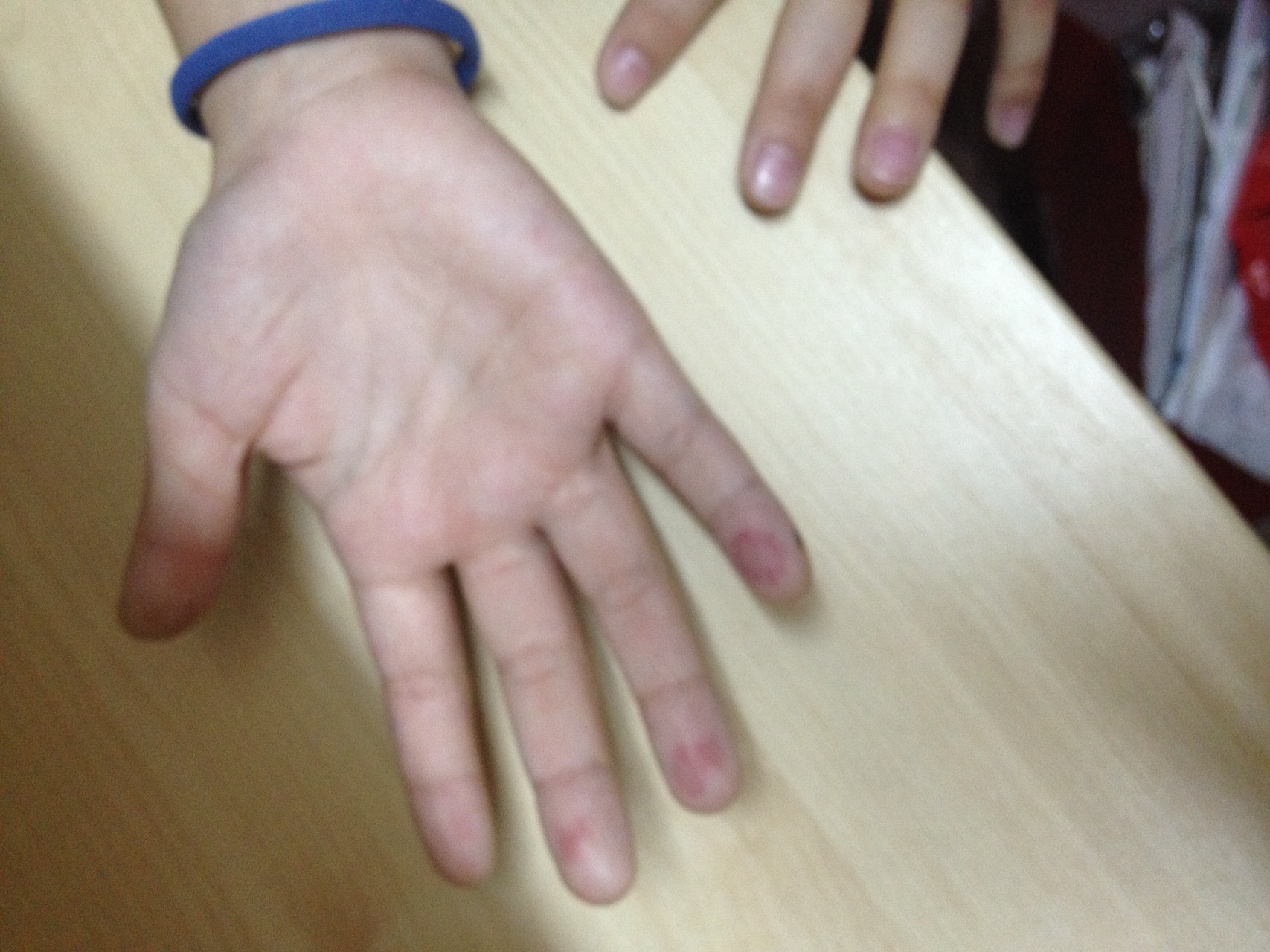
Лидокаин, местный анестетик, который может помочь при нервной боли, можно вводить таким образом. Но как долго это работает, зависит от людей.
Ваш врач объяснит вам эту процедуру и как к ней следует подготовиться.
Причины эритромелалгии
Причина эритромелалгии обычно неизвестна.
Но иногда это вызвано другим основным заболеванием или дефектным геном, унаследованным от родителя.
Другие заболевания
Эритромелалгия иногда возникает в результате основного заболевания, например:
Она также может быть вызвана некоторыми лекарствами. Ваш врач сможет предоставить вам дополнительную информацию по этому поводу.
Генетическая причина
У некоторых людей с эритромелалгией есть дефектный ген, вызывающий это состояние.
Эритромелалгия может передаваться в семье, когда дефектный ген передается (наследуется) от родителя к ребенку.
Дефектный ген вызывает изменения в способах доставки болевых сигналов в мозг, усиливая или усиливая их.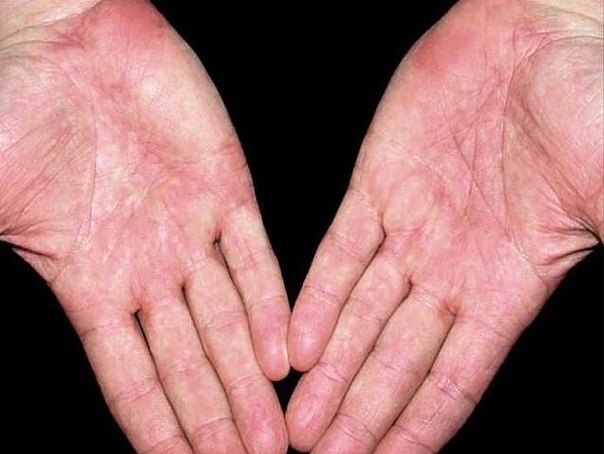
Дополнительная информация и поддержка
Специализированные центры в Великобритании
Организации, оказывающие поддержку
Национальная служба регистрации врожденных аномалий и редких заболеваний
Если у вас или у вашего ребенка эритромелалгия, ваша клиническая бригада передаст информацию в Национальную службу регистрации врожденных аномалий и редких заболеваний (NCARDRS).
NCARDRS помогает ученым искать более эффективные способы профилактики и лечения эритромелалгии.Вы можете отказаться от регистрации в любое время.
Последняя проверка страницы: 9 октября 2020 г.
Срок следующего рассмотрения: 9 октября 2023 г.
причин и лечение сыпи на ладонях | Columbia Asia Hospitals
В течение последнего месяца гигиене рук уделялось так много внимания из-за пандемии COVID-19. Также произошло огромное количество людей, страдающих от сыпи на ладонях.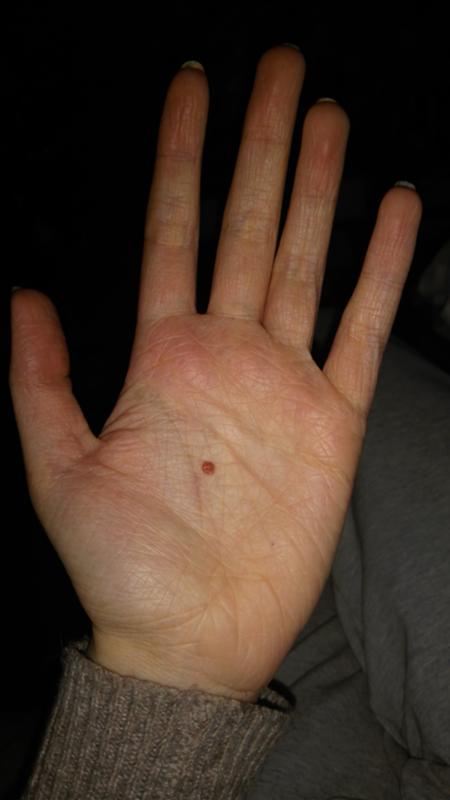 Это достаточное доказательство того, что именно эта область нашего тела наиболее подвержена всем опасным воздействиям как нашей физической, так и химической окружающей среды, помимо внутренней динамики нашего тела.Понимание причины и симптомов сыпи очень важно для лечения этого состояния. Сыпь может вызвать зуд, ожог или образование шишек на коже. Это может быть признаком инфекции или воздействия раздражителя. Может появиться сыпь по всему телу, в том числе на ладонях.
Это достаточное доказательство того, что именно эта область нашего тела наиболее подвержена всем опасным воздействиям как нашей физической, так и химической окружающей среды, помимо внутренней динамики нашего тела.Понимание причины и симптомов сыпи очень важно для лечения этого состояния. Сыпь может вызвать зуд, ожог или образование шишек на коже. Это может быть признаком инфекции или воздействия раздражителя. Может появиться сыпь по всему телу, в том числе на ладонях.
Любая сыпь на ладонях может быть вызвана внутренним или внешним фактором. Сыпь обычно сопровождается зудом, жжением, покраснением и шелушением кожи. В тяжелых случаях также могут быть трещины и небольшое кровотечение.
Когда пациент жалуется на сыпь, чрезвычайно важно составить очень подробную историю болезни, чтобы выявить возможные причины сыпи.
Существуют различные состояния, при которых на ладони может появиться сыпь. К наиболее частым из них относятся аллергическая реакция, сухость кожи, контактный дерматит, псориаз, заболевания рук, ног и рта, дисгидротическая экзема, импетиго и стригущий лишай.
Причины сыпи на ладонях различаются по степени тяжести, но большинство из них не является признаком более серьезного состояния здоровья.
Наиболее частые причины ладонной сыпи:
1. Чрезвычайно сухая кожа или дерматит:
Наиболее частая жалоба, наблюдаемая в наши дни, — это вспышка экземы. Основная причина — компульсивное и частое мытье рук, связанное со вспышкой вируса Короны. Если мы будем проявлять адекватную осторожность, использовать правильные продукты, неукоснительно и часто в течение дня увлажнять кожу густыми кремами на основе керамидов, мы не будем страдать от экземы, вызванной мытьем рук.Это также называется «экземой домохозяйки».
2. Аллергические или раздражающие реакции:
Это обе формы самой экземы из-за внутренних или внешних факторов. Наиболее частыми причинами могут быть простая ручная стирка, моющее средство, излишний контакт с водой. У некоторых людей также есть аллергия на цветы, к которым они прикасаются во время пуджи. Другими частыми причинами являются химические вещества, продукты для приготовления пищи, а также изменение погоды.
Другими частыми причинами являются химические вещества, продукты для приготовления пищи, а также изменение погоды.
3. Помфоликс:
Этот вид экземы обычно проявляется в виде крошечных пузырьков, заполненных жидкостью, по бокам пальцев рук или ног.Он имеет чрезвычайно зудящий характер, а также может вторично инфицироваться бактериями из-за того, что пациент постоянно царапается. Это очень часто встречается у пациентов, которые сильно потеют.
4. Псориаз:
Все мы знаем это как наследственное или спорадическое аутоиммунное заболевание. У пациентов на ладонях отчетливо видны чешуйчатые красные бляшки. Пациент может иметь или не иметь аналогичные поражения где-либо еще на его или ее теле. Обычно это проявляется зимой или в стрессовых условиях.
5. Бактериальные или грибковые инфекции:
Стригущий лишай является обычным явлением и вызывает сильный зуд с очень заметным кольцевидным выпуклым поражением с центральным просветом. Бактериальные / стафилококковые инфекции чаще встречаются у детей, поскольку они контактируют с большим количеством игровых материалов и товарищей по играм и не всегда могут сразу же мыть руки.
Бактериальные / стафилококковые инфекции чаще встречаются у детей, поскольку они контактируют с большим количеством игровых материалов и товарищей по играм и не всегда могут сразу же мыть руки.
У детей заразна вирусная инфекция, такая как болезнь рук, ягодиц, проявляющаяся типичными волдырями на ладонях и подошвах.
Консультация:
Избегание выявленных триггеров, хорошо увлажненная кожа, мягкие, но эффективные очищающие продукты, лекарства местного действия при необходимости, разумное использование всегда могут помочь справиться с сыпью на ладонях в зависимости от причины сыпи. Некоторые высыпания заживают сами по себе и не требуют лечения. Если вы начнете испытывать дополнительные симптомы в виде сыпи на ладонях или симптомы ухудшатся, рекомендуется посетить дерматолога.
высыпаний на руках — Американский остеопатический колледж дерматологии (AOCD)
Есть много способов получить сыпь на руках, но все они имеют некоторые общие черты. Кожа подвергается воздействию чего-то раздражающего. Реагирует сыпью. Экзема рук — это другое название того же явления.
Кожа подвергается воздействию чего-то раздражающего. Реагирует сыпью. Экзема рук — это другое название того же явления.
Большинство случаев сыпи на руках называется «контактным дерматитом», потому что они вызваны контактом с веществами, обнаруженными в окружающей среде. Сильные раздражители, такие как некоторые промышленные химикаты, кислоты или чистящие жидкости, являются очевидными причинами контактного дерматита. Чаще всего раздражитель слабее, и проблема начинается с сухости рук. Некоторые из наиболее распространенных раздражителей — это пересушивание из-за частого мытья рук, использования мыла, чистящих средств или даже ингредиентов в продуктах для кожи и личной гигиены.
Воспаление проявляется в виде покраснения, припухлости и зуда. Кожа теряет способность служить барьером и не пропускать внешний мир. Это позволяет проникать большему количеству внешних раздражителей. Пока все раздражители не будут удалены, кожа не заживет. Когда кожа становится красной и сухой, даже так называемые «безвредные» вещи, такие как вода и детские товары, могут еще больше раздражать кожу.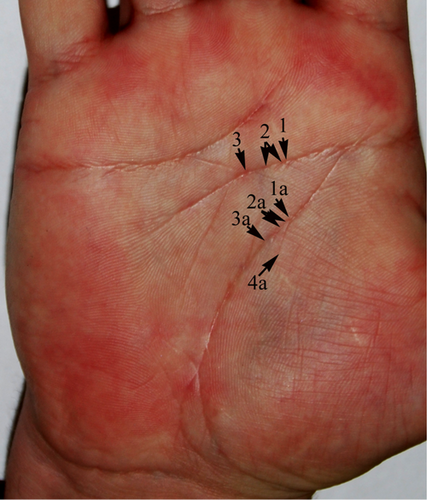 Это кумулятивный раздражающий дерматит, поскольку это не один большой раздражитель, а множество мелких.
Это кумулятивный раздражающий дерматит, поскольку это не один большой раздражитель, а множество мелких.
Склонность к кожным реакциям часто передается по наследству.Люди с этими тенденциями могут иметь в анамнезе сенную лихорадку и / или астму в сочетании с пищевой аллергией и кожное заболевание, называемое атопическим дерматитом или экземой . Их кожа может покраснеть и чесаться после контакта со многими веществами, которые могут не беспокоить кожу других людей.
Реже, некоторые случаи дерматита рук аллергические . Это означает, что после определенного периода воздействия вещество вызвало в коже чувствительность к этому и только к этому веществу.Виновником может быть что угодно, но резина, металлы и консерванты — обычное дело. Даже кремы для кожи по рецепту могут сделать это. Затем, когда кожа подвергается воздействию того же вещества, даже незначительно, она воспаляется. Пример аллергической реакции — дерматит, вызванный ядовитым плющом.
Наименее распространенные формы дерматита рук часто бывают самыми тяжелыми. Дисгидротический дерматит кистей рук образует волдыри под кожей, особенно на боковых сторонах пальцев и на ладонях.Он вырабатывается внутренними силами и, кажется, ухудшается от стресса. Гиперкератотическая экзема кистей рук с образованием толстых чешуек и трещин. Либо это могут быть формы псориаза, либо иногда псориаз может выглядеть одинаково. Они в большей степени вызваны внутренними причинами и часто также влияют на стопы.
Дерматологи используют комбинацию методов для лечения кожи. Вам выпишут рецептурную мазь или крем. Если через 7-10 дней кажется, что крем не помогает, обратитесь к врачу. Возможно, вам понадобится пероральный антибиотик при наличии инфекции.Пациентам с тяжелой сыпью на руках можно назначать перорально или инъекционно стероидов . Держите руки подальше от раздражителей. В следующем разделе объясняется, чего следует избегать, пока кожа заживает.
Следует избегать частого мытья рук и контакта с водой. Для этого защитите руки, используя перчатки и кремы в качестве барьеров. Пачкайте перчатки, а не руки. Снимите кольца, чтобы помыться, потому что они задерживают мыло и воду на коже. Используйте теплую воду и тщательно промойте после мытья с мылом.Используйте мягкое мыло (Dove, Basis, Olay, Cetaphil) или заменитель мыла (Cetaphil lotion, Oilatum-AD). Тщательно промокните кожу насухо.
Нанесите увлажняющий крем на еще влажную кожу. Повторяйте после каждого мытья рук, сразу после купания и после снятия перчаток. Основное правило для увлажняющих кремов: чем грязнее, тем лучше. Увлажняющие кремы лучше, потому что они гуще и дольше держатся на коже. Лосьоны, которые содержат в основном воду, наименее эффективны в качестве увлажняющих средств.
Надевайте водонепроницаемые перчатки при очистке и отжиме лимонов, апельсинов или грейпфрутов, чистке картофеля и работе с помидорами. Носите их для таких задач, как посуда, складывание белья (ткань впитывает влагу из рук), чистку овощей или работу с цитрусовыми или помидорами. Всегда заменяйте перчатки, в которых образовались дыры. У вас должно быть достаточно водонепроницаемых перчаток, чтобы внутренняя часть перчаток могла сохнуть между использованиями.
Всегда заменяйте перчатки, в которых образовались дыры. У вас должно быть достаточно водонепроницаемых перчаток, чтобы внутренняя часть перчаток могла сохнуть между использованиями.
Пластик или винил лучше латекса, а перчатки без пудры лучше, чем напудренные, при выборе перчаток для людей с чувствительными руками.Сверхпрочные виниловые перчатки лучше резиновых. Может возникнуть аллергия на резину. Кроме того, если на работе используются латексные перчатки, имейте в виду, что продукты на основе вазелина и некоторые другие могут их повредить. При ношении латексных перчаток обязательно используйте одобренный увлажняющий крем. Купите от 3 до 6 пар и разместите их в удобных местах, например на кухне, в ванной или в прачечной. Надевайте кожаные или прочные тканевые перчатки, когда выполняете работу по дому и в саду без промокания.
Под водонепроницаемыми перчатками настоятельно рекомендуется использовать тонкие белые хлопковые перчатки в качестве впитывающей прокладки.Хлопковые перчатки также можно носить одни в течение дня, чтобы защитить руки от раздражения. Эти хлопковые перчатки следует часто стирать. Действительно может помочь жирная мазь (рецептурный или белый вазелин, «Вазелин»), нанесенная на руки и накрытая на ночь хлопковыми перчатками.
Эти хлопковые перчатки следует часто стирать. Действительно может помочь жирная мазь (рецептурный или белый вазелин, «Вазелин»), нанесенная на руки и накрытая на ночь хлопковыми перчатками.
Не трогайте свободные концы кожи. Эти свободные концы лучше всего обрезать маленькой кусачкой для ногтей или ножницами. Болезненные слюны и трещины можно заделать с помощью «New Skin» (или, если очень осторожно, клея Krazy).Мелкие повторяющиеся трения с инструментами или бумагой являются для некоторых основной проблемой. Беречь руки от холода, сухого воздуха и ветра. Защищайте руки не менее четырех месяцев после заживления дерматита. Кожа восстанавливается долго, и если не соблюдать осторожность, дерматит может повториться.
Терапия серьезных проблем
Ультрафиолетовое излучение с лекарством под названием псорален и без него очень эффективно даже в самых тяжелых случаях. В препарате PUVA для местного применения псорален наносится на руки перед тем, как поместить их под УФ-А излучение, что делает кожу более чувствительной к свету.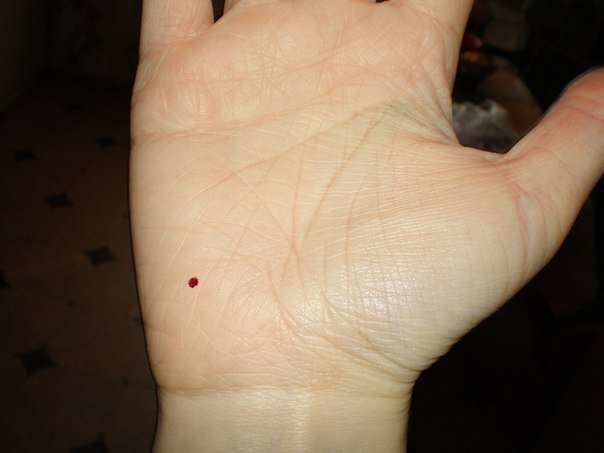 В результате клетки аллергии на коже изменяются. Это временно контролирует аллергию.
В результате клетки аллергии на коже изменяются. Это временно контролирует аллергию.
Другая терапия, используемая для модификации клеток, участвующих в воспалении, — это лучевая терапия Гренца . Это более старое, безопасное и эффективное лечение. Гренц-луч — это форма черного света, энергия которого граничит с рентгеновскими лучами, но не проникает за пределы кожи. Обе процедуры требуют нескольких сеансов и выполняются в дополнение ко всем другим методам лечения и мерам предосторожности.После завершения терапевтический эффект может длиться до 6 месяцев.
При пузырчатом или мокнущем дерматите рук могут быть назначены компрессы. После того, как острое состояние пройдет примерно через неделю, прекратите замачивания и нанесите рецептурные кремы и рекомендованные увлажняющие средства. Рецидивы все равно появятся, и лечение можно будет повторить.
Вернуться к индексу
Медицинская информация, представленная на этом сайте, предназначена только для образовательных целей и является собственностью Американского остеопатического колледжа дерматологии.