Липопротеин (a)
Общая информация об исследовании
Липопротеин (а) представляет собой уникальный макромолекулярный комплекс, состоящий из липопротеина низкой плотности (ЛПНП) и гидрофильного гликопротеина, называемого аполипопротеином (а) – апо (а). Апо (а) соединен с ЛПНП с помощью дисульфидной связи. Структура ЛП (а) сходна со структурой ЛПНП: на эфиры холестерина приходится 46 % массы ЛП (а), доля белковых компонентов составляет от 17 до 29 %, фосфолипидов – 17-24 %, свободного холестерина – 6-9 % и триглицеридов – 4-8 %. Несмотря на сходство с ЛПНП, ЛП (а) не взаимодействует с рецепторами ЛПНП на гепатоцитах и не удаляется печенью. Существует около 35 разных изоформ ЛП (а), которые различаются по количеству структурных повторов в белке апо (а), поэтому молекулярный вес апо (а) варьируется от 300 до 800 кДа, а изоформы ЛП (а) делятся на малые и крупные. Малые изоформы, с небольшим количеством структурных повторов в белке апо (а) (менее 22), обладают наиболее выраженным проатерогенным потенциалом.
Уровень ЛП (а) является генетически обусловленной особенностью. К 2 годам он достигает стабильных значений и остается постоянным в течение всей жизни. Концентрация ЛП (а) значительно варьируется у разных людей, при этом разница может достигать 1000 раз. Также отмечены значительные отличия в концентрации ЛП (а) у представителей разных популяций. Так, например, у коренных представителей Испании, Японии, Франции уровень ЛП (а) гораздо ниже, чем у представителей Индии и африканских государств. Считается, что такие различия обусловлены генетическими причинами, а также в некоторой степени питанием. Доказано, что потребление в пищу избыточного количества трансизомеров жирных кислот, как в национальных кухнях африканских государств (в основном в жареной пище), увеличивает концентрацию ЛП (а) на 25-50 %.
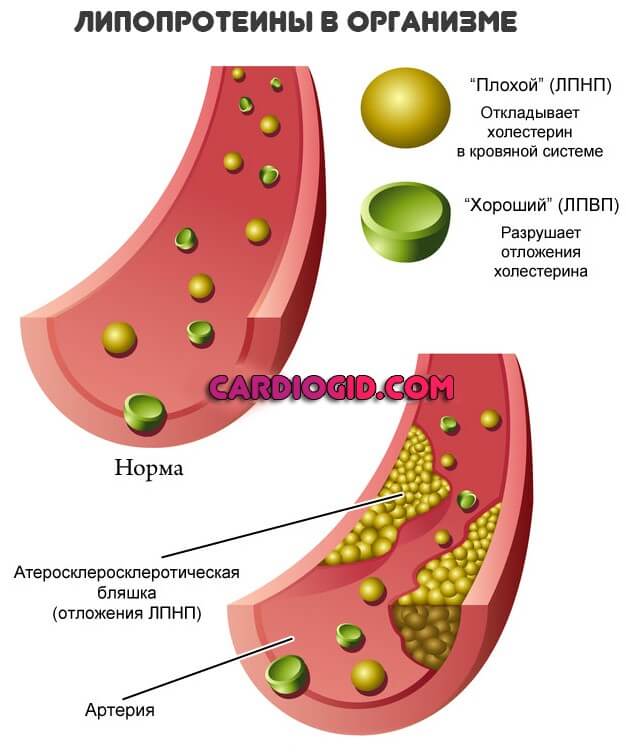
ЛП (а) участвует в формировании и росте атеросклеротической бляшки: он стимулирует движение моноцитов, окисление ЛПНП и захват окисленных ЛПНП макрофагами, а также способствует разрастанию гладкомышечных клеток. Поэтому пациенты с повышенной концентрацией ЛП (а) находятся в группе риска по развитию раннего атеросклероза и его клинических проявлений – ишемической болезни сердца (ИБС) и цереброваскулярной болезни (ЦВБ).
Поэтому пациенты с повышенной концентрацией ЛП (а) находятся в группе риска по развитию раннего атеросклероза и его клинических проявлений – ишемической болезни сердца (ИБС) и цереброваскулярной болезни (ЦВБ).
ЛП (а) препятствует фибринолизу – процессу растворения сгустков крови. Кроме того, ЛП (а) подавляет трансформирующий фактор роста ?, что связано с дестабилизацией атеросклеротической бляшки и риском острого тромбоза. Поэтому пациенты с повышенной концентрацией ЛП (а) находятся в группе риска по развитию осложнений ИБС и ЦВБ, а именно инфаркта миокарда (ИМ) и инсульта.
Увеличение количества ЛП (а) характеризуется аутосомно-доминантным типом наследования. Например, уровень ЛП (а) у детей, у родителей которых рано началась ИБС, в 2-3 раза выше по сравнению с детьми, чьи родители здоровы.
Повышенный уровень ЛП (а) ассоциирован с тяжелыми формами атеросклероза: множественным поражением коронарных сосудов, развитием значительного стеноза. Ни один из других липидных показателей не обладает таким влиянием на развитие ИБС.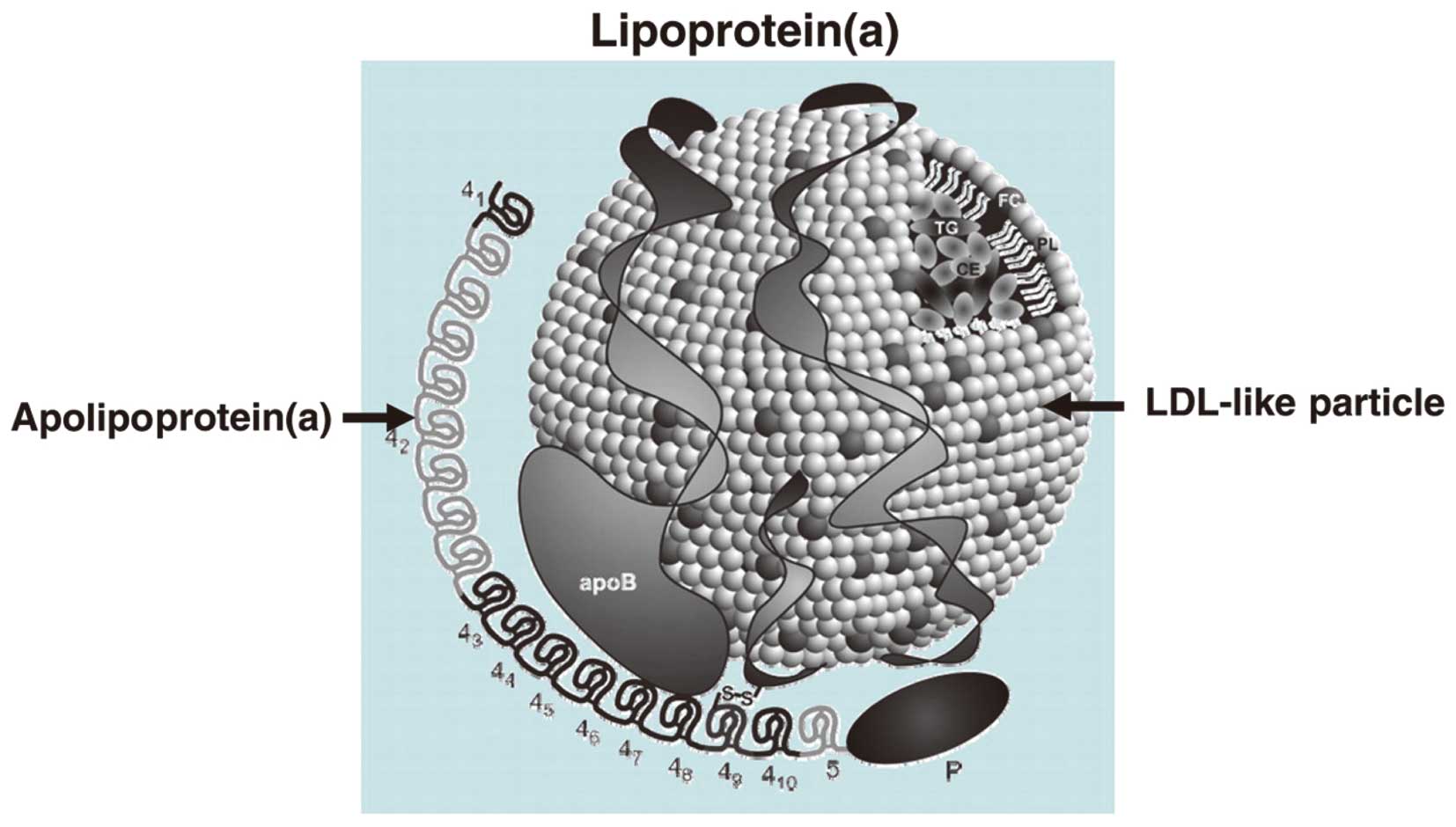 Это обстоятельство позволяет считать ЛП (а) маркером ранних и тяжелых форм ИБС, причем независимым от других факторов риска – то есть у пациента без традиционных факторов риска (некурящего, без отклонений в липидограмме, не страдающего артериальной гипертензией и сахарным диабетом), но с повышенным ЛП (а) повышен риск развития ИБС. В отсутствие дополнительных факторов чрезмерное содержание ЛП (а) увеличивает риск ИБС в 1,8-2 раз (для сравнения артериальная гипертензия – в 1,2 раза, а курение в 3,6 раз). Поэтому уровень ЛП (а) необходимо контролировать людям с отягощенным наследственным анамнезом по ранним формам ИБС даже при отсутствии у них традиционных факторов риска.
Это обстоятельство позволяет считать ЛП (а) маркером ранних и тяжелых форм ИБС, причем независимым от других факторов риска – то есть у пациента без традиционных факторов риска (некурящего, без отклонений в липидограмме, не страдающего артериальной гипертензией и сахарным диабетом), но с повышенным ЛП (а) повышен риск развития ИБС. В отсутствие дополнительных факторов чрезмерное содержание ЛП (а) увеличивает риск ИБС в 1,8-2 раз (для сравнения артериальная гипертензия – в 1,2 раза, а курение в 3,6 раз). Поэтому уровень ЛП (а) необходимо контролировать людям с отягощенным наследственным анамнезом по ранним формам ИБС даже при отсутствии у них традиционных факторов риска.
С другой стороны, сочетание повышенной концентрации ЛП (а) и других неблагоприятных факторов гораздо больше увеличивает риск ИБС. Например, повышение ЛП (а) вкупе с чрезмерным уровнем липопротеинов низкой плотности увеличивает риск развития ИБС в 12 раз, а вкупе с гипергомоцистеинемией – в 30 раз. Поэтому пациентов с «традиционными» факторами риска проверяют на ИБС, назначая анализ на ЛП (а), чтобы дать наиболее точный прогноз заболевания и разработать оптимальную тактику лечения пациента.
Избыток ЛП (а) связан с риском инфаркта миокарда (ИМ) даже у пациентов с минимальными изменениями на ангиограмме. Первый ИМ у пациентов с повышенным ЛП (а) случается в 40-50 лет, что на 10-20 лет раньше, чем из-за других факторов риска. Выявлена обратная зависимость между степенью повышения ЛП (а) и возрастом, когда случается первый ИМ. К тому же высокий уровень ЛП (а) часто связан с развитием повторных ИМ. Поэтому пациентам, перенесшим ИМ в молодости, необходимо проверять уровень ЛП (а) в дальнейшем.
ЛП (а) способен откладываться в стенке поврежденного сосуда, индуцировать и поддерживать воспаление. Кроме того, он мощный стимулятор продукции тромбоцитарного фактора роста B, связанного с развитием рестеноза после операции ангиопластики. Высокий уровень ЛП (а) связан с большей вероятностью рестеноза после проведения ангиопластики и аортокоронарного шунтирования.
Стоит отметить, что ЛП (а) является фактором риска развития транзиторной ишемической атаки и раннего ишемического и геморрагического инсульта, а также инсульта у детей.
Высокая концентрация ЛП (а) приводит к эндотелиальной дисфункции (проявляющейся увеличением проницаемости эндотелия) и, как следствие, к заболеваниям периферических сосудов, причем вероятность их развития у пациентов с повышенным ЛП (а) даже выше, чем у страдающих сахарным диабетом.
Повышение уровня ЛП (а) имеет наибольшее прогностическое значение для пациентов с наследственной предрасположенностью к раннему развитию атеросклероза и для пациентов до 45 лет.
В силу генетических причин повышенного уровня ЛП (а) добиться его значительного понижения практически невозможно. Традиционные подходы, такие как физические нагрузки, уменьшение потребляемых калорий, применение гиполипидемических средств, влияют, например, на уровень холестерина-ЛПНП, но не на ЛП (а). В связи с этим лечение пациентов с повышенным уровнем ЛП (а) направлено на коррекцию традиционных факторов риска, в первую очередь на снижение холестерина ЛПНП. Поэтому, чтобы дать прогноз заболевания и выработать тактику лечения пациента, анализ на ЛП (а) необходимо сочетать с некоторыми другими лабораторными тестами, а также с инструментальными исследованиями.
Для чего используется исследование?
- Чтобы оценить риск развития ранних и тяжелых форм ИБС, ЦВБ и заболеваний периферических сосудов, а также их осложнений – инфаркта миокарда (ИМ), ишемического и геморрагического инсульта и острой артериальной непроходимости.
- Для выяснения причин ранних форм ИБС, ЦВБ и заболеваний периферических сосудов (в возрасте до 45 лет), особенно при отсутствии «традиционных» факторов риска.
- Для выяснения причины тяжелого течения ИБС, ЦВБ и заболеваний периферических сосудов: множественного поражения коронарных сосудов, значительного стеноза и вовлечения сосуда на большом протяжении, особенно при отсутствии «традиционных» факторов риска.
- Чтобы определить вероятность развития рестеноза после ангиопластики и аортокоронарного шунтирования.
- Чтобы определить причину неэффективности гиполипидемической терапии.
Когда назначается исследование?
- При наследственной предрасположенности к развитию ранних форм ИБС, ЦВБ или заболеваний периферических сосудов.

- При наличии других (традиционных) факторов риска ИБС, ЦВБ и заболеваний периферических сосудов.
- Если пациент уже страдал от ИБС, ЦВБ и заболеваний периферических сосудов в возрасте до 45 лет.
- При тяжелом течении ИБС, ЦВБ и заболеваний периферических сосудов.
- При планировании операций по восстановлению коронарного кровотока.
- При возникновении рестеноза после операций по восстановлению коронарного кровотока.
что это, что делать при повышенном уровне Lp(a)
Анализ крови на липопротеин (а) рекомендуется проводить людям с отягощенным семейным анамнезом, связанным с гиперхолестеринемией. Разберемся, что из себя представляет это вещество. И главное – что делать, если у вас липопротеин (а) оказался повышен.
Липопротеин (а) — что это такое
Липопротеин (а), сокращение ЛП(а), является веществом из подкласса липопретеинов плазматической части крови. По химической структуре он схож с липопротеинами низкой плотности. В отличие от ЛПНП липопротеин (а) имеет в своем составе дополнительный связывающий белок аполипопротеин (а). Апо(а) у каждого человека индивидуален. Он может различаться по плотности и синтезу.
По химической структуре он схож с липопротеинами низкой плотности. В отличие от ЛПНП липопротеин (а) имеет в своем составе дополнительный связывающий белок аполипопротеин (а). Апо(а) у каждого человека индивидуален. Он может различаться по плотности и синтезу.
Роль липопротеина (а) в физиологических процессах человеческого организма еще досконально не изучена. Липопротеин (а) известен лишь как маркер риска атеросклероза и ишемической болезни сердца. Синтез ЛП (а) происходит в клетках печени. Уровень липопротеина (а) обусловлен генетически. Его окончательное формирование завершается ко второму году жизни человека. Затем он имеет одинаковые показатели на протяжении всей жизни.
Ученые доказали, что ЛП (а) по своей структуре похож на плазминоген. В связи с этим он имеет схожесть с внеклеточным матриксом. Именно это свойство позволяет ему ускоренно накапливаться в сосудистой стенке. В дальнейшем возникает окисление этих отложений и перерождение в атеросклеротическую бляшку.
Избыток ЛП(а) блокирует процесс фибринолиза, то есть физиологическое разрушение кровяных сгустков. Из-за чего повышается риск закупоривания сосудов тромбами. Как следствие, нарушается кровоснабжение органов и возникают очаги некротизатиции, проще говоря, инфаркты.
Читайте также: Что такое холестерин липопротеинов низкой плотности (ЛПНП, LDL)?
Сравнение ЛПНП и липопротеина(a)
Анализ на Lipoprotein (a)
Показания к проведению анализа определяются лечащим врачом на основании анамнестических сведений о человеке и физикального обследования. К основным показаниям относятся:
- Семейная гиперлипидемия.
- Симптоматика ранней ИБС без признаков повышенного холестерина.
- Стенозирование сосудов головного мозга, инсульт в анамнезе.
- Повторная закупорка имплантов после коронарного шунтирования.
Для подготовки к анализу крови на уровень ЛП (а) необходимо придерживаться голодания 8-14 часов до похода в лабораторию. Также за день до процедуры избегайте чрезмерные физические нагрузки и состояния эмоционального перенапряжения. Стоит отказаться от алкоголя накануне. Венозная кровь используется как материал для сдачи. Далее кровь центрифугируется для отделения плазматической части, которая, собственно, и подвергается диагностике.
Также за день до процедуры избегайте чрезмерные физические нагрузки и состояния эмоционального перенапряжения. Стоит отказаться от алкоголя накануне. Венозная кровь используется как материал для сдачи. Далее кровь центрифугируется для отделения плазматической части, которая, собственно, и подвергается диагностике.
Для полноты картины также необходима развернутая липидограмма. Повышенный уровень липопротеинов низкой плотности и снижение концентрации холестерина высокой плотности прямо взаимосвязаны с наличием высоких показателей липопротеина (а). Совокупность отклонений этих параметров указывает на наличие повышенного риска развития патологических процессов в сердечно-сосудистой системе.
Часто при анализе липидного обмена в списке нет Липопротеина(а). Обязательно добавьте этот показатель для проверки.
Измерение уровня этого белка используется врачами и для контроля успешности терапии гиперхолестеринемии. Если снижение холестерина препаратами не дает хороших результатов, то часто причина кроется именно в генетически обусловленном высоком уровне липопротеина (а).
Нормы и расшифровка результатов
Концентрация белка непосредственно отражает степень прогрессирования атеросклеротической болезни. Повышенный риск атеросклероза отмечается при наличии показателя уже от 20 мг/дл. Крайне высокий риск – показатель более 40 мг/дц. При этом важное уточнение: повышенные значения опасны при дефиците витаминов B3 (никотиновая кислота) и C.
Пересчёт единиц: мг/дл х 0,01 => г/л.
Увеличение значений липопротеина (а) также свойственно для следующих состояний:
- Сахарный диабет.
- Прогрессирующий гипотиреоз.
- Хроническая форма почечной недостаточности.
- Протеинурия, обусловленная нефротическим синдромом.
- Никотиновая зависимость.
- Период беременности.
- Инфекционные заболевания и воспалительные процессы.
Так как уровень этого белка имеет генетическую подоплеку и является константным, снизить его классическими антиатерогенными методами не удастся. Чтобы снизить липопротеин (а) имеется единственный действенный способ – экстракорпоральная плазмофильтрация. То есть очищение крови специальным аппаратом от избытка белка. К таким методикам также относится гепарин-LDL преципитация. Еще вариантом лечения может быть применение витаминов B3 и C вместе с препаратами для уменьшения клейкости Lp(a).
Чтобы снизить липопротеин (а) имеется единственный действенный способ – экстракорпоральная плазмофильтрация. То есть очищение крови специальным аппаратом от избытка белка. К таким методикам также относится гепарин-LDL преципитация. Еще вариантом лечения может быть применение витаминов B3 и C вместе с препаратами для уменьшения клейкости Lp(a).
Повышенному ЛП (а) также может сопутствовать пониженный уровень «хорошего» холестерина. Его выработку необходимо стимулировать качественным питанием. Здоровый образ жизнедеятельности традиционно оказывает позитивное воздействие на все системы организма, в том числе и на липидный статус.
Для точной интерпретации лабораторных исследований необходимо обратиться доктору. А он, в свою очередь, разработает оптимальную схему лечения и профилактики, оптимальную для вашего состояния здоровья.
Читайте также: Что такое атеросклероз сосудов? Признаки, причины и методы лечения [инфографика]
Липопротеин (а) является очень важным параметром для ранней диагностики атеросклеротической болезни.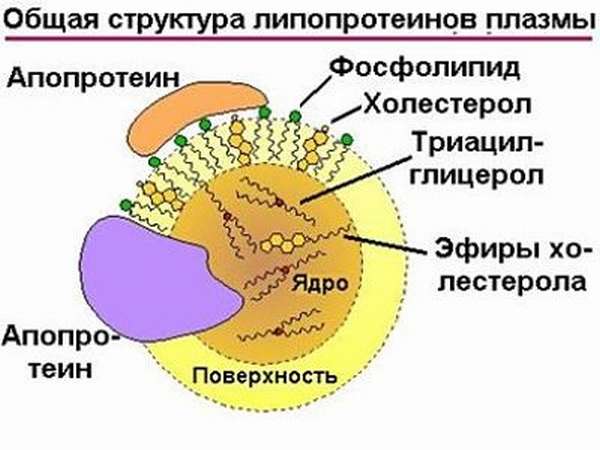 Определение уровня этого белка является дополнительным диагностическим параметром для составления комплексной схемы лечения и профилактики развития более серьезных патологических изменений.
Определение уровня этого белка является дополнительным диагностическим параметром для составления комплексной схемы лечения и профилактики развития более серьезных патологических изменений.
норма, повышение, диагностика и расшифровка
Анализ крови на уровень липопротеина А проводится по медицинским показаниям. Такое исследование не входит в комплекс мер при общей диспансеризации. В зависимости от того какие результаты будут получены, врач оценит состояние пациента и при необходимости назначит лечение.Что означает липопротеин А?
Липопротеин А — липопротеин плазмы крови
Липопротеин А — это подкласс липопротеинов, которые присутствуют в плазме крови и являются фактором риска патологий сердечно-сосудистой системы, в том числе и ишемического поражения сердечной мышцы. По своей структуре и строению вещество близко к липопротеинам низкой плотности. Определение показателя вещества требуется для оценки риска болезней сердца и сосудов наследственной природы.
Роль и функции его в организме
Роль вещества в организме человека не установлена.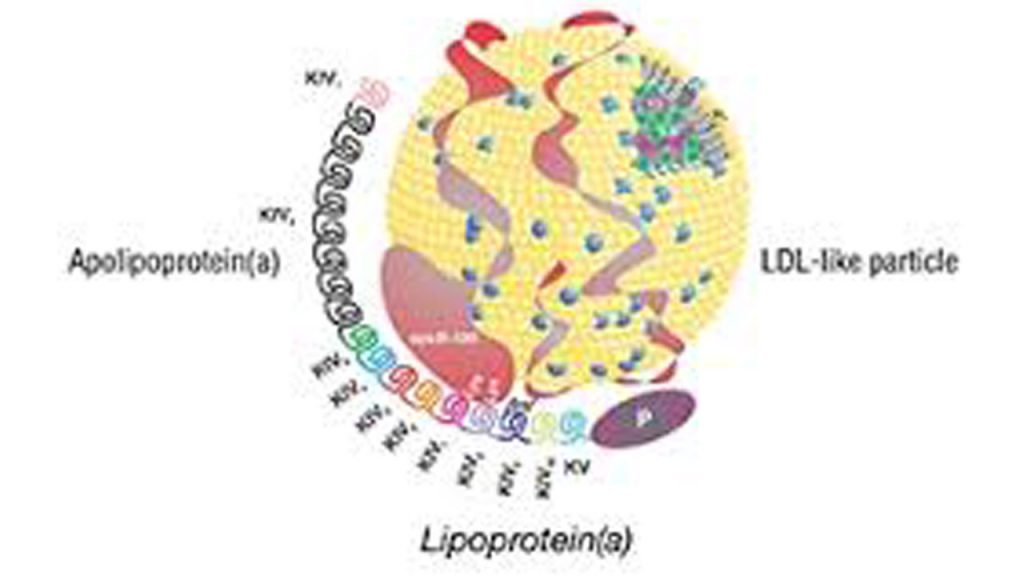 Врачи отмечают, что у ряда лиц данное вещество совершенно отсутствует, и при этом их самочувствие полностью нормально, а риски развития болезней сердца находятся в средних пределах. Часть медиков предполагает, что липопротеин А в некоторой степени участвует в процессах обмена холестерина в организме и отчасти задействован в свертывании крови. В то же время, так как при его отсутствии состояние не страдает, можно говорить о том, что вещество не относится к активному участнику обменных процессов.
Врачи отмечают, что у ряда лиц данное вещество совершенно отсутствует, и при этом их самочувствие полностью нормально, а риски развития болезней сердца находятся в средних пределах. Часть медиков предполагает, что липопротеин А в некоторой степени участвует в процессах обмена холестерина в организме и отчасти задействован в свертывании крови. В то же время, так как при его отсутствии состояние не страдает, можно говорить о том, что вещество не относится к активному участнику обменных процессов.
Нормальные показатели липопротеина А
Для липопротеина А характерны свои нормальные значения
В норме показатели липопротеина А должны находиться в пределах от 0 до 14 мг/дл. Этот показатель одинаков для обоих полов. Возраст также не влияет на картину крови в отношении липопротеина А.
В ряде случаев возможно выявление ложноположительного результата исследования. Произойти это может по трем причинам:
- чрезмерное употребление алкоголя — если человек часто и помногу употребляет алкогольные напитки, даже не крепкие, риск появления у него нарушений показателей в картине крови в значительной степени возрастает при отсутствии болезней;
- резкое снижение веса — при этом, как только организм восстановится после стресса, картина крови войдет в норму;
- употребление в пищу чрезмерно большого количества транс-жиров.

В остальных случаях отклонение от нормы будет не ложным результатом, а состоянием, при котором требуется лечение.
Повышение липопротеина А: причины
В постменопаузальный период уровень показателя повышается
Обязательно происходит повышение показателя у лиц, которые по состоянию здоровья находятся на процедуре гемодиализа из-за невозможности почками выполнять свои функции полноценно. Связано это с тем, что почки выводят из организма излишки соединения, а если они не работают как надо, вещество начинает накапливаться в организме. Также повышение уровня липопротеина А отмечается в следующих случаях:
- гипотиреоз;
- острые инфекционные патологии;
- период постменопаузы;
- сахарный диабет — из-за поражения почек, имеющего место при этой патологии;
- генетическая предрасположенность к повышенному уровню холестерина, которая называется семейная гиперхолестеринемия.
В зависимости от того насколько высоким оказывается уровень липопротеина, врач определяет и степень риска развития патологий сердца.
Чем выше показатель, тем чаще пациенту требуется проверять здоровье сердечной мышцы и сосудов для своевременного выявления болезней, если они возникнут.
Исследование на липопротеин А: показания
Тест на липопротеин А имеет свои показания
Обязательным является проведение анализа на уровень липопротеина А при повышении значений ЛПНП. Также рекомендуется проверить показатель в таких случаях:
- оценка риска появления патологий сердца у лиц в возрасте младше 45 лет;
- определение причин раннего формирования ишемии сердца и особенно тяжелого течения патологии;
- выявление причины множественного атеросклероза сосудов, если для него нет типичных предпосылок;
- определение степени риска возникновения повторного стеноза сосудов после проведения шунтирования;
- выявление причины, по которой терапия с использованием гиполипидемических препаратов оказывается не эффективной.
Также анализ входит в обязательную подготовку пациента к коронарному шунтированию.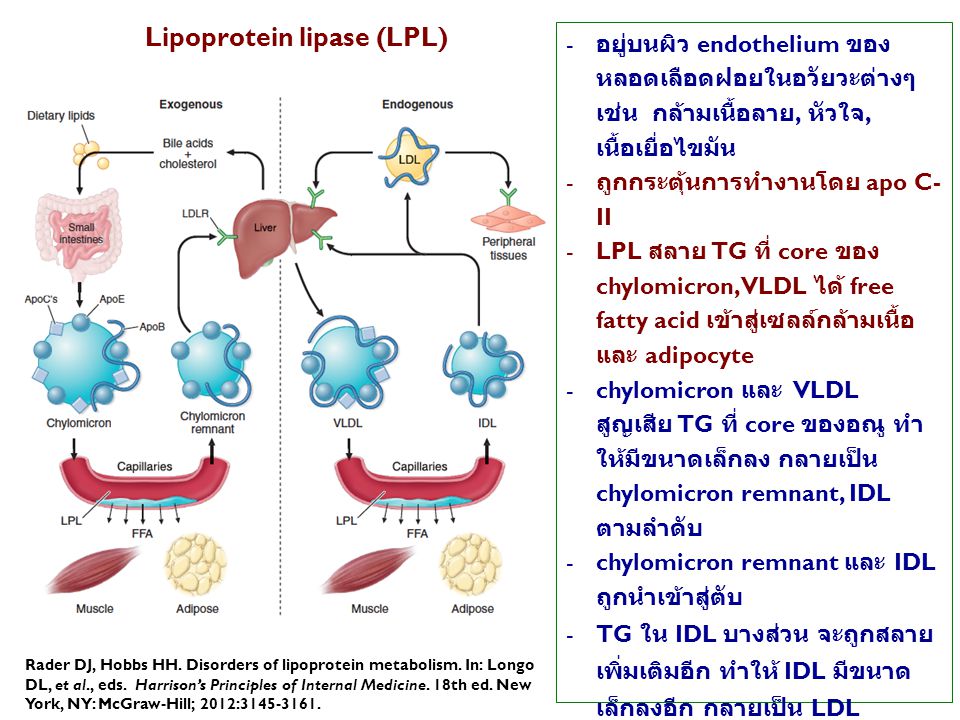
Подготовка к исследованию
Правильная подготовка обеспечивает верный результат
Для исследования берется венозная кровь. До сдачи анализа требуется выдержать голодный период в 12 часов. За полчаса до исследования необходимо полностью исключить физические нагрузки, из-за чего стоит прийти немного заранее и посидеть после дороги. Курение запрещается за 2 часа до сдачи крови.
Расшифровка результатов исследования
При расшифровке результатов анализа оценивается риск развития болезней сердца. При этом пользуются таким параметрами:
- до 14 мг/дм — оптимальное показание, при котором риск минимален;
- до 30 мг/дл — средний риск;
- до 50 мг/дл — высокая вероятность болезни;
- более 50 мг/дл — особо высокая вероятность болезни.
Правильно интерпретировать результаты исследования, учитывая индивидуальные особенности пациента, может только врач.
КМН — Липопротеин (a), ЛП(а)
Структура липопротеина (a)
Исторически, деление липопротеинов на разные категории основано на различной плотности липопротеиновых частиц, определяемой ультрацентрифугированием:
- хиломикроны (chilomicrons)
- липопротеины очень низкой плотности (VLDL, ЛОНП)
- липопротеины промежуточной плотности (IDL, ЛПП)
- липопротеины низкой плотности (LDL, ЛПНП)
- липопротеины высокой плотности (HDL, ЛПВП)
- липопротеины (a) (Lp (a))
По плотности липопротеина (a) (Lp(a)) близки к HDL.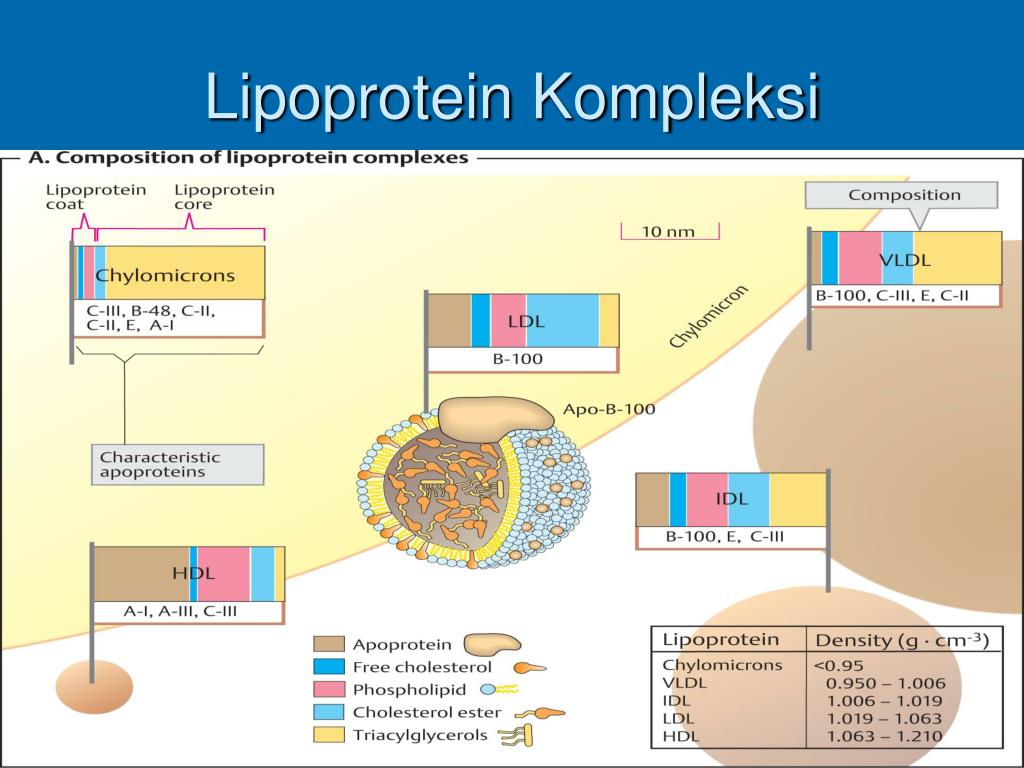 По электрофоретической подвижности — к VLDL. Структурно же частицы Lp(a) сходны с LDL.
По электрофоретической подвижности — к VLDL. Структурно же частицы Lp(a) сходны с LDL.
Частица ЛП(a) состоит из холестерина, триглицеридов, Апо В, фосфолипидов и аполипопротеина Апо(а). Они имеют сходный с LDL состав липидов и, также как и LDL, содержат 1 молекулу белка apo-B в каждой частице. Но белковая часть Lp(a) содержит еще и особый, присущий только этим липопротеинам, белок – аполипопротеин Апо(a).
Аполипопротеин Апо(а) — это большой гидрофильный и высокогликозилированный белок, который по составу похож на плазминоген. Аполипопротеин Апо(а) состоит из доменов, называемых «kringle», (крендель, англ.), которые, собственно, и сходны с аналогичными доменами плазминогена. Аполипопротеин Апо(а) состоит из неактивного протеазного домена, одного домена kringle V и разного количества доменов kringle IV.
У разных индивидов в гене, кодирующем аполипопротеин Апо(а), может быть разное (от 12 до 51) количество фрагментов ДНК, кодирующих домен аполипопротеина Апо(а).
Количество доменов «kringle» в Апо(а), таким образом, предопределяется генетически и может варьировать от 12 до 51. В результате в популяции наблюдается значительный полиморфизм и по размеру белка, и по размеру частиц ЛП(а). И поэтому молекулярная масса белка аполипопротеина Апо(а) у разных лиц может составлять от ~280 до 800 кДа; сейчас известны 34 изоформы ЛП(а).
Предполагается, что ген аполипопротеина Апо(а) произошёл в результате повторов некоторых частей гена плазминогена, причем оба гена тесно связаны друг с другом.
Аполипопротеин Апо(а) синтезируется в печени и связывается за счёт дисульфидной связи с вновь синтезированным апоВ-100. Так как оба белка взаимодействуют своими С-концевыми участками, апо В теряет аффинность к своему рецептору (ЛПНП-рецептор). Катаболизм ЛП(а), в отличие от других липопротеинов, происходит в почках, а не в печени.
В аполипопротеине Апо(а) домены kringle организованы в особый белковый «мотив», состоящий из трех петлевидных структур, стабилизированных тремя дисульфидными связями. Такой «мотив» содержится также в большом количестве белков, кодируемых генами семейства протромбинов, включающих протромбин, плазминоген, фактор роста гепатоцитов, урокиназу, фактор XII, тканевой активатор плазминогена.
Такой «мотив» содержится также в большом количестве белков, кодируемых генами семейства протромбинов, включающих протромбин, плазминоген, фактор роста гепатоцитов, урокиназу, фактор XII, тканевой активатор плазминогена.
Плазминоген — это предшественник (профермент) плазмина, основного фермента, расщепляющего фибриновые сгустки. Выяснилось что размер аполипопротеина (а) определяет концентрацию ЛП(а) в плазме. Чем меньше размер аполипопротеина Апо(а), т.е. чем меньше в нем доменов «kringle IV», тем выше уровень ЛП(а) в плазме и наоборот, чем длиннее молекула аполипопротеина Апо(а) – тем меньше концентрация ЛП(а).
В целом, уровень синтеза аполипопротеина Апо(а) определяется тем, как быстро секретируются его изоформы. Меньшие изоформы аполипопротеина Апо(а) секретируется быстрее и поэтому уровень ЛП(a) в плазме обратно пропорционален размеру аполипопротеина Апо(а).
Уровень липопротеина (a) в разных популяциях
Уровень ЛП(а) в крови определяется генетически — длиной гена, кодирующего аполипопротеин Апо(а). Как указывалось, в человеческой популяции существует много аллелей (различных вариантов) гена аполипопротеина Апо(а), которые кодируют разное количество доменов kringle IV. В общем, концентрация ЛП(а) у разных лиц может находиться в диапазоне от <0,1 до >200 мг/дл и варьировать в 1000 раз. Африканцы отличаются повышенной концентрацией ЛП(а), которая в среднем в 7 раз превышает уровень ЛП(а) в европейской и азиатской популяциях.
Как указывалось, в человеческой популяции существует много аллелей (различных вариантов) гена аполипопротеина Апо(а), которые кодируют разное количество доменов kringle IV. В общем, концентрация ЛП(а) у разных лиц может находиться в диапазоне от <0,1 до >200 мг/дл и варьировать в 1000 раз. Африканцы отличаются повышенной концентрацией ЛП(а), которая в среднем в 7 раз превышает уровень ЛП(а) в европейской и азиатской популяциях.
Начиная с раннего детства концентрация ЛП(a) возрастает, достигает плато к зрелости и остается потом практически неизменной. Дальнейшее повышение уровня ЛП(а) наблюдается только у женщин в постменопаузе.
Роль липопротеина (a) в патологии
Высокий уровень ЛП(а) — это фактор риска ишемической болезни сердца атеросклероза, тромбоза и инсульта. Высокий уровень ЛП(а) подобно высокому уровню ЛПНП предопределяет риск развития раннего атеросклероза. Так как ЛП(а) структурно очень близок к плазминогену, ЛП(а) обладает высоким сродством к внеклеточному матриксу и быстро накапливается в стенке сосудов.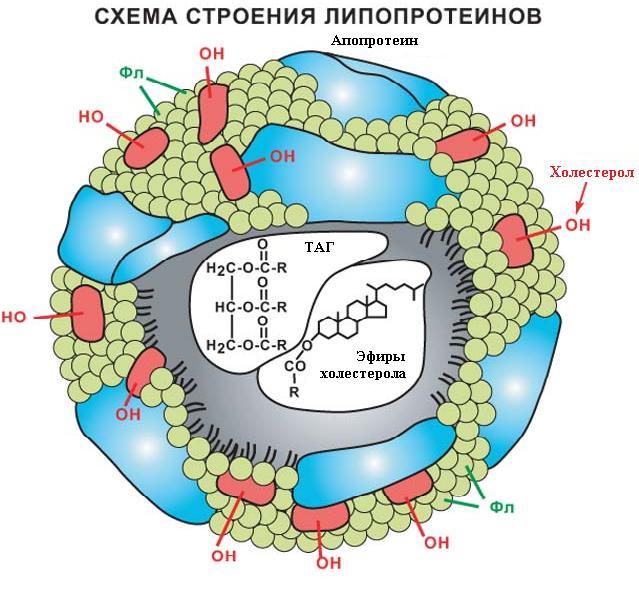 В дальнейшем белок подвергается окислению и частичному протеолизу под действием металлопротеаз, что вызывает развитие атероматозной бляшки.
В дальнейшем белок подвергается окислению и частичному протеолизу под действием металлопротеаз, что вызывает развитие атероматозной бляшки.
ЛП(а) имеет большое сродство к фибронектину и образует комплексы с протеоглюканами и глюкозаминоглюканами экстрацеллюлярного матрикса. Это приводит к избирательному накоплению ЛП(а) в стенках сосудов и к индукции воспалительного процесса. Более того, ЛП(а) — это адгезивный субстрат для моноцитов и активирует воспалительные клетки. Обнаружено также митогенное действие ЛП(а) на гладкомышечные клетки человека, стимулирующее их рост. Также липопротеин (а) конкурирует с плазминогеном за сайты связывания на клеточной поверхности, уменьшая активацию плазминогена и ингибируя лизис кровяных сгустков.
В отличие от большинства липидных факторов риска, риск, связанный с повышенными уровнями ЛП(а), не зависит ни от возраста, ни от пола, ни от диеты, ни от условий жизни. Однако, как оказалось, факторы, способные повышать уровень ЛП(а), все же существуют. Как говорилось, катаболизм ЛП(а) происходит в почках. Ренальные патологии повышают уровень ЛП(а) из-за сниженного катаболизм его частиц.
Как говорилось, катаболизм ЛП(а) происходит в почках. Ренальные патологии повышают уровень ЛП(а) из-за сниженного катаболизм его частиц.
Обнаружено что у лиц, страдающих хронической почечной недостаточностью, нефротическим синдромом и диабетической нефропатией, а также у пациентов, находящихся на гемодиализе, уровни ЛП(а) значительно повышены. Закономерно, что при ремиссии нефротического синдрома уровни ЛП(а) понижались.
Существенно, что аполипопротеин Апо(а) — это белок острой фазы (ОФ) воспаления и его концентрации могут возрастать после хирургических операций, инфаркта миокарда, инсульта и других повреждений ткани.
Несмотря на десятилетия упорных исследований, нормальная физиологическая роль ЛП(а) до сих пор точно не выяснена. Полагается, что ЛП(a) или как-то участвует в метаболизме холестеринов и триглицеридов (ибо похож на ЛПНП), или принимает какое-то участие в процессах коагуляции, ибо аполипопротеин Апо(а) похож на плазминоген. Или и то и другое вместе.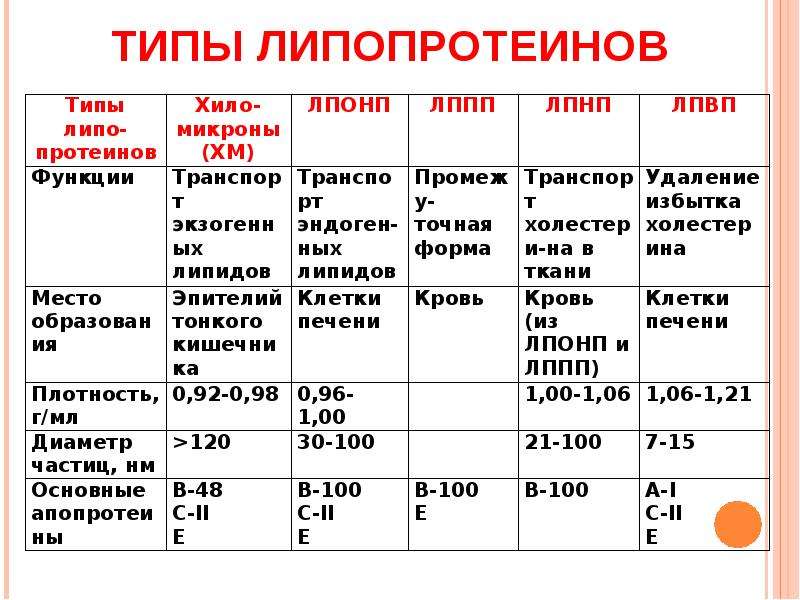 ЛП(а) не является жизненно необходимым. Индивиды с практически нулевой или с исчезающе малой его концентрацией не имеют заметных патологий.
ЛП(а) не является жизненно необходимым. Индивиды с практически нулевой или с исчезающе малой его концентрацией не имеют заметных патологий.
Уровни ЛП(а) у разных индивидов могут отличаться в 1000 раз. Предполагается, что ЛП(а) ускоряет заживление ран, способствует восстановлению поврежденных тканей и поврежденных сосудов. Эта гипотеза базируется на том, что ЛП(а) — положительный реактант ОФ, на том, что он узнает большое количество рецепторов, расположенных на поверхности эндотелиальных клеток, макрофагов, фибробластов и тромбоцитов. ЛП(а) также связывается с различными компонентами стенок сосудов и субэндотелиального матрикса и повышает пролиферацию гладкомышечных клеток.
В целом, ЛП(а) — это фактор риска и предиктор:
- наследственной предрасположенности к сердечно-сосудистым и микрососудистым заболеваниям
- генетически опосредованных острых коронарных событий
- генетически опосредованных ишемических инсультов
Измерять уровни ЛП(а) следует:
- у пациентов с ранними случаями ССЗ
- у тех, у кого в семейной истории часты случаи ССЗ (подозрение на генетическую предрасположенность)
- у тех, кому поставлен диагноз ССЗ и у кого нет традиционных факторов риска
- у тех, у кого гиперхолестеринемия не снижается при терапии статинами
- у пациентов с ренальными заболеваниями
- у тех, кому назначена ангиопластика
- у тех, кому назначено аортокоронарное шунтирование
- при сахарном диабете 1 и 2 типа
Референсные значения ЛП(а):
- целевой уровень <14 мг/дл
- пограничный риск 14-30 мг/дл
- высокий риск 31-50 мг/дл
- очень высокий риск >50 мг/дл
Факторы, повышающие результат:
- дефицит инсулина
- низкий уровень свободного тироксина
Факторы, уменьшающие результат:
- эстрогены
- станозолол
- ниацин
- неомицин
- N-ацетилцистеин
- омега-3 — жирные кислоты (рыбий жир)
Лечение
Из-за того, что уровни липопротеина (a) предопределяются генетически, понизить их практически невозможно ни изменением диеты, ни снижением веса, ни обычно применяемыми препаратами (статинами).
Некоторый положительный эффект был отмечен при применении никотиновой кислоты и гормонозаместительной терапии, но эти данные нуждаются в серьезном подтверждении.
Препараты, снижающие уровни ЛП(а), пока не известны, поэтому неизвестно, приведет ли снижение уровней ЛП(а) к снижению кардиорисков.
Имеются наблюдения, что при повышенном уровне ЛП(а) имеют определенную эффективность некоторые витамины и аминокислоты: вит.С, витю В3, лизин, пролин, N-ацетилцистеин, но определенные схемы лечения не выработаны и данные методы лечения требуют серьезного клинического подтверждения.
В настоящее время активно применяются такие методы снижения гипер–ЛП(а), как каскадная плазмофильтрация и иммуносорбция.
Каскадная плазмофильтрация
Принцип процедуры каскадной плазмофильтрации заключается в том, что плазма крови, отделенная на первичном плазмафильтре, поступает во внутреннюю камеру фракционатора плазмы. Молекулы с большим молекулярным весом (атерогенные липопротеиды низкой и очень низкой плотности (ЛНП, ЛОНП), липопротеид (а) (Лп(а)), аутоантитела и циркулирующие иммунные комплексы и др.), присутствующие в плазме, за счет их большого размера отсекаются пористым фильтром, расположенным внутри фракционатора плазмы.
Молекулы с большим молекулярным весом (атерогенные липопротеиды низкой и очень низкой плотности (ЛНП, ЛОНП), липопротеид (а) (Лп(а)), аутоантитела и циркулирующие иммунные комплексы и др.), присутствующие в плазме, за счет их большого размера отсекаются пористым фильтром, расположенным внутри фракционатора плазмы.
Компоненты плазмы, способные пройти через поры фильтрующего материала, проходят через пористый материал, и, соединяясь с клетками крови, возвращаются пациенту.
Клинические эффекты процедур каскадной плазмофильтрации связаны с непосредственным удалением из крови больных патогенных компонентов и с существенным улучшением микроциркуляции крови. Очищенная плазма крови за счет разницы концентраций способствует выходу из тканей накопленных там вредных веществ, например, холестерина из атеросклеротической бляшки. Поэтому повторные процедуры каскадной фильтрации плазмы приводят к постепенному очищению не только крови, но и тканей организма, растворению атеросклеротических бляшек.
Процедуры каскадной плазмафильтрации применяется при лечении атеросклероза, осложнений диабета, макулопатии, нейросенсорной тугоухости, аллергии, некоторых форм невынашивания беременности, и ряда других заболеваний.
Иммуносорбция
Иммуносорбция — это связывание и извлечение из крови веществ с помощью иммуносорбентов. Реакция связывания определенных молекул основана на реакции антиген — антитело.
Для иммуносорбции применяются иммуносорбционные колонки с поликлональными и моноклональными антителами к липопротеидам низкой плотности и липопротеиду (а) при коррекции дислипидемии у пациентов с наследственной (гомозиготной и гетерозиготной) формой заболевания и первичной гиперхолестеринемией, резистентной к лекарственной терапии, гиперлипопротеид (а) холестеринемией.
Принцип метода иммуносорбции основан на использовании антител, специфичных к патогенному компоненту плазмы крови человека.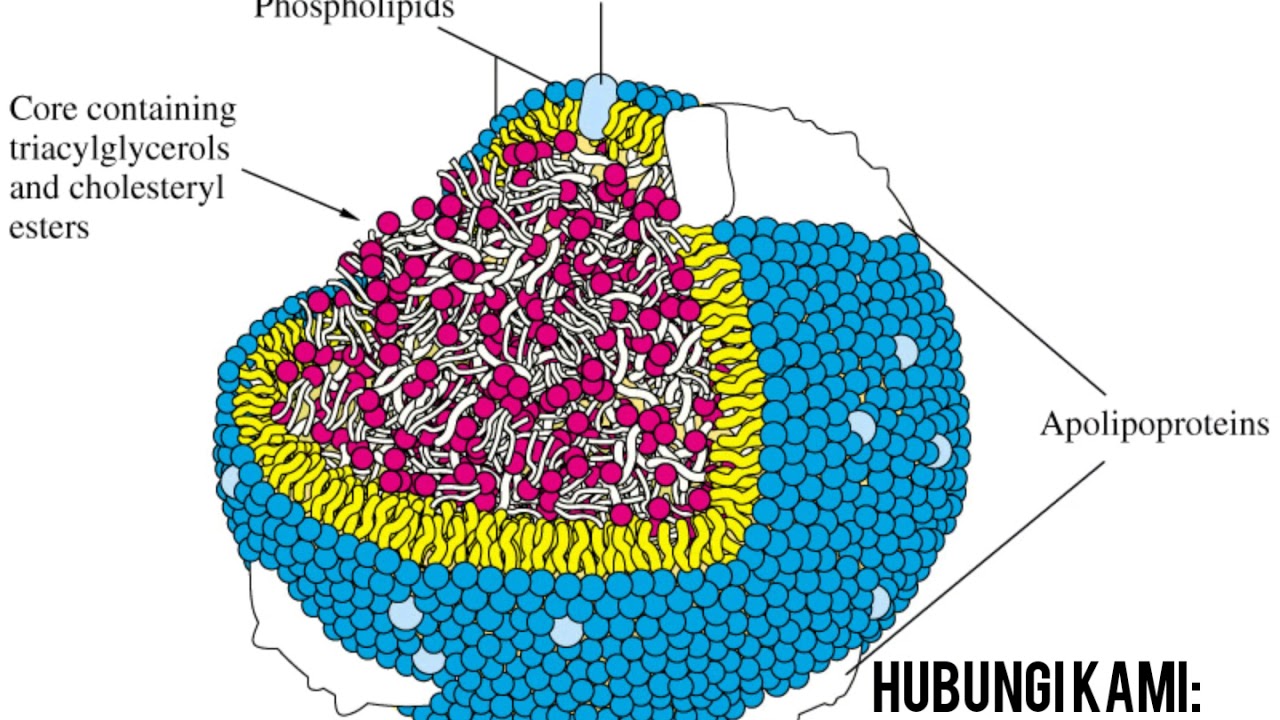 Колонка для иммуносорбции, содержащая антитела, включается в экстракорпоральный контур кровотока пациента.
Колонка для иммуносорбции, содержащая антитела, включается в экстракорпоральный контур кровотока пациента.
Кровь пациента, разделяется в плазмасепараторе на клетки и плазму, плазма протекает через колонку и очищается от патогенного компонента. Очищенная плазма и клетки крови вновь соединяются и возвращаются пациенту.
Объем обработанной плазмы при проведении процедуры иммуносорбции обычно составляет 1-1.5 общего объема циркулирующей плазмы. При этом в процедуре иммуносорбции не происходит удаления никаких компонентов плазмы и крови, кроме того, который специфически сорбируется на колонке. Потеря белка при иммуносорбции не превышает 7-15% (в зависимости от типа процедуры), поэтому использования растворов замещающих плазму не требуется.
Иммуносорбционные колонки предназначены для многократного персонального использования. В процедуре иммуносорбции обычно используется пара колонок, которые работают попеременно. Этот принцип «двойной технологии» является стандартным для всех типов колонок и используется для достижения наибольшей эффективности процедуры.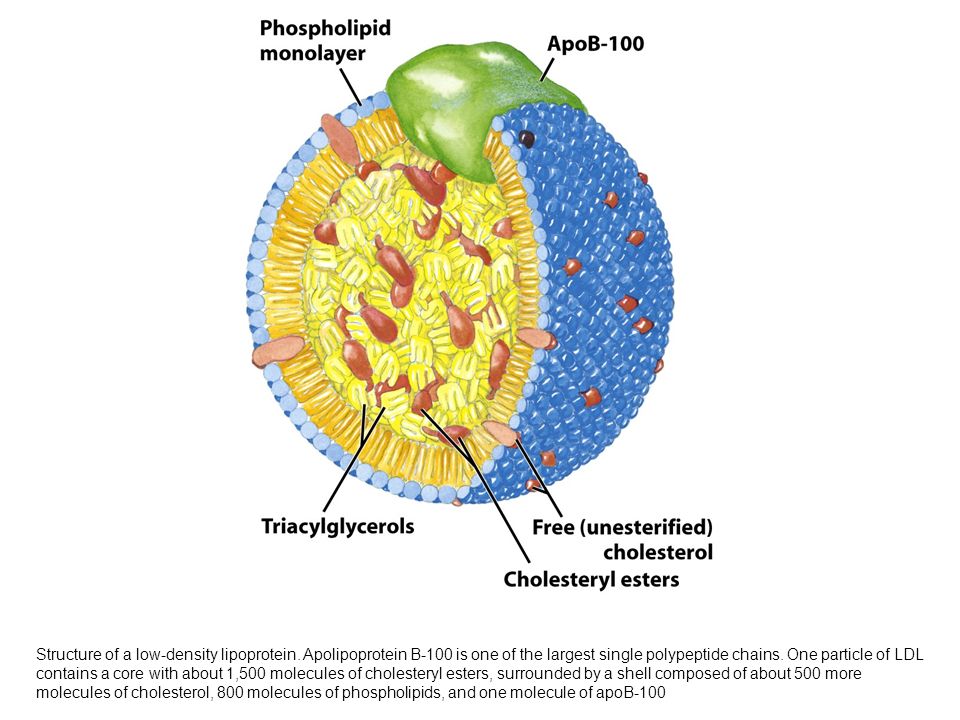 Обычно на каждой колонке проводят 3-8 циклов сорбции в течении одной процедуры. Между процедурами иммуносорбции колонки хранятся в консервирующем буферном растворе.
Обычно на каждой колонке проводят 3-8 циклов сорбции в течении одной процедуры. Между процедурами иммуносорбции колонки хранятся в консервирующем буферном растворе.
Аполипопротеин А1: исследования в лаборатории KDLmed
Аполипопротеин А1 – белок плазмы крови, который входит в состав липопротеинов высокой плотности (ЛПВП) и способствует удалению холестерола из стенок сосудов.
Синонимы русские
Апо А1, апопротеин А1, альфа-липопротеин.
Синонимы английские
Alpha Apolipoprotein, Apo A1, Apolipoprotein A1, Hypolipoprotein A1.
Метод исследования
Иммунотурбидиметрия.
Единицы измерения
Г/л (грамм на литр).
Какой биоматериал можно использовать для исследования?
Венозную кровь.
Как правильно подготовиться к исследованию?
- Не принимать пищу в течение 12 часов перед исследованием.
- Исключить физическое и эмоциональное перенапряжение за 30 минут до исследования.
- Не курить в течение 30 минут до сдачи крови.
Общая информация об исследовании
Аполипопротеины – это белковая часть липидных комплексов, посредством которых липиды переносятся кровью в организме. Они обеспечивают свойства растворимости, покрывая собой нерастворимое в воде ядро из холестерола.
Липопротеины связываются с холестеролом и триглицеридами и обеспечивают транспорт этих липидов к органам и тканям. Липопротеины высокой плотности (ЛПВП) содержат так называемый хороший холестерол. Они являются единственным физиологическим фактором, обеспечивающим освобождение клеток от избытка холестерола. ЛПВП транспортируют холестерол от тканей в печень, где он выводится из организма или подвергается биохимическим превращениям в целях утилизации. Это имеет большое значение, например, для стенок сосудов, которые таким образом защищаются от атеросклеротических изменений. Атеросклеротические бляшки, появляющиеся при избытке холестерола, ограничивают движение крови по сосудам, делают их стенки менее эластичными, что сильно повышает риск заболеваний сердца (ишемической болезни, инфаркта) и инсульта.
Аполипопротеин А активирует биохимические процессы, «загружающие» холестерол из тканей в ЛПВП. Он имеет две формы: аполипопротеин А1, преобладающий в организме, и аполипопротеин А2, которого примерно в три раза меньше, чем первого. Для оценки риска сердечно-сосудистых заболеваний чаще всего используют определение именно первой формы аполипопротеина А, снижение концентрации которого свидетельствует о повышении вероятности атеросклеротических изменений.
Для чего используется исследование?
- Для оценки риска развития сердечно-сосудистых заболеваний и их осложнений.
- Для расчета аполипопротеин В / аполипопротеин А1 – коэффициента, который иногда используется вместо коэффициента атерогенности опять же для оценки риска развития сердечно-сосудистых заболеваний (вместе с тестом на аполипопротеин В).
Когда назначается исследование?
- В случае выявления повышенного уровня общего холестерина.
- Если у родственников пациента были случаи сердечно-сосудистых заболеваний и их осложнений в молодом возрасте.
- Если есть подозрение на генетически обусловленный дефицит аполипопротеина А.
- При подозрении на то, что гиперлипидемия у пациента вызвана дефицитом аполипопротеина А1.
- Если предыдущие результаты анализов показали высокий риск развития сердечно-сосудистых заболеваний, если пациент соблюдает диету с ограничением животных жиров и/или принимает липидснижающие препараты – статины (чтобы определить, достигается ли целевой уровень значения липидов и снижается ли риск сердечно-сосудистых заболеваний).
К факторам риска развития сердечно-сосудистых заболеваний относятся:
- курение,
- возраст (для мужчин более 45 лет, для женщин более 55 лет),
- повышение артериального давления (140/90 мм. рт. ст. и выше),
- повышенный холестерол или сердечно-сосудистые заболевания у других членов семьи (инфаркт или инсульт у ближайшего родственника мужского пола моложе 55 лет, женского – моложе 65 лет),
- ишемическая болезнь сердца, перенесенный инфаркт сердечной мышцы или инсульт,
- сахарный диабет,
- избыточная масса тела,
- злоупотребление алкоголем,
- прием большого количества пищи, содержащей животные жиры,
- низкая физическая активность.
Что означают результаты?
Референсные значения
Пол | Референсные значения |
Женский | 1,05 — 2,05 г/л |
Мужской | 1,05 — 1,75 г/л |
Пониженное содержание аполипопротеина А1 связано с низким уровнем «хорошего» холестерола ЛПВП и замедляет выведение холестерола из сосудов, соответственно, увеличивая риск развития атеросклероза (особенно если повышен уровень аполипопротеина B).
Повышение коэффициента аполипопротеин В / аполипопротеин А1 свидетельствует о повышенном риске развития сердечно-сосудистых заболеваний.
Причины понижения уровня аполипопротеина А1
Понижение уровня аполипопротеина А1 может быть результатом различных наследственных заболеваний (семейная гиперлипидемия), что также приводит к снижению ХС ЛПВП. Как правило, у таких людей быстрее прогрессирует атеросклероз.
Другие причины понижения уровня аполипопротеина А1:
- тяжелое заболевание печени,
- холестаз – застой желчи, который может быть вызван заболеванием печени (гепатитом, циррозом) или камнями в желчном пузыре,
- плохо вылеченный сахарный диабет,
- хроническое воспаление почек, приводящее к нефротическому синдрому,
- хроническая почечная недостаточность.
Причины повышения уровня аполипопротеина А1
Повышенный уровень аполипопротеина A1 не имеет клинического значения.
Его причинами могут быть:
- наследственная предрасположенность,
- алкоголизм,
- интенсивная аэробная физическая нагрузка.
Что может влиять на результат?
- Уровень аполипопротеина А1 снижают анаболические стероиды, андрогены, мочегонные.
- Повышают содержание аполипопротеина А1:
- беременность (анализ на аполипопротеин А1 следует сдавать по меньшей мере через 6 недель после рождения ребенка),
- умеренные дозы алкоголя,
- статины, фенобарбитал, фибраты, оральные контрацептивы, эстрогены,
- интенсивная физическая нагрузка.
Важные замечания
- Аполипопротеины относятся к белкам острой фазы, поэтому их содержание повышается при различных острых заболеваниях.
- Аполипопротеин А1 отражает уровень ХС ЛПВП. Так как уровень ХС ЛПВП выше у женщин, у них наблюдаются более высокие показатели аполипопротеина А1 по сравнению с мужчинами.
Кто назначает исследование?
Врач общей практики, терапевт, кардиолог.
Также рекомендуется
ЛИПОПРОТЕИДЫ — Большая Медицинская Энциклопедия
Липопротеиды (греч. lipos жир + протеиды; син. липопротеины) — комплексы липидов с белками; входят в состав всех живых организмов, выполняют важнейшую функцию транспорта и запасания липидов, являются необходимой составляющей различных морфологических структур клетки; содержание липопротеидов в крови является важным диагностическим тестом при ряде заболеваний. Липопротеиды, как и другие группоспецифические вещества, используются в суд.-мед. практике для идентификации вещественных доказательств, а также при установлении спорного отцовства или материнства.
Липопротеиды условно делят на свободные, или растворимые в водной среде (Липопротеиды плазмы крови, молока, желтка яиц и др.), и структурные (Липопротеиды мембран клеток, миелиновой оболочки нервов, хлоропластов растений и др.).
Классификация Липопротеидов основана гл. обр. на их поведении при ультрацентрифугировании (см.) и электрофорезе (см.). Л., в отличие от других белков, имеют сравнительно низкую плотность, поэтому при ультрацентрифугировании в солевых р-рах они флотируют (всплывают). Скорость флотации характеризуется коэффициентом флотации sf и выражается в сведбергах (S). Символ sf обычно используют тогда, когда плотность растворителя равна 1,063 г/мл; если же плотность растворителя равна 1,21 г/мл, для обозначения коэффициента флотации исиользуют символ F1,21. При электрофорезе Л. движутся в зоне α- и β-глобулинов, отсюда и обозначения: альфа-липопротеиды, пре-бета-липопротеиды, бета-липопротеиды. Белковые компоненты Л. (аполипопротеиды) по одной номенклатуре обозначают как апо-А, апо-В, апо-С и т. д., по другой — по их С-концевым аминокислотным остаткам: аполипопротеид-ала, аполипопротеид-глу и т. п. В каждом классе Л. имеется обычно несколько аполипопротеидов.
Наиболее изученными являются Л. плазмы крови человека. Они делятся на четыре класса: хиломикроны, Л. очень низкой плотности (ЛОНП), Л. низкой плотности (ЛИП) и Л. высокой плотности (ЛВП). По электрофоретической подвижности Л. подразделяют на пре-бета-липопротеиды (ЛОНП), бета-липопротеиды (ЛНП), альфа-липопротеиды (ЛВП).
Помимо этих классов Липопротеидов, в плазме крови иногда обнаруживают необычные Л. Примером могут служить так наз. флотирующие (всплывающие) бета-липопротеиды. Такие Л. флотируют подобно липопротеидам очень низкой плотности при плотности р-ра 1,006 г/мл, но обладают электрофоретической подвижностью, близкой к электрофоретической подвижности (бета-липопротеидов.
Л. значительно различаются по хим. составу, напр, отношение количества белка к количеству липидов в хиломикронах составляет примерно 1 : 99, а у Л. высокой плотности — 50 : 50. В норме Л. сыворотки крови содержат —350 мг% альфа-липопротеидов и —450 мг% липопротеидов.
Большие различия наблюдаются и в физ.-хим. свойствах Л. (табл. 1).
Липопротеиды имеют мицеллярное строение. Возможно, что мицеллы состоят из ядра, образованного гидрофобными компонентами липидов, и наружного слоя, состоящего из белка и полярных групп фосфолипидов. Детали строения Л. пока не известны.
Образование хиломикронов и небольшой части Л. низкой и очень низкой плотности происходит в эпителиальных клетках тонкой кишки; Л. очень низкой плотности и Л. высокой плотности синтезируются гл. обр. в печени; Л. низкой плотности образуются в крови в результате действия на Л. очень низкой плотности фермента липопротеидлипазы (см.). Период полураспада хиломикронов меньше часа, Л. очень низкой плотности — 2—4 часа, Л. низкой плотности — 2—4 сут., Л. высокой плотности — 5 сут.
Функции Л. в организме весьма разнообразны. Хиломикроны осуществляют транспорт жиров нищи, Л. очень низкой плотности переносят к месту утилизации триглицериды эндогенного происхождения, а Л. низкой плотности переносят в клетки холестерин; функции Л. высокой плотности пока полностью пе выяснены, однако некоторые авторы отмечают их антиатерогенные свойства.
Для определения концентрации Л. в плазме крови необходимо предварительно провести их фракционирование. Напр., Л. очень низкой плотности и Л. низкой плотности можно осадить гепарином (см. Бурштейна метод), при этом Л. высокой плотности остаются в надосадочной жидкости. Лучшим способом разделения Л. является препаративное ультрацентрифугирование.
Гистохимические методы определения липопротеидов в тканях
Л. входят в состав клеточных мембран, мембран митохондрий, ядра, микро-сом, пластинчатого комплекса (аппарата Гольджи). Гистохим, методы определения Л. в тканях основаны на экстрагировании липидов из липидно-белкового комплекса Л., поэтому методы определения Л. идентичны методам определения липидов в тканях (см .Липиды). Однако в связи с гем, что липиды в Л. прочно связаны с белком, ткани нуждаются в предварительной обработке. Так, именно при окраске мазков крови на липиды было обнаружено, что при обработке мазков органическими к-тами (уксусной, лимонной, щавелевой, муравьиной) с последующим окрашиванием созревающим р-ром судана черного В в 70% спирте усиливается окраска митохондрий в лимфоцитах, начинают окрашиваться тромбоциты. Многие структуры, содержащие Л., начинают окрашиваться также после длительного промывания срезов или после сушки их в горячем воздухе, а также после нагревания до кипения в спиртовом р-ре судана черного В.
Число методов определения Л. в тканях (связанных липидов) очень невелико. Наиболее распространен метод Беренбаума с применением судана черного В, растворенного в ацетоне, при окрашивании к-рым связанные липиды хроматина, ядрышек, гранул нейтрофильных лейкоцитов приобретают черный цвет. Для научно-исследовательской работы при определении Л. в замороженных срезах рекомендуют бенз(а)пирен — кофеиновый метод Берга. Среди методов электронной гистохимии также существует очень небольшое число методов для определения Л. При этом часто приходится прибегать к параллельному исследованию с помощью световой микроскопии. При фиксации тканей для электронно-микроскопического исследования в р-ре четырехокись осмия — йодид цинка интенсивно контрастируются такие компоненты клетки, как пластинчатый комплекс, лизосомы, гранулярная эндоплазматическая сеть, митохондрии. Считают, что эту реакцию дают Л., входящие в состав мембран клеточных органелл.
Нарушения липопротеидного обмена
Нарушения обмена Липопротеидов разнообразны. Они могут быть связаны с нарушением скорости образования Л. в печени и катаболизма Л. в организме или скорости трансформации одного класса Л. плазмы крови в другой, а также с образованием в печени аномальных или патологических Липопротеидов и, наконец, с формированием аутоиммунных комплексов липопротеид — антитело. В целом концентрация в крови того или иного класса Л. зависит гл. обр. от сбалансированности двух процессов: скорости их образования и поступления в кровь и быстроты их элиминации из крови.
О нарушениях обмена Л. обычно судят по качественным и количественным изменениям их содержания в плазме (сыворотке) крови. Такие изменения объединяют общим термином «дислипопротеинемии». Сюда входят такие понятия, как гипер- и гиполипопротеинемия — повышенное или пониженное содержание в плазме крови одного, реже двух классов Л.; алипопротеинемия — отсутствие какого-то класса Л. в крови.
Гиперлипопротеинемия
Фредриксон (D. S. Fredrickson) и соавторы предложили классификацию гиперлипопротеинемий, включающую наиболее часто встречающиеся нарушения обмена Липопротеидов у человека. В 1970 г. она была одобрена экспертами ВОЗ с небольшими дополнениями. В соответствии с этой классификацией различают следующие пять типов гиперлипопротеинемии.
I тип — гиперхиломикронемия («индуцированная жирами Липемия»). Основное изменение в Л. крови заключается в постоянном и высоком содержании хиломикронов. Концентрация триглицеридов в крови резко повышена, концентрация холестерина либо в пределах нормы, либо слегка повышена, величина отношения холестерин : триглицериды всегда меньше 0,15. В основе этого типа гиперлипопротеинемии лежит недостаточность фермента липопротеидлипазы, носящая, очевидно, наследственный характер.
Клинически этот тип нарушения обмена Л. проявляется в раннем детском возрасте прежде всего отложением липидов в коже в виде эруптивных ксантом (см.), в печени и селезенке (гепатоспленомегалия). Часто наблюдаются приступы кишечной колики. Этот тип гиперлипопротеинемии встречается крайне редко, обычно носит семейный характер и для него не характерно развитие атеросклероза.
II тип — гипербеталипопротеинемия. Этот тип гиперлипопротеинемии делят на два подтипа: Па, характеризующийся высоким содержанием в крови Л. низкой плотности бета-липопротеидов), и IIб, характеризующийся высоким содержанием одновременно двух классов Л.— Л. низкой плотности (бета-липопротеидов) и Л. очень низкой плотности (пре-бета-липопротеидов). При II типе гиперлипопротеинемии отмечается высокое, а в некоторых случаях очень высокое содержание холестерина в крови. Иногда при высокой гиперхолестеринемии (см.) может наблюдаться отложение холестерина в кожу в виде бугорчатых и плоских ксантом, а также в сухожилия и роговицу глаза (липоидная дуга роговицы). Содержание триглицеридов в крови может быть либо нормальным (IIа тип), либо повышенным (IIб тип).
При II типе гиперлипопротеинемии развивается ишемическая болезнь сердца (см.). Внезапная смерть от инфаркта миокарда в детском и юношеском возрасте наблюдается, как правило, у лиц со II типом гиперлипопротеинемии с гомозиготной наследственностью. У гетерозигот со II типом гиперлипопротеинемии ишемическая болезнь сердца развивается в более позднем возрасте и протекает пе столь остро.
III тип — «флотирующая» гиперлипопротеинемия, или дисбеталипопротеинемия. Основное изменение в качественном составе Л. крови заключается в появлении Л. с необычно высоким содержанием холестерина и высокой электрофоретической подвижностью (патологические, или флотирующие, бета-липопротеиды или Л. очень низкой плотности). Эти патол. Л. накапливаются в крови вследствие нарушения превращения пре-бета-липопротеидов в бета-липопротеиды.
При этом типе гиперлипопротеинемии в крови повышено содержание холестерина и триглицеридов, причем величина отношения концентрации холестерина к концентрации триглицеридов часто бывает близка к 1, хотя может варьировать от 0,3 до 2.
Нередко у больных с III типом гиперлипопротеинемии наблюдается патол, толерантность к углеводам. Углеводная диета у таких больных приводит к стойкому и наиболее выраженному по сравнению с другими типами гиперлипопротеинемии нарастанию содержания триглицеридов в крови. III тип гиперлипопротеинемии часто сочетается с различными проявлениями атеросклероза (см.), в т. ч. с ишемической болезнью сердца и поражением сосудов ног. У части больных при особенно высоком содержании холестерина и триглицеридов в крови наблюдается отложение липидов в коже в виде плоских, бугорчатых и эруптивных ксантом.
III тип гиперлипопротеинемии встречается редко и преимущественно у взрослых.
IV тип — гиперпребеталипопротеинемия («индуцированная углеводами Липемия»). Основное изменение в Л. крови состоит в повышении концентрации Л. очень низкой плотности (пре-бета-липопротеидов). Этот тип гиперлипопротеинемии характеризуется высоким содержанием в крови триглицеридов при нормальном или относительно невысоком уровне холестерина.
V части больных с IV типом гиперлипопротеинемии отмечается снижение толерантности к углеводам; в ответ на углеводную диету у таких больных нарастает концентрация триглицеридов в крови, однако в меньшей степени, чем у больных с III типом гиперлипопротеинемии. Клинически IV тип гиперлипопротеинемии характеризуется развитием атеросклероза коронарных сосудов, проявляющегося ишемической болезнью сердца. У ряда больных гиперпребеталипопротеинемия сочетается с ожирением (см.) и сахарным диабетом (см. Диабет сахарный).
При очень высокой концентрации триглицеридов в крови липиды могут откладываться в коже в виде эруптивных ксантом. Гиперлипопротеинемия IV типа развивается преимущественно у взрослых людей и представляет собой весьма распространенный тип гиперлипопротеинемии.
V тип — гиперхиломикронемия и гиперпребеталипопротеинемия («смешанная гиперлипемия»). Основные изменения в Л. крови заключаются в повышении концентрации хиломикронов и Л. очень низкой плотности (пре-бета-липопротеидов), причиной к-рого является пониженная активность липопротеидлипазы. Содержание триглицеридов в крови таких больных повышено, в некоторых случаях до очень высоких цифр, концентрация холестерина в норме или несколько повышена. Величина отношения холестерин : триглицериды колеблется от 0,15 до 0,6. Клинически V тип гиперлипопротеинемии проявляется теми же симптомами, что и I тип. Иногда V тип гиперлипопротеинемии сочетается со скрытым или умеренно выраженным сахарным диабетом. Обычно при этом типе нарушения обмена Л. реже наблюдается ишемическая болезнь сердца, чем при II, III и IV типах. В отличие от I типа гиперлипопротеинемии, при к-ром наблюдается резко выраженная недостаточность липопротеидлипазы, при V типе активность этого фермента только слегка понижена. Первичная гиперлипопротеинемия V типа встречается у взрослых и не имеет широкого распространения.
Перечисленные типы гиперлипопротеинемии могут быть генетически обусловленными, и в этом случае они относятся к первичным заболеваниям семейного характера. Однако, несмотря на наследственную природу, течение и выраженность семейных гиперлипопротеинемий во многом зависят от алиментарных, гормональных, эмоциональных и других факторов. Повышение содержания Л. в крови, обусловленное какими-либо заболеваниями, относится к категории вторичных гиперлипопротеинемий и их течение во многом определяется этими заболеваниями.
Гиперальфалипопротеинемия. Описаны случаи семейной гиперальфалипопротеинемии, а также повышение относительного содержания Липопротеидов этого класса в крови у спортсменов — бегунов на дальние дистанции. Обычно критерием гиперальфалипопротеинемии служит содержание холестерина и фракции альфа-липопротеидов, легко определяемое в плазме крови после предварительного осаждения бета- и пре-бета-липопротеидов гепарином в присутствии ионов марганца или кальция (см. Бурштейна метод). Так, если концентрация альфа-липопротеидного холестерина в крови мужчин среднего возраста превышает 80 мг%, есть основания расценивать это как признак гиперальфалипопротеинемии. Гиперальфалипопротеинемию следует рассматривать как благоприятную для организма «патологию», поскольку альфа-липопротеиды обладают антиатерогенным действием. Некоторые авторы относят гиперальфалипопротеинемию к факторам долголетия.
Алипопротеинемия
Реже, чем повышение содержания Липопротеидов некоторых классов в крови, встречается другое нарушение обмена, проявляющееся снижением или даже полным отсутствием в крови Л. того или иного класса.
Известно наследственное заболевание — танжерская болезнь, или аальфалипопротеинемия, впервые обнаруженная у жителей Танжера и характеризующаяся отсутствием в крови нормальных Л. высокой плотности (a-липопротеидов) и появлением аномальных Л., обозначаемых как Л. высокой плотности Т. Концентрация общего холестерина в крови у больных танжерской болезнью ниже нормы, однако относительное содержание этерифицированного холестерина повышено. В связи с этим отмечают накопление эфиров холестерина в ретикулоэндотелиальной системе, сопровождающееся гепатоспленомегалией. Для танжерской болезни характерны изменения со стороны небных миндалин — тонзиллит с оранжевым и желто-серым налетом. Несмотря на низкую концентрацию общего холестерина в крови, у больных танжерской болезнью наблюдают раннее развитие атеросклероза и ишемической болезни сердца, что, очевидно, связано с отсутствием в крови нормальных Л. высокой плотности.
Другая наследственная патология такого типа — абеталипопротеинемия (см.) характеризуется отсутствием в крови не только бета-липопротеидов, как считали ранее, но и пре-бета-липопротеидов и хиломикронов. Главный метаболический дефект в этом случае связан с угнетением в печени синтеза белка апо-В, необходимого для формирования Л. перечисленных выше классов. У лиц, страдающих абеталипопротеинемией, отмечается нарушение всасывания пищевых жиров. Часто наблюдается атаксическая невропатия, пигментный ретинит и акантоз.
Гиполипопротеинемия
Менее выражено с клин, точки зрения протекают гипоальфа- и гипобеталипопротеинемия. Гипоальфалипопротеинемия нередко встречается у лиц с повышенным содержанием бета- или пре-бета-липопротеидов в крови (соответствует II, IV и V типам гиперлипопротеинемии). Долгое время гипоальфалипопротеинемия не привлекала к себе пристального внимания, особенно если она обнаруживалась на фоне гипер-бета- и гиперпре-бета-липопротеинемии, которые в основном и вызывали озабоченность врача. Вместе с тем сочетание гипоальфалипопротеинемии с перечисленными выше типами гиперлипопротеинемии в значительной степени усиливает риск развития атеросклероза и связанных с ним осложнений. По-видимому, в большинстве случаев гипоальфалипопротеинемия имеет вторичную природу.
Семейная гипобеталипопротеинемия чрезвычайно редкое заболевание. Оно характеризуется низким содержанием p-липопротеидов в крови. Клин, признаки гипобеталипопротеинемии или отсутствуют или проявляются нарушением всасывания жиров в кишечнике. У взрослых людей с гипобеталипопротеинемией ишемическая болезнь сердца не выявлена.
Известно наследственное заболевание, называемое ЛХАТ-недостаточность. В основе его лежит врожденное подавление синтеза фермента лецитин-холестерин-ацилтрансферазы (ЛХАТ), который катализирует этерификацию холестерина в плазме крови. Вследствие нарушения этерификации холестерина изменяется хим. состав и морфология Л. всех классов. Наиболее характерное изменение в Л. высокой плотности — это появление фракции дискообразных частиц, представляющих собой двухслойные мембраны, содержащие неэтерифицированный холестерин, фосфолипиды и белки — апопротеиды. Во фракции Л. низкой плотности появляются так наз. липопротеиды-X, состоящие в основном из неэтерифицированного холестерина, фосфолипидов, апопротеидов С и альбумина. Для этого заболевания характерно отложение и накопление неэтерифицированного холестерина в почках, селезенке, роговице глаза, мембране эритроцитов. Клинически эти изменения проявляются гипохромной анемией (см.), почечной недостаточностью (см.), спленомегалией (cм.), помутнением роговицы (см.) и др. Появление липопротеидов-Х наблюдается также при обтурационной болезни печени.
При определенных условиях Липопротеиды плазмы крови могут функционировать как аутоантигены (см.), вызывая образование антител и в конечном счете — аутоиммунных комплексов антиген — антитело. Появление таких комплексов установлено при миеломной болезни, ревматоидном синдроме, макроглобулинемии, а также при атеросклерозе. Существует, по-видимому, несколько разновидностей аутоиммунных комплексов липопротеид — антитело, отличающихся как по антигену, так и по антителу. Антиген в таких комплексах содержит значительные количества липидов и образование комплексов часто сопровождается гиперлипидемией. Согласно аутоиммунной теории патогенеза атеросклероза, предложенной А. Н. Климовым с сотр., аутоиммунные комплексы обладают большей атерогенностью, чем сами Л., и способны инициировать атеросклеротический процесс.
Лечение нарушений липопротеидного обмена. Если нарушения обмена Л. имеют вторичную природу, т. е. вызваны каким-то заболеванием или действием таких факторов, как переедание, малоподвижный образ жизни, хрон, употребление алкоголя и т. п., главное внимание должно быть направлено на лечение основного заболевания или устранение вредных факторов. Уже одно это часто приводит к нормализации содержания Л. в крови. При V типе гиперлипопротеинемии успешно применяют внутривенное введение гепарина, который активирует липопротеидлипазу, в результате чего плазма крови просветляется (при I типе гиперлипоиротеинемии, при к-рой нарушен синтез липопротеидлипазы, введение гепарина не дает эффекта).
При лечении первичных гиперлипопротеинемий на первое место следует поставить диетотерапию, напр, замену природных жиров синтетическими, содержащими короткоцепочечные жирные к-ты, при гиперлипопротеинемии I типа. В тех случаях, когда диета недостаточно корригирует нарушения обмена Л., рекомендуется применение средств, снижающих концентрацию холестерина и триглицеридов в крови (табл. 2)
Методы лечения алипопротеинемий пока не разработаны.
Таблицы
Таблица 1 Показатели, характеризующие физико-химические свойства липопротеидов плазмы крови человека
Показатель | Хиломикроны | Липопротеиды очень низкой плотности | Липопротеиды низкой плотности | Липопротеиды высокой плотности |
Плотность, г/мл | 0,93 | 0,9 7 | 1,035 | 1,13 |
Коэффициенты флотации | ||||
sf | >400 | 20 — 400 | 0-20 | — |
F1,21 | — | — | — | 0 — 9 |
Молекулярный вес (масса), дальтон | 500 млн. | 20 млн. | 2,5 млн. | 0,25 млн. |
Диаметр частиц, нм | более 120 | 30 — 100 | 21-25 | 7—15 |
Таблица 2. Лечебные подходы при различных типах гиперлипопротеинемии
Тип гиперлипопротеинемии | Липопротеид, концентрация которого в плазме крови повышена | Частота и степень поражения сосудов при атеросклерозе | Рекомендуемая диета и гиполипидемические препараты (в порядке убывания эффективности) |
I | Хиломикроны | Поражение сосудов не встречается | Диета с низким содержанием жира (25—35 г в сутки) |
IIа | бета-Липопротеиды | Наблюдается часто, резко выражено и рано появляется | Диета с низким содержанием холестерина (меньше 300 мг в сутки). Холестирамин, никотиновая к-та, мисклерон, |
II6 | бета-Липопротеиды и пре-бетаипопротеиды | Наблюдается часто, резко выражено | бета-ситостерин, препараты ненасыщенных жирных к-т |
III | Флотирующие бета-липопротеиды | Наблюдается редко | Диета с низким содержанием холестерина (меньше 30 0 мг в сутки) и ограничением углеводов. Мисклерон, никотиновая к-та, препараты ненасыщенных жирных к-т |
IV | Пре-бета-липо- протеиды | Наблюдается часто | Ограничение углеводов и умеренное ограничение холестерина в пище (до 3 00—500 мг в сутки). Мисклерон, никотиновая к-та, бета-ситостерин, препараты жирных к-т |
V | Хиломикроны и пре-бета-липопротеиды | Наблюдается редко | Диета с низким содержанием жиров, ограничением углеводов и умеренным ограничением холестерина (до 3 00—5 00 мг в сутки). Мисклерон, никотиновая к-та, препараты ненасыщенных жирных к-т, внутривенное введение гепарина. |
Библиография: Гайер Г. Электронная гистохимия, пер. с нем., с. 49, М., 1974; Карманский И. М., Левитова E. Н. и Шпикитер В. О. Свойства, строение и роль липопротеидов сыворотки крови, в кн.: Успехи биол, хим., под ред. Б. Н. Степаненко, т. 16, с. 89, М., 1975; Климов А. Н. Липопротеиды плазмы крови, в кн.: Липиды, Структура, биосинтез, превращения и функции, под ред. С. Е. Северина, с. 57, М., 1977; Климов А. H. и Никульчева H. Г. Типы гиперлипопротеинемий, их связь с атеросклерозом и лечение, Кардиология, т. 12, № 6, с. 133, 1972, библиогр.; Климов А. Н., Никульчева Н. Г. и Криворученко И. В. Фенотипирование гиперлипопротеинемий, там же, т. 14, № 12, с. 103, 1974; Превентивная кардиология, под ред. Г. И. Косицкого, с. 260, М., 1977; Туманов А. К. и Томилин В. В. Наследственный полиморфизм изоантигенов и ферментов крови в норме и патологии человека, М., 1969; Blood lipids and lipoproteins, quantitation, composition and metabolism, ed. by G. J. Nelson, N. Y.— L., 1972; Hyperlipidemia, diagnosis and therapy, ed. by B. M. Rifkind a. R. I. Levy, N. Y.. 1977; The metabolic basis of inherited disease, ed. by J. B. Stanbury a. o., N. Y., 1972; Structural and functional aspects of lipoproteins in living systems, ed. by E. Tria a. A. M. Scanu, L.— N. Y., 1969.
В. О. Шпикитер; T. H. Дрозд (гист.), А. Н. Климов (нарушение обмена).
Для чего важны липопротеины?
Липопротеины — это липидные и белковые комплексы, которые в основном участвуют в транспортировке липидов в нашем организме. Узнайте больше об их функциях и их важности в этой статье.
Липиды, составляющие структуру биологических мембран, являются хранилищем энергии для организма. Однако, поскольку они нерастворимы в воде, они не могут легко переноситься через жидкости нашего организма. Отсюда потребность в липопротеинах, которые представляют собой конъюгаты белков и липидов.Липидный компонент липопротеинов включает нейтральные жиры, а именно триглицериды и холестерин, тогда как белковый компонент включает аполипопротеинов , которые обладают способностью связываться с молекулами липидов. Аполипопротеины играют важную роль в организме человека, реагируя с другими белками и ферментами, присутствующими в крови, чтобы транспортировать жиры и липиды.
Структурно липопротеины состоят из оболочки аполипопротеинов, ориентированной так, что часть белка направлена к периферии, а часть липида — к внутренней стороне.Внутри этой оболочки находятся нейтральные жиры. Образовавшаяся молекула представляет собой водорастворимую структуру и может легко переноситься через жидкости организма. Липопротеины классифицируются в зависимости от их плотности. Чем больше в нем протеина, тем плотнее частицы. Липопротеины высокой плотности — самые плотные, но самые маленькие по размеру; тогда как хиломикроны самые большие, но наименее плотные. Давайте сделаем краткий обзор различных типов липопротеинов и их функций в организме человека.
Хотите написать для нас? Что ж, мы ищем хороших писателей, которые хотят распространять информацию.Свяжитесь с нами, и мы поговорим …
Давайте работать вместе!
Классификация, структура и функции липопротеинов
| Классификация | Структура и функции |
| Хиломикроны | ► Состав: Это крошечные глобулы, состоящие из жиров и белков, имеющие плотность менее 0,95 г / мл и имеющие диаметр от 100 до 1000 нм. ► Функция: Они содержат очень высокую концентрацию жиров по сравнению с белками и, следовательно, являются жидкими по своей природе. Они синтезируются в эпителиальных клетках тонкой кишки, откуда выделяются в кровоток и лимфатическую жидкость. Они циркулируют в крови и лимфе и реагируют с липопротеинами высокой плотности, обмениваясь аполипопротеинами (аполипопротеином C-II и аполипопротеином E), становясь зрелыми. Зрелые хиломикроны участвуют в транспортировке экзогенных по природе триглицеридов по всему телу.По окончании этой функции они уменьшаются в размере, но увеличивают плотность и называются остаточными хиломикронами. |
| Липопротеины очень низкой плотности (ЛПОНП) | ► Структура: Молекулы VLDL имеют плотность примерно 1 г / мл и диаметр примерно 80 нм или меньше. ► Функция: Перерабатываемые печенью, они служат для транспортировки триглицеридов, фосфолипидов и холестерина, которые эндогенно вырабатываются человеческим организмом.Во время обработки они содержат аполипопротеины (аполипопротеин B-100, аполипопротеин C1 и аполипопротеин E). Подобно хиломикронам, они перемещаются в крови, обменивая молекулы аполипопротеина (а именно аполипопротеин E и аполипопротеин C-II) с липопротеидами высокой плотности и превращаясь в зрелые ЛПОНП. К тому времени, как триглицериды распространяются по телу, они становятся плотными и превращаются в IDL или липопротеины промежуточной плотности. |
| Липопротеины промежуточной плотности (IDL) | ► Структура: Этот класс липопротеинов образуется при дегенерации липопротеинов очень низкой плотности или ЛПОНП.Эти молекулы плотнее, чем ЛПОНП, но тоньше, чем липопротеины низкой плотности, с размером от 25 до 50 нм и плотностью от 1,006 до 1,019 г / мл. ► Функция: Состоящие в основном из триглицеридов и холестерина, они переносят эти частицы жира в жировые ткани и мышцы по всему телу. Они содержат аполипопротеин E в большей концентрации, что способствует их расщеплению и превращению в липопротеины низкой плотности, в результате чего остается аполипопротеин B-100. |
| Липопротеины низкой плотности (ЛПНП) | ► Структура: ЛПНП обычно имеют плотность в диапазоне от 1,02 до 1,06 г / мл и диаметр от 18 до 28 нм. ► Функция: Этот класс липопротеинов знаком большинству из нас. Липопротеины низкой плотности, или, как их обычно называют, ЛПНП, несут ответственность за перенос холестерина по всему телу, от печени к мышцам. Эти липопротеины также называют плохим холестерином из-за того, что их более высокая концентрация в крови связана с сердечно-сосудистыми заболеваниями.Эти частицы состоят из сложной гетерогенной структуры и содержат единственную копию аполипопротеина B-100. Липопротеины низкой плотности могут быть далее подразделены на два подтипа: паттерн ЛПНП A и паттерн ЛПНП B. Молекулы паттерна B более плотные, чем паттерн A, и поэтому называются плохим холестерином. Причина, по которой их называют «плохими», заключается в том, что из-за меньшей плотности эти липопротеины могут проходить через эндотелий, клетки, которые покрывают внутреннюю поверхность кровеносных и лимфатических сосудов.Это означает, что холестерин может откладываться в стенках артерий, что приводит к образованию бляшек и, в конечном итоге, повышает риск атеросклероза и ишемической болезни сердца. |
| Липопротеины высокой плотности (ЛПВП) | ► Структура: Липопротеины «хорошего холестерина», как их обычно называют, являются самыми плотными (их плотность обычно превышает 1,06 г / мл) и самыми маленькими (их размер не превышает 15 нм в диаметре) из всех липопротеиновые частицы. ► Функция: Основная причина, по которой они называются «хорошими», заключается в том, что они переносят триглицериды и холестерин из мышц обратно в печень, которая затем выводится из организма или перерабатывается и снова используется. Это означает, что он предотвращает отложение холестерина в артериях, что снижает вероятность ишемической болезни сердца. Полные аполипопротеинов А-1 и А-2, ЛПВП проходят через кровь, собирая холестерин и липиды и увеличиваясь в размерах, в свою очередь становясь сферическими и транспортируя их в печень. |
| Липопротеин (а) | ► Структура: Другой подкласс липопротеинов, липопротеин (а) частица состоит из аполипопротеина (а) и частицы, сходной по структуре с липопротеином низкой плотности. Первый содержит аполипопротеин (b), а аполипопротеин (a) и аполипопротеин (b) в липопротеине (a) имеют ковалентную связь. Точная структура этого подкласса до сих пор полностью не изучена, но исследования показали, что аполипопротеин (а) очень похож по структуре и функциям на плазминоген, фермент, который участвует в свертывании крови. ► Функция: Точный механизм частиц липопротеина (а) все еще не очень хорошо известен, но из-за его структуры предполагается, что высокие уровни липопротеина (а) в крови могут увеличить шансы образования тромба. Это причина, по которой более высокий уровень этого липопротеина в крови может увеличить риск артериосклероза. |
Итак, теперь у вас есть четкое представление о структуре различных липопротеинов и их роли.Подводя итог, можно сказать, что ЛПНП распределяет холестерин по всему телу, который может откладываться в сосудах и артериях; тогда как ЛПВП поглощает его из кровеносных сосудов и отправляет обратно в печень. Таким образом, вы должны стремиться поддерживать высокий уровень ЛПВП и снижать уровень ЛПНП, включая в свой рацион овощи, фрукты и нежирные продукты; и сочетайте это с регулярными упражнениями, чтобы поддерживать свое сердце в отличной форме.
Хотите написать для нас? Что ж, мы ищем хороших писателей, которые хотят распространять информацию.Свяжитесь с нами, и мы поговорим …
Давайте работать вместе!
Нравится? Поделиться!
определение липопротеина и синонимов липопротеина (английский)
Липопротеин представляет собой биохимический комплекс, который содержит как белки, так и липиды, связанные с белками, которые позволяют жирам перемещаться через воду внутри и снаружи клеток. Белки служат для эмульгирования молекул липидов (иначе называемых жиром). Многие ферменты, переносчики, структурные белки, антигены, адгезины и токсины являются липопротеинами.Примеры включают липопротеины высокой плотности (HDL) и низкой плотности (LDL), которые позволяют жирам переноситься в кровоток, трансмембранные белки митохондрии и хлоропласта, а также бактериальные липопротеины. [1]
Функция
Функция частиц липопротеинов заключается в транспортировке липидов (жиров) (таких как триацилглицерин) по организму в крови.
Все клетки используют и полагаются на жиры и холестерин в качестве строительных блоков для создания множественных мембран, которые клетки используют как для контроля внутреннего содержания воды и внутренних водорастворимых элементов, так и для организации своей внутренней структуры и белковых ферментативных систем.
Липопротеиновые частицы имеют направленные наружу гидрофильные группы фосфолипидов, холестерина и апопротеинов. Такие характеристики делают их растворимыми в бассейне крови на основе соленой воды. Триглицеридные жиры и сложные эфиры холестерина переносятся внутри, защищенные от воды монослоем фосфолипидов и апопротеинами.
Взаимодействие белков, образующих поверхность частиц (а) с ферментами в крови, (б) друг с другом и (в) со специфическими белками на поверхности клеток, определяет, будут ли добавлены триглицериды и холестерин к или удаляется из частиц транспорта липопротеинов.
Что касается развития и прогрессирования атеромы, а не регресса, ключевым вопросом всегда были особенности транспорта холестерина, а не концентрация холестерина как таковая. [ необходима ссылка ]
Трансмембранные липопротеины
Липиды часто являются важной частью комплекса, даже если кажется, что они сами по себе не обладают каталитической активностью. Чтобы изолировать трансмембранные липопротеины от связанных с ними мембран, часто необходимы детергенты.
Классификация
По плотности
Липопротеины можно классифицировать следующим образом: от более крупных и менее плотных до более мелких и более плотных. Липопротеины становятся крупнее и менее плотными при увеличении соотношения жира к белку. Их классифицируют на основе электрофореза и ультрацентрифугирования.
.
| Плотность (г / мл) | Класс | Диаметр (нм) | % белка | % холестерин | % фосфолипид | % триацилглицерин и сложный эфир холестерина |
| > 1.063 | HDL | 5–15 | 33 | 30 | 29 | 4 |
| 1.019–1.063 | ЛПН | 18–28 | 25 | 50 | 21 | 8 |
| 1.006–1.019 | IDL | 25–50 | 18 | 29 | 22 | 31 |
| 0,95–1,006 | VLDL | 30–80 | 10 | 22 | 18 | 50 |
| <0.95 | Хиломикрон | 100–1000 | <2 | 8 | 7 | 84 |
[2]
Альфа и бета
Также можно классифицировать липопротеины как «альфа» и «бета» в соответствии с классификацией белков при электрофорезе белков сыворотки. Эта терминология иногда используется при описании липидных нарушений, таких как абеталипопротеинемия.
Липопротеин (а)
Липопротеин (а) — ЛП (а), Кардиологические диагностические тесты
- <14 мг / дл: в норме
- 14-19 мг / дл:?
- > 19 мг / дл: высокий риск
Как снизить: аэробные упражнения, ниацин, аспирин, гуггулипид. [3]
Метаболизм
Обращение с липопротеинами в организме называется метаболизм липопротеинов . Он делится на два пути, экзогенный и эндогенный, в значительной степени в зависимости от того, состоят ли рассматриваемые липопротеины в основном из пищевых (экзогенных) липидов или они происходят из печени (эндогенные).
Экзогенный путь
Эпителиальные клетки тонкой кишки легко поглощают липиды из питательных веществ.Эти липиды, включая триглицериды, фосфолипиды и холестерин, собираются с аполипопротеином B-48 в хиломикроны. Эти зарождающиеся хиломикроны секретируются эпителиальными клетками кишечника в лимфатическую циркуляцию в процессе, который сильно зависит от аполипопротеина B-48. По мере того, как они циркулируют по лимфатическим сосудам, возникающие хиломикроны обходят циркуляцию печени и выводятся через грудной проток в кровоток.
В кровотоке частицы ЛПВП отдают аполипопротеин C-II и аполипопротеин E формирующемуся хиломикрону; хиломикрон теперь считается зрелым.Через аполипопротеин C-II зрелые хиломикроны активируют липопротеинлипазу (LPL), фермент на эндотелиальных клетках, выстилающих кровеносные сосуды. LPL катализирует гидролиз триацилглицерина (т.е. глицерина, ковалентно связанного с тремя жирными кислотами), который в конечном итоге высвобождает глицерин и жирные кислоты из хиломикронов. Затем глицерин и жирные кислоты могут абсорбироваться периферическими тканями, особенно жировыми и мышечными, для получения энергии и хранения.
Гидролизованные хиломикроны теперь считаются остатками хиломикронов.Остатки хиломикронов продолжают циркулировать до тех пор, пока не взаимодействуют через аполипопротеин E с рецепторами остатков хиломикронов, обнаруживаемыми в основном в печени. Это взаимодействие вызывает эндоцитоз остатков хиломикронов, которые впоследствии гидролизуются в лизосомах. При лизосомном гидролизе в клетку высвобождается глицерин и жирные кислоты, которые можно использовать для получения энергии или накапливать для дальнейшего использования.
Эндогенный путь
Печень — еще один важный источник липопротеинов, главным образом ЛПОНП.Триацилглицерин и холестерин соединяются с аполипопротеином B-100 с образованием частиц ЛПОНП. Образующиеся частицы ЛПОНП попадают в кровоток посредством процесса, который зависит от аполипопротеина B-100.
Как и при метаболизме хиломикронов, аполипопротеин C-II и аполипопротеин E частиц VLDL приобретаются из частиц HDL. После загрузки аполипопротеинов C-II и E возникающая частица VLDL считается зрелой.
Опять же, подобно хиломикронам, частицы VLDL циркулируют и сталкиваются с LPL, экспрессируемым на эндотелиальных клетках.Аполипопротеин C-II активирует LPL, вызывая гидролиз частицы VLDL и высвобождение глицерина и жирных кислот. Эти продукты могут всасываться из крови периферическими тканями, в основном жировыми и мышечными. Гидролизованные частицы ЛПОНП теперь называются остатками ЛПОНП или липопротеинами промежуточной плотности (ЛПОНП). Остатки ЛПОНП могут циркулировать и, посредством взаимодействия между аполипопротеином Е и остаточным рецептором, абсорбироваться печенью или могут подвергаться дальнейшему гидролизу печеночной липазой.
Гидролиз печеночной липазой высвобождает глицерин и жирные кислоты, оставляя после себя остатки ЛПНП, называемые липопротеинами низкой плотности (ЛПНП), которые содержат относительно высокое содержание холестерина ( [4] см. Нативную структуру ЛПНП при 37 ° C на YouTube). ЛПНП циркулирует и поглощается печенью и периферическими клетками. Связывание ЛПНП с тканью-мишенью происходит посредством взаимодействия между рецептором ЛПНП и аполипопротеином В-100 или Е на частице ЛПНП. Абсорбция происходит посредством эндоцитоза, и интернализованные частицы ЛПНП гидролизуются в лизосомах, высвобождая липиды, в основном холестерин. Kumar V, Butcher SJ, Öörni K, Engelhardt P, Heikkonen J, et al. (2011) Трехмерная криоЭМ-реконструкция частиц нативного ЛПНП с разрешением 16Å при физиологической температуре тела. [1]
Внешние ссылки
| |||||||||||||||||||||||||
Infogalactic: ядро планетарного знания
Липопротеин представляет собой биохимический комплекс, который содержит как белки, так и липиды, связанные с белками, которые позволяют жирам перемещаться через воду внутри и снаружи клеток.Белки служат для эмульгирования липидных молекул. Многие ферменты, переносчики, структурные белки, антигены, адгезины и токсины являются липопротеинами. Примеры включают частиц липопротеинов плазмы , классифицированных как липопротеины высокой плотности (ЛПВП) и низкой плотности (ЛПНП), которые обеспечивают перенос жиров в кровоток, трансмембранные белки митохондрии и хлоропласта и бактериальные липопротеины. [1]
Область применения
Трансмембранные липопротеины
Липиды часто являются важной частью комплекса, даже если кажется, что они сами по себе не обладают каталитической активностью.Чтобы изолировать трансмембранные липопротеины от связанных с ними биологических мембран, часто требуются детергенты.
Липопротеиновые частицы плазмы
Роль липопротеиновых частиц заключается в транспортировке триацилглицеринов (также известных как триглицериды) и холестерина в крови между всеми тканями тела. Чаще всего это печень и адипоциты жировой ткани. Частицы синтезируются в тонком кишечнике и печени, но, что интересно, не в адипоцитах.
Все клетки используют и полагаются на жиры и холестерин в качестве строительных блоков для создания множественных мембран, которые клетки используют как для контроля внутреннего содержания воды и внутренних водорастворимых элементов, так и для организации своей внутренней структуры и белковых ферментативных систем.
Липопротеиновые частицы имеют направленные наружу гидрофильные группы фосфолипидов, холестерина и апопротеинов. Такие характеристики делают их растворимыми в бассейне крови на основе соленой воды. Жиры триглицеридов и сложные эфиры холестерина переносятся внутри, защищенные от воды монослоем фосфолипидов и апопротеинами.
Взаимодействие белков, образующих поверхность частиц (с ферментами в крови; друг с другом; и со специфическими белками на поверхности клеток), определяет, будут ли триглицериды и холестерин добавляться или удаляться из частиц, переносящих липопротеины.
Что касается развития и прогрессирования атеромы, а не регресса, ключевым вопросом всегда были особенности транспорта холестерина, а не концентрация холестерина как таковая. [ необходима ссылка ]
Функция
Обращение с липопротеиновыми частицами в организме называется метаболизм липопротеиновых частиц . Он подразделяется на два пути, экзогенный и эндогенный, в значительной степени в зависимости от того, состоят ли рассматриваемые липопротеиновые частицы в основном из пищевых (экзогенных) липидов или они возникли в печени (эндогенные) в результате синтеза триацилглицеринов de novo.
Гепатоциты являются основной платформой для обработки триацилглиеролов и холестерина; печень также может хранить определенное количество гликогена и триацилглицеринов. Хотя адипоциты являются основными клетками-хранилищами триацилглицеринов, они не производят липопротеинов.