Пеленочный дерматит у детей — причины появление, симптомы, лечение (профилактика)
Пеленочный дерматит – раздражение кожных покровов ягодичной области и/или внутренней поверхности бедер у детей грудного возраста, вызванное физическими, химическими и микробными факторами окружения.
Причины
- Условия повышенной влажности под пеленками или внутри подгузника.
- Затрудненный доступ воздуха.
- Присутствие различных химических раздражителей и микроорганизмов, содержащихся в моче и фекалиях, а также трения о подгузники и одежду.
- Предрасположенность кожи к развитию этого вида дерматита.
- Склонность к аллергии, неустойчивость водно-солевого обмена.
- Нарушения соотношения со стороны стула, повышенное содержание аммиака в моче.
Симптомы
- Небольшое покраснение кожи под подгузником, в особенности вокруг половых органов, на ягодицах и бедрах ребенка.
- Пузырьки и шелушение.

- Отек, изъязвление в указанных областях и гнойнички.
Диагностика пеленочного дерматита осуществляется врачом во время клинического осмотра и основывается на анализе выявленных симптомов. Как правило, в неосложненных случаях нужды в каких-либо специальных лабораторных методах диагностики нет.
Профилактика
- Отказ от использования детской присыпки.
- Применение в полном объеме современного ассортимента средств детской косметики (лосьон, крем, масло).
- Частые подмывания ребенка теплой водой (сразу после каждой дефекации и микции).
- Исключение интенсивного трения пеленок, подгузников и предметов одежды в местах естественных складок.
- Точный подбор подгузников по размеру.
- Своевременная смена подгузников.
- Применение «барьерного» крема при каждой смене подгузника.
- Регулярный прием препаратов витамина D. При рахите у детей могут отмечаться повышенная потливость и нарушения структуры кожи.

Подробнее о детской дерматологии в клинике «ЮгМед»
Оставляя свои персональные данные, Вы даете добровольное согласие на обработку своих персональных данных. Под персональными данными понимается любая информация, относящаяся к Вам, как субъекту персональных данных (ФИО, дата рождения, город проживания, адрес, контактный номер телефона, адрес электронной почты, род занятости и пр). Ваше согласие распространяется на осуществление Общество с ограниченной ответственностью Научно-производственное объединение «Волгоградский центр профилактики болезней «ЮгМед» любых действий в отношении ваших персональных данных, которые могут понадобиться для сбора, систематизации, хранения, уточнения (обновление, изменение), обработки (например, отправки писем или совершения звонков) и т.п. с учетом действующего законодательства. Согласие на обработку персональных данных даётся без ограничения срока, но может быть отозвано Вами (достаточно сообщить об этом в Общество с ограниченной ответственностью Научно-производственное объединение «Волгоградский центр профилактики болезней «ЮгМед»).
Пеленочный дерматит у детей: как мы можем с ним справиться? | Минакина О.Л.
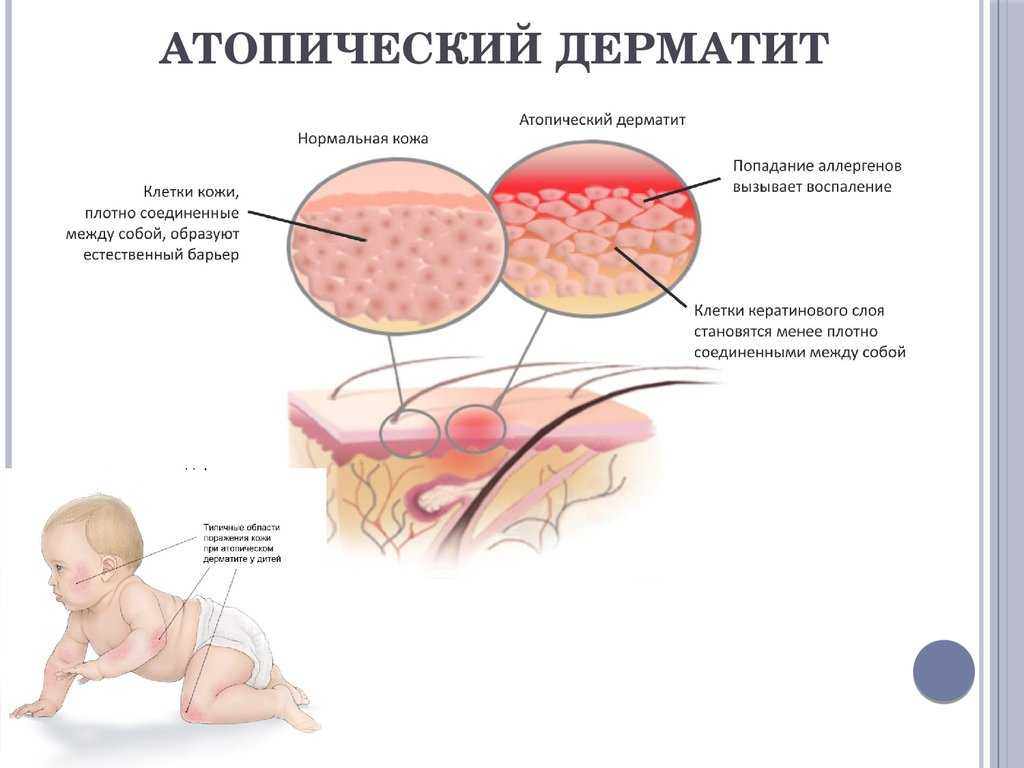
Как педиатры, так и родители маленьких детей считают пеленочный дерматит одним из самых частых кожных заболеваний. Почти каждый ребенок в течение первых месяцев или лет жизни переносит это состояние в разной степени тяжести [1, 2]. Пеленочный дерматит диагностируют у 7–35% младенцев, пик распространенности приходится на возраст 9–12 мес. жизни вне зависимости от пола и расовой принадлежности [3]. По данным исследования распространенности повреждений кожи в отделении интенсивной терапии детского госпиталя Филадельфии в 2008 г., пеленочный дерматит выявлен у 24% стационарных больных [4]. Во многом такая высокая частота связана с особенностями кожи маленьких детей.
Исследования последних лет дали возможность получить новые сведения о коже, объяснить ее воспалительный ответ и обосновать применение средств ухода за кожей для профилактики данного состояния. Кожа как орган представлена эпидермисом, собственно дермой и придатками кожи. Кожа — динамическая система с продолжающимся процессом пролиферации кератиноцитов в базальном слое эпидермиса, десквамацией корнеоцитов на поверхности кожи, деградацией плотных связок корнео-десмосом [6]. В верхушечном слое эпидермиса, роговом слое корнеоциты организуются в межклеточный липидный матрикс из ламинарных телец, состоящих из холестерола, керамидов и свободных жирных кислот [7].
Детали морфологии младенческой кожи, в частности структура поверхности, толщина кожи, размер клеток, визуализированы микроскопическими методами и вычислены с использованием компьютерного анализа микроскопических снимков и кожных отпечатков в силиконе и адгезивных лентах [8–10]. Видеомикроскопия и конфокальная лазерная сканирующая микроскопия in vivo делают возможным 3D-изображение топографии кожи, внутренней структуры слоев дермы [9].
Кожа выполняет множество разных жизненных функций. Среди них физическая и иммунологическая защита от повреждающих влияний внешнесредовых элементов (включая микроорганизмы, ультрафиолетовую радиацию, влажность, экстремальные температуры), сенсорная перцепция (боль, температура, прикосновение), температурная регуляция, водный и электролитный гомеостаз, обмен газов.
Понимание физиологии здоровой младенческой кожи в норме (точка сравнения) важно с клинической точки зрения. Клинические исследования на здоровых младенцах, однако, ограничены с этических позиций (в отношении к применению инвазивных методов), поэтому их мало. Новые неинвазивные технологии измерения электроемкости, трансдермальной потери воды, скорости абсорбции-десорбции у младенцев и взрослых [10] показали различия в барьерной функции кожи, выявили динамические изменения в уровне естественного фактора увлажнения и водного профиля кожи младенцев, детей раннего возраста и взрослых [11].
Структура, функции и составные элементы младенческой кожи отличаются от таковых взрослого органа — прежде всего тем, что в течение первого года жизни и несколько дольше в коже продолжается непрерывный процесс созревания. Эпидермис новорожденных полностью дифференцирован. У детей первого года жизни и раннего возраста в эпидермисе корнеоциты и гранулоцитарные клетки отличаются от таковых у взрослых меньшим размером (на 20 и 10% соответственно) и числом [5]. Роговой слой и эпидермис младенческой кожи тоньше взрослого на 30 и 20% соответственно [5]. Линии микрорельефа более плотные у детей, при этом глубина поверхностной глифики детей схожа с таковой у взрослых [5]. В эпидермисе детей меньше меланина [12]. Сосочки дермы, их плотность, размер, морфология более гомогенны у детей, чем у взрослых [5]. У детей нет четкой границы между сосочковым и ретикулярным слоями дермы [5]. В составляющих эпидермиса у младенцев ниже, чем у взрослых, концентрация естественного фактора увлажнения [10].
Перечисленные особенности строения и состава кожи обусловливают своеобразие ее функции у детей. У новорожденных кожа более сухая в сравнении со взрослыми, но в течение первого месяца жизни картина полностью меняется. У детей 3–24 мес. жизни отмечается повышенная гидратация кожи в сравнении со взрослыми. Барьерная функция и влажность кожи связаны и с межклеточным липидным матриксом, естественным фактором увлажнения и путем прохождения молекул воды через роговой слой. Скорость абсорбции и десорбции воды в коже у детей выше, чем у взрослых, так же как и трансэпидермальная потеря воды [10].
В дополнение к структурным и функциональным изменениям на первом году жизни формируется и изменяется состав кожной микрофлоры. Преобладающими микробами на младенческой коже являются Firmicutes (преимущественно Staphylococci), за ними следуют Actinobacteria, Proteobacteria и Bacteroidetes. У взрослых доминируют тип Proteobacteria, за ним Actinobacteria и Firmicutes [15]. Как применять эти данные исследований, в настоящее время еще не совсем понятно. Ранняя микробная колонизация может влиять на развитие иммунной функции кожи. Барьерная функция жизненно важна для выживания, предотвращения проникновения патогенов в организм. Если кожный барьер поврежден, бактериальные факторы получают доступ к эпидермальным кератиноцитам, могут индуцировать защитный иммунный ответ. Кератиноциты продуцируют антимикробные пептиды. В отсутствие этих белков патогенные микроорганизмы могут внедряться в кожу, нарушать баланс коммерсалы/патогены или приводить к развитию инфекции.
Преобладающими микробами на младенческой коже являются Firmicutes (преимущественно Staphylococci), за ними следуют Actinobacteria, Proteobacteria и Bacteroidetes. У взрослых доминируют тип Proteobacteria, за ним Actinobacteria и Firmicutes [15]. Как применять эти данные исследований, в настоящее время еще не совсем понятно. Ранняя микробная колонизация может влиять на развитие иммунной функции кожи. Барьерная функция жизненно важна для выживания, предотвращения проникновения патогенов в организм. Если кожный барьер поврежден, бактериальные факторы получают доступ к эпидермальным кератиноцитам, могут индуцировать защитный иммунный ответ. Кератиноциты продуцируют антимикробные пептиды. В отсутствие этих белков патогенные микроорганизмы могут внедряться в кожу, нарушать баланс коммерсалы/патогены или приводить к развитию инфекции.
Морфологические особенности младенческой кожи определяют ее легкую ранимость. Повышенная влажность, недостаточная функция потовых желез, обильная васкуляризация кожных покровов могут способствовать быстрому развитию определенных патологических состояний, таких как ирритантный контактный дерматит, воспалительные процессы.
У детей раннего возраста часто встречается пеленочный дерматит. Сыпь в области подгузников захватывает нижнюю часть живота и спины, ягодицы, промежностную область и внутреннюю поверхность бедер. Ношение подгузников вызывает увеличение влажности в коже и повышение pH (ощелачивание). Если повышенная влажность сохраняется продолжительное время, могут возникать размягчение и нарушение целостности кожи (мацерация), что делает ее более восприимчивой к трению о поверхность подгузника. Это также увеличивает риск дальнейшего повреждения кожи и возникновения проблем, вызванных экспозицией других раздражителей, в частности фекалий, содержащих протеазы и липазы, и аммония в моче. Другие факторы, которые могут приводить к ухудшению положения и усиливать сыпь, включают в себя повторное мытье и очищение кожи, неадекватный уход за кожей, инфекции, антибиотики, диарею и проблемы с кишечником и мочевыводящими путями [16].
Пеленочный дерматит проявляется сыпью в области подгузника (при диагностировании следует исключить другие причины сыпи в этой области) (табл. 1). Необходимо также принять во внимание и оценить следующие факторы (табл. 2):
1). Необходимо также принять во внимание и оценить следующие факторы (табл. 2):
1. Гигиенические навыки (например, как часто подмывают ребенка, меняют подгузник). Недостаток гигиены и продолжительный контакт с мочой/фекалиями предрасполагают к ирритантному дерматиту.
2. Тип используемых подгузников — одноразовые или многократно используемые хлопковые.
3. Использование средств-ирритантов для мытья и очищения кожи, таких как мыла, детергенты, влажные салфетки с отдушкой/спиртом.
4. Травма кожи: например, трение подгузника, чрезмерное мытье с усиленным очищением.
5. Недавний прием антибиотиков, которые предрасполагают к колонизации Candida и диарее.
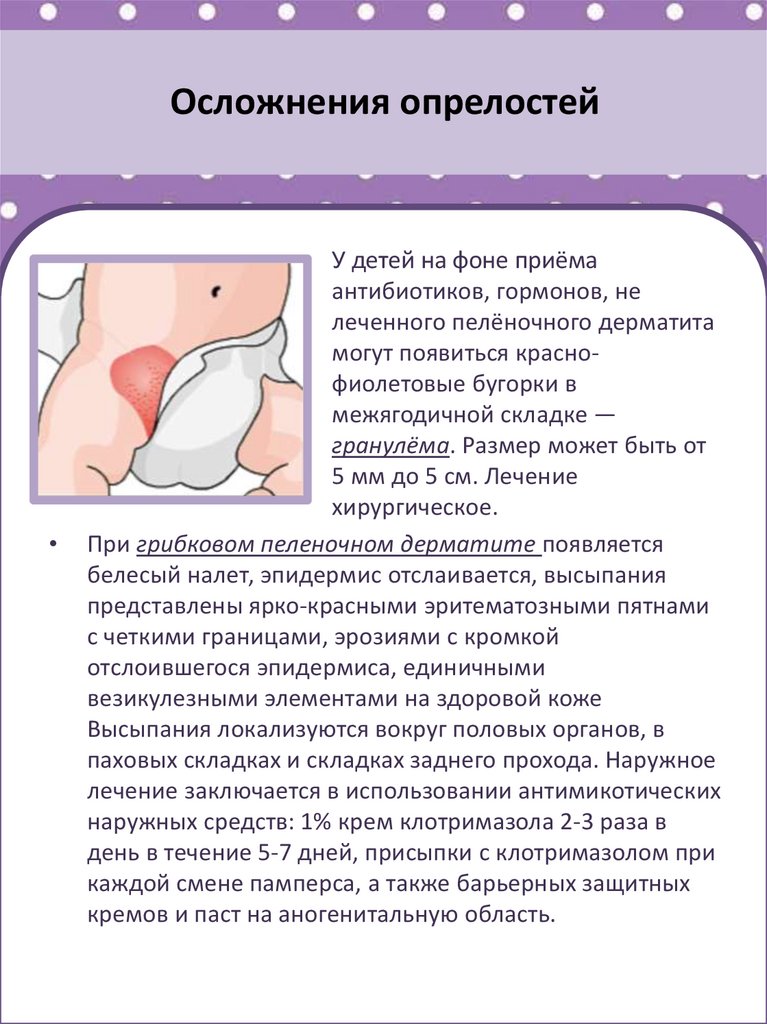
При пеленочном дерматите обычно имеет место гиперемия кожи в области, покрытой подгузником (ягодицы, промежность, область лобка, верхняя часть бедер), при отсутствии красноты в самых глубоких кожных складках. Кожа может иметь легкий блеск, легкое шелушение и гипопигментацию. Обычно сыпь не вызывает других симптомов до тех пор, пока не становится выраженной или болезненной. Легкая степень пеленочного дерматита предполагает слабо определяемую розовую сыпь, занимающую менее 10% поверхности, покрываемой подгузником, с наличием или отсутствием редких разбросанных папул, легкого блеска и сухости. Легкое течение, как правило, не приводит к беспокойству ребенка и обычно может быть купировано простыми мерами ухода. Среднетяжелое/тяжелое течение предполагает умеренно выраженную или выраженную гиперемию, занимающую площадь более 10% кожи под подгузником, с наличием или отсутствием папул, пятен, отека или изъязвления. При этой степени тяжести отмечается раздражительность детей, определяется вторичное инфицирование Candida albicans, нередко стоматит. Эритема расширяется на области вне контакта с испражнениями, подгузником, переходит в сливающиеся очаги с отчетливыми краями с папулами, пустулами, вовлекая кожные складки области кожи, контактирующей с подгузником.
Кожа может иметь легкий блеск, легкое шелушение и гипопигментацию. Обычно сыпь не вызывает других симптомов до тех пор, пока не становится выраженной или болезненной. Легкая степень пеленочного дерматита предполагает слабо определяемую розовую сыпь, занимающую менее 10% поверхности, покрываемой подгузником, с наличием или отсутствием редких разбросанных папул, легкого блеска и сухости. Легкое течение, как правило, не приводит к беспокойству ребенка и обычно может быть купировано простыми мерами ухода. Среднетяжелое/тяжелое течение предполагает умеренно выраженную или выраженную гиперемию, занимающую площадь более 10% кожи под подгузником, с наличием или отсутствием папул, пятен, отека или изъязвления. При этой степени тяжести отмечается раздражительность детей, определяется вторичное инфицирование Candida albicans, нередко стоматит. Эритема расширяется на области вне контакта с испражнениями, подгузником, переходит в сливающиеся очаги с отчетливыми краями с папулами, пустулами, вовлекая кожные складки области кожи, контактирующей с подгузником. Характерны сопутствующие повреждения, стоматит [17]. Признаки бактериальной инфекции включают красноту с экссудатом, пузырьки, малые пузыри и пустулы. Если сыпь в области подгузника выраженная или не исчезает, несмотря на лечение, либо существует сомнение в диагнозе, следует проконсультироваться у дерматолога и провести дополнительное обследование.
Характерны сопутствующие повреждения, стоматит [17]. Признаки бактериальной инфекции включают красноту с экссудатом, пузырьки, малые пузыри и пустулы. Если сыпь в области подгузника выраженная или не исчезает, несмотря на лечение, либо существует сомнение в диагнозе, следует проконсультироваться у дерматолога и провести дополнительное обследование.
Для купирования пеленочного дерматита необходимы хороший уход за ребенком, текущая оценка состояния кожи и обучение родителей. Уход за областью подгузников включает:
1) уменьшение интервала между сменой подгузников;
2) смену подгузника после загрязнения;
3) использование современных подгузников;
4) очищение области промежности — мытьем теплой водой и эмолентом или протиранием влажными салфетками без спирта и отдушек;
5) применение водоотталкивающего эмолента или барьерного средства после каждой смены подгузника для уменьшения раздражения от контакта с мочой и фекалиями;
6) воздушные ванны после мытья [18].
С пеленочным дерматитом в большинстве случаев можно с успехом справиться вышеперечисленным мерами. Если этого недостаточно, в среднетяжелых случаях могут назначаться топические кортикостероиды и топические противогрибковые средства с нанесением на кожу под барьерный препарат.
При подозрении на кандидозные поражения чаще используют нистатин, клотримазол или кетоконазол, миконазол. Для уменьшения воспаления, если дерматит упорно продолжается, назначают слабые стероиды — гидрокортизон [19]. В основном используют 0,5–1% гидрокотизон, применяют до очищения кожи от сыпи, но не дольше 1 нед. Поврежденная младенческая кожа промежности в условиях теплой влажной среды обладает усиленной перкутанной абсорбцией лекарственных препаратов. В США используют средние и сильные стероиды, чаще в комбинации с противогрибковыми составляющими (нистатин — триамцинолон, клотримазол — бетаметазон дипропионат) [19]. Однако в связи с возможными побочными эффектами при легком и среднетяжелом дерматите в детской практике их назначения следует избегать [20]. Если дерматит осложняется вторичной инфекцией (бактериальной), то применяют топические антибактериальные препараты [21]. При выборе тактики лечения дерматита следует руководствоваться научно обоснованными рекомендациями и результатами клинических исследований.
Если дерматит осложняется вторичной инфекцией (бактериальной), то применяют топические антибактериальные препараты [21]. При выборе тактики лечения дерматита следует руководствоваться научно обоснованными рекомендациями и результатами клинических исследований.
Подгузники. Сегодня доступны разные виды подгузников. Создание суперабсорбирующих полимеров сделало возможным производство новых тонких материалов с гелевым слоем, которые используют в настоящее время в подгузниках. Новые продукты характеризуются повышенной скоростью захвата и поглощения жидкости, большой влагоемкостью, что делает поверхность кожи более сухой. Создаются подгузники для младенцев разного возраста, при этом учтены физиологические особенности. Но в настоящее время в клинических исследованиях не приводится достаточных доказательств того, что определенные типы подгузников могут применяться для профилактики пеленочного дерматита [22].
Для очищения кожи не рекомендовано применение мыла и лосьонов. Их использование изменяет pH кожи, приводит к ее большей сухости и повреждению [23]. Недавнее исследование показало, что применение влажных салфеток без спирта и отдушек также эффективно для очищения и гидратации кожи и не повреждает кожу, как и купание в воде с применением тканевых средств для мытья кожи [24].
Их использование изменяет pH кожи, приводит к ее большей сухости и повреждению [23]. Недавнее исследование показало, что применение влажных салфеток без спирта и отдушек также эффективно для очищения и гидратации кожи и не повреждает кожу, как и купание в воде с применением тканевых средств для мытья кожи [24].
Барьерные средства создают протективный слой между кожей и испражнениями. Идеальным барьерным препаратом должен быть такой, который имеет доказанную эффективность у детей, а его действие схоже с естественной функцией кожи с формированием длительного барьера для сохранения оптимального уровня влажности. В его составе не должно быть ненужных ингредиентов, раздражающих, токсичных или ингредиентов с недокументированной безопасностью [18]. Однако нет достаточных доказательств того, что барьерный крем более эффективен в лечении неосложненного пеленочного дерматита, чем простые водоотталкивающие мази (вазелиновая, парафиновая) [16]. Водоотталкивающие эмоленты или барьерные препараты наносят при каждой смене подгузника. Они формируют защитную липидную пленку на поверхности кожи и тем самым защищают от раздражения при контакте с испражнениями. Большая часть продуктов содержит оксид цинка, вазелин или оба компонента. Под этим слоем поврежденная кожа защищена от раздражения, происходит ее заживление, при этом нет избыточной влажности кожи [25].
Они формируют защитную липидную пленку на поверхности кожи и тем самым защищают от раздражения при контакте с испражнениями. Большая часть продуктов содержит оксид цинка, вазелин или оба компонента. Под этим слоем поврежденная кожа защищена от раздражения, происходит ее заживление, при этом нет избыточной влажности кожи [25].
В барьерных кремах используются и другие ингредиенты, такие как масло печени трески, алое, диметикон, декспантенол [26]. В некоторых европейских странах для лечения пеленочного дерматита применяют 2% водный раствор эозина [27]. Отсутствие или недостаток барьерных кремов ассоциированы с рецидивами пеленочного дерматита [28]. В барьерных препаратах могут содержаться антисептики, отдушки. Препараты цинка и касторовое масло могут содержать части арахисового (земляного ореха) масла. У детей с аллергией к орехам и сое такие средства использоваться не должны. Мази, кремы, содержащие витамин, А, календулу, мед, чайное дерево, рекомендованные для профилактики и лечения пеленочного дерматита, не имеют достаточной доказательной базы эффективности. Требуются дополнительные исследования.
Требуются дополнительные исследования.
Для заживления кожи и восстановления ее защитных свойств, быстрого регресса клинических проявлений пеленочного дерматита следует назначать положительно зарекомендовавшие себя топические дермато-репаративные препараты, в частности Бепантен мазь. Действующим началом этих препаратов является декспантенол (провитамин B5). Пантотеновая кислота — жизненно важная составляющая нормальной эпителиальной функции. Это компонент коэнзима, А, кофактора разнообразных реакций метаболизма карбогидратов, жирных кислот, белков, глюконеогенеза, стероидных гормонов, порфиринов.
Декспантенол хорошо изучен. К концу ХХ в. опубликовано много работ, доказавших его эффективность в дерматологии. В обзоре исследователей Германии [29] обобщены данные 56 публикаций. Применение декспантенола обосновано его хорошим проникновением и высокой локальной концентрацией в коже, когда он используется в соответствующей форме, в частности в составе эмульсии «вода в масле». Местно он действует как увлажнитель, улучшая гидратацию рогового слоя, уменьшая трансэпидермальную потерю влаги, сохраняя мягкость и эластичность кожи.
Местно он действует как увлажнитель, улучшая гидратацию рогового слоя, уменьшая трансэпидермальную потерю влаги, сохраняя мягкость и эластичность кожи.
В исследованиях in vitro и in vivo выявлено влияние декспантенола на активацию пролиферации фибробластов, доказана ускоренная реэпителизация при заживлении раневой поверхности. Показан противовоспалительный эффект декспантенола на экспериментальной модели эритемы, индуцированной ультрафиолетом. Выявлены благоприятные эффекты декспантенола у пациентов с пересадкой кожи, в лечении рубцов, ожоговых травм, различных дерматозов. Наиболее значимыми эффектами декспантенола были стимуляция эпителизации, грануляции и уменьшение зуда.
В двойных слепых плацебо-контролируемых исследованиях оценена эффективность декспантенола при заживлении раневой поверхности. Показаны уменьшение эритемы и более эластичная и прочная тканевая регенерация при лечении эпидермальных ран эмульсией декспантенола в сравнении с лечением без его применения. Мониторирование трансэпидермальной потери влаги показало значительное ускорение эпидермальной регенерации в результате терапии декспантенолом в сравнении с плацебо. В эксперименте на модели раздражения в группе, применявшей крем декспантенол до раздражения, выявлено значительно меньшее повреждение барьера рогового слоя по сравнению с таковым в группе, не применявшей данный препарат. Уход за кожей с помощью декспантенола значительно улучшал симптомы кожного раздражения, такие как сухость кожи, шероховатость, шелушение, зуд, эритема, эрозии/трещины через 3–4 нед. Обычно препараты декспантенола хорошо переносятся, риски раздражения или повышенной чувствительности минимальны [29].
Мониторирование трансэпидермальной потери влаги показало значительное ускорение эпидермальной регенерации в результате терапии декспантенолом в сравнении с плацебо. В эксперименте на модели раздражения в группе, применявшей крем декспантенол до раздражения, выявлено значительно меньшее повреждение барьера рогового слоя по сравнению с таковым в группе, не применявшей данный препарат. Уход за кожей с помощью декспантенола значительно улучшал симптомы кожного раздражения, такие как сухость кожи, шероховатость, шелушение, зуд, эритема, эрозии/трещины через 3–4 нед. Обычно препараты декспантенола хорошо переносятся, риски раздражения или повышенной чувствительности минимальны [29].
Представляет интерес проспективное наблюдательное исследование с целью оценки эффективности лечения раздраженной кожи мазями, содержащими декспантенол, при самоназначении [30]. Исследование проведено в Германии фармацевтами сети 392 аптек, в нем участвовали 1886 пациентов с симптомами раздраженной кожи, включая атопическую экзему вне обострения, а также другие состояния с ксерозом кожи и поврежденным кожным барьером. Оценка эффективности проводилась на 7-10-й день после лечения с подсчетом индекса эффективности терапии / экономической выгоды. В результате 91,5% пациентов отметили выгоду терапии, 94,7% прямо указали на достигнутый успех лечения. Все симптомы раздраженной кожи (ксероз, эритема, десквамация) значимо уменьшились. Не выявлено различий в ответах в зависимости от возраста, пола, заболеваний кожи. Показан высокий индекс эффективности терапии / экономической выгоды в лечении раздраженной кожи мазью с декспантенолом.
Оценка эффективности проводилась на 7-10-й день после лечения с подсчетом индекса эффективности терапии / экономической выгоды. В результате 91,5% пациентов отметили выгоду терапии, 94,7% прямо указали на достигнутый успех лечения. Все симптомы раздраженной кожи (ксероз, эритема, десквамация) значимо уменьшились. Не выявлено различий в ответах в зависимости от возраста, пола, заболеваний кожи. Показан высокий индекс эффективности терапии / экономической выгоды в лечении раздраженной кожи мазью с декспантенолом.
В последнее десятилетие расширился объем данных о протективном эффекте декспантенола. Так, в двойном слепом плацебо-контролируемом исследовании доказана его эффективность при защите против раздражения [31], в лечении пеленочного дерматита у младенцев [26]. В мультицентровом исследовании показана эффективность 5% декспантенола и мази с оксидом цинка в лечении ирритантного пеленочного дерматита при диарейном синдроме у детей [32].
Декспантенол зарегистрирован в России в фармакологической группе регенерантов и репарантов. Результаты, полученные в ряде клинических исследований под руководством Н. А. Коровиной и соавт. (2004), В. А. Ревякиной (2004), Ю. С. Акоева и соавт. (2005), свидетельствуют о высокой клинической эффективности и переносимости Бепантен мази (5% декспантенола) при лечении детей с пеленочным дерматитом. Установлено, что в большинстве случаев уже на 2–3 сут терапии отмечалось уменьшение или исчезновение клинических проявлений на коже. Особо следует подчеркнуть, что среди исследуемых были дети не только грудного возраста, но и новорожденные (как доношенные, так и недоношенные). При этом положительный эффект Бепантена отмечали при использовании как у новорожденных, так и у детей постарше [33].
Результаты, полученные в ряде клинических исследований под руководством Н. А. Коровиной и соавт. (2004), В. А. Ревякиной (2004), Ю. С. Акоева и соавт. (2005), свидетельствуют о высокой клинической эффективности и переносимости Бепантен мази (5% декспантенола) при лечении детей с пеленочным дерматитом. Установлено, что в большинстве случаев уже на 2–3 сут терапии отмечалось уменьшение или исчезновение клинических проявлений на коже. Особо следует подчеркнуть, что среди исследуемых были дети не только грудного возраста, но и новорожденные (как доношенные, так и недоношенные). При этом положительный эффект Бепантена отмечали при использовании как у новорожденных, так и у детей постарше [33].
Приводим клинический случай пеленочного дерматита.
Девочка Е. Возраст 1 мес. 5 дней. При плановом осмотре педиатром в возрасте 1 мес. мама сообщила доктору о сыпи в области подгузника на 2-й день. Наследственный анамнез отягощен по материнской линии: у деда — аллергический ринит и астма в сезон цветения трав, у родной старшей сестры — аллергический ринит в сезон цветения деревьев. Девочка — второй желанный ребенок в благополучной семье; от 2-й благополучной беременности с перенесенным без применения лекарств легким ринофарингитом на 6-м мес., своевременные физиологичные роды в 40 нед. Родилась с весом 3940 г, ростом 53 см, окружностью груди 35 см, окружностью головы 35 см. Оценка по шкале Apgar — 8 баллов. Закричала сразу. К груди приложили в родильном зале. В раннем неонатальном периоде отмечена токсическая эритема. Привита по календарю без осложнений. Психомоторное развитие по возрасту. Девочка на грудном вскармливании. За первый месяц прибавила 950 г веса.
Девочка — второй желанный ребенок в благополучной семье; от 2-й благополучной беременности с перенесенным без применения лекарств легким ринофарингитом на 6-м мес., своевременные физиологичные роды в 40 нед. Родилась с весом 3940 г, ростом 53 см, окружностью груди 35 см, окружностью головы 35 см. Оценка по шкале Apgar — 8 баллов. Закричала сразу. К груди приложили в родильном зале. В раннем неонатальном периоде отмечена токсическая эритема. Привита по календарю без осложнений. Психомоторное развитие по возрасту. Девочка на грудном вскармливании. За первый месяц прибавила 950 г веса.
В возрасте 14 дней был однократный эпизод гиперемии кожи в области подгузника. Мама объяснила это тем, что в тот день не рассчитала диурез, задержалась со сменой подгузника. Гиперемия прошла в течение дня при замене подгузника, консультации врача не потребовалось. Мама купала ребенка с детским мылом, пользовалась детским кремом. После этого эпизода при купании стала применять пенку для тела. 2-й эпизод высыпания в месячном возрасте связала с тем, что у ребенка участился стул до 7 раз с кислым запахом, что вызвало раздражение кожи. Мама предположила, что это ответ на чрезмерный объем съеденного ею накануне жареного картофеля. Стул восстановился через 1 сут. Поведение девочки, сон, аппетит не изменились. На приеме у педиатра при осмотре ребенок спокойный. Общее состояние ребенка не страдает.
2-й эпизод высыпания в месячном возрасте связала с тем, что у ребенка участился стул до 7 раз с кислым запахом, что вызвало раздражение кожи. Мама предположила, что это ответ на чрезмерный объем съеденного ею накануне жареного картофеля. Стул восстановился через 1 сут. Поведение девочки, сон, аппетит не изменились. На приеме у педиатра при осмотре ребенок спокойный. Общее состояние ребенка не страдает.
Объективно: местно на коже промежности, области лобка, верхней трети внутренней поверхности бедер, ягодицах на фоне умеренной гиперемии папулезные элементы. Глубокие складки не вовлечены. Зуда нет.
В общем анализе крови в возрасте 1 мес.: гемоглобин — 132 г/л, эритроциты — 4,0×1012, цветной показатель — 0,9; лейкоциты — 8,2×109; эозинофилы — 2, палочкоядерные нейтрофилы — 2, сегментоядерные — 18, лимфоциты — 74, моноциты — 4, СОЭ — 4 мм.
В копрограмме: консистенция — кашицеобразная, цвет — желтый, запах — каловый, нерезкий, pH — слабокислая, обнаружена слизь; крови, непереваренной пищи не обнаружено. Микроскопическое исследование кала: слизь — умеренно, лейкоциты — 0–5 в слизи, других ингредиентов не обнаружено.
Микроскопическое исследование кала: слизь — умеренно, лейкоциты — 0–5 в слизи, других ингредиентов не обнаружено.
Диагностирован пеленочный дерматит. Даны советы по рациональному питанию кормящей мамы и ведению пищевого дневника. Для ухода за кожей рекомендована мазь Бепантен после каждой смены подгузника. Осмотр через 5 дней показал положительный эффект с восстановлением розовой чистой кожи и удовлетворительное состояние.
В данном случае пеленочный дерматит возник у ребенка с высоким риском развития аллергических заболеваний. Раннее начало на первом месяце жизни говорит об уязвимости кожи. Эпизоды ее повреждения могут служить пусковым фактором развития воспаления, в т. ч. аллергического. Восстановление целостности и функции эпидермального барьера имеет протективное значение в отношении развития хронической патологии. Длительное применение Бепантен мази для сохранения полноценности кожного покрова в данном случае является оправданным.
Таким образом, необходимо подчеркнуть, что новые данные о морфологии и функции кожи в различных периодах ее зрелости в разном возрасте позволяют раскрывать механизмы ее повреждения, создавать необходимые средства ухода за кожей. Пеленочный дерматит представляет частую воспалительную реакцию кожи у младенцев. Подгузник, закрывая кожную поверхность, создает условия для внешнесредового воздействия, способствующие раздражению кожи, которое начинается с повреждения кожного барьера, вызванного компонентами мочи и испражнений. Поддержание целостности кожного барьера протективными кремами вместе с частой сменой подгузника является эффективной превентивной стратегией.
Пеленочный дерматит представляет частую воспалительную реакцию кожи у младенцев. Подгузник, закрывая кожную поверхность, создает условия для внешнесредового воздействия, способствующие раздражению кожи, которое начинается с повреждения кожного барьера, вызванного компонентами мочи и испражнений. Поддержание целостности кожного барьера протективными кремами вместе с частой сменой подгузника является эффективной превентивной стратегией.
Пеленочный дерматит | Johns Hopkins Medicine
Что такое пеленочный дерматит?
Пеленочный дерматит — это воспаление кожи в области подгузника. Это очень распространенное состояние у младенцев и малышей.
Что вызывает пеленочный дерматит?
В большинстве случаев пеленочный дерматит является разновидностью контактного дерматита. Это означает, что кожа воспаляется от контакта с определенными веществами. При пеленочном дерматите моча и фекалии раздражают кожу.
Другие распространенные причины пеленочного дерматита включают:
- Кандида.
 Это молочница в области подгузника. Кандидозная инфекция может возникнуть, если контактный дерматит не лечить в течение нескольких дней.
Это молочница в области подгузника. Кандидозная инфекция может возникнуть, если контактный дерматит не лечить в течение нескольких дней. - Себорея. Это распространенное длительное заболевание кожи. Причина себореи неизвестна. Обычно это влияет на область подгузника и другие части тела.
Другие менее распространенные причины дерматита в области подгузника включают:
- Бактерии. Стафилококковые или стрептококковые бактерии могут вызвать это.
- Аллергии. Это может быть вызвано аллергической реакцией на краску в одноразовых подгузниках или моющее средство, используемое для стирки тканевых подгузников.
Какие дети подвержены риску пеленочного дерматита?
У любого младенца или малыша может развиться пеленочный дерматит. Вещи, которые увеличивают риск, включают:
- Вы недостаточно часто меняете подгузники своему ребенку
- У вашего ребенка диарея или частый стул
- Ваш ребенок принимает антибиотики.
 Или вы принимаете антибиотики и кормите грудью.
Или вы принимаете антибиотики и кормите грудью.
Каковы симптомы пеленочного дерматита?
Симптомы пеленочного дерматита различаются в зависимости от причины. И симптомы могут проявляться немного по-разному у каждого ребенка. Они могут включать:
- Контактный пеленочный дерматит. Кожа, раздраженная мочой и фекалиями, выглядит красной и блестящей. Может быть поражена кожа на ягодицах, бедрах, животе (животе) и талии. Кожные складки или складки обычно не затрагиваются.
- Кандидозный пеленочный дерматит. Кожа темно-красного цвета с пятнами за пределами области подгузника. У ребенка также может быть дрожжевая инфекция во рту (молочница). Обычно поражаются складки или складки бедер и в области подгузника.
- Себорейный пеленочный дерматит. Кожа красная с желтыми маслянистыми пятнами. Он также влияет на кожные складки. Он также обычно поражает лицо, кожу головы или шею одновременно.

Симптомы пеленочного дерматита могут быть такими же, как и при других заболеваниях. Убедитесь, что ваш ребенок посещает своего лечащего врача для постановки диагноза.
Как диагностируется пеленочный дерматит?
Медицинский работник спросит о симптомах и истории болезни вашего ребенка. Он или она проведет медицинский осмотр вашего ребенка. Лечащий врач вашего ребенка может посоветовать лабораторные анализы, но обычно они не требуются.
Как лечится пеленочный дерматит?
Лечение будет зависеть от симптомов, возраста и общего состояния здоровья вашего ребенка. Это также будет зависеть от причины и тяжести состояния. Лечение может включать:
- Периоды времени без ношения подгузников
- Частая смена подгузников
- Мазь для защиты кожи под подгузником
- Противогрибковый крем или мазь от инфекции Candida
- Крем с кортикостероидами для лечения более тяжелого дерматита
- Антибиотик для лечения бактериальной инфекции
Что я могу сделать, чтобы предотвратить пеленочный дерматит у моего ребенка?
Правильный уход за кожей очень важен для предотвращения пеленочного дерматита. В том числе:
В том числе:
- Содержание кожи под подгузником в чистоте и сухости
- Частая смена подгузников
- Время от времени сушить кожу под подгузником на воздухе
- Оставлять ребенка без подгузника, когда это возможно
- Осторожно протрите область подгузника мягкой тканью и теплой водой
- Ограничение использования мыла или других сильнодействующих средств на коже
- Не использовать ароматизированные салфетки или салфетки со спиртом
Когда мне следует звонить лечащему врачу моего ребенка?
Позвоните врачу, если у вашего ребенка:
- Симптомы, которые не улучшаются в течение 2–3 дней
- Симптомы, которые ухудшаются
- Пузыри или гнойные язвы
Ключевые моменты о пеленочном дерматите
- Пеленочный дерматит — это воспаление кожи под подгузником.
- Чаще всего из-за раздражения мочой и фекалиями.
- Различные виды пеленочного дерматита имеют разные симптомы.
 При раздражении мочой и фекалиями кожа обычно краснеет.
При раздражении мочой и фекалиями кожа обычно краснеет. - Лечение включает периоды без подгузников, крем и мазь.
- Важно содержать область под подгузником в чистоте и сухости, часто менять подгузники и избегать раздражающих веществ, таких как мыло или ароматизированные салфетки.
Дальнейшие действия
Советы, которые помогут вам получить максимальную отдачу от визита к поставщику медицинских услуг вашего ребенка:
- Знайте причину визита и то, что вы хотите, чтобы произошло.
- Перед посещением запишите вопросы, на которые вы хотите получить ответы.
- При посещении запишите название нового диагноза и любые новые лекарства, методы лечения или тесты. Также запишите все новые инструкции, которые ваш поставщик дает вам для вашего ребенка.
- Знайте, почему прописывается новое лекарство или лечение и как оно поможет вашему ребенку. Также знайте, каковы побочные эффекты.
- Спросите, можно ли лечить состояние вашего ребенка другими способами.

- Знайте, почему рекомендуется тест или процедура и что могут означать результаты.
- Знайте, чего ожидать, если ваш ребенок не примет лекарство или не пройдет тест или процедуру.
- Если у вашего ребенка запланирована повторная встреча, запишите дату, время и цель этой встречи.
- Знайте, как вы можете связаться с врачом вашего ребенка в нерабочее время. Это важно, если ваш ребенок заболел и у вас есть вопросы или вам нужен совет.
Как лечить опрелости
Болезни и состояния
- Ресурсный центр по коронавирусу
- Прыщи
- Экзема
- Выпадение волос
- Псориаз
- Розацеа
- Рак кожи
- Болезни от А до Я
- Видео от А до Я
- Самодельное средство от прыщей
- Как дерматологи лечат
- Уход за кожей: кожа, склонная к акне
- Причины
- Это действительно прыщи?
- Типы и обработка
- Детская экзема
- Экзема у взрослых
- Внутренние секреты
- Типы выпадения волос
- Средство от выпадения волос
- Причины выпадения волос
- Вопросы ухода за волосами
- Внутренние секреты
- Что такое псориаз
- Диагностика и лечение
- Уход за кожей, волосами и ногтями
- Триггеры
- Внутренние секреты
- Что такое розацеа
- Лечение
- Уход за кожей и триггеры
- Внутренние секреты
- Типы и обработка
- Найти рак кожи
- Предотвращение рака кожи
- Повышение осведомленности
- Испанский
Рекомендуемые
Оспа обезьян: что нужно знать Оспа обезьян — заразное заболевание, вызывающее сыпь. Сертифицированный дерматолог объясняет, как выглядит сыпь и когда обращаться за медицинской помощью.
Сертифицированный дерматолог объясняет, как выглядит сыпь и когда обращаться за медицинской помощью.
Это заразное кожное заболевание обычно проходит само по себе, но иногда дерматологи рекомендуют лечить его. Узнайте, когда.
Повседневный уход
- Основы ухода за кожей
- Секреты ухода за кожей
- Поврежденная кожа
- Зудящая кожа
- защита от солнца
- Уход за волосами и кожей головы
- Секреты ухода за ногтями.

- Базовый уход за кожей
- Сухая, жирная кожа
- Удаление волос
- Татуировки и пирсинг
- Антивозрастной уход за кожей
- Для лица
- Для ухода за кожей
- Предотвращение проблем с кожей
- Укусы и укусы
- Ожоги, порезы и другие раны
- Средство от зуда
- Ядовитый плющ, дуб и сумах
- Сыпь
- Тень, одежда и солнцезащитный крем
- Солнечные повреждения и ваша кожа
- Подготовка к защите от солнца
- Ваши волосы
- Ваш скальп
- Основы ухода за ногтями
- Маникюр и педикюр
Рекомендуемые
Практикуйте безопасное солнце Все подвержены риску рака кожи.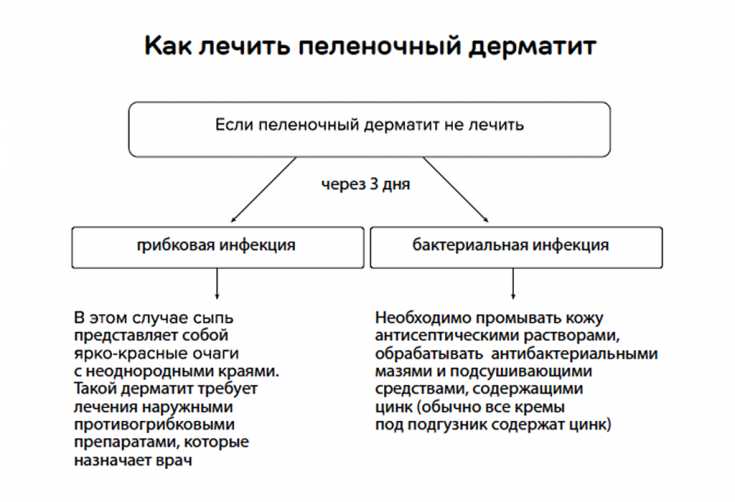 Эти советы дерматологов расскажут вам, как защитить вашу кожу.
Эти советы дерматологов расскажут вам, как защитить вашу кожу.
Узнайте, что может вызывать зуд и что может облегчить его.
Более темные тона кожи
- Секреты ухода за кожей
- Уход за волосами
- Выпадение волос
- Заболевания и состояния
- Акне
- Темные пятна
- Световые пятна
- Удары бритвой
- Уход за черными волосами
- Псориаз волосистой части головы
- Плетения и расширения
- Центральная центробежная рубцовая алопеция
- Фронтальная фиброзирующая алопеция
- Прически, которые тянут, могут вызвать выпадение волос
- Черный акантоз
- Затылочные келоидные угри
- Гнойный гидраденит
- Келоидные рубцы
- Волчанка и ваша кожа
- Саркоидоз и ваша кожа
- Рак кожи
- Витилиго
- Больше болезней и состояний
Рекомендуемые
Исчезают темные пятна Узнайте, почему появляются темные пятна и что может их осветлить.
Если у вас на затылке или коже головы есть ощущение, похожее на бугорки или прыщи, возможно, у вас келоидные угри в области затылка. Узнайте, что может помочь.
Косметические процедуры
- Ваша безопасность
- Пигментные пятна и темные пятна
- Удаление целлюлита и жира
- Удаление волос
- Шрамы и растяжки
- Морщины
- Кожа выглядит моложе
Рекомендуемые
Лазерное удаление волос Вы можете ожидать постоянных результатов во всех областях, кроме одной. Знаете какой?
Знаете какой?
Если вы хотите уменьшить заметный шрам, узнайте об этих 10 вещах, прежде чем приступать к лазерной процедуре.
БотоксМожет разгладить глубокие морщины и линии, но результаты не являются постоянными. Вот как долго действует ботокс.
Программы общественного здравоохранения
- Осведомленность о раке кожи
- Бесплатные обследования на рак кожи
- Детский лагерь
- Хорошее знание кожи
- Гранты структуры теней
- Рак кожи, в поход!™
- Информационные кампании
- Флаеры и плакаты
- Втягиваться
- Планы уроков и мероприятия
- Гранты сообщества
Рекомендуемые
Бесплатные материалы, которые помогут повысить осведомленность о раке кожи Используйте эту профессиональную онлайн-инфографику, плакаты и видеоролики, чтобы помочь другим найти и предотвратить рак кожи.
Эти материалы, бесплатные для всех, рассказывают молодым людям о распространенных кожных заболеваниях, что может предотвратить недопонимание и травлю.
Найти дерматолога
- Найдите дерматолога
- Что такое дерматолог?
- ФААД: что это значит
- Как выбрать дерматолога
- Телемедицинские назначения
- Предварительное разрешение
- Дерматологи объединяются для улучшения ухода за пациентами
Рекомендуемые
Найдите дерматолога Вы можете осуществлять поиск по местонахождению, состоянию и процедуре, чтобы найти подходящего дерматолога.



 Это молочница в области подгузника. Кандидозная инфекция может возникнуть, если контактный дерматит не лечить в течение нескольких дней.
Это молочница в области подгузника. Кандидозная инфекция может возникнуть, если контактный дерматит не лечить в течение нескольких дней. Или вы принимаете антибиотики и кормите грудью.
Или вы принимаете антибиотики и кормите грудью.
 При раздражении мочой и фекалиями кожа обычно краснеет.
При раздражении мочой и фекалиями кожа обычно краснеет.