лечение острой и хронической формы
Пиелонефрит — инфекция, характеризующаяся воспалительной реакцией в чашечках и соединительной ткани почек. Патология возникает на фоне проникновения бактерий в орган через кровь, лимфу или восходящим путем — через уретру и мочевой пузырь.
Симптоматика пиелонефрита у младенцев складывается из общих и местных признаков. У грудничка поднимается температура тела, он становится беспокойным, перестает сосать грудь, постоянно плачет. Родители могут обнаружить изменения характера мочи — ее мутность, примеси крови.
Эпидемиология
Пиелонефрит — частое заболевание младенцев. Патология встречается в 3-5 раз чаще у грудных детей женского пола. Такая особенность связана со строением мочеиспускательного тракта. Уретра девочек гораздо шире и короче чем у мальчиков, что создает благоприятные условия для миграции бактерий вверх.У новорожденных пиелонефрит встречается с частотой от 0,3 до 3%. Наибольший пик заболеваемости выпадает на возраст 3-6 месяцев
, когда малыш получает прикорм.
Среди всех госпитализаций годовалых детей с повышением температуры тела на долю патологии приходится около 10%. Около 3% случаев заболевания заканчивается хронизацией воспаления и постоянными рецидивами в старшем возрасте.
Классификация
По характеру воспаления врачи выделяют два типа пиелонефрита:- Острый пиелонефрит, характеризующийся развитием признаков и сохранением клинической картины не более 3 месяцев подряд.
- Хронический пиелонефрит, продолжительностью более 3 месяцев и наличием рецидивов.
- Первичный пиелонефрит, развивающийся самостоятельно без предшествующего заболевания.
- Вторичный пиелонефрит, возникающий на фоне инфекционного заболевания.
Причины
Причина острого пиелонефрита — попадание возбудителя инфекции в почку. Чаще всего заболевание вызывается кишечной палочкой, но воспалительным агентом могут выступать другие бактерии — клебсиеллы, энтерококки, протеи. Возбудители попадают в почки через кровь, лимфу или восходящим путем из уретры.
Возбудители попадают в почки через кровь, лимфу или восходящим путем из уретры.Наиболее часто заболевание развивается за счет миграции возбудителя восходящим путем. Резервуар бактерий — прямая кишка и область промежности. Неправильные гигиенические мероприятия, ослабление иммунитета способствуют заносу микроорганизмов в уретру. При наличии предрасполагающих факторов инфекционные агенты поднимаются в мочевой пузырь, а затем в почки.
Реже пиелонефрит новорожденных развивается при гематогенной миграции. Резервуаром бактерий служат инфицированные органы — миндалины, бронхи, глотка, пупочный отросток. На фоне ослабления иммунитета микроорганизмы попадают в кровь и распространяются в почки.
Очень редко заболевание вызывается лимфог
симптомы и лечение острый, хронический
Пиелонефрит — опасная болезнь у детей. Отсутствие помощи приводит к тяжёлым последствиям, вплоть до уремической комы и летального исхода. Лечение пиелонефрита у детей зависит от тяжести течения болезни.
Причины появления болезни
Группами возбудителей являются стафилококки, стрептококки, клостридии, кишечная флора. Отмечаются единичные случаи, когда патология вызывается специфическими возбудителями, но такое встречается крайне редко.
Причины пиелонефрита чаще связаны с распространением инфекции из других очагов в организме. Инфицирование происходит:
- Восходящий. При восходящем пути инфицирования бактерии распространяются из мочевого пузыря и нижних отделов мочевыводящих путей. Болезнь проявляется в результате попадания патогенных микроорганизмов в уретру. Для детского возраста такая проблема распространённая, особенно у девочек. Это связано с тем, что родители не умеют правильно проводить гигиенические мероприятия (подмывания). При этом процессе происходит занесение кишечной флоры из области ануса в уретру.
- Гематогенный. Отмечаются случаи, когда патология развивается при наличии отдалённых очагов бактериальных болезней. Формируется как осложнение при сепсисе, абсцессах, обширных гнойных ранах.
 Признаки отсутствуют, при поражении других анатомических структур мочевыделительной системы.
Признаки отсутствуют, при поражении других анатомических структур мочевыделительной системы.
Острый пиелонефрит развивается быстро. Это обусловлено с тем, что уретра и мочеточники ещё короткие, а объём мочевого пузыря незначительный. Бактерии размножаясь, вызывают обширное поражение мочевыводящих путей и почек.
Кроме этого, важно наличие условий, которые способствуют активизации бактерий. Среди таких факторов стоит выделить:
- Переохлаждения. Влияние низких температур на детский организм приводит к ухудшению кровообращения. Это связано тем, что диаметр кровеносных сосудов крайне мал, а спазм, что происходит на холоде, быстро приводит к гипоксии тканей. При недостаточности кровоснабжения в тканях накапливаются метаболиты и углекислый газ, которые становятся питательной средой для бактерий.
- Ношение подгузников. Причина частых болезней урогенитального комплекса — использование подгузников. При несвоевременной замене флора из каловых масс заноситься в уретру и мочевой пузырь, откуда распространяется в почки.
 Влажная среда в подгузнике способствует размножению патогенных микроорганизмов.
Влажная среда в подгузнике способствует размножению патогенных микроорганизмов. - Возраст 2-6 лет. В этот период в организме ребёнка происходит два иммунных кризиса. Приходится на возраст 2 года, а второй — на 6 лет. В 2 года ребёнок начинает знакомиться с окружающим миром, что приводит к массивному инфицированию организма условно патогенными бактериями. В 6 лет ребёнок отправляется в детский коллектив — школу, где происходит взаимное инфицирование. Такие иммунные кризисы отличаются резким уменьшением количества лейкоцитов в крови, что проявляется в виде предрасположенности к инфекционным болезням. В этом возрасте вторичный пиелонефрит наблюдается гораздо чаще, нежели в старшем.
Также причины связаны с внутриутробным инфицированием. Это происходит в результате того, что на момент родов мать имеет хроническую или острую форму бактериального заболевания влагалища, матки или шейки матки.
Классификация, стадии и характер течения
Классификация пиелонефрита не отличается от той, что используется у взрослых. Принято выделять первичный и вторичный.
Принято выделять первичный и вторичный.
Различают острую и хроническую стадию болезни, в зависимости от течения. По характеру воспаления принято различать три формы болезни: серозную, гнойную и некротическую. Серозная и гнойная встречаются гораздо чаще, нежели некротическая.
Каждый пиелонефрит начинается с серозного воспаления. С течением времени болезнь переходит в гнойный или некротический пиелонефрит.
Начало лечения предотвращает такие процессы, а болезнь будет протекать легче. Хронический пиелонефрит диагностируется крайне редко, так как для постановки этого диагноза требуется большое количество обострений.
Симптомы болезни
Симптомы пиелонефрита имеют тенденцию к стремительному прогрессированию. Это связано с недостаточностью иммунной системы, а также с тем, что размер поражённого органа гораздо меньше.
Если патология развивается по восходящему типу, то чаще диагностируется двустороннее поражение.
Двусторонний протекает тяжело, так как выделение мочи нарушается сразу в двух почках.
Если процесс носит односторонний характер, то одна из почек компенсаторно начинает работать активнее, что препятствует развитию отёков и повышению артериального давления. Симптомы острого пиелонефрита:
- Повышение температуры тела. Достигает критического уровня — 40˚С. В такой ситуации риск угнетения сознания, что приводит к галлюцинациям. Это проявляется быстро, так как количество токсинов крови, необходимое для таких явлений, меньше, чем у взрослых. Появляется риск развития токсического шока, что потребует неотложной помощи.
- Нарушение мочеотделения. В детском возрасте выработка мочи нарушается часто. Это связано с тем, что почки еще незрелые и не способны полноценно функционировать. Воспаление сопровождается резким уменьшением количества выделяемой мочи, что приводит к почечной недостаточности. Появляется азотемия, повышается АД, а также быстро нарастает отёчность. Сильно это заметно в первые 2 года жизни. У детей старше 12 лет клиническая картина не отличается от взрослых.

Течение патологии имеет особенности, но от взрослых не отличается. Затруднение представляет диагностика болезни у малышей первого года жизни, так как младенец не может высказать жалобы.
При этом признаки болезни выявляются только родителями. Среди них выделяют:
- Изменение цвета мочи. Пиурия не вызывает дискомфорта. Взрослые регулярно обращают на цвет мочи. У ребёнка проверяют цвет перед тем, как выкинуть подгузник или вылить горшок. Моча приобретает зеленоватый оттенок, что сразу заметно взрослым.
- Ребёнок становится беспокойным. Болезненность в проекции почек вызывает у малыша неудобство, это проявляется повышенной раздражительностью или громким криком. С нарастанием температуры тела такое состояние смениться заторможенностью.
- Обильное потоотделение. На что стоит обратить внимание родителям, так это на усиленное потоотделение. Это возникает из-за повышения температуры и расценивается как субъективный признак болезни.
 В такой ситуации потребуется переодеть ребёнка несколько раз в течение часа.
В такой ситуации потребуется переодеть ребёнка несколько раз в течение часа. - Редкие мочеиспускания. При болезни крайне быстро развивается недостаточность выработки мочи, и ее количество будет снижено. Это заметно у детей первых лет жизни.
Особенности диагностики
Проведение диагностических мероприятий у детей вызывает затруднения. Это обусловлено тем, что малышам тяжело сохранять неподвижность во время инструментальных обследований, а также соблюдать правила забора материала для лабораторных анализов.
Несмотря на это, показано проведение таких обследований:
- Анализ крови и мочи. Детям забирают мочу на анализ в чистую ёмкость, чтобы избежать попадания примесей. Если же требуется проведение бактериологического исследования, то мочу собирают в стерильную посуду. Бактериологический анализ незаменимый метод диагностики, так как помогает с точностью определить видовую принадлежность возбудителей. Если ребёнок ещё слишком мал, то мочу собирают с помощью катетера.

- Чтобы провести УЗИ почек и органов малого таза, обеспечивают неподвижность ребёнка. Этого добиваются с помощью нахождения ребёнка на руках у матери или отца.Чувствует себя спокойно, и не делает лишних движений.
Экскреторная урография у детей проводится редко, так как есть риск развития аллергических реакций, детям тяжело соблюдать неподвижность во время рентгеновской съёмки. Такое исследование проводится только у детей старше 12 лет.
Назначаются и дополнительные анализы, которые направлены на дифференциацию болезни с гломерулонефритом, так как это болезнь намного чаще встречается у детей, чем пиелонефрит.
Лечение пиелонефрита
Как лечить патологию, не стоит узнавать у знакомых, потому что каждый организм имеет свои особенности. Лечение болезни тоже вызывает затруднения.
Это обусловлено тем, что многие антибиотики не рекомендуется использовать в детском возрасте, так как обладают негативным воздействием на почки, печень, пищеварительный тракт, а также орган слуха.
Из антибиотиков категорически запрещено использовать «Гентамицин». Этот препарат ототоксичен, то есть способен угнетать функцию слухового анализатора.
Иногда становится причиной полной глухоты, которая не поддаётся медикаментозной или хирургической терапии. При лёгких формах болезни предпочтение отдают растительным средствам, таким как «Канефрон» или «Уролесан». Если действия препарата недостаточно, тогда назначают антибиотики. Среди них — цефалоспорины, эта группа с наименее выраженными побочными действиями. Среди препаратов выделяют «Цефтриаксон», который назначается чаще всего. Лечение острого пиелонефрита не превышает 14 дней. За этот период бактерии при адекватной терапии погибают.
Лечение хронического пиелонефрита проводится от 12 лет, когда уже наблюдаются рецидивы и обострения. Длительность лечения хронической формы больше, чем острой.
Так как у малышей микрофлора кишечника сформирована не окончательно, то предпочтение отдают парентеральным методам введения антибиотиков.
Таким образом, уменьшается негативное воздействие на пищеварительный тракт, что снижает риск развития дисбактериоза.
Преимущественно назначают сульфаниламиды или производные нитрофурана, так как препараты этих фармакологических групп с меньшим количеством побочных действий, и с широким спектром противомикробного влияния.
Мочегонные средства до достижения 12 лет стоит использовать с осторожностью. Назначают только в тех случаях, когда существует риск развития септических осложнений.
Это связано с тем, что мочегонные препараты у детей за несколько приёмов провоцируют нарушение водно-электролитного баланса.
Если такие лекарства назначаются, то показано внутривенное капельное введение солевых растворов, что помогает удержать в пределах нормы уровень электролитов.
Противовоспалительные средства для детей назначают только в виде ректальных свечей. На неокрепшей слизистой оболочке желудка и двенадцатипёрстной кишки даже за короткий курс лечения формируется язва.
Среди антипиретиков предпочтение стоит отдать НПВС, а не производным аспирина. Это обусловлено тем, что производные ацетилсалициловой кислоты вызывают болезнь Рейно. В большинстве назначают «Парацетамол» или «Нурофен».
Лечением хронического пиелонефрита занимаются несколько врачей: уролог, педиатр и иммунолог.
Профилактика болезни
Профилактика включает такие пункты:
- избегать переохлаждений;
- соблюдать правила и нормы интимной гигиены;
- укреплять иммунную систему;
- придерживаться принципам здорового питания.
Болезнь лучше предупредить, чем начинать лечение. Для профилактики предпринимают все возможные меры.
Пиелонефрит — опасная болезнь, которое приводит не только к серьёзным осложнениям, но и к летальному исходу.
Требуется неотложное лечение, которая подразумевает госпитализацию ребёнка в отделение интенсивной терапии.
Видео
com/embed/gK5tcESuoFs?feature=oembed» frameborder=»0″ allow=»accelerometer; autoplay; encrypted-media; gyroscope; picture-in-picture» allowfullscreen=»»/>
Пиелонефрит у грудничка: Причины, Симптомы, Лечение
У детей в возрасте до 2 лет по частоте развития пиелонефрит стоит сразу после ОРВИ. При соблюдении матерью гигиены ребенка, режима кормления и прогулок, от чего у грудничка пиелонефрит? К сожалению, для предотвращения развития такого серьезного заболевания заботы бывает недостаточно.
По результатам исследований у грудничка пиелонефрит может развиться в 10% случаев, если мать во время беременности перенесла острую его форму.
Пиелонефрит у младенцев, как и у взрослых – это воспалительно-инфекционное заболевание соединительной ткани, канальцев и лоханки почки. Прогрессирование приводит к распространению процесса на кровеносные сосуды и клубочки органа.
По локализации пиелонефрит у грудного ребенка может быть одно- или двусторонним.
Определенного возбудителя патологии нет. Пиелонефрит (причины у грудничка и у взрослого) – это условно-патогенная микрофлора, проживающая в организме в норме, так и проникающая из внешней среды.
Пиелонефрит (причины у грудничка и у взрослого) – это условно-патогенная микрофлора, проживающая в организме в норме, так и проникающая из внешней среды.
В моче больного часто обнаруживается кишечная и синегнойная палочки, протей, кокки, клебсиеллы. Доказана роль участия в возникновении заболевания микоплазменной, вирусной и грибковой инфекций.
Причины
Пиелонефрит у грудничка, от чего может быть, если, по бытующему мнению, ребенок рождается на свет стерильным?
На самом деле, бактериальный багаж новорожденного очень разнообразен, независимо от пути родоразрешения. В почки плода инфекция проникает через кровь матери еще внутриутробно.
Врожденный пиелонефрит у новорожденного возникает именно гематогенным путем. При этом очаг воспаления у женщины может быть либо в мочеполовых органах (цистит, уретрит, вульвовагинит), так и далеко от них (кариес, заболевания органов дыхания, воспаления среднего уха, фурункулы, инфицированная рана).
Здоровые почки не выделяют бактерии из крови с мочой. Микроорганизмы оседают в просвете сосудов почечных клубочков, нарушают структуру его эпителия, меняют его барьерную функцию или полностью разрушают, проходят в просвет канальцев и только потом обнаруживаются в моче. Именно поэтому важное диагностическое значение патологии – обнаружение микроорганизмов в урине в первые сутки после начала заболевания и до проявления других выраженных симптомов.
Микроорганизмы оседают в просвете сосудов почечных клубочков, нарушают структуру его эпителия, меняют его барьерную функцию или полностью разрушают, проходят в просвет канальцев и только потом обнаруживаются в моче. Именно поэтому важное диагностическое значение патологии – обнаружение микроорганизмов в урине в первые сутки после начала заболевания и до проявления других выраженных симптомов.
Однако попадание бактерий из крови в почки не вызывает развития заболевания, если не соблюдаются внешние и внутренние предрасполагающие факторы. Основную роль играет общее состояние организма, иммунная система ребенка, осложнения течения внутриутробного развития, генетическая предрасположенность, нарушения уро-, гемодинамики и лимфооттока. Другими причинами развития заболевания считаются переохлаждение организма, запоры, аномалии развития органов мочевыделительной системы.
Симптомы
Как проявляется острый пиелонефрит? Симптомы у грудничка и взрослого человека различны.
Клиническая картина у взрослого пациента очень характерна. Это:
Это:
- озноб и лихорадка;
- боль в области почек;
- бактериурия, повышенные количества лейкоцитов в моче.
Признаки пиелонефрита у грудничка неспецифичны, что осложняет диагностирование. Это:
- бледность;
- возбуждение;
- срыгивания, рвота после кормления;
- высокая температура;
- интоксикация;
- плохая прибавка к массе тела;
- поносы;
- беспокойство и плач перед или во время мочеиспускания, натуживая;
- прерывистая струя мочи.
Заподозрив пиелонефрит (симптомы у младенцев характерны для многих инфекционных заболеваний), врачу требуется провести дифференциальную диагностику и ряд лабораторных исследований мочи. У детей 1,5-2 летнего возраста заболевание также может протекать малозаметно.
Лечение
Симптомы и лечение пиелонефрита у грудничка зависят от возраста и общего состояния ребенка, но проводятся всегда без исключения с госпитализацией в стационар.
Терапия в основном медикаментозная и направлена на устранение возбудителя (антибиотикотерапия наиболее эффективными препаратами, уросептики, отвары трав), с соблюдением специальной диеты, повышенного питьевого режима, восстановления динамики выведения мочи и функции почек.
При условии своевременного начала лечения прогноз благоприятный.
В течение следующих 5 лет за детьми, перенесшими однократный эпизод острого пиелонефрита, устанавливается мониторинговое диспансерное наблюдение.
Видео: Пиелонефрит у Детей
Источники
- А.В.Малкоч, Н.Н.Филатова. Инфекция мочевой системы в детском возрасте. Журнал Consilium Medicum. Педиатрия. (Прил.) 2015; 03: 85-90. Электронная версия: http://www.fesmu.ru/elib/Article.aspx?id=323441
Поделиться:
Пиелонефрит у грудничка: причины, симптомы и лечение
Пиелонефрит — инфекция, характеризующаяся воспалительной реакцией в чашечках и соединительной ткани почек. Патология возникает на фоне проникновения бактерий в орган через кровь, лимфу или восходящим путем — через уретру и мочевой пузырь.
Симптоматика пиелонефрита у младенцев складывается из общих и местных признаков. У грудничка поднимается температура тела, он становится беспокойным, перестает сосать грудь, постоянно плачет. Родители могут обнаружить изменения характера мочи — ее мутность, примеси крови.
Пиелонефрит — частое заболевание младенцев. Патология встречается в 3-5 раз чаще у грудных детей женского пола. Такая особенность связана со строением мочеиспускательного тракта. Уретра девочек гораздо шире и короче чем у мальчиков, что создает благоприятные условия для миграции бактерий вверх.
У новорожденных пиелонефрит встречается с частотой от 0,3 до 3%. Наибольший пик заболеваемости выпадает на возраст 3-6 месяцев, когда малыш получает прикорм. Также в данном периоде наблюдается снижение количества защитных материнских антител в крови.
Среди всех госпитализаций годовалых детей с повышением температуры тела на долю патологии приходится около 10%. Около 3% случаев заболевания заканчивается хронизацией воспаления и постоянными рецидивами в старшем возрасте.
По характеру воспаления врачи выделяют два типа пиелонефрита:
- Острый пиелонефрит, характеризующийся развитием признаков и сохранением клинической картины не более 3 месяцев подряд.
- Хронический пиелонефрит, продолжительностью более 3 месяцев и наличием рецидивов.
Также существует классификация, выделяющая два типа пиелонефрита:
- Первичный пиелонефрит, развивающийся самостоятельно без предшествующего заболевания.
- Вторичный пиелонефрит, возникающий на фоне инфекционного заболевания.
Причина острого пиелонефрита — попадание возбудителя инфекции в почку. Чаще всего заболевание вызывается кишечной палочкой, но воспалительным агентом могут выступать другие бактерии — клебсиеллы, энтерококки, протеи. Возбудители попадают в почки через кровь, лимфу или восходящим путем из уретры.
Наиболее часто заболевание развивается за счет миграции возбудителя восходящим путем. Резервуар бактерий — прямая кишка и область промежности. Неправильные гигиенические мероприятия, ослабление иммунитета способствуют заносу микроорганизмов в уретру. При наличии предрасполагающих факторов инфекционные агенты поднимаются в мочевой пузырь, а затем в почки.
Неправильные гигиенические мероприятия, ослабление иммунитета способствуют заносу микроорганизмов в уретру. При наличии предрасполагающих факторов инфекционные агенты поднимаются в мочевой пузырь, а затем в почки.
Реже пиелонефрит новорожденных развивается при гематогенной миграции. Резервуаром бактерий служат инфицированные органы — миндалины, бронхи, глотка, пупочный отросток. На фоне ослабления иммунитета микроорганизмы попадают в кровь и распространяются в почки.
Очень редко заболевание вызывается лимфогенным путем. Он осуществляется при повреждении слизистой оболочки мочевыводящих путей и миграции бактерий из области прямой кишки.
Хронический пиелонефрит — следствие запущенного острого воспаления. Заболевание возникает на фоне отсутствия лечения или приема неэффективных антибактериальных средств. Иногда хронизация процесса вызвана врожденными патологиями иммунитета
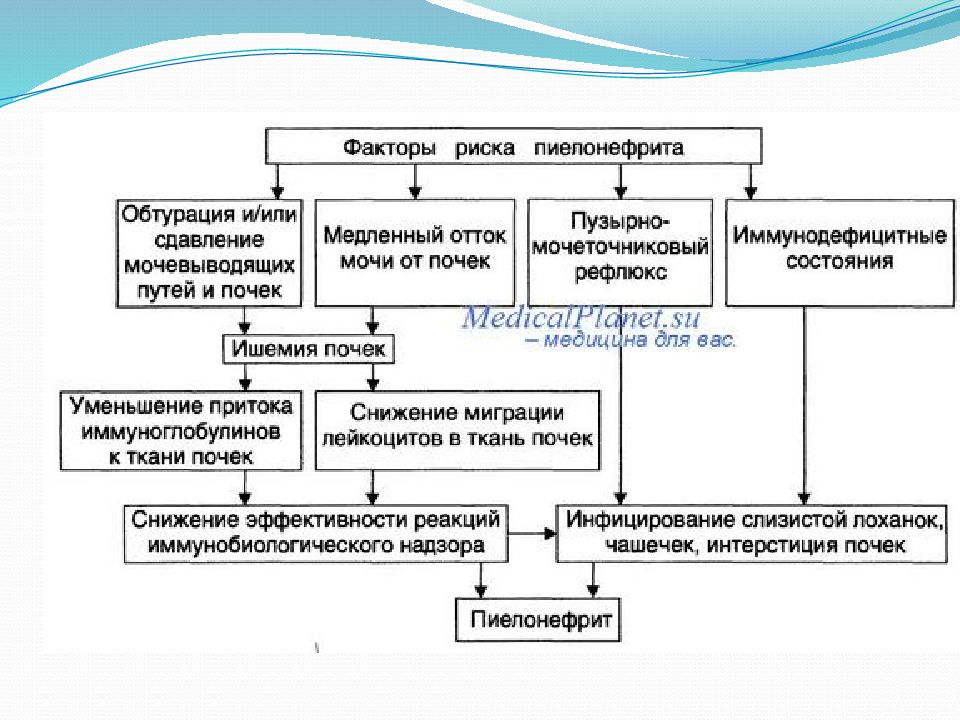
Существует девять предрасполагающих факторов риска развития пиелонефрита:
- Врожденные аномалии строения органов мочевыделительной системы.
- Рефлюксная болезнь мочевыводящего тракта.
- Патологии беременности, недоношенность, недостаточный вес при рождении.
- Патологии состава мочи при сахарном диабете и других заболеваниях.
- Длительное переохлаждение, способствующее спазму мышц и нарушению кровоснабжения.
- Наличие глистной инвазии нижних отделов желудочно-кишечного тракта.
- Наличие воспалительных заболеваний наружных половых органов.
- Питание искусственными смесями.
- Наличие некоторых сопутствующих заболеваний — дистрофия, рахит, атопический дерматит.
Пиелонефрит у детей: симптоматика и методы лечения
Симптомы заболевания не имеют специфичности. Грудные дети не могут описать и указать на болевой синдром. Родители догадываются о нарушении самочувствия по косвенным симптомам.
Наиболее характерный признак острого пиелонефрита — повышение температуры тела до 38-39 и выше. У 3 месячного ребенка лихорадка часто достигает 40 градусов по Цельсию. Течение заболевания без подъема температуры тела характерно для глубоко недоношенных детей.
Родители могут отметить изменение характера малыша. Он становится беспокойным, вялым, постоянно плачет. Кожа приобретает бледный оттенок. Грудничок отказывается от еды, теряет вес. Также к клинической картине часто присоединяется рвота и понос.
Иногда родители могут отметить изменения в процессе мочеиспускания. Во время него ребенок становится беспокойным, он натуживается и краснеет. Струя становится слабой и прерывистой. Иногда отмечается учащение мочеиспускания.
Заболевание характеризуется изменением качества урины. В ней появляется мутный осадок. Урина может содержать небольшое количество крови, иметь неприятный запах.
Обострение хронического пиелонефрита имеет вышеописанную клиническую картину. Период ремиссии характеризуется отсутствием признаков заболевания. Иногда патология сопровождается постоянным повышением температуры тела до 37-38 градусов.
Диагностикой и лечением заболевания занимается врач-педиатр. В некоторых больницах прием ведут детские нефрологи, специализирующиеся на почках.
На первом приеме врач опрашивает родителей о состоянии ребенка. Затем специалист проводит клинический осмотр. Особое внимание уделяется измерению температуры тела, цвету кожных покровов, наличию или отсутствию отечности. Врач измеряет артериальное давление для исключения других патологий почек.
Объективным симптомом поражения почек является болезненности при поколачивании поясницы. Ребенок становится беспокойным, начинает плакать. Аналогичная реакция имеется при надавливании в области соединения 12 ребра и первого поясничного позвонка.
Затем малышу назначаются лабораторные тесты. Они позволяют оценить наличие воспалительного процесса, его интенсивность и вовлеченность органов.
В клиническом анализе крови наблюдается повышение количества лейкоцитов за счет увеличения палочкоядерных форм. Также специалисты отмечают СОЭ более 10-20 миллиметров в час.
В биохимическом анализе крови обнаруживается увеличение количества креатинина и мочевины — маркеров повреждения почек. Лаборанты отмечают высокий уровень С-реактивного белка и прокальцитонина.
В клиническом общем анализе мочи наблюдается увеличения количества лейкоцитов. Также в урине появляются цилиндры, а иногда — небольшое число эритроцитов. Возможно развитие слабой протеинурии — потери белка с мочой.
В качестве специального метода исследования применяется бактериальный посев мочи. Материал собирается до начала приема антибиотиков. Исследование позволяет высеять определенный штамм возбудителя инфекции и подобрать самый эффективный препарат для лечения пиелонефрита.
Врач может назначить анализ мочи по Нечипоренко. В нем обнаруживается сильное повышение числа лейкоцитов. Иногда детям показано исследование урины по Зимницкому. Анализ позволяет выявить нарушение концентрационной способности почек.
Для дифференциальной диагностики с другими патологиями почек показано проведение инструментальных методов исследования. Наиболее распространенный из них — ультразвуковое сканирование. Реже выполняется урография, компьютерная и магнитно-резонансная томография.
Главный принцип лечения пиелонефрита у детей младшего возраста — назначение эффективной и рациональной антибиотикотерапии. До получения результатов БАК-посева мочи врачи назначают препараты с широким спектром действия.
Наиболее часто в педиатрической практике используются препараты из группы пенициллинов. К ним относят Амоксициллин, Амоксиклав. Также маленьким детям разрешен прием цефалоспоринов — Цефуроксим, Цефтриаксон.
Внимание! Продолжительность антибиотикотерапии составляет 7-10 суток. Запрещается преждевременная отмена препаратов, приводящая к росту устойчивой микрофлоры.
При неэффективности перечисленных групп препаратов или получении необычных результатов БАК-посева мочи назначают другие антибиотики. Грудничкам прописывают карбапенемы, макролиды. В особо тяжелых случаях при наличии высокоустойчивых бактерий показан прием антибиотиков широкого спектра действия (Цефтриаксон), аминогликозидов и фторхинолонов.
При лечении хронического пиелонефрита используются аналогичные антибиотики. Однако продолжительность терапии может быть увеличена до 14-21 суток. После прохождения курса обязательна сдача мочи на посев.
Для симптоматической терапии используются препараты, улучшающие отток мочи. Наиболее популярный из них — Канефрон. Лекарственное средство способствует отхождению инфицированной урины, гибели патогенных бактерий.
Также грудничкам показан прием витамина А, Д, С и группы В. После курса антибиотиков рекомендовано использование пробиотиков, восстанавливающих микрофлору кишечника — Бифидум.
Переход инфекционного процесса в хроническую форму опасен для здоровья малыша. Постоянные обострения ухудшают качество жизни. Длительное течение пиелонефрита приводит к неприятным последствиям — замещению нормальной ткани почек соединительной тканью — нефросклерозу.
Нефросклероз — опасное состояние, являющееся причиной хронической почечной недостаточности. Патология нарушает фильтрационную функцию органа, со временем пациент вынужден перейти на гемодиализ. Именно поэтому родителям следует наблюдать за здоровьем малыша и соблюдать все правила лечения.
После перенесенного острого пиелонефрита или вылеченной хронической формы заболевания показан диспансерный учет раз в полгода на протяжении пяти лет. На каждом осмотре врач оценивает состояние ребенка, изучает результаты общего анализа мочи. При наличии рецидивов малышу следует посещать врача каждые три месяца.
Профилактика пиелонефрита основывается на соблюдении правил гигиены. Родители должны обеспечить частое и правильное подмывание половых органов грудничка. Также следует избегать переохлаждений, состояния жажды и не допускать затяжных инфекций других органов.
Пиелонефрит у детей до года комаровский По вопросам читателей Клиники и врачи
Популярно о пиелонефрите
опубликовано 30/10/2013 14:28 в рубрике Популярная медицина
Пиелонефрит. Кто виноват, что делать и как жить дальше?
Эти вопросы задают себе родители, которые слышат диагноз «у ребенка пиелонефрит».
Пиелонефрит — это бактериальное воспалительное заболевание, при котором поражается чашечно-лоханочная система и паренхима (ткань) почек.
Острый и хронический. Острый пиелонефрит — из самого названия все понятно, жили — не тужили и тут Ба-бац и все плохо.
Хронический — как и любое хроническое заболевание, протекает по-тихому, не типично и всячески не обычно.
Но есть еще первичный пиелонефрит: никаких аномалий развития почек и мочевых путей нет, но развилось заболевание.
И есть вторичный пиелонефрит, который возникает на фоне наличия патологий строения почек и мочевых путей, которые, в свою очередь, выявляются часто в раннем возрасте. И данное заболевание идет сопутствующим.
У ребенка с проблемами почек данный диагноз звучит как вторичный хронический пиелонефрит. И не из-за того, что мама\папа не углядели и запустили болезнь, а из-за того, что проявляет себя пиелонефрит не типично, периодически, и пока не будет устранена основная проблема — патология развития почек или мочевых путей — так и будет проявляться.
Кто виноват?
Все родственники сразу же скажут, что виновата мама, которая не углядела, застудила и еще Комаровский — злодей со своими голыми ногами и прогулками без шапок! (4).
Но виновник данного заболевания не человек, а бактерия, и чаще всего банальная кишечная палочка (ведущим возбудителем является E.coli и другие представители семейства Enterobacteriacеae (2). Из-за строения мочеполовых органов, пиелонефриты чаще встречаются у девочек. Палочка попадает в мочевую систему, а там и до почек не далеко, и делает свое нехорошее дело — начинается воспалительный процесс, который, в свою очередь, выражается: состоянием ребенка (интоксикация, боли, лихорадка), изменением мочи — очень высокие лейкоциты (не 10 и 15, а 50 — 100 и более), наличием белка и бактерий.
Поэтому анализ мочи, особенно у детей первых лет жизни, необходимо сдавать каждый раз при наличии лихорадки и\или интоксикации для исключения инфекции мочевых путей (ИМП) при отсутствии признаков другого заболевания. Ну и, конечно, анализ крови должен показать воспалительный процесс бактериального характера — лейкоцитоз. ускорение СОЭ. сдвиг лейкоцитарной формулы влево, при выраженном воспалении — анемия. Но, так как в медицине нет ничего однозначного, анализ крови необходимо рассматривать в целом с другими симптомами и анализами. Окончательный диагноз констатирует только врач.Что делать?
Возбудитель — бактерия. Поэтому травки, капельки, горошки и прочее — это не лечение. Лечение только антибиотиком.
Чтобы правильно подобрать антибиотик, необходимо сдать исследование мочи на стерильность (бак посев мочи). Но не все так просто: во многих странах считается, что данный анализ имеет диагностическую ценность, только когда моча собирается через катетер! (2)
Катетерный способ у нас редкость, поэтому, как правило, при назначении антибиотиков при остром пиелонефрите врачи руководствуются не результатом посева мочи, а статистическими данными и исследованиями, которые проводятся в данной стране. Т.е. антибиотик обычно назначается эмпирически (эмпирический — основанный на опыте, наблюдениях, экспериментах, на изученных фактах — прим. автора).
Препаратами выбора для врача являются(1):
— цефалоспорины II-IV поколения (цефуроксим, цефотаксим, цефоперазон, цефтриаксон (данный препарат может вызвать желтуху), цефепим).
Альтернативные препараты(1):
— ко-тримоксазол (в регионах, где уровень устойчивости E.coli менее 10%.)
Курс составляет от 7 до 14 дней в зависимости от степени тяжести и сопутствующих данных. Определяется только врачом.
Что касается дополнительных назначений. Чаще всего назначают еще: Канефрон и\или Нитрофураны (фурагин, фурамаг) длительным курсом около месяца. Цель — профилактика рецидива. В рекомендациях Американской академии педиатрии (2011 г.) — нет ни слова о данном методе профилактики (3). В Рекомендациях Европейкой урологической ассоциации (2006-2007гг.) в разделе Профилактика ИМП у детей указывается, что в случаях повышенного риска развития пиелонефрита (например, при ПМР) и рецидивирующих ИМП рекомендуется проводить профилактику низкими дозами. Наиболее эффективными препаратами являются нитрофурантонин, триметоприм, цефалексин и цефаклор (2).
Пиелонефрит при неправильном лечении может перейти в хроническую форму (запущенное, недолеченное заболевание). Поэтому к лечению надо отнестись серьезно! И строго следовать предписанию врача. При правильно подобранном лечении, состояние ребенка через 24 — 48 часов должно улучшиться, а на третьи сутки должно быть улучшение в анализе мочи и крови. Надеюсь, что все родители понимают, что самолечением в данном случае нельзя заниматься.
В случае тяжелой формы (температура более 39, которая не сбивается парацетамолом или ибупрофеном, при условии: воздух 18-20 градусов, влажность 40-60%, обильное питье, обтирания теплой водой) рвота и понос (при невозможности напоить средствами для пероральной регидратации), конечно, рекомендуется стационар. Если есть возможность, то лучше избежать стационара: к сожалению, в наше время там далеко не комфортно и вероятность заболеть дополнительно очень высока, да и уколы в попу ребенку далеко не полезны. Неосложненный пиелонефрит прекрасно лечится в домашних условиях — при наличии здравомыслия родителей.
Как жить дальше?
Самое главное — запомнить, что очень часто пиелонефритом дети болеют один раз! Не надо превращаться в параноика и не спать по ночам. Какие-либо дополнительные исследования необходимы только в том случае, если пиелонефрит повторяется более 2х раз у девочек и 1го раза у мальчиков. Целью обследования является исключение патологии почек и мочевыводящих путей. К слову, данную патологию очень часто диагностируют, благодаря современным аппаратам УЗИ, еще внутриутробно! Поэтому не стоит срочно бежать и подвергать ребенка после первого случая пиелонефрита различным манипуляциям: УЗИ + микционная цистография — вариант минимум.
На образе жизни хотелось бы акцентировать внимание! В любом случае, лечение назначает только врач, а вот жизнь ребенку организуют родители. Поэтому образ жизни ребенка, перенесшего пиелонефрит, должен быть максимально противоположным народному мнению (4). Данному ребенку жизненно необходим сильный местный иммунитет — любое ОРЗ может спровоцировать рецидив. Многие лекарства проходят через почки. А сильный местный иммунитет, как всем известно, достигается только: частыми прогулками, купанием в прохладной воде, босоногохождением, гимнастикой, обильным питьем, прохладным и увлажнённым воздухом. Что касается сидения на полу и земле. Долгое сидение на холодной поверхности запрещено всем. Если ребенок в подгузнике сел на кафельную плитку на 10 минут — это не тот случай. И очень важный момент — это гигиена. Для этого пересмотрите выпуски о гигиене мальчиков и девочек программы Школы Доктора Комаровского. С гигиеной главное — не переборщить! Но регулярно ее соблюдать!
Как уже было сказано, пиелонефрит — заболевание опасное для почек, поэтому постановка на учет к нефрологу гарантирована. Чаще всего для контроля назначают общий анализ мочи раз в месяц и при каждом заболевании. Хотя некоторые врачи сообщают о том, что нет необходимости в контрольных анализах, если нет признаков пиелонефрита и других ИМП (3).
Анализ мочи — очень капризный, и его надо собирать правильно!
Основные правила по сбору анализа:
— Утренняя моча
— Хорошо подмыть проточной водой
— Стерильная тара
— Доставка в лабораторию в течение 1,5 часов.
Так что пиелонефрит — это не приговор активной и насыщенной жизни, а повод более внимательно отнестись к образу жизни семьи.
Не пропустите симптомы пиелонефрита у ребенка!
January 28, 2014
Пиелонефрит у детей — серьезное заболевание почек. Примерно половина случаев данного недуга приходится на ранний детский возраст. Ниже мы расскажем про пиелонефрит, симптомы, лечение у детей этого заболевания и опишем меры профилактики.
Пиелонефрит в раннем возрасте
Среди возбудителей почечной инфекции преобладают микроорганизмы, которые находятся в кишечнике и образуют его внутреннюю флору. Но они по тем или иным причинам могут попасть по мочевыводящим путям в почки. Самые распространенные возбудители пиелонефрита — протей, кишечная и синегнойная палочки, энтерококки, стафилококк. Большое значение в развитии пиелонефрита у маленьких детей имеет наличие в семье родственников, перенесших подобное заболевание. Также запущенный кариес детских зубов является очагом распространения болезнетворных бактерий. Источником может являться и тонзиллит, пневмония, дисбактериоз кишечника, хронические запоры.
Отдых с детьми
Проблемы с мочевыделительной системой возникают не только у взрослых, но и у детей. Физиологические особенности детского организма, сниженный иммунитет, хронические очаги инфекции – все это способствует появлению симптомов пиелонефрита у ребенка, которые являются серьезным поводом для беспокойства.
Пиелонефрит – одно из самых распространенных воспалительных заболеваний почек. Инфекционно-воспалительный процесс, который локализуется в почечных лоханках, почти в 3 раза чаще развивается у девочек, что объясняется отличиями строения женской и мужской мочеполовой системы. Согласно статистике, самыми опасными сроками для возникновения симптомов пиелонефрита у детей считают возраст от 0 до 2 лет, от 4 до 7 лет, а также подростковый период. К сожалению, с каждым годом пиелонефрит только «молодеет», о чем говорит частота заболеваемости среди детей первого года жизни. Для того чтобы вовремя заметить патологию со стороны почек, достаточно иметь общее представление о симптомах пиелонефрита у детей.
Симптомы пиелонефрита у детей. Основные причины возникновения.
При рождении, почки ребенка работают только на 30%, почечные канальцы короче и уже, реабсорбция мочи значительно ниже, чем у взрослых. Примерно к 7 годам завершается развитие мочевыделительной системы, а до этого времени риск возникновения симптомов пиелонефрита у крохи весьма велик.
Итак, для появления симптомов пиелонефрита у ребенка нужны определенные условия: ослабленный иммунитет, присутствие в организме инфекции и функционально незрелые почки. В большинстве случаев признаки пиелонефрита у малыша появляются после перенесенной ОРВИ. Особенно подвержены заболеванию дети, которые болеют ОРЗ больше 4-5 раз в год.
На симптомы пиелонефрита у детей оказывают влияние:
Особенности детского организма:
Инфекции:
Предрасполагающие факторы:
Симптомы пиелонефрита у детей до года.
Диагностировать развитие пиелонефрита у грудничка достаточно сложно. В некоторых случаях заболевание протекает бессимптомно, что приводит к незаметному переходу пиелонефрита в хроническую форму.
Первыми симптомами пиелонефрита у детей до года. благодаря которым родители могут заподозрить начало заболевания можно считать стойкое повышение температуры до 38-40° C. озноб и беспокойство при исключении простудного заболевания. Частые срыгивания, потеря в весе, нарушение ночного сна и потливость также могут указывать на пиелонефрит. Кроме того, маму с папой должна насторожить затянувшаяся физиологическая желтуха, как один из симптомов пиелонефрита у новорожденных.
ВАЖНО! Подтвердить или исключить пиелонефрит поможет общий анализ мочи, благодаря которому возможно выявить воспалительный процесс в почках (лейкоциты, бактерии в моче).
Обследование должно проводиться только после консультации детского врача!
Прогноз заболевания благоприятный. Симптомы пиелонефрита у детей исчезают уже через 2-3 дня после начала лечения. О переходе заболевания в хроническую форму говорят, когда симптомы пиелонефрита у ребенка появляются более двух раз в год.
Симптомы пиелонефрита у детей старшего возраста.
Симптоматика пиелонефрита у деток постарше представлена тремя основными синдромами.
Отмечается учащение мочеиспускания, ребенок все время просится в туалет. Порции мочи маленькие, после похода в туалет облегчение не наступает, ребенок жалуется на чувство жжения в конце акта мочеиспускания. Недержание мочи также характерно для клинической картины пиелонефрита у детей.
Моча может менять свой цвет, вплоть до темно-желтого оттенка. В некоторых случаях моча приобретает ярко выраженный аммиачный запах.
ВАЖНО! Моча красно-розового цвета может указывать на присутствие в ней эритроцитов. Однако не следует забывать, что некоторые лекарственные препараты, а также фрукты и овощи способны окрашивать физиологические выделения.
Интоксикация организма.
При снижении иммунной защиты любая инфекция, а также условно патогенная микрофлора, могут спровоцировать развитие пиелонефрита. Продукты жизнедеятельности болезнетворных микроорганизмов вызывают отравление – интоксикацию организма. Симптомы пиелонефрита у детейв этом случае начинаются:
Ребенок может пожаловаться на тошноту, рвоту, отсутствие аппетита.
Симптомы пиелонефрита у детей зависят от возраста, стадии заболевания и защитных сил детского организма. Воспалительный процесс в почках при отсутствии должной терапии влечет за собой тяжелые последствия, самым безобидным из которых является хронический пиелонефрит.
Избежать заболевания почек вполне возможно, ведь для этого достаточно своевременно посещать детского врача и регулярно сдавать общий анализ мочи.
ПЕДИАТР-24
Пиелонефрит у детей
Пиелонефрит — воспалительное заболевание лоханки (pyelos — корыто — воронка между тканью почки и мочеточником) и ткани почки (nephros — почка), занимает четвертое место среди детских болезней, наряду с инфекционными заболеваниями, болезнями органов дыхания и желудочно-кишечного тракта.
Чаще всего пиелонефрит развивается у детей до года, и бывает:
Причинами детского пиелонефрита чаще всего становятся:
Смешанная флора приводит к развитию хронического пиелонефрита .
Существуют два пути проникновения инфекции в почечную лоханку:
Риск развития пиелонейрита у ребенка усиливается, если:
Для выявления заболевания надо знать, что пиелонефрит бывает:
1. Острый — к его признакам относится резкое повышение температуры до 39 градусов, сопровождаемое ознобом, головной болью, потливостью и рвотой. Кожа при этом бледнеет, ребенок становится вялым. Дети постарше жалуются на одно или двухсторонние боли, постоянные или периодические. Груднички начинают вести себя беспокойно и плакать перед и во время мочеиспускания. Если инфекция пошла в мочевой пузырь или мочеиспускательный канал, то пиелонефриту сопутствует учащенное мочеиспускание и боли в животе. Характерно напряжение живота и боли, возникающие при прощупывании поясницы. Для маленьких детей острый пиелонефрит является тяжелым инфекционным заболеванием, влияющим на работу всех органов.
2. Хронический или рецидивирующий считается таковым, если длится на протяжении года, и за это время происходит хотя бы два эпизода обострения. Хроническое заболевание может продолжаться десятилетия, вплоть до пожилого возраста. Лечение рецидивирующего пиелонефрита зависит от многих факторов: массивности инфекции, стойкости организма, правильности лечения.
Для того чтобы излечить пиелонефрит окончательно, нужно:
1. Устранение инфекции в почках — обязательное условие, связанное с применением антибиотиков.
2. Устранение факторов, вызывающих развитие пиелонефрита — хронической инфекции, повышение иммунной защиты организма, полноценное питание, прием витаминов, одежда по погоде, полноценный сон, прогулки на свежем воздухе.
3. Восстановление функции почек. Всякое хроническое заболевание может привести к структурным изменениям в организме. Изменение тонуса мочевых путей, деформация чашечек и лоханок, сглаживание сводов часто обнаруживаются при хроническом пиелонефрите.
Дети с хроническим пиелонефритом часто освобождаются от уроков физкультуры, а в период обострения болезни им показан постельный режим.
Диета при заболевании также должны соотвествовать нормам:
— обильное питье, если нет проблем с задержкой жидкости (до 1,5 л в день ребёнку школьного возраста)
— отказ от острых, соленых, жареных и пряных блюд.
Главное, чтобы питание и курсы лечения соответствовал возрасту ребенка.
Заболевания по алфавиту:
Источники:
lib.komarovskiy.net, fb.ru, nasha-mamochka.ru, www.pediatr-24.ru
Следующие статьи:
Причины, симптомы, диагностика, лечение и профилактика
- О компании
- О нас
- Редакционная группа
- Эксклюзивные интервью
- В новостях
- Партнеры и аффилированные лица
- Рекламируйте с нами
- Карта сайта
- Мое здоровье
- Карьера
- Стажировка
- Медблоги
- Свяжитесь с нами
- Английский (США)
- हिन्दी
- французский
- Español
- 中文
- Английский (США)
Икс
- हिन्दी
- французский
- Español
- 中文
- Войти / Зарегистрироваться
- Авторизоваться регистр
- Узнать
- Центры здоровья
- Беспокойство и депрессия
- Здоровье детей
- Здоровое сердце
- Диабет
- Просмотреть все>
- Здоровье и благополучие
- Врачи
Пиелонефрит
Последний раз проверял доктор.Мэри 7 августа 2018 года.
Что такое пиелонефрит?
Это инфекция почек, представляющая собой определенный тип инфекции мочевыводящих путей, которая обычно начинается в мочевом пузыре или уретре и может распространяться вверх в почки.
Любая инфекция почек требует немедленного медицинского вмешательства. Если почечная инфекция не лечится должным образом, почки могут иметь необратимое повреждение или инфекция может мигрировать в систему крови и вызвать инфекцию, опасную для жизни.
Пиелонефрит или любое лечение почечной инфекции обычно включает антибиотики и часто требует госпитализации.
Симптомы пиелонефрита
Симптомы и признаки инфекции почек могут состоять из:
- Боль в спине, паху или боку
- Лихорадка
- Частое мочеиспускание
- Боль в животе
- Постоянные и сильные позывы к мочеиспусканию
- Кровь или гной в моче — гематурия
- Ощущение жжения или боли при мочеиспускании
Если у человека есть какие-либо симптомы или признаки, которые его беспокоят, ему необходимо посетить врача, особенно если он уже находится на лечении от ИМП или инфекции мочевыводящих путей и симптомы или признаки не улучшаются.
Тяжелые инфекции почек часто могут перейти в опасные для жизни проблемы. Немедленная медицинская помощь необходима, если у человека наблюдаются характерные симптомы почечной инфекции, особенно в сочетании с тошнотой, кровью в моче и рвотой.
Причины пиелонефрита
Инфекции почек обычно возникают из-за того, что бактерии попадают в мочевыводящие пути через уретру и начинают размножаться. Бактерии, вызванные инфекцией в других частях тела, могут передаваться через систему крови к почкам.Инфекция почек обычно не возникает из-за этого пути к почкам, но часто может возникнуть при этом методе — например; при инфицировании инородного тела, например, искусственного сустава или сердечного клапана. В очень редких случаях инфекция почек возникает после операции на почках.
Некоторые факторы, которые могут увеличить риск инфицирования почек, включают:
Анатомия женская
Женщины обычно подвергаются наибольшему риску инфекций почек, чем мужчины.Уретра у женщин короче, чем у мужчин, поэтому у любой инфекции меньше места для выхода из-за пределов тела в мочевой пузырь. Близость уретры к влагалищу, а также к анальному отверстию также может предоставить больше возможностей для попадания бактерий в мочевой пузырь. Попав внутрь мочевого пузыря, инфекция может легко перейти в почки.
Обструкция мочевыводящих путей
Все, что препятствует оттоку мочи или снижает способность полностью опорожнять мочевой пузырь при мочеиспускании, например, камни в почках, структурные аномалии мочевыводящих путей или, для мужчин, увеличение предстательной железы, может увеличить риск инфицирования почек. ..
Ослабленная система иммунизации
Многие заболевания ослабляют иммунную систему, например диабет, рак или ВИЧ; повышают риск инфицирования почек. Некоторые лекарства, такие как лекарства, предотвращающие отказ от трансплантации органов, имеют сопоставимый эффект.
Повреждение нервов вокруг мочевого пузыря
Повреждение спинного или нервного мозга может блокировать ощущение инфекции мочевого пузыря, так что человек не знает, когда инфекция переходит в почку.
Использование мочевого катетера продленное
Мочевые катетеры или трубки, используемые для отвода мочи из мочевого пузыря. У человека может быть катетер, расположенный в мочевом пузыре, как правило, во время и после некоторых типов хирургических вмешательств или диагностических тестов. Часто катетеры используются постоянно, когда человек прикован к постели.
Заболевания, при которых моча движется в обратном направлении
Небольшое количество мочи, вытекающей из мочевого пузыря обратно в мочеточники и почки — особенно при пузырно-мочеточниковом рефлюксе.Люди, страдающие этим заболеванием, могут часто болеть почечными инфекциями, особенно в детстве, и имеют еще более высокий риск заражения как во взрослом, так и в детском возрасте.
При отсутствии лечения инфекция почек может привести к серьезным, часто опасным для жизни проблемам, таким как:
Неустойчивое повреждение почек
Инфекция почек может привести к необратимому повреждению почек, что может вызвать хроническую почечную недостаточность.
Септицемия или заражение крови
Почки фильтруют отходы из крови и возвращают кровь остальным частям тела.Если есть инфекция почек, бактерии могут мигрировать, поскольку кровь возвращается в кровоток.
Осложнения беременности
Женщины, у которых во время беременности развиваются инфекционные заболевания почек, могут иметь повышенный риск рождения детей с низкой рождаемостью.
Диагноз пиелонефрита
Врач может заподозрить инфекцию почек на основании симптомов и признаков, например, боли в верхней части спины и лихорадки. Если врач подозревает инфекцию почек, он / она обычно просит сдать анализ мочи на анализ крови, бактерий или гноя в моче.
Лечение пиелонефрита
Антибиотики — Антибиотики являются первой линией терапии инфекций почек. Используемое лекарство и продолжительность обычно зависят от состояния здоровья, а также от бактерий, обнаруженных в анализах мочи.
Обычно симптомы и признаки инфекции почек исчезают через несколько дней после начала лечения. Но человеку необходимо продолжать прием антибиотиков в течение 7 дней или даже дольше.Пройдите весь курс антибактериальной терапии, рекомендованный врачом, чтобы убедиться, что любая инфекция полностью искоренена.
Тяжелые инфекции почек и госпитализация
При тяжелых инфекциях почек врач часто может госпитализировать человека. Лечение во время госпитализации может включать внутривенное введение антибиотиков. Продолжительность пребывания в больнице обычно зависит от тяжести состояния.
Периодическое лечение инфекций почек
Если почечные инфекции часто рецидивируют или становятся хроническими, врач обычно рекомендует пациенту обратиться за медицинской помощью к специалисту, который может определить потенциально и лежащие в основе излечимые причины.
Рецидивирующие инфекции почек могут быть вызваны основной медицинской проблемой, например аномальными структурами. Врач может направить пациента к нефрологу, почечному специалисту или урологу для оценки того, могут ли урологические нарушения вызывать инфекции. Структурные аномалии можно исправить хирургическим путем.
Пиелонефрит — DocCheck Flexikon
Bitte logge Dich ein, um diesen Artikel zu Bearbeiten.
Bearbeiten Синоним: Nierenbeckenentzündung, interstitielle destruierende Nephritis
Englisch : pyelonephritis
1 Определение
Eine Pyelonephritis ist eine Entzündung des Nierenbeckens mit Beteiligung des Nierenparenchyms, die meist durch eine bakterielle Infektionen verursacht wird.
2 Hintergrund
Eine Pyelonephritis kann einseitig oder beidseitig (seltener) auftreten.Ihre Abgrenzung von einem schweren Harnwegsinfekt ist schwierig.
3 Einteilung
3.1 … нач Верлауф
3.2 … начало Патология
3.3 … нач Урсаче
4 Entstehung
Eine Pyelonephritis kann entweder über die coulditenden Harnwege (aszendierend) oder auf dem Blutweg (hämatogen-deszendierend) entstehen. Die häufigsten Erreger sind E. coli, Kokken, Aerobacter, Klebsiellen oder Proteus. Begünstigende Faktoren sind:
5 Рисикофакторен
6 Симптоматик
6.1 Острый пиелонефрит
Plötzlich einsetzende Erkrankung mit schwerem Krankheitsgefühl:
6.2 Хронический пиелонефрит
Schleichender oder schubweiser Verlauf mit uncharakteristischen Symptomen wie:
7 Патогистология
7.1 Острый пиелонефрит
7.2 Хронический пиелонефрит
8 Диагностика
9 Терапия
Wichtigste Elemente der Therapie der Pyelonephritis sind die konsequente Antibiotikatherapie und die Beseitigung против аллергических заболеваний.
10 Komplikationen
Die chronische Pyelonephritis führt zum fortschreitenden Verlust von funktionellem Nierengewebe bis zur Niereninsuffizienz.
Wichtiger Hinweis zu diesem ArtikelDiese Seite wurde zuletzt am 14. Mai 2019 um 18:38 Uhr bearbeitet.
Klicke hier, um einen neuen Artikel im DocCheck Flexikon anzulegen.
Внебольничная пневмония у младенцев и детей
МАЙКЛ ОСТАПЧУК, М.D., ДОННА М. РОБЕРТС, доктор медицины, и РИЧАРД ХЭДДИ, доктор медицины, Медицинский факультет Университета Луисвилля, Луисвилл, Кентукки
Am Fam Physician. 1 сентября 2004 г .; 70 (5): 899-908.
Внебольничная пневмония — одна из наиболее распространенных серьезных инфекций у детей, с ежегодной заболеваемостью от 34 до 40 случаев на 1000 детей в Европе и Северной Америке. При диагностике внебольничной пневмонии врачи должны в основном полагаться на анамнез пациента и физическое обследование, дополненное разумным использованием рентгенограмм грудной клетки и лабораторных анализов по мере необходимости.При постановке диагноза важен возраст ребенка. Пневмония у новорожденных младше трех недель чаще всего вызывается инфекцией, полученной от матери при рождении. Streptococcus pneumoniae и вирусы являются наиболее частыми причинами у младенцев в возрасте от трех недель до трех месяцев. Вирусы — самая частая причина пневмонии у детей дошкольного возраста; Streptococcus pneumoniae — наиболее распространенный бактериальный патоген. Mycoplasma pneumoniae и Chlamydia pneumoniae часто являются этиологическими агентами у детей старше пяти лет и подростков.У очень маленьких детей, которые выглядят токсичными, необходима госпитализация и внутривенное введение антибиотиков. Симптомы у амбулаторных пациентов с внебольничной пневмонией могут помочь в выборе лечения. Знание возрастных причин бактериальной пневмонии поможет направить лечение антибиотиками. Иммунизация детей помогла снизить заболеваемость инвазивной инфекцией Haemophilus influenzae типа B, и недавно представленная гептавалентная пневмококковая вакцина может сделать то же самое в отношении инфекций Streptococcus pneumoniae.
Термин «внебольничная пневмония» (ВП) относится к пневмонии у ранее здорового человека, который заразился инфекцией вне больницы. ВП является одной из наиболее распространенных серьезных инфекций у детей, с частотой от 34 до 40 случаев на 1000 детей в Европе и Северной Америке.1–3 Хотя смерть от ВП в промышленно развитых странах встречается редко, инфекция нижних дыхательных путей является одной из самых распространенных. ведущие причины детской смертности в развивающихся странах.4,5
Просмотреть / распечатать таблицу
Сила рекомендаций
| Ключевые клинические рекомендации | Этикетка | Ссылка |
|---|---|---|
Детские прививки, включая недавно выпущенная гептавалентная пневмококковая вакцина помогает снизить частоту инвазивных пневмококковых заболеваний. | A | 32 |
Общий анализ крови, уровень С-реактивного белка и скорость оседания эритроцитов не помогают определить этиологию ВП. В некоторых случаях может использоваться специфическое для организма тестирование. | B | 20 |
Рентгенограмма грудной клетки не помогает дифференцировать возбудителей ВП у детей. | B | 21 |
Возраст пациента и связанные с ним симптомы могут помочь врачу определить этиологию ВП у детей. | C | 1 |
Эмпирическое лечение ВП у детей зависит от возраста пациента и симптомов. | C | 1 |
Сила рекомендаций
| Ключевые клинические рекомендации | Этикетка | Ссылка |
|---|---|---|
вакцина против пневмококка, недавно выпущенная вакцина против пневмококка снизить частоту инвазивного пневмококкового заболевания. | A | 32 |
Общий анализ крови, уровень С-реактивного белка и скорость оседания эритроцитов не помогают определить этиологию ВП. В некоторых случаях может использоваться специфическое для организма тестирование. | B | 20 |
Рентгенограмма грудной клетки не помогает дифференцировать возбудителей ВП у детей. | B | 21 |
Возраст пациента и связанные с ним симптомы могут помочь врачу определить этиологию ВП у детей. | C | 1 |
Эмпирическое лечение ВП у детей зависит от возраста пациента и симптомов. | C | 1 |
Этиология
Определить причину пневмонии у ребенка часто сложно, но возраст пациента может помочь сузить список вероятных этиологий. В таблице 16–9 перечислены общие и менее частые причины ВП по возрастным группам.
Просмотреть / распечатать таблицу
ТАБЛИЦА 1Причины внебольничной пневмонии по возрастным группам
| Возраст | Общие причины | Менее частые причины | ||||||||||||||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
От рождения до 20 дней 90 Бактерии | Бактерии | |||||||||||||||||||||||||
Escherichia coli | Анаэробные микроорганизмы | |||||||||||||||||||||||||
| Группа | ||||||||||||||||||||||||||
| Группа | ||||||||||||||||||||||||||
| группа | ||||||||||||||||||||||||||
Listeria monocytogenes | Haemophilus influenzae | |||||||||||||||||||||||||
| 9029 02 | Ureaplasma urealyticum | |||||||||||||||||||||||||
Вирусы | ||||||||||||||||||||||||||
| 8 | ||||||||||||||||||||||||||
От 3 недель до 3 месяцев | Бактерии | Бактерии | ||||||||||||||||||||||||
Хламидия trachomatis | С.pneumoniae | H. influenzae типа B и нетипируемые | ||||||||||||||||||||||||
Вирусы | Moraxella catarrhalis | |||||||||||||||||||||||||
Вирус гриппа | U. urealyticum | |||||||||||||||||||||||||
Вирус парагриппа | Респираторно-синцитиальный вирус | Цитомегаловирус | ||||||||||||||||||||||||
От 4 месяцев до 5 лет | Бактерии | Бактерии | ||||||||||||||||||||||||
H.influenzae тип B | ||||||||||||||||||||||||||
Mycoplasma pneumoniae | M. catarrhalis | |||||||||||||||||||||||||
| 1098 S. | Вирусы | Neisseria meningitis | ||||||||||||||||||||||||
Аденовирус | S.aureus | |||||||||||||||||||||||||
Вирус гриппа | Вирус | |||||||||||||||||||||||||
Вирус парагриппа | Риновирус | |||||||||||||||||||||||||
Респираторно-синцитиальный вирус | ||||||||||||||||||||||||||
От 5 лет до подросткового возраста | Бактерии | 9049 Бактерии 9099 | С.pneumoniae | H. influenzae | ||||||||||||||||||||||
M. pneumoniae | Виды Legionella | |||||||||||||||||||||||||
| M. tuberculosis | ||||||||||||||||||||||||||
S. aureus | ||||||||||||||||||||||||||
Вирусы | ||||||||||||||||||||||||||
Вирус Эпштейна-Барра | ||||||||||||||||||||||||||
Вирус гриппа | 9099||||||||||||||||||||||||||
Риновирус | ||||||||||||||||||||||||||
Респираторный синцитиальный вирус | 9099||||||||||||||||||||||||||
Причины внебольничной пневмонии по возрастным группам
| Возраст | Частые причины | Менее частые причины | ||||||
|---|---|---|---|---|---|---|---|---|
От рождения до 20 дней | Бактерии | |||||||
Escherichia coli | Анаэробные микроорганизмы | |||||||
| 9049 стрептококки группы B | 29049 стрептококки группы B 9099 | листерий | гемофильной | |||||
пневмококк | ||||||||
Ureaplasma urealyticum | ||||||||
Вирусы | ||||||||
Цитомегаловирус | ||||||||
Бактерии | Бактерии | |||||||
Chlamydia trachomatis | Bordetella pertussis | |||||||
С.pneumoniae | H. influenzae типа B и нетипируемые | |||||||
Вирусы | Moraxella catarrhalis | |||||||
Вирус гриппа | U. urealyticum | |||||||
Вирус парагриппа | Респираторно-синцитиальный вирус | Цитомегаловирус | ||||||
От 4 месяцев до 5 лет | Бактерии | Бактерии | ||||||
H.influenzae тип B | ||||||||
Mycoplasma pneumoniae | M. catarrhalis | |||||||
| 1098 S. | Вирусы | Neisseria meningitis | ||||||
Аденовирус | S.aureus | |||||||
Вирус гриппа | Вирус | |||||||
Вирус парагриппа | Риновирус | |||||||
Респираторно-синцитиальный вирус | ||||||||
От 5 лет до подросткового возраста | Бактерии | 9049 Бактерии 9099 | С.pneumoniae | H. influenzae | ||||
M. pneumoniae | Виды Legionella | |||||||
| M. tuberculosis | ||||||||
S. aureus | ||||||||
Вирусы | ||||||||
Вирус Эпштейна-Барра | ||||||||
Вирус гриппа | 9099||||||||
Риновирус | ||||||||
Респираторный синцитиальный вирус | 9099||||||||
Стрептококки группы B и грамотрицательные кишечные бактерии являются наиболее частыми патогенами у новорожденных (т.е. от рождения до 20 дней) и передаются путем вертикальной передачи от матери во время родов. Анаэробные организмы могут быть переданы от хориоамнионита. Пневмония у младенцев в возрасте от трех недель до трех месяцев чаще всего бывает бактериальной; Streptococcus pneumoniae — наиболее распространенный возбудитель.
У младенцев старше четырех месяцев и у детей дошкольного возраста вирусы являются наиболее частой причиной ВП; респираторно-синцитиальный вирус (RSV) является наиболее распространенным. Вирусная пневмония чаще возникает осенью и зимой, чем весной и летом.Бактериальные инфекции могут возникать в любое время года у детей дошкольного и школьного возраста и у подростков.
S. pneumoniae является наиболее частой бактериальной причиной ВП после неонатального периода. Менее распространенные бактериальные этиологии включают Haemophilus influenzae типа B, Moraxella catarrhalis и Staphylococcus aureus. Mycoplasma pneumoniae и Chlamydia pneumoniae часто связаны с ВП у детей дошкольного возраста и являются частыми причинами ВП у детей старшего возраста и подростков.10,11 Коклюш следует рассматривать у всех детей с ВП, особенно если вакцинация не проводится. Mycobacterium tuberculosis также может вызывать ВП у детей из группы риска. Коинфекция двумя или более микробными агентами встречается чаще, чем считалось ранее, с частотой до 41 процента у госпитализированных пациентов.6
Клиническая оценка
Самыми сильными предикторами пневмонии у детей являются лихорадка, цианоз и несколько из них. следующие признаки респираторного дистресса: тахипноэ, кашель, раздувание носа, втягивание, хрипы и снижение шума дыхания.5,12,13
Пневмонию следует заподозрить, если тахипноэ возникает у пациента младше двух лет с температурой выше 38 ° C (100,4 ° F). Для измерения тахипноэ требуется полный счет за одну минуту, пока ребенок спит. Наиболее широко используются возрастные критерии тахипноэ Всемирной организации здравоохранения: частота дыхания более 50 вдохов в минуту у младенцев в возрасте от 2 до 12 месяцев; более 40 вдохов в минуту у детей от 1 года до 5 лет; и более 30 вдохов в минуту у детей старше пяти лет.14
Дети без лихорадки или симптомов респираторного дистресса вряд ли заболеют пневмонией.1,15
Ключевые моменты клинической оценки приведены в таблице 2.9. Анамнез пациента, взятый на момент постановки диагноза, должен включать возраст ребенка, статус иммунизации, госпитализации, посещение дневного стационара, недавние контакты, поездки и использование антибиотиков.
Просмотреть / распечатать таблицу
ТАБЛИЦА 2Клиническая оценка внебольничной пневмонии у детей
| Клинический ключ | Предлагаемый диагноз или интерпретация | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
Анамнез | Вирусная инфекция | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Контакт с инфекционными заболеваниями | Вирусная или микоплазменная инфекция, туберкулез | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Госпитализация | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Инфекция, вызванная пневмококком или Haemophilus influenzae, коклюш | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Антибактериальная терапия в течение предыдущего месяца | Инфекция резистентным бактериальным штаммом | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Недавние поездки | 9 0299||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Физикальное обследование | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Повышенная температура | Пневмония маловероятна без лихорадки и более одного респираторного признака. | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Респираторные признаки | У пациентов с респираторными симптомами без лихорадки следует учитывать реактивное заболевание дыхательных путей, аспирацию инородного тела, проглатывание химических веществ или лежащее в основе сердечное или легочное заболевание. | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Grunting | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Расширение носа | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Rales | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Использование дополнительных мышц для дыхания | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Свистящее дыхание | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Лабораторные исследования * | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Общий анализ крови различение | Не полезно в анализе крови||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Скорость оседания эритроцитов | Не помогает в различении этиологии | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Уровень С-реактивного белка | Не помогает в различении этиологии | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| am окрашивание и посев | Полезно, если образец адекватен | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Полимеразная цепная реакция | Полезен при инфекциях, вызванных микоплазмой и хламидиозом | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Быстрое тестирование на вирусный антиген | , если доступно||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Серология | Не помогает при острых состояниях | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Визуализация | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Рентгенограмма грудной клетки * | 9003 T 9028 Клиническая Оценка внебольничной пневмонии у детей
Список лекарств от инфекций почек (пиелонефрита) (64 по сравнению)Об инфекциях почек: Пиелонефрит — это инфекция почек и протоков, по которым моча отходит от почки (мочеточников). Используемые наркотики для лечения почечных инфекцийСледующий список лекарств так или иначе связан с используется при лечении этого состояния.
Хронический пиелонефрит: диагностика и лечениеSie sind hier: Startseite> Nieren> Krankheiten> Chronische Pyelonephritis Zusammenfassende Literatur chronische Pyelonephritis : (Dalla-Palma und Pozzi-Mucelli, 2000). Определение хронического пиелонефритаDie chronische Pyelonephritis ist eine chronische schubweise verlaufende entzündliche Nierenparenchymdestruktion (chronisch-destruierende tubulo-interstitielle Pyelonephritis), meist durch rezidivierend-aszendierenferitökterielleekterielende bakterielleekterielleekterielleekterielleekterielleekterielleekterielle. Eine genaue Definition der chronischen Pyelonephritis existiert nicht. Хроническая эпидемиология пиелонефритаDer Anteil der chronischen Pyelonephritis als Ursache für eine terminale Niereninsuffizienz bei Kindern beträgt bis zu 20 %, hat jedoch eineinkende Tendenz. Хроническая патология пиелонефрита
Ätiologie der chronischen PyelonephritisRezidivierende akute Пиелонефрит:Rezidivierende Schübe einer akuten Pyelonephritis erzeugen im Kindesalter Nierenparenchymnarben. Neue Nierenparenchymnarben entstehen selten ab einem Alter von 5 Jahren, sind aber bis in die Pubertät möglich. Je höher die Frequenz der fiebrigen Harnwegsinfekte bei Kindern, desto ausgeprägter die Narbenbildung. Zum Mechanismus der Narbenbildung siehe siehe akute Pyelonephritis. Рефлюкс Vesikoureteraler:Da der vesikoureterale Reflux (VUR) rezidivierende Harnwegsinfektionen auslöst, ist er auch ein wichtiger Risikofaktor für eine chronische Pyelonephritis (Refluxnephropathie). Im Kollektiv korreliert der Schweregrad der chronischen Pyelonephritis mit dem Schweregrad des vesikoureteralen Reflux ’. Die Refluxnephropathie ist eine häufige Ursache für eine terminale Niereninsuffizienz bei Kindern. Im Einzelfall führt jedoch der schwergradige vesikoureterale Reflux nicht zur chronischen Pyelonephritis.В Tierexperimenten führt nur der vesikoureterale Reflux mit Bakteriurie zur narbigen Pyelonephritis, ein steriler Reflux ist nicht ausreichend. Dieser Befund konnte in klinischen Studien am Menschen bestätigt werden und ist Grundlage für die erfolgreiche Antibiotikaprophylaxe bei VUR. Neurogene Harnblasenfunktionsstörungen:Neurogene Harnblasenfunktionsstörungen führen vergleichbar wie bei dem vesikoureteralen Reflux zu einer прогрессивный Nierenparenchymschädigung durch aufsteigende Infektionen und intrarenalen Reflux.Entscheidende Risikofaktoren sind hohe Detrusordrücke in der Speicheroder Miktionsphase. Weitere Risikofaktoren:Сахарный диабет, нефролитиаз, хронический катетеризм. Патофизиология хронического пиелонефритаAsk-Upmark-Niere:Bei der Ask-Upmark-Niere führen narbige Verziehungen durch eine chronische Pyelonephritis zu Reninfreisetzung, sekundärem Hyperaldosteronismus und arterieller Hypertonie. Der arterielle Hypertonus ist ein weiterer (vaskulärer) Risikofaktor für die fortschreitende Nierenschädigung. Niereninsuffizienz:Die chronische Pyelonephritis kann bei bilateralem Befall und ausgeprägter Narbenbildung zu einer chronischen Niereninsuffizienz führen. Клиника хронического пиелонефрита
Диагностика хронического пиелонефритаХроническая терапия пиелонефритаDie Ecksteine der Therapie bei der chronischen Pyelonephritis sind die konsequente antibiotische Therapie akuter Harnwegsinfektionen und die Beseitigung / Therapie aller o.g. Risikofaktoren (Vesikoureteraler Reflux, Neurogene Harnblasenfunktionsstörungen, arterieller Hypertonus).Evtl. niedrigdosierte Langzeitantibiose mit Nitrofurantoin, Trimethoprim oder einem oralen Cephalosporin. Eine Indikation zur Nephrektomie besteht bei einseitigem Befall und fehlender Nierenfunktion, um dadurch Beschwerden wie rezidivierende Harnwegsinfektionen or arteriellen Hypertonus zu kontrollieren. Sachregistersuche: A B C D E F G H I J K L M N O P Q R S T U V W X Y Z Literatur хронический пиелонефрит
Английская версия: хронический пиелонефрит .Похожие записиДетский массаж в Минске: польза, виды, техники и рекомендации специалистовКаковы основные преимущества детского массажа для здоровья и развития ребенка. Какие виды детского массажа наиболее эффективны для разных возрастов. Как […] Почему ребенок постоянно просит грудь: причины и решенияПочему грудничок часто требует грудь. Какие причины заставляют ребенка постоянно висеть на груди. Как определить, достаточно ли малышу молока. Что […] Алфавит для иммунитета: укрепление защитных сил организма в сезон простудКак витаминно-минеральный комплекс Алфавит помогает укрепить иммунитет. Какие компоненты входят в состав Алфавита. Для кого предназначен Алфавит в сезон простуд. […] | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||

 Признаки отсутствуют, при поражении других анатомических структур мочевыделительной системы.
Признаки отсутствуют, при поражении других анатомических структур мочевыделительной системы. Влажная среда в подгузнике способствует размножению патогенных микроорганизмов.
Влажная среда в подгузнике способствует размножению патогенных микроорганизмов.
 В такой ситуации потребуется переодеть ребёнка несколько раз в течение часа.
В такой ситуации потребуется переодеть ребёнка несколько раз в течение часа.