Боль в стопе: откуда она берется и как ее избежать :: Здоровье :: РБК Стиль
© Peter Dazeley/Getty
Автор Евгения Зайцева
27 августа 2020
После летних туристических вылазок осенью могут обостриться боли в стопах.
Автор статьи Евгения Зайцева — ортопед-хирург с 20-летним опытом лечения заболеваний опорно-двигательного аппарата, действительный член Общества Ордена врачей Италии.
Причины появления боли в стопе
По данным Центра гигиенического образования населения Роспотребнадзора, среди заболеваний стоп плоскостопие занимает одну из лидирующих позиций [1]. В здоровой стопе нагрузка распределяется между тремя опорными точками: задний отдел пятки, большой палец плюс головка плюсневой кости и наружный край стопы. Когда стопа по тем или иным причинам деформируется, происходит разбалансировка нагрузки, изменение строения костно-связочного аппарата, а как следствие, возникают боли, ведущие к развитию различных болезней.
Когда стопа по тем или иным причинам деформируется, происходит разбалансировка нагрузки, изменение строения костно-связочного аппарата, а как следствие, возникают боли, ведущие к развитию различных болезней.
Что касается людей, которые не были генетически предрасположены к плоскостопию и не заработали его еще в молодости, у них заметные изменения начинают происходить после 40 лет. Организм уже не так устойчив к чрезмерным нагрузкам, в том числе на суставы, происходят гормональные изменения, повышается изнашиваемость костно-связочного аппарата, увеличивается риск набора лишнего веса, что неблагоприятно сказывается на стопах.
С возрастом суставные и костные структуры не могут в полном объеме выполнять свои функции: ходьба и амортизация нагрузки. Поэтому причинами боли у вполне здорового человека могут стать усталость, продолжительная физическая нагрузка, неправильно подобранная обувь при занятиях спортом.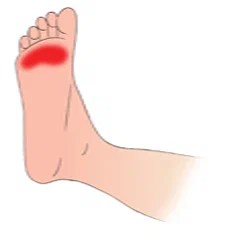
К немеханическим причинам болей в стопе можно отнести наличие следующих заболеваний: метаболическое расстройство, подагра, сахарный диабет, варикозное расширение вен [2] и другие сосудистые заболевания, посттравматические изменения (неправильно вылеченные подвывихи ног и прочее).
Рассмотрим основные ситуации, связанные с болью в стопе:
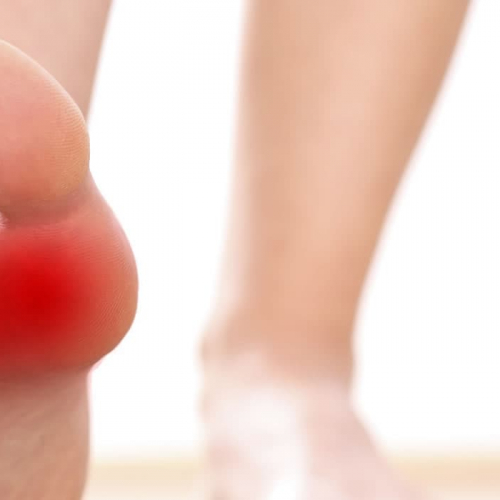
Горит стопа и подушечки пальцев
Причиной, вероятнее всего, стала неудобная обувь. Нагрузка распределена неправильно, из-за чего подушечки под плюсневыми костями начинают воспаляться и болеть. Снять симптоматику можно расслабляющей ванночкой для ног и легким самомассажем. Но за лечением нужно обращаться к врачу. Скорее всего, вы услышите диагноз «Метатарзалгия».
Болят суставы в области подушечек пальцев
Этот симптом характерен для невромы Мортона [3]. Неприятные ощущения связаны с раздражением нерва, проходящего между головками плюсневых костей третьего и четвертого пальцев.
На начальной стадии болезни боль может быть слабой, позже может усугубиться ощущением жжения, начнет «простреливать», а стопе будет некомфортно практически в любой обуви с закрытым носом.![]()
Болит пятка
Самая частая причина — костный нарост на пятке, или пяточная шпора. Она возникает вследствие воспаления подошвенной фасции [4] из-за ошибочно подобранной обуви и неправильного распределения нагрузки в ней. Шпора дает боль при нагрузке на пятку, из-за чего человек невольно перекидывают нагрузку на другие отделы стопы, в результате нарушаются осанка и равновесие. Образование пяточной шпоры и появление болей в ней говорит о хроническом процессе. Откладывать лечение однозначно не стоит.
Тыльная часть стопы
Причина боли — деформация плюсневой кости у большого пальца и развитие бурсита. Сама кость не болит, неприятные ощущения причиняет воспаленная суставная сумка. Из-за выпирающей косточки обувь становится тесной и натирает, что и приводит к воспалениям.
Пятая плюсневая кость (внешняя часть стопы)
Боль в этой части стопы говорит о развитии варусной деформации [5] (пятой плюсневой кости). Это так называемая шишка на стопе рядом с мизинцем. Чаще всего причиной развития этого нарушения становится плоскостопие, косолапие или изменение формы голеней («ноги колесом»). Из-за чрезмерной нагрузки на внешнюю часть происходит уплощение пятой плюсневой кости.
Чаще всего причиной развития этого нарушения становится плоскостопие, косолапие или изменение формы голеней («ноги колесом»). Из-за чрезмерной нагрузки на внешнюю часть происходит уплощение пятой плюсневой кости.
Болит над пяткой (боль в ахилловом сухожилии)
Ахиллово сухожилие находится там, где чаще всего натирает верх задника обуви. Именно из-за частого трения и чрезмерного давления возникает воспаление. Для лечения и профилактики рекомендуется подбор правильной обуви и защита этого слабого места путем поднятия пятки выше (с помощью стельки, подкладки под пятку), чтобы ахиллово сухожилие не испытывало давления.
Боль в голеностопе
Голеностоп выполняет опорную функцию. Разные подвывихи и травмы (в том числе неправильно пролеченные) могут спровоцировать воспаление и самой капсулы сустава, и связочного аппарата.
© Sorrorwoot Chaiyawong / EyeEm/Getty
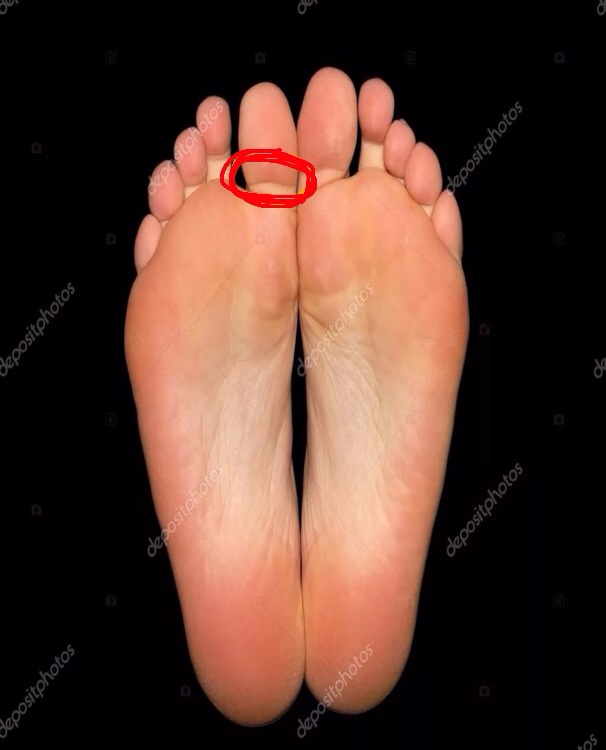
Межпальцевые мозоли
Основная причина их возникновения — слишком узкая неудобная обувь.![]()
Натоптыши
Нас должны настораживать натоптыши, ведь они имеют защитную функцию. Организм начинает защищаться и вырабатывает ороговелости, возникает гиперкератоз — огрубение кожи стоп.
Натоптыши и мозоли появляются в тех частях стопы, на которые выпадает большая нагрузка. И если сейчас нет никаких болевых проявлений, высок риск их заработать. Следует скорректировать давление на стопу ортопедическими стельками, которые можно носить как с кроссовками, так и с модельной обувью.
Лечение боли в стопе
Основной совет — внимательно относиться к своим стопам. Если вы заметили натоптыши, мозоли, чувствуете усталость или жжение, организм сам сообщает вам о том, что ему нужен отдых и нагрузку надо скорректировать. Также важно своевременно реагировать на болевые ощущения в голени и коленных суставах. Нередко они говорят о том, что нарушен баланс давления. Вернуть ситуацию в норму поможет как минимум осмотр ортопеда и подбор индивидуальных стелек.
Также важно своевременно реагировать на болевые ощущения в голени и коленных суставах. Нередко они говорят о том, что нарушен баланс давления. Вернуть ситуацию в норму поможет как минимум осмотр ортопеда и подбор индивидуальных стелек.
Не сидеть нога на ногу и избегать других нефизиологичных положений ног и стоп, нарушающих работу кровеносной системы.
В случае набора веса (в том числе во время беременности) носить ортопедические стельки. Стопа не готова к резким увеличениям нагрузки, и ей буквально необходима дополнительная поддержка.
Подбирать обувь для спортивных занятий. Важно учитывать характер активности (бег или занятия со снаряжением), а также систематически менять кроссовки, так как амортизаторы в них со временем изнашиваются.
Сократить время ношения неудобной обуви:
Ходить босиком по песку, траве, земле. Это можно назвать натуральным массажем рефлексогенных точек стоп, благодаря которому поднимается мышечный тонус и улучшается кровообращение.
Делать самомассаж. В конце дня снять усталость и восстановить кровообращение можно с помощью самомассажа и прокатки стоп на ролике (из подручных средств можно использовать бутылку).
Косточка на ноге: почему не помогли биркенштоки?
Боли в стопе ноги и под пальцами
Как устроена стопа и ее предназначение
Она представляет собой сложную анатомическую структуру, состоящую из 26 костей, которые образуют два пересечения свода. Продольный формируется по длине ступни, а поперечные – по ширине.
Кости в первую очередь взаимосвязаны друг с другом фиброзной тканью – связками. Мышцы вместе с жестким апоневрозом (подошвенной фасцией) обеспечивают стабильность среднего отдела. Ступня имеет глубокую и поверхностную группу мускулов, которые начинаются в нижней трети голени и прикрепляются на различных уровнях к костям. Внутри также есть жировые отложения для поглощения энергии удара, которая приходится на ногу в процессе ходьбы, бега и прыжков.
Ступня имеет глубокую и поверхностную группу мускулов, которые начинаются в нижней трети голени и прикрепляются на различных уровнях к костям. Внутри также есть жировые отложения для поглощения энергии удара, которая приходится на ногу в процессе ходьбы, бега и прыжков.
Боль в стопе под большим пальцем и в других местах при ходьбе указывает на то, что-то не так с любой из взаимодействующих внутренних структур. Когда и при каких обстоятельствах она появляется, а так же ее локализация – это ключи к определению того, что является причиной её возникновения. Когда болит ступня возле пальцев и в других областях, организм реагирует на изменения, и он переходит в «аварийный режим», с тем чтобы уменьшить эти ощущения. Биомеханические изменения или болезнь могут помешать нормальному движению и вызвать дальнейшее повреждение.
Что вызывает боль в стопе?
Боль на подошве ноги под пальцами и в других местах может быть вызвана множеством различных причин, к ним относятся: травмы, деформации, неправильная обувь, вирусы, заболевания.Травмирование в результате внешнего воздействия
Частая причина – неправильное положение ноги, которое приводит к нарушению действия векторных сил приходящихся на нее. Ношение обуви, имеющей слишком жесткое основание, или высоких каблуков, ботинок с сильной шнуровкой также может вызвать гематомы на области давления, из-за чего нередко болит подушечка под большим пальцем ноги и в других местах.
Растяжения связок, мышц и переломы
Обычно возникают внезапно. Они вызывают напряжения в мускулах ступни. Растяжение голеностопного сустава происходит, когда связки, которые удерживают кости между собой, перегружены и их волокна перерастянуты. Слабость связочного аппарата в сочленениях приводит к тому, что болит подушечка на стопе под большим пальцем при ходьбе.
Чрезмерная нагрузка, ушиб или разрыв мускулов
Они возникают, например, при ударе об острый предмет. Приводят к перегрузке мышечного каркаса и фасции ступни. При этом при ходьбе болит стопа в области большого пальца и других местах. Могут диагностироваться различные болезни. Ахиллотендинит – травма сухожилия, которое крепится к пяточной кости по задней части пятки. Метатарзалгия — это боль возникающая под головками 2-3-4-х плюсневых костей.
При этом при ходьбе болит стопа в области большого пальца и других местах. Могут диагностироваться различные болезни. Ахиллотендинит – травма сухожилия, которое крепится к пяточной кости по задней части пятки. Метатарзалгия — это боль возникающая под головками 2-3-4-х плюсневых костей.
Повреждение, вызванное давлением или в результате резкого разворота ступни Может привести к стрессовым повреждениям костей и суставов. Тупые травмы, возникающие в результате давления, например, когда кто-то наступил на ногу, приводят к повреждениям мышц и связок. При этом болит подошва ноги около пальцев и в других областях.
Прямая травма в результате удара ногой может вызвать возникновению синяков, разрывам кожи, или даже переломам костей.
Метатарзалгия — это боль возникающая под головками 2-3-4-х плюсневых костей. Травма ногтя может привести к накоплению гематомы под ногтями и временной или постоянной потере ногтя. Повторные травмы костей, мышц, связок и может привести к росту костно-хрящевой ткани, именуемые как шпоры или экзостозы.
Открытая или закрытая травма в результате удара ногой
Может вызвать разрывы кожи, возникновение синяков, отеков или даже переломы костей. Травмирование ногтя приводит к накоплению гематомы под ногтями и временной или постоянной потере ногтевой пластины. Повторные травмы костей, мышц, связок ведут к росту костно-хрящевой ткани, которую называют экзостозой – шпорой на подушечке стопы.
Микротравма из-за перенапряжения
Может быть вызвана при работе на неровных, слишком жестких или мягких поверхностях. Постоянные перенапряжения приводят к стрессовым переломам, тендинитам, фасциту, острому и хроническому остеоартриту. Травма подошвенной фасции также является нередкой причиной возникновения болей. Основание её крепится к пяточной кости и распространяется дистально по всей подошвенной поверхности, соединяясь с головками плюсневых костей, обеспечивая поддержку свода. Когда подошвенная фасция повреждена возникает воспалительная реакция, которая может стать источником боли в подушечке стопы при ходьбе.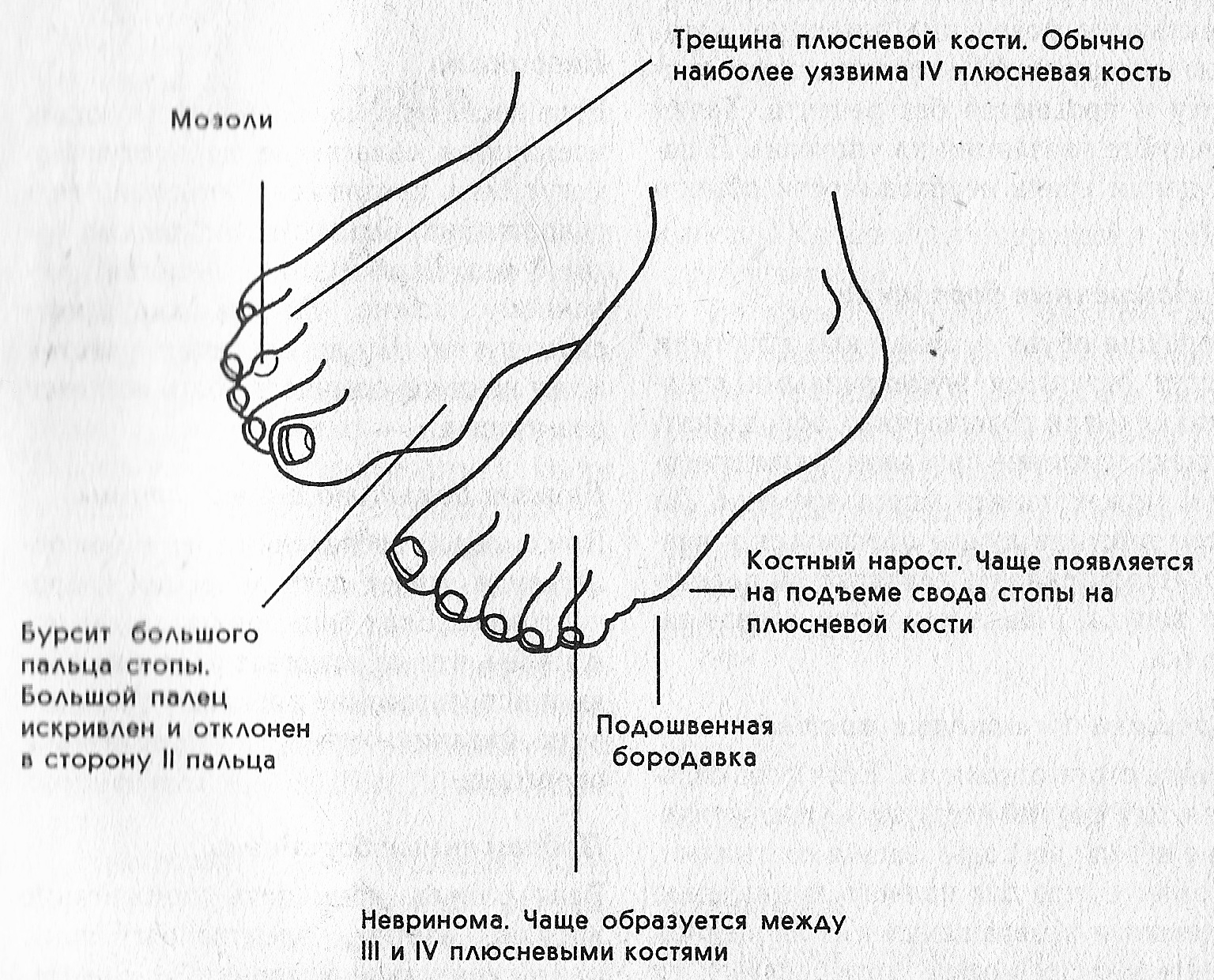
Деформация ступни
Своды позволяют равномерно распределить нагрузку веса тела, когда мы стоим. Деформированные, слишком высокие или низкие (плоскостопие), они способны вызывать болезненные ощущения и напряжение в ногах.
Неправильно подобранная обувь
Обувь так же может служить источником боли в нижних конечностях. Непродолжительное ношение узких модельных туфель приводит к появлению потертостей, мозолей и ссадин на ногах, когда больно наступать на подушечку стопы. Продолжительное использование такой обуви становится причиной формирования «косточек», гиперкератозов, раздражения нервов и суставов, смещения пальчиков, а также источником микротравм. Если болят шишки на ногах незамедлительно обращайтесь к ортопеду.Вирусы, бактерии и прочие болезни
Бородавки обычно располагаются на подошвенной поверхности и при нагрузках могут вызывать раздражение и боль. Причина их появления — вирус.
Частый источник возникновения боли в ступне возле большого пальца – вросший ноготь.![]() Он становится причиной раздражения, а иногда вызывает инфекцию.
Он становится причиной раздражения, а иногда вызывает инфекцию.
Диабет, болезнь Хансена и подагра являются распространенными недугами, которые влияют на нижние конечности. Болезни нервов ног могут вызвать онемение и ощущение жжения, это называют периферической нейропатией.
Почему болят подушечки пальцев на ногах, причины и что делать
06.09.2020
Подушечки пальцев ног — довольно уязвимая и «нежная» часть тела любого человека. Они выполняют множество разных функций. Так, при ходьбе и во время наступания именно кончики пальцев принимают на себя всю нагрузку. Поэтому любые болезненные ощущения в этой части стопы значительно затрудняют процесс передвижения. Причин, которые могут спровоцировать патологическую симптоматику подобного рода, довольно много. В большинстве своём они имеют травматичный характер происхождения. Раны, ушибы, ссадины — всё это может провоцировать боль в подушечках пальцев.![]() Однако подобная симптоматика обычно не длится долго. Если боль не проходит долгое время, то, скорее всего, причина её образования более существенна.
Однако подобная симптоматика обычно не длится долго. Если боль не проходит долгое время, то, скорее всего, причина её образования более существенна.
Почему могут болеть подушечки пальцев на ногах
Помимо вышеуказанных травм, вызвать боль в кончиках пальцев нижних конечностей могут следующие причины.
Ношение неудобной обуви
Когда стопа находится в естественном положении, основная нагрузка приходится на пятку. Подобного можно добиться, если носить обувь на плоской подошве с ортопедической амортизирующей стелькой. При ношении обуви на высоких каблуках, происходит смещение центра тяжести. Ноги и позвоночник при этом находятся в неестественном положении. Болезненнее всего на подобное реагируют именно кончики пальцев ног.
Дерматологические патологии
Одними из самых распространённых причин возникновения болей в подушечках ног также считаются кожные поражения. Чаще всего это:
- грибковые инфекции, при которых кожа краснеет и шелушится;
- мозоли, натоптыши, провоцирующие приступы боли при нажатии;
- бородавки, что образуются из-за присутствия в крови вируса папилломы человека.

Игнорировать проявления вышеописанных патологий нельзя. Оставленные без подходящей терапии, они могут прогрессировать и вызывать более неприятные последствия, чем просто боль.
Воспаления
Стопа человека состоит из большого количества связок, сухожилий, нервных окончаний. Свод стопы образован суставами, плюсневыми костями. Нередко эти «составляющие» вызывают воспалительные процессы, каждый из которых имеет свои особенности. К их числу относят:
- бурсит, который характеризуется воспалением суставных сумок;
- лигаментит, при котором воспаляются связки подошвенной части стопы;
- артрит, проявляющийся отёчностью и выраженной болью.
Избавиться от подобных недугов без помощи квалифицированного специалиста не удастся. Не обойтись и без приёма медикаментов.
Другие причины
Довольно часто боль в подушечках пальцев ног становится следствием развития таких патологий, как:
- сахарный диабет;
- болезни сосудов;
- поражение нервной системы.

Любое из вышеуказанных состояний требует тщательной диагностики и терапии.
Что делать, если болят подушечки пальцев на ногах?
Первое, что нужно сделать — отказаться от неудобных туфель. Затем, если боль не ушла, важно обратиться за медицинской помощью. В случае травмирования пальцев или нарушения целостности кожных покровов важно не допустить инфицирования. В этом помогут антисептические мази, дезинфицирующие растворы, повязки. Устранить проявления кожных инфекций смогут препараты с выраженным противомикробным эффектом. Для устранения воспалений и других заболеваний также будет назначен курс медикаментов и назначен ряд процедур.
Именно физиологическим процедурам в последнее время при устранении подобных проблем уделяется много внимания. Так, одним из самых эффективных способов снижения боли в подушечках пальцев считается массаж. С его помощью можно и боль устранить, и провести стимуляцию биологически активных точек. Ведь ни для кого не секрет, что стопы человека содержат огромное количество точек, отвечающих за состояние внутренних органов. Комфортно и без потерь времени можно осуществить все это благодаря всего лишь одному эффективному предмету, способному существенно повлиять на самочувствие и ощущения в ногах, ступнях.
Комфортно и без потерь времени можно осуществить все это благодаря всего лишь одному эффективному предмету, способному существенно повлиять на самочувствие и ощущения в ногах, ступнях.
Если Вы считаете, что информация на этой странице будет полезна для Ваших друзей, знакомых, коллег, пожалуйста, сделайте репост к себе в соц. сети. Для этого просто нажмите на соответствующую иконку:
Вернуться назадБолезни стопы. Самые популярные заболевания стоп
- ВАЛЬГУСНАЯ ДЕФОРМАЦИЯ СТОП
- ГИПЕРКЕРАТОЗ СТОП
- СИНДРОМ ДИАБЕТИЧЕСКОЙ СТОПЫ
- ИСКРИВЛЕНИЯ ПАЛЬЦЕВ НОГ
- КОСТОЧКИ НА НОГАХ
- НАТОПТЫШИ В ПЕРЕДНЕЙ ЧАСТИ СТОПЫ
- ПЕРЕКОС ПЯТКИ
- ПОДОШВЕННЫЙ ФАСЦИИТ
- ПЯТОЧНАЯ ШПОРА
ВАЛЬГУСНАЯ ДЕФОРМАЦИЯ СТОП
Такая проблема, как вальгусная деформация стоп является не только внешним дефектом, но и серьезной патологией, которая доставляет множество неудобств и болезненных ощущений. При этой болезни происходит Х-образоное искривление голеностопных суставов и стоп с изменением опоры пятки на ее внутренний край. О наличии деформации свидетельствует значительное расстояние между пятками в позе со сведенными вместе ногами.
При этой болезни происходит Х-образоное искривление голеностопных суставов и стоп с изменением опоры пятки на ее внутренний край. О наличии деформации свидетельствует значительное расстояние между пятками в позе со сведенными вместе ногами.
Вальгусная деформация — это искривление оси стопы с опущением среднего отдела стопы, разворотом пятки наружу и опущеним ее края. Патология является следствием врожденного или приобретенного нарушения функций, формы или размера отдельных костей, связок или мышц, которое влияет на все остальные части стопы. Это нарушает соотношение анатомических образований, что приводит к перераспределению нагрузки. Ситуацию усугубляет развитие плоскостопия, из-за которого происходит смещение костей стопы по отношению друг к другу, формирующее вальгусную деформацию.
Обычно болезнь возникает в детском возрасте по причине врожденной дисплазии соединительной ткани. Также причиной может быть остеопороз, перенесеный рахит, полиомиелит, травма, спастика, парез, паралич, внутриутробные нарушения развития конечностей, нарушения осанки, эндокринные заболевания или избыточный вес ребенка. У взрослых развитие патологии может стать следствием травм, паралича или плоскостопия, особенно после резкого набора веса.
У взрослых развитие патологии может стать следствием травм, паралича или плоскостопия, особенно после резкого набора веса.
При вальгусной деформации появляется боль в ногах после ходьбы и статических нагрузок, особенно при ношении неудобной обуви. К этим симптомам может присоединиться напряжение или боль в мышцах голеней и нарушение походки. Борьба с болезнью на начальных стадиях включает в себя ношение ортопедической обуви, специальную гимнастику, массажи, физиотерапию, применение лечебных грязей, озокерита и парафина. При выраженной деформации выполняется хирургическая коррекция.
При подозрении на вальгусную деформацию стоп нужно как можно раньше обратиться за помощью к специалисту, чтобы избежать осложнений болезни и оперативного вмешательства.
ГИПЕРКЕРАТОЗ СТОП
Загрубение кожи стоп — это патология, которая считается косметическим дефектом, не смотря на довольно-таки неприятные ее последствия.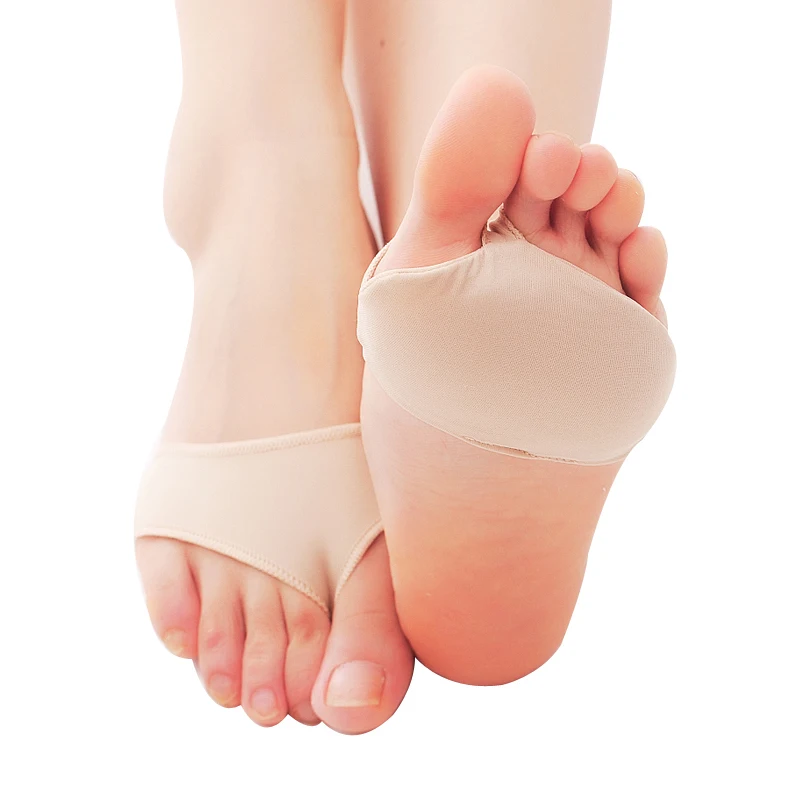 Загрубевшая кожа является результатом гиперкератоза — заболевания, при котором происходит чрезмерно быстрое деление клеток эпидермиса и нарушается их слущивание, что приводит к утолщению рогового слоя кожи.
Загрубевшая кожа является результатом гиперкератоза — заболевания, при котором происходит чрезмерно быстрое деление клеток эпидермиса и нарушается их слущивание, что приводит к утолщению рогового слоя кожи.
Гиперкератоз может привести к появлению глубоких кровоточащих трещин, точечных кровоизлияний, язвочек, межпальцевых и жестких корневых мозолей, которые будут доставлять много болезненных ощущений при ходьбе. Для здоровых людей такие осложнения не представляют опасности, но для больных сахарным диабетом они грозят развитием гангрены.
Причины появления гиперкератоза разделяются на две группы: внешние и внутренние. К внутренним причинам относятся нарушение кровообращения в сосудах ног, варикоз, атетосклероз, сахарный диабет, псориаз, ихтиоз, гипо- или авитаминоз. Но чаще всего причиной являются внешние факторы: неудобная, тесная или большая по размеру обувь, длительные или избыточные нагрузки на ноги, лишний вес, деформации стоп и нарушения правил личной гигиены. Повышенные нагрузки на стопу и натирание кожи обувью провоцируют усиленное деление роговых клеток, которые не успевают также активно слущиваться, формируя утолщение кожи.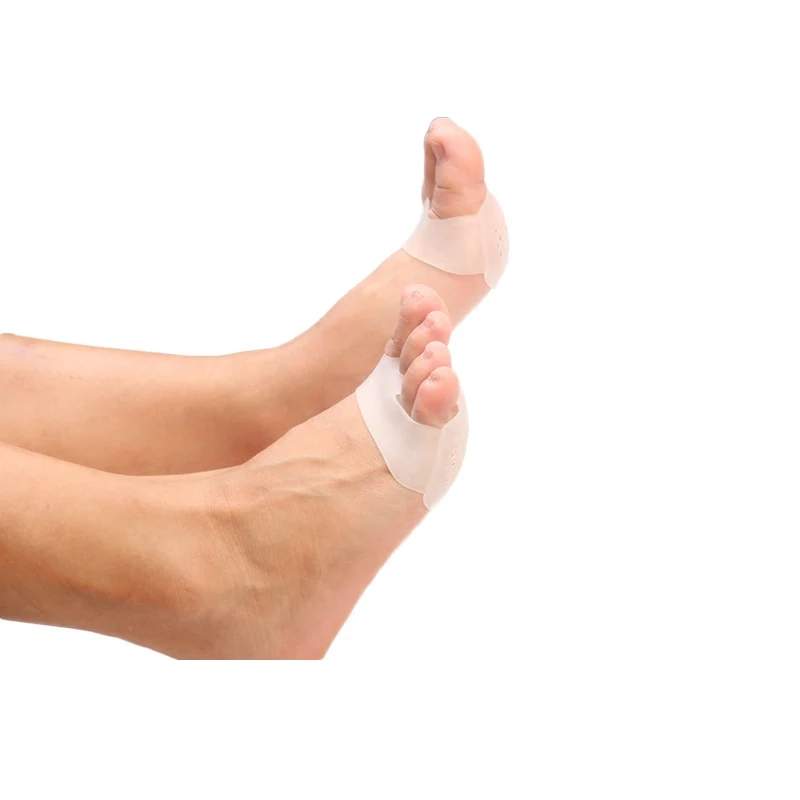
Для успешного лечения гиперкератоза нужно в первую очередь установить причину появления патологии и устранить ее. Для ликвидации внешних проявлений болезни требуется размягчение загрубевшей кожи ступней, удаление жесткого слоя эпидермиса, шлифовка кожи и медицинский педикюр. Для смягчения и увлажнения эффективны ванночки для ног, применение сока алоэ, для лечения трещин — аппликации с синтомициновой мазью. Очень важно правильно подобрать ортопедическую обувь, которая поможет исправить деформацию стопы, равномерно распределит нагрузку при ходьбе и предотвратит натирание.
Во избежание длительного и малоприятного лечения, важно как можно раньше обнаружить начальные проявления болезни, пока они являются незначительным косметическим дефектом и сразу принять необходимые меры.
СИНДРОМ ДИАБЕТИЧЕСКОЙ СТОПЫ
Каждый человек, который болеет сахарным диабетом, рискует столкнуться с осложнением болезни, грозящим ампутацией нижней конечности. Чтобы избежать такого исхода, нужно внимательно следить за изменениями самочувствия, приделяя особое внимание состоянию кожи ступней.
Чтобы избежать такого исхода, нужно внимательно следить за изменениями самочувствия, приделяя особое внимание состоянию кожи ступней.
Опасность ампутации нижней конечности возникает по причине развития синдрома диабетической стопы, при котором повышается травматизация кожи стоп. Высокий уровень сахара в крови нарушает кровообращение в сосудах ног, что влечет за собой ухудшение питания кожи и подвергает ее частым повреждениям. Также повышенный сахар снижает чувствительность нервных окончаний, из-за чего травматизация кожи может остаться незамеченной. Любое повреждение легко может привести к образованию язв и гнойников, переходящих в гангрену.
Синдром диабетической стопы можно распознать по таким признакам, как сухость кожи стоп, распухание, покраснение ног, повышение температуры, вросшиеся ногти, заостренные пальцы, бурсит, боль или онемение в ногах, появление грибка, волдырей, мозолей, бородавок или язв на ступнях. Для успешного предотвращения болезни важно как можно раньше обнаружить у себя наличие любого из этих признаков и сразу обратиться к специалисту. Также очень важно важно контролировать уровень сахара в крови, соблюдать диету и личную гигиену, носить ортопедическую обувь или стельки.
Также очень важно важно контролировать уровень сахара в крови, соблюдать диету и личную гигиену, носить ортопедическую обувь или стельки.
Ортопедическая обувь имеет минимальное количество швов и «дышащую» структуру, обладает антибактериальным, противогрибковым и противоаллергическим свойством. Польза ортопедических стелек заключается в том, что они создают разгрузку в месте нахождения язвы и предотвращают появление повреждений. Стельки имеют антибактериальную пропитку нижнего шара и позволяют ногам «дышать».
Несложные меры профилактики, проведенные вовремя, в большинстве случаев помогают предотвратить появление диабетических язв, избавляя тем самым от риска ампутации конечности.
ИСКРИВЛЕНИЯ ПАЛЬЦЕВ НОГ
Искривление пальцев ног — это патология, при которой пальцы ног приобретают неестественную форму. Это не только эстетическая проблема, но и причина возникновения болей, судорог, язв и хронических заболеваний суставов стоп.
Это не только эстетическая проблема, но и причина возникновения болей, судорог, язв и хронических заболеваний суставов стоп.
Основными причинами развития искривлений пальцев являются нарушения мышечного баланса и отклонения в строении костей стоп. Движение пальцев стоп осуществляется при помощи работы мышц двух групп: сгибателей и разгибателей, сухожилия которых прикреплены к фалангам пальцев. В норме сухожилия этих мышц работают с одинаковой силой. Но при плоскостопии стопы удлиняются, вследствие чего сгибатели начинают преобладать над разгибателями. Это ведет к излишнему натяжению сухожилий, следствием которого становится постепенное искривление пальцев. При усилении тонуса коротких сгибателей, которые прикреплены сухожилиями к средней фаланге, формируется когтеобразное искривление пальцев. При усилении тонуса длинных сгибателей возникает молоткообразное искривление.
Развитию деформации пальцев способствует ношение неудобной обуви (с тонким носком или высокими каблуками), травмы, болезни суставов, нервно-мышечные заболевания, лишний вес и сахарный диабет. Исходя из этого, основными консервативными способами борьбы с проблемой является ношение ортопедической обуви, оздоровительная физкультура, массажи и физиотерапия.
Исходя из этого, основными консервативными способами борьбы с проблемой является ношение ортопедической обуви, оздоровительная физкультура, массажи и физиотерапия.
Если вовремя не обратиться с специалисту, деформация пальцев может стать фиксированной и единственным способом избавления от нее будет оперативное вмешательство.
КОСТОЧКИ НА НОГАХ
Образование «косточки» или «шишки» на ногах в области большого пальца беспокоит не только, как внешний дефект, но и как причина постоянных болезненных ощущений при ходьбе. Для того, чтобы борьба с этой проблемой не была напрасной, сначала нужно установить, следствием какой болезни она является.
Чаще всего «шишка» появляется из-за развития вальгусной деформации первого пальца стопы. При этой болезни происходит ослабевание связочно-мышечного аппарата стоп, из-за чего изменяются суставы и кости. Развивается поперечное плоскостопие с отклонением первого пальца наружу, вследствие чего и образовуется «шишка».
При этой болезни происходит ослабевание связочно-мышечного аппарата стоп, из-за чего изменяются суставы и кости. Развивается поперечное плоскостопие с отклонением первого пальца наружу, вследствие чего и образовуется «шишка».
Еще одной причиной появления «шишки» на ноге является бурсит — воспаление суставной сумки, вследствие которого в ней образовуется много жидкости. Скопление жидкости приводит к увеличению суставной сумки, что имеет вид «шишки». Болезнь отличается характерной симптоматикой: боль и жжение в области сустава, кожа красного цвета, отечность и увеличенная подвижность сустава.
Также «шишка» может появиться при подагре — отложении солей мочевой кислоты в суставе большого пальца. Образование кристаллов соли провоцирует воспаление, сопровождающееся сильной болью. Развитие болезни характеризуется приступом острой боли, которым часто сопутствует головная боль, повышение температуры, чувство усталости, местное покраснение и отечность.
Основными причинами возникновения всех этих патологий чаще всего является наследственность, остеопороз, ношение неудобной и тесной обуви, излишние нагрузки на ноги или лишний вес.
Поэтому в целях профилактики нужно соблюдать режим труда и отдыха, носить ортопедическую обувь или стельки, при подозрении на болезнь обязательно обращаться к специалисту.
НАТОПТЫШИ В ПЕРЕДНЕЙ ЧАСТИ СТОПЫ
Довольно часто людям приходится сталкиваться с образованием натоптышей в передней части стопы, которые могут стать причиной появления жжения или боли при ходьбе. Натоптыши представляют собой огрубение и утолщение рогового слоя кожи стоп вследствие длительной нагрузки на нее.
Чаще всего натоптыши образуются у оснований пальцев и на подушечках ног. Их образование — это по сути защитная реакция организма на давление или натирание, повреждающее кожу. В месте повреждения нарушается кровообращение, вследствие чего клетки кожи начинают вырабатывать большое количество кератина, что приводит к ороговению кожи. Основными причинами, провоцирующими ороговение кожи являются излишние или длительные нагрузки на ноги и ношение неудобной, тесной или большой по размеру обуви. Также причиной может быть плоскостопие, бурсит, лишний вес, сахарный диабет или грибковая инфекция.
Основными причинами, провоцирующими ороговение кожи являются излишние или длительные нагрузки на ноги и ношение неудобной, тесной или большой по размеру обуви. Также причиной может быть плоскостопие, бурсит, лишний вес, сахарный диабет или грибковая инфекция.
Борьба с натоптышами сводится к установлению и устранению причины их появления. Если причиной является деформация стоп, нагрузки на ноги, давление или натирание обувью, лучшим выходом будет ношение ортопедической обуви или стелек. Они помогут исправить деформацию стоп, правильно распределт нагрузку на ноги, избавят кожу от давления или натирания и облегчат болевые ощущения при ходьбе.
После ликвидации причины появления натоптышей, остается лишь избавиться от ее местных проявлений. Если проблема не запущена, для этого достаточно будет размягчить кожу и удалить ее ороговевший слой пемзой. Размягчить кожу поможет ваннчка для ног и компресс с кремом на основе салициловой кислоты на 6-8 часов. Уменьшить жжение в пораженном месте можно при помощи кремов, которые содержат ментол.![]()
В запущенных случаях (наличие глубоких или корневых мозолей) борьба с проблемой домашними способами неэффективна, а при сахарном диабете — еще и опасна. Поэтому, чтобы не создавать себе дополнительных проблем, нужно обратиться за помощью к специалисту.
ПЕРЕКОС ПЯТКИ
Перекос пятки нельзя считать всего лишь внешним дефектом, так как он развивается не сам по себе, а является следствием серьезных нарушений функций стоп. Для успешной борьбы с этой проблемой важно своевременно обратиться к специалисту, который определит причину ее появления и подберет необходимые меры по борьбе с ней.
Полноценный процесс ходьбы человеку обеспечивает слаженная работа всех суставов, связок и мышц опорно-двигательного аппарата.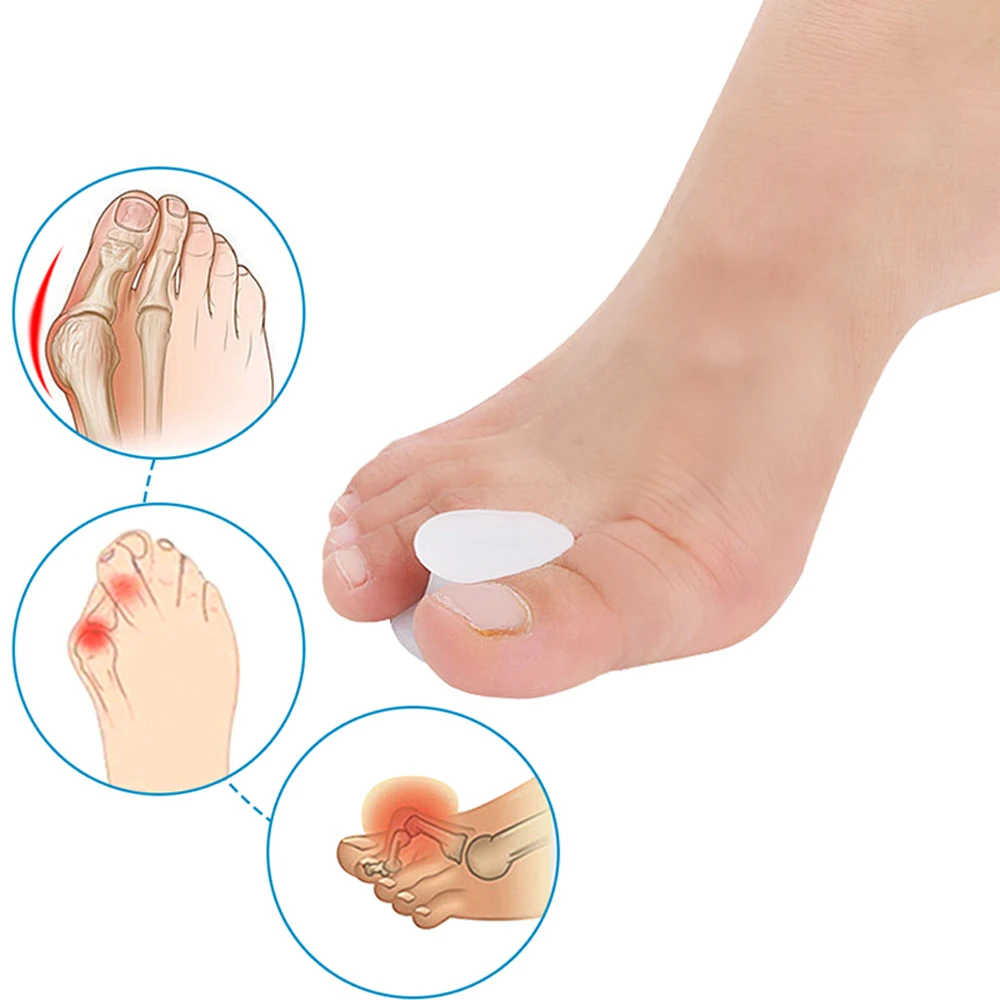 При этом стопам отводится опорная, рессорная и балансировочная функции. Успешному осуществлению этих функций способствует правильное строение и расположение костей стоп, которое регулируют связки и мышцы. При помощи работы связок и мышц стопа приобретает свою форму и возможность двигаться.
При этом стопам отводится опорная, рессорная и балансировочная функции. Успешному осуществлению этих функций способствует правильное строение и расположение костей стоп, которое регулируют связки и мышцы. При помощи работы связок и мышц стопа приобретает свою форму и возможность двигаться.
Шаговый цикл осуществляется при сочетании двух противоположных по направлению естественных движений стоп: супинации и пронации. В процессе ходьбы они позволяют стопе упруго распластаться под действием массы тела с последующим возвратом в первоначальную форму. При супинации происходит поворот тыла стопы наружу, подъём продольного свода, укорочение стопы и «замыкание» её суставов. Пронация сопровождается вращением стопы внутри и ее удлинением, что осуществляет рессорную и балансировочную функцию.
В силу патологических изменений в строении стоп может развиться гиперсупинация или гиперпронация, которая особенно чревата последствиями. Гиперсупинация сопровождается излишним наклоном стоп наружу, вследствие чего точка опоры пяток смещается в ту же сторону и подымаются своды стоп. В случае гиперпронации тыльные поверхности стоп разворачиваются внутрь, а подошвы – наружу, из-за чего центр опоры пяток перемещается на их наружную часть. Такие изменения влекут за собой образование стойкой деформации костей стоп и имеют негативное влияние на функционирование всего опорно-двигательного аппарата.
В случае гиперпронации тыльные поверхности стоп разворачиваются внутрь, а подошвы – наружу, из-за чего центр опоры пяток перемещается на их наружную часть. Такие изменения влекут за собой образование стойкой деформации костей стоп и имеют негативное влияние на функционирование всего опорно-двигательного аппарата.
При наличии таких нарушений ухудшается походка, появляется боль в стопах, пятках, лодыжках и, даже, в коленях и пояснице. Лучший способ борьбы с патологией — это ношение ортопедической обуви или стелек с целью коррекции дефекта и предупреждения его прогрессирования. Также их использование поможет уменьшить боль и исправить походку. Немалую роль играет специальная зарядка, которая помогает укрепить мышцы, участвующие в процессе ходьбы.
С целью профилактики развития патологии нужно тренеровать мышцы ног и исключить травмирующие факторы: избыточные нагрузки на ноги и ношение неправильной обуви.
ПОДОШВЕННЫЙ ФАСЦИИТ
Приблизительно каждый десятый человек сталкивается с появлением постоянных сильных болей в области пятки, которые не проходят даже после длительного отдыха.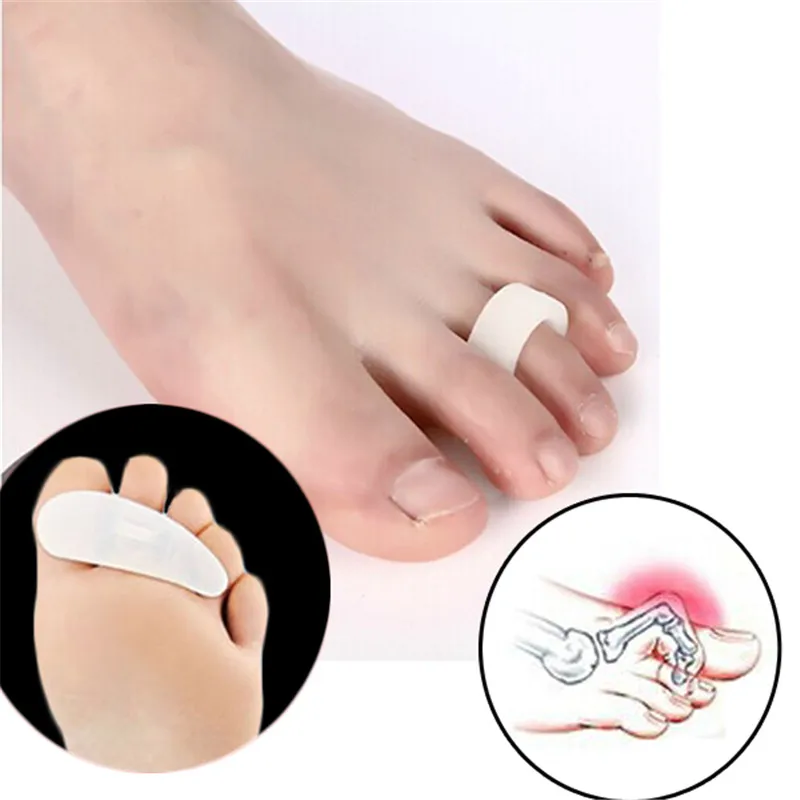 Боли, которые обостряются утром, при попытке делать первые шаги, при ходьбе по лестнице или после интенсивной физической нагрузки чаще всего обусловлены образованием подошвенного фасциита — болезни, при которой происходят воспалительно-дегенеративные изменения подошвенной фасции.
Боли, которые обостряются утром, при попытке делать первые шаги, при ходьбе по лестнице или после интенсивной физической нагрузки чаще всего обусловлены образованием подошвенного фасциита — болезни, при которой происходят воспалительно-дегенеративные изменения подошвенной фасции.
Подошвенная фасция — это связки, которые соединяет пяточную кость с костями плюсны, поддерживая продольный свод стопы. Они выполняют амортизационную функцию, защищают костную структуру и обеспечивают ее стабильность. В положении стоя ослабленная подошвенная фасция испытывает особенно сильную нагрузку в месте ее прикрепления к пяточной кости. В случае перегрузки фасции в этом месте происходит микронадрыв и, как следствие, местное воспаление ее волокон, что и является причиной боли.
Подошвенный фасциит часто является причиной плоскостопия, развивается из-за повторяющихся небольших травм фасции, лишнего веса, ревматических заболеваний, нарушения кровообращения в ногах или неправильного обмена веществ.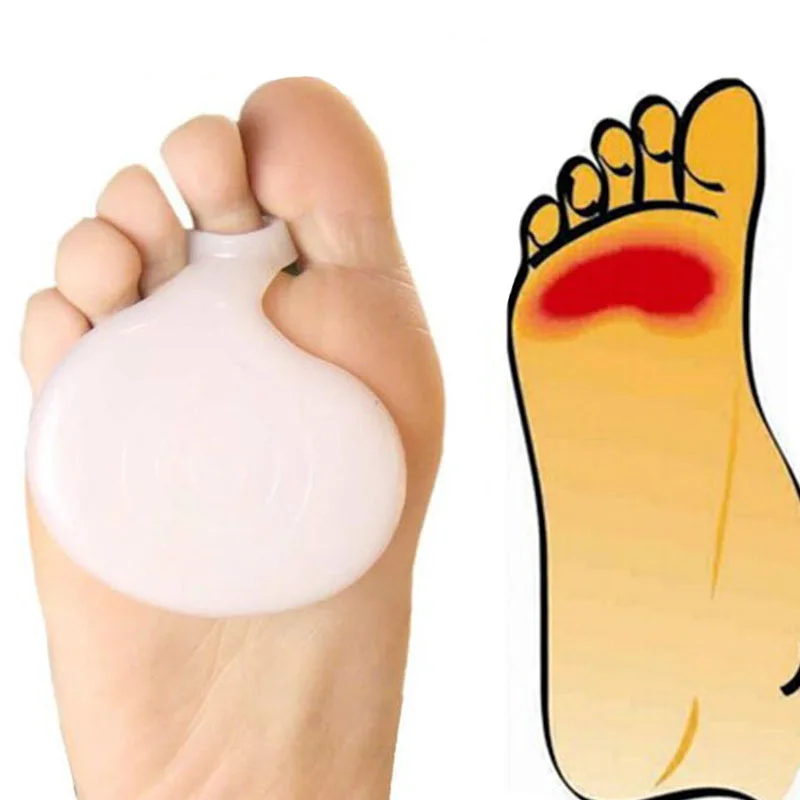 Все меры по лечению направляются на ликвидацию воспалительного процесса. Действенными средствами будут физиопроцедуры, массажи стоп, упражнения ногами и пассивная ортопедическая разгрузка. Среди эффективных средств — пружинящие подпяточники или комбинированные ортопедические стельки. Последние распределяют нагрузку на стопу, снижают ударную волну при ходьбе и уменьшают боль. С целью профилактики болезни нужно делать зарядку, не перегружать мышцы стоп длительными нагрузками и подбирать удобную обувь.
Все меры по лечению направляются на ликвидацию воспалительного процесса. Действенными средствами будут физиопроцедуры, массажи стоп, упражнения ногами и пассивная ортопедическая разгрузка. Среди эффективных средств — пружинящие подпяточники или комбинированные ортопедические стельки. Последние распределяют нагрузку на стопу, снижают ударную волну при ходьбе и уменьшают боль. С целью профилактики болезни нужно делать зарядку, не перегружать мышцы стоп длительными нагрузками и подбирать удобную обувь.
Никогда не забывайте о том, что предотвратить болезнь гораздо легче и менее затратно, чем бороться с ней.
ПЯТОЧНАЯ ШПОРА
Нередко люди сталкиваются с такой проблемой, как появление острой боли в области пятки при опоре на нее. Такая боль является главным симптомом пяточной шпоры — болезни, при которой происходит формирование костного нароста в нижней части пяточной кости вследствие отложения солей кальция. Однако болевые ощущения обусловлены не наличием шпоры, а воспалением тканей, окружающих пяточную кость.
Такая боль является главным симптомом пяточной шпоры — болезни, при которой происходит формирование костного нароста в нижней части пяточной кости вследствие отложения солей кальция. Однако болевые ощущения обусловлены не наличием шпоры, а воспалением тканей, окружающих пяточную кость.
Костный нарост образовуется в качестве компенсаторной реакции на повреждение связок или мышц в месте их прикрепления к пяточной кости. Основной причиной появления пяточной шпоры является подошвенный фасциит (воспаление подошвенной фасции), но не исключены и другие: плоскостопие, заболевания позвоночника и суставов, травмы пятки, бег по твердой поверхности, избыточные нагрузки, лишний вес, нарушение походки и ношение неудобной обуви.
Все меры по борьбе с болезнью направляются на устранение ее причины — снятие воспаления. Также необходимы занятия лечебной гимнастикой, массажи, физиопроцедуры, соблюдение щадящего режима для ног, ношение специальных ортопедических подпяточников и стелек. Действие последних заключается в облегчении боли благодаря их мягкой текстуре в области проекции пяточной кости и способности поглощать ударную волну при ходьбе. Также они помогают правильно распределить нагрузку на стопу, что гораздо снижает риск дополнительной травматизации плантарной фасции.
Также они помогают правильно распределить нагрузку на стопу, что гораздо снижает риск дополнительной травматизации плантарной фасции.
С целью профилактики пяточной шпоры, нужно предотвратить развитие предшествующих болезней, не перегружать связки и мышцы стоп длительными нагрузками, подбирать удобную обувь и желательно носить ортопедические стельки или подпяточники.
Как видите, процесс лечения этой болезни занимает немало труда и времени, поэтому старайтесь не забывать об элементарных мерах ее предупрждения.
Как вылечить боль в стопе и пятке?
Содержание
- Что делать при боли в стопе?
- Когда необходимо обращаться к врачу?
- Боль в стопе и пятках у спортсменов-бегунов:
Ахиллодиния, пяточная шпора, маршевый перелом, бурсит - Боль в стопе у женщин:
Нерома Мортона, поперечное плоскостопие, плюсне-вальгусная деформация - Боль в стопе у людей пожилого возраста: Плосковальгусная деформация, ревматический артрит, подагра, артроз
- Боль в стопе у детей и подростков:
Боли роста, остеохондроз, деформации свода ступни, остеохондрома таранной кости - Часто задаваемые вопросы
Боль в стопе — это биологически важный предупредительный сигнал, который указывает на патологии ступни. Боль в стопе появляется вследствие перенагрузки, деформации, переломов, патологий сухожилий и суставов либо общих заболеваний, вызванных нарушением обмена веществ.
Для того, чтобы установить правильный диагноз, специалистам клиники Gelenk-Klinik в г. Фрайбург необходимо знать при каких обстоятельствах наступила боль в стопе.
Боль в стопе может появиться вследстие усиленных тренировок, неправильного распределения нагрузки и травм. Кроме того, существуют другие заболевания, которые проявляются как боль в стопе, однако не имеют никакого отношения к ортопедии.
Боль в стопе появляется вследствие перенагрузки, деформации, переломов, патологий сухожилий и суставов либо общих заболеваний, вызванных нарушением обмена веществ.
Для того, чтобы установить правильный диагноз, специалистам клиники Gelenk-Klinik в г. Фрайбург необходимо знать при каких обстоятельствах наступила боль в стопе.
Боль в стопе может появиться вследстие усиленных тренировок, неправильного распределения нагрузки и травм. Кроме того, существуют другие заболевания, которые проявляются как боль в стопе, однако не имеют никакого отношения к ортопедии.
Как избежать боль в стопе?
При внезапных или хронических болях не стоит ждать до последнего. Прежде чем боль в стопе обострится и приведет к непоправимым повреждениям, обратитесь к специалисту.
Боль в стопе можно рассматривать поэтапно: Боль в пятках либо в ахилловом сухожилии характерна для заднего отдела стопы, а боль ступни, подъёма стопы и внутренняя боль сбоку для среднего отдела.
Боль пальцев ног, зачастую как следствие поперечного плоскостопия, наблюдается в переднем отделе ступни.
С данными жалобами не всегда нужно обращаться к врачу: Иногда для того, чтобы успешно вылечить боль в стопе необходимо лишь менять обувь, уменьшать нагрузки в ступне или изменить технику ходьбы.
Анатомия стопы. Анатомия стопы. Боль может возникнуть в любом отделе ступни. Голеностопный сустав соединяет ее с коленом. Крепкая пяточная кость — это опора голеностопного сустава. Предплюсна несет часть ответственности за вертикальную подвижность ступни. Скелет ступни состоит из трех отделов: предплюсны, плюсны и пальцев. Дуга от пяточной кости до пальцев образует продольный свод стопы. При перекате с пятки на носок головки плюсневых костей переносят силу на пол и вместе с пальцами образуют передний отдел стопы. © ViewmedicaКогда нужно обращаться к специалисту?
- При болезненной отечности в стопе или голеностопном суставе, длительностью более пяти дней.
- При открытых и гнойных ранах.
- При наличии колющей и режущей боли.
- При повторных жалобах.

- Если боль в стопе продолжается несколько недель подряд.
- Если помимо рези в стопе у Вас повышенная температура.
- При структурных изменениях в стопе, пяточной кости или голеностопного сустава.
Боль в стопе и пятках у спортсменов-бегунов
У спортсменов, занимающихся активными видами спорта, боль в стопе имеет ортопедические основания. «Ортопедические» означает повреждения костей, суставов, сухожилий, мышц и связок. Во время тренировок и соревнований нагрузке более всего подвержены ноги, что и интерпретируется как основание большинства травм в стопе. При этом тяжесть приходится на все ткани в стопе: сухожилия, кости, хрящи и околосуставную сумку (бурса). Чрезмерные или неправильные занятия могут привести к переломам в стопе, воспалению сухожилий и разрывам мышц.
Как лечится боль в стопе у спортсменов-бегунов?
Не только усиленные тренировки, но и деформация пяточной кости может являться причиной перенагрузки ахиллова сухожилия.Не только спортсменам, но и другим пациентам, страдающим патологиями в стопе, рекомендуется прислушиваться к своему организму и прекратить либо сократить нагрузки если появляется боль в стопе. Квалифицированные специалисты-ортопеды советуют сначала проконсультироваться с врачом прежде чем принимать болеутоляющие препараты. Таким образом, человек может предотвратить продолжительные заболевания и боль в стопе. При болях сухожилий ни в коем случае нельзя принимать обезболивающие, сохраняя прежнюю нагрузку в стопе. Соревнования и силовые тренировки под приемом болеутоляющих препаратов могут нанести серьёзный ущерб на воспаленное ахиллово сухожилие.
Заболевания сухожилий: Воспаление ахиллова сухожилия (ахиллодиния)
Симптомы ахиллодинии- Колющая боль в стопе в начале движения.

- Утолщение в 3 cм. над местом крепления сухожилия.
- Покраснения и перегрев кожи.
- Крепитация — хруст сухожилий.
- Ранняя стадия: Боль в стопе под нагрузкой.
- Поздняя стадия: Боль в стопе в состоянии покоя/постоянная боль.
Ахиллово сухожилие закрепляется по всей ширине пяточной кости и отвечает за передачу нагрузки от икроножных мышц к заднему отделу стопы.
Ахиллодиния зачастую проявляется в пятках как колющая боль в стопе в начале движения либо в начале тренировки. Однако- это довольно обманчиво: Даже если во время самой тренировки боль в стопе проходит, ахиллово сухожилие всеравно подвергаается нагрузке и становится более хрупким, что, рано или поздно, приведет к его разрыву.
Как лечится Ахиллодиния?
Сократите нагрузки в стопе. При острых воспалениях используйте обезболивающие противоревматические препараты (напр. Ибупрофен).
- Состояние покоя и «разгрузка» ахиллова сухожилия
- Противовоспалительные препараты
- Специальные стельки (увеличение подъема в стопе, защита от избыточной пронации)
- Физиотерапия: упражнения для минимизации отклонений осей нижних конечностей
- Специальные упражнения на растяжение икроножных мышц
- Ударно-волновая терапия
- Оперативное удаление воспаленных тканей
- Операция по восстановлению разрыва пяточного сухожилия: пластика ахиллова сухожилия
Пяточная шпора: подошвенный апоневроз и воспаление ахиллова сухожилия на пяточной кости
Симптомы пяточной шпоры- Колющая боль в стопе
- Боль в стопе в начале движения
- Боль, зависящая от интенсивности тренировок
- Отсутствие боли в стопе в состоянии покоя
- Верхняя пяточная шпора: Боль в пятке
- Нижняя пяточная шпора: Подошвенная пяточная боль и окостенение нижней части пятки
Для нижней пяточной шпоры характерна режущая боль в стопе на подошве в области пятки.![]() Чаще всего некачественная обувь или перенапряжение в стопе являются основами воспалительных процессов в плантарном сухожилии.
Чаще всего некачественная обувь или перенапряжение в стопе являются основами воспалительных процессов в плантарном сухожилии.
Во время тренировок боль в стопе уменьшается либо исчезает вовсе.
Область крепления подошвенного сухожилия при пяточной шпоре очень чувствительна при давящей боли. Кроме того, подошвенное сухожилие представляет собой сухожильную пластинку, которая проходит от пяточной кости под подошвой ступни. Нижняя пяточная шпора возникает зачастую у людей с лишним весом или у людей высокого роста. Спортсмены-бегуны, а также люди, увлекающиеся другими видами спорта, часто жалуются на колющую боль в подошвенной области ступни.
Для верхней пяточной шпоры характерна боль в области пятки. Ахиллово сухожилие, которое берет свое начало в области соединения медиальной и латеральной головок икроножной и камбаловидной мышц, воспаляется и вызывает давящую боль в стопе при ношении неправильной обуви.
При помощи рентгена специалисты по лечению боли в стопе могут незамедлительно определить болезненное утолщение плантарного либо ахиллова сухожилия.
Как лечится пяточная шпора?
Спортсменам, страдающим воспалением плантарных (пяточных) сухожилий рекомендуется снизить нагрузки в стопе и не тренироваться, ощущая боль. Упражнения на растяжение пяточных сухожилий в стопе предотвращают это заболевание и ускоряют выздоровление. Специальные стельки освобождают место крепления сухожилия на пятке от нагрузок. Ударно-волновая терапия ускоряет лечение данной патологии.
- Супинаторы, уменьшающие тяжесть на свод ступни.
- Ударно-волновая терапия
- Биологическое восстановление клетки (ЯКЕ®-Матричная регенерационная терапия)
- Упражнения на растяжение и физиотерапия.
- Инъекции ботулотоксина
- Эндоскопия
Воспаление сухожильного влагалища (тендовагинит) — это причина боли в подъеме стопы
Воспаление синовиального влагалища сухожилий, движущихся от передней большеберцовой мышцы вдоль тыльной часть стопы и соединенных с пальцами. Эти сухожилия могут воспалиться и опухнуть вследствие перенагрузок. © Grays Anatomy Симптомы тендовагинита
© Grays Anatomy Симптомы тендовагинита- Колющая/тянущая боль в стопе
- Покраснения и перегрев кожи
- Хруст в сухожилиях (крепитация)
- Ощутимое утолщение сухожилий в стопе
Иногда, во время ходьбы ощущается боль в тыльной стороне стопы. Целый ряд сухожилий проходит от большеберцовых мышц через её тыльную часть и снабжает каждый палец. Чрезмерные нагрузки могут стать причиной воспалений в сухожилиях.
Боль в стопе, а именно на её тыльной части, очень похожа на маршевый (усталостный) перелом при котором пациент ощущает колющую боль вовремя опускание ноги на пятку. Сухожильное влагалище также воспаляется из-за неправильной обуви или длительных тренировок. Неправильная и слишком узкая обувь, а также чрезмерные спортивные нагрузки, являются главными причинами воспалений сухожильного влагалища.
Как вылечить воспаление сухожилий в стопе?
- Охлаждающий компресс
- Электротерапия
- Физиотерапия
- Обезболивающие (Ибупрофен)
- Фиксация ортезом
- Оперативное лечение
Людям, занимающимся спортом, рекомендуется приостановить тренировки и заменить обувь на более удобную, пока боль в стопе полностью не пройдет. НПВП — нестероидные противовоспалительные препараты помогут преодолеть и остановить боль в стопе. Кроме того, специалисты Геленк Клинки во Фрайбурге не рекомендуют заниматься спортом во время приема Ибупрофена.
НПВП — нестероидные противовоспалительные препараты помогут преодолеть и остановить боль в стопе. Кроме того, специалисты Геленк Клинки во Фрайбурге не рекомендуют заниматься спортом во время приема Ибупрофена.
Экзостоз пяточной кости (Экзостоз Хаглунда): колющая боль заднего отдела стопы
Симптомы экзостоза пяточной кости- Отёчность и покраснения на пятках
- Дявящая боль в стопе
- Гипертермия, покраснения
Помимо пяточной шпоры и ахиллодинии существуют и другие причины колющей и давящей боли в заднем отделе стопы. У спортсменов — это, например, кроссовки с зауженными пяточными вкладышами. Такая обувь сильно давит на верхнюю поверхность пяточной кости и является началом целого ряда отклонений в стопе. При ношении неподходящих туфель в стопе могут проявиться и другие дефекты, о которых пациент мог и не знать. Таким образом, полая стопа часто приводит к деформации пятки и образованию выроста на ней. Поэтому, у людей, с данной деформацией хрящевой вырост на пятке образуется чаще, чем у других.
Как лечиться Экзостоз Хаглунда?
Чаще всего данным заболеванием страдают спортсмены-бегуны. Пациентам рекомендуется приостановить тренировки и снизить нагрузки в стопе. Экзостоз пяточной кости лечится при помощи следующих методов:
- Пяточные вкладыши
- Ортопедические стельки
- Физиотерапия
- Антиревматические лекарства
- Операция (напр. удаление околосуставной слизистой сумки)
Перенагрузки как следствие усталостных (маршевых) переломов плюсневой кости
Симптомы маршевого перелома- Колющая боль плюсны стопы
- Отёчность в стопе
Чрезмерные либо интенсивные тренировки могут привести к болезненным маршевым переломам плюсневых костей в стопе. Фрактуры вследствие перенагрузки образуются не только в стопе, но и на других перегруженных участках. Чаще всего усталостные переломы наблюдаются в стопе поскольку она несет на себе всю массу тела. Кроме того, такие повреждения плюсневой (метатарзальной) кости среднего отдела стопы наблюдаются в зоне второй плюсневой кости. При этом большой палец стопы, который удерживается приводящей мышцей, начинает смещаться кнаружи.
При этом большой палец стопы, который удерживается приводящей мышцей, начинает смещаться кнаружи.
В большинстве случаев стрессовые переломы в стопе пациенты принимают за растяжения суставов либо за ушибы. Однако при данной патологии вследствие перенагрузок нарушается структура плюсневой кости. Характерным для усталостного перелома является колющая боль в стопе под нагрузкой.
Как вылечить маршевый перелом?
- Незамедлительное снижение нагрузки
- Противоотёчное лечение:(ЯКЕ®-Матричная регенерационная терапия, Лимфодренаж)
- Противовоспалительные препараты
- Иммобилизация стопы, снижение нагрузки
Прекратите занятия спортом пока не пройдет боль в стопе. Противовоспалительные лекарственные средства ускоряют процесс снижения отечности в стопе. Снижение тяжести на переднюю часть стопы при помощи специальной обуви ускоряет восстановление. При маршевом переломе в стопе смещения костей не наблюдается. В большинстве случаев повреждается только кортикальный слой кости. Из этого следует, что полное обездвиживание стопы не является необходимым. Процесс восстановления длится до шести недель. Именно столько больному рекомендуют держать стопу в состоянии покоя.
Из этого следует, что полное обездвиживание стопы не является необходимым. Процесс восстановления длится до шести недель. Именно столько больному рекомендуют держать стопу в состоянии покоя.
Задний пяточный бурсит и воспаление синовиальной сумки, окружающей ахиллово сухожилие (Ахиллобурсит)
Симптомы Ахиллобурсита- Отечность пятки
- Покраснения и перегрев кожи
- Колющая боль в пятке при каждом шаге
Болезненные воспаления суставной сумки (бурсит) Так же могут вызвать боль в стопе. Синовиальная околосуставная сумка — это утолщенная полость, содержащая синовиальную жидкость, отвечающая за подвижность сухожилий и мышц. Кроме того, они защищают мягкие ткани от давления и ушибов.
Одним из признаков бурсита является боль заднего отдела стопы. Ахиллово сухожилие образуется в результате слияния плоских сухожилий задних мышц голени — икроножной мышцы и камбаловидной мышцы и крепится к бугру пяточной кости. Кроме того, ахиллово сухожилие находится между двумя синовиальными сумками, которые могут воспалиться при чрезмерных нагрузках.![]() Довольно часто ахиллобурсит взывает боль в заднем отделе стопы.
Довольно часто ахиллобурсит взывает боль в заднем отделе стопы.
Как вылечить задний пяточный бурсит?
- Снижение нагрузки в стопе, охлаждающие компрессы, иммобилизация
- НПВП — нестероидные противовоспалительные препараты (напр. Ибупрофен)
- Пункция воспаленной бурсы (синовиальная сумка)
- Оперативное удаление синовиальной сумки
Обувь с зауженными пяточными вкладышами необходимо заменить на более удобную с ортопедическими амортизирующими стельками. Противовоспалительные препараты помогают вылечить от боль в стопе и облегчить симптомы заболевания. Для того, чтобы немного «разгрузить» стопу, пациентам рекомендуется приостановить занятия спортом. В запущенных случаях проводится оперативное удаление синовиальной сумки заднего отдела стопы.
Межплюсневый бурсит — воспаление синовиальной сумки переднего отела стопы
Боль в стопе появляется так же и вследствие меж плюсневого бурсита. Воспаление синовиальной сумки переднего отела стопы может наступить вследствие силовых упражнений и ношения узкой обуви, сдавливающей пальцы. Так как при каждом движении значительная часть нагрузки приходится на фаланги пальцев и кости плюсны, стопа может деформироваться. Таким образом, патологии в стопе, а именно поперечное плоскостопие или вальгусная деформация могут привести к перераздражению синовиальной сумки переднего отела стопы.
Так как при каждом движении значительная часть нагрузки приходится на фаланги пальцев и кости плюсны, стопа может деформироваться. Таким образом, патологии в стопе, а именно поперечное плоскостопие или вальгусная деформация могут привести к перераздражению синовиальной сумки переднего отела стопы.
Довольно часто специалисты-ортопеды наблюдают у пациентов бурсит первого плюснефалангового сустава (плюснефаланговый бурсит). Вследствие уже резвившейся деформации большого пальца стопы обувь в этой области начинает давить еще больше. Смещение первого пальца стопы зачастую приводит к бурситу и болезненной отечности. Синовиальные сумки между другими плюсневыми костями воспаляются во время усиленных занятий спортом.
Как лечиться бурсит переднего отдела стопы?
- Стельки от поперечного плоскостопия
- Нестероидные противовоспалительные препараты (напр. Ибупрофен)
- Оперативное удаление синовиальной сумки
Противовоспалительные препараты снижают боль и отечность в стопе в стопе. Силовые спортивные нагрузки пациентам необходимо сократить в срочном порядке. Стельки от поперечного плоскостопия помогут уменьшить нагрузку на переднюю часть стопы в области фаланг пальцев.
Силовые спортивные нагрузки пациентам необходимо сократить в срочном порядке. Стельки от поперечного плоскостопия помогут уменьшить нагрузку на переднюю часть стопы в области фаланг пальцев.
Мышечная боль в стопе: Воспаление мышцы, отводящей большой палец стопы (Musculus abductor hallucis)
Симптомы воспаления мышц внутренней части стопы- Колющая боль в стопе
- Отечность
- Покраснение и перегревание кожи
В стопе появляется и мышечная боль: Мышца отводящая большой палец стопы (Musculus abductor hallucis) занимает медиальное положение в подошвенной части стопы. Кроме того, эта мышца отвечает за процесс сгибания отвода большого пальца. Колющая боль в стопе является одним из признаков патологии мышцы, отводящей свод стопы.
Как вылечить воспаление мышцы отводящей большой палец стопы?
- НПВП — нестероидные противовоспалительные препараты
- Состояние покоя
- Упражнения на растяжение мышц
Колющую боль разгибателя большого пальца можно перепутать с болью в плантарном (пяточном) сухожилии либо с маршевым (усталостным) переломом. Упражнения на растяжение мышц способствуют поддержанию здоровой формы стопы.
Упражнения на растяжение мышц способствуют поддержанию здоровой формы стопы.
Воспаление или разрыв сухожилий малоберцовых мышц
Симптомы воспаления сухожилий малоберцовых мышц- Боль в голениl
- Боль в латеральной лодыжке
- Давящая боль по всему сухожилию малоберцовой мышцы
- Отечность, покраснения
- Щелканье сухожилия с наружной части лодыжки
Сухожилия малоберцовых мышц соединяют мускулатуру голени (короткая малоберцовая мышца/длинная малоберцовая мышца) с костями предплюсны: с клиновидными внутри стопы и плюсневыми снаружи. Обе кости окружают стопу с медиальной и латеральной сторон. Малоберцовые мышцы способствуют разгибанию стопы и пальцев (подошвенное сгибание).
Голеностопный сустав и малоберцовые сухожилия: длинными малоберцовым сухожилиями управляют икроножные мышцы, расположенные парно – с внутренней и внешней стороны голеностопного сустава — и закрепленные в области предплюсны. При чрезмерных нагрузках и отсутствии регенерации возможны воспаления сухожильного влагалища и разрывы малоберцовых сухожилий. © Bilderzwerg @ fotolia
© Bilderzwerg @ fotoliaМалоберцовые сухожилия и мышцы зачастую воспаляются вследствие перенагрузки, усиленных занятий спортом, отсутствия разминки или деформаций в стопе (тендит малоберцовых сухожилий). Критическим моментов в данной ситуации является внезапное изменение общей нагрузки: У людей, начинающих с увеличенного объема тренировки, могут образоваться разрывы мышечных волокон, а также воспаления малоберцовых мышц. Боль в стопе, вызванная воспалением малоберцовых мышц и сухожилий, начинается в икроножных мышцах и через сухожилия отдаёт в стопу. Прежде всего начинает болеть внешняя лодыжка. При подворачивании стопы наружу боль в малоберцовых мышцах усиливается, так как сухожилие продолжает растягиваться. Так же и в области сухожилий, которые проходят поперечно под голеностопным суставом, могут возникнуть воспаления (тендит). Следствием тендита малоберцового сухожилия является болезненное воспаление, а также отечность, боль в стопе и в голеностопном суставе.
Узкая спортивная обувь, ограничивающая плавный перекат стопы, так же вызывает болезненные воспаления малоберцовых сухожилий.![]() При деформациях в стопе отсутствует необходимый объем нагрузки на мышцы голени, что вызывает к боль и перенагрузки некоторых отделов стопы.
При деформациях в стопе отсутствует необходимый объем нагрузки на мышцы голени, что вызывает к боль и перенагрузки некоторых отделов стопы.
Воспалительный процесс может привести к разрыву малоберцового сухожилия. Кроме того, опухшее малоберцовое сухожилие может послужить сдавлению нервов тарзального (плюсневого канала), вследствие чего пациент ощущает зуд, онемение и нарушения чувствительности в стопе.
Лечение воспалений малоберцовых сухожилий
- Снижение нагрузки и состояние покоя в стопеe
- Охлаждение острых воспалений в стопе
- Противовоспалительные препараты (напр. Ибупрофен)
- Физиотерапия, упражнения на растяжение икроножных мышцr
- Ортопедические стельки
- Операция на стопе
- Удаление омертвевших (некротизированных) тканей с помощью острого скальпеля
- Выравнивание костных структур малоберцового сухожилия
Частая боль в стопе у женщин
Не существует таких патологий в стопе, которые касаются только женщин. Однако боль в переднем отделе стопы возникает у женщин в 10 раз чаще, чем у мужчин. Причиной этому является тот факт, что соединительные ткани у женщин слабее. Гормональные изменения, например, беременность или менопауза, так же могут изменить структуру соединительных тканей. Кроме того, женщины любят носить красивую обувь на высоком каблуке, что приводит искривлению мышц в стопе. Очень часто, вместо того, чтобы плавно перекатывать стопу с пятки на носок, основной вес приходится на передний отдел стопы, что приводит к деформации мышц.
Однако боль в переднем отделе стопы возникает у женщин в 10 раз чаще, чем у мужчин. Причиной этому является тот факт, что соединительные ткани у женщин слабее. Гормональные изменения, например, беременность или менопауза, так же могут изменить структуру соединительных тканей. Кроме того, женщины любят носить красивую обувь на высоком каблуке, что приводит искривлению мышц в стопе. Очень часто, вместо того, чтобы плавно перекатывать стопу с пятки на носок, основной вес приходится на передний отдел стопы, что приводит к деформации мышц.
Боль в большом пальце стопы: Метатарзалгия (боль плюсневых костей) при поперечном плоскостопии
Симптомы метатарзалгии- Понижение поперечной дуги переднего отдела стопы
- Расширение передней части стопы
- Согнутое положение большого пальца
- Боль в стопе под нагрузкой
- Мозоли на фалангах пальцев (натоптыш))
При метатарзалгии (боль плюсневых костей) пациенты ощущают боль в плюснефаланговом суставе на уровне подушечек стопы обеих ног, которые расположены прямо под пальцами. На эту область в стопе оказывается наиболее сильное давление, чем на другие. Вследствие поперечного плоскостопия понижается поперечный свод стопы и увеличивается нагрузка на подошвенную фасцию. Во время переката стопы с пятки на носок перенос веса тела на пол происходит при помощи подушечек стопы. Слабость соединительных тканей или не достаточно тренированные ноги — это две наиболее значимые причины, по которым пациенты начинают чувствовать боль в стопе. Если человек каждый день носит неудобную обувь с зауженным носком, риск заболевания значительно увеличивается.
На эту область в стопе оказывается наиболее сильное давление, чем на другие. Вследствие поперечного плоскостопия понижается поперечный свод стопы и увеличивается нагрузка на подошвенную фасцию. Во время переката стопы с пятки на носок перенос веса тела на пол происходит при помощи подушечек стопы. Слабость соединительных тканей или не достаточно тренированные ноги — это две наиболее значимые причины, по которым пациенты начинают чувствовать боль в стопе. Если человек каждый день носит неудобную обувь с зауженным носком, риск заболевания значительно увеличивается.
А если туфли еще и на высоком каблуке, увеличивается нагрузка на подушечки стопы и соединительные ткани. Пациентам рекомендуется учесть эти факты и обратить внимание на то, что стопа человека по своей природе не способна переносить такие нагрузки. После нескольких лет ношения подобной обуви у многих наблюдается сильная боль в стопе, а также уплощение свода стопы и поперечное плоскостопие, при котором передние отделы стопы распластываются, а первый палец отводится кнаружи.![]()
Как вылечить боль в плюсневой части стопы?
- Ортопедические стельки для укрепления поперечного свода стопы
- Упражнения для стопы и гимнастика
- Обувь на низкой подошве, не сужающая пальцы
- Operation (Weil-Osteotomie: Korrektur des Spreizfußes)Остеотомия (операция Вейля: коррекция поперечного плоскостопия)
Методика лечения патологии будет зависеть от причин, по которым началась боль в стопе. Однако, в любом случае врачи рекомендуют заменить обувь наиболее удобную. Иногда помогают гимнастические упражнения, способствующие укреплению переднего отдела стопы. При деформациях в стопе, вследствие поперечного плоскостопия используются стельки со специальными клиновидными элементами. В таких стельках на пятке делается выемка, а в области поперечного свода стопы устанавливают метатарзальную подушечку. Данная конструкция позволяет выпрямить поперечный свод стопы и снизить нагрузку в стопе.
Неврома Мортона: боль среднего отдела стопы вследствие ущемления нервов
Неврома Мортона — это патологическое утолщению общепальцевого нерва стопы вызывающее боль в стопе между третьим и четвертым пальцем. Данное заболевание, для которого характерна колющая боль в стопе, а также онемение и чувство жжения в пальцах, может быть спровоцировано поперечным плоскостопием. © Dr.Thomas Schneider Симптомы Невромы Мортона
Данное заболевание, для которого характерна колющая боль в стопе, а также онемение и чувство жжения в пальцах, может быть спровоцировано поперечным плоскостопием. © Dr.Thomas Schneider Симптомы Невромы Мортона- Коющая боль в пальцах и переднем отделе стопы
- Онемение пальцев
- Чувство, что Вы как будто наступаете на горошину
- Уменьшение болевого синдрома после снятия обуви
Заболевание Неврома Мортона Неврома Мортона проявляется в форме болезненного отека нервной оболочки между плюсневыми костями, а поперечное плоскостопие ускоряет ее развитие. Снижение переднего поперечного свода стопы при поперечном плоскостопии оказывает негативное влияние на состоянии переднего отдела стопы. В результате первый плюснефаланговый сустав находится прямо на полу, а область между костями плюсны сужается. Во время ходьбы плюсневые кости сдавливают срединный нерв (Nervus medianus), вследствие чего опухает соединительная ткань, образующая оболочки нерва.
В результате выше указанного отека усиливается давление на нервные окончания в стопе. Пациенты чувствуют сильную колющую боль в стопе, а иногда жжение либо онемение. Таким образом, затронута практически вся область кровоснабжения нервов в стопе.
Пациенты чувствуют сильную колющую боль в стопе, а иногда жжение либо онемение. Таким образом, затронута практически вся область кровоснабжения нервов в стопе.
Если у Вас есть чувство, что Вы как будто наступаете на горошину или гальку при ходьбе, то у вас скорее всего Неврома Мортона.
Как лечится Неврома Мортона?
- Обувь на низкой подошве, не сужающая пальцы
- Гимнастика для стоп
- Местная анестезия
- Оперативная декомпрессия — уменьшение степени сжатия плюсны
- Остеотомия костей плюсны
- Неврэктомия — оперативное иссечение воспаленного нерва
После того, как пациент снимает обувь, боль в стопе, вызванная Невромой Мортона сразу проходит. Узкие лыжные ботинки также могут спровоцировать боль в стопе.
Чтобы, боль в стопе, вызванная Невромой Мортона, прошла как можно быстрее рекомендуется отказаться от остроконечной обуви на высоком каблуке. Однако в некоторых случаях, при воспалении и уплощении нерва помогает только хирургическое лечение Невромы Мортона.
Вальгусная деформация – «шишка» или искривление пальцев ног
Симптомы вальгусной деформации- Искривление первого пальца стопы кнаружи
- Отклонение внутрь стопы большого пальца
- Отечность, покраснение, перенагревание и давящая боль в стопе
- Боль в среднем отделе стопы (метатарзалгия)
Вальгусная деформация — это типичная женская проблема. Женщины страдают данным заболеваем в 10 раз чаще, чем мужчины. Для вальгусной деформации характерно болезненное увеличение косточки первого пальца стопы с внутренней стороны, а также отечность, покраснения и боль в стопе при нагрузке. Однако не у всех пациентов с вальгусной деформацией наблюдается боль в стопе.
При воспалении слизистых сумок в области суставов (бурсит) боль в стопе чувствуется при каждом шаге, а выносливость большого пальца значительно снижается. Бурсит большого пальца стопы формируется вследствие скопления, что в синовиальной лишней жидкости, которая иногда является гнойной.
В самых сложных случаях оказание чрезмерной нагрузки на малые пальцы в стопе может привести к стрессовым переломам, то есть к нарушению целостности костей.
Как лечится вальгусная деформация?
При сильной боли в стопе необходимо квалифицированное лечение. В большинстве вылечить боль в стопе помогает только оперативное лечение вальгусной деформации по выпрямлению деформации большого пальца стопы.
Hallux rigidus — артроз первого плюснефалангового сустава
Симптомы артроза первого плюснефалангового сустава- Отечность большого пальца
- Ограничения подвижности большого пальца
- Боль, зависящая от интенсивности движений в первом плюснефаланговом суставе
- Шум трения в суставе
Артроз может наступить и вследствие оказания чрезмерной нагрузки на первый плюснефаланговый сустав. В таком случае специалисты рассматривают заболевание Hallux rigidus или другими словами жесткий (ригидный) палец. Одной из наиболее важных причин появления артроза первого плюснефалангового сустава является деформация большого пальца (вальгусная деформация) (Hallux valgus). Другими причинами болезни могут быть травмы, повреждения либо чрезмерно интенсивные нагрузки.
При артрозе боль в стопе усиливается, а большой палец становится ригидным, отчего и пошло определение Hallux rigidus. У пациентов отмечается ограниченность в движениях и сильная боль в стопе. Для того, чтобы уменьшить боль в стопе, при перекате стопы человек переносит вес тела на соседние малые пальцы, что является причиной появления переходной метатарзалгии (боль плюсневых костей вследствие переноса тяжести тела).
Лечение артроза первого плюснефалангового сустава
- НПВП — нестероидные противовоспалительные препаратыli>
- Инфильтрация — инъекция болеутоляющих препаратов (напр. кортизон)
- Ортезы для иммобилизации сустава
- Ортопедические стельки или обездвиживание больного сустава
- Хейлэктомия — удаление костных разрастаний вокруг сустава
- Остеотомия — укорочение первой плюсневой кости
- Артродез (обездвиживание) первого плюснефалангового сустава
- Протезирование
Лечение Hallux rigidus должно предотвратить или хотя бы приостановить развитие артроза. При этом целесообразно использование специальных стелек для ослабления нагрузки на сустав. Противовоспалительные медикаменты (НПВП) помогут уменьшить боль в суставе и снизить вероятность износа суставного хрящ.
Артроз может изменить всю структуру первого плюснефалангового сустава: Вследствие повышенного давления вокруг сустава образуются костные шпоры, ускоряющие износ суставного хряща. Во время хэйлектомии — малоинвазивной операции на суставе (хэйлектомия) хирург удаляет эти костные разрастания и таким образом, сохраняет жизнеспособность сустава.
Если вследствие артроза суставный хрящ был полностью изношен, то единственным методом лечения является обездвиживание (артродез) первого плюснефалангового сустава. Специалисты-ортопеды Геленк-Клиники проведут данное вмешательство без особых рисков ограничения для подвижности и спортивных способностей пациента. После артродеза пациент может вернуться и в большой спорт.
Деформация Тейлора («стопа портного»): отклонение V плюсневой кости и образование «шишки» у основания мизинца
Симптомы деформации Тейлора- Согнутое положение мизинца
- Давящая боль в стопе. вследствие воспаления суставной сумки
- Мозоли (натоптыши) на подошве стопы
- Расширение поперечного свода стопы
Деформация Тейлора или «стопа портного» — это схожее по симптоматике с артрозом первого плюснефалангового сустава, заболевание мизинца, при котором пятый палец стопы отклоняется кнутри и перекрывает соседние пальцы. При этом воспаляется область 5-го плюснефалангового сустава, вследствие чего пациент ощущает сильную боль в стопе. Причиной «стопы портного», как и при вальгусной патологии, является поперечное плоскостопие. Частое ношение обуви на высоком каблуке с зауженным носком усиливает деформацию и боль в стопе.
Как лечится Деформация Тейлора?
- Обувь на низкой подошве, не сужающая пальцы
- Отказ от высоких каблуков
- Силиконовые вкладыши в под дистальный отдел стопы
- Хирургическое вмешательство
Ношение свободной обуви предотвращает прогрессирование деформации. При сбалансированном распределении нагрузки на стопу, процесс перенагрузки соединительных тканей и разрушения переднего свода стопы останавливается сразу. Силиконовые подушечки под дистальный отдел стопы способствуют предотвращению существующих воспалений и деформаций в стопе.
В сложных случаях проводится операция по выпрямлению «стопы портного». Данное вмешательство возвращает мизинец в прежнее положение, что способствует сужению стопы.
Боль в стопе у людей средней и старшей возрастной группы
В то время как у молодых людей боль в стопе наступает вследствие перенагрузок и травм, то у людей средней и старшей возрастной категории боль в стопе может возникнуть вследствие безобидных деформаций в стопе, которые не причиняют молодым и малейших неудобств. У людей более старшего возраста такие деформации проявляются намного быстрее и приводят к анкилозу (неподвижность) в суставах и артрозу. Причиной этому являются изменения в процессе обмена веществ под воздействием гормональных препаратов, которые оказывают негативное влияние на мышечное равновесие и сухожилия в стопе. Износ сустава приводит к артрозу в стопе или плюснефаланговом суставе.
Плосковальгусная деформация в стопе: болезненное уплощение продольного свода стопы на рентгеновском снимке.© Gelenk-doktor.deПлосковальгусная деформация стопы
Симптомы плосковальгусной деформации стопы- Отечность медиальной лодыжки
- Быстрая усталость в стопе при ходьбе
- Боль с наружного края стопы
- Боль в стопе, отдающая в голень
- Плоскостопие
- Нарушение процесса переката стопы при ходьбе
- Боль в стопе при перекате стопы с пятки на носок
Плосковальгусная деформация — это одна из самых часто встречающихся и болезненных деформаций в стопе. Данное определение описывает две основные патологии в стопе, которые появляются одновременно: Вальгусная стопа — это Х-образное искривлением оси пятки, а плоскостопие снижение продольного свода стопы до пола.
При подъеме продольного свода стопы прозводится активная дейятельность задних мышц голени. Совместно с икроножной и камбаловидной мышцами задняя большеберцовая мышца осуществляет подошвенное сгибание в стопе. Также она участвует в супинациии приведении стопы. При слабости или нестабольности большеберцовой мышцы продольный свод стопы опускается.
Все обстоятельства, снижающие работоспособность мышц, могут стать причиной ослабления продольного свода стопы. Кроме мышечной слабости к таким патологиям относятся заболевания, вызванные нарушением обмена веществ, а так же ревматизм, подагра и стероидные гормональные средства. Читатайте подробнее о причинах плосковальгусной деформации стопы (pes planovalgus).
Пациенты, страдающие плосковальгусной деформацией чувствуют боль в стопе под нагрузкой. При данном заболевании сокращается дистанция «безболевой ходьбы», а медиальная лодыжка часто опухает. При патологиях задней большеберцовой мышцы, боль в стопе может отдавать прямо в голень. Данная деформация в стопе заметна и по обуви пациента: Внутренние края выглядят очень изношеными, так как перекат стопы ощуествляется не через большой палец, а через внутренний край стопы. При этом пальцы стопы отклоняются кнаружи.
Лечение болезненной плосковальгусной деформации в стопе
Плосковальгусная деформация стопы почти всегда лечится консервативно. Спортивные тренировки и болевая терапия помогают вылечить боль в стопе. Специальные ортопедические стельки поддерживают продольный свод стопы и улучшают походку.
Если при повреждениях и разрывах большеберцовой коллатеральной связки физитерапия не принесла желаемого результата, а боль осталась, специалисты нашей клиники проводят операцию на стопе.
Во время оперативного лечения большеберцовая коллатеральная связки укорачивается и очищается от воспалений.
Другим методом лечения дегеративных изменений большеберцовой коллатеральной связки является аутогенная трансплантация.
Кроме того, существует возможность проведения костной пластики для нормализации положения пяточной кости. Данное вмешательство является необходимым при контранктуре мышц и плосковальгусной деформации в стопе.
Артроз предплюсны: Износ плюсневого сустава (Артроз в суставе Лисфранка)
Артроз плюсневого сустава чаще всего образуется в области большого пальца и поражает другие суставы и кости предплюсны. Износ плюсневого сустава является причиной боли в подъеме стопы. © Dr. Thomas Schneider Симптомы артроза плюсневого сустава- Боль в тыльной части стопы
- Отечность и боль в подъеме стопы
- Изменение нагрузки в стопе
- Боль в стопе при перекате с пятки на носок
- Усиленная боль в стопе во время подъёма по лестнице
- Боль в стопе в начале движения
Для артроза плюсневого сустава характерна боль над продольным сводом стопы в подъеме ноги. Кости предплюсны (тарзальные кости) находятся между костями плюсны и таранной костью. Они образуют переход между предплюсной и длинной костью плюсны. В медицине такой процесс называют суставом Лисфранка.
Зачастую боль и артроз плюсневого сустава появляются вследствие травм: Предшедствующие переломы костей предплюсны только усиливают боль в стопе. Однако, в некоторых случаях причина неясна. Тогда специалисты рассматривают проблему идиопатического износа в плюсневом суставе.
Довольно часто боль и артроз в плюсневом суставе возникает наряду с отечностью и перенагреванием тыльной части стопы. Поврежденные суставы в задней части стопы ортопеды определяют во время пальпаторного обследования.На ранней стадии заболевания артроз плюсневого сустава и связанную с ним боль в стопе специалисты лечат при помощи специальных ортопедических стеле, которые поддерживают продольный свод стопы.. Если боль в стопе усиливяется, проводится артродез сустава Лисфранка.
Как лечится артроз плюсневого сустава?
- Противовоспалительные обезболивающие
- Ортопедические стельки для поддержания продольного свода стопы
- Артродез сустава Лисфранка
Иногда боль в стопе, связанную с артрозом, можно вылечить при помощи противовоспалительных препаратов. В более запущенных случаях боль в стопе устраняется во время артродеза сустава Лисфранка. Хирургичческое обездвиживание не имеет негативного влияния на работоспособноть стопы и стабильность сустава Лисфранка. Пониженная подвижность сустава Лисфранка после операции играет лишь второстепенную роль.
Диабетическая стопа: Боль в стопе, вызванная диабетической невропатией и нарушением кровоснабжения
Симптомы диабетической стопы- Отсутствие чувствительности в стопе
- Измененное восприятие давления, холода и тепла
- Боль и зуд в стопе и в голени
- Деформация мышц в стопе и в голени
Боль может чувствоваться в нескольких отделах стопы, однако в редких случаях она возникает по ортопедическим причинам. Как правило боль в стопе связана с нарушениями метаболизма.
Диабет — это одна из основных причин, по которым появляется боль в стопе. Периферическая невралгия — особенно боль в стопе — является одним из наиболее распространенных сопутствующих осложнений диабета. Диабетическая невропатия (поражение периферических нервов) сопровождается нарушением чувствительности и боли в стопе. Кроме того, для данной патологии характерна боль в пятке, онемение подошвы стопы, а также изменение восприятия тепла и холода. Боль и нарушения чувствительности в стопе увеличивают риск травматических повреждений. Язвенные образования и воспаления в стопе являются опасными, так как зачастую остаются незаметными.
Лечение диабетической полиневропатии
- Улучшенный контроль уровня сахара в крови
- Болевая терапия антидепрессантами
- Отказ от алкоголя и никотина
- Медикаменты, стимулирующие кровообращение
Невропатическая боль в стопе лечится не у специалиста-ортопеда: С такой патологией необходимо обращаться к семейному врачу или к терапевту. Главными причинами невропатической боли в стопе и диабета являются лишний вес, курение, употребление алкоголя и неправильное питание.
Нарушение метаболизма мочевой кислоты является причиной подагры и колющей боли в стоп
Одним из признаков подагры может быть боль в стопе, сопровождающаяся покраснениями на коже и болезненностью при надавливании. Для начальной стадии подагры характерна внезапная колющая боль в стопе у основания большого пальца. Зачастую пациенты, страдающие этой патологией, просыпаются ночью и чувствуют сильную боль в большом пальце. Сустав при этом опухает и перенагревается.
Подагра возникает вследствие отложения кристаллов мочевой кислоты в суставе. Из этого следует, что причиной подагра является нарушение метаболизма мочевой кислоты.
Для нормального выведения мочи из организма, ограничьте себя в употреблении мясных продуктов и алкогольных напитков.
Лечение подагры (гиперурикемии)
- Питание: Меньше мяса и алкоголя
- Похудение
- Обезболивающие против острых приступов подагры
- Больше жидкости (способствует выделению мочевой кислоты)
- Уростатики (медикаменты, задерживающие производство мочевой кислоты)
Нарушение обмена веществ можно вылечить путем изменения режима питания. Для нормального выведения мочи из организма, ограничьте себя в употреблении мясных продуктов и алкогольных напитков.
Ревматоидная стопа: Ревматоидный артрит является причиной болезненной отечности и перегрева в стопе
Симптомы ревматоидного артритаРевматоидный артрит (ревматизм) — это болезненное, воспалительное заболевание мягких тканей и суставов, для которого характерна боль в стопе.
Возбудителем болезни являются аутоиммунные патологии, при которых воспалительная реакция организма направлена против собственных тканей. Даный факт является причиной износа суставного хряща. Диагностика артрита проходит при помощи биохимического анализа крови. Колющая боль в стопе, отечность и перенагревания рассматриваются как последствия ревматоидного артрита.
Как вылечить ревматоидный артрит?
- Медикаменты: НПВП — нестероидные противовоспалительные препараты
- Физиотерапия
- Лечебная физкультура
- Редко: Инъекции кортизона
- Дьявольский коготь (лекарственное растение)
- Оме́га-3-полиненасыщенные жиирные кислоты (ПНЖК)
- Оперативное лечение вальгусного плоскостопия, вальгусной деформации и молоткообразных пальцев
Диагностическая визуализация (напр. УЗИ, ренген, МРТ) помогает отличить ревматоидный артрит от других заболеваний в стопе. Лечение данного заболевания связано с рядом сложностей, так как проводится при помощи антиревматических противовопалительных препаратов. Лечение ревматита рекомендуется проходить у высококвалифицированных врачей-ревматологов. При осложненных деформациях проводится хирургическая коррекция голеностопного сустава.
Синдром тарзального канала: Колющая боль и онемение в стопе вследствие защемления большеберцового нерва голеностопного сустава. © Dr. Thomas SchneiderСиндром тарзального канала: Боль с внешней стороны стопы вследствие защемления большеберцового нерва
Симптомы синдрома тарзального канала::- Зуд и онемение в передней части подошвы стопы
- Жгучая боль в плюсневой части стопы
- Неприятные ощущения или острая боль с тыльной части стопы
- Боль в стопе ночью и в состоянии покоя
- Боль в стопе, отдающая в голень
Синдром тарзального канала возникает вследствие защемления (компрессии) нервов, так же, как и Неврома Мортона. При этом поперечные связки голеностопного сустава сдавливают большеберцовый нерв. В свою очередь жгучая и тупая боль в стопе распространяется до ягодичной области по задней поверхности ноги, и затем усиливается при разгибании стопы. Иногда при компрессионной (туннельной) невропатии боль наступает в зависимости от интенсивности нагрузки в стопе в состоянии покоя. Многие пациенты сталкиваются с проблемой невропатии заднего большеберцового нерва после ношения лыжной обуви.
Металлические стержни лыжных ботинок растягивают связки голеностопного сустава, вследствие чего пациент начинает чувствовать боль и онемение в стопе. Довольно часто отечность и боль в стопе вызывает синдром тарзального канала — например, у диабетиков или при опухоли мягких тканей и голеностопного сустава. В результате увеличивается давление в стопе, а связки, в свою очередь, ограничивают пространство для нервов, которые проходят внутри сустава.
Диагностика заболевания основана на его клинических проявлениях и предварительном опросе пациента. В зависимости от результатов обследования пациентам предлагают два типа лечения — консервативное и хирургическое.
Как вылечить синдром тарзального канала?
- Болеутоляющие и противовоспалительные препараты
- Мобилизация голени и голеностопного сустава
- Инъекции кортизона
- Ортезы
- Ортопедические стельки
- Хирургическое расширение тарзального туннеля (декомпрессия)
При помощи нестероидных противовоспалительных препаратов (НПВП) либо кортизона проводится консервативное лечение синдрома тарзального канала.
Хирургическое расширение туннельного канала — как и в случае синдрома запястного канала кистевого сустава — проводится с целью устранения сдавления (декомпрессии) нервов. После успешной операции все симптомы туннельной невралгии постепенно проходят.
Боль в стопе у детей и подростков
Боль в стопе у детей наступает по разным причинам. Как правило, дети жалуются на боль в стопе при незначительных травмах — например, когда подворачивают ногу или ударяются пальцами стопы. Подошвенные бородавки на подошве стопы, также являются причинами появления боли.
Если ребёнок жалуется на боль в костях, мышцах и суставах, рекомендуется обратит внимание на другие факторы.
Если боль в стопе настолько сильна, что ребенок не может ступить на ногу, необходимо обратиться в отделение экстренной медицинской помощи. Во время диагностического обследования квалифицированные медики определят наличие структурных повреждений либо переломов в стопе.
Боль в стопе вследствие островоспалительного процесса, проявляющего во время роста человек (апофизит)
- Боль в пятке, усиливающаяся при нагрузке
- Хромота при выполнении физической нагрузки
- Давящая боль в стопе
- Отечность и покраснение пятки
Боль в стопе у детей и подростков, как правило, не связана со структурными изменениями костей, сухожилий и суставов.
Зачастую боль в стопе возникает вследствие дисбаланса между ростом скелета и ростом мышц. Вследствие процесса роста наблюдаются раздражения сухожильных оснований — например инсерционная тендинопатия, энтезопатия и тендит. В стопе данная патология затрагивает место прикрепления ахиллова сухожилия к пятке. У детей здесь расположена зона роста кости, а именно костное сращение, в котором происходит рост стопы. Прежде всего боль в пятках, а именно у основания ахиллова сухожилия пяточной кости, является одним из признаков роста ребенка.
Как вылечить боль роста у детей и подростков?
- Физический покой
- Силиконовые вкладыши под пятку
- Ортопедические стельки под подъём стопы
- Похудение
- Болеутоляющие препараты
У подростков, активно занимающихся спортом, боль в стопе и в пятке может быть связана с заболеванием Экзостоз Хаглунда.
После ортопедического обследования и правильного диагноза жалобы на боль в стопе у подростков можно вылечить путем физио- и мануальной терапии
Боль в голеностопном суставе вследствие рассекающего остеохондрита (болезнь Кёнига)
- Боль в голеностопом суставе на фоне физической нагрузки
- Защемления/блокады в суставе
- Боль в стопе вследствие воспаления синовиальной оболочки сустава (синовит)
Рассекающий остеохондрит или расслаивающий остеохондроз — это нарушение обмена веществ в хрящевой и костной ткани прямо под хрящевой плоскостью. Поражены, как правило, участки таранной кости, наиболее подверженные физической нагрузке. Именно поэтому, рассекающий остеохондрит в стопе отмечается у спортивно-активных детей и подростков.
Для данного заболевания характерна потеря кровообращения в отдельном участке кости под суставом. На первой стадии заболевания появляется незначительная боль в стопе неопределенной локализации и устанавливается очаг остеонекроза. На второй стадии усиливается боль в стопе и появляется синовит.
На третьем этапе происходит неполное отделение некротизированного тела, что приводит к защемлению сустава и образованию так называемой суставной мыши. На последней стадии некротизированное тело отделяется полностью, а боль в стопе усиливается.
Лечение рассекающего остеохондроза у подростков
- Иммобилизация, запрет на занятия спортом
- Уменьшение нагрузки в стопе при помощи локтевых костылей
- Нормализация метаболизма кальция при помощи Витамина Д3
- Операция: Артроскопия голеностопного сустава
- Хирургическое просверливание области остеохондроза в кости
- Костная трансплантация (спонгиопластика)
- Рефиксация отделенного костного фрагмента
Если врач-ортопед ставит диагноз «Рассекающий остеохондроз», то, как правило, пациенту запрещается заниматься спортом долгое время. У детей остеонекроз кости проходит при соблюдении всех предписаний врача. С возрастом уменьшаются шансы пациента вылечить боль в стопе консервативно и поэтому начиная с 18-ти лет рассекающий остеохондроз лечится хирургическими методами. При отделении костных фрагментов необходима операция рассекающего остеохондроза. Аутогенная трансплантация (замена костной ткани) — путем взятия трансплантата из подвздошного гребня тазовой кости способствует полному излечению пациента.
Боль и деформации в стопе вследствие костных срастаний: тарзальные коалиции
- Частое подворачивание ноги
- Боль и ограниченность движения в голеностопном суставе
- Плосковальгусная деформация стопы у детей.
Плоско-вальгусная деформация стоп у детей это одна з стадий развития. Однако родители воспринимают ее как деформацию в стопе и начинают активные поиски специалиста. Путем естественного развития продольный свод стопы у детей выпрямляется до 4-6 лет. Нормальному развитию в стопе, также способствуют активность и хождение босиком.
Если же при плосковальгусной установке стоп дети жалуются на боль в стопе и мышечный спазм, отдающий в голень, родителям необходимо заняться поисками квалифицированного ортопеда. Часто боль в стопе ограничивает подвижность ребенка во время ходьбы и является причиной преждевременной усталости. При наличии данных симптомов существует опасность срастания костей в стопе, которые, как правило, должны развиваться отдельно. Боль в стопе, появившаяся вследствие костных срастаний отмечается у детей с 12-ти лет. Причиной этому служит спазмированная плоская стопа (плосковальгусная деформация), не выпрямившаяся во время процесса развития стопы ребенка
Стопа человека состоит из 26-ти костей. В заднем отделе стопы и предплюсне эти кости стабильны и соединены между собой. Неправильное развитие костей, а именно их срастание во время роста стопы могут привести к серьёзным осложнениям. Согласно статистике, примерно у 1% детей наблюдаются такие тарзальные коалиции.
В силу своего опыта специалисты Геленк Клиники во Фрайбурге отмечают регулярность следующих срастаний:
- Срастание ладьевидной и таранной костей: талонавикулярная коалиция (Coalition talonavicularis) у 70% пациентов
- Срастание пяточной и таранной костей: синостоз (Coalition talocalcanearis) у 30 % пациентов
- Срастание пяточной и ладьевидной костей: пяточно-ладьевидное соединение (Coalitio calcaneonavicularis)
Мышечный спазм является одним из самых распространненых проявлений тарзальной коалиции. Для быстрого устранения проблемы, необходимо выполнять рекомндации лечащего врача.
Диагностика тарзальных коалиций основана на клинических обследованиях и использовании различных визуализирующих методов. Рентген стопы предназначен для более точного определения степени развития патологии а цифровая объемная томография (DVT) способствует получению трехмерного изображения костей, что являтся оптимальным методом диагностики тарзальной коалиции.Как вылечить коалицию костей в стопе под голеностопным суставом?
- Хирургическое разделение костного сращения предплюсны
- При неоходимости — подтаранный артродез для восстановления продольного свода стопы
Тарзальные коалиции в стопе у детей — это порок развития костей стопы, вылечить который можно хирургическими методами. Проведение операции перед переходным возрастом ребенка необходимо для восстановления нормального процесса роста в стопе.
Во время операции хирург разделяет срощенные кости в стопе. Если хирургическое вмешательство проводится уже после завершения процесса роста стопы пациента, существует большая вероятность появления артроза нижнего (талонавикулярного) голеностопного сустава , либо артроза костей предплюсны, что вызывает дополнительную боль в стопе.
Варусная стопа, косолапость и конская стопа: Деформации и боль в стопе у детей
Косолапость — это врожденная деформация в стопе, которая встречается у 0,1 % всех новорожденных. Ввиду специфической формы стоп, данная патология определяется сразу после рождения ребенка. Лечение косолапости проводится еще в грудном возрасте при помощи фиксирующих гипсовых бинтов.
При конской стопе происходит деформация, которая проявляется в виде стойкого подошвенного сгибания и характерной установки стопы. Довольно часто у детей наблюдается двойная деформация в стопе — косолапость и конская стопа. Как и косолапость, конская стопа обнаруживается сразу после рождения ребенка либо еще до его рождения при помощи УЗИ. Нередко конская стопа имеет неврологический характер: повреждения нервов либо икроножных мышц могут послужит возникновению данной патологии.
Как вылечить синдром «конской стопы» у детей?
Физиотерапия является главным методом лечения синдрома «конской стопы» у ребенка.
Хрящевой экзостоз/Остеохондрома (доброкачественная опухоль кости) у детей
Хрящевой экзостоз — это доброкачественное костно-хрящевое разрастание на поверхности кости, которое образуется из окостеневающей хрящевой ткани. Как правило данный процесс заканчивается после прекращения роста стопы пациента. Оперативное вмешательство необходимо лишь в том случае, если остеохондрома вызывает боль в стопе и поражает нервные окончания и суставы. © Dr.Thomas SchneiderОстеохондрома в голеностопном суставе — это доброкачественное разрастание хрящевой ткани в метафизе кости предплюсны, за счет которого происходит рост кости в длину в детском и юношеском возрасте. Костно-хрящевой экзостоз вызывает у детей боль на поверхности стопы. В таком случае необходимо обратиться к специалисту, который успешно проведет операцию по удалению данного разрастания в стопе.
Лечение хрящевого экзостоза
- Терпение и наблюдение
- Если появляется боль в стопе: хирургическая резекция нароста
Оперативное лечение патологии проводится в том случае, если костно-хрящевые разрастания проходят через нервы и кровеносные сосуды либо образуют защемления сустава предплюсны и боль в стопе.
Часто задаваемые вопросы
Боль в пальцах стопы
Боль в пальцах стопыБоль в плюснефаланговых суставах появляется вследствие нарушения контакта суставных поверхностей и нарушения биомеханики в стопе. Это приводит к травмам синовиальной оболочки и остеоартрозу суставного хряща, а также к подвывихам суставов.
Боль в пальцах ног возникает из-за вальгусной деформации Hallux valgus первого пальца стопы.При этом воспаляется околосуставная сумка внутреннего свода стопы. Воспаленная суставная сумка первого плюснефалангвого сустава отекает и начинет болеть при надавливании.
Боль внешнего свода стопы возникает вследствие пронации малых пальцев. В медицине существует такое понятие как варусное отклонение мизинца (деформация Тейлора) или «стопа портного» (Digitus quintus varus). Варусная деформация пятой плюсневой кости может протекать безболезненно, а иногда пациенты даже не замечают ее.
Аутоиммунные заболевания, например ревматит или такие нарушения обмена веществ, как подагра вызывают сильную боль в стопе.
После усиленной физической нагрузки, беговых тренировок или туристических походов могут образоваться маршевые (усталостные) переломы метатарзальных костей (костей плюсны), которые вызывают сильную колющую боль в стопе и в пальцах.
Как появляется боль с внешней стороны стопы?
Защемления большеберцового нерва в области голеностопного сустава могут вызвать давящую боль в стопе и нарушения чувствительности с внешней стороны стопы (Синдром тарзального канала). Также невропатия большеберцового нерва вызывает колющую боль и онемение в стопе.
Деформация пятого плюснефалангового сустава стопа портногоможет быть причиной боли в области внешнего свода стопы.
В некоторых случаях боль с внешней стороны стопы может быть вызвана такой патологией как плосковальгусная деформация.
Боль с тыльной стороны стопы
Боль с тыльной стороны стопыУ спортсменов боль в стопе возникает вследствие воспаления сухожильного влагалища (Тендовагинит) .
Следующей причиной, по которой появляется боль у основания стопы является артроз сустава Лисфранка. Колющая боль в стопе во время каждого шага может привести к отечности в тыльной части стопы.
Защемление нерва в голеностопном суставе может вызвать передний синдром тарзального каналаи колющую боль в стопе.
При сильной нагрузке собственным весом либо продолжительном нахождении в положении «стоя» боль с внешней стороны стопы может появиться и без фонового заболевания.
Боль с внутренней стороны стопы
Боль внутри стопыБоль с внутренней стороны стопы является следствием деформации большого пальца (Hallux valgus). При этом кость первого пальца стопы начинает отклоняться от привычного положения и опухает вследствие воспаления околосуставной сумки (Бурсит).
После продолжительной ходьбы или туристических походов также возникает боль в стопе, а именно с ее внутренней стороны. При недостаточной регенерации может воспалиться (длинный разгибатель большого пальца) проходящий по внутренней части стопы.
Такие деформации как плосковальгусная стопа также вызывают боль с внутренней стороны стопы. При перекатывании подошвы вдоль внутреннего края стопы голеностопный сустав воспаляется, и пациенты начинают чувствовать боль в стопе.
Боль в пятке
Боль в пятке: причиныБоль в пятке имеет несколько причин.
Например, боль в пятке и в стопе. после травмы, аварии или падения с высоты может быть связана с переломом пяточной кости.
Заболевания сухожилий вызывают колющую боль в пяточной кости (пяточная шпора) под подошвой, что приводит к ощутимому дискомфорту в стопе. При нижней пяточной шпоре затронуто основание подошвенного сухожилия пяточной кости, а при верхней пяточной шпоре — основание ахиллова сухожилия. .
Колюща боль в пятке и в стопе сверху может указывать и на различные патологии ахиллова сухожилия..
При костных разрастаниях в области пяточного бугра, приводящих к воспалениям мягких тканей в пятке и болевому синдрому в стопе, ставится диагноз «Болезнь Хаглунда». Данная проблема усугубляется при воспалении околосуставной сумки (бурсит) перед ахилловым сухожилием или за ним.
Боль в стопе после отдыха или утром после сна
Боль в стопе утром после снаБоль в стопе в начале движения, которая появляется утром после сна или после длительного нахождения стопы в состоянии покоя, имеет точные причины. Боль в стопе в начале движения, которая появляется утром после сна или после длительного нахождения стопы в состоянии покоя, имеет точные причины. Боль в стопе и в других суставах в начале движения — это один из признаков артроза, который поражает голеностопные и таранно-предплюсневые суставы. После разминки сустава боль в стопе проходит, однако после некоторого времени безболевой ходьбы боль в стопе появляется снова. Чаще всего встречается артроз верхнего голеностопного сустава.
Артроз нижнего голеностопного сустава (пяточно-таранный сустав) вызывает боль в стопе при передвижении по неровной поверхности.
Боль голеностопного сустава в начале движения может спровоцировать (артроз сустава Лисфранка).
Боль в переднем отделе стопы в начале движения вызывает артроза первого плюснефалангового сустава. (Hallux rigidus).
Кроме того, боль в стопе в начале движения может быть связана с различными воспалительными процессами. При воспалениях в области крепления связок и сухожилий к костям (энтезопатия) и воспалениях сухожильного влагалища (тендовагинит) в начале тренировки и после состояния покоя появляется колющая боль в стопе, которая сразу исчезает после разминки. Врачи не рекомендуют терпеть такую боль в стопе. Если человек чувствует вышеописанную боль в стопе, то ему необходимо пройти обследование и заняться лечением.
Боль в стопе утром после снc встречается при таком заболевании как ахиллодиния..
Также это касается и боли при нижней пяточной шпоре (Плантарный фасциит), котрая после нескольк шагов проходит.
Боль в процесе переката стопы
Очень часто при болях в стопе человек подворачивает ногу во внутрь, вследствие чего увеличивается объем нагрузки на сухожилия пяточной кости (ахиллово и пяточное сухожилия) и образуется пяточная шпора. В результата появляется боль в стопе при каждом шаге.
Артроз нижнего голеностопного сустава причиняет колющую боль в области между голеностопным суставом и пяткой при перекате стопы с носка на пятку. Сустав, который находится между таранной и пяточной костью отвечает за передвижение стопы по неровной поверхности.
Если пациент ощущает боль в пальцах при перекате стопы, то поражен первый плюснефаланговый сустав, на который приходится основная часть нагрузки. После длительных тренировок могут воспалиться и околосуставные сумки между плюсневыми костями и флангами пальцев ног. В таком случае специалисты по лечению стопы рассматривают такую патологию как интерметатарзальный бурсит. При перекате стопы с пятки на носок и наоборот, в воспаленных участках стопы чувствуется давящая боль.
Боль в подошвенной части стопы
В данном случае речь идет о разрыве пяточного сухожилия. Болевой очаг находится на переднем крае подошвенной фасции.
Такие заболевания как подагра, диабет и ревматизм вызывают боль и дискомфорт в стопе.
Защемление латерального и медиального подошвенного нерва приводит к болезненным ощущениям в пальцах (Неврома Мортона). Пациенты, страдающие этим заболеванием чувствуют, что как будто наступают на горошину или гальку при ходьбе. Чаще всего пациенты рассказывают о наличии инородного тела в стопе, а про боль забывают.
Боль в стопе ночью сопровождается зудом, жжением и потерей чувствительности, а также защемлением других нервов — например большеберцового. В этом случае специалисты рассматривают такое заболевание как СТК или невралгическая боль заднего большеберцового нерва в стопе.
ПРИЧИНЫ БОЛИ В СТОПЕ И СУСТАВЕ СТОПЫ
Воспаление ахиллова сухожилия (тендинит) может возникнуть:
- при перегрузках ног, если пройти или пробежать непривычно большое расстояние;
- делая это в некачественной или сношенной спортивной обуви;
- если человек начинает интенсивную физическую нагрузку, не разогрев мышцы ног.
Однако у воспаления ахиллова сухожилия могут быть и более неясные причины. Зачастую причина проблемы не в сухожилии, а, например, в образе жизни – в случае, если человек курит, усиленно употребляет алкоголь, при лишнем весе. Воспаление ахиллова сухожилия также может быть результатом неправильной осанки или различий в анатомии стопы, ноги или колена, в результате чего нагрузка на ноги распределяется неравномерно.
На воспаление ахиллова сухожилия указывают:
- боль и скованность, которые более выражены по утрам и на следующий день после физической активности;
- уплотнение в сухожилии;
- отек, который усиливается в течение дня при нагрузке на ногу.
Если симптомы воспаления не проходят в течение двух-трех дней, необходимо обратиться к травматологу-ортопеду.
Воспаление ахиллова сухожилия лечат с помощью нестероидных противовоспалительных препаратов, различных инъекций и физиотерапии. В отдельных случаях тендинит лечат хирургическим путем.
Если острый тендинит не лечить, воспаление может стать хроническим. При отсутствии лечения воспаления ахиллова сухожилия оно повторяется, что повышает вероятность разрыва сухожилия. Чем дольше не проходит хроническое воспаление ахиллова сухожилия, тем сложнее его лечить.
Разрыв ахиллова сухожилия могут вызвать те же причины, которые вызывают его воспаление. Для момента разрыва сухожилия характерны звук и ощущение, как будто лопнула широкая натянутая резинка. После разрыва ахиллова сухожилия невозможно встать на цыпочки, быстро образуется и усиливается отек, появляется сильная боль. Однако, хотя эти симптомы и являются крайне типичными, они могут указывать и на другие травмы, например, разрыв мышц.
Опыт врачей клиники ORTO свидетельствует о том, что наиболее эффективным и надежным решением в случае разрыва ахиллова сухожилия является его зашивание. Чем дольше откладывать этот процесс, тем больше становится расстояние между концами разорвавшегося сухожилия. Чтобы их соединить, возможно, будет необходимо сделать удлинение сухожилия. После своевременно сделанной операции – в течение первых пяти дней после разрыва – шрам ~ 5 см. При отдалении концов сухожилия нужно делать больший разрез и требуется пластика сухожилия.
Перелом лодыжки. Лодыжка может сломаться при ее неудачном повороте, при падении или ушибе. На перелом лодыжки указывает сразу возникшая острая боль, отек, кровоизлияние, боль усиливается, когда человек ставит ногу и пытается идти, стопа может быть под необычным углом, поскольку в результате травмы образовался вывих. Учитывая, что симптомы, вызванные повреждением связок (вывихом), могут не отличаться от признаков, указывающих на перелом кости, необходимо обратиться к ортопеду-травматологу.
В зависимости от специфики перелома его можно лечить с помощью фиксации гипсовой повязкой. Если перелом сложный и повреждены мягкие ткани, может потребоваться хирургическое лечение.
Вывих лодыжки. Когда человек неудачно ставит ногу, связки стопы неравномерно нагружены. В зависимости от силы, с которой мы выполняем неправильное движение, часть связок рвется. В быту эту травму называют вывихом, а в медицине – повреждением связок стопы. Первый симптом, свидетельствующий о вывихе — это боль, появляющаяся в момент травмы. Боль может сопровождаться отеком и кровоизлиянием. После легких вывихов лодыжки можно ходить, а после более серьезных поставить ногу на землю сложно из-за выраженной боли. Если боль сильная и не уменьшается в течение 48 часов после травмы, следует обратиться к травматологу-ортопеду.
Первая помощь после вывиха: ограничить движения, зафиксировав стопу эластичным бинтом. В течение двух суток следует использовать ледяные компрессы, заворачивая кусочки льда и прикладывая их к опухшему месту на 10-15 минут. Эту процедуру необходимо повторять каждые 3-4 часа. После того, как с момента травмы прошло 48 часов, вместо холодных процедур нужно делать согревающие процедуры и компрессы. Это улучшает кровоснабжение и уменьшает воспаление.
Стопу желательно не нагружать, в случае необходимости принимать обезболивающие препараты. После серьезных растяжений (разрывов нескольких связок), последствия которых чувствуются в течение нескольких месяцев, после консультации с травматологом-ортопедом нужно начать курс физиотерапии для тренировки мышц стопы и восстановления эластичности связок. В домашних условиях нужно делать круговые движения стоп, а также упражнения на растяжение и расслабление.
Боль в пятке – плантарный фасцит вызывают разрывы и воспаление волокнистой ткани соединительной ткани пятки, вызванные перегрузкой соединительной ткани стопы. Воспаление приводит к появлению боли в районе пятки. Эта проблема чаще затрагивает женщин с лишним весом, а также людей, которые большую часть дня проводят стоя. Боль в пятке может появиться и у спортсменов – при нагрузке на ногу во время бега или длительной ходьбе.
Обычно плантарный фасцит развивается постепенно. Характерна боль утром, когда стопа после сна снова подвергается нагрузке. Боль также появляется при движении после долгого сидения.
Если плантарный фасцит не лечить, он может перейти в хроническую форму. У человека с постоянной болью обычно развивается неправильная походка, что в результате приводит к проблемам в коленях, бедрах и спине.
Для лечения плантарного фасцита травматологи-ортопеды обычно выписывают нестероидные противовоспалительные медикаменты и назначают курс физиотерапии. Цель физиотерапии – обучить пациента особым упражнениям на растяжение связок стопы. Боль в пятке можно уменьшить, сделав инъекцию стероидов. Во время лечения рекомендуется носить удобную обувь и использовать специальные ортопедические вкладыши, которые снимают нагрузку с соединительной ткани стопы. Приблизительно в 90% случаев при таком лечении воспаления боль проходит в течение двух месяцев. В отдельных хронических случаях рекомендуется сделать операцию.
Боль в пятке может также быть вызвана компрессией нервов в области спины, лодыжки или стопы, переломом пяточной кости или хроническими заболеваниями, например, остеоартритом. Поэтому важно выяснить настоящую причину боли в пятке.
Пяточные шпоры – это утолщение пяточной кости (увеличенная масса) в ее нижней части. Обычно такие выросты безболезненны, но в отдельных случаях они могут вызвать боль, особенно при ходьбе, прыжках или беге. Пяточные шпоры образуются в случае перегрузки связок, мышц и волокон стопы, например, если много бегать или прыгать.
Для болезни характерна боль утром, когда человек снова нагружает ногу после сна. Боль также появляется при движении после долгого сидения.
Для лечения пяточных шпор травматологи-ортопеды обычно выписывают нестероидные противовоспалительные медикаменты и назначают курс физиотерапии. Цель физиотерапии – обучить пациента особым упражнениям на растяжение связок стопы. Боль в пятке можно уменьшить, сделав инъекцию стероидов. Во время лечения рекомендуется носить удобную обувь и использовать специальные ортопедические вкладыши, которые снимают нагрузку с соединительной ткани пятки.
Если эффективные результаты лечения не были достигнуты в течение 9-12 месяцев, рекомендуется сделать операцию.
Остеоартрит сустава стопы – это дегенеративное заболевание тазобедренного сустава, которое связано с общим старением организма и обычно наблюдается у людей после 50 лет. Остеоартрит может быть вызван ранее полученным переломом сустава стопы или другой травмой. При износе суставных хрящей уменьшается их способность эффективно защищать кости суставов от прямого соприкосновения друг с другом. В результате возникает боль и воспаление. Признаки, которые могут указывать на остеоартрит: отек, скованность, боль. Постепенно к этим симптомам присоединяется деформация сустава стопы, уменьшается подвижность сустава и возникают трудности при ходьбе.
Интенсивность симптомов может меняться, иногда возникает ощущение полного выздоровления, а временами — очень выраженные нарушения.
Остеоартрит не проходит, однако можно ограничить развитие этого заболевания и максимально улучшить качество жизни. Для этого необходимо заботиться о своем весе, под наблюдением физиотерапевта изучить и регулярно делать комплекс упражнений для укрепления связок и мышц лодыжки, беречь сустав стопы от большой нагрузки, а также принимать противовоспалительные и обезболивающие препараты после консультации врача. Остеоартрит лечат также хирургическим путем – круг возможностей включает в себя артроскопические операции (чтобы удалить части хряща сустава, воспалившиеся ткани и шпоры (остеофиты)), а также эндопротезирование сустава стопы.
Жесткий палец (hallux rigidus) – это последствия остеоартрита. Жесткий палец вызывает боль в суставе большого пальца ноги. Боль усиливается при ходьбе. Наблюдается скованность в суставе пальца и ограничения движения. Это заболевание чаще развивается у людей с деформированной анатомией стопы, а также после травм стопы.
Остеоартрит не проходит, однако можно ограничить развитие этого заболевания и максимально улучшить качество жизни.
Чтобы уменьшить нарушения, вызванные жестким пальцем, врачи обычно выписывают нестероидные противовоспалительные и обезболивающие препараты, а также предлагают сделать инъекцию стероидов в болезненный сустав пальца. Во время лечения рекомендуется носить удобную обувь и использовать специальные ортопедические вкладыши, которые снимают нагрузку с сустава большого пальца.
Жесткий палец лечат и хирургическим путем – круг возможностей включает в себя чистку сустава, эндопротезирование сустава большого пальца или закрытие сустава.
Неврому Мортона вызывает неправильная нагрузка стопы, например, длительное ношение туфлей с узким носом. Симптомы невромы Мортона: резкая, внезапная боль в подушечках стоп возле 3 и 4 или 4 и 5 пальцев. Симптомы вызваны утолщением нерва в районе 3 и 4 или 4 и 5 пальцев ноги в нижней части стопы. При увеличении объема нерва на него начинают давить расположенные рядом ткани. В результате может возникнуть боль и воспаление.
Чтобы уменьшить нарушения, вызванные невромой Мортона, врачи обычно выписывают нестероидные противовоспалительные и обезболивающие препараты, а также предлагают сделать инъекцию стероидов для быстрого снятия боли. Во время лечения рекомендуется носить удобную обувь и использовать специальные ортопедические вкладыши, которые снимают нагрузку с подушечек стопы.
Неврому Мортона лечат и хирургическим путем, удаляя утолщенный нерв. В отдельных случаях неврому можно успешно лечить с помощью радиочастоты (сжигая утолщенный нерв с помощью специального инструмента).
Halux valgus или деформация первой плюсневой кости – внутренняя кость стопы (первая плюсневая кость) выдвигается наружу. Обычно ее называют ростом косточки и люди часто представляют себе этот процесс как увеличение кости. На самом деле кость не растет. Но вместо того, чтобы находиться вертикально по отношению к большому пальцу ноги, кость начинает двигаться наружу. Чем больше прогрессирует такое выдвижение кости, тем больше меняются соотношения с расположенными рядом костями, в результате чего второй палец стопы может находиться не рядом, а над большим пальцем.
Halux valgus провоцирует регулярное ношение туфель на высоком каблуке, а также естественный процесс старения человека. При выборе такой обуви стопа не нагружена равномерно, и пальцам стопы приходится выдерживать усиленную нагрузку. Это заболевание также часто развивается одновременно с плоскостопием. Выдвижение внутренней кости стопы наружу может также быть вызвано эндокринными заболеваниями, остеопорозом или генетической предрасположенностью.
Деформация кости происходит медленно, и при этом заболевании нужно выбирать и носить удобную, подходящую обувь. Воспаление косточки лечат нестероидными противовоспалительными препаратами. Если деформация становится такой выраженной, что трудно носить обувь, а кость регулярно воспаляется и болит, решением станет операция.
Плоскостопие может появиться и прогрессировать как у детей, так и у взрослых. Главная задача подъема стопы (продольного свода стопы) – обеспечить равновесие тела и амортизацию при ходьбе. Чем меньше подъем, тем большую нагрузку приходится выдерживать нашему двигательному аппарату – ногам, суставам, позвоночнику. Последствием выраженного плоскостопия может быть боль в ногах, коленях, бедрах, крестце и спине.
Признаки плоскостопия: увеличение размера стопы, как в ширину, так и в длину, стаптывание обуви вдоль всего внутреннего края, боль и усталость в стопах после долгой прогулки или физической нагрузки.
Если во время консультации травматолог-ортопед не обнаружил серьезной деформации, а у человека нет жалоб на частую, доставляющую неудобства боль, состояние стопы можно улучшить, если выбирать удобную и качественную обувь, изучить под руководством физиотерапевта и регулярно выполнять специальные упражнения, цель которых – укрепить связки и мышцы стопы.
Плоскостопие можно лечить хирургическим путем, имплантируя между костями стопы специальный винт, который в дальнейшем обеспечит правильный изгиб свода стопы. Главное показание для операции на костях стопы – боль и нарушения при ходьбе, а не эстетические соображения.
Вросшие ногти на ногах являются распространенной проблемой, когда края ногтей врастают в мягкие ткани. Это вызывает боль, покраснение, отек и воспаление. Эта проблема чаще всего затрагивает ноготь на большом пальце ноги. Рекомендуется обратиться к травматологу-ортопеду, если эта проблема повторяется и доставляет неудобства. Врастанию ногтей на пальцах ног способствует обувь с узким носом, привычка обрезать ногти слишком коротко, вырезая их уголки, а также травма ногтя.
Воспаление, которое образуется при врастании ногтей на ногах в мягкие ткани, может вызвать воспаление кости большого пальца и привести к серьезной инфекции кости.
Для уменьшения вызванного вросшим ногтем дискомфорта врач может освободить часть вросшего ногтя, поместив между ногтем и кожей небольшую шину. Зафиксированный таким образом ноготь может изменить направление роста и перестать врастать в мягкие ткани. Для решения проблемы с врастанием ногтей иногда требуется частичное или полное хирургическое удаление ногтя на пальце ноги.
Боль в кончиках пальцев
Временами, занимаясь рутинными делами, заботами либо отдыхая, вы испытываете боль в кончиках пальцев? Как реагировать, если эта боль периодически повторяется? О чем свидетельствуют такие болевые моменты? Что делать и как с этим бороться?
Кисть человека насчитывает 14 суставов, соединяющих фаланги пальцев. Каждый сустав – подобие маленького шарнира, который приводится в действие с помощью системы мышц предплечья и сложнейшей системы сухожилий, которые располагаются по ладони до лучезапястного сустава. Потому, с руками нужно обращаться бережно, не допускать воспалений или повреждений суставов, поскольку подобные травмы могут привести к утрате возможности шевелить ими.
Болезни, развивающиеся в суставах пальцев, бывает крайне трудно вылечить. Да и после успешных курсов лечения может проявляться остаточное явление – некая тугоподвижность, дискомфорт или боль в кончиках пальцев. В некоторых случаях после перенесенные травмы могут отобразиться на внешнем виде пальцев – они могут остаться искривленными или неправильно двигающимися.
Так, если кончики пальцев или средние фаланги опухают, то это говорит о появлении в вашей жизни заболевания, именуемого деформирующим остеоартритом. Подобное заболевание проявляется в основном у пожилых людей и проявляется как «узлы» на пальцах. Обычно эта болезнь не вызывает особого дискомфорта и лечится с помощью курса обычных упражнений на подвижность и мелкую моторику рук.
Причины боли в кончиках пальцев
Боль в кончиках пальцев нужно локально разделить на два лагеря – руки и ноги, — поскольку причины боли в кончиках пальцев ног и рук отличаются и свидетельствуют о разных заболеваниях.
Однако смело можно утверждать, что причины боли в кончиках пальцев – это проблема не только механического характера в виде ушиба или другой травмы, но чаще это проявление какой-то внутренней болезни, которая умело маскируется.
Симптомы боли в кончиках пальцев
Симптомы боли в кончиках пальцев могут быть достаточно разнообразными. Временное онемение фаланг пальцев, жжение либо покалывание могут предвещать надвигающуюся болевую волну. Также при возможном скором наступлении боли в кончиках пальцев может нарушаться привычный цвет кожи фаланг пальцев. Ломота в суставах или в местах перенесенных ранее переломов также может предвещать скорую боль в кончиках пальцев.
В зависимости от заболевания пальцы и вся ладонь могут отекать. Также о запущенной болезни может свидетельствовать изменение формы суставов, их выпирание. В таком случае боль в кончиках пальцев, а также и в других фалангах неизбежна.
Боли в кончиках пальцев рук
Причины боли в кончиках пальцев рук крайне разнообразны и характеризуют более десятка разнообразных общих заболеваний организма, болезней суставов и сосудов.
Синдром карпального канала, он же синдром запястного канала или стенозирующий лигаментит поперечной связки запястья, которому подвержены преимущественно женщины после 40 лет, проявляется онемением и жжением во всех пальцах кисти, кроме мизинца. Начинается боль и онемение в пучках пальцев, тянется до основания ладони, но не концентрируется в районе суставов. Боль в кончиках пальцев и по поверхности ладони может усиливаться в ночное время или под утро. В дневное время подобные болевые ощущения наблюдаются редко. Визуально форма суставов и самих пальцев не меняется, однако может возникать некоторая синюшность либо наоборот бледность всей кисти, легкий отек тканей.
Воспаления в суставах пальцев, которые сопровождаются болью, отеками, покраснением и нарушением двигательной способности, могут сигнализировать об артрите. Чаще других встречается ревматоидный артрит, который проявляется в трех и более мелких суставах кисти и протекает дольше трех месяцев. В процесс протекания этой болезни могут быть вовлечены симметричные суставы рук, то есть, например, средние суставы средних пальцев обеих рук. Об этой болезни может сказать некая скованность движений в затронутых суставах, которая становится менее заметной в течении дня. Подобное заболевание при отсутствии нужного и своевременного лечения поражает со временем все больше суставов рук, что затрудняет выполнение обычных рутинных дел.
Ревматоидный артрит может наблюдаться не только на суставах рук, но и на голеностопных суставах либо на суставах пальцев ног. Однако этот вид артрита не наблюдается в больших суставах, таких как коленный, тазобедренный либо плечевой. Помимо суставов артрит может поражать и внутренние органы – почки, легкие, сосудистую систему и прочие. Потому лечение этого заболевание крайне важно.
Синдром Рейно, или же ангиоспастические периферические кризы, можно определить по синюшности либо побледнению, а также похолоданию пальцев рук, ощущению мурашек под кожей, покалываниям либо онемению фаланг. Подобное расстройство может происходить несколько раз в день и длиться несколько минут. К нему могут привести переохлаждение либо психическая травма.
При заболеваниях сосудов рук также могут наблюдаться боль в кончиках пальцев и по их всей длине, судороги, периодическое онемение, утомляемость в пальцах. При этом наблюдается побледнение и охлаждение конечностей, редеет волосяной покров, происходит утолщение ногтевых пластин. С течением болезни уменьшается просвет в артериях верхних конечностей, что приводит к нарушениям кровотока. Боли в пальцах и кистях становятся хроническими, руки быстрее утомляются, пульс прощупывается слабо.
Боли в кончиках пальцев рук могут возникать также при вибрационной болезни, которая появляется у лиц, работающих с ручными механизированными инструментами. Дискомфорт начинается тогда, когда появляются периодические несильные боли, онемения, покалывания в пальцах рук. В дальнейшем эти симптомы усиливаются, приобретают постоянный характер и влияют на тонус сосудов. Вибрационная болезнь может повлечь за собой развитие вегетативно-сосудистой дистонии и астении.
Боли и парестезии в безымянном пальце и мизинце, при их сдавливании, могут свидетельствовать о проявлении невропатии локтевого нерва. Эта болезнь возникает при механическом повреждении локтевого или лучезапястного сустава. С течением болезни могут возникать затруднения с двигательной способностью, атрофией мышц и формированием «когтистой кисти».
Если вы повредили шейный отдел позвоночника, то в одной из рук может появиться дискомфорт, онемение, снизиться болевой порог. Обычно боль и онемение в таком случае наблюдается либо во всех пальцах, либо концентрируется на безымянном и мизинце.
Если вы вывихнули палец, то в нем появится резкая боль, положение его будет слегка неправильным, палец может выглядеть искривленным, выпирать из сустава. Чаще всего при вывихе палец обездвижен. Обычно вывихи случаются на больших (первых) пальцах рук.
Воспаление тканей кончика пальца, или панариций, возникает в организме вследствие развития инфекции, занесенной при проведении маникюра либо при возникновении ссадин в околоногтевом пространстве. Боль дергающая, усиливается постепенно. Поврежденная конечность покрасневшая, часто опухшая и болит. Иногда повышается температура тела. В таких случаях обратитесь к хирургу, дабы не довести себя до заражения крови.
При полицитемии – количественном увеличении красных кровяных телец – также может наблюдаться онемение и периодическая боль в кончиках пальцев в соединении с головной болью, зудом, бессонницей. В организме нарушается микроциркуляция.
Также неприятные онемение, зябкость, «ползающие мурашки» и прочие симптомы могут указывать на развитие шейного остеохондроза. Ночью подобные боли усиливаются, снижается подвижность поврежденного места позвоночника.
Нередко боли в кончиках пальцев наблюдаются при подагре, ревматизме, лопаточно-плечевом периартрите и других болезнях.
Боль в кончиках пальцев ног
Боль в кончиках пальцев ног может проявляться в меньшем количестве случаев. Большинство болевых моментов – признаки физиолого-механических повреждений.
Артрит характерен особым воспалительным ритмом болей, который припадает на 3-4 часа ночи. Стоит отметить, что различные формы артритов воздействуют на разные пальцы ног. Так, боли в большом пальце ноги свидетельствует о подагре, реактивном или псориатическом артрите. Остальные пальцы ног расскажут о ревматоидном артрите, реже о псориатическом.
Артроз, именуемый в народе подагрой, хотя ничего общего с ней не имеет, поражает, как писалось ранее именно большой палец ноги у женщин. При артрозе большой палец сильно прислоняется ко второму пальцу, сустав начинает сильно выпирать в сторону и получившийся бугор часто натирается обувью. Сустав деформируется, становится практически неподвижным. К такому заболеванию приводит долгое ношение обуви с узким мыском. При дальнейшей деформации сустава могут выталкиваться в сторону и остальные пальцы ступни. Лечится терапевтическими методами.
Также у женщин встречается заболевание неврома Мортона. При этом боль начинается у основания пальцев стопы, защемляется нерв. Чаще всего перерастает в хроническую форму, нерв утолщается и обретает большую чувствительность и болезненность. Болит у основания второго, третьего и четвертого пальцев.
Онемение ступней и пальцев в частности может говорить о диабете. В таком случает особенно по ночам появляется жжение, что объясняется повышенной активностью нервных окончаний.
Побледнение кожи пальцев ног, а также боли при физической нагрузке могут сказать о проблемах, связанных с кровеносными сосудами, а в особенности – артериями ног. В ткани ног поступает недостаточное количество кислорода и питательных веществ, потому ноги начинают болеть, волосы на них редеют, кожа и ногти портятся и возникает повышенная чувствительность к холоду.
Если палец сильно болит, покраснел или отек, скорее всего, у вас врос ноготь. Подобные случаи встречаются при некачественном педикюре или при хождении в неудобной обуви.
Когда кожа на ступнях грубеет, уплотняется, это тоже может вызвать боль в пальцах ног. Затвердевшие и омертвевшие клетки обычно располагаются на пятках и на подушечках ног, вызывают боль при давлении на них.
Диагностика боли в кончиках пальцев
Для установления необходимого лечения нужно провести диагностику боли в кончиках пальцев.
Так, при травматических болях в кончиках пальцев обычно видны гематомы или ссадины, которые видны при осмотре.
При появлении инфекционных болезней с воспалительными реакциями может наблюдаться несколько признаков. Кожа может становиться отечной, периодически может выделяться гной. При запущенном гноении может начаться некроз тканей, воспалению сухожильного влагалища или остеомиелиту кончика пальца. При воспалении сухожильного влагалища наблюдаются та же отечность, гиперемия и резкая боль при пальпации.
Неопластические боли могут быть определены методом прощупывания или осмотром, при котором видны пурпурно-красные пятна. Они свидетельствуют о появлении гломусных опухолей.
Дегенеративными болями называют боли при ревматоидном артрите, которые характеризуются изменением формы кончиков пальцев, суставы деформируются, наблюдаются аномальные межфланговых суставов, атрофируются мышцы кисти.
Если боли в пальцах характеризуются как сосудистые, то они могут проявляться в двух случаях. Если произошло отморожение дорсальных или боковых поверхностей пальцев, то будет наблюдаться характерная иссиня-красная кожа, отеки. Могут появляться волдыри или язвочки з коркой.
При диагностике заболеваний мелких сосудов наблюдается бледность конечностей, цианотичность либо гангрена, могут появляться язвы, атрофироваться подушечки. Для проверки проверьте ритм сердца.
Метаболические боли в пальце, вызываемые подагрой, можно определить по состоянию кожу вокруг сустава – она становится натянутой, покрасневшей, блестящей. Диагноз возможно подтвердить, если нащупать подагрические узлы возле сустава.
При склеродермии, которая говорит о аутоиммунном характере болей, кожа рук становится восковой, изрядно побледневшей, утолщенной. Пальцы кажутся отекшими, подушечки могут утратить чувствительность. При диагностике склеродермии обратите внимание и на лицо больного – кожа лица также похожа на восковую, возле рта скапливается множество морщин. Больной может выглядеть изрядно исхудавшим.
Если вы подозреваете, что боли в кончиках пальцев иррадирующие – проверьте чувствительность пальцев, рефлексы на верхних конечностях, объем и характер движений в шейных позвонках.
Лечение боли в кончиках пальцев
Для того, чтобы боли в кончиках пальцев не повторялись, избегайте движений, которые могут спровоцировать или обострить их. Для улучшения состояния сосудов и суставов растягивайте, гните руки и пальцы, делайте несложные упражнения на сжатие/разжатие рук, придумайте себе комплекс упражнений.
При определении типа боли могут назначаться ибупрофен, как противовоспалительный препарат, при дистрофическом поражении лечение изначально направляется на восстановление хрящей в суставе, для чего назначаются хондропротекторы, а также рекомендуется массаж. Если боль в суставе невыносимая, назначаются уколы, мази или таблетки.
Хондропротекторы (к ним относятся глюкозамин и хондроитинсульфат) – это наиболее действенная группа препаратов, которые назначаются при лечении артроза. Они не только устраняют симптомы боли, но и непосредственно влияют на восстановление хрящевой ткани пораженного сустава, способствуют выделению жидкости, смазывающей сустав.
Хонропротекторы, с их комплексным воздействием на суставы, незаменимы при борьбе с артрозом, однако их эффективность значительно снижается при переходе болезни в последнюю стадию, когда сустав разрушается. Все дело в том, что вылечить боль в кончиках пальцев или восстановить свойства смазывающей сустав жидкости они могут, а вот нарастить новый сустав или вернуть правильную форму деформированным костям с помощью препарата невозможно.
Хондропотекторы действенные в борьбе с болью в кончиках пальцев и нарушениями в суставах, однако, для достижения эффекта нужно пройти 2-3 полных курса лечения. Эти курсы могут растянуться на полтора года.
На данный момент хондропротекторе на рынке медикаментов представлены следующими лекарственными препаратами:
- Артра – страна производитель США, таблетированная форма, принимается по 2 таблетки в день;
- Дона – страна производитель Италия, формы: инъекционная, порошковая или капсульная; курс лечения — 3 укола в неделю, либо 1 пакетик порошка в день, либо 4-6 капсул в день;
- Структум – страна производитель Франция, капсульная форма, принимается 4 таблетки по 250 мг либо 2 таблетки по 500 мг в день;
- Терафлекс – страна производитель Великобритания, форма капсульная, принимается по 2 таблетки в день;
- Хондроитин АКОС – страна производитель Россия, капсульная форма, принимается не менее 4 таблеток в день;
- Хондролон — страна производитель Россия, форма инъекционная, курс из 20-25 инъекций;
- Эльбона — страна производитель Россия, форма инъекционная, курс предполагает 3 внутримышечных инъекции в неделю.
В медицинской практике чаще всего назначается Дона в инъекционной форме.
Хондропротекторы практически не имеют противопоказаний в лечении боли в кончиках пальцев и проблем с суставами. Из побочных эффектов в крайне редких случаях наблюдаются аллергические реакции, боли в животе, вздутие, запор или диарея, и в единичных случаях – головные боли, боли или отеки ног, сонливость, бессонница либо тахикардия.
Наиболее приемлемый курс лечения хондропротекторами – 3-5 месяцев при ежедневном приеме. Курс необходимо повторять через полгода.
В качестве анестетиков и противовоспалительных, дополняющих лечение боли в кончиках пальцев и в суставах, назначаются салицилаты (походные от диклофенака), парацетамол или индометацин. Неплохим обезболивающим эффектом обладают местные средства – мази, в состав которых входит новокаин, анестезин либо мази на основе ментола.
Диклофенак – форма таблетированная, принимается на начальном этапе – 100-150 мг/сутки, разделенные на несколько приемов.
Индометацин – форма таблетированная, капсульная, инъекционная, суппозиторная. Суточная доза – до 100-150 мг, разделенная на 3-4 приема. Курс лечения боли в кончиках пальцев и в суставах нужно проходить полностью, иначе существует возможность обновления болезни.
Для снятия острых приступов подагры назначается по 0,05 г трижды в день. Для лечения острых состояний или обострения хронического процесса 1-2 раза в день вводится по 60 мг внутримышечно на протяжении 7-14 дней либо по 1 свече дважды в день.
Что же касается кортикостероидов, то они назначаются для лечения синдрома карпального канала – сдавливании срединного нерва внутри запястного канала.
Симптомы карпального синдрома убираются с помощью 1-2 инъекций кортизона с низкой дозировкой, проводимых в области запястья. Подобное лечение не обладает побочными эффектами.
Если стадия заболевания запущенная, тогда для лечения синдрома запястного канала и боли в кончиках пальцев необходимо хирургическое вмешательство. При проведении операции, как в виде открытого доступа с использованием местной анестезии, так и в случае микроинвазивного доступа, задача медиков – снизить сдавливание срединного нерва. Проводится пересечение поперечной связки запястья, что помогает открыть запястный канал.
Для лечения боли в кончиках пальцев при подагрическом артрите наиболее часто назначаются описанный выше индометацин, напроксен, фенилбутазон и фенипрофен.
Дозы приема индометацина уменьшаются с каждым приемом: первый прием – 75 мг, последующие сутки – по 50 мг каждые 6 часов, далее сутки – по 50 мг каждые 8 часов, последующее лечение — по 25 мг каждые 8 часов.
К побочным эффектам этого лекарства относят расстройства работы желудочно-кишечного тракта, симптомы нарушений работы центральной нервной системы, задержка натрия в организме. Не смотря на всевозможные побочные эффекты препарата, наблюдающиеся в 60% случаев, индометацин предпочтительней колхицина. Также при острых приступах подагры эффективным лекарственным средством является системное или местное инъекционное введение глюкокортикоидов в сустав. Обычно для лечения боли в кончиках пальцев и суставных болях назначаются умеренные дозы глюкокортикоидов на протяжении нескольких дней, поскольку концентрация лекарства в организме резко сокращается и эффект ослабевает. Внутрисуставные инъекции препарата помогают прекратить приступы бурсита или моноартрита на сутки-полтора. Такое лечение преимущественно назначается при невозможности прохождения полного курса лечения.
Для лечения болей в кончиках пальцев и суставах можно также использовать и народные средства:
- морозник кавказский в составе мази. Для приготовления мази необходимо смешать 20 г сухого морозника, 20 г меда, 10 г растительного масла и 5 г сухой горчицы. Растопить все компоненты на водяной бане и перемешать до однородной массы. Переложите в темный сосуд и остудите. Для снятия болей смазывайте суставы на ночь;
- используя фруктовый уксус, делайте компрессы на болезненные суставы;
- небольшое количество прополиса смешать с подсолнечным или кукурузным маслом. Наносить как мазь;
- нарежьте листья лопуха и плотно утрамбуйте в банку, оставьте на окно, в которое постоянно светит солнце. Когда листья превратятся в дурно пахнущую кашицу и покроются плесенью накладывайте их в качестве компресса на суставы. Листьями лопуха можно также можно обворачивать суставы на ночь;
- 100 г камфорного масла, 100 г сухой горчицы, 2 белка от свежих куриных яиц взбить до однородной пенной массы, перелить в банку, закройте плотно крышкой и поставьте в темное место. Натирайте этой смесью суставы и делайте компрессы, накрывая целлофаном и чем-то теплым сверху для согревающего эффекта;
- губку с веток бодяги срезать, промыть и просушить, прогреть в духовке и истереть в порошок. Натирайте порошком с каплей растительного масла болезненное место. Можете испытывать легкое жжение в намазанном месте;
- цветок каланхоэ перемолоть через мясорубку, добавить на 0,5 литра кашицы 1 л водки. Настоять от 3 до 5 дней, втирать в места суставов. Также эффективное средство измельченный через мясорубку каланхоэ смешать с натертым мелом до густой смеси и наносить ее как компресс, укутывая целлофаном и чем-то теплым;
- нужно натирать больные суставы природным жиром – после бани втирайте натуральный свиной жир в сустав, который болит. Повторять процедуру следует несколько месяцев;
- 1 стакан клейких березовых почек настаивайте на 0,5 л спирта или самогона 2 недели в темном месте, периодически встряхивая. Затем втирайте настой в суставы, которые болят.
Как предотвратить боль в кончиках пальцев
- Помните, что лучше не запускать собственное здоровье, чем потом усердно лечить его.
- Первое правило профилактики боли в кончиках пальцем – отказ от алкоголя, никотина, большого количества пряной еды, острой и соленой.
- Употребляйте больше свежих фруктов, овощей, откажитесь от жареного, отдавайте предпочтение приготовленного на пару или отваренным продуктам.
- Не замерзайте. Делайте разминку во время работы, не давайте крови застаиваться.
- Носите удобную обувь, которая подходит вам по размеру и колодке.
- Делайте медицинский маникюр или обработку ран только стерильными приборами.
Профилактика боли в кончиках пальцев крайне важна, поскольку она предотвращает появление опасных болезней и закаляет ваши органы и конечности.
Все новости Предыдущая Следующая
Почему нельзя игнорировать боль в стопе — Основы здоровья от клиники Кливленда
Боль в подушечке стопы и припухлость в верхней части стопы — это симптомы заболевания, которое является как распространенным, так и часто неправильно диагностированным. Состояние, называемое разрывом подошвенной пластинки, может возникнуть внезапно или в результате хронического повторяющегося стресса с течением времени.
Клиника Кливленда — некоммерческий академический медицинский центр. Реклама на нашем сайте помогает поддерживать нашу миссию.Мы не поддерживаем продукты или услуги, не принадлежащие Cleveland Clinic. Политика
Подошвенная пластина — это волокнистая структура под стопой, которая поддерживает и стабилизирует суставы между костями пальца и стопы. (Это плюсне-фаланговые суставы).
Состоящая из коллагена подошвенная пластинка состоит из лент, которые обеспечивают прикрепление связок к каждому пальцу стопы и между пальцами. Они удерживают пальцы ног прямыми (предотвращая их смещение вверх), а также выровнены (предотвращая их разъединение).
«Подошвенная пластина чаще всего вызывает боль в передней части стопы», — говорит ортопед Джорджанна Ботек, DPM.
Что вызывает разрыв подошвенной пластинки?
Доктор Ботек говорит, что существует 3 причины разрыва подошвенной пластинки:
Строительный. Бурсит большого пальца стопы или перекрестная деформация (когда один палец ноги пересекает соседний) могут оказывать дополнительное давление на стопу.
Травматический. «Подошвенная пластина может порваться в результате травмы, например, когда вы споткнетесь о поводок собаки или вы бежите, и внезапно вы чувствуете резкое, похожее на шок, колющее ощущение на подушечке стопы», — говорит Ботек.
Хронический повторяющийся стресс. С возрастом подошвенная пластина изнашивается и становится восприимчивой к разрывам. У любого активного взрослого человека (обычно старше 45 лет) может возникнуть разрыв подошвенной пластинки. Но люди, которые проводят много времени на подушечках ног (подумайте: работая на лестницах или на высоких каблуках), и те, кто много сгибает пальцы ног, подвержены этому.
Чаще всего разрыв подошвенной пластинки находится под вторым пальцем стопы, но может произойти и под любым пальцем.
Почему разрывы подошвенной пластины часто ошибочно диагностируются
Хотя разрывы подошвенной пластинки встречаются часто, они не всегда распознаются. «Нет ничего необычного в том, что кто-то проводит много месяцев и не осознает, что это источник их боли», — говорит доктор Ботек.
Подошвенная пластина может быть ошибочно принята за:
- Неврома (защемленный нерв).
- Метатарзалгия (воспаление стопы).
- Артрит.
Как избавиться от разрыва подошвенной пластинки
Разрыв подошвенной пластинки диагностируется на основании медицинского осмотра, истории болезни и рентгенографии.Также можно использовать МРТ или УЗИ.
Лечение включает в себя размещение и удержание пораженного пальца ноги в положении, позволяющем заживить разрыву. «Я сгибаю палец на 10 градусов, опуская его ниже, чем соседний палец, так что края разорванной подошвенной пластинки сходятся. Затем я перекрещиваю ленту по подошве стопы, чтобы удерживать палец вниз », — объясняет доктор Ботек.
Есть также шины, которые можно использовать для удержания пальца ноги в этом положении. Обычно на заживление уходит от трех до шести месяцев.Доктор Ботек советует пациентам носить обувь на жесткой подошве и стельки с плюсневыми подушечками.
Если эти меры не помогают или если деформация уже сформировалась, возможно хирургическое вмешательство. Часто это делается в сочетании с операцией по поводу других деформаций стопы.
Toe Pain — Боль в пальцах ног
Многие случаи боли в пальце ноги возникают из-за травм или возрастного износа кожи, мышц, костей, суставов, сухожилий и связок пальца ноги. Распространенные причины боли в пальцах ног включают мозоли, артрит и бурситы.Однако инфекционные заболевания, неврологические состояния и другие аномальные процессы также могут повлиять на палец ноги. В частности, язвы на пальцах ног, которые не заживают должным образом, могут быть признаком плохого кровообращения из-за заболевания периферических артерий, которое является опасным для жизни состоянием.
Причины боли в пальце ноги, связанные с травмами
Боль в пальце ноги может возникать в результате различных травм, в том числе:
Ампутация (удаление пальца ноги или ногтя)
Отрыв (насильственное отрывание пальца ноги или ногтя)
Сломанный палец ноги или стрессовый перелом
Гореть
Вывих пальца стопы
Обморожение
Разрыв или ушиб
Осколок
Растяжение или растяжение
Причины боли в пальце ноги, связанные с инфекцией
Боль в пальце ноги может быть вызвана различными инфекциями, в том числе:
Дегенеративные, воспалительные и неврологические причины боли в пальце ноги
Боль в пальце ноги может быть вызвана дегенеративными, воспалительными и неврологическими состояниями, которые влияют на кости, суставы и нервы, включая:
Бурсит большого пальца стопы
Бурсит (воспаление бурсы, смягчающей сустав)
Подагра (острый воспалительный артрит)
Hallux Rigidus (артрит сустава большого пальца стопы)
Молоток или молоток (деформация пальца ноги, часто вызванная неподходящей обувью)
Неврома Мортона (вызывает компрессию нерва)
Поражение или сжатие нерва
Артроз
Периферическая невропатия, например диабетическая нейропатия
Ревматоидный артрит
Тендинит (воспаление сухожилия)
Боль в пальце ноги может быть вызвана другими состояниями, в том числе:
Опухоль кости (злокачественная или доброкачественная)
Вросший ноготь на ноге
Заболевание периферических артерий (ЗПА, также называемое заболеванием периферических сосудов или ЗБС, которое представляет собой сужение или закупорку артерий из-за скопления жира и холестерина на стенках артерий, что ограничивает кровоток к конечностям)
Вопросы для диагностики причины боли в пальце ноги
Чтобы диагностировать основную причину боли в пальце ноги, ваш врач или лицензированный практикующий врач задаст вам несколько вопросов, связанных с вашими симптомами.Вы можете лучше всего помочь своему врачу в диагностике основной причины боли в пальце ноги, предоставив полные ответы на следующие вопросы:
Каково точное место вашей боли?
Опишите боль. Когда это началось? Оно развивалось медленно или внезапно? Это постоянный или прерывистый?
Есть отеки?
Есть ли у вас другие симптомы?
Предоставьте полную историю болезни, включая все медицинские состояния, операции и методы лечения, семейный анамнез, а также полный список лекарств и пищевых добавок, которые вы принимаете.
Каковы возможные осложнения боли в пальце ноги?
Осложнения боли в пальце ноги зависят от основного заболевания, расстройства или состояния. Умеренная боль в пальце ноги из-за неподходящей или тесной обуви обычно поддается отдыху, льду, безрецептурным противовоспалительным препаратам и ношению удобной обуви. Поскольку боль в пальце ноги может прогрессировать, отказ от обращения за лечением может привести к осложнениям и необратимым повреждениям.Если вы испытываете какую-либо постоянную боль или другие необычные симптомы, важно посетить вашего врача. После установления основной причины следование плану лечения, изложенному вашим врачом, может снизить риск потенциальных осложнений, в том числе:
Хроническая боль
Инвалидность
Потеря пальца стопы (ампутация)
Постоянное повреждение нерва
Распространение инфекции
Причины, лечение и обезболивание
Боль в подушечке стопы может иметь несколько возможных причин: от защемления нерва до перелома костей.Некоторые причины можно лечить дома, а другие требуют лечения.
Некоторые люди называют боль в этой области плюсневой болью.
Травмы или состояния, вызывающие боль в подушечке стопы, могут повлиять на подвижность человека. В большинстве случаев человеку необходимо какое-то время отдыхать, чтобы дать ему возможность выздороветь. Наиболее серьезные травмы могут потребовать хирургического вмешательства для предотвращения длительного повреждения.
В этой статье описаны некоторые возможные причины боли в подушечке стопы, а также связанные с ними методы лечения.Он также дает советы о том, когда следует обратиться к врачу при боли в ногах.
Поделиться на Pinterest Травма в результате чрезмерных упражнений является причиной боли в подушечке стопы.Боль в подушечке стопы может различаться у разных людей в зависимости от причины.
Во многих случаях человек будет чувствовать тупую постоянную боль, которая становится более заметной при стоянии или ходьбе. В некоторых случаях боль могут сопровождать другие ощущения, такие как жжение или покалывание. Некоторые люди могут даже испытывать онемение в пальцах ног.
Боль в подушечке стопы может варьироваться от легкой до сильной. Боль обычно усиливается во время физических нагрузок, которые оказывают дополнительное давление на эту область. Такие действия могут включать ходьбу, бег или танцы.
Согласно более ранней справке Американской академии хирургов-ортопедов (AAOS), боль в подушечке стопы может возникать из-за невромы Мортона, когда ткань, окружающая нерв в стопе, утолщается.
AAOS показывает, что, хотя неврома Мортона чаще всего развивается между третьим и четвертым пальцами стопы, она может вызывать жгучую боль в подушечке стопы, которая может распространяться на пальцы.
Эта боль может усиливаться при физической активности или когда человек носит обувь.
Лечение
В большинстве случаев люди могут лечить неврому Мортона дома. Возможные варианты лечения:
- Отдых: Отдых стопы поможет процессу заживления. Отдых может включать временное воздержание от физической активности и поддержание ступни в приподнятом положении, чтобы уменьшить отек.
- Прикладывание льда: Прикладывание пакетов со льдом к пораженному участку несколько раз в день может помочь уменьшить воспаление.
- Прием нестероидных противовоспалительных препаратов (НПВП): Эти препараты могут помочь уменьшить воспаление и облегчить боль.
- Ношение опоры для стопы: Врач может порекомендовать носить поддерживающие прокладки или стельки, чтобы уменьшить давление на стопу во время ходьбы.
- Избегайте ношения неподходящей обуви: Людям следует избегать ношения тесной обуви или каблуков во время заживления стопы.
- Похудение: Человеку с избыточным весом или ожирением может быть полезно похудеть.Это поможет снизить давление на стопы.
В тяжелых случаях врач может порекомендовать инъекции стероидов, чтобы минимизировать боль и воспаление в стопе. Если эти методы лечения неэффективны, врач может порекомендовать операцию по удалению или перемещению части нерва или ткани стопы.
Бурсит большого пальца стопы — это костный нарост, который может развиваться у основания большого пальца ноги. Бурсит возникает, когда кости в передней части стопы смещаются друг с другом, в результате чего большой палец ноги сгибается в направлении других четырех пальцев.Это приводит к тому, что кость у основания большого пальца ноги выступает наружу, что приводит к образованию бурсита.
Бурсит большого пальца стопы может привести к изменению того, как человек переносит вес на ногу, стоя или двигаясь. Эти изменения могут вызвать боль в подушечке стопы.
Лечение
Домашние процедуры не избавят от бурсита. Тем не менее, они могут помочь облегчить боль в косточке большого пальца, замедляя прогрессирование косточки.
Некоторые варианты домашнего лечения включают:
- прием безрецептурных болеутоляющих, таких как парацетамол и ибупрофен
- прикладывание пакета со льдом к бурсите на 5 минут за один раз
- в широкой обуви с низким каблуком и мягкой подошвой.
- вставка подушечек в обувь для предотвращения трения обуви о косточку.
- попытка похудания при избыточном весе.
Врачи обычно не рекомендуют хирургическое лечение костной мозоли.Тем не менее, операция может быть последним средством для людей, которые испытывают одно или несколько из следующих:
- сильная боль в стопе, ограничивающая повседневную активность
- хронический отек и воспаление большого пальца ноги
- деформация пальца стопы, при которой пальцы ноги пересекают один другой
Растяжение связок стопы — еще одна возможная причина боли в подушечке стопы. Эти травмы возникают, когда человек растягивает или разрывает связки стопы. Связки — это толстые волокнистые ткани, соединяющие кость с костью.
Растяжение связок средней части стопы может вызвать боль в подушечке стопы.
Врачи классифицируют растяжения связок на следующие три группы в зависимости от их степени тяжести:
- 1 степень: Травма относительно легкая, с растяжением или микроскопическим разрывом связки.
- 2 степень: Травма средней степени тяжести, сопровождающаяся сильным растяжением или частичным разрывом связки.
- Степень 3: Травма тяжелая, связка полностью разорвана.Стопа может быть нестабильной и не выдерживать нагрузки.
Лечение
Для заживления легкого растяжения связок стопы может потребоваться несколько недель. Врач обычно рекомендует выполнять процедуру RICE, чтобы уменьшить боль и отек пораженной стопы. RICE — это аббревиатура, обозначающая следующее:
- R est: стопа для отдыха
- I ce: прикладывание льда к стопе
- C сжатие: наложение компрессионной повязки на стопу
- E Levation: Поднятие стопы
Для заживления более серьезных растяжений средней части стопы может потребоваться до 2 месяцев.В некоторых случаях врач может зафиксировать стопу гипсовой повязкой, чтобы предотвратить дальнейшую травму. Позже человеку может потребоваться реабилитационная терапия, чтобы помочь растянуть и укрепить стопу.
Травма Лисфранка — это разрыв связки или сломанной кости в средней части стопы. Эти травмы более серьезны, чем простое растяжение связок, и требуют специализированного лечения.
AAOS утверждает, что травмы Лисфранка обычно возникают в результате простого поворота или падения. Они часто случаются, когда человек спотыкается о верхнюю часть стопы, когда ступня согнута вниз.
Некоторые потенциальные симптомы травмы Лисфранка включают:
- боль и припухлость в верхней части стопы
- синяк как в верхней, так и в нижней части стопы
- боль, усиливающаяся при стоянии, ходьбе или попытке оттолкнуться на ноге
Лечение
Человеку, у которого есть подозрение на травму Лисфранка, потребуется медицинская визуализация для определения степени тяжести повреждения.
Если нет переломов или вывихов суставов, а связка остается неповрежденной, врач может порекомендовать нехирургическое лечение.Это будет связано с ношением гипса или ботинка в течение 6 недель, чтобы предотвратить нагрузку на пораженную стопу.
Если суставы средней части стопы сломаны или расположены неправильно, врач, скорее всего, порекомендует операцию для устранения проблемы.
Некоторые возможные факторы риска возникновения боли в подушечке стопы включают:
- естественное старение
- генетические факторы, влияющие на форму стопы
- чрезмерные или высокоэффективные упражнения
- травмы голеностопного сустава или ноги
- ношение тесная обувь
- на каблуках
- с избыточным весом или ожирением
- хронические заболевания, такие как артрит или диабет
После периода отдыха легкие упражнения на растяжку стопы и голеностопного сустава могут помочь улучшить подвижность.Тип упражнений на растяжку, которые должен выполнять человек, будет зависеть от типа и тяжести травмы, а также от типа перенесенной операции.
Человек должен всегда консультироваться со своим врачом или физиотерапевтом перед тренировкой во время или после выздоровления.
По мере улучшения симптомов человек может заниматься более интенсивными видами деятельности. Первоначально люди должны придерживаться упражнений, которые меньше нагружают стопу. Примеры включают езда на велосипеде и плавание.
Многие причины боли в подушечке стопы можно лечить в домашних условиях.Тем не менее, человеку, который испытывает любое из следующих событий, следует записаться на прием к врачу:
- сильная или постоянная боль
- видимые синяки или припухлости, которые не проходят через 2–5 дней после травмы стопы
- покалывание, онемение или жжение, особенно в нижней части стопы
- боль в обеих стопах
- основное заболевание, которое может повлиять на стопы, такое как диабет или артрит
Людям, у которых наблюдается любой из следующих симптомов, следует немедленно обратиться за медицинской помощью:
- открытая рана на стопе
- гной выходит из стопы
- невозможность ходить или переносить тяжесть на стопу
Есть несколько возможных причин боли в подушечке стопы.Часто люди могут лечить и контролировать этот симптом дома.
Иногда сильная травма, такая как перелом кости или боль от разрыва связки, может вызвать боль в подушечке стопы. Эти травмы требуют своевременной медицинской диагностики и лечения, чтобы предотвратить дальнейшее повреждение.
Иногда человеку бывает трудно определить причину боли в ноге. Люди должны обратиться к врачу, если они испытывают сильную, постоянную или усиливающуюся боль в стопе. Ощущения онемения, покалывания или жжения также требуют медицинского обследования.
Боль в подушечке стопы
Боль в подушечке стопы называется плюсневой болью. Обычно вы можете облегчить боль самостоятельно. Но обратитесь к терапевту, если не станет лучше.
Как самому облегчить боль в подушечке стопы
Если вы обратитесь к терапевту, он обычно предлагает вам попробовать следующее:
Делать
отдохни и подними ногу, когда сможешь
кладите пакет со льдом (или пакет с замороженным горошком) в полотенце на болезненный участок на срок до 20 минут каждые 2–3 часа
носить широкую удобную обувь с низким каблуком и мягкой подошвой
Используйте мягкие стельки или прокладки, которые вы надеваете на обувь
попробуйте похудеть, если у вас избыточный вес
попробуйте регулярные легкие упражнения на растяжку
принимать парацетамол
Не
не принимайте ибупрофен в течение первых 48 часов после травмы
Не ходить и не стоять длительное время
Не носите туфли на высоком каблуке или узкую остроконечную обувь
Видео: упражнения для уменьшения боли в подушечке стопы
В этом видео демонстрируются упражнения, которые могут помочь уменьшить боль в подушечке стопы.
Последний раз просмотр СМИ: 17 апреля 2019 г.
Срок сдачи обзора СМИ: 17 апреля 2022 г.
Это видео с упражнениями подходит для большинства людей, но не адаптировано к какому-либо конкретному состоянию, характеристике или человеку.
Перед тем, как попробовать, посоветуйтесь с терапевтом или медицинским работником, особенно если:
- у вас есть какие-либо опасения по поводу своего здоровья
- вы не уверены, подходят ли упражнения
- у вас есть какие-либо проблемы со здоровьем или травмы , или любые текущие симптомы
Немедленно прекратите упражнение и обратитесь за медицинской помощью, если вы почувствуете боль или недомогание.
Вы можете спросить у фармацевта:
- лучшее обезболивающее, чтобы взять
- стельки и прокладки для вашей обуви
- средства для лечения распространенных кожных проблем
- , если вам нужно обратиться к врачу общей практики
Несрочный совет: обратитесь к терапевту, если:
- боль сильная или мешает вам вести нормальную деятельность
- боль усиливается или возвращается снова
- боль не уменьшилась после лечения в домашних условиях в течение 2 недель
- у вас есть покалывание или потеря чувствительности стопа
- у вас диабет — проблемы со стопами могут быть более серьезными, если у вас диабет
- Сильная боль:
- всегда рядом и так плохо, что трудно думать или говорить
- ты не можешь спать
- очень трудно двигаться, вставать с постели, сходить в ванную, умываться или одеваться
- Умеренная боль:
- всегда рядом
- затрудняет концентрацию или сон
- вы можете встать, умыться или одеться
- Слабая боль:
- приходит и уходит
- раздражает, но не мешает вам заниматься такими вещами, как работа
Коронавирус (COVID-19): как связаться с GP
По-прежнему важно получить помощь от терапевта, если она вам нужна.Чтобы связаться с вашим терапевтом:
- посетите их веб-сайт
- используйте приложение NHS
- позвоните им
Узнайте об использовании NHS во время COVID-19
Распространенные причины боли в подушечке стопы
Боль в подушечке стопы часто возникает из-за чрезмерных физических нагрузок или ношения слишком тесной обуви.
У некоторых людей форма стопы также оказывает дополнительное давление на подушечки стопы — например, если у вас маленькие скрученные пальцы ног (молоточковые пальцы) или высокие своды стопы.
Ваши симптомы также могут дать вам представление о том, что вызывает вашу боль.
| Симптомы | Возможная причина |
|---|---|
| Боль, отек, синяк, начавшаяся после интенсивных или повторяющихся упражнений | растяжение плюсневой кости |
| Острая, жгучая или стреляющая боль возле пальцев ног (подушечка стопы), ощущение шишки или небольшого камня под стопой | Неврома Мортона |
| Покраснение и припухлость, тупая ноющая боль | бурсит или артрит |
| Твердая костная шишка возле большого пальца ноги | косточки |
Не беспокойтесь, если вы не уверены, в чем проблема.
Следуйте советам на этой странице и обратитесь к терапевту, если боль не пройдет через 2 недели.
Вы также можете прочитать о боли в других областях стопы.
Последняя проверка страницы: 1 апреля 2019 г.
Срок следующей проверки: 1 апреля 2022 г.
Боль в стопе при проблемах свода стопы, ягодиц, пяток, пальцев ног и лодыжек
Ступни. Они возят вас отсюда туда каждый день. Но вы можете не думать о них много, пока они не пострадают.И когда они это сделают, вам нужно облегчение. Чтобы получить правильное лечение, вам нужно знать проблему. В первую очередь следует учитывать, где находится ваша боль.
Боль в пятке
Если боль в пятке, возможно, у вас подошвенный фасциит . Это раздражение или воспаление полосы плотной ткани, соединяющей пяточную кость с пальцами ног. Обычно больше всего больно утром, когда вы встаете с постели. Вы можете почувствовать это пяткой или аркой.
Для лечения:
- Дайте ноге отдохнуть.
- Сделайте растяжку мышц пятки и стопы.
- Примите безрецептурные обезболивающие.
- Носите обувь с хорошей поддержкой свода стопы и на мягкой подошве.
Пяточная шпора — еще один источник боли в стопе. Это аномальные разрастания кости на пятке. Вы можете получить их из-за ношения неправильной обуви, из-за неправильной ходьбы или осанки, или даже из-за таких занятий, как бег. Шпоры могут болеть, когда вы идете или стоите. Они есть у многих людей, но у большинства нет боли.У людей с плоскостопием или высоким сводом стопы чаще возникают болезненные пяточные шпоры.
Продолжение
Для их лечения:
- Наденьте подкладку для пятки с вырезом.
- Используйте изготовленную на заказ вставку (называемую ортопедической), которую носите в обуви.
- Носите подходящую обувь с амортизирующей подошвой.
- Примите безрецептурные обезболивающие.
- Дайте ноге отдохнуть.
- Попробуйте физиотерапию.
- Если боль не исчезнет, спросите своего врача о медицинских процедурах.
A каменный синяк — глубокий ушиб жировой подушечки пятки или подушечки стопы. Часто это происходит в результате удара, но также может случиться после наступления на твердый предмет. Боль ощущается так, будто вы идете по камешку. Он постепенно уйдет сам по себе.
А пока:
- Дайте ноге отдохнуть.
- Обледенение местности.
- Примите безрецептурные обезболивающие.
A Перелом пятки обычно представляет собой тяжелую травму, например, в результате падения или автомобильной аварии.Ваша пяточная кость может не только сломаться, но и расколоться. Основными симптомами являются боль в пятках, синяки, отеки или затруднения при ходьбе.
Для лечения:
- Не давить на пятку. Можно использовать костыли.
- Защищают пятку подушечками.
- Носите шину или гипс для защиты пяточной кости.
- Спросите своего врача о безрецептурных или рецептурных обезболивающих.
- Попробуйте физиотерапию.
- Если вы все еще испытываете боль, спросите своего врача об операции.
Боль в стопе
Метатарзалгия. Вы чувствуете эту боль и воспаление в подушечке стопы. Обычная причина — неподходящая обувь. Но вы можете получить это от физических нагрузок, таких как бег или прыжки. Его также иногда называют каменным синяком.
Для лечения:
- Принять обезболивающие.
- Лед и отдыхайте ногой.
- Носите удобную обувь.
- Попробуйте использовать вкладыши для обуви, чтобы уменьшить давление на подушечки стопы.
Неврома Мортона вызывает утолщение тканей вокруг нервов между основаниями пальцев стопы (обычно между третьим и четвертым пальцами). Обычно вы чувствуете боль, странные ощущения или онемение на подушечке стопы. У женщин это бывает чаще. Это может быть результатом ношения высоких каблуков или тесной обуви.
Для лечения:
- Носите вкладыши для обуви, чтобы уменьшить давление на нерв.
- Введите стероид или другой укол в стопу.
- Примите обезболивающие.
- Не носите туфли на высоком каблуке или с узким носком.
- Избегайте действий, оказывающих давление на неврому.
- Спросите своего врача об операции.
Продолжение
Сесамоидит. Рядом с большим пальцем ноги находятся 2 кости, которые соединены только сухожилиями. Их называют сесамоидами. Сесамоидит возникает, когда окружающие их сухожилия травмируются и воспаляются. Это форма тендинита, распространенная у бегунов и артистов балета.
Для лечения:
- Дайте ногам отдохнуть.
- Лед там, где болит.
- Носите подушку для ног в удобной обуви.
- Закрепите большой палец стопы лентой, чтобы зафиксировать сустав и дать возможность заживления.
- Носите обувь на низком каблуке.
- Спросите своего врача о инъекциях стероидов.
Боль в своде стопы
Подошвенный фасциит. Это наиболее частая причина боли в своде стопы. Подошвенный фасциит может поражать пятку, свод стопы или и то, и другое. Лечение одинаковое независимо от местоположения. При стойком подошвенном фасциите может быть полезна инъекция смеси стероида и местного анестетика.
Падение сводов стопы или плоскостопие возникает, когда свод стопы сглаживается (часто при стоянии или ходьбе), вызывая боль в стопе и другие проблемы. Плоскостопие можно лечить с помощью вставок для обуви, корректировки обуви, отдыха, льда, использования трости или скобы или физиотерапии. Иногда требуется операция.
Боль в пальцах ног
Подагра , являющаяся формой артрита, может вызывать боль в пальцах ног. Кристаллы скапливаются в суставах пальцев ног, вызывая сильную боль и отек.Часто поражается большой палец ноги.
Для лечения:
Бурсит большого пальца стопы — это костная выпуклость по краю стопы рядом с основанием большого пальца. Это связано с перекосом первого пальца стопы. Заразиться ими может любой, особенно если он носит неподходящую или неудобную обувь. Это часто проявляется по мере старения людей. Люди с бурситами также часто имеют пальца-молоток . Попробуйте сменить обувь на более удобную или надеть стельки для обуви. Если боль все еще сохраняется, врач может порекомендовать операцию.
A hammertoe — это когда ваш второй, третий или четвертый палец сгибается в среднем суставе, создавая вид, похожий на молот. Это может произойти из-за мышечного дисбаланса, но также может быть вызвано ношением неподходящей обуви.
Продолжение
Ваш врач, скорее всего, порекомендует вам носить обувь с широким глубоким мыском. Они также могут дать вам упражнения для растяжки мышц пальцев ног. Если у вас все еще есть проблемы, вы можете поговорить со своим врачом об операции.
Носок с когтями — это когда ваш палец ноги направлен вниз или вверх и не может выпрямиться.Часто это результат повреждения нервов в результате таких заболеваний, как диабет или алкоголизм, из-за которых мышцы стопы ослабляются. Без специальной обуви для ног, у вас может развиться раздражение и мозоли.
Для лечения:
- Поменять обувь на более облегающую. Избегайте высоких каблуков и тесной обуви.
- Сделайте растяжку пальцев ног и суставов пальцев ног.
- Попробуйте вкладыши для обуви.
- Спросите своего врача об операции.
Вросший ноготь — это когда кожа на одной или обеих сторонах ногтя на пальце ноги растет поверх ногтя.Это может быть болезненно и может привести к инфекциям.
Для обработки:
- Замочите ступню в теплой воде четыре раза в день.
- Один раз в день вставляйте кусок марли между ногтем и влажной кожей.
- Если эти методы лечения не работают, обратитесь к врачу.
Продолжение
Дерн — это когда вы чувствуете боль в основании большого пальца. Это травма, вызванная чрезмерным перенапряжением, обычно вызванная перенапряжением. Дерн на пальце ноги также может быть формой сесамоидита или сесамовидного перелома.
Растяжение связок пальца стопы может произойти, когда вы защемите палец или укусите его, повредив сухожилие или мягкие ткани пальца. Если у вас нет перелома, боль и отек исчезнут в течение нескольких дней.
Перелом пальца стопы, или перелом кости могут произойти в любой из костей пальца стопы. Незначительные переломы могут потребовать только отдыха, льда и обезболивающих. При серьезных переломах может потребоваться операция. Сходите к врачу, чтобы убедиться.
Hallux Rigidus (ригидность большого пальца стопы) — это разновидность артрита у основания большого пальца стопы.Симптомы — боль и жесткость сустава, которые со временем ухудшаются. Лечение может включать обезболивающие и упражнения на растяжку. В некоторых случаях может потребоваться операция.
Натоптыши и мозоли . Натоптыши — это толстые скопления жесткой кожи в местах раздражения или давления на стопе или пальце ноги. Иногда они похожи на рога. Мозоли — это более широкие участки жесткой кожи на пальцах ног или ступнях. Они случаются в результате раздражения или давления. Мозоли и натоптыши обычно возникают из-за неподходящей обуви.
Продолжение
Для лечения:
- Носите более подходящую обувь.
- Смочите ступню и сотрите лишнюю кожу пемзой.
Сесамовидный перелом — это перелом мелких костей (сесамоидов), которые врастают в сухожилия, прикрепленные к большому пальцу ноги. Боль в большом пальце ноги и вокруг него — главный симптом.
Для лечения:
- Отдохните, сделайте лед и приподнимите ногу.
- Носите обувь с жесткой подошвой или подушечки для ног, чтобы уменьшить давление.
- Примите обезболивающие.
- Если вы все еще испытываете боль, обратитесь к врачу.
Боль на внешнем крае стопы
Внешний край стопы, пятая плюсневая кость, обычно является сломанной костью стопы. Симптомами являются боль, отек и синяк по внешнему краю стопы после травмы. Если вы думаете, что сломали кость, обратитесь к врачу и сделайте рентген.
Для лечения:
- Принять обезболивающие.
- Отдохните, сделайте лед и поднимите ногу.
- Не ходи по нему.
- Спросите своего врача, если требуется операция.
- В некоторых случаях может потребоваться гипсовая повязка.
Боль в ногах везде или где угодно
Невропатия или повреждение нервов стопы чаще всего вызывается диабетом. Боль может быть жгучей, жалящей или ощущаться как электричество. Это может произойти где угодно в ногах. Спросите своего врача о вариантах обезболивания и способах предотвращения дальнейшего ухудшения.
Тендинит — это воспаление и раздражение сухожилий, связок, прикрепляющих мышцы к костям.Сухожилия проходят по всем поверхностям стопы и могут вызывать боль в разных местах стопы.
Для лечения:
- Дайте ноге отдохнуть.
- Примите обезболивающие.
- Инъекции стероидов могут помочь.
- Хирургия требуется редко.
Боль в передней части стопы Портленд: причины и симптомы Лечение Portland
Боль в передней части стопы, также называемая метатарзалгией, представляет собой тип боли, возникающий в подушечке стопы (вокруг кончика плюсневых костей).Как правило, боль в передней части стопы связана со старением. Люди с метатарзалгией испытывают боль разной интенсивности и дискомфорт и испытывают трудности при ходьбе, беге, играх и некоторых других.
Передняя часть стопы — это передняя часть стопы, состоящая из пяти плюсневых костей, четырнадцати фаланговых костей и мягких тканей. Эта сложная структура затрудняет диагностику боли в этой области.
Симптомы:
Пациенты с метатарзалгией обычно испытывают острую, ноющую или жгучую боль в подушечке стопы.Боль обычно усиливается при стоянии, ходьбе, беге или при сгибании пораженной стопы. У некоторых может возникнуть онемение или покалывание в пальцах ног. В большинстве случаев кожа, покрывающая пораженный участок, становится толстой и твердой, шероховатой, с полной или частичной потерей чувствительности. Это часто называют гиперкератозом или мозолью. Некоторые люди могут заметить изменения формы ступней или пальцев ног в зависимости от причины боли.
Причины:
Существует множество причин боли в переднем отделе стопы, поэтому для постановки диагноза и составления плана лечения требуется тщательное суждение.Некоторые распространенные причины включают:
- Избыточный вес: Избыточная масса тела имеет тенденцию оказывать большее давление на плюсневые кости и вызывать боль.
- Чрезмерное употребление: Боль от чрезмерного употребления наблюдается у спортсменов (спортсменов и бегунов). Это состояние проявляется от воспаления до перелома плюсневых костей.
- Форма стопы: люди с молотковыми пальцами (палец согнут в среднем суставе) и бурситом (болезненная шишка у основания большого пальца) также более склонны к метатарзалгии.
- Артрит большого пальца ноги: Артрит — это воспаление хряща и подкладки костных суставов.Остеоартрит — наиболее распространенный тип, который вызывает чрезмерные травмы и истирание хрящей в суставах стопы.
- Подагра: это очень распространенная болезненная форма артрита, вызывающая отек, покраснение и жесткость суставов. Обычно это поражает большой палец ноги и приводит к сильной боли.
- Стресс-переломы: Стресс-переломы стопы, которые могут возникнуть у спортсменов или ходоков, могут вызвать боль.
- Неврома Мортона: неврома Мортона — болезненное состояние, поражающее один из нервов между пальцами ног (межпальцевый нерв).Неврома Мортона — это утолщение нервной ткани между третьим и четвертым пальцами ног из-за образования рубцовой ткани.
- Сесамоидит: это состояние представляет собой воспаление сесамовидных костей. Это маленькие круглые кости, встроенные в сухожилия, ведущие к большому пальцу ноги. Основным источником сесамоидита является постоянное давление и напряжение на стопу. Это обычное явление у людей, которые занимаются потенциально высокоинтенсивными видами спорта (бегуны) или спортом (бег трусцой или бокс).
- Pes cavus: Это состояние сильно изогнутой формы стопы. В случае Pes cavus зазор между подошвой стопы и полом больше, чем обычно. Это оказывает чрезмерное давление на подушечки стопы.
- Потеря жировой подушечки под подушечкой стопы: С возрастом защитная жировая подушечка под подушечкой стопы имеет тенденцию истончаться при чрезмерном использовании и может увеличивать восприимчивость к боли в подушечке стопы.
- Плохо сидящая обувь: Ношение тесной, зауженной обуви или обуви на высоком каблуке может вызывать постоянную нагрузку на плюсневые кости, вызывая боль в передней части стопы.
Диагноз:
Диагноз необходимо ставить осторожно, используя исчерпывающий анамнез заболевания и прямой опрос. Квалифицированное знание анатомии передней части стопы позволяет детально изучить и идентифицировать поврежденную структуру. Ваш хирург может назначить рентген или МРТ пораженной стопы или лодыжки для подтверждения диагноза.
Обращение:
Раннее лечение имеет решающее значение для облегчения боли. Слабые и умеренные боли в передней части стопы можно купировать консервативным лечением.В тяжелых случаях невромы и бурсита может потребоваться операция. Следующие консервативные меры помогают облегчить боль при плюсневой боли:
- Лекарства: Ваш врач может назначить обезболивающие для уменьшения боли и воспаления.
- Если дать отдых ногам и приложить пакеты со льдом, завернутые в полотенце, к подошве пораженной стопы, можно уменьшить боль и отек
- Адаптация к режиму похудания при избыточном весе
- Модификация деятельности: Избегайте активной деятельности, которая вызывает чрезмерную нагрузку на кости и сухожилия стоп.Начните выполнять специальные упражнения, которые помогут укрепить мышцы стопы.
- Используйте индивидуальные ортопедические приспособления или стельки для поддержки и защиты стопы. Это также помогает снизить давление на плюсневые кости.
- Для смягчения ударов при ходьбе внутри обуви можно разместить подкладки для пальцев ног, смягчающие или гелевые подушечки. Простые модификации обуви включают использование обуви на низком каблуке и обуви с широким носком с силиконовыми гелевыми подушечками, чтобы минимизировать дискомфорт на кончиках пальцев.
- Иммобилизация с использованием гипса, шины, бандажа, прогулочного ботинка или другого приспособления для предотвращения движения стопы и ускорения заживления разорванного сухожилия.
Хирургия рассматривается как последний вариант, если симптомы не исчезают с помощью консервативного лечения, и зависит от возраста и уровня активности человека, степени повреждения сухожилия, кости или нерва и других факторов.
Хирургическое лечение включает перестройку или изменение формы плюсневых костей.
Боль под большим пальцем ноги
Сесамоидит — это боль, возникающая под суставом большого пальца ноги. Этот термин является общим описанием любого раздражения сесамовидных костей, которые представляют собой крошечные кости в сухожилиях, идущих к большому пальцу ноги.Каждый раз, когда вы отталкиваетесь от пальца ноги, задействуются сесамоиды. Если вы выполняете действия, требующие больших усилий через этот сустав, например бег или танцы, высока вероятность того, что на каком-то этапе вы испытаете раздражение или воспаление в сухожилиях, затрагивающих сесамовидные кости.
Обычно симптомы сесамоидита проявляются постепенно, поэтому они могут отличаться от перелома сесамовидной кости (при переломе возникает немедленная боль). Боль обычно начинается с легкой боли и постепенно усиливается по мере продолжения отягчающего действия.В большинстве случаев синяков или покраснений практически нет. Боль будет ощущаться при надавливании на подушечки стопы или когда большой палец ноги отведен назад.
Причины
- Повышенная активность, которая оказывает повышенное давление на переднюю часть стопы
- Танцы, горные работы, увеличенный пробег и спринт.
- Атрофия жировых подушечек — при которой в передней части стопы недостаточно естественных подушечек, приводящих к высокому давлению, — это довольно распространенное явление с возрастом.
- Если у вас высокий свод стопы, у вас, естественно, будет повышенное давление в подушечке стопы. твоя ступня.
- Обувь — чем выше каблук обуви, тем выше давление на подушечки стопы.
Лечение
Лечение сесамоидита почти всегда неинвазивно. Как и при любом воспалении, отдых на начальном этапе всегда важен. Необходимо снять давление с сустава большого пальца ноги. Это может быть сделано с помощью модификации обуви или плюсневой подушечки под подушечкой стопы, которая перераспределяет давление при нагрузке на ногу.